-
Medical journals
- Career
Totální pankreatektomie u maligního onemocnění slinivky břišní − od historie k dnešku
Authors: M. Ryska; J. Rudiš
Authors‘ workplace: Chirurgická klinika 2. LF Univerzity Karlovy a ÚVN, Praha, přednosta: prof. MUDr. M. Ryska, CSc.
Published in: Rozhl. Chir., 2016, roč. 95, č. 10, s. 345-349.
Category: Review
Overview
Totální pankreatektomie (TP) je výkonem, který je v současné době indikován přibližně u každého desátého operovaného pacienta s maligním onemocněním pankreatu. Klíčové místo v rozhodnutí náleží multidisciplinárnímu týmu, v některých případech peroperačně chirurgovi. Výjimečně je k TP přistoupeno v rámci tzv. „salvage surgery“. Peroperační letalita TP v případě elektivního výkonu nepřesahuje letalitu parciálních resekcí. V rámci salvage surgery při akutní pooperační pankreatitidě dosahuje až 50 %. Pooperačně je pacient postižen tzv. „brittle diabetes“ srovnatelným s diabetem 1. typu. Cílem souhrnného sdělení je informovat o současném místu TP u maligních onemocnění slinivky.
Klíčová slova:
karcinom pankreatu – totální pankreatektomie – multidisciplinární týmÚvod
Parciální resekční výkon u maligního onemocnění slinivky břišní, v 80−85 % jde o duktální adenokarcinom, může být potenciálně kurativní v podobě radikální pankreatoduodenektomie, levostranné pankreatektomie či centrální resekce žlázy. U benigních onemocnění může být vedle drenážních duodenum záchovných výkonů účinnou léčebnou metodou ke zmírnění obtíží nemocného a současně i k odstranění komplikace − stenózy duodena, distálního žlučovodu či důsledků levostranné portální hypertenze.
Odstranění celé žlázy – totální pankreatektomie (TP) − je v uvedeném portfoliu operačních výkonů považováno i dnes za výkon spíše výjimečný, i když se jeho indikace v průběhu posledních let významně měnila. Jak peroperační mortalita resekčních výkonů a TP v posledním období klesla, tak je možné vysledovat i změnu v indikacích k TP [1].
O současném významu totální pankreatektomie v léčbě benigních i maligních onemocnění pankreatu jsme letos informovali gastroenterology [2]. Cílem předkládaného souhrnného sdělení je navázat na prezentace zaměřené na problematiku chirurgické léčby onemocnění pankreatu, které zazněly v průběhu letošních XXVI. Petřivalského-Rapantových dnů a informovat o historii i o současném místu TP u maligních onemocnění slinivky naši chirurgickou obec.
Historická poznámka
Prvenství v provedení proximálního parciálního resekčního výkonu na slinivce je připisováno německému chirurgovi Kauschovi z roku 1912 [3], Whipple se ve 30. letech 20. století postaral o jeho širší publicitu [4]. V té době pooperační úmrtnost dosahovala 50 %, výkon byl několikadobý a pacienta neúměrně zatěžoval. Nehledě na to, že samotnému Whipplemu se podařilo upravit výkon do jednodobé podoby, toto prvenství je připisováno Trimblemu z Johns Hopkins Hosp. [5]. Nebyl o Whippleho změně výkonu informován a k původnímu rozsahu operace připojil i resekci distální části žaludku.
Kazuistické sdělení popisující TP z indikace karcinomu hlavy pankreatu publikoval o 2 roky později Rockey [6]. Výkon byl v té době nepochybně podmíněn „velkou odvahou“ jak operatéra, tak i pacienta. Jeho postup se však zásadně nelišil od současného.
Přínos TP pro pacienta s onemocněním pankreatu poprvé systematicky analyzoval s odstupem 30 let na skupině 65 nemocných Ihse se spolupracovníky [7]. Největším problémem překvapivě nebylo očekávané inzulinové koma, ale časné chirurgické komplikace. Časná letalita výkonu přesahující 20 % byla v té době brzdou širšímu klinickému uplatnění.
Tu se podařilo významně snížit až v letech devadesátých, kdy Trede [8] v sestavě 52 TP z celkového počtu 285 resekovaných zaznamenal v časném pooperačním období pouze 3 exity (5,8 %). Na základě nízké časné letality TP blížící se parciálním resekčním výkonům poukazovali protagonisté TP na její výhody s ohledem na poměrně vysoký výskyt multifokálního karcinomu ve žláze, jeho šíření do okrajů resekční linie a na možnost adekvátnější lymfadenektomie. Někteří chirurgové si u TP cenili především vyloučení rizika fatální pooperační pankreatitidy a dehiscence pankreatické anastomózy s rozvojem život ohrožujících pankreatických píštělí. Naproti tomu skeptici poukazovali na pooperační rozvoj tzv. „brittle diabetes“ a absenci trávicích enzymů [9].
K další podpoře TP z hlediska možnosti odstranit karcinom pankreatu radikálněji ve srovnání s parciální resekcí došlo v roce 1993 prací Willeta se spolupracovníky [10]. Pozitivitu resekční plochy prokázal histologicky u 51 % pacientů. V případě její negativity pacienti přežívali 5 let ve 22 %. Nehledě k těmto výsledkům Neoptolemos se spolupracovníky v evropské studii ESPAC 1 dospěl k závěru, že R1 resekce se na celkovém počtu 541 nemocných dala vysledovat pouze u 19 % operovaných [11]. Je překvapivé, že navzdory tehdy známé a doposud přetrvávající 70−80% lokální poresekční rekurenci se autoři s těmito údaji spokojili. Ke zpochybnění deklarované radikality resekčního výkonu došlo zcela zásadně až prací Verbeke [12]. Ta prokázala pomocí tzv. Leedského protokolu zpracování resekátu slinivky mikroskopicky pozitivní okraje u 85 % parciálně resekovaných nemocných. V případě negativního nálezu, tj. R0 resekce stanovené touto metodou, se 80 % pacientů dožilo 5 let po operaci (!) [13]. S odstupem 10 let lze konstatovat, že původní pohled na chirurgem deklarovanou radikalitu výkonu u karcinomu pankreatu se výrazně změnil. Na straně druhé realistický náhled na možnosti současné resekční léčby při lepší znalosti onkogeneze duktálního karcinomu [14,15] naštěstí nevedl k bezbřehému upřednostňování TP před parciálními, zčásti parenchym zachovávajícími výkony.
Současné indikace TP u maligního onemocnění slinivky
Je třeba zdůraznit, že TP by měla být prováděna výběrově. Důkazem toho je nejen absence standardní indikace k TP u karcinomu slinivky jako součásti doporučených postupů [16], ale zejména platného rozdělení nemocných na základě předoperačního stagingu na: resekabilní, borderline resekabilní a neresekabilní z důvodů lokální pokročilosti či metastatického postižení. Toto rozdělení určuje provedení parciálního resekčního výkonu s potenciálním radikálním a kurativním cílem, nikoliv indikaci k TP.
Indikace optimálního léčebného postupu u pacienta s onemocněním pankreatu musí být stanovena v rámci multidisciplinárního týmu – MDT (radiolog, gastroenterolog, patolog chirurg, onkolog) − a to na pracovišti s vysokou frekvencí ošetření těchto nemocných. Pracoviště musí nejen rutinně zvládat komplexní péči o tyto nemocné, ale musí reagovat na pravidelně prováděné audity výsledků a rozborů komplikací. Chirurg v tomto týmu nese odpovědnost nejen za časný výsledek resekčního výkonu, ale často v očích pacienta a jemu blízkých i za délku přežívání a kvalitu života (!) [17].
V současné době je v souladu s literárními údaji [18] i s vlastními zkušenostmi [17,19] resekce pro maligní onemocnění pankreatu indikována u 15 až 20 % nemocných. Z tohoto počtu v 10 až 12 % jde o TP. Ta je v rámci MDT indikována většinou primárně elektivně. Druhou skupinu tvoří nemocní s původně indikovaným resekčním výkonem, který je na základě operačního nálezu chirurgem konvertován na TP. U malé části nemocných je k TP přistoupeno urgentně jako k výkonu salvage surgery pro život ohrožující akutní pooperační pankreatitidu či vzácně pro pankreatickou píštěl typu C [20].
Do první skupiny v současné době zahrnujeme pacienty, u kterých předpokládáme maligní nebo potenciálně maligní postižení slinivky v rozsahu přesahujícím možnosti parciální resekce: např. IPMN – intraduktální papilární mucinózní neoplazie, MICN – multifokální neoplázie ostrůvků, syndrom familiárního pankreatického karcinomu. Dalšími indikacemi jsou multifokální karcinom či rozsáhlý neuroendokrinní tumor.
Ve druhé skupině se chirurg rozhoduje provést TP v případě většího rozsahu postižení, než bylo prezentováno na MDT předoperačně, v případě peroperačního pozitivního odečtu resekční linie nebo výjimečně za situace, kdy nemůže bezpečně dokončit původně plánovaný resekční výkon. V poslední době je stále častěji k TP přistupováno v rámci prevence vysokého rizika rozvoje pooperační pankreatické píštěle. Jedná o nemocné s tzv. soft tissue (měkká tkáň patologickým procesem nezměněné žlázy) a s filiformním d. pancreaticus. Zejména tam, kde je uložen těsně u dorzálního povrchu slinivky [21].
TP – poznámka k chirurgickému výkonu
Vlastní provedení výkonu bývá v souladu se standardně uváděným operačním postupem a snahou o minimalizaci peroperační krevní ztráty [22]. TP může být pro chirurga v resekční fázi při angioinvazivitě maligního ložiska či přítomnosti tvrdého zánětlivého peripankreatického infiltrátu, zejména po předchozích operacích, technicky obtížným výkonem. Významná portální hypertenze může dokonce provedení výkonu znemožnit. Právě krevní ztráta je považována za nezávislý nepříznivý faktor pooperačního vývoje. Naproti tomu rekonstrukční fáze je ve srovnání s parciálním výkonem jednodušší. Absence anastomózy pankreatického remnantu či v případě levostranné pankreatektomie nepřítomnost slepé sutury žlázy vylučují obávané komplikace spojené s jejich dehiscencí. Ve většině případů je TP spojena v rámci onkologické radikality se splenektomií.
Chirurg při TP může zprvu izolovat duodenum s hlavou pankreatu − například při původně plánované pankreatoduodenektomie (Obr. 1), nebo vyjme preparát primárně en block (Obr. 2).
Image 1. TP − složený resekát ze dvou částí: nejdříve provedená pankreatoduodenektomie byla vzhledem k histologické pozitivitě resekční linie rozšířena na totální pankreatektomii. Fig. 1: Composite resecate consisting of two parts: given histological positivity of the resection line, previous pancreatoduodenectomy was expanded to total pancreatectomy 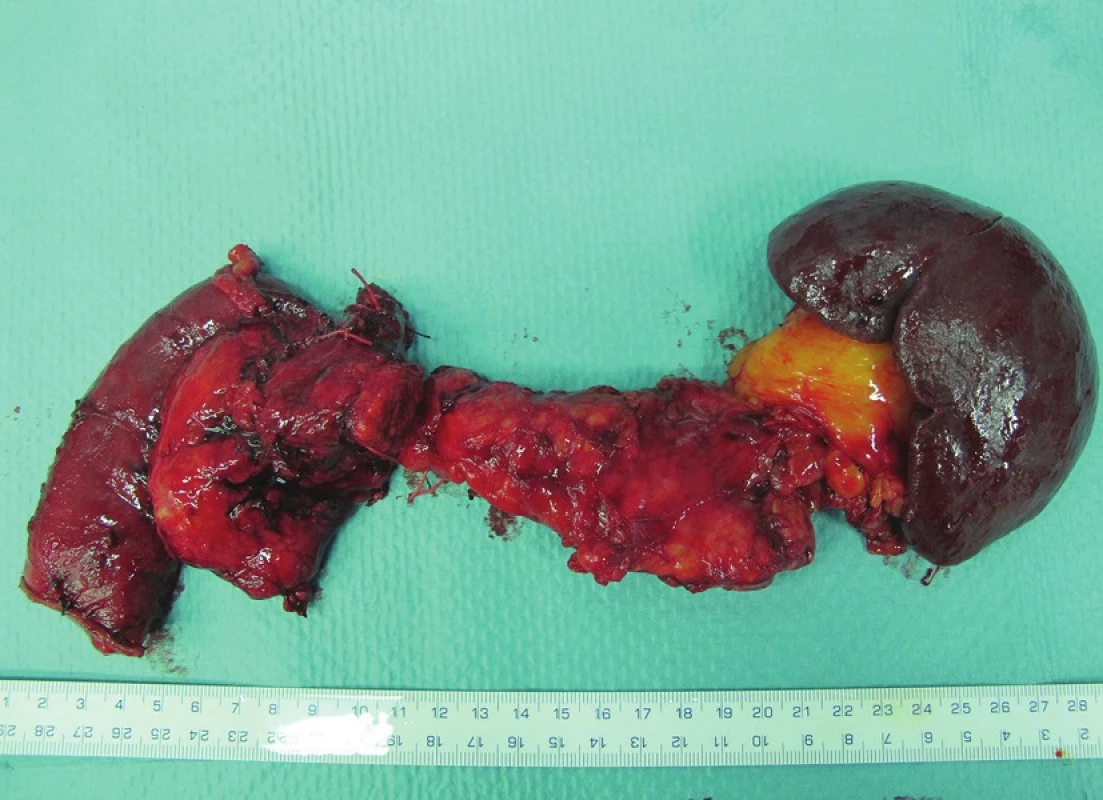
Image 2. TP provedená en block na základě indikace MDT Fig. 2: En block TP based on MDT’s indication 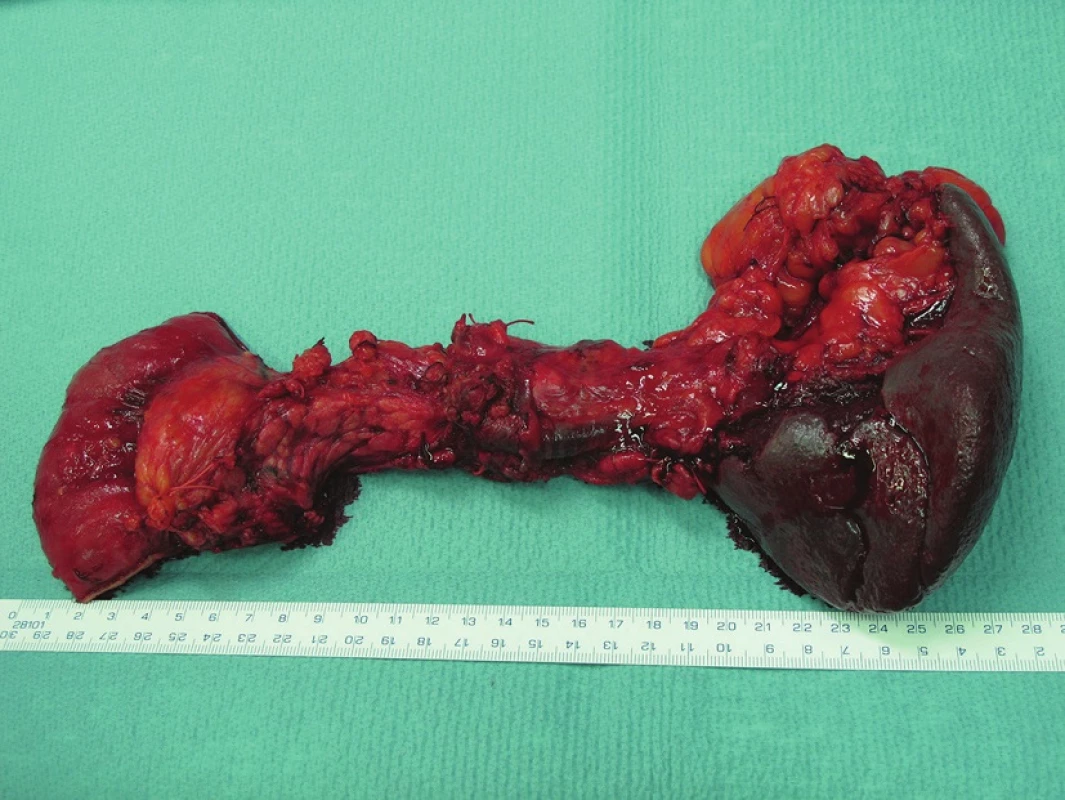
Podstatná je bezpečnost výkonu, snaha o onkologickou radikalitu a minimální krevní ztrátu. Případná cévní rekonstrukce by měla být provedena s co nejmenší časovou prodlevou. Výkon končí obnovením kontinuity trávicí trubice a provedením biliodigestivní anastomózy. Perioperační péče je v souladu s doporučeními u velkých břišních operačních výkonů (vedení anestezie, preventivní podávání antibiotik, zavedení nasojejunální sondy k časné enterální výživě, miniheparinizace, časná rehabilitace atd.). U pacienta musí být pooperačně pečlivě korigována glykemie a podávána substituce pankreatických enzymů. Délka hospitalizace při nekomplikovaném průběhu se pohybuje průměrně mezi 7 až 12 dny. V rámci standardní dispenzarizace je obvykle pacient po TP v péči diabetologa. Současné principy adjuvantní chemoterapie se neliší od nemocného po parciálním resekčním výkonu a závisí na definitivním stagingu onemocnění a eventuálních pooperačních komplikacích.
Výsledky
Výsledky totální pankreatektomie u nemocných s maligním onemocněním slinivky:
Přežívání
Z analýzy 434 provedených TP pro primární maligní nádor pankreatu z let 2001−2012 Hartwig se spolupracovníky [23] uvedl, že TP pro karcinom pankreatu je spojena s mediánem přežívání 24,4 měsíce s 5letým přežíváním v případě duktálního adenokarcinomu 15,2 %. Hospitalizační letalita dosáhla v této sestavě 7,8 % s tím, že nezávislými rizikovými faktory byly krevní ztráta přesahující 2000 ml, operační čas delší než 420 minut a arteriální resekce. Almond se spol. [1] uvádí u elektivní skupiny 12,5% časnou pooperační letalitu s tím, že nejčastějšími pooperačními komplikacemi byla sepse a pooperační krvácení. V populační studii NCDB uvádí Johnston se spoluautory [24] časnou letalitu 9,3 % − jde o údaj do 30. pooperačního dne. Velmi nízkou časnou letalitu TP na sestavě 147 nemocných prokázal Müller − 4,8 % [25]. V případě urgentní indikace pro akutní pooperační pankreatitidu, kdy TP představuje de facto kompletizaci výkonu, tj. konverzi primárního parciálního výkonu na totální odstranění žlázy, se pooperační letalita pohybuje v rozmezí 11 až 55 % [26]. Při vyloučení zemřelých v časném pooperačním období a nemocných, u kterých byla TP pro malignitu spojena s cévní rekonstrukcí, je 5leté přežívání po TP shodné s přežíváním po parciálním resekčním výkonu. Časná pooperační letalita je však vyšší zhruba dvojnásobně, protože u parciálních resekcí se na specializovaných pracovištích pohybuje mezi 2−4 % [1,23,27].
Pooperační komplikace
Výskyt pooperačních komplikací po TP se pohybuje mezi 32−54 % [1]. Ve srovnání s parciální resekcí pankreatu, ať se jedná o pankreatoduodenektomii s hrozbou insuficience pankreatodigestivní anastomózy, nebo o levostrannou pankreatektomii s nebezpečím úniku pankreatické šťávy ze slepé sutury ponechané části pankreatu, vytvoření pankreatické píštěle nehrozí. Pokud rozdělíme pooperační komplikace TP, tak chirurgické je nutné řešit u 25−37 % a interní u 15−37 % nemocných s tím, že s nutností provést relaparotomii musíme počítat zhruba v 10−17 % [23,25]. Podobně jako u pankreatoduodenektomie, prodlouženou dobu vyprazdňování žaludku můžeme zaznamenat téměř u 20 %, nitrobřišní a rané infekce u 18 % a pooperační krvácení u 7 % nemocných. Větší incidence komplikací se v časném pooperačním období vyskytuje u nemocných v souvislosti s přidruženou cévní resekcí.
Průměrná doba hospitalizace nemocných po TP se neliší od pacientů po resekčním výkonu. Nicméně obě skupiny nemocných nejsou srovnatelné. Skupina TP je stran časných výsledků operace znevýhodněna okolnostmi, pro které byla parciální resekce považována za nedostatečnou nebo neproveditelnou (rozsah postižení, technická náročnost apod.). Randomizaci pacientů provést nelze.
Pooperační vznik tzv. brittle diabetes s potenciálním těžko ovlivnitelným výskytem hypoglykemických stavů je nadále předmětem diskuzí. Asi u 60 % nemocných je jedním z příznaků rozvoje karcinomu pankreatu porucha glukózové tolerance, asi ve 20 % vznikne DM 2. typu po resekčním výkonu. Nicméně TP je jednoznačně příčinou pooperačního diabetu a pacienti po tomto výkonu jsou srovnáváni s nemocnými s DM 1. typu s obdobnými změnami hodnot glykovaného hemoglobinu (HbA1c) a odpovídajícími komplikacemi [23]. Pooperační dispenzarizace musí být proto vedena i tímto směrem.
Kvalita života
Kvalitu života po TP hodnotí pacient paralelně s délkou přežívání. Nehledě na používání neporovnatelných hodnot získaných generickými (SF 36) a specifickými dotazníky, většinou EORTC QLQ-C30, modul PAN 26, lze zaznamenat, že kvalita života nemocných po TP a po parciálních resekčních výkonech se významně neliší [27,28]. Nicméně někteří autoři upozorňují na zhoršení kvality života těchto nemocných ve spojení s opakovanými rehospitalizacemi pro nestabilní hladinu glykemie, sníženou hodnotu albuminu a pro významný váhový úbytek [29].
Současná racionální indikace k TP
V souladu s literárními údaji a na základě vlastních zkušeností bude primárně TP indikována MDT na základě rozsahu a lokalizace nádorového postižení u nemocných bez průkazu nádorové diseminace v případech, kdy parciální resekce s ohledem na výsledky předoperačních zobrazovacích vyšetření nebude dostatečným výkonem. Jedná se především o současné rozsáhlé nádorové postižení krčku a těla pankreatu, o nemocné s IPMN postihujícím značnou část průběhu pankreatického vývodu nebo o multifokální lokalizaci nádoru. Požadavkem je vysoká pravděpodobnost provedení radikálního výkonu. U části nemocných může být plánována i současná resekce nádorem infiltrovaného portomezenterického segmentu, a to na základě předoperačního CT, eventuálně endoUS. Indikace k TP u nemocných s nádorovým postižením části truncus coeliacus, a. mesenterica sup. či a. hepatica com. zatím není jednoznačně konsenzuální, a to především vzhledem k nejasnému benefitu pro pacienta [30].
Chirurg se v průběhu operace rozhodne provést TP především v situaci, kdy nemůže zajistit makroskopickou radikalitu výkonu, dále u pacientů s vysokým rizikem rozvoje insuficience pankreatikojejunoanastomózy v časném pooperačním období (především při „soft tissue“ a při filiformním nebo neidentifikovatelném pankreatickém vývodu) a v situaci, kdy technicky nelze výkon jako resekční ukončit.
TP se v souladu s literárními údaji i vlastními zkušenostmi týká v současné době přibližně 10−12 % nemocných indikovaných k resekčnímu výkonu pro maligní onemocnění pankreatu. Při její indikaci by měl jak MDT, tak i operatér vždy zvažovat její benefit pro pacienta nejen z onkologického hlediska, ale i z hlediska předpokládané a pacientem očekávané kvality života. Profitující skupinou mohou být nemocní s předoperačním diabetem.
Podpořeno MO1012.
Konflikt zájmů
Autoři článku prohlašují, že nejsou v souvislosti se vznikem tohoto článku ve střetu zájmů a že tento článek nebyl publikován v žádném jiném časopise.Prof. MUDr. Miroslav Ryska, CSc.
Chirurgická klinika 2. LF UK a ÚVN, Praha,
U Vojenské nemocnice 1/1200
169 02 Praha 6
e-mail: miroslav.ryska@uvn.cz
Sources
1. Almond M, Roberts KJ, Hodson J, et al. Changing indications for a total pancreatectomy: perspectives over a quarter of a century. HPB 2015;17 : 416−21.
2. Ryska M. Totální pankreatektomie a její současné místo v léčbě onemocnění pankreatu. Gastroent Hepatol 2016;70 : 1−5.
3. Kausch W. Das Carcinom der Papilla duodeni und seine radikale Entfernung. Beiträge zur klinischen Chirurgie, Tübingen 191278 : 439−86.
4. Whipple AO, Parsons WB, Mullins CR. Treatment of carcinoma of ampulla of Vater. Ann Surg 1935;102 : 763−79.
5. Trimble IR, Parsons JW, Sherman CP. A one-stage operation for the cure of carcinoma of the ampulla of Vater and of the head of the pancreas. Surg Gynecol Obstet 1941;73 : 711–22.
6. Rockey EW. Total pancreatectomy for carcinoma. Case report. Ann Surg 1943;118 : 603−11.
7. Ihse I, Lilja P, Arnesjö B, et al. Total pancreatectomy for cancer. A appraisal of 65 patients. Ann Surg 1977;186 : 675−80.
8. Trede M, Schwall G. The complications of pancreatectomy. Ann Surg 1988;207 : 39−47.
9. Andrén-Sanberg A, Ihse I. Factors influencing survival after total pancreatectomy in patients with pancreatic cancer. Ann Surg 1983;198 : 605−10.
10. Willet CG, Lewandrowski K, Warshaw AL, et al. Resection margins in carcinoma of the head of the pancreas. Implications for radiation therapy. Ann Surg 1993;217 : 144−8.
11. Neoptolemos JP, Stocken DD, Dunn JA, et al. Influence of resection margins on survival for patients with pancreatic cancer treated by adjuvant chemoradiation and/or chemotherapy in the ESPAC-1 randomized controlled trial. Ann Surg 2001;234 : 758–68.
12. Verbeke CS, Leitch D, Menon KV, et al. Redefining the R1 resection in pancreatic cancer. Br J Surg 2006;93 : 1232−7.
13. Verbeke CS, Menon KV. Redefining resection margin status in pancreatic cancer. HPB 2009;11 : 282−9.
14. Yachida S, Jones S, Bozic, I, et al. Distant metastasis occurs late during the genetic evolution of pancreatic cancer. Nature 2010;467 : 114−7.
15. Yeo TP. Demographics, epidemiology, and inheritance of pancreatic ductal adenocarcinoma. Semin Oncol 2015;42 : 8−18.
16. Ducreux M, Cuhna AS, Caramella C, et al. Cancer of the pancreas: ESMO clinical practice guidelines for diagnosis, treatment and follow - up. Ann Oncol 2015; 26: suppl. 5: v56−v68.
17. Ryska M, Dušek L, Pohnán R, et al. Kvalita života je důležitým faktorem indikační rozvahy u nemocných s karcinomem pankreatu. Multicentrická prospektivní studie. Rozhl Chir 2012;91 : 199−208.
18. Coveler AL, Herman JM, Simeone DM, et al. Localized pancreatic cancer: Multidisciplinary management. Am Soc Clin Oncol Educ Book 2016;35:e217−26.
19. Ryska M. Předoperační staging u nemocného s karcinomem pankreatu. Gastroent Hepatol 2015;69 : 525−9.
20. Rudis J, Ryska M. Pancreatic leakage and acute postoperative pancreatitis after proximal pancreatoduodenectomy. Rozhl Chir 2014;93 : 380−5.
21. Kulu Y, Schmied BM, Werner J, et al. Total pancreatectomy for pancreatic cancer: indications and operative technique. HPB 2009;11 : 469−75.
22. Tol JAMG, Gouma DJ, Bassi C, et al. Definition of a standard lymphadenectomy in surgery for pancreatic ductal adenocarcinoma: A consensus statement by the International Study Group on Pancreatic Surgery (ISGPS). Surgery 2014;156 : 591−600.
23. Hartwig W, Gluth A, Hinz U, et al. Total pancreatectomy for primary pancreatic neoplasms. Ann Surg, 2015;261 : 537−46.
24. Johnston WC, Hoen HM, Cassera MA, et al. Total pancreatectomy for pancreatic ductal adenocarcinoma: review of the National Cancer Data Base. HPB 2016;18 : 21−8.
25. Müller MW, Friess H, Kleeff J, et al. Is there still a role for total pancreatectomy? Ann Surg 2007;246 : 966−74.
26. Nentwich MF, El Gammal AT, Lemcke T, et al. Salvage completion pancreatectomies as damage control for post-pancreatic surgery complications: a single – center retrospective analysis. World J Surg 2015;39 : 1550−6.
27. Epelboym I, Winner M, DiNorcia J, et al. Quality of life in patiens after total pancreatectomy is comparable with quality of life in patiens who undergo a partial pancreatic resection. JSR 2014;187 : 189−96.
28. Watanabe Y, Ohtsuka T, Matsunage T, et al. Long-term outcomes after total pancreatectomy: special reference to survivors´ living conditions and quality of life. World J Surg 2015;39 : 1231−9.
29. Stauffer JA, Nguyen JH, Heckman MG, et al. Patients ourcomes after total pancreatectomy: a single centre contemporary experience. HPB 2009;11 : 483−92.
30. Sinn M, Bahra M, Denecke T, et al. Perioperative treatment options in resectable pancreatic cancer − how to improve long-term survival. World J Gastrointest Oncol 2016;15 : 248−57.
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2016 Issue 10-
All articles in this issue
- Totální pankreatektomie u maligního onemocnění slinivky břišní − od historie k dnešku
- Jaterní metastázy maligního melanomu – mají resekce nebo radiofrekvenční ablace smysl?
- Fluorescenční angiografie v detekci kvality perfuze anastomózy u resekce sigmoidea a rekta – zhodnocení průběžných výsledků
- Kompletní mezokolická excize u pravostranné hemikolektomie
- Myxofibrosarkom dutiny břišní
- Perforovaná divertikulitída jejuna
- Recidiva sarkomu retroperitonea
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Myxofibrosarkom dutiny břišní
- Totální pankreatektomie u maligního onemocnění slinivky břišní − od historie k dnešku
- Kompletní mezokolická excize u pravostranné hemikolektomie
- Jaterní metastázy maligního melanomu – mají resekce nebo radiofrekvenční ablace smysl?
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

