-
Medical journals
- Career
Povrchní tromboflebitida dolních končetin z hlediska chirurga
Authors: J. Kalný 1; L. Tomášková 2; J. Pažin 1
Authors‘ workplace: Chirurgické oddělení, Nemocnice Sušice o. p. s., přednosta: MUDr. R. Voldřich 1; Radiodiagnostické oddělení, Nemocnice Sušice o. p. s., přednosta: MUDr. J. Voves 2
Published in: Rozhl. Chir., 2014, roč. 93, č. 5, s. 260-270.
Category: Original articles
Overview
Úvod:
Konsenzus Centrálního evropského fóra pro diagnózu a léčbu superficiální tromboflebitidy doporučuje u sonograficky prokázaného trombu delšího než 5 cm léčbu antikoagulační ve dvou variantách: Fondaparinux 2,5 mg denně po dobu 45 dnů nebo nízkomolekulární heparin po dobu 4 týdnů. Německá doporučení u trombu v blízkosti SF junkce uvádějí orální antikoagulaci po dobu 6–12 týdnů. V antikoagulační léčbě jsou neshody jak v dávkách, tak v délce. Jen zcela výjimečně je doporučována ligatura safény. Cílem práce je prokázat účinnost chirurgické léčby PT DK, spočívající v crossektomii a flebektomii trombozovaného kmene VSM/VSP.Materiál a metodika:
Autoři prezentují své klinické zkušenosti se sonografickou diagnostikou a chirurgickou léčbou PT u 66 nemocných, u nichž bylo provedeno 68 operací, u dvou bilaterálně.
V diagnostice PT má nezastupitelné místo duplexní sonografie, která prokáže rozsah, progresi a eventuálně ascenzi trombotického procesu jak na PŽS, tak na HŽS, nebo perforátory. K ascenzi PT bérce k SFJ/SPJ může dojít během 24–56 hodin. Proto je u akutní PT nutná každodenní sonografická kontrola i při antikoagulační léčbě. Známky rychlé ascenze jsou pro autory indikací k urgentní crossektomii.Výsledky:
U 68 výkonů provedených v CA nedošlo k operační komplikaci. V pooperačním průběhu došlo u jedné nemocné k poměrně rozsáhlému hematomu v subinguině. U 50-ti leté diabetičky s prokázanou trombofilií došlo ke kolikvaci reziduálního trombozovaného varixu na bérci, s nutností ambulantní incizi a evakuace ve 3. pooperačním týdnu. Warfarin byl nasazen u dvou pacientů. Ostatní nemocní byli propuštěni do domácího ošetřování 4. až 6. den v pořádku. Pooperační antikoagulace nebyla delší než 2 týdny.Závěr:
Urgentní crossektomie a flebektomie trombozovaného kmene VSM/VSP představuje v léčbě ascendentní PT DK spolehlivou léčebnou metodu, která zaručuje jistou profylaxi všech jejích komplikací, zejména u těhotných žen s PT ve vyšším stupni těhotenství. Likviduje chorobnou žílu, která může být zdrojem HŽT a embolizace do plícnice, zatímco po antikoagulační léčbě zůstává chorobná žíla in situ a může být zdrojem recidivy PT s možností PE.Klíčová slova:
povrchní tromboflebitida – diagnostika – léčba chirurgická – crossektomie – flebektomieÚVOD
Povrchní tromboflebitida dolních končetin (PT), zejména její ascendentní forma, je považována za onemocnění, které nemocného ohrožuje ascenzí trombotického procesu k safenofemorální (SFJ), vzácnějí safenopopliteální junkci (SPJ), přestupem na perforátory bérce, s nebezpečím přestupu na hluboký žilní systém (HŽS) v 5–20 % s následným posttrombotickým syndromem (PTS) (5,6–44 %) a s rizikem plicní embolizace (PE)(4–17 %) [17].
V 90–95 % případů dochází k PT na varikózně změněných žilách, tzv. varikoflebitida, v 10 % na žilách zdravých na podkladě poruch koagulace a žilní dysfunkce – nevarikózní PT. K léčbě a k zamezení komplikací PT je převážnou většinou flebologů interního zaměření doporučována léčba antikoagulační, zatímco léčba chirurgická je prováděna spíše výjimečně. I mezi odborníky různých specializací, kteří se léčbou PT zabývají, neexistuje i přes mnohá doporučení konsenzus o optimální léčbě PT.
Hirmerová [6] má zásluhu na analýze údajů v zahraniční a domácí literatuře o léčbě PT, které shrnula v obsáhlém sdělení, uveřejněném v Postgraduální medicíně 2013. Má představovat „Současný doporučený postup v léčbě PT“. Za optimální je považována léčba antikoagulační nízkomolekulárním heparinem. Neexistuje však konsenzus v dávkování a v délce antikoagulace.
Štvrtinová [21] uvádí zásady diagnostiky a léčby PT společnosti Central European Vascular Centrum for Diagnosis and Treatment in Superficial Thrombophlebitis, která doporučuje u sonograficky prokázaného trombu delšího než 5 cm léčbu antikoagulační ve dvou variantách: Fondaparinux 2,5 mg denně po dobu 45 dnů nebo nízkomolekulární heparin po dobu 4 týdnů. Zřejmě jsou členy této vážené společnosti jen flebologové interního zaměření, neboť neexistuje zmínka o možnosti chirurgické léčby PT DK.
Obecné požadavky na léčbu PT dolních končetin: zabránit progresi trombotického procesu a jeho přestupu na HŽS přes safenofemorální, safenopopliteální junkci nebo perforátory bérce, zabránit plicní embolizaci, posttrombotickému syndromu a recidivě PT, zajistit co nejkratší dobu léčby za co nejnižší náklady.
Shoda v léčbě existuje u bércové lokalizace PT. Za adekvátní léčbu se považuje aplikace lokálních antiflogistik a topických heparinoidů s dobrou tkáňovou penetrací a antitrombotickým efektem (Lioton gel, Liposomal Heparin Spray).
V případě bolestivých trombozovaných varikózních uzlů přichází v úvahu dostatečně dlouhá incize a flebotomie s expresí trombotických mas. Rozsáhlý bolestivý trombozovaný konvolut varikozit je pro nás indikací k časné radikální operaci varixů s crossektomií a exstirpací trombozovaných konvolutů (Obr. 1, Obr. 2). Za velmi důležitou považujeme kompresní terapii s důslednou mobilizací nemocného. Nám se osvědčila komprese zinkoklihovým obvazem Unnaęs Boot/Varolastem, který snášejí i nemocní s ischemickou chorobou dolních končetin, u nichž jsou kompresní punčochy kontraindikovány. U bércových lokalizací PT je nutno pomýšlet i na vzácný, ale možný přestup PT přes trombózu bércových perforátorů na hluboké bércové žíly s nebezpečím plicní embolizace. Může být indikací k flebektomii trombozovaných perforátorů. Antibiotika přicházejí v úvahu jen u septických tromboflebitid, většinou na horní končetině, které někdy vyžadují incizi nebo flebektomii zaníceného úseku povrchní žíly.
Image 1. Trombozovaný konvolut varikózních žil VSM v oblasti kolena Fig. 1: Convolution of varicose veins with thrombophlebtis of GSV in the area of the knee 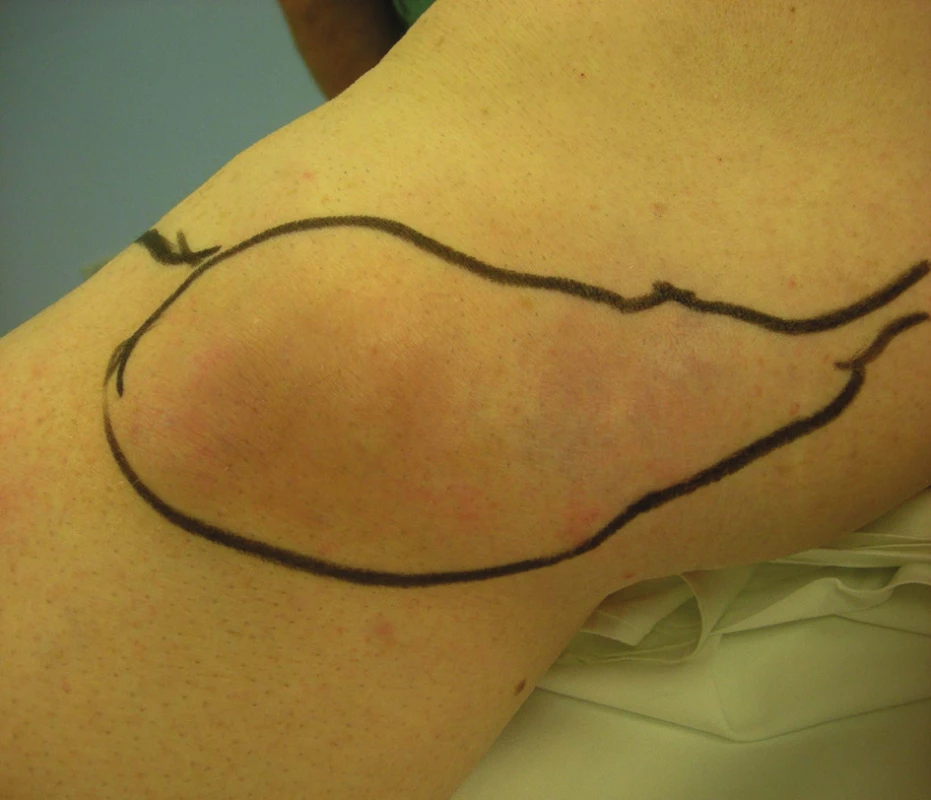
Image 2. Operační situs trombozovaného varikózního konvolutu Fig. 2: Perioperative image of convoluted varicose veins 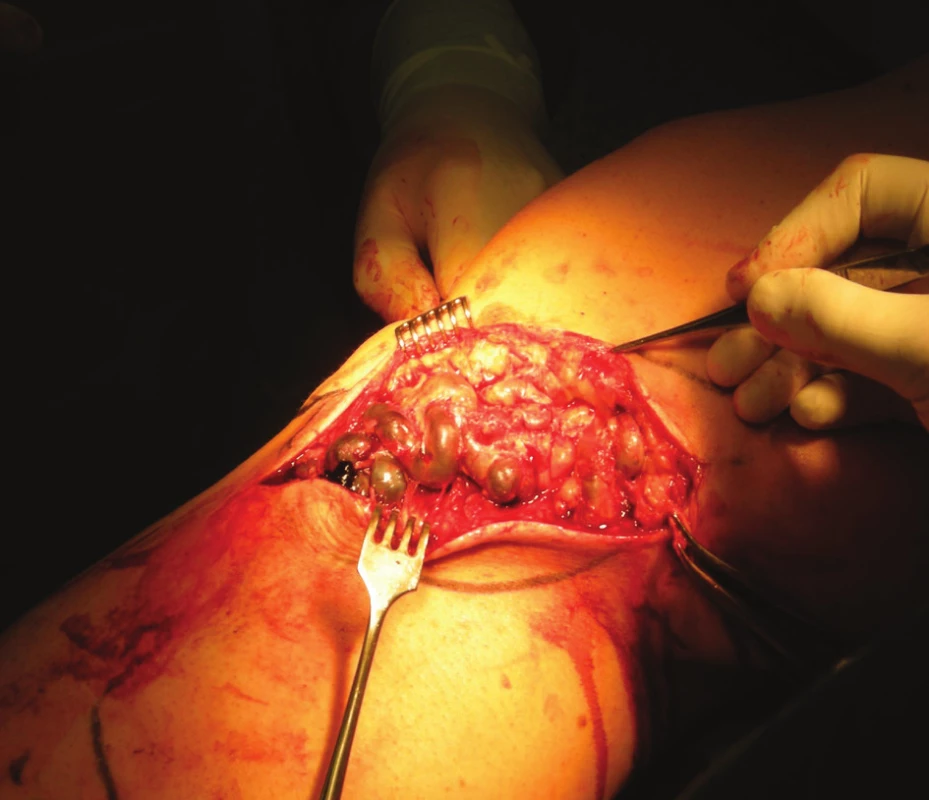
V léčbě daleko nebezpečnější stehenní lokalizace PT se názory rozcházejí jak na léčbu antikoagulační, tak chirurgickou, i když jsou vydávána některá doporučení jako konsenzus. Hirmerová [6], Štvrtinová [21] a ostatní flebologové interního zaměření preferují léčbu nízkomolekulárním heparinem od dávky profylaktické, přes intermediární, až po plnou dávku.
Všemi autory citovaná studie Calisto doporučuje u izolované PT o délce trombu alespoň 5 cm ve vzdálenosti 3 cm od safenofemorální junkce Fondaparinux v dávce 2,5 mg denně po dobu 45 dnů. Riziko tromboembolických komplikací PT bylo sníženo o 85 %.
U nemocných s PT o délce trombu 10 cm, s přídatnými rizikovými faktory TEN, je doporučena antikoagulační léčba nízkomolekulárním heparinem po dobu 6 týdnů. Je-li trombus v blízkosti SFJ, přichází v úvahu plná antikoagulační léčba po dobu 6 až 12 týdnů. Kritici této léčby poukazují na vysoké náklady zbytečně dlouhodobé léčby.
Nejpřijatelnější se zdá být doporučený konsenzus International Union of Angiology (IUA). U PT s trombózou dlouhou alespoň 5 cm doporučuje nízkomolekulární heparin v intermediárních nebo profylaktických dávkách po dobu 4 týdnů, nad délku 10 cm pak Fondoparinux po dobu 6 týdnů.
Z praktického hlediska a našim zkušenostem nejlépe odpovídá konsenzus belgických odborníků, kteří podávají plné léčebné dávky nízkomolekulárního heparinu po dobu 10 dnů s následným snížením na poloviční dávku po dobu 20 dnů. Dle našich zkušeností není rozhodující délka trombu, ale vzdálenost horního konce trombu od SFJ/SPJ. Nejvíce ohrožuje nemocného lokalizace horního konce trombu v blízkosti nebo přímo v SFJ/SPJ, nelze zapomínat ani na trombózu perforujících žil bérce s přechodem na hluboké žily bérce s nebezpečím plicní embolizace.
Závěrem lze konstatovat, že je jen shoda v nutnosti antiokagulační léčby, nepanuje však shoda ani ve volbě antikoagulačního preparátu, ani v jeho dávkování a v délce léčby. O možnostech chirurgické léčby jsou zmínky jen sporadické [13].
Z vlastní zkušenosti z naší sestavy ascendentní PT víme, že tromboflebitický proces PŽS na dolních končetinách se může rozšířit z bérce na stehno a až k SFJ během 1–3 dnů, a to i přes započatou adekvátní léčbu nízkomolekulárním heparinem, což je potvrzeno kontrolním USG vyšetřením. Proto jsme zastánci urgentního nebo semiurgentního chirurgického zákroku, spočívajícího v crossektomii a flebektomii trombozované stehenní části vena saphena magna a celé vena saphena parva nebo flebektomii perforujících žil bérce. Výkon splňuje, dle našeho názoru, všechny požadavky na léčbu PT dolních končetin:
- likviduje nebezpečí přestupu PT na HŽS s nebezpečím plicní embolizace a posttrombotického syndromu,
- likviduje možnost recidivy PT odstraněním chorobné žíly,
- zkracuje dobu léčby, která je zřejmě levnější než dlouhodobá antikoagulační léčba, která zanechává patologicky změněnou žílu in situ s rizikem recidivy a ostatních komplikací PT, zatímco chirurgická léčba likviduje chorobnou žílu.
MATERIÁL A METODIKA
Naše zkušenosti s chirurgickou léčbou PT DK se opírají o sestavu 66 operovaných, 40 žen s průměrným věkem 53,8 roku (36–83) a 26 mužů s průměrným věkem 54,9 (40–74), u nichž bylo provedeno 68 výkonů.
Na primárních varikozitách byla varikoflebitida lokalizována na VSM v 60 případech, z toho u dvou žen bilaterálně, na VSP v jednom případě u muže.
Na recidivujících varikozitách byla trombóza crossu diagnostikována u 4 nemocných, v jednom případě spolu s PT vena saphena accessoria lateralis.
Nevarikózní PT, sahající až k SF junkci, byla diagnostikována ve 2 případech, u 36leté ženy kuřačky s hormonální antikoncepcí a 74letého muže po prodělané chlamydiové pleuropneumonii.
Diagnóza PT a její rozsah byly u všech nemocných potvrzeny duplexní sonografií. Ta má v přesné diagnostice PT nezastupitelné místo, které určí její rozsah, stav PŽS a HŽS obou DK.
Rozhodující není délka trombu v kmeni VSM/VSP, ale vztah horního konce trombu k SFJ/ SPJ/ perforátorům bérce. K ascenzi trombotického procesu z bérce k SFJ může dojít během 48 hodin. Proto je u akutních ascendentních forem PT nutné každodenní kontrolní sonografické vyšetření. V případě fixace trombu v dolní polovině stehna můžeme pokračovat v konzervativní léčbě, v případě ascenze horního konce trombu je indikována operace. Podle lokalizace horního konce trombu ve kmeni VSM jsme rozdělili nemocné do následujících skupin (Tab. 1).
Table 1. Počet a lokalizace operovaných tromboflebitid DK Tab. 1: Numbers and localization of operated trombophlebitis of lower limbs 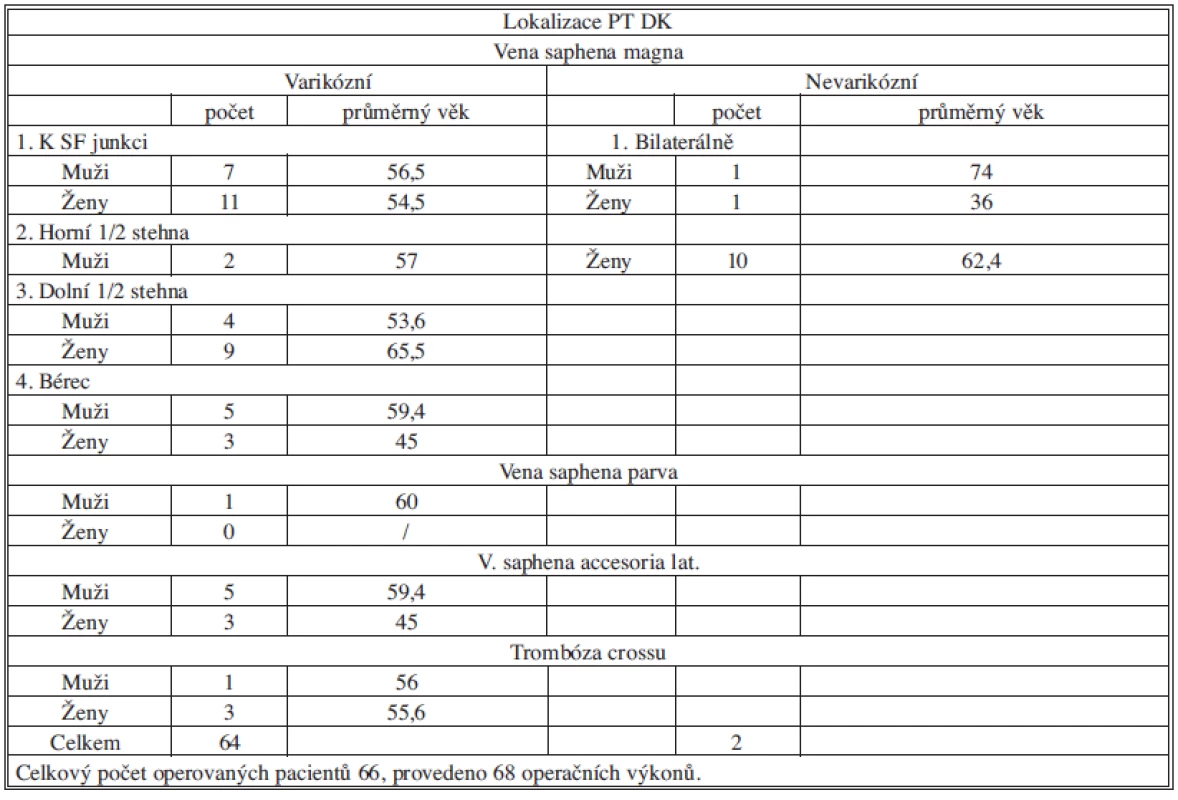
Trombus sahající až k SF junkci
Za nejzávažnější považujeme PT VSM, u níž horní konec trombu sahal až do SF junkce. Ta byla prokázána u 20 nemocných, z toho v 18 případech se jednalo o varikoflebitidu a ve 2 případech o nevarikózní tromboflebitidu.
Varikoflebitida byla prokázána u 11 žen s průměrným věkem 54,5 roku (30–83) a 7 mužů s průměrným věkem 56,4 roku (40–79). U dvou žen z nich (50letá a 83letá) se jednalo o oboustrannou varikoflebitidu VSM.
Absolutní indikací k urgentní operaci byla PT, sahající k SF junkci u 30leté těhotné v 32. týdnu gravidity, která se dostavila do cévní poradny pro bolestivé zduření v průběhu VSM, které klinicky sahalo do poloviny stehna. Duplexní sonografie však prokázala, že horní konec trombu sahá do vzdálenosti 3 cm od SF junkce, HŽS bez prokazatelné trombózy. Zahájena léčba Fraxiparinem 0,3. Následující den prokázala kontrolní sonografie horní konec trombu 15 mm od SF junkce. Nález byl absolutní indikací k urgentní crossektomii a flebektomii trombozovaného kmene VSM. Indikací k urgentnímu výkonu se stala i 4 měsíce stará PT, sahající původně k SF junkci u 68leté ženy. Po dlouhodobé léčbě Warfarinem došlo k částečné rekanalizaci trombozovaného kmene VSM. Stav byl považován za vyřešený. Po 3 měsících byla nemocná přijata na interní oddělení pro plicní embolizaci ze sonograficky prokázaného reziduálního trombu v horní části VSM, který původně obturoval zcela lumen VSM. Sonograficky prokázaný reziduální trombus ohrožoval nemocnou sukcesivní embolizací do plícnice. Crossektomie a flebektomie situaci vyřešily.
Klinickou, diagnostickou a operační problematiku ascendentní PT lze nejlépe dokumentovat na typických kazuistikách jak varikózní, tak nevarikózní PT.
Kazuistika
- 1. 79letý inženýr, v dobrém zdravotním stavu. 30 let trvající varikozity PDK, které mu nečinily větších potíží, doporučenou operaci odmítal. Po absolvování osmihodinové „nonstop jízdy“ autem pocítil po vystoupení z auta bolestivý tlak v průběhu varikózní VSM na bérci. Druhý den došlo k jejímu ztvrdnutí až nad koleno. Třetí den se dostavil k akutnímu cévnímu vyšetření: zatvrdnutí viditelného kmene VSM šíře mužského ukazováku až do poloviny stehna, subinguina klinicky bez patol. nálezu (Obr. 3).
Image 3. Klinický obraz ascendentní tromboflebitidy VSM až k SF junkci Fig. 3: Clinical picture of ascending thrombophlebitis of GSV to SF junction 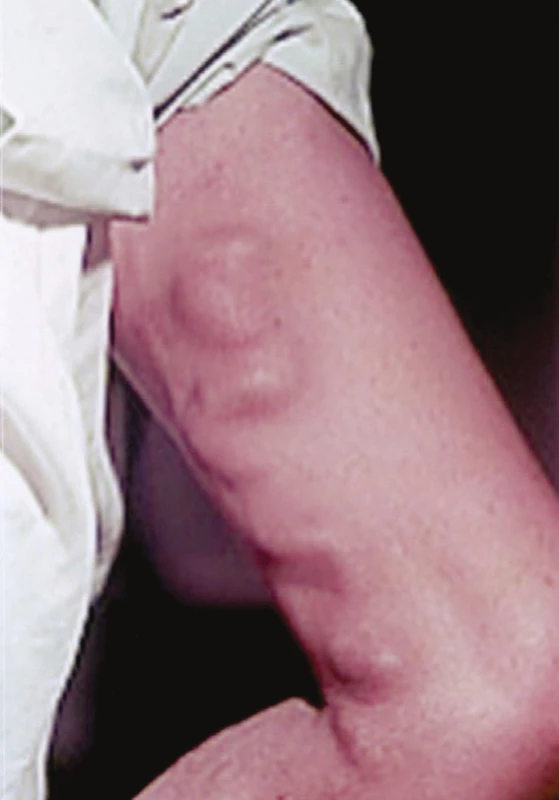
Duplexní sonografie 1. 12. 2000: HŽS bez trombózy, PŽS: trombus ve VSM až k SF junkci. Operace 1. 12. 2000: crossektomie, flebektomie jak femorální, tak bércové trombozované safény z několika šikmých kožních incizí nad jejím průběhem (Obr. 4).
Image 4. Preparát flebektomovaného kmene VSM stehna a bérce Fig. 4: Specimen of GSV trunk with thrombophlebitis on thigh and shank 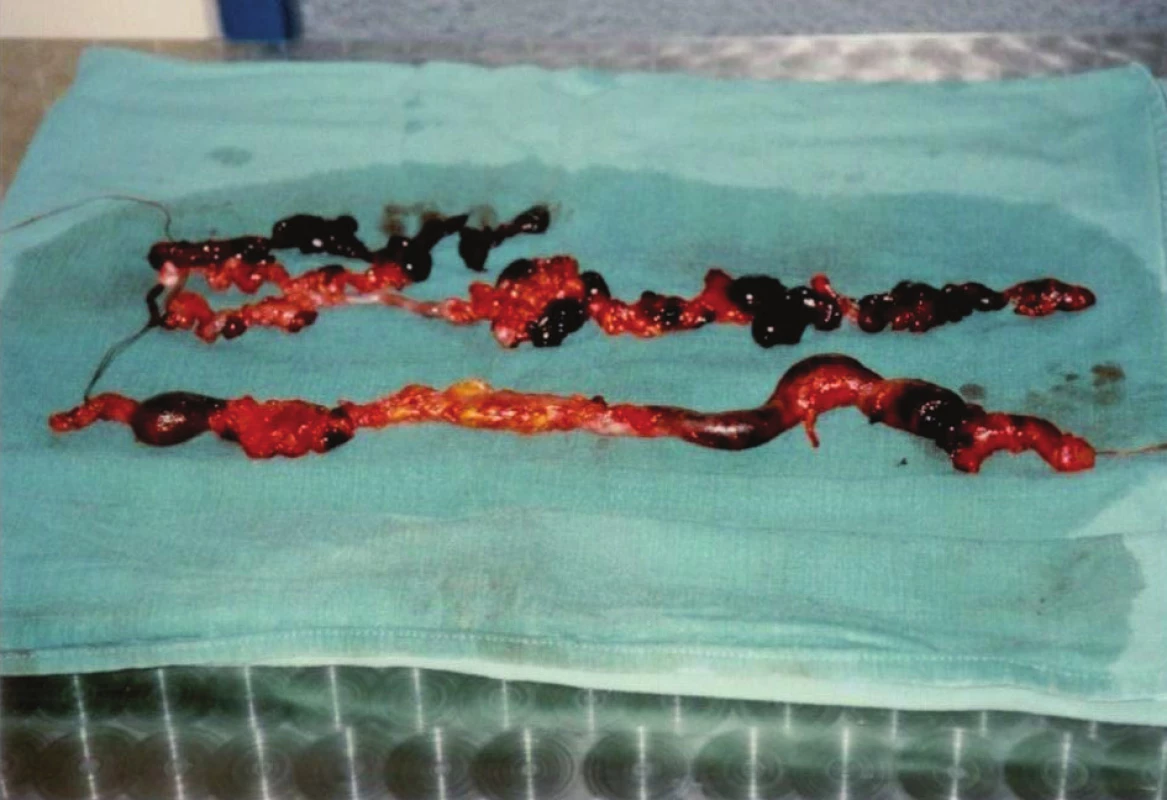
Pooperační průběh bez komplikací, propuštěn 5. 12. 2000 bez potíží domů. Kontrola 8. 12. 2000, zhojen p.p, bez potíží.
- 2. 83letá vitální žena, 15 let oboustranné varixy PDK s recidivujícími varikoflebitidami, léčenými konzervativně. Pro recidivu oboustranné varikoflebitidy stehenní části VSM přijata 20. 02. 2008 na interní oddělení, započata léčba Clexanem 0,8 ml.
Duplexní sonografie 20. 2. 2008: HŽS – bez známek trombózy, HŽS LDK – trombus ve VSM sahá až k SF junkci, PDK – trombus sahá do dolní poloviny stehna.
Po cévním konziliárním vyšetření indikována a provedena oboustranná crossektomie a flebektomie stehenních částí VSM. Pooperační průběh bez komplikací, propuštěna 26. 2. 2008 mobilní, zhojena p.p., bez potíží i při kontrole 4. 3. 2008.
- 3. 50letá, diabetička na PAD, 180 cm/135 kg, prokázaná trombofilie. Varixy 20 let, recidivující bércové vředy, t.č. zhojené. Před dvěma roky warfarinizována pro susp. embolizaci plícnice při varikoflebitidě bérců.
19. 3. 2013 doporučena obvodním lékařem do cévní poradny pro akutní oboustrannou varikoflebitidu. Klinicky viditelné a hmatné zatvrdlé varixy oboustranně síly mužského malíku do poloviny stehen. Horní polovina stehna se nedala pro silnou vrstvu podkoží posoudit.
Duplexní sono: HŽS bez prokazatelné trombózy, PŽS: trombóza VSM bilat., na LDK sahá horní hranice trombu do poloviny stehna, na PDK do úrovně vnitřního kondylu femuru. Zahájena antikoagulační léčba Clexanem 0,8, kompresivní zinkoklihový obvaz bilat. Vzheled k riziku a předpokládané obtížnosti výkonu a také s ohledem na konstituci nemocné nebyla operace primárně indikována. Kontrolní duplexní sono 22. 3. 2013: LDK – trombus sahá až do SFJ, PDK nad polovinu stehna, HŽS bez známek trombózy.
Prokázaná ascenze trombózy oboustranně směrem proximálním, na LDK až k SFJ, je indikací k urgentní operaci. 22. 3. 2013 provedena oboustranná crossektomie a flebektomie VSM stehna a proximální třetiny bérců (Obr. 5). Pooperační průběh bez komplikací, propuštěna s antikoagulací Clexanem 27. 3. 2013 do domácího ošetřování. 30. 3. 2013 převedena na Warfarin na dobu 2 měsíců. V 3. týdnu došlo ke kolikvaci trombozovaného reziduálního varixu na bérci, byla provedena ambulantně incize, evakuace s drenáží. Za týden došlo ke zhojení. Poslední kontrola 8. 8. 2013, v pořádku, bez antikoagulace.
Image 5. Izolovaný kmen VSM s naloženou svorkou v SF junkci Fig. 5: Trunk of the GSV with clamp on SF junction 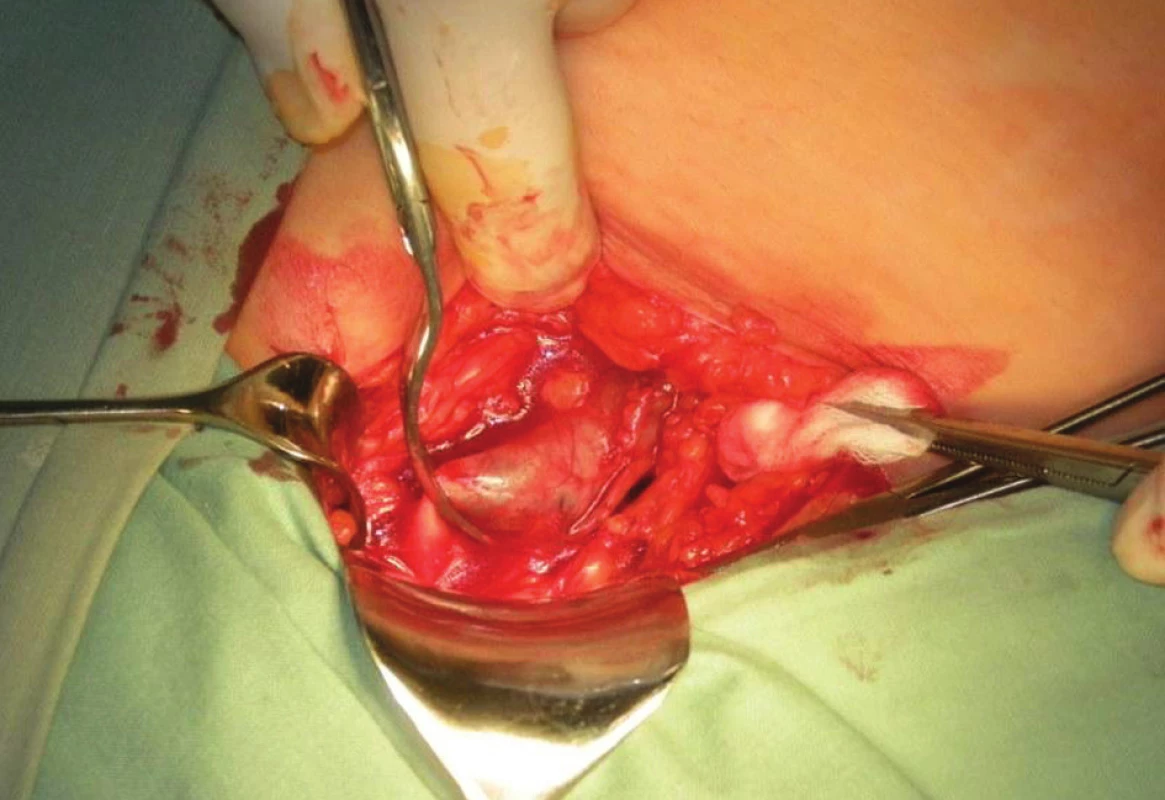
- 4. 68letá žena před dvěma měsíci (2010) léčena konzervativně pro PT LDK. Pro bolestivé trombozované varkozity na bérci se dostavila 18. 1. 2011 do cévní poradny. Nenápadný klinický nález považován za stav po proběhlé varikoflebitidě v regresi. Duplexní sonografie s překvapením: HŽS – bez známek trombózy, PŽS LDK – trombus ve VSM dosahuje až do SF junkce. Nález považován za stav po odléčené PT VSM, trombus sahající k SF junkci zřejmě staršího data, fixován. 20. 2. 2011 příjem nemocné na interní oddělení – JIP – pro dušnost, prokázán drobný perfúzní plicní defekt vpravo bazálně. Pro sukcesivní plicní embolizaci zahájena warfarinizace.
Kontrolní duplexní sono 22. 2. 2011: HŽS bez známek trombózy, PŽS LDK: VSM je v úseku 15 cm od ústí do VF již volně kompresibilní, průchodná. Distální část VSM vyplněná echogenní hmotou, bez známek průtoku. Doporučeno uvážit operaci jako prevenci další plicní embolizace, před eventuální operací převést na nízkomolekulární heparin.
Kontrolní duplexní sono 8. 3. 2011: HŽS bez trombózy, PŽS: před vústěním VSM do VF je patrný zbytkový trombus v délce asi 15 mm, průtok je zde patrný jen nástěnně, kmen VSM ve střední a distální části již volný, kompresibilní, insuficientní.
Vzhledem ke změněnému nálezu na VSM a nebezpečí další plicní embolizace je doporučena crossektomie a flebektomie VSM, která byla provedena 10. 3. 2011. Nález odpovídal nálezu sonografickému (Obr. 6).
Image 6. Reziduální trombus v luminu proximální části kmene VSM – příčina sukcesivní PE Fig. 6: Residual thrombus in the upper part of GSV – the cause of pulmonary embolism 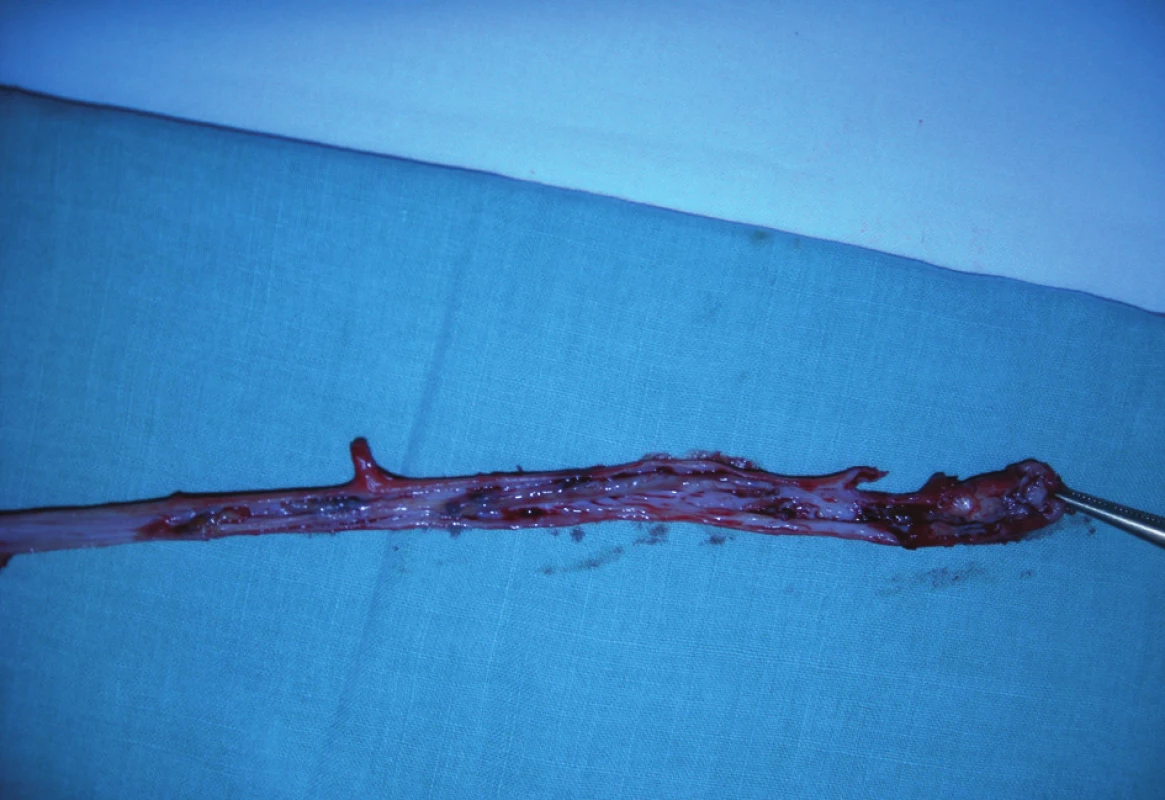
Tento případ dokumentuje závažnost a nebezpečí PT pro nemocného. „ Korektní“ antikoagulační léčba PT VSM Warfarinem se stala kontraproduktivní tím, že vedla k rozvolnění trombu s následnou plicní embolizací reziduálního trombu. Díky precizní sonografické diagnostice jsme považovali crossektomii s flebektomií chorobné žíly za racionální řešení. Případ potvrzuje důležitost kontrolního sonografického vyšetření a crossektomie v léčbě povrchní tromboflebitidy DK, která nemocného ohrožuje plicní embolizací.
Nevarikózní povrchní tromboflebitida je vzácnější a diagnosticky podstatně obtížnější. Vzniká na zdravé žíle v 5–10 % případů na podkladě poruch koagulace. Diagnostikovali a operovali jsme ji u 36leté ženy a 74letého muže.
Kazuistiky
- 1. 36letá kuřačka s hormonální antikoncepcí doporučena do cévní poradny pro bolesti v průběhu VSM PDK. Nevýrazný klinický nález byl uzavřen jako flebodynie. Objednána k duplexní sonografii: trombóza VSM v celém rozsahu, horní konec trombu sahá až k SF junkci. Flebolog-internista doporučil dlouhodobou antikoagulační léčbu, flebochirurg doporučil a provedl urgentní crossektomii a striping celé trombozované VSM. Pooperační průběh bez komplikací, nízkomolekulární heparin vysazen za 2 týdny.
- 2. 74letý muž, před 4 týdny hospitalizován na int. odd. pro pleuropneumonii (Chlamydie), vleklá difúzní jaterní léze, incipientní renální insuficience.
17. 4. 2013 po celodenní práci na zahradě bolestivý tlak ve stehně, vstoje až nesnesitelný.
18. 4. 2013 navštívil svého obvodního lékaře, pro susp. flebotrombózu nasazen Warfarin. Následující den duplexní sonografie: trombóza stehenní části VSM, trombus sahal do poloviny stehna, HŽS bez známek trombózy. Kontrolní duplexní sono za 2 dny: trombus prominuje do SFJ. Indikována a provedena urgentní crossektomie a flebektomie celé VSM. Pooperační průběh bez komplikací, přechod z Clexanu na Warfarin.
Trombus sahající do horní poloviny VSM stehna – 5 cm pod SFJ
V horní polovině stehenní části kmene VSM, minimálně 5 cm od SFJ, byla varikoflebitida diagnostikována u 12 nemocných, z toho u 10 žen s průměrným věkem 62,4 roku (44–69) a 2 mužů s průměrným věkem 57 let.
U všech nemocných byla provedena crossektomie a flebektomie trombozovaného kmene VSM. U jedné nemocné byla pro progresi bércové varikoflebitidy do horní poloviny stehna provedena jen ligatura kmene VSM nad horním koncem trombu, bez crossektomie. V pooperačním průběhu došlo k trombóze části kmene nad ligaturou až k SF junkci, pooperační průběh byl bez komplikací, vzniklá trombóza nad ligaturou byla potvrzena sonograficky. Teoreticky by mohla vést k ascenzi přes SFJ do HŽS a k PE.
Trombus sahající do dolní poloviny VSM stehna
V dolní polovině stehenní části kmene VSM byla diagnostikována u 13 nemocných, z toho u 9 žen s průměrným věkem 65,5 roku (34–69) a 4 mužů s průměrným věkem 53,6 rolu (51–57). U všech nemocných provedena crossektomie a flebektomie trombozované části VSM bez komplikací.
U 50letého muže s rozsáhlým konvolutem trombozovaných varixů v rozsahu mužské dlaně v krajině vnitřního kondylu femuru byla provedena ze šikmého kožního řezu jeho exstirpace.
Bércová varikoflebitida
Byla diagnostikována a operována u 8 nemocných (3 ženy a 5 mužů), z toho u jednoho muže se jednalo o varikoflebitidu VSP, u níž trombus sahal až do safenopopliteální junkce. U něho byla provedena vysoká ligatura v safenopopliteální junkci a flebektomie trombozovaného kmene VSP.
Izolovaná varikoflebitida v.saph. accessoria lateralis
Byla prokázána u 8 nemocných (3 ženy, 5 mužů). Tento nález není u varixů tak vzácný: vinutá trombozovaná vena saphena accessoria lateralis se táhne přes přední plochu horní poloviny stehna na zevní plochu dolní poloviny stehna a horní polovinu bérce. Byla prokázána klinicky a potvrzena sonograficky v 7 případech u primárních varixů a jedenkrát u recidivujících varikozit při remanentním crossu se SF refluxem a dlouhém pahýlu VSM. Tento nález uspíšil indikaci k operaci varixů, při níž byla trombozovaná žíla flebektomována podle Millera spolu s crossektomií a stripingem VSM.
5. Trombóza remanentního crossu po operaci varixů
Byla prokázána sonograficky ve 4 případech – u tří žen a jednoho muže. Ve 3 případech byla asymptomatická, prokázána v rámci předoperačního sonografického vyšetření pro recidivující varikozity.
Symptomaticky se projevila sukcesivní embolizací plícnice u 35leté ženy dva měsíce po operaci varixů. Nemocná byla přijata na interní kliniku pro sukcesivní embolizaci plícnice, HŽT byla vyloučena flebograficky, zdroj nenalezen. Tehdy ještě nebyla k dispozici duplexní sonografie a flebografie zdroj neprokázala. Nemocná byla na naši kliniku doporučena k aplikaci kaválního filtru. Na základě znalosti techniky operatéra, který operaci varixů prováděl bez crossektomie, jsme se rozhodli nejprve pro revizi subinguiny, při níž byl nalezen trombozovaný bulbus VSM, z něhož prominoval do lumina vena femoralis trombus. Ten jsme považovali za zdroj embolizace. Po resekci trombozovaného bulbu došlo k úplné úzdravě nemocné a naše úvaha se ukázala jako správná (Obr. 7).
Image 7. Trombozovaný bulbus a pahýl VSM – příčina sukcesivní PE, stav po operaci varixů Fig. 7: Thrombosed bulb of GSV – the cause of pulmonary embolism, status after crossectomy 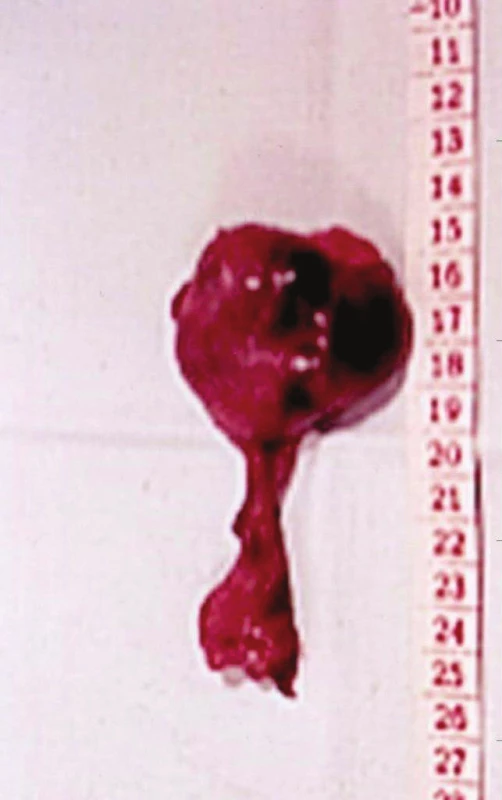
U ostatních operovaných byla trombóza crossu prokázána při předoperačním sonografickém vyšetření recidivujících varikozit DK. V rámci operace recidivy varixů byla provedena i revize remanentního crossu, který byl resekován.
VÝSLEDKY
Všichni nemocní s PT, sahající až k SF junkci, byli operováni v celkové anestezii. Bilaterální lokalizace PT byla vyřešena operací v jednom sezení, což obě nemocné snesly bez jakýchkoliv problémů.
Výkon unilaterální trval 40–60 minut, bilaterální 90–110 minut. Během výkonu nedošlo k žádným komplikacím. Mobilizace po výkonu započala nejpozději první pooperační den. Redonovy drény odstraněny 2. pooperační den. Propuštění do domácího ošetřování 4.–6. den, s výjimkou jedné nemocné, u níž došlo v pooperačním průběhu ke krvácení v subinguinální ráně, což si vyžádalo revizi, evakuaci hematomu a drenáž rány. Hospitalizace trvala 2 týdny. Profylaxe tromboembolických komplikací nízkomolekulárním heparinem (Clexane, Fraxiparin, Zibor ) trvala 2–3 týdny. Jen padesátiletá diabetička s prokázanou trombofilií, stavem po prodělaných flebitidách a plicní embolii, s hmotností 135 kg, byla převedena na Warfarin. U ní došlo ve 2. pooperačním týdnu ke kolikvaci trombozovaného reziduálního varixu bérce, což si vyžádalo incizi, evakuaci a drenáž. Po týdnu zhojena. Pět měsíců po operaci je zcela v pořádku, bez antikoagulace. Pooperační warfarinizace byla zahájena i u 74letého nemocného s nevarikózní povrchní tromboflebitidou.
DISKUZE
V diagnostice PT má nezastupitelné místo duplexní sonografické vyšetření. Klinický nález většinou podcení skutečný rozsah trombózy, horní konec trombu je v sonografickém nálezu minimálně o 5 cm výše [8,14]. Duplexní sonografické vyšetření určí přesnou lokalizaci a rozsah trombotického procesu PŽS, vztah horního konce trombu k SFJ/SPJ, stav na perforujících žilách bérce a stav HŽS dolních končetin (Obr. 8). V akutní fázi prokáže kontrolní duplexní vyšetření ascenzi trombu v prvních dnech onemocnění, proto je nutné provádět kontrolní vyšetření po 24–48 hodinách. Během tohoto časového intervalu může trombotický proces postoupit až k SF junkci (Obr. 9). V pozdější fázi nás kontrolní sonografie informuje o fixaci trombu, s odstupem času pak o stavu rekanalizace trombozované žíly. Proces rekanalizace může být provázen nebezpečím embolizace uvolněného trombu při trombolytickém rozvolnění, zejména u nemocného s dlouhodobou warfarinizací (Obr. 10, Obr. 11).
Image 8. Horní konec trombu v kmeni vena saphena magna dosahuje v den primárního vyšetření do vzdálenosti 2,9 cm od SF junkce Fig. 8: The upper end of thrombus in the trunk of the GSV is 2.9 cm from the SF junction on the day of primary examination 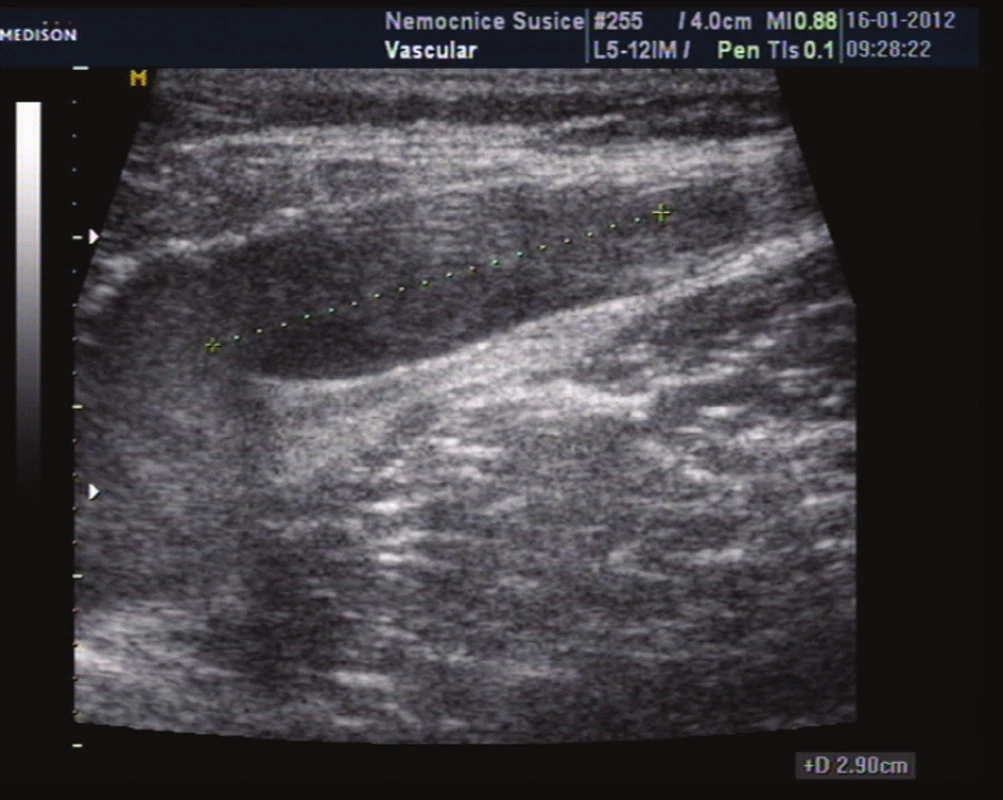
Image 9. Horní konec trombu v kmeni vena saphena magna za 2 dny od primárního vyšetření dosahuje do vzdálenosti 1,39 cm od SF junkce Fig. 9: The upper end of the thrombus in the trunk of GSV after 2 days. It occurs 1.39 cm from SF junction 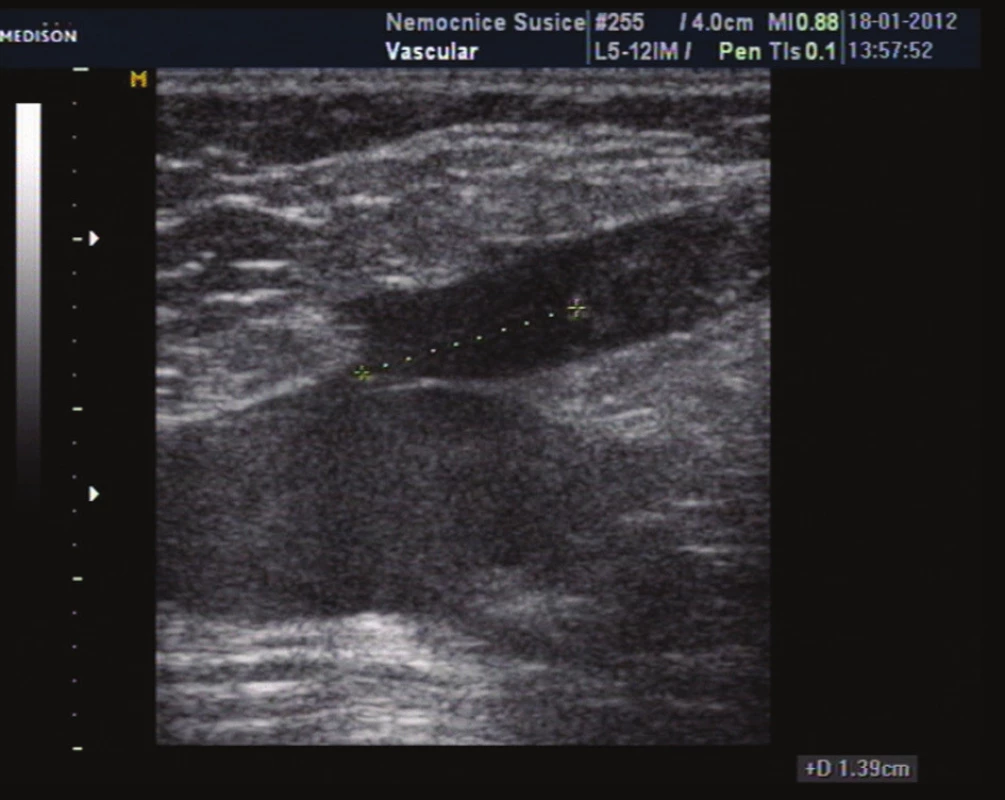
Image 10. Zobrazeni pahýlu trombu v kmeni VSM Fig. 10: Image of thrombus in the trunk of the GSV 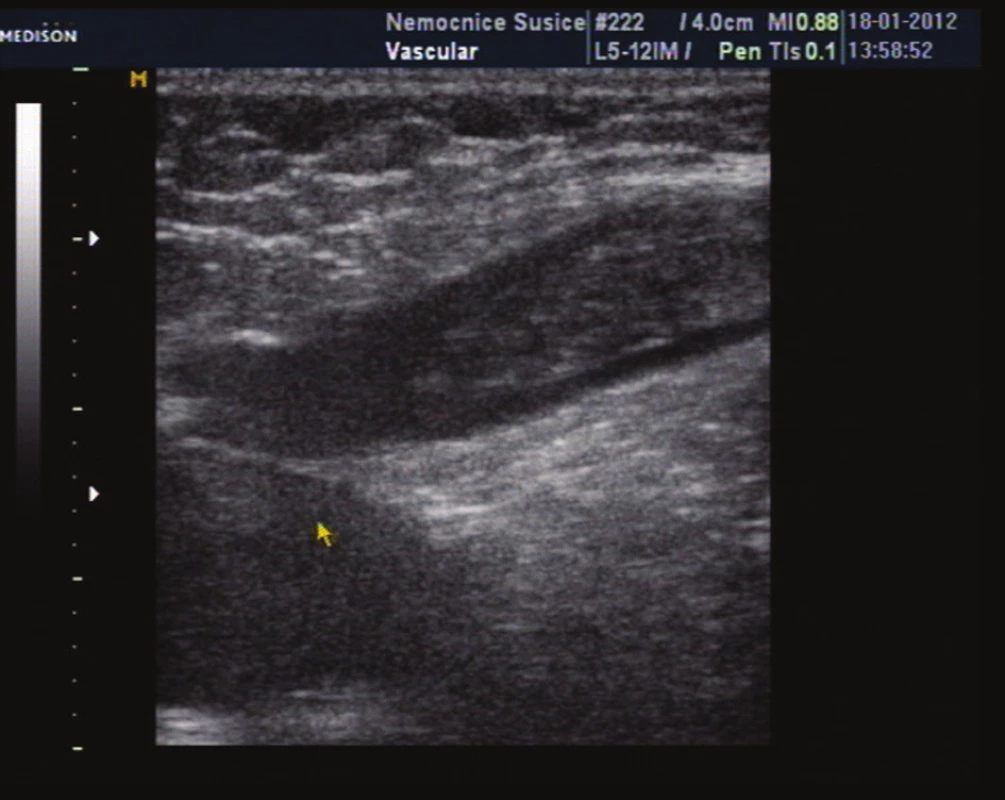
Image 11. Kontrola průtoku v kmeni VSM prostřednictvím barevného zobrazení, průtok v SF junkci není detekován Fig. 11: Control of flow in the trunk of GSV with colour display, no flow is detected in SF junction 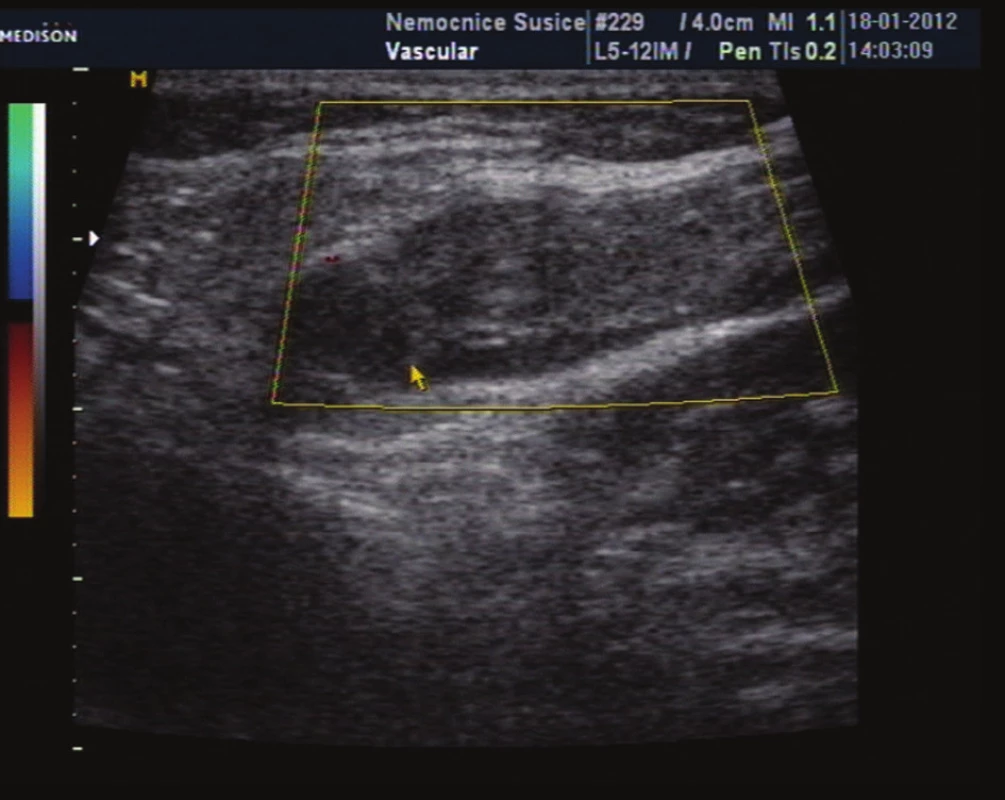
V terapii PT se mezi flebology prosadila antikoagulační léčba nízkomolekulárním heparinem nebo Fondaparinuxem po dobu 4–6 týdnů. Hirmerová uvádí nevýhody antikoagulační léčby, které spočívají ve vysokých nákladech na dlouhodobou antikoagulační léčbu. Ta však, podle našeho názoru, neřeší další možné komplikace z ponechané chorobné žíly in situ, v níž probíhá proces rekanalizace s možností embolizace a recidivy PT.
K chirurgické léčbě, spočívající v ligatuře SFJ nebo crossektomii a flebektomii trombozovaného kmene VSM/VSP, mají flebologové, ale i někteří chirurgové jisté pochybnosti a výhrady. Zdá se, že většina nemocných přichází k flebologům interního zaměření, kteří preferují léčbu antikoagulační, a proto se léčba chirurgická těžko prosazuje. Na chirurgickou léčbu ascendentní PT u nás v roce 1978 upozornili Firt [4], Pitrák s Nahodilem [15], kteří doporučovali a prováděli ligaturu kmene nad trombem nebo ligaturu SFJ. O vlastních zkušenostech s crossektomií pro ascendentní PT referovali na XXXI. Angio - logických dnech 2006 Mazuch [14] a Kalný [8]. Mazuch provedl pro přestup PT z VSM na femoroilickou žílu trombektomii podle Fogartyho. V současnosti preferujeme crossektomii a ligaturu SFJ, flebektomii trombozovaného kmene VSM/VSP buď v celém rozsahu, nebo alespoň trombozovanou část. Pouhá ligatura kmene VSM nad horním koncem trombu bez crossektomie vede většinou k následné trombóze nad ligaturou až k SFJ/SPJ s nebezpečím přestupu na HŽS. Crossektomie s precisní nástěnnou ligaturou terminálního konce VSM na vústění do femorální žíly zajišťuje laminární proudění ve vena femoralis a brání vzniku trombózy v pahýlu terminálního konce VSM. Nekorektní crossektomie má za následek SF reflux, na jehož podkladě dochází k recidivě varikozit nebo k trombóze remanentního crossu s následnou embolizací do plic.
Výkon v podobě crossektomie a flebektomie trombozované části VSM/VSP splňuje všechny požadavky a cíle léčby ascendentní tromboflebitidy:
- zamezit ascenzi trombotického procesu ve VSM/VSP a přestupu přes SFJ/SPJ, a peforátory bérce na HŽS s nebezpečím plicní embolizace a posttrombotického syndromu,
- zabránit recidivě PT,
- zajistit co nejkratší a nejefektivnější léčbu za co nejnižší náklady.
Závažnou výhradou flebologů u ascendentní formy PT s trombem sahajícím až k SFJ je obava, že během crossektomie může dojít k odlomení horního konce trombu s následnou plicní embolizací. Tuto oprávněnou obavu nelze brát na lehkou váhu, i když jsme dosud žádnou embolizaci nezažili. Tuto delikátní operaci by neměl provádět operatér, který se obává korektní crossektomie při běžné operaci varixů, ale chirurg v této problematice zkušený. Výkon vyžaduje jemnou preparační techniku a odpovídající taktiku. Při výkonu je nutno vypreparovat po protětí a podvazu všech subinguinálních větví crossu femorální žílu nad SFJ a zajistit ji podvlečenou tkanicí nebo jemnou polyetylenovou hadičkou. Jejím přitažením se dle potřeby uzavře její lumen nad SFJ a zamezí se embolizaci. V případě, že trombus sahá až k SFJ nebo dokonce vyčnívá do lumina femorální žíly, je možné jej odstranit z podélné venotomie bulbu VSM po uzavření femorální žíly přitažením tkanice nebo PVC-hadičky anebo nasazením úhlové cévní svorky na femorální žílu proti SF junkci. Po výplachu lumina žíly roztokem heparinu se venotomie uzavře cévním stehem. V případě, že trombóza přestoupila do femoroilické žíly, je nutná trombektomie Fogartyho katétrem, jak ji popsal a provedl Mazuch.
Po ukončení crossektomie následuje flebektomie trombozovaného kmene VSM na stehně, event. i na bérci z několika šikmých kožních řezů. V akutní fázi onemocnění se trombozovaný kmen VSM/VSP snadno uvolňuje z prosáklého periflebitického podkoží. U čerstvé PT lze provést i stripping Babcockovou sondou. Výkon ukončíme zavedením minimálně jednoho Redonova drénu do subinguiny, podle situace krvácení i do kanálu po odstraněném kmeni VSM.
Neobstojí ani námitka flebologů, že při crossektomii může být poškozen endotel safenofemorální junkce. Žádnou komplikaci podobného rázu jsme nezaznamenali.
Některými autory doporučený odložený výkon u PT [11] ztrácí racionální podstatu urgentního výkonu, je podstatně obtížnější, protože trombozovaný kmen VSM/VSP je pevně fixován v odeznívající periflebitické tkáni, zatímco v akutní fázi se dá z prosáklého podkoží tupou preparací lehce „vyloupnout“.
Vzhledem k rychlé ascenzi trombotického procesu ze stehenní části VSM k SFJ doporučujeme indikovat a provést časnou crossektomii a flebektomii a tím předejít všem závažnějším komplikacím PT a zkrátit dobu léčení na minimum.
Po operaci nemocné ihned mobilizujeme a pokračujeme v aplikaci nízkomolekulárního heparinu, většinou po dobu maximálně 3 týdnů. Nemocná s prokázanou trombofilií, stavu po PE, diabetička s hmotností 135 kg po oboustranné crossektomii a flebektomii byla převedena na Warfarin, stejně jako 74letý nemocný po operaci pro nevarikózní tromboflebitidu VSM.
Odmítáme pouhou ligaturu kmene VSM/VSP nad horním koncem trombu bez crossektomie. Většinou dojde k následné trombóze části kmene mezi ligaturou a SFJ s možným přestupem na HŽS. Dá se ospravedlnit u generalizovaného maligního onemocnění.
Pro nás platí: akutní ascendentní stehenní PT je indikací k urgentnímu nebo semiurgentnímu výkonu, který spočívá v crossektomii a flebektomii kmene VSM/VSP a event. exstirpaci rozsáhlých varikózních konvolutů, pokud není absolutní kontraindikace z interních nebo jiných závažných důvodů.
Urgentní nebo semiurgentní crossektomie a flebektomie trombozovaného kmene VSM/VSP splňuje všechny stanovené cíle léčby ascendentní PT a měla by patřit jako bezpečná a účinná metoda do léčebného arzenálu ascendentní tromboflebitidy VSM/VSP.
ZÁVĚR
Akutní varikózní i nevarikózní tromboflebitida VSM/VSP může i přes započatou adekvátní antikoagulační léčbu během 48 hodin dosáhnout až k SFJ/SPJ, přestoupit na hluboký žilní systém a nemocného ohrožovat plicní embolizací. Ke sledování postupu trombotického procesu je nutná denní kontrola DUS.
Pro autory je ascendentní povrchní tromboflebitida DK indikací k urgentní nebo semiurgentní crossectomií a phlebektomií trombozovaného kmene VSM/VSP. Zejména u těhotných žen představuje crossectomie a flebektomie bezpečný výkon, který zamezí všem komplikacím PT.
Urgentní nebo semiurgentní crossectomie a flebektomie by měla patřit do arzenálu bezpečné léčby ascendentní PT DK, neboť zajišťuje:
- bezpečnou prevenci plicní embolizace, hluboké žilní trombózy a posttrombotického syndromu, recidivující povrchní tromboflebitidy a žilního bércového vředu,
- zkracuje dobu antikoagulační léčby a tím snižuje vysoké náklady, které jsou kritizovány i samotnými flebology.
MUDr. Josef Kalný, CSc.
Nemocnice Sušice o.p.s
Pod Nemocnicí 116
342 01 Sušice
e-mail: josef.kalny@centrum.cz
Sources
1. Allegra C. Superficial thrombophlebitis: Thromboembolic risk. Phlebolymphology 2012;20 : 28.
2. Bergan JJ, Kistner RL. Surgery of acute thrombophlebitis: Overview and commentary atlas of venous surgery. United Kingdom, Saunders (W.B.) Co Ltd, 1992 : 299.
3. Gillet JL, Perrin M, Cayman R, Cayman R. Thromboembolic recurrence after superficial thrombophlebitis of the lower limbs. Journal of Phlebology 2002;17 : 103–110.
4. Firt P. Chirurgická léčba povrchních tromboflebitid a podvazy hlubokých žil. Prakt Lek 1978;58 : 462–463.
5. Herman J, a kol. Chirurgie varixů dolních končetin, Praha, Grada 2003 : 186.
6. Hirmerová J. Tromboflebitidy – současný doporučený postup. Postgraduální medicína 2013;15 : 122–127.
7. Imitaz A, Waheed A, Dingui M. Prevention of reversal of deep venous insufficiency by aggresive treatment of superficial venous diseas. American journal of Surgery 2006;191 : 33–38.
8. Jezovnik MK. Diagnostic algorithm for superficial thrombophlebitis. Phlebolymphology 2013;20 : 53–54,
9. Kalný J, Frýba V. Ascending thrombophlebitis of the vena saphena magna. Abastracts XXXI angiological days 2006;13.
10. Kalodiki E, Štvrtinová V, Allegro C, et al. Superficial vein thrombosis: A consensus statement. International angiology: A journal of the Internatonal Union of Angiology 2012;31 : 203–216.
11. Krause U, Kock HJ, Kroger K, et al. Prevetion of deep venous thrombosis associated with superficial trombophlebitis of the leg by early saphenous vein ligation. Vasa 1998;27 : 34–38.
12. Maeseneer de M, et al. Superficial thrombophlebitis of the lower limb: Practical recommendations for diagnosis and treatment. Acta chir belg 2005;105 : 145–147.
13. Maeseneer de M. How to treat superficial thrombophlebitis? Phlebolymphology 2010;17 : 48–49.
14. Marković M, Maksimoviintć Z, Maksimović I, et al. The role of duplex ultrasonography in surgical treatment of acute progressive thrombophlebitis of great saphenous vein. International Angiology: Journal of International Union of Angiology 2011;30 : 434–440.
15. Mazuch J, Mištura D, Huĺo E, et al. Thrombophlebitis superficialis varicosa of the lower extremities. Abstracts XXXV angiological days 2010;17.
16. Pitrák V, Nahodil V. Význam podvazu a přerušení vena saphena magna při povrchním žilním zánětu v oblasti stehna. Prakt Lek 1985;65 : 809–810.
17. Perrin M, Guex JJ, Gillet JL. Traitement chirurgical des thromboses veineuses superficiales des membres inferieurs. Encycl. Med Chir (Elsevier) Techniques chirurgicales. Chirurgie vasculaire Paris 2000;43–165.
18. Ramelet AA, Perrin M, Kern P, Bounameaux H. Superficial thrombophlebitis in flebology. 5th edition. Elsevier, Masson SAS 2008 : 503–515.
19. Seyček J. Zásady optimální léčby zánětů povrchových žil. Praktická flebologie 2003;12 : 34–37.
20. Sullivan V, Denk PM, Sonnad S, et al. Ligation versus anticoagulation: Treatment of above involving the deep venous system. J Am Coll Surg 2001;193 : 556–562.
21. Štvrtinová V. Superficial thrombophlebitis. A new concensus proposal for diagnosis and treatment. Phlebolymphology 2012;20 : 28–29.
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2014 Issue 5-
All articles in this issue
- Specializace v onkochirurgii není proti zájmům chirurgů
- Komplikácie po perkutánnych transhepatických drenážach žlčových ciest
- Disekční a koagulační technika – má vliv na výsledky totální tyreoidektomie?
- Povrchní tromboflebitida dolních končetin z hlediska chirurga
- Geneticky podmienený trombofilný stav ako príčina náhlej brušnej príhody
- Neurogenní tumory retroperitonea
- Význam mezioborové spolupráce v ošetření polytraumat
- Polytrauma – ošetření skeletálních poranění metodou damage control orthopaedics
- Poranění pánevního kruhu jako součást mnohočetných traumat
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Komplikácie po perkutánnych transhepatických drenážach žlčových ciest
- Povrchní tromboflebitida dolních končetin z hlediska chirurga
- Poranění pánevního kruhu jako součást mnohočetných traumat
- Neurogenní tumory retroperitonea
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

