-
Medical journals
- Career
Zhoubné nádory jícnu v České republice
: M. Duda 1,2; L. Adamčík 2; L. Dušek 3; M. Škrovina 2; T. Jínek 2
: II. chirurgická klinika FN a LF UP Olomouc 1; Chirurgické oddělení nemocnice a Komplexního onkologického centra Nový Jičín 2; Institut biostatistiky a analýz Masarykova univerzita Brno 3
: Rozhl. Chir., 2012, roč. 91, č. 3, s. 132-140.
: Review
Úvod:
Analýza dat o incidenci, mortalitě a základních údajích o léčbě zhoubných onemocnění jícnu v České republice a stanovení možných cest ke zlepšení současného stavu.Materiál a metodika:
Analýza provedena z údajů Národního onkologického registru zhoubných onemocnění ÚZIS ČR a z registru hrudních výkonů Sekce hrudní chirurgie České chirurgické společnosti. Z analýzy odborného písemnictví vyplývají obecně uznávané rizikové faktory pro vznik zhoubných nádorů jícnu.Výsledky:
Zhoubné nádory jícnu představují 0,7 % ze všech solidních zhoubných nádorů v ČR (1,1 % u mužů a 0,2 % u žen). V rozmezí let 1977 až 2008 vzrostla incidence z 2 případů na 5,4 na 100 000 obyvatel a mortalita z 1,9 na 4,1 případů na 100 000 obyvatel. V absolutních číslech byla v r. 2008 incidence 561 osob (5,4 na 100 000 obyvatel). Mortalita pak byla v absolutním počtu 452 zemřelých (4,3 na 100 000 obyvatel) a prevalence (počet žijících s nádorem nebo s jeho anamnézou) 791 osob (7,6 na 100 000 obyvatel). V mezinárodním srovnání je Česká republika v incidenci na 84. místě ve světě a 17. místě v Evropě (mortalita 85. místo ve světě a 18. místo v Evropě). V České republice je nejvyšší incidence v kraji Moravskoslezském a Zlínském (6,1 na 100 000), nejnižší pak v kraji Plzeňském (4,2) a Vysočina (4,1). Průměrný věk při zjištění diagnózy je u mužů 62 let a u žen 68 let, maximum výskytu mezi 55 a 69 lety u mužů a mezi 58 až 79 lety u žen. V době stanovení diagnózy převažují vyšší stadia onemocnění. V r. 2008 bylo ze zjištěných onemocnění 28 % v I. a II. stadiu, 60 % bylo ve III. a IV. stadiu a u 12 % nebylo stadium určeno. Pětileté přežívání u léčených pacientů z analýzy období 2004 až 2007 bylo celkově 15,5 %. U I. a II. stadia bylo pětileté přežívání 30 %, u III. stadia 12 % a IV. stadia 2 %. Při srovnání analýzy periody 2004 až 2007 s analýzou období 2000 až 2003 došlo u I. a II. stadia ke zlepšení o 10 % a u III. stadia o 4 %. Podle registru hrudních výkonů Sekce hrudní chirurgie z let 2007 až 2010 se hrudní výkony provádějí v České republice na 19 až 22 pracovištích, resekce jícnu pak na 13 až 14 pracovištích, ale jen u 8 až 9 pracovišť je frekvence těchto výkonů 10 a více operací za rok. Na pracovišti autorů bylo provedeno v posledních pěti letech 53 resekcí a náhrad jícnů s pooperační mortalitou 3,8 % a celkovou pooperační morbiditou 23 %. V 49 % se jednalo o adenokarcinom.Závěr:
Karcinom jícnu patří svým výskytem v naší populaci mezi méně časté nádory. Z analýzy vyplývají oblasti České republiky s vyšším výskytem a nejvíce ohrožená věková skupina mužů. Již dříve byly prokázány jako významné rizikové faktory spinocelulárního karcinomu kouření a požívání alkoholu, u adenokarcinomu je to především Barrettův jícen. K dalším rizikovým skupinám patří nemocní s achalazií a strikturami po poleptání jícnu. Přijatelných léčebných výsledků lze dosáhnout jen u nižších stadií onemocnění, a na místě by proto byla snaha o aktivní vyhledávání těchto nemocných v rizikových oblastech a skupinách v rámci preventivních programů. Zatím u nás nejsou přijaty obecně akceptované zásady pro sledování těchto rizikových skupin. Chirurgická léčba je vysoce specializovanou činností hrudních chirurgů zaměřených na problematiku jícnu a správná je koncentrace nemocných do center.Klíčová slova:
zhoubné nádory jícnu – epidemiologie – léčba – výsledkyÚVOD
Zhoubné nádory (ZN) jícnu představují v České republice (ČR) jen něco méně než 1 % ze všech solidních maligních nádorů a incidencí 4,9 onemocnění na 100 000 obyvatel patříme mezi země se středním výskytem tohoto onemocnění. Převážná část ZN jícnu je odhalena až v pokročilém stadiu, když se onemocnění projeví poruchou polykání a často jde již o generalizaci onemocnění. Tomu odpovídají i špatné léčebné výsledky. Pětileté přežívání u léčených pacientů je 15,5 % a horší výsledky jsou jen u zhoubných nádorů plic, jater a slinivky břišní. Zahraniční zkušenosti ukazují, že je možno dosáhnout lepších léčebných výsledků. Předkládaná analýza by chtěla pomoci k hledání této cesty.
MATERIÁL A METODIKA
Údaje o léčení nemocných se solidními nádory v České republice jsou shromažďovány v Národním onkologickém registru (NOR). Data jsou uložena v elektronické podobě a pomocí originálního softwaru, nazvaného Systém pro vizualizaci onkologických dat (SVOD), je možné přehledné grafické zpracování různých kombinací uložených parametrů [1]. Řada důležitých údajů z této rozsáhlé databáze je přehledně zpracována i v nedávno vydané monografii Czech cancer care in numbers 2008–2009 [2]. Statistická analýza údajů o zhoubných nádorech jícnu v České republice byla provedena z databáze NOR a z registru hrudních výkonů Sekce hrudní chirurgie České chirurgické společnosti [3]. Z analýzy odborného písemnictví vyplývají pak obecně uznávané rizikové faktory pro vznik zhoubných nádorů jícnu.
VÝSLEDKY
Zhoubné nádory jícnu představují 0,7 % ze všech solidních zhoubných nádorů v ČR (1,1 % u mužů a 0,2 % u žen). V rozmezí let 1977 až 2008 vzrostla incidence z 2 případů na 5,4 na 100 000 obyvatel a mortalita z 1,9 na 4,1 případu na 100 000 obyvatel. V absolutních číslech byla v r. 2008 incidence 561 osob (5,4 na 100 000 obyvatel). Mortalita pak byla v absolutním počtu 452 zemřelých (4,3 na 100 000 obyvatel) a prevalence (počet žijících s nádorem nebo s jeho anamnézou) 791 osob (7,6 na 100 000 obyvatel). V mezinárodním srovnání je Česká republika v incidenci na 84. místě ve světě a 17. místě v Evropě (mortalita 85. místo ve světě a 18. místo v Evropě). V České republice je nejvyšší incidence v kraji Moravskoslezském a Zlínském (6,1 na 100 000), nejnižší pak v kraji Plzeňském (4,2) a Vysočina (4,1). Průměrný věk při zjištění diagnózy je u mužů 62 let a u žen 68 let, maximum výskytu mezi 55 a 69 lety u mužů a mezi 58 až 79 lety u žen. V době stanovení diagnózy převažují vyšší stadia onemocnění. V r. 2008 bylo ze zjištěných onemocnění 28 % v I. a II. stadiu, 60 % bylo ve III. a IV. stadiu a u 12 % nebylo stadium určeno. Pětileté přežívání u léčených pacientů z analýzy období 2004 až 2007 bylo celkově 15,5 %. U I. a II. stadia bylo pětileté přežívání 30 %, u III. stadia 12 % a IV. stadia 2 %. Při srovnání analýzy periody 2004 až 2007 s analýzou období 2000 až 2003 došlo u I. a II. stadia ke zlepšení o 10 % a u III. stadia o 4 % (Obr. 1 až 10).
1. Incidence zhoubných novotvarů (ZN) v ČR v období 2004–2008 Fig. 1: Incidence of malignant neoplasms (MN) in the Czech Rep. during 2004–2008 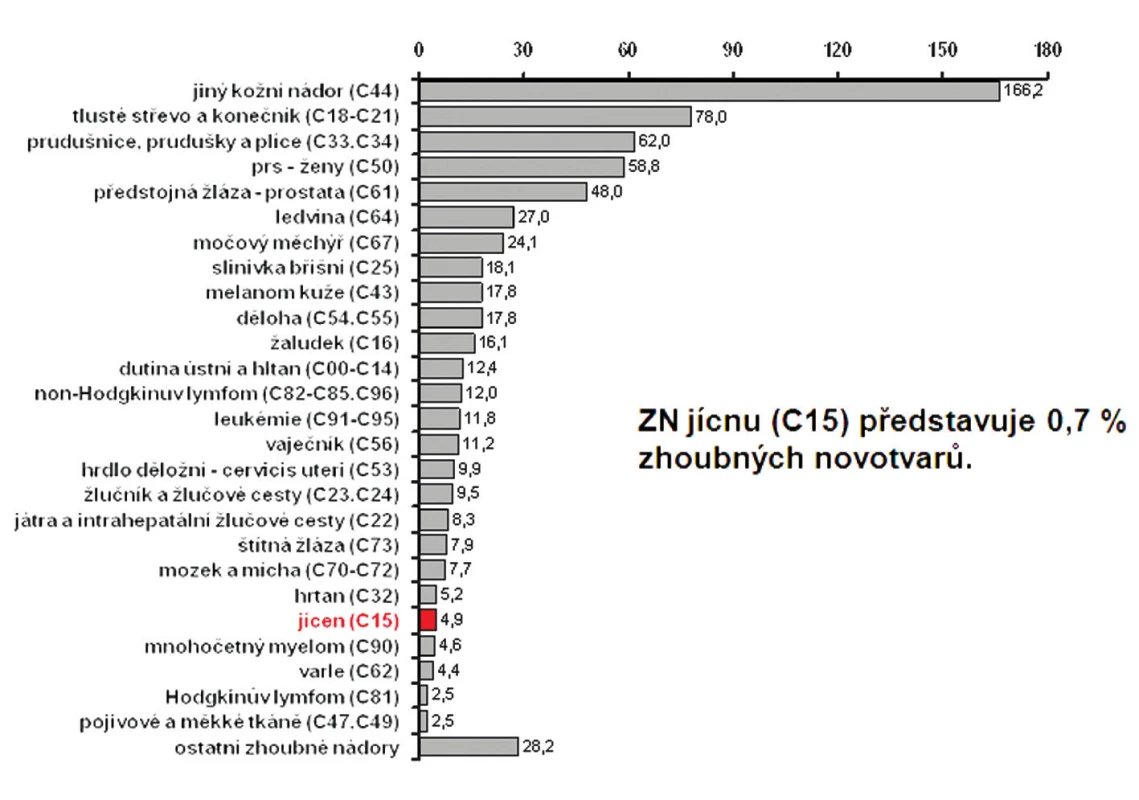
Obr. 2a: Vývoj incidence ZN jícnu (C15) v ČR v letech 1977–2007 Fig. 2a: Esophageal cancer incidence rates (C15) in Czech Rep. during 1977–2007 
Obr. 2b: Vývoj mortality ZN jícnu (C15) v ČR v letech 1977–2007 Fig. 2b: Mortality rates from esophageal cancer (C15) in Czech Rep. during 1977–2007 
Obr. 2c: Incidence věkově standardizovaná Fig. 2c: Age-adjusted incidence rates 
2. Vývoj prevalence ZN jícnu (C15) v letech 1990–2008 Fig. 3: Prevalence of esophageal cancer (C15) during 1990–2008 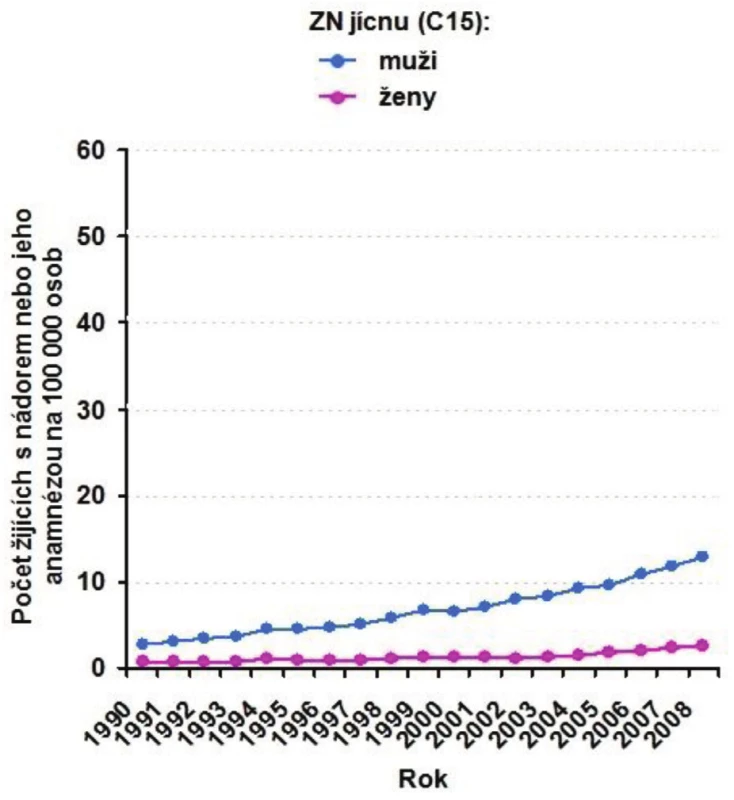
3. Epidemiologická situace ZN jícnu (C15) v ČR v roce 2008 Fig. 4: Epidemiological situation concerning esophageal cancer (C15) in the Czech Rep. in 2008 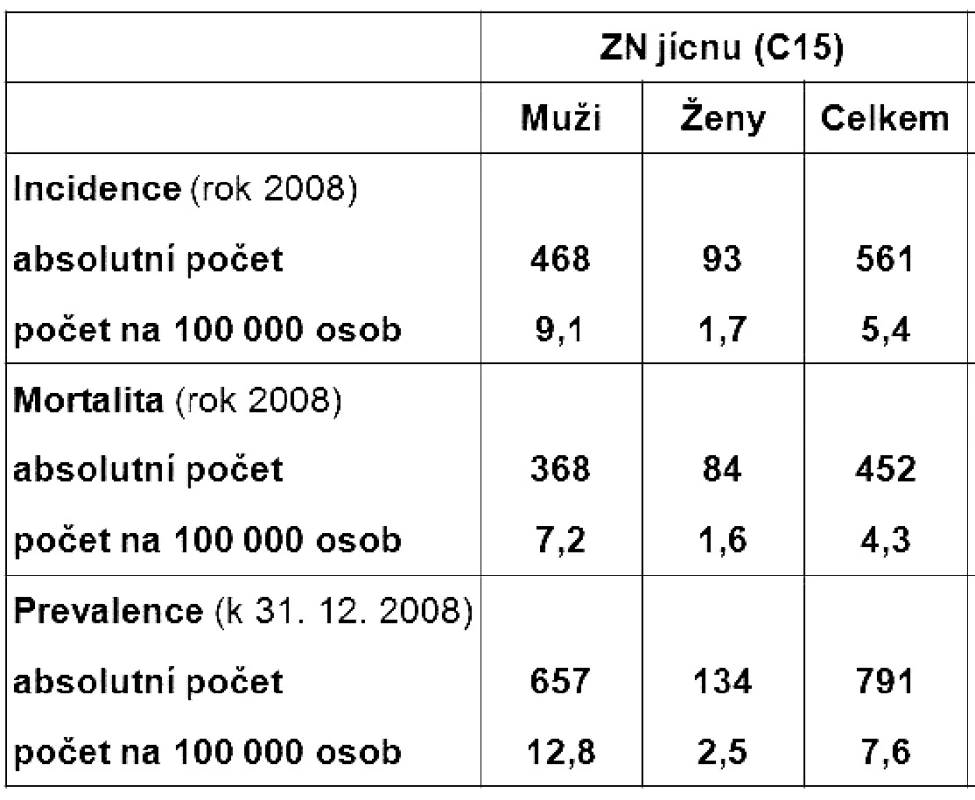
Obr. 5a: Incidence ZN jícnu (C15) v mezinárodním srovnání: Evropa – ASR (W) Fig. 5a: Mortality for esophageal cancer (C15) on international comparison 
Obr. 5b: Incidence ZN jícnu (C15) v mezinárodním srovnání: Svět – ASR (W) Fig. 5b: Mortality rates for esophageal cancer (C15) on international comparison 
Obr. 6a: Hrubá incidence ZN jícnu (C15) v krajích ČR v období 2004–2008 Fig. 6a: Gross incidence of esophageal cancer (C15) in the Czech Rep. regions during 2004–2008 
Obr. 6b: Věkově standardizovaná incidence ZN jícnu (C15) v krajích ČR v období 2004–2008 Fig. 6b: Age-adjusted incidence of esophageal cancer (C15) in the Czech Rep. regions during 2004–2008 
4. Věk pacientů se ZN jícnu (C15) v období 2004–2008 Fig. 7: Age of esophageal cancer patients (C15) during 2004–2008 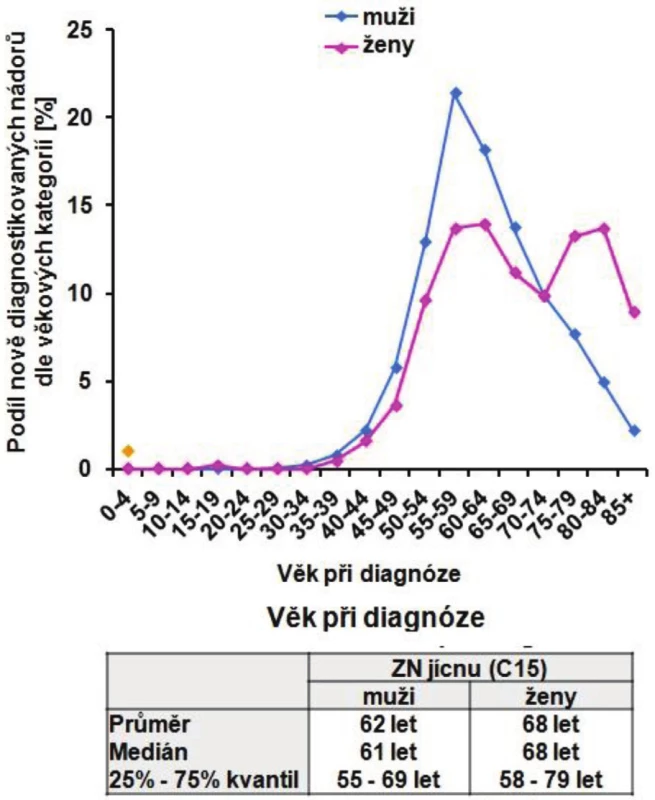
5. Stadium onemocnění při stanovení diagnózy u ZN jícnu (C15) Fig. 8: Disease stage at the time of the esophageal cancer diagnosis (C15) 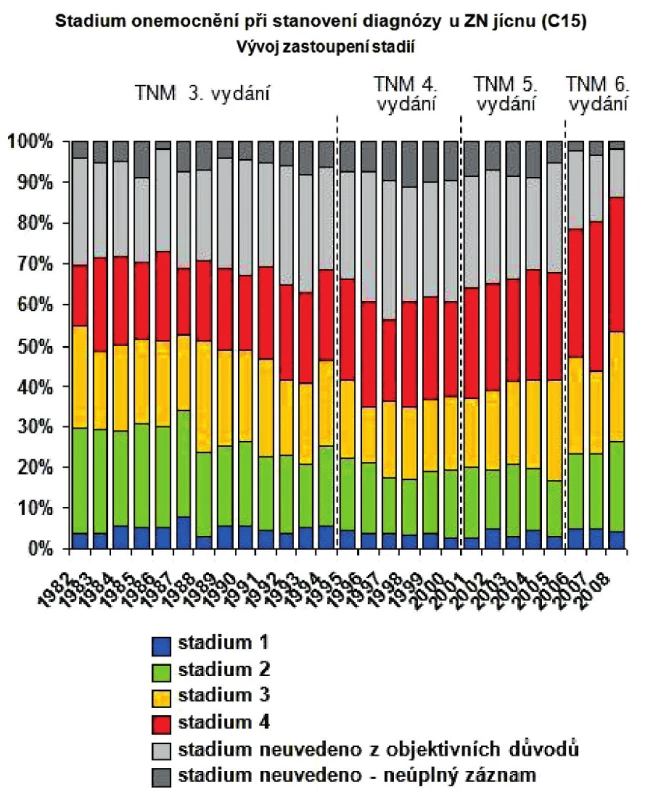
6. Pětileté relativní přežití u léčených onkologických pacientů Fig. 9: Five-year relative survival in treated oncological patients 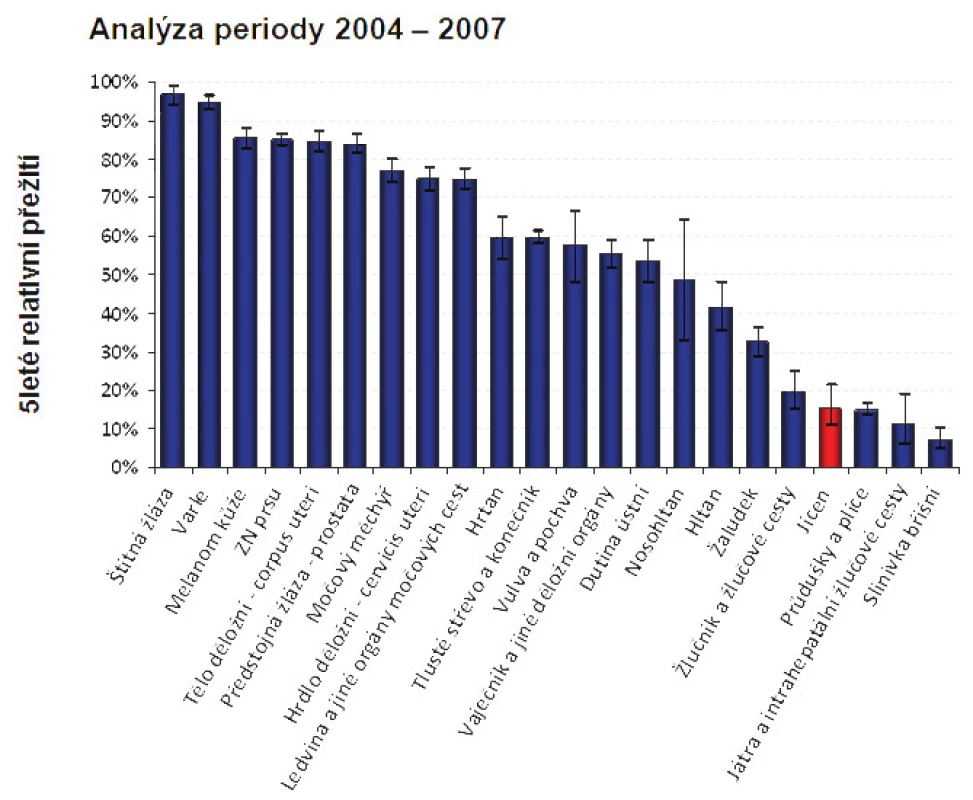
7. Pětileté relativní přežití u léčených onkologických pacientů se ZN jícnu Fig. 10: Five-year relative survival in treated oncological patients with esophageal cancer 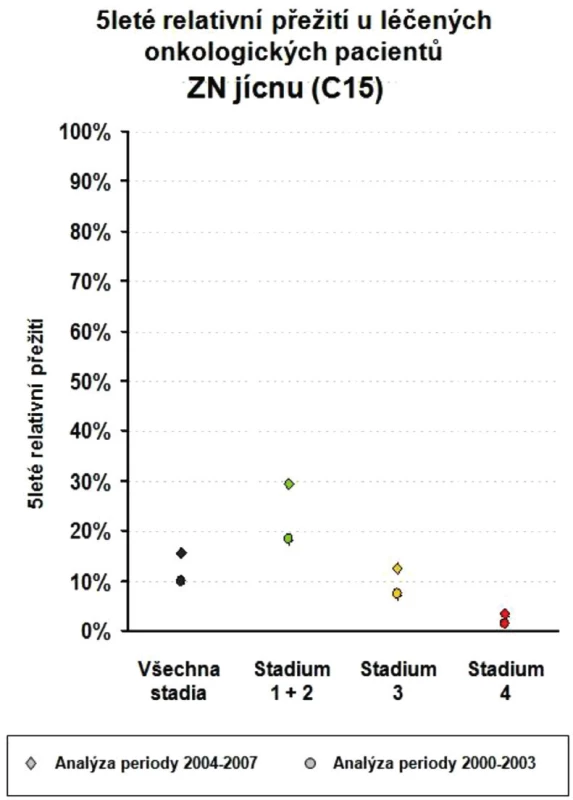
Podle registru hrudních výkonů Sekce hrudní chirurgie z let 2007 až 2010 se hrudní výkony provádějí v České republice na 19 až 22 pracovištích, resekce jícnu pak na 13 až 14 pracovištích, ale jen u 8 až 9 pracovišť je frekvence těchto výkonů 10 a více operací za rok [3].
V letech 2001–2005 bylo každoročně v České republice diagnostikováno v průměru 457 nemocných se zhoubným novotvarem jícnu. Primární operační léčba u nově diagnostikovaných zhoubných novotvarů jícnu byla provedena jen u 181 nemocných, tedy v necelých 40 % zjištěných nádorů, a za radikální byl výkon považován jen u 89 nemocných, tj. v 19,6 % všech diagnostikovaných případů. Primární operační léčba byla v 51 % jediným léčebným postupem a u 49 % operovaných byla chirurgická terapie kombinována s dalšími léčebnými modalitami (chemo-radioterapie) [4].
V uplynulých deseti letech bylo v českém písemnictví publikováno jen několik prací z menšího počtu pracovišť, kde se provádí jícnová chirurgie zaměřená na chirurgickou léčbu karcinomu jícnu [5, 6, 7, 8, 9, 10, 11]. Z těchto zveřejněných dat nelze podrobněji z celostátního pohledu analyzovat další údaje o léčbě a výsledcích léčení karcinomu jícnu, než jaké byly získány z databáze NOR. Bylo by jistě žádoucí vytvořit v budoucnu celostátní registr těchto operací, z něhož získané a analyzované údaje by mohly pomoci zlepšit výsledky na tomto poli.
Chirurgie karcinomu jícnu v zrcadle olomoucké jícnové chirurgie
První autor tohoto sdělení se dlouhodobě zabývá léčbou karcinomu jícnu. Na I. a II. chirurgické klinice Fakultní nemocnice a Lékařské fakulty v Olomouci se věnoval této problematice v letech 1970–2006 [12, 13, 14, 15]. Postupně byly hodnoceny soubory nemocných. V roce 1976 to bylo 277 operovaných z let 1945–1975, v roce 1983 61 operovaných z let 1976–1980 a v roce 1993 pak sestava dalších 54 operovaných z let 1986 – 1992. Pro toto období je charakteristický vysoký podíl paliativních výkonů (by passy, chirurgické zavádění jícnových endoprotéz) a vysoká pooperační úmrtnost kolísající mezi 20–30 % po radikálních operacích. V posledních dvaceti letech se v tomto ohledu situace radikálně změnila díky zlepšené kolemoperační intenzivní péči a pokrokům v chirurgické taktice a technice. Běžné se stalo užití moderních staplerů a stále častěji se využívá i možností miniinvazivní chirurgie. Poslední z Olomouce publikovaná práce [11] prezentuje sestavu 178 resekcí jícnu z let 2000–2009. Pooperační mortalita do 30 dnů byla 4,5 % (8 nemocných), nejčastější byly plicní komplikace v 31 %, píštěl v krční anastomóze v 7,3 %, paréza zvratného nervu v 9 %. U 54,5 % operovaných byl využit videoasistovaný přístup k mobilizaci jícnu, zpravidla laparoskopický. V 55 % se jednalo o adenokarcinom. Obdobné výsledky byly dosaženy v posledních pěti letech na chirurgickém oddělení nemocnice a Komplexního onkologického centra (KOC) v Novém Jičíně, kde byly uplatněny zkušenosti olomoucké jícnové školy. Od roku 2007 zde byl zahájen pravidelný program chirurgického léčení nitrohrudních malignit. V KOC Nový Jičín bylo v tomto období vyšetřeno celkem 193 nemocných s karcinomem jícnu, k operaci bylo indikováno 38 % nemocných. Celkem bylo dosud provedeno 53 resekcí a náhrad jícnu (2 pro benigní strikturu). Pooperační mortalita do 30 dnů byla 3,8 % (2 nemocní). Celková morbidita je 23 %, nejčastější byly plicní a kardiální komplikace v 17 % a 6 %, píštěl v krční anastomóze vznikla v 7,5 %, paréza zvratného nervu v 9 %. Takřka u všech nemocných byla operace zahájena laparoskopickou revizí k ověření operability a u 50 % operovaných byl využit videoasistovaný přístup k mobilizaci jícnu, 19krát torakoskopický, 5krát laparoskopický a 1krát pomoci operačního robotu, 49 % nemocných mělo adenokarcinom. Olomoucká pracoviště se zasloužila od počátku devadesátých let minulého století o zavedení miniinvazivního řešení polykání pomocí stentů u nemocných s inoperabilními nádory jícnu v České republice, což předtím bylo řešeno výhradně gastrostomií [16, 17, 18].
DISKUZE
Z hlediska epidemiologie, etiopatogeneze a lokalizace nádorů ezofagu je důležité rozlišovat mezi spinocelulárním karcinomem a adenokarcinomem jícnu. Oficiální statistická data však zpravidla uvádějí celkový výskyt a mortalitu karcinomu jícnu a jen zřídka se přesně rozlišují histologické subtypy. Největší výskyt je uváděn ve Střední Asii a Jižní Americe a u Američanů afrického původu. Mimořádně vysoká incidence je v určitých oblastech Číny, v Japonsku, Indii a Brazílii. Z evropských zemí pak ve Velké Británii, Irsku a Holandsku. Výskyt spinocelulárního karcinomu v posledních desetiletích stagnuje, zatímco je zřetelný nárůst výskytu adenokarcinomu, zejména u bělošské populace ve vyspělých západních zemích Evropy a v Americe. Zřetelná je i souvislost s výskytem Barrettova jícnu [19, 20, 21]. Z řady epidemiologických studií bylo prokázáno, že kouření a požívání alkoholu má i v našich podmínkách významný vliv na vznik karcinomu jícnu [22, 23]. Významným rizikovým faktorem pro vznik adenokarcinomu dolního jícnu je pak gastroezofageální reflux s následným Barrettovým jícnem. Za rizikový faktor adenokarcinomu je považována i obezita [21, 24]. K dalším stavům se zvýšeným rizikem vzniku karcinomu jícnu patří achalazie, striktury po poleptání jícnu, infekce Helicobacter pylori a papilomatózním virem stejně jako příslušnost k nižším sociálně ekonomickým vrstvám [25, 26, 27]. Typickou lokalizaci pro spinocelulární karcinom je hrudní jícen, zatímco adenokarcinom se až na výjimky vyskytuje v dolní třetině jícnu, zpravidla v souvislosti s Barrettovým jícnem.
Příznivých léčebných výsledků lze dosáhnout jen u nižších stadií onemocnění, a na místě je proto snaha o aktivní vyhledávání těchto nemocných v rizikových skupinách v rámci preventivních programů. V centrálních oblastech Číny s vysokou incidencí spinocelulárního karcinomu jícnu byl vládou organizován screeningový program užívající cytologický odběr z jícnu balonkovým katetrem. Program byl úspěšný v odhalení časných asymptomatických stadií tumoru. Nebyl však prokázán vliv screeningového programu na snížení mortality [28]. V USA ani v západní Evropě není zatím screening pro spinocelulární karcinom jícnu doporučován. Naproti tomu u Barrettova jícnu, kde je prokázané zvýšené riziko vzniku karcinomu, je na místě pravidelné endoskopické sledování s odběrem biopsií. Počáteční stadium karcinomu jícnu nemá žádné specifické příznaky a diagnóza časného tumoru může být stanovena pouze v rámci pravidelného programu endoskopického sledování nebo jako náhodný nález. Program endoskopického sledování je u této rizikové skupiny nutný [29]. Pravidelné sledování těchto nemocných vedlo k podstatnému zvýšení podílu operovaných pro časný adenokarcinom v sestavě chirurgické kliniky v Mnichově v průběhu let 1982 až 2003 z 13,2 % na 49,2 % ze všech operovaných pro karcinom jícnu [30]. Zvýšené riziko výskytu karcinomu jícnu a vhodnost endoskopického sledování se uvádí u nemocných po delší době (10–20 let) od poleptání jícnu a s pokročilou ezofagokardiální achalazií. Chirurgická léčba je vysoce specializovanou činností hrudních chirurgů zaměřených na problematiku jícnu a správná je koncentrace nemocných do center ve smyslu principu high-volume centers (HVC – centra s vysokým počtem operací), což potvrzuje celá řada studií. Vyplývá z nich skutečnost, že při vyšším počtu prováděných operací se zmenšuje pooperační mortalita a morbidita a zlepšují se výsledky léčby. Potřebné počty operací jsou v odborné literatuře uváděny ve velkém rozmezí. Americká studie uvádí jako nízkovolumová centra (LVC – low volume centers) pracoviště s méně než 7 operacemi za rok, kde pooperační mortalita byla více než 15 %, zatímco u HVC byla mortalita 7,5 % [31]. Švédská studie uvádí u LVC méně než 5 operací za rok při mortalitě 10,4 %, u center střední velikosti s 5–15 operacemi za rok byla pooperační mortalita 6,3 % a u HVC s více než 15 operacemi za rok byla mortalita 3,5 % [32]. V holandské studii je v HVC s průměrným počtem 56 resekcí/rok uváděna mortalita 5 % oproti mortalitě 13 % v LVC s méně než 7 resekcemi za rok [33]. Na základě srovnání výsledků center s různým počtem operací docházejí autoři recentní metaanalýzy z roku 2004 k závěru, že ke zlepšení pooperační mortality je nutné provést nejméně 20 ezofagektomií za rok [34]. Některé z těchto studií uvádějí i příznivý vliv počtu operovaných na dlouhodobé 3 a 5leté přežívání [32, 33, 34, 35]. Jiní autoři však vliv počtu operovaných na dlouhodobé přežívání neprokázali [36, 37, 38]. Ukazuje se, že počet operací sám o sobě negarantuje vysokou kvalitu chirurgické péče. Úlohu zde hraje nepochybně nejen osobní zkušenost chirurga, ale ve velké míře zkušenost celého týmu (anesteziologů, intenzivistů, sester a dalšího personálu), od kterého závisí provedení operace, pooperační péče a zvládání případných komplikací. Definice vysokovolumových center není nikde ve světě jasně dána, a jak vyplývá z uvedeného, nemůže být jediným kritériem jen počet provedených operací, ale velkou roli hraje zkušenost celého týmu s ošetřováním závažných a rizikových stavů. Hlavním kritériem opravňujícím provádění ezofagektomií by proto měly být dosažené výsledky daného pracoviště ověřované pravidelným vyhodnocováním kvality chirurgické péče v dané oblasti.
ZÁVĚR
Karcinom jícnu patří v naší populaci svým výskytem 5,4 případu na 100 000 obyvatel (mortalita 4,1 na 100 000 obyvatel) mezi méně časté nádory. Z analýzy vyplývají oblasti České republiky s vyšším výskytem v kraji Moravskoslezském a Zlínském (6,1 na 100 000) a nejvíce ohrožená věková skupina mužů je mezi 55 a 69 lety. Již dříve byly prokázány jako významné rizikové faktory spinocelulárního karcinomu kouření a požívání alkoholu, u adenokarcinomu je to především Barrettův jícen. K dalším rizikovým skupinám patří nemocní s achalazií a strikturami po poleptání jícnu. U většiny nemocných je diagnóza stanovena v pokročilém stadiu. V roce 2008 bylo jen 28 % pacientů v I. a II. stadiu, 60 % bylo ve III. a IV. stadiu a u 12 % nebylo stadium choroby určeno. Pětileté přežívání u léčených pacientů z analýzy období 2004 až 2007 bylo celkově 15,5%. Přijatelných léčebných výsledků lze dosáhnout jen u nižších stadií onemocnění, a na místě by proto byla snaha o aktivní vyhledávání těchto nemocných v rizikových oblastech a skupinách v rámci preventivních programů. Zatím ve světě ani u nás nejsou obecně akceptované zásady pro sledování těchto rizikových skupin a větší pozornost se věnuje pouze sledování nemocných s Barrettovým jícnem. Chirurgická léčba je vysoce specializovanou činností hrudních chirurgů zaměřených na problematiku jícnu a správná je koncentrace nemocných do center. Tyto operace by neměly být prováděny jen příležitostně. V České republice je většina resekcí jícnu prováděna v 9 centrech (z toho s větším počtem operací jsou 3 v Praze). Ještě většímu soustředění pacientů než dosud na menší počet vysokovolumových center bude zřejmě i do budoucna bránit pochopitelná potřeba kontaktu těchto těžce nemocných na jejich bydliště a příbuzné. Konečným kritériem kvality chirurgické péče v jednotlivých centrech není však jen počet provedených operací, ale především dosažené výsledky, které by měly být pravidelně podrobeny auditu a publikovány.
Prof. MUDr. Miloslav Duda, CSc.
Ovesná 6
779 00 Olomouc
e-mail: miloslavduda@klikni.cz
Sources
1. Národní onkologický registr (NOR) České republiky, Systém pro vizualizaci onkologických dat ( SVOD) www. cba.muni.cz/svod.
2. Dušek L, editor. Czech cancer care in numberes. 2008-2009. Praha, Grada Publishing; 2009.
3. Schüttzner J. Registr hrudních výkonů v České republice 2007, 2008, 2009 a 2010. Praha, nepublikované sdělení 2011.
4. Duda M, Žaloudík J, Ryska M, Dušek L. Chirurgická léčba solidních nádorů v České republice. Rozhl Chir 2010;89(10):588–593.
5. Neoral Č, Aujeský R, Král V, Klein J, Bohanes T, Vrba R, Koranda P. Technika získání sentinelových uzlin u tumorů v oblasti distálního jícnu a žaludku. Rozhl Chir 2005;84(6):307–309.
6. Polanecký O, Pazdro A, Tvrdoň J, Teršíp T, Šmejkal P, Smejkal M, Hladík P, Pafko P. Paliativní ošetření karcinomu jícnu – naše zkušenosti. Rozhl Chir 2006;85(4):186–189.
7. Pafko P, Pazdro A. Radikální léčba karcinomu jícnu (abstrakt). Bulletin HPB (Časopis české hepato-pankreato-biliární společnosti) 2008;16(1–2):14–16.
8. Tvrdoň J, Haruštiak T, Pazdro A, Teršíp T, Pafko P. Stenty – paliativní a kurativní ošetření jícnu. Sedmileté zkušenosti chirurgického pracoviště. Rozhl Chir 2008;87(7):355–359.
9. Dostalík J, Guňková P, Martínek L, Richter V, Guňka I, Mazur M, Mitták M. Optimální miniinvazivní přístup při náhradě jícnu žaludkem. Rozhl Chir 2009;88(8):422-424.
10. Neoral Č, Aujeský R, Král V. Náhrady jícnu tlustým střevem – zkušenosti se 109 případy. Rozhl Chir 2010;89(12):740–745.
11. Aujeský R, Neoral Č, Král V, Vrba R, Vomáčková K. Videoasistovaná resekce jícnu pro karcinom – desetileté zkušenosti. Rozhl Chir 2010;89(12):746-749.
12. Šerý Z, Duda M, Korhoň M, Gazárek F, Nitsche R. Chirurgie jícnu a kardie. Čas Lék Čes 1976;115(31):954–958.
13. Šerý Z, Duda M, Dlouhý M, Gazárek F, Roček V. Naše zkušenosti s léčbou nádorů jícnu. Plzeň lék Sborn. 1983;Suppl.47 : 29–33.
14. Duda M, Dlouhý M, Roček V, Gryga A, Janda P, Šerý Z. Die chirurgische Behandlung des Ösophauskarzinoms. Acta Univ Palacki Olomouc Fac Med 1989;123 : 177–188.
15. Dlouhý M, Duda M, Roček V, Janda P, Lovečková J. Komplexní diagnostika a strategie chirurgické léčby karcinomu jícnu. Klinická onkologie 1993;2 : 51–55.
16. Köcher M, Dlouhý M, Neoral Č, Gryga A, Duda M. První zkušenosti s potahovaným spirálním Z-stentem domácí produkce v léčbě inoperabilních procesů jícnu. Čes Gastroent Výž 1997;51(1): 20–23.
17. Köcher M, Dlouhý M, Neoral Č, Gryga A, Duda M, Buriánková E, Aujeský R. Paliativní léčba inoperabilních stenóz jícnu stenty: dlouhodobé výsledky, komplikace. Rozhl Chir 1998;78(1):51–55.
18. Köcher M, Dlouhý M, Neoral Č, Buriánková E, Gryga A, Duda M, Aujeský R. Esophageal Stent with Antireflux Valve for Tumore Involving the Cardia: Work in Progress. JVIR 1998;9(6):1007–1010.
19. Bollschweiler E, Hölscher AH. Deutliche Zunahme des Adenokarcinom sim Ösophagus. Dtsch Artztebl 2000; 97 : 1896–1900.
20. Corley DA, Buffler PA. Oesophageal and gastrin cardia adenocarcinomas: Analysis of regional variation using the Cancer Incidence in Five Continents database. Int J Epidemiol 2001;30 : 1415–1425.
21. Giuli R, Siewert JR, Couturier D, Scarpignato C, editors. Barretts Esophagus. Paris, John Libbey Eurotext 2003.
22. Gammon MD, Schoenberg JB, Ahsan H, et al. Tobacco, alkohol and socioeconomic status and adenocarcinoma of the esofagus and gastric cardia. J Nat Cancer Inst 1997;89 : 1277–1284.
23. Kollárová H, Máchová L, Horáková D, Janoutová G, Čížek L, Janout V. Rizikové faktory u karcinomu jícnu. Čs Gastroent Hepatol 2008;62(2):79–83.
24. Lagergren J, Bergström R, Nyrén O. Assotiation between body mass and adenocarcinoma of the esophagus and gastric cardia. Ann Intern Med 1999;130(11):883–890.
25. Brown LM, Silverman DT, Pottern LM, et al. Adenocarcinoma of the esophagus and esophagogastric junction in white men in the United States: alkohol, tabacco and socioeconomic factors. Cancer Causes Control 1994;5 : 333–340.
26. Chang F, Syrjanen S, Shen Q, et al. Human papillomavirus involvement in esophageal carcinogenesis in the high-incidence area of China. Study of 700 cases by screening and type-specific in situ hybridization. Scand J Gastroenterol 2000;35 : 123–130.
27. Oę Connor HJ. Helicobacter pylori and gastro-oesophageal reflux disease–clinical implications and management. Aliment Pharmacol Ther 1999;13 : 117–127.
28. Liu SF, Shen Q, Dawsey SM, et al. Esophageal balon cytology and subsequent risk of esophageal and gastrin cardia cancer in a high-risk Chinese population. Int J Cancer 1994;57 : 775–780.
29. Stein HJ and panel of experts. Esophageal cancer: screening and surveillance. Results of a consensus conference. Dis Esoph 1996;9(Suppl 1):3–19.
30. Siewert JR, Stein HJ, Lordick F. Ösophaguskarcinom. In: Siewert JR, Rothmund M, Schumpelick V, Herausgeber. Praxis der Visceralchirurgie. Onkologische Chirurgie. 2.Auflage. Heidelberg, Springer Verlag 2006.
31. Dimick JB, Wainess R, Upchurch G, et al. National trends in outcomes for esophageal resection. An Thorac Surg 2005;79 : 212–218.
32. Wenner J, Zilling T, Bladstroom A, Alvegard TA. The influence of surgical volume on hospitál mortality and 5-year survival for carcinoma of the eosophagus and gastric cardia. Anticancer Res 2005;25 : 419–424.
33. Wouters MW, Wijnhoven BP, Karim-Kos HE et al. High-volume versus low-volume for esophageal resection for cancer: the essentials role of case mix adjustments based on clinical data. Ann Surg Oncol 2008;15 : 80–87.
34. Metzger R, Bollshweiler E, Vallböhmer D et al. High volume centers fo esophagectomy: what is the number needed to achive low postoperative mortality? Dis esophagus 2004;17 : 310–314.
35. Stavrou EP, Smith GS, Baker DF. Surgical outcomes associated with oesophagectomy in New South Wales: an investigation of hospital volume. J Gastrointest Surg 2010;14 : 951–957.
36. Verhoef C, van de Weyer R, Schaapveld M, et al. Better survival in patiens with esophageal cancer after surgical treatment in university hospitals: a plea for performance by surgical oncologist. Ann Surg Oncol 2007;14 : 1678–1687.
37. Thompson AM, Rapson T, Gilbert FG, Park KGM. Hospital volume does not influence long-term survival of patiens undergoing surgery for oesophageal or gastric cancer. Br J Surg 2007;94 : 578–584.
38. Dimick JB, Pronovost PJ, Cowan JA Jr, Lipsett PA. Surgical volume and quality of care for esophageal resection: do high-volume hospitals have fewer complications? Ann Thorac Surg 2003;75 : 337–341.
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2012 Issue 3-
All articles in this issue
- Screening of breast carcinoma screening in the Czech Republic requires cooperation with surgeons
- Malignant tumors of the esophagus in the Czech Republic
- NOSE (Natural Orifice Specimen Extraction) in laparoscopic colorectal surgery
- Osteosynthetic material breakage in patients treated with DHS for proximal femoral fracture
- Restoration of active foot extension following peroneal nerve palsy
- Rates of complications after laparoscopic cholecystectomy depending on the coagulation technique – a comparative study
- Retrogastric bronchogenic cyst
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Restoration of active foot extension following peroneal nerve palsy
- Retrogastric bronchogenic cyst
- Osteosynthetic material breakage in patients treated with DHS for proximal femoral fracture
- Screening of breast carcinoma screening in the Czech Republic requires cooperation with surgeons
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

