-
Medical journals
- Career
Laparoskopická resekce pankreatu v experimentu a klinické praxi
Authors: F. Čečka; A. Ferko; B. Jon; Z. Šubrt *
Authors‘ workplace: Chirurgická klinika Fakultní nemocnice Hradec Králové a Lékařské fakulty UK v Hradci Králové, přednosta kliniky: prof. MUDr. A. Ferko, CSc. ; Katedra válečné chirurgie, Fakulta vojenského zdravotnictví, Univerzita Obrany Brno, vedoucí katedry: doc. MUDr. L. Klein, CSc. *
Published in: Rozhl. Chir., 2011, roč. 90, č. 3, s. 194-199.
Category: Monothematic special - Original
Overview
Úvod:
Jednou z nejzávažnějších komplikací resekcí pankreatu je pankreatická píštěl. Jedním z hlavních rizikových faktorů vzniku píštěle u levostranné pankreatektomie je technika ošetření pahýlu pankreatu.Cíle studie:
Cílem experimentální části této práce bylo ověřit novou metodu ošetření pahýlu pankreatu po laparoskopické levostranné resekci v experimentu na velkém laboratorním zvířeti. Dále na základě zkušeností s experimentální prací zavést laparoskopickou techniku resekce pankreatu do klinické praxe na Chirurgické klinice v Hradci Králové.Materiál a metody:
Experimentální část byla provedena na 10 jedincích prasete domácího. Prováděli jsme laparoskopickou levostrannou resekci pankreatu se zachováním sleziny a lienálních cév. Zvířata byla rozdělena do dvou skupin. V první skupině 5 zvířat byl pankreas přerušen standardním způsobem, endoskopickým lienárním staplerem EndoGIA Universal. Ve druhé skupině 5 zvířat byl pankreas přerušen laparoskopickým nástrojem Ligasure, následně byl pahýl pankreatu ošetřen aplikací syntetického lepidla Pleuraseal.
V roce 2009 jsme na Chirurgické klinice FN v Hradci Králové zavedli do klinické praxe laparoskopickou techniku levostranné resekce pankreatu. Transekci pankreatu jsme prováděli staplery.Výsledky:
V experimentální části byl pooperační průběh všech zvířat bez komplikací. Všechna zvířata nabírala na hmotnosti. Při makroskopickém a mikroskopickém hodnocení hojení pahýlu pankreatu jsme nalezli pouze drobné alterace od normálního procesu hojení. Neprokázali jsme statisticky významné rozdíly v obou skupinách.
V klinické části jsme k laparoskopické resekci pankreatu indikovali 6 pacientů. Provedli jsme 2x levostrannou resekci pankreatu se splenektomií, 1x levostrannou resekci pankreatu se splenektomií a levostrannou nefrektomií a 3x levostrannou resekci se zachováním sleziny a lienálních cév. Konvertovat jsme nemuseli v žádném případě.Závěry:
V experimentální části práce jsme prokázali, že nová technika přerušení pankreatu pomocí nástroje Ligasure a aplikace tkáňového lepidla Pleuraseal na pahýl pankreatu je technicky proveditelná a bezpečná metoda, která je srovnatelná se standardním přerušením pankreatu pomocí stapleru.
V klinické části této práce samozřejmě naše iniciální zkušenosti s laparoskopickou resekcí pankreatu nemohou být využity k porovnání různých metod uzávěru pahýlu pankreatu ani k hodnocení frekvence pankreatické píštěle na tomto malém souboru pacientů.Klíčová slova:
laparoskopická resekce pankreatu – experimentální chirurgie – pankreatická píštěl – Ligasure – PleurasealÚVOD
Resekce pankreatu je stále nejdůležitější modalitou léčby nádorů pankreatu. Nicméně je zatížena vysokou morbiditou [1]. Mezi nejčastější komplikace patří pankreatická píštěl (PF), její frekvence se udává v rozmezí od 10 % [2] do 30 % [3]. Při levostranné resekci pankreatu (LR) je chirurgická technika uzávěru pahýlu pankreatu jedním z hlavních rizikových faktorů pro vznik pankreatické píštěle [2]. Zatímco u otevřených resekcí pankreatu existují studie, které porovnávají různé způsoby uzávěru pahýlu pankreatu po LR [2], u laparoskopických resekcí tyto studie dosud chybějí.
Cílem experimentální části této práce bylo ověřit novou metodu ošetření pahýlu pankreatu po laparoskopické levostranné resekci na velkém laboratorním zvířeti a porovnat tuto novou metodu s metodou, která se rutinně používá – přerušení pankreatu lineárním endoskopickýcm staplerem. Nová metoda spočívala v transekci pankreatu nástrojem Ligasure a následném ošetření pahýlu přípravkem Pleuraseal. Pleuraseal je syntetické lepidlo na základě hydrogelu, které mechanicky lne ke tkáni, účinně brání úniku vzduchu a tekutin. Původně byl vyvinut pro použití v hrudní chirurgii, aby zabránil úniku vzduchu po resekcích plic. Je schopen uzavřít bronchioly až do průměru 1 mm. Naše hypotéza byla, že Pleuraseal bude schopen uzavřít drobné pankreatické vývody na resekční ploše a tím zabrání vzniku pankreatické píštěle.
Dále na základě zkušeností s experimentální prací zavést laparoskopickou techniku resekce pankreatu do klinické praxe na Chirurgické klinice v Hradci Králové.
MATERIÁL A METODA
Experimentální část studie byla provedena na velkém laboratorním zvířeti – samici prasete domácího (Sus scrofa f. domestica). Do studie bylo zařazeno 10 experimentálních zvířat o průměrné hmotnosti 41 ± 1,6 kg. Experiment byl schválen etickou komisí Fakulty vojenského zdravotnictví Univerzity obrany (FVZ UO) v Hradci Králové ve smyslu zákona č. 246/92 Sb., na ochranu zvířat proti týrání v platném znění.
Prováděli jsme laparoskopickou levostrannou resekci pankreatu se zachováním sleziny a lienálních cév. Experimentální zvířata byla rozdělena do 2 skupin. V první skupině (zvířata 1–5) byl pankreas přerušován standardním způsobem, endoskopickým lienárním staplerem EndoGIA Universal (Covidien Autosuture, Norwalk, Connecticut, USA) s bílým vaskulárním nábojem 30 mm. Ve druhé skupině (zvířata 6–10) byl pankreas přerušován laparoskopickým nástrojem Ligasure (Ligasure Vessel Sealing System, Valleylab, Boulder, Colorado, USA). Následně byl pahýl pankreatu ošetřen aplikací syntetického lepidla Pleuraseal (Pleuraseal Lung Sealant System, Covidien, Mansfield, Massachusetts, USA).
Po 2 týdnech byla provedena operační revize v celkové anestezii. Proces hojení pankreatu byl hodnocen ve třech kategoriích: 1. klinický pooperační průběh, 2. makroskopický nález při chirurgické revizi 2 týdny po operačním výkonu, 3. mikroskopický nález resekční linie pahýlu pankreatu.
Klinicky byl hodnocen celkový pooperační průběh, pohybová aktivita, perorální příjem a změna hmotnosti experimentálních zvířat. Změna hmotnosti byla měřena v kilogramech za 14 dní od laparoskopické operace k chirurgické revizi.
Po 2 týdnech byla dutina břišní revidována ze střední laparotomie, makroskopicky bylo hodnoceno hojení pahýlu pankreatu stupni A–D. Stupeň A – pahýl pankreatu zhojen bez komplikací, stupeň B – ohraničená tekutinová kolekce nebo absces v resekční linii pankreatu, stupeň C – pankreatická píštěl, akutní pankreatitida, nebo difuzní peritonitida s alterací stavu zvířete, D – smrt zvířete způsobená poruchou hojení pahýlu pankreatu.
Pahýl pankreatu s částí duodena a přilehlým úsekem VMS (vena mesenterica superior) byl odebrán na histologické vyšetření. Operační výkon byl ukončen utracením zvířete intravenózním podáním preparátu T61 v dávce 0,1 ml/kg (Hoechst, Frankfurt n. M., Německo). Odebraný vzorek byl fixován v 10% roztoku formalínu, zpracován standardní parafinovou metodou a obarven hematoxylinem a eozinem. Vyhotovená sklíčka jsme prohlíželi pod světelným mikroskopem a hodnotili stupeň hojení pahýlu pankreatu. Známky poruchy hojení pankreatické tkáně byly hodnoceny na základě přítomnosti těchto procesů: nekróza, flegmonózní zánět, absces, fibróza, granulomatóza, dilatace pankreatických vývodů. Podle těchto mikroskopických známek byl hodnocen stupeň hojení pankreatu ve 4 stupních: A – bez poruchy hojení pankreatu, B – funkční porucha hojení pankreatu (přítomnost mikroabscesů a granulomů, dilatace pankreatického vývodu), C – lehká porucha hojení pankreatu (přítomnost velkých abscesů nebo fibrózy), D – závažná porucha hojení pankreatu (zánět, nekróza pankreatické tkáně, jizvení tkání).
V roce 2009 jsme na Chirurgické klinice FN v Hradci Králové zavedli do klinické praxe laparoskopickou techniku levostranné resekce pankreatu. K laparoskopické resekci pankreatu jsme indikovali pacienty s benigním, nízce maligním nebo sekundárním nádorem pankreatu. Při podezření na primární duktální adenokarcinom pankreatu jsme volili otevřený přístup.
Pacient byl polohován na zádech v tzv. „francouzské poloze“, tj. horní končetiny u těla a dolní končetiny od sebe. Operatér stál mezi dolními končetinami, první asistent po levém boku pacienta a druhý asistent ovládající kameru po pravém boku pacienta. Kamera byla umístěna vlevo od pupku nebo pod pupkem. Celkem jsme používali 4 nebo 5 portů podle přehledu operačního pole a kameru s 30° šikmou optikou. K disekci jsme používali nástroje Ligasure, harmonický skalpel a bipolární koagulaci.
Po založení kapnoperitonea a vložení pracovních nástrojů jsme operaci zahájili přetětím gastrokolického ligamenta. Dále jsme preparací na dolní hraně pankreatu identifikovali VMS, vytvořili jsme dostatečný prostor mezi pankreatem a VMS. Pankreas jsme přerušovali v krčku pomocí stapleru. Dále jsme pankreas uvolnili z retroperitonea se zachováním nebo s resekcí sleziny a lienálních cév. K přerušení pankreatu jsme 3x použili Echelon se zlatým nábojem 60 mm, 1x Echelon se zeleným nábojem 60 mm, 1x stapler Tyco EndoGIA s vaskulárním nábojem 45mm a 1x stapler Tyco EndoGIA s nábojem Duet TRS 60mm. Dále jsme staplerovou linii pojistili 2x manuálním přešitím a 2x aplikací přípravku Pleuraseal.
Sledovali jsme třicetidenní pooperační letalitu. Pooperační komplikace jsme hodnotili podle Dinda [4]. Pankreatickou píštěl jsme definovali podle ISGPF [5]. Pankreatická píštěl podle ISGPF je definována jako jakýkoliv měřitelný výdej tekutiny z drénů po třetím pooperačním dni s koncentrací amyláz 3x vyšší, než je normální koncentrace v séru. Dále se rozděluje do 3 stupňů podle klinické závažnosti. Píštěl stupně A je dočasná biochemická píštěl, která se sama zhojí bez nutnosti léčby. Píštěl stupně B je klinicky závažná píštěl, vyžadující delší hospitalizaci a další léčbu. Píštěl stupně C je nejzávažnější, vyžaduje zpravidla hospitalizaci na jednotce intenzivní péče, razantní intervenci, často reoperaci. Tato píštěl má vysokou letalitu.
VÝSLEDKY
V experimentální části se u devíti experimentálních zvířat z deseti podařilo dokončit levostrannou resekci pankreatu laparoskopicky. V jednom případě (experimentální zvíře číslo 3 – přerušení pankreatu staplerem) jsme museli operaci konvertovat na otevřený výkon pro krvácení z lienální žíly. Ve všech případech jsme zachovali lienální cévy a slezinu, ta zůstala vitální u všech experimentálních zvířat.
Průměrný operační čas u všech experimentálních zvířat byl 100 minut. Při hodnocení klinického stavu experimentálních zvířat jsme nezjistili žádné pooperační komplikace. Všechna zvířata se pohybovala zcela normálně a přijímala potravu od prvního pooperačního dne. Klinický pooperační průběh byl zcela normální u všech zvířat. Pooperační letalita byla nulová.
Hmotnost experimentálních zvířat v době operace byla 41 ± 1,6 kg (rozmezí 38 až 45 kg). V období 14 dní od operace k revizi přibrala všechna zvířata na hmotnosti, z čehož jsme usoudili, že dobře prospívala. Nárůst hmotnosti v první skupině byl 2,2 ± 0,8 kg (rozmezí 1 až 3 kg), ve druhé skupině 5,2 ± 0,8 kg (rozmezí 4 až 6 kg).
Při revizi 2 týdny po resekci a při mikroskopickém vyšetření preparátů jsme nalezli pouze drobné odchylky od normálního hojení pahýlu pankreatu. U tří zvířat ve druhé skupině jsme nalezli v oblasti pahýlu pankreatu zbytky přípravku Pleuraseal, nebyly však žádné makroskopické známky infekce či leaku z pahýlu pankreatu. Pleuraseal se podle výrobce vstřebává 4–8 týdnů, proto není překvapivé že po 2 týdnech byly zbytky Pleurasealu v břišní dutině nalezeny. Výsledky jsou souhrnně uvedeny v tabulce 1. Mezi oběma způsoby ošetření pahýlu pankreatu jsme nezjistili statisticky významný rozdíl (p = 0,29).
Table 1. Souhrnné výsledky experimentální části studie Tab. 1. Summarized results of the experimental part of the study 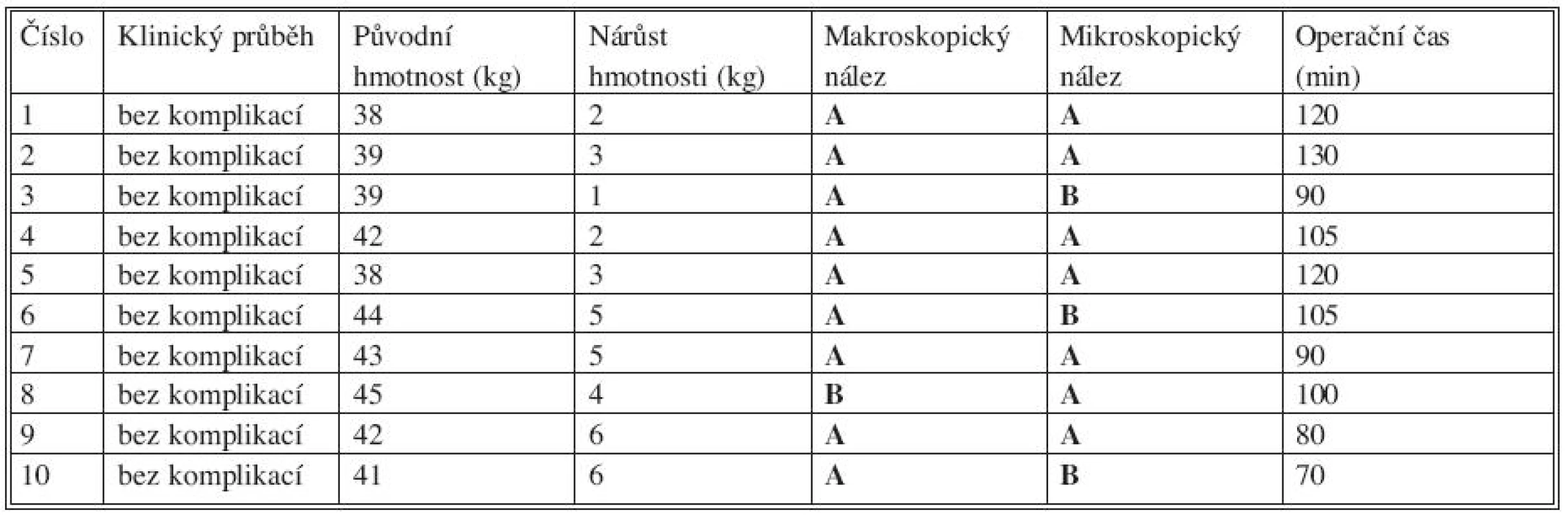
Do klinické praxe jsme laparoskopické resekce pankreatu na Chirurgické klinice v Hradci Králové zavedli v roce 2009. Za tento rok jsme operovali celkem 6 pacientů, z nichž byli 3 muži a 3 ženy. Průměrný věk pacientů byl 63,3 let (v intervalu 48–69 let). Provedli jsme 2x levostrannou resekci pankreatu se splenektomií, 1x levostrannou resekci pankreatu se splenektomií a levostrannou nefrektomií a 3x levostrannou resekci se zachováním sleziny a lienálních cév. Operační čas byl v průměru 225 minut (rozmezí 205–280 minut).
Všechny operace jsme dokončili laparoskopicky, konvertovat jsme nemuseli v žádném případě. Pooperační komplikace jsme hodnotili podle Dinda. V souboru pacientů měli pooperační komplikace celkem 4 pacienti, 2x Dindo II, 1x Dindo III, a 1x Dindo IV. Třicetidenní pooperační letalita byla nulová.
Pankreatickou píštěl jsme definovali podle ISGPF. V souboru měli pankreatickou píštěl 3 pacienti (50 %), 2x se jednalo o dočasnou píštěl stupně A. Jednalo se o asymptomatické tekutinové kolekce, které se upravily bez terapie. U jednoho pacienta se jednalo o pankreatickou píštěl stupně B, stav vyžadoval perkutánní drenáž pod CT kontrolou, pacient byl dále léčen ambulantně. Souhrnné výsledky klinické části jsou uvedeny v tabulce 2.
Table 2. Souhrnné výsledky klinické části studie Tab. 2. Summarized results of the clinical part of the study 
LRS = levostranná resekce pankreatu se splenektomií LR = levostranná resekce pankreatu (slezina zachována) LRS + LN = levostranná resekce pankreatu se splenektomií a levostrannou nefrektomií Histologicky jsme v resekátech zjistili 3x intraduktální papilární mucinózní neoplazie (IPMN), 1x serózní cystadenom, 1x metastatické postižení pankreatu kolorektálním karcinomem a 1x gastrointestinální stromální tumor (GIST).
DISKUSE
Nejzávažnější komplikací resekcí pankreatu je PF. Její frekvence po resekci pankreatu se udává nejčastěji v rozmezí od 10 % [2] do 30 % [3, 6]. Různá frekvence je mimo jiné způsobena i různými definicemi pankreatické píštěle, které autoři používají [7]. Až v roce 2005 byla publikována univerzální definice pankreatické píštěle ISGPF, která se nyní všeobecně používá [5].
Pankreatická píštěl může být způsobena poruchou hojení pankreatického pahýlu, nedokonalým uzávěrem pankreatického vývodu a agresivitou pankreatické šťávy. Technika uzávěru pahýlu pankreatu při levostranné resekci patří mezi hlavní faktory ovlivňující vznik pankreatické píštěle [2]. Mezi další rizikové faktory vzniku pankreatické píštěle patří charakter pankreatické tkáně [8], krevní ztráta při operaci, délka operace, věk pacienta [2], zkušenost chirurga a zkušenosti centra [9].
Laparoskopie v chirurgii pankreatu je moderní metoda, která se vyvíjela a stále vyvíjí pomaleji než v ostatních oblastech abdominální chirurgie a to zejména z těchto důvodů:
- vysoká technická náročnost resekce pankreatu vzhledem k anatomickému uložení v retroperitoneu a přítomnosti cévních struktur v okolí pankreatu,
- nemožnost palpačního vyšetření pankreatu během laparoskopické operace,
- doposud nejednotná metodika ošetření pahýlu pankreatu, která by byla všeobecně uznávaná,
- obavy o dosažení negativního okraje nádoru a
- relativně malá frekvence operačních výkonů a dlouhá křivka učení laparoskopické pankreatektomie [10].
Bylo publikováno několik studií, které porovnávaly výsledky otevřené a laparoskopické resekce pankreatu [11–17]. Tyto retrospektivní nerandomizované studie u laparoskopické operace ukázaly nižší bolesti pacientů v pooperačním období, rychlejší obnovu pasáže, kratší dobu hospitalizace, rychlejší rekonvalescenci k běžným denním aktivitám a lepší kosmetické výsledky. Nicméně frekvence pankreatické píštěle není při laparoskopickém přístupu nižší než při otevřené operaci [18].
Levostranná resekce pankreatu v experimentu na velkém laboratorním zvířeti byla již prováděna, byly testovány nové techniky uzávěru pahýlu pankreatu. Ve všech dosud publikovaných pracích byla prováděna otevřená levostranná resekce pankreatu, nicméně některé z uvedených technik by mohly být použity také při laparoskopickém přístupu.
Takao publikoval výsledky experimentální a klinické studie v roce 2000 [19]. V experimentální části provedli autoři transekci pankreatu pomocí elektrokoagulace a harmonického skalpelu celkem u 5 psů o hmotnosti 12,5 ± 2,0 kg. Makroskopicky hodnotili hemostázu podle závažnosti krvácení po transekci pankreatu. Dále pod mikroskopem hodnotili závažnost poškození okolní tkáně. Autoři zjistili, že pomocí harmonického skalpelu dosáhli lepší hemostázy a menšího poškození okolní tkáně.
Výsledky experimentální studie na psech publikovala také skupina z Bostonu [20]. Autoři provedli levostrannou otevřenou resekci pankreatu u 10 psů, které rozdělili do dvou skupin. Pankreas přerušili ostře skalpelem. Poté zajistili hemostázu opichy krvácejících cév. V testované skupině pahýl pankreatu ošetřili tkáňovým lepidlem na bázi hydrogelu Focalseal-L (Focal, Inc., Lexington, MA, USA). Tento přípravek funguje na podobném principu jako Pleuraseal. Kontrolní skupina nebyla hydrogelem ošetřena. Do břišní dutiny byl u všech zvířat vložen drén Jackson-Pratt připojený na aktivní sání. Hladina amyláz byla vyšetřována ve výpotku z drénů. Za 14 dní od operace byla provedena chirurgická revize břišní dutiny a zvíře bylo utraceno. Autoři zjistili, že hladina amyláz v tekutině z drénů byla výrazně nižší v testované skupině. V závěru uvedli, že použití hydrogelu je bezpečnou metodou k ošetření pankreatu u psů a snižuje četnost pankreatických píštělí.
Truty a kol. provedl otevřenou LR u 40 prasat [21]. Transekci pankreatu v krčku provedl pomocí elektrokoagulace. Poté experimentální zvířata randomizoval. V kontrolní skupině 20 zvířat byl pahýl pankreatu přešit jednotlivými stehy. V experimentální skupině 20 zvířat autoři ošetřili pahýl pankreatu pomocí nástroje TissueLink (TissueLink Medical Inc., Dover, NH, USA). Tento nástroj pracuje na principu radiofrekvenční ablace s chlazením cílové tkáně fyziologickým roztokem a používá se např. k transekci parenchymu jater nebo při parciální resekci ledviny. Peroperačně byl do dutiny břišní zaveden drén. U poloviny zvířat v každé skupině byla provedena pitva za 3 až 5 týdnů od operace. V experimentální skupině byla frekvence pooperačních komplikací nebo pankreatické píštěle 5,5 %. V kontrolní skupině byla 42 %, statisticky byl zjištěn signifikantní rozdíl (p = 0,01). Autoři uvedli, že pankreatický leak může být důsledkem nedokonalého uzávěru drobných vývodů na resekční ploše pankreatu, i když je hlavní pankreatický vývod spolehlivě uzavřen. Podle autorů je nástroj TissueLink schopný tyto drobné vývody uzavřít a zabránit tak vzniku pankreatické píštěle.
Chamberlain porovnával výsledky transekce pankreatu pomocí elektrokoagulace a harmonického skalpelu u 7 prasat [22]. V kontrolní skupině 3 zvířat autoři provedli transekci pankreatu pomocí monopolární elektrokoagulace, resekční linii ošetřili suturou. V experimentální skupině 4 zvířat provedli transekci pomocí harmonického skalpelu bez dalšího ošetření resekční plochy. Zvířata byla utracena 7 až 8 dní po operaci. Autoři hodnotili výsledky na základě klinického stavu zvířat, biochemického vyšetření séra před operací a před utracením a histologického vyšetření resekční linie. Jedno zvíře v experimentální skupině mělo klinicky významnou pankreatickou píštěl. Ostatní zvířata se zhojila bez komplikací. Autoři v závěru uvedli, že transekce pankreatu pomocí harmonického skalpelu je technicky proveditelná, ale je nutné další testování této chirurgické techniky.
Další experimentální práci provedli autoři z Heidelbergu. Testovali použití nástroje Ligasure u otevřené LR [23] na skupině 22 prasat. V kontrolní skupině autoři přeťali ostře skalpelem a následně ošetřili resekční plochu suturou jednotlivými stehy. V experimentální skupině autoři použili k transekci pankreatu nástroj Ligasure bez dalšího ošetření. K pahýlu pankreatu umístili drén. Experimentální zvířata byla utracena 7. pooperační den. Výsledky byly hodnoceny na základě klinického pooperačního průběhu, biochemického vyšetření séra před operací a před utracením, výdeje z drénů, makroskopického nálezu při revizi břišní dutiny a histologického nálezu pahýlu pankreatu. V kontrolní skupině autoři zjistili signifikantně vyšší koncentraci amyláz a lipáz v tekutině z drénů. Další nálezy byly v obou skupinách shodné. V závěru autoři uvádějí, že nástroj Ligasure je vhodná a bezpečná alternativa k manuálnímu přešití pahýlu pankreatu u LR.
Experimentální chirurgie má velký význam, nejen v hepato-pankreato-biliární oblasti. Experimenty na velkých laboratorních zvířatech se používají při vývoji nových technologií [24, 25], nových chirurgických metod a operačních postupů [26–28], v transplantologii [29] nebo např. při studiu patofyziologie a léčby hemoragického šoku [30]. Velké laboratorní zvíře může být použito také při nácviku pokročilých laparoskopických technik při nedostatečných klinických zkušenostech [31].
ZÁVĚR
V experimentální části práce jsme prokázali, že námi testovaná metoda ošetření pahýlu pankreatu po laparoskopické levostranné resekci pankreatu je technicky proveditelná a bezpečná. Výrobce přípravku Pleuraseal jej nedoporučuje používat v dutině břišní z obavy vytvoření adhezí, nicméně my jsme přípravek Pleurasel použili nejprve v experimentu, poté i v klinické praxi k ošetření pahýlu pankreatu. V experimentu při revizi břišní dutiny po 2 týdnech jsme žádné adheze u experimentálních zvířat nezaznamenali. U dvou pacientů, kdy byl přípravek Pleurasel použit, jsme rovněž nezaznamenali žádné ileózní obtíže, které by svědčily pro tvorbu adhezí.
Na základě zkušeností s touto experimentální prací jsme zavedli laparoskopický přístup při resekci pankreatu do klinické praxe na Chirurgické klinice v Hradci Králové. Při nedostatečných klinických zkušenostech nebo při testování nových chirurgických metod má experiment na velkém laboratorním zvířeti velký význam. Naše iniciální klinické zkušenosti s laparoskopickou LR samozřejmě nemohou být využity k porovnání různých metod uzávěru pahýlu pankreatu ani k hodnocení frekvence PF na tomto malém souboru pacientů.
MUDr. Filip Čečka, Ph.D.
Věkošská 415
503 41 Hradec Králové
e-mail: filip.cecka@seznam.cz
Sources
1. Winter, J. M., Cameron, J. L., Campbell, K. A., et al.: 1423 pancreaticoduodenectomies for pancreatic cancer: A single-institution experience. J. Gastrointest. Surg., 2006; 10 : 1199–1210.
2. Kleeff, J., Diener, M. K., Z_aggen, K., et al. Distal pancreatectomy: risk factors for surgical failure in 302 consecutive cases. Ann. Surg., 2007; 245 : 573–582.
3. Goh, B. K., Tan, Y. M., Chung, Y. F., et al. Critical appraisal of 232 consecutive distal pancreatectomies with emphasis on risk factors, outcome, and management of the postoperative pancreatic fistula: a 21-year experience at a single institution. Arch. Surg., 2008; 143 : 956–965.
4. Dindo, D., Demartines, N., Clavien, P. A. Classification of surgical complications: a new proposal with evaluation in a cohort of 6336 patients and results of a survey. Ann. Surg., 2004; 240 : 205–213.
5. Bassi, C., Dervenis, C., Butturini, G., et al. Postoperative pancreatic fistula: an international study group (ISGPF) definition. Surgery, 2005; 138 : 8–13.
6. Balcom, J. H. T., Rattner, D. W., Warshaw, A. L., et al. Ten-year experience with 733 pancreatic resections: changing indications, older patients, and decreasing length of hospitalization. Arch. Surg., 2001; 136 : 391–398.
7. Bassi, C., Butturini, G., Molinari, E., et al. Pancreatic fistula rate after pancreatic resection. The importance of definitions. Dig. Surg., 2004; 21 : 54–59.
8. Yeo, C. J., Cameron, J. L., Lillemoe, K. D., et al. Does prophylactic octreotide decrease the rates of pancreatic fistula and other complications after pancreaticoduodenectomy? Results of a prospective randomized placebo-controlled trial. Ann. Surg., 2000; 232 : 419–429.
9. Sosa, J. A., Bowman, H. M., Gordon, T. A., et al. Importance of hospital volume in the overall management of pancreatic cancer. Ann. Surg., 1998; 228 : 429–438.
10. Pierce, R. A., Spitler, J. A., Hawkins, W. G., et al. Outcomes analysis of laparoscopic resection of pancreatic neoplasms. Surg. Endosc., 2007; 21 : 579–586.
11. Eom, B. W., Jang, J. Y., Lee, S. E., et al. Clinical outcomes compared between laparoscopic and open distal pancreatectomy. Surg. Endosc., 2008; 22 : 1334–1338.
12. Kim, S. C., Park, K. T., Hwang, J. W., et al. Comparative analysis of clinical outcomes for laparoscopic distal pancreatic resection and open distal pancreatic resection at a single institution. Surg. Endosc., 2008; 22 : 2261–2268.
13. Velanovich, V. Case-control comparison of laparoscopic versus open distal pancreatectomy. J. Gastrointest. Surg., 2006; 10 : 95–98.
14. Finan, K. R., Cannon, E. E., Kim, E. J., et al. Laparoscopic and open distal pancreatectomy: a comparison of outcomes. Am. Surg., 2009; 75 : 671–679.
15. Dinorcia, J., Schrope, B. A., Lee, M. K., et al. Laparoscopic Distal Pancreatectomy Offers Shorter Hospital Stays with Fewer Complications. J. Gastrointest. Surg., 2010; 14 : 1065–1070.
16. Vijan, S. S., Ahmed, K. A., Harmsen, W. S., et al. Laparoscopic vs open distal pancreatectomy: a single-institution comparative study. Arch. Surg., 2010; 145 : 616–621.
17. Kooby, D. A., Gillespie, T., Bentrem, D., et al. Left-sided pancreatectomy: a multicenter comparison of laparoscopic and open approaches. Ann. Surg., 2008; 248 : 438–446.
18. Takaori, K.,Tanigawa, N. Laparoscopic pancreatic resection: the past, present, and future. Surg. Today, 2007; 37 : 535–545.
19. Takao, S., Shinchi, H., Maemura, K., et al. Ultrasonically activated scalpel is an effective tool for cutting the pancreas in biliary-pancreatic surgery: experimental and clinical studies. J. Hepatobiliary Pancreat. Surg., 2000; 7 : 58–62.
20. Balcom, J. H. T., Keck, T., Warshaw, A. L., et al. Prevention of pancreatic fistula with a new synthetic, absorbable sealant: evaluation in a dog model. J. Am. Coll. Surg., 2002; 195 : 490–496.
21. Truty, M. J., Sawyer, M. D., Que, F. G. Decreasing pancreatic leak after distal pancreatectomy: saline-coupled radiofrequency ablation in a porcine model. J. Gastrointest. Surg., 2007; 11 : 998–1007.
22. Chamberlain, R. S., Korvick, D., Mootoo, M., et al. Can harmonic focus curved shear effectively seal the pancreatic ducts and prevent pancreatic leak? Feasibility evaluation and testing in ex vivo and in vivo porcine models. J. Surg. Res., 2009; 157 : 279–283.
23. Hartwig, W., Duckheim, M., Strobel, O., et al. LigaSure for Pancreatic Sealing During Distal Pancreatectomy. World J. Surg., 2010; 34 : 1066–1070.
24. Sheng, S. R., Wang, X. Y., Xu, H. Z., et al. Anatomy of large animal spines and its comparison to the human spine: a systematic review. Eur. Spine J., 2010; 19 : 46–56.
25. Ferko, A., Krajina, A., Jon, B., et al. Juxtarenal aortic aneurysm: endoluminal transfemoral repair? Eur. Radiol., 1997; 7 : 703–707.
26. Del Castillo Dejardin, D., Sabench Pereferrer, F., et al. The evolution of experimental surgery in the field of morbid obesity. Obes. Surg., 2004; 14 : 1263–1272.
27. Motyčka, P., Ferko, A., Šubrt, Z., et al. Diverting ileostomy set removable without laparotomy – feasibility study. Eur. Surg. Res., 2006; 38 : 365–369.
28. Šubrt, Z., Ferko, A., Hoffmann, P., et al. Temporary liver blood-outflow occlusion increases effectiveness of radiofrequency ablation: an experimental study on pigs. Eur. J. Surg. Oncol., 2008; 34 : 346–352.
29. Dehoux, J. P.,Gianello, P. The importance of large animal models in transplantation. Front. Biosci., 2007; 12 : 4864–4880.
30. Lomas-Niera, J. L., Perl, M., Chung, C. S., et al. Shock and hemorrhage: an overview of animal models. Shock, 2005; 24 : 33–39.
31. Bohm, B.,Milsom, J. W. Animal models as educational tools in laparoscopic colorectal surgery. Surg. Endosc., 1994; 8 : 707–713.
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2011 Issue 3-
All articles in this issue
- Role VATS v léčení empyému hrudníku
- Vzdálený syndrom zraněného gliomu po stereotaktické biopsii – kazuistika
- Biliární komplikace po velkých resekcích jater
- Jednotná klasifikace plicních lymfatik. Cesta ke status quo
- Přednosti klasického operačního přístupu v chirurgické léčbě plicních metastáz
- Kvalita života po laparoskopické fundoplikaci v závislosti na předoperační symptomatologii
- Vplyv pooperačných komplikácií na prežívanie pacientov s karcinómom pankreasu
- Laparoskopické ošetření poranění tlustého střeva při kolonoskopii
- Nové možnosti diagnostiky karcinómu pankreasu
- Metastáza světlobuněčného renálního karcinomu do ductus choledochus
- Laparoskopická resekce pankreatu v experimentu a klinické praxi
- Laparoskopická distálna pankreatektómia pre neuroendokrinné nádory pankreasu – prvé skúsenosti
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Kvalita života po laparoskopické fundoplikaci v závislosti na předoperační symptomatologii
- Laparoskopická distálna pankreatektómia pre neuroendokrinné nádory pankreasu – prvé skúsenosti
- Laparoskopické ošetření poranění tlustého střeva při kolonoskopii
- Vplyv pooperačných komplikácií na prežívanie pacientov s karcinómom pankreasu
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

