-
Medical journals
- Career
Biliární komplikace po velkých resekcích jater
Authors: D. Langer; M. Ryska; F. Bělina; J. Pudil; E. Lásziková 1; I. Buřič 2; F. Závada 3
Authors‘ workplace: Chirurgická klinika 2. LF UK a ÚVN Praha, přednosta: prof. MUDr. Miroslav Ryska, CSc. ; Anesteziologicko-resuscitační oddělení, ÚVN Praha, primář: MUDr. Božetěch Jurenka 1; Radiodiagnostické oddělení, ÚVN Praha, primář: MUDr. František Charvát, Ph. D. 2; Interní klinika 1. LF UK a ÚVN Praha, přednosta: prof. MUDr. Miroslav Zavoral, Ph. D. 3
Published in: Rozhl. Chir., 2011, roč. 90, č. 3, s. 152-155.
Category: Monothematic special - Original
Overview
Úvod:
Velké resekce jater představují operační výkony, při kterých jsou odstraněny 3 a více jaterních segmentů. Podstatný pokles perioperační i časné letality přispěl převážně u nemocných s jaterními sekundaritami kolorektálního původu k rozšíření indikačních kritérií. Biliární píštěl patří mezi závažné pooperační komplikace.Cíl:
Autoři prezentují literární zkušenosti a vlastní retrospektivní analýzu souboru operovaných pacientů se zaměřením na biliární komplikace a jejich léčbu.Výsledky:
V období od 04/2004 do 12/2009 na Chirurgické klinice 2. LF UK a ÚVN Praha podstoupilo 96 nemocných velkou resekci jater. Průměrný věk operovaných činil 61 let (25–84 let). V souboru významně dominovali (78 %) pacienti s onkologickým onemocněním. V polovině případů se jednalo o nemocné s kolorektálním metastatickým postižením jater. Pooperační biliózní sekrece byla zaznamenána u 14 nemocných (14,6 %). V 9 případech byly úspěšné nechirurgické metody léčby. U 5 pacientů si biliární komplikace vyžádaly operační intervenci. Kombinaci léčebných modalit podstoupila polovina pacientů s biliárními komplikacemi. Dva pacienti (2,1 %) zemřeli.Závěr:
Biliózní sekrece po velkých resekčních výkonech jater je poměrně častou a závažnou pooperační komplikací. Konzervativní modality (ERCP, perkutánní drenáž) jsou léčebnými postupy volby. Při selhání konzervativní terapie či velkém objemu biliózní sekrece je chirurgická léčba nutná. V léčebném procesu je uplatňován multidisciplinární přístup.Klíčová slova:
velké resekce jater – pooperační biliární komplikace – léčba biliózní píštěleÚVOD
Resekce jater je jedinou potenciálně kurativní léčebnou modalitou u nemocných se zhoubnými jaterními novotvary primárními i sekundárními. Současně je jaterní resekce v určitých případech optimálním léčebným řešením hepatálních lézí benigní povahy. Resekční léčba je u onkologických nemocných zásadní pro délku přežívání i kvalitu života.
Výskyt komplikací po operacích jater se v posledním desetiletí významně snížil [1, 2]. Nejen pro vzrůstající indikační spektrum, radikalitu a rozsah resekčních výkonů je množství pooperačních komplikací stále nezanedbatelné. Za závažné a obávané jsou považovány komplikace biliární. Autoři prezentují literární zkušenosti a vlastní retrospektivní analýzu souboru operovaných pacientů se zaměřením na biliární komplikace a jejich léčbu.
Četnost komplikací biliárního původu je uváděna v rozmezí 2,6–15,6 % [3–6]. Podle japonských autorů je biliózní píštěl definována jako kontinuální žlučová sekrece obsahující bilirubin, jehož množství je > 86 mmol/l, trvající déle než 1 týden [7]. Žlučové píštěle v současnosti nejpřesněji kategorizuje Nagano s kolektivem [8]. Podle intenzity či příčiny jsou biliózní píštěle klasifikovány do čtyř kategorií. Do skupiny A jsou řazeni nemocní s nevelkou žlučovou sekrecí z drobné větve žlučového stromu. Kategorie B je charakterizována objemnou biliózní produkcí z nedostatečně ošetřeného pahýlu kapacitního žlučovodu. Třetí možností (C) je objemný biliózní leak z poraněného žlučového stromu. Poslední varianta (D) sdružuje nemocné, u kterých je zdrojem pooperační žlučové sekrece pahýl regionálního žlučovodu, který je oddělen či vyřazen od hlavní žlučové drenáže. Diagnostika tak jako léčba komplikací zařazených do poslední skupiny škály biliózních píštělí je často velmi obtížná [8].
MATERIÁL A METODA
Autoři prezentují literární zkušenosti a vlastní retrospektivní analýzu souboru operovaných pacientů se zaměřením na biliární komplikace a jejich léčbu.
VÝSLEDKY
V období od 04/2004 do 12/2009 na Chirurgické klinice 2. LF UK a ÚVN Praha podstoupilo 96 nemocných velkou resekci jater (Tab. 1). Průměrný věk operovaných činil 61 let (25–84 let). V 78 případech byla provedena hepatektomie, 43x pravostranná a 35x levostranná. V souboru dominovali (78 %) pacienti s onkologickým onemocněním. V polovině případů (48) se jednalo o nemocné s kolorektálním metastatickým postižením jater. Osmnáct nemocných bylo chirurgicky léčeno pro hepatocelulární karcinom. Cholangiogenní karcinom byl důvodem k operační terapii v 5 případech. Nejčetnější benigní lézí (11) byl hemangiom. Pooperační biliózní sekrece byla zaznamenána u 14 (14,6 %) nemocných (Tab. 2). V 11 případech po hepatektomii (7x pravostranné a 4x levostranné). Biliární komplikace byly zaznamenány u 8 pacientů s kolorektálními metastázami a 4 nemocných s primárním zhoubným novotvarem jater. U 2 komplikovaných operantů byly jaterní léze benigní povahy. V 9 případech léčby biliárních komplikací byly úspěšné nechirurgické metody (ERCP, CT navigovaná drenáž) resp. u 2 nemocných došlo ke spontánní úpravě stavu. U 5 pacientů si biliární komplikace vyžádaly operační intervenci. U 5 pacientů byla efektní pouze jedna terapeutická intervence. V ostatních případech (polovině) bylo nutné léčebné metody opakovat nebo kombinovat. Dva pacienti (2,1 %) zemřeli. Medián délky hospitalizace činil 32 dnů.
Table 1. Charakteristika souboru Tab. 1. Patient group characteristics 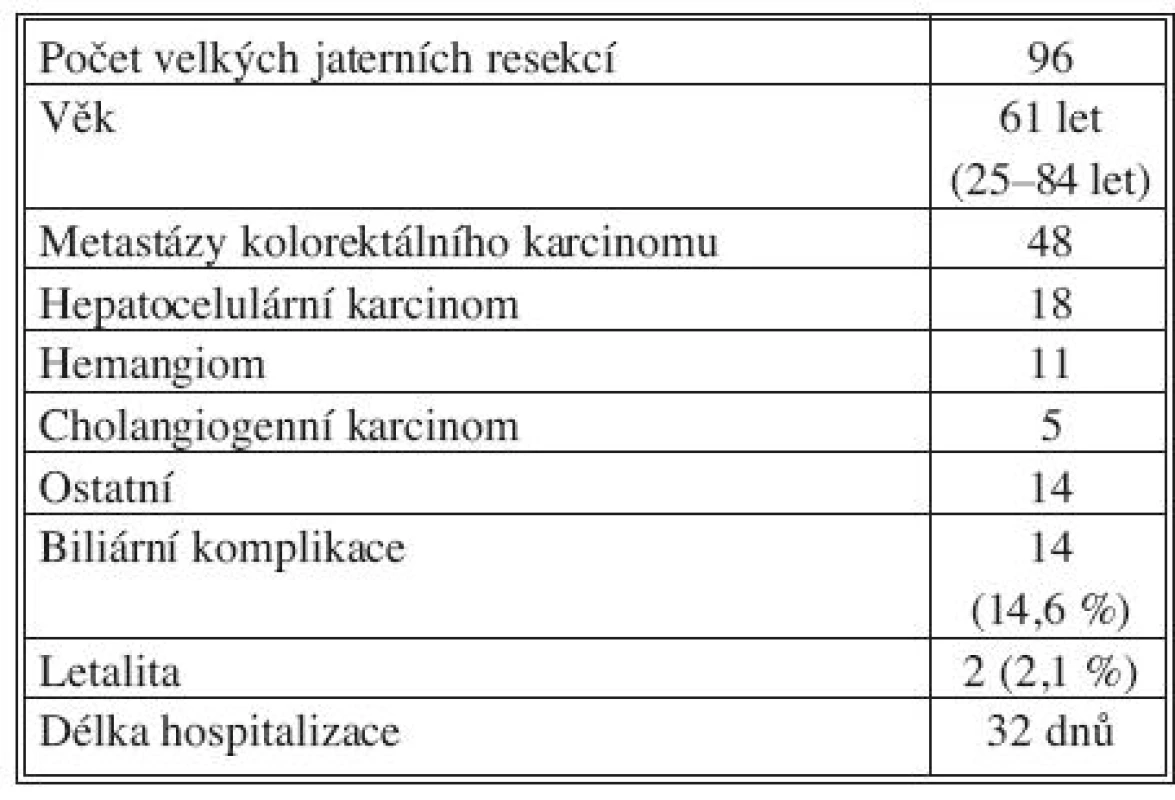
Table 2. Charakteristika nemocných s biliárními komplikacemi Tab. 2. Characteristics of patients with biliary complications 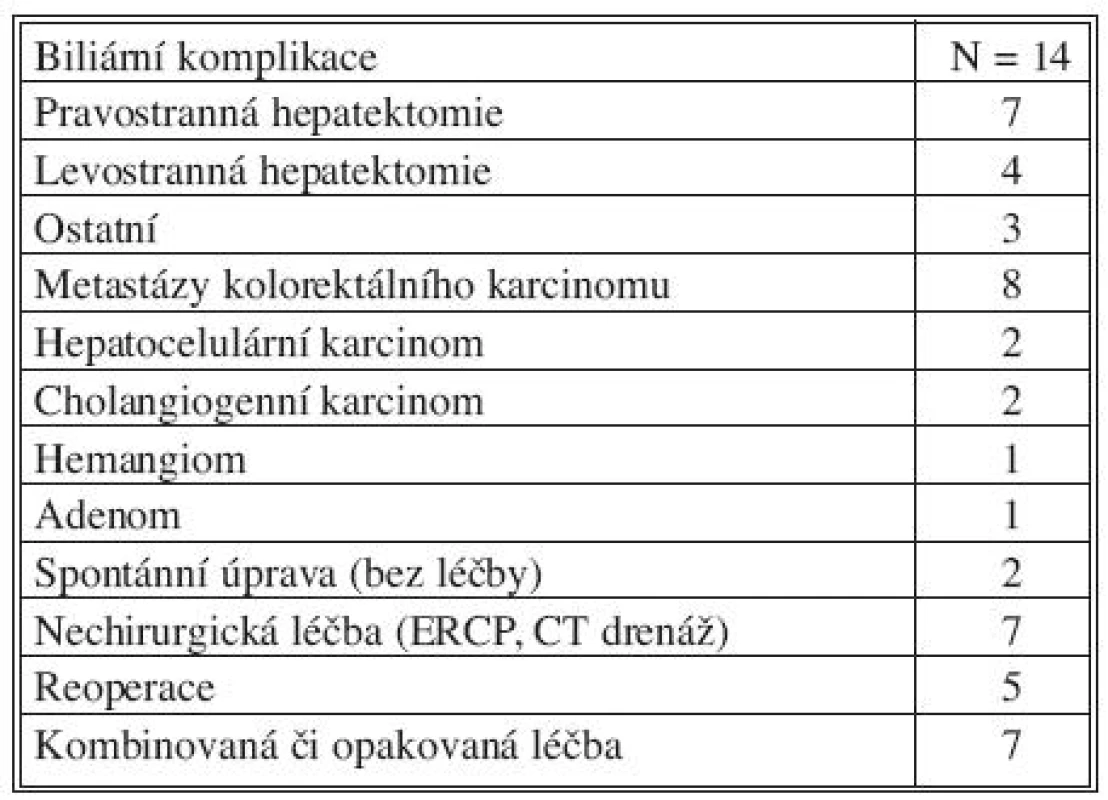
Image 1. Únik kontrastní látky ze žlučového stromu při ERCP Fig. 1. A contrast matter leak from the biliary tree during ERCP 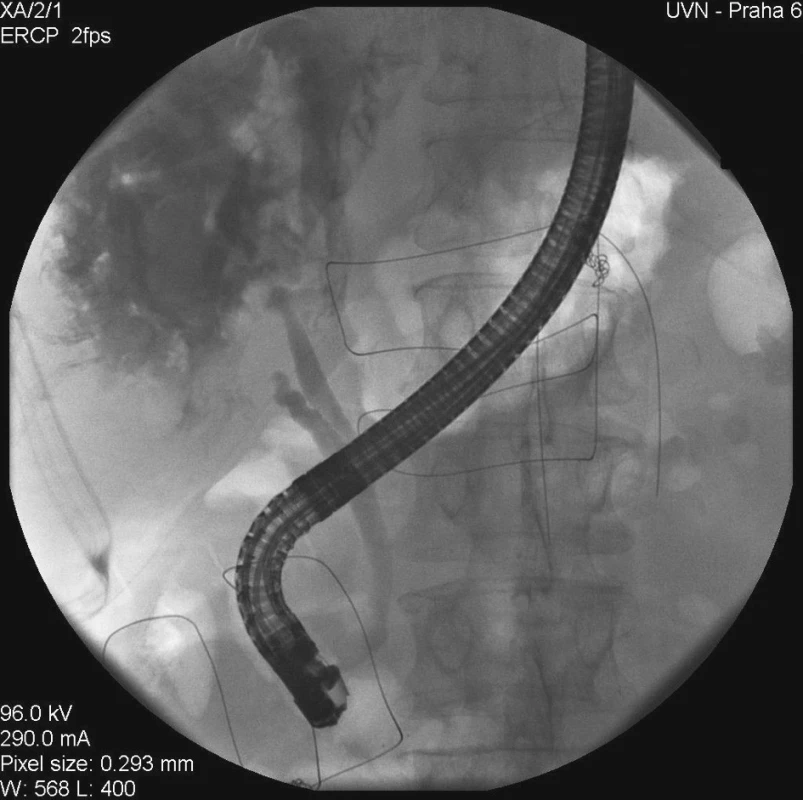
Image 2. Tekutinové kolekce v okolí jater a v pohrudniční dutině (CT) Fig. 2. Fluid collections around liver and within the pleural cavity (CT) 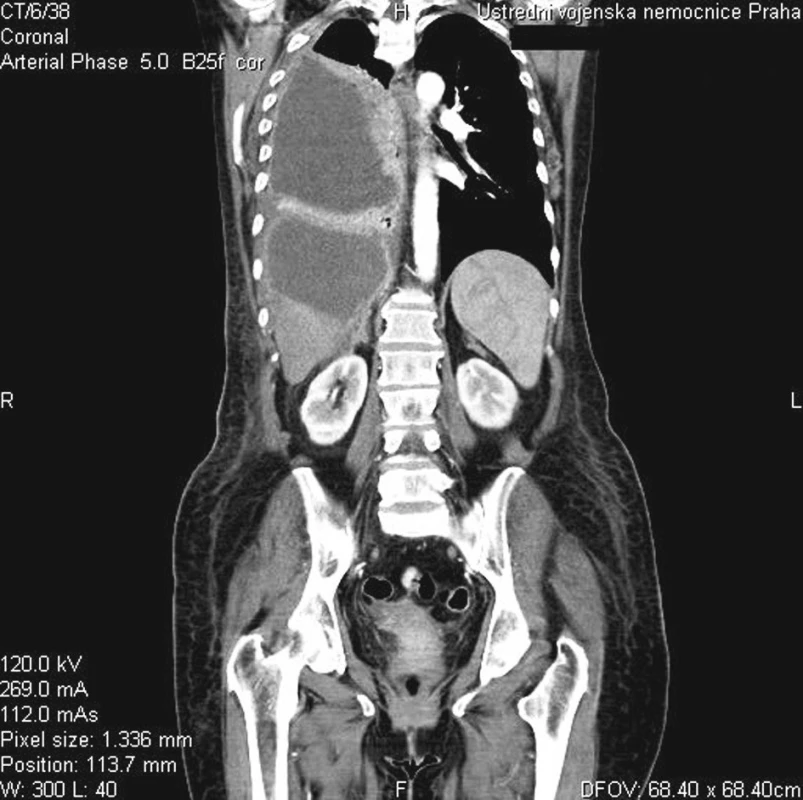
DISKUSE
Zdokonalení operační techniky, vývoj přístrojového vybavení a zkvalitnění anesteziologické péče vedly ke snížení časné letality u nemocných léčených jaterní resekcí. Tento pozitivní fakt vedl k rozšíření indikačního spektra, zvýšení dostupnosti a bezpečnosti extenzivní resekční léčby jater.
Velká jaterní resekce představuje odstranění 3 a více jaterních segmentů. Ve srovnání s malými resekčními výkony (segmentektomiemi, metastasektomiemi) je riziko výskytu operačních i pooperačních komplikací výrazně vyšší. Během operace je potenciálním rizikem především krevní ztráta, jejíž velikost je nezávislým rizikovým faktorem ovlivňujícím perioperační morbiditu a letalitu, zejména u nemocných s cirhózou [9]. Odstranění neadekvátního množství jaterního parenchymu může vést k nedostatku potřebné funkční kapacity jater resp. jaternímu selhání s úmrtím nemocného. Závěrem společné konference American Hepato-Pancreato-Biliary Association (AHPBA), Society of Surgical Oncology (SSO) a Society of Alimentary Tract (SSAT) konané v roce 2006 bylo doporučení dosáhnout resekční linie bez maligních elementů při ponechání alespoň dvou sousedních segmentů funkční jaterní tkáně s dostatečným tepenným přítokem, žilním odtokem a žlučovou drenáží. Ponechaná jaterní tkáň by neměla být menší než 25–30 % původního objemu jater. U nemocných s difuzním postižením jater (především cirhózou) je třeba zachovat minimálně 40 % jaterního parenchymu [10].
Výskyt komplikací po velkých jaterních operacích je ovlivněn převážně stavem nemocného v předoperačním období, velikostí perioperační krevní ztráty a frekvencí prováděných velkých jaterních resekcí [9]. Jednou ze základních podmínek pro zdárný pooperační průběh při resekční léčbě je zachování integrity žlučového stromu ponechaného jaterního parenchymu. Biliární komplikace patří mezi faktory, které mohou významně ovlivnit časnou pooperační morbiditu i letalitu. Jednou z nejčastějších příčin biliózní píštěle je nedokonalé ošetření kolaterálních větví žlučových cest v místě resekční plochy jater. Poměrně častým jevem je výskyt aberantní anatomie biliárního stromu. Při průkazu biliózní fistule je ve dvou třetinách zdrojem secernující periferní žlučová větev. Ve zbylých případech je prokázán biliózní leak z kapacitních žlučovodů. Při resekci IV. jaterního segmentu je riziko výskytu biliárních komplikací vyšší [6]. Některé práce obhajují perioperační aplikaci fyziologického roztoku cestou pahýlu cystického vývodu k objasnění skrytého defektu žlučového stromu jako jednu z možností vedoucí ke snížení incidence postoperačních biliárních komplikací. Randomizovaná kontrolovaná studie publikovaná japonskými autory toto tvrzení nepotvrdila [7]. Jinou literárně uveřejněnou možností snížení rizika výskytu pooperační žlučové píštěle bylo ošetření resekční plochy jater fibrinovým lepidlem [6]. U velké části nemocných s biliárními komplikacemi po resekční léčbě jater jsou úspěšné nechirurgické metody léčby (ERCP, CT navigovaná perkutánní drenáž), které se mohou kombinovat. V případě selhání konzervativní léčby nebo při objemné žlučové sekreci pojistným drénem (> 500 ml/24 hod.) je časná operační léčba nutná. Vynucené pozdní či opakované reoperace nemocných v sepsi významně zvyšují letalitu. Pooperační biliózní fistule prodlužuje délku hospitalizace a může vést k úmrtí nemocného. Léčba žlučové píštěle nezřídka bývá komplikovaná a ekonomicky nákladná.
ZÁVĚR
Biliózní sekrece po velkých resekčních výkonech jater je poměrně častou a závažnou pooperační komplikací. Konzervativní modality (ERCP, CT navigovaná drenáž) nebo jejich kombinace jsou léčebnými postupy volby. V léčebném procesu je uplatňován multidisciplinární přístup. Autory prezentované výsledky jsou srovnatelné s literárními údaji.
Předneseno v rámci XXIII. Petřivalského-Rapantova dne v Olomouci konaného ve dnech 29. – 30. 4. 2010.
MUDr. Daniel Langer
Chir. klinika 2. LF UK a VFN
U Vojenské nemocnice 1200
169 02 Praha 6
e-mail: daniel.langer@uvn.cz
Sources
1. Jarnagin, W. R., Gonen, M., Fong, Y., DeMatteo, R. P., Ben-Porat, L., Little, S., et al. Improvement in perioperative outcome after hepatic resection: analysis of 1803 consecutive cases over the past decade. Ann. Surg., 2002; 236 : 397–406.
2. Imamura, H., Seyama, Y., Kokudo, N., Maema, A., Sugawara, Y., Sano, K., et al. One thousand fifty-six hepatectomies without mortality in 8 years. Arch. Surg., 2003; 138 : 1198–1206.
3. Yamashita, Y., Hamatsu, T., Rikimaru, T., Tanaka, S., Shirabe, K., Shimada, M., et al. Bile leakage after hepatic resection. Ann. Surg., 2001; 233 : 45–50.
4. Nagano, Y., Togo, S., Tanaka, K., Masui, H., Endo, I., Sekido, H., et al. Risk factors and management of bile leakage after hepatic resection. World J. Surg., 2003; 27 : 695–698.
5. Lo, C. M., Fan, S. T., Liu, C. L., Lai, E. C., Wong, J. Biliary complications after hepatic resection: risk factors, management and outcome. Arch. Surg., 1998; 133 : 156–161.
6. Capussoti, L., Ferrero, A., Vigano, L., Sgotto, E., Muratore, A., Polastri, R. Bile leakage and liver resection: where is the risk? Arch. Surg., 2006; 141 : 690–694.
7. Ijichi, M., Takayama, T., Toyoda, H., Sano, K., Kubota, K., Makuuchi, M. Randomized trial of the usefulness of a bile leakage test during hepatic resection. Arch. Surg., 2000; 135 : 1395–1400.
8. Honoré, Ch., Vibert, E., Hoti, E., Azoulay, D., Adam, R., Castaing, D. Management of excluded segmental bile duct leakage following liver resection. HPB, 2009; 11 : 364–369.
9. Ryska, M., Bělina, F., Kučera, M. Velké resekce jater. Současný stav a faktory, které ovlivňují krátkodobé a dlouhodobé přežití nemocných po velkých jaterních resekcích. Bulletin HPB, ročník 14, 2006; 1–2 : 9–14.
10. Lee, S. G., Hwang, S. How I do it: assessment of hepatic functional reserve for indication of hepatic resection. J. Hepatobiliary Pancreat. Surg., 2005; 12 : 38–43.
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2011 Issue 3-
All articles in this issue
- Role VATS v léčení empyému hrudníku
- Vzdálený syndrom zraněného gliomu po stereotaktické biopsii – kazuistika
- Biliární komplikace po velkých resekcích jater
- Jednotná klasifikace plicních lymfatik. Cesta ke status quo
- Přednosti klasického operačního přístupu v chirurgické léčbě plicních metastáz
- Kvalita života po laparoskopické fundoplikaci v závislosti na předoperační symptomatologii
- Vplyv pooperačných komplikácií na prežívanie pacientov s karcinómom pankreasu
- Laparoskopické ošetření poranění tlustého střeva při kolonoskopii
- Nové možnosti diagnostiky karcinómu pankreasu
- Metastáza světlobuněčného renálního karcinomu do ductus choledochus
- Laparoskopická resekce pankreatu v experimentu a klinické praxi
- Laparoskopická distálna pankreatektómia pre neuroendokrinné nádory pankreasu – prvé skúsenosti
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Kvalita života po laparoskopické fundoplikaci v závislosti na předoperační symptomatologii
- Laparoskopická distálna pankreatektómia pre neuroendokrinné nádory pankreasu – prvé skúsenosti
- Laparoskopické ošetření poranění tlustého střeva při kolonoskopii
- Vplyv pooperačných komplikácií na prežívanie pacientov s karcinómom pankreasu
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

