-
Medical journals
- Career
Laparoskopická tubulizace žaludku – sleeve gastrectomy – další možnost bariatrické restrikce příjmu stravy u morbidně obézních jedinců
: Kasalický M.) 1; Michalský D.) 1; Housová J.) 2; Haluzík M.) 2
: )I. chirurgická klinika 1. LF UK a VFN v Praze, přednosta: doc. MUDr. J. Šváb, CSc. 1; )III. interní klinika 1. LF UK a VFN v Praze, přednosta: prof. MUDr. Š. Svačina, DrSc., MBA. 2
: Rozhl. Chir., 2007, roč. 86, č. 11, s. 601-606.
: Monothematic special - Original
Úvod:
Obezita je v dnešní době nejčastější multifaktoriálně podmíněnou metabolickou chorobou. U neúspěšně konzervativně léčených nemocných s velkou incidencí relapsů nadváhy nebo u morbidně obézních (BMI > 40, respektive BMI > 35) či superobézních (BMI > 60) má již v dnešní době bariatrická chirurgie, tj. chirurgie zabývající se léčbou obezity, své pevné a nenahraditelné místo. Převážná část chirurgických výkonů pro léčbu morbidní obezity se tedy v dnešní době provádí miniinvazivní laparoskopickou technikou. Jednou z novějších možností je metoda tubulizace žaludku – sleeve gastrectomy (SG), která se jako „singl operation“ provádí na některých pracovištích od roku 2003.Materiál a metoda:
Na I. chirurgické klinice 1. LF UK a VFN v Praze se problematice bariatrické chirurgie intenzivně věnujeme od roku 1983. Od ledna 2006 až dosud jsme indikovali k laparoskopické tubulizaci žaludku celkem 39 morbidně obézních nemocných (MO), u kterých z různých důvodů nebyla indikována adjustabilní gastrická bandáž. Například při předpokladu špatné spolupráce s gastrickou bandáží („sweet-eaters, binge-eaters“) nebo při nejistotě o dobré spolupráci a dodržování dietních omezení pacientů s SAGB.Výsledky:
V našem souboru 39 morbidně obézních pacientů bylo 30 žen a 9 mužů s průměrným věkem 37,6 roků, s průměrnou hmotností 127 kg, průměrnou výškou 164 cm a s průměrným BMI byl 41,3. Devět měsíců trvající „follow-up“ můžeme hodnotit jen u 27 těžce obézních po SG. Průměrný pokles hmotnosti byl 17,3 kg, průměrné percentuální snížení nadváhy (EWL) bylo 28,1 % a konečně průměrný pokles BMI byl 12,1. V souboru se nevyskytly žádné pozdní vážné komplikace.Závěr:
Tubulizace žaludku má poněkud větší riziko než žaludeční bandáž, ale nepoměrně nižší, než malabsorbční operace. Bohužel zatím nejsou k dispozici dlouhodobé zkušenosti ve smyslu udržení poklesu hmotnosti nebo eventuálních vážnějších pozdních komplikací. Současné velmi dobré klinické výsledky při dlouhodobé redukci nadváhy jsou velkou nadějí do budoucnosti.Klíčová slova:
morbidní obezita – laparoskopie – sleeve gastrectomyÚVOD
Obezita je v dnešní době nejčastější multifaktoriálně podmíněnou metabolickou chorobou. Je definována jako nadměrné zmnožení tuku v organismu a je důsledkem vlivu současných životních podmínek, životního prostředí a životního stylu s velmi častou pozitivní energetickou bilancí. Obezita vzniká především u geneticky predisponovaných osob s nadměrným přísunem živin. Svou roli hraje i současný pokles pohybové aktivity [1, 2].
Vzestup prevalence obezity (BMI > 30) má stoupající tendenci jak v rozvinutých zemích v čele se Spojenými státy a Evropou, tak v poslední době i v řadě zemí rozvojových.
Zdravotní komplikace způsobené obezitou spolu se společenskou diskriminací přispívají ke zhoršené kvalitě života obézních jedinců. Obezita postihuje téměř všechny společenské vrstvy obyvatelstva a v poslední době se vyskytuje u stále mladších jedinců.
Souběžně s touto situací se zvyšují i náklady na léčbu komplikací obezity, tedy dalších přidružených chorob jako je např. metabolický syndrom (diabetes mellitus 2. typu, arteriální hypertenze, dyslipidemie, hyperurikemie atd.). Komplikace obezity a metabolického syndromu se přesouvají do stále mladších věkových skupin a tak v dnešní době nejsou výjimkou pacienti s infarktem myokardu již ve třiceti letech. Obezita je jedním z nejvýznamnějších rizikových faktorů, který snižuje střední délku života. Nejčastější příčinou smrti u pacientů s metabolickým syndromem je onemocnění kardiovaskulárního systému. Bylo prokázáno, že snížení hmotnosti o 5–10 % stávající váhy a dlouhodobé udržení či další redukce hmotnosti vede ke snížení mortality na kardiovaskulární onemocnění o 20 %!
Péče o obézního nemocného vyžaduje komplexní multidisciplinární přístup. Na prvním místě léčby morbidně obézních nemocných je vhodný konzervativní postup pod odborným vedením zkušeného obezitologa.
U neúspěšně konzervativně léčených nemocných s velkou incidencí relapsů nadváhy nebo u morbidně obézních (BMI > 40, respektive BMI > 35) či superobézních (BMI > 60) má již v dnešní době bariatrická chirurgie, tj. chirurgie zabývající se léčbou obezity, své pevné a nenahraditelné místo [3–8].
S rozvojem miniinvazivní chirurgie, ale i v poslední době se rozvíjející roboticky asistované chirurgie, dochází k širokému rozvoji metod chirurgické léčby morbidní obezity, tedy bariatrické chirurgie. Celosvětově se ročně provede více jak 150 000 bariatrických výkonů, přičemž v Evropě asi 50 000.
Převážná část chirurgických výkonů pro léčbu morbidní obezity se v dnešní době provádí miniinvazivní laparoskopickou technikou. Jsou používány tyto metody:
Gastrický bypass v různých modifikacích (GBP)
- nejčastěji Roux-YGBP, s ponecháním zbylého žaludku „in situ“,
- dlouhý úsek vyřazeného tenkého střeva z pasáže stravy.
Gastrická bandáž (GB)
- adjustabilní gastrické bandáže různých proveniencí (SAGB QCTM, Lap-BandTM, AMITM, etc....),
- možnost opakované regulace utažení bandáže kolem žaludku pomocí komůrky uložené v podkoží.
Biliopankreatická diverze (BPD)
- oproti RYGBP se u BPD provádí subtotální gastrektomie.
Sleeve gastrectomy (SG)
- často jako „1st step operation“ u RYGBP, BPD nebo DS u obézních s BMI ≥ 60,
- jako samostatná metoda u morbidně obézních pacientů od roku 2003.
Vertikální gastroplastika (VBG)
- v poslední době je tato metoda na ústupu.
Duodenální switch (DS)
- metoda podobná BPD a RYGBP.
Chirurg má tedy možnost poměrně širokého výběru operačních metod, takže může zvolit tu nejvhodnější s ohledem na klinický nález. Jednou z novějších možností je metoda tubulizace žaludku – sleeve gastrectomy (SG), která se jako „singl operation“ provádí na některých pracovištích od roku 2003 [9, 10].
Tubulizace žaludku – sleeve gastrectomy – je metoda vycházející z malabsorbční metody duodenálního switche. Původně byla používána jako první krok při DS u vysoce rizikových nemocných (BMI ≥ 60), kdy se po redukci hmotnosti a zlepšení zdravotních komplikací ve druhé době plánovalo dokončení duodenálního switche. V řadě případů však došlo k uspokojivému poklesu hmotnosti a druhá fáze DS (vytvoření malabsorbce vyřazením části tenkého střeva z pasáže stravy) nebyla již nutná. Od roku 2003 se na některých pracovištích začala sleeve gastrectomy používat jako samostatná metoda u morbidně obézních nemocných jako alternativa ostatních restriktivních metod, tedy například místo švédské adjustabilní gastrické bandáže (SAGB) či vertikální bandážové gastroplastiky (VBG). V tomto případě se operace provádí tak, aby objem tubulizovaného žaludku byl mnohem menší, než v případě duodenálního switche [11].
Tubulizace žaludku (SG) je restriktivní bariatrická metoda, která stejně jako AGB nemocného omezuje především ve smyslu objemu přijímané stravy (Obr. 1). Tato operace je více či méně jakousi „berličkou“, která pomáhá nemocnému držet redukční dietu bez pocitu trýznivého hladu. Nebo je možno ji přirovnat k zatažené ruční brzdě u automobilu. Pacient po operaci může normálně jíst, ale jen velmi pomalu a velmi malá množství stravy. Chuť na sladké či dobré jídlo tato metoda není schopna ovlivnit!
1. Tubulizace žaludku – sleeve gastrectomy Fig. 1. Gastric tubulization – sleeve gastrectomy 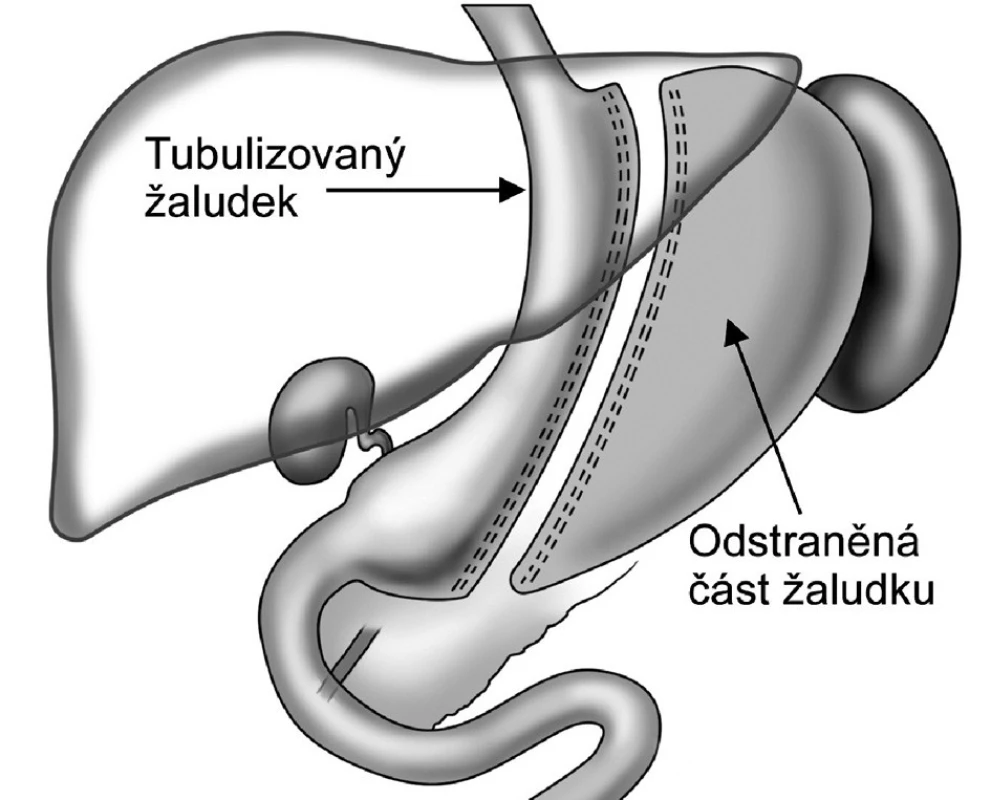
Principem SG je chirurgické odstranění velkého zakřivení žaludku se zónou produkce gastrointestinálních hormonů, takzvaných „hladových hormonů“ (např. ghrelinu). Zbylý žaludek má podobu trubice o objemu 80–120 ml (v závislosti od typu použité kalibrační sondy a velikosti ponechaného antra žaludku). Množství stravy, které je možné sníst najednou, je mnohonásobně menší než bylo před operací. (Odpovídá objemu malé horní části žaludku nad bandáží, nebo objemu žaludeční trubice) [9, 11].
MATERIÁL A METODA
Na I. chirurgické klinice 1. LF UK a VFN v Praze se problematice bariatrické chirurgie intenzivně věnujeme od roku 1983 a dá se tedy říci, že máme v Česku v této oblasti chirurgie nejdelší zkušenosti. Zakladatelkou bariatrie na I. chirurgické klinice byla paní prof. MUDr. Marie Pešková, DrSc. V letech 1983–1986 u morbidně obézních nemocných naši lékaři prováděli vertikální gastroplastiky. Mezi léty 1986–1993 byly implantovány neadjustabilní, fixní žaludeční bandáže laparotomicky, tedy řezem. Od roku 1993, kdy jsme na naší klinice jako první na světě provedli neadjustabilní gastrickou bandáž (NGB) laparoskopicky (Fried), provádíme bandáže žaludku touto miniinvazivní metodou [12]. Od roku 1995 jsme spektrum chirurgické léčby obezity rozšířili i o adjustabilní gastrické bandáže (AGB). V roce 2004 jsme ukončili program implantace NGB. Od roku 2006 provádíme tubulizaci žaludku – sleeve gastrectomy. Počet provedených výkonů je uveden v tabulce 1.
1. Počet bariatrických miniinvazivních výkonů provedených na I. chirurgické klinice 1. LF UK v Praze Tab. 1. Miniinvasive procedures performed in the Ist Surgical Clinic of the 1st Medical Faculty of the Charles University (LF UK) in Prague 
Indikace k tubulizaci žaludku
Indikace k tubulizaci žaludku je téměř stejná jako indikace morbidně obézních nemocných k gastrické bandáži. Jedná se tedy o obezitu s těžkým stupněm nadváhy (BMI > 40), u nichž selhala konzervativní léčba, nebo nemocní s nadváhou těžšího stupně (BMI > 35), která je spojena se závažnými komplikacemi oběhovými, metabolickými či pohybovými. Stejně tak jako u ostatních bariatrických metod, tak i u SG by měla být indikace k operaci prováděna společně s obezitologem a psychologem [9, 10, 13].
Od ledna 2006 až dosud jsme na I. chirurgické klinice 1. LF UK indikovali k laparoskopické tubulizaci žaludku celkem 39 morbidně obézních nemocných, u kterých z různých důvodů nebyla indikována adjustabilní gastrická bandáž. Například při předpokladu špatné spolupráce s gastrickou bandáží („sweet-eaters, binge-eaters“) nebo při nejistotě v dodržování dietních omezení pacientů s SAGB. Někteří morbidně obézní nemocní, přestože byli opakovaně poučeni o charakteristice silikonové bandáže a její šetrnosti vůči organismu, odmítli SAGB z obavy z ponechání cizího předmětu v těle.
Operace je prováděna v celkové anestezii zkušeným anesteziologickým týmem vzhledem k tomu, že morbidně obézní pacienti jsou svojí těžkou obezitou primárně vysoce rizikoví. Po uvedení do anestezie je ústy zavedena do žaludku kalibrační sonda 42F tak, aby bylo možno během operace se sondou lehce manipulovat. Vlastní operační poloha nemocného je v polosedě s roztaženými dolními končetinami (některými autory nazývána jako „french position“).
Operace začíná incizí kůže nad pupkem přibližně 20 cm pod processus xiphoideus mírně vlevo a pomocí Veressovy jehly se do břišní dutiny napouští kysličník uhličitý (CO2). Zakládá se kapnoperitoneum s intraabdominálním tlakem kolem 14–15 mm sloupce rtuti. Po založení kapnoperitonea se přes břišní stěnu zavede bezpečně první trokar o průměru 10 mm (různé délky podle potřeby). Po laparoskopickém vyšetření břišní dutiny se již za kontroly zraku zavedou zbylé čtyři trokary (Obr. 2)
2. Poloha trokarů Fig. 2: Positioning of the throcars 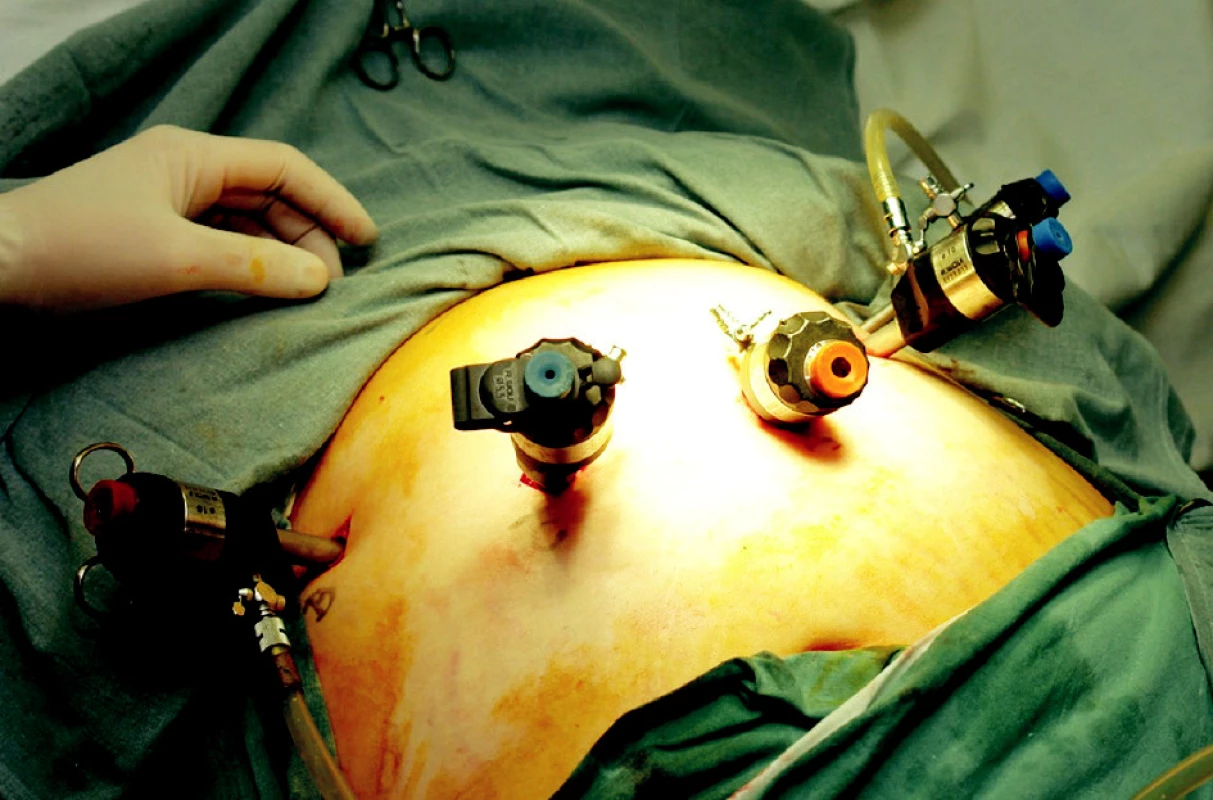
Ve vzdálenosti 6 cm od pyloru orálním směrem, nejčastěji distálně pod cévou prvního ramene „vraní nohy“, se určí místo začátku resekční linie. Od tohoto místa začíná disekce celého velkého zakřivení až po Hissův úhel. Například pomocí harmonického skalpelu (HS) nebo LigaSure. Je třeba uvolnit blanité srůsty zadní stěny žaludku v burze a přitom neporanit pankreas a levou gastrickou arterii.
Po překontrolování polohy 42F kalibrační sondy, která musí být navigovaně zavedena až k pyloru, se při jejím okraji postupně resekuje velké zakřivení žaludku. 12,5mm trokarem se zavede resekční endostapler (např. Echelon60TM s šesti řadami titanových svorek v modrém zásobníku – obrázek 3) a velice pečlivě se naloží na žaludek tak, aby se mezi plánovanou resekční linii (okraj endostapleru) a malé zakřivení žaludku volně vešla 42F kalibrační sonda. 60mm stapler se uzavře a je doporučeno 40–60 sekund počkat, aby došlo jednak k expresi tkáňové tekutiny a jednak aby začal proces hemostázy. Pak se stapler „odpálí“. Opět je vhodné vyčkat ještě 40–60 sekund.
3. Resekční endostapler 60 mm Fig. 3. Resection endostapler 60 mm 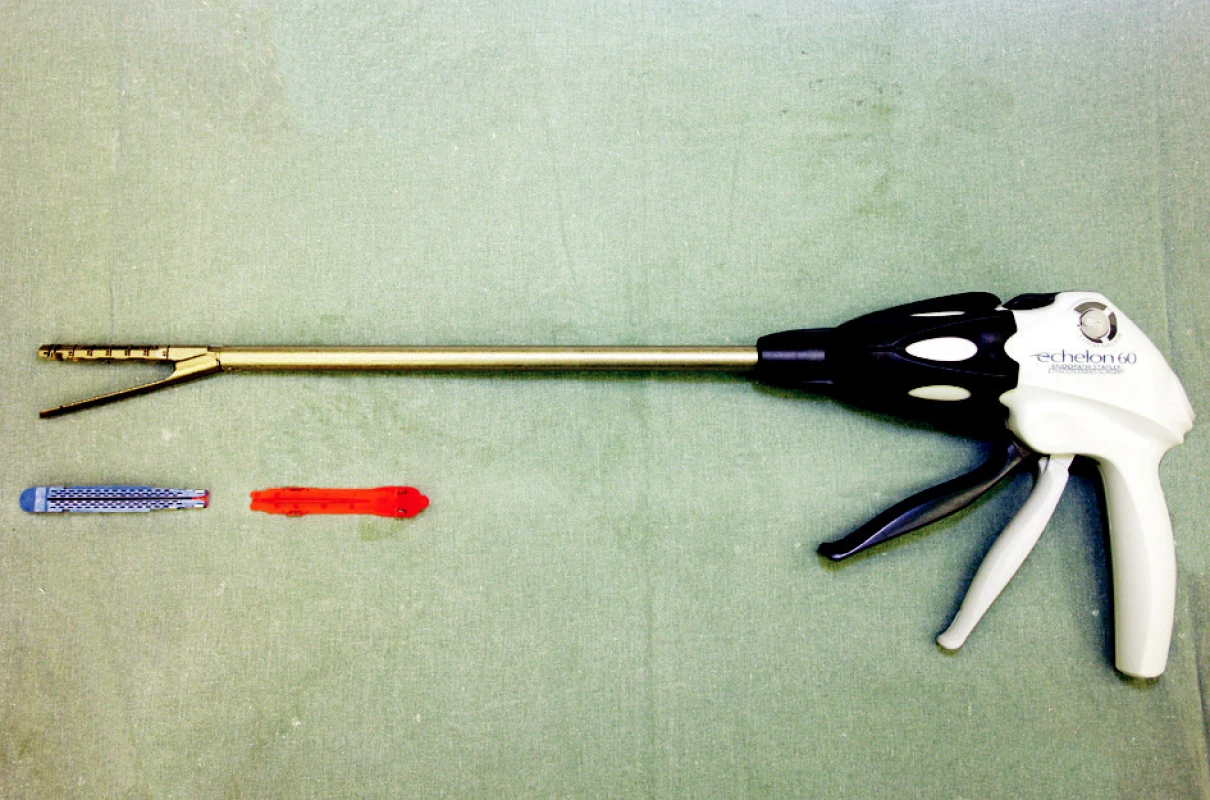
Po kontrole hemostázy se dolní pól resekční linie uzavře seroserózním 3/0 vstřebatelným stehem („safety stitch“). Další staplery se musí velice pečlivě nasazovat tak, aby vzdálenost od malé křiviny byla jak na přední, tak na zadní stěně žaludku stejná. Při každém nakládání stapleru se musí pomocí atraumatického graspu žaludeční stěna napnout, aby se mohl stapler správně naložit. Velké opatrnosti je třeba ve finální části resekce v oblasti Hissova úhlu, aby nedošlo k poranění kardie či jícnu. Resekční linie se opláchne a po odsátí se provede vizuální kontrola resekční linie (Obr. 4). Krvácející cévy je možno ošetřit stehem, nebo svorkou. V případě, že resekční linie jen „roní“ je možno ji krýt hemostatickým materiálem (např. vrstvený Surgicel). Na resekci celého velkého zakřivení žaludku bývá zapotřebí 5–7 60mm zásobníků do stapleru. Resekovaná část žaludku se uloží například od endo-pouche a dilatovanou incizí po 12,5mm trokaru se odstraní z břicha ven (Obr. 5).
4. Resekční linie Fig. 4. Resection line 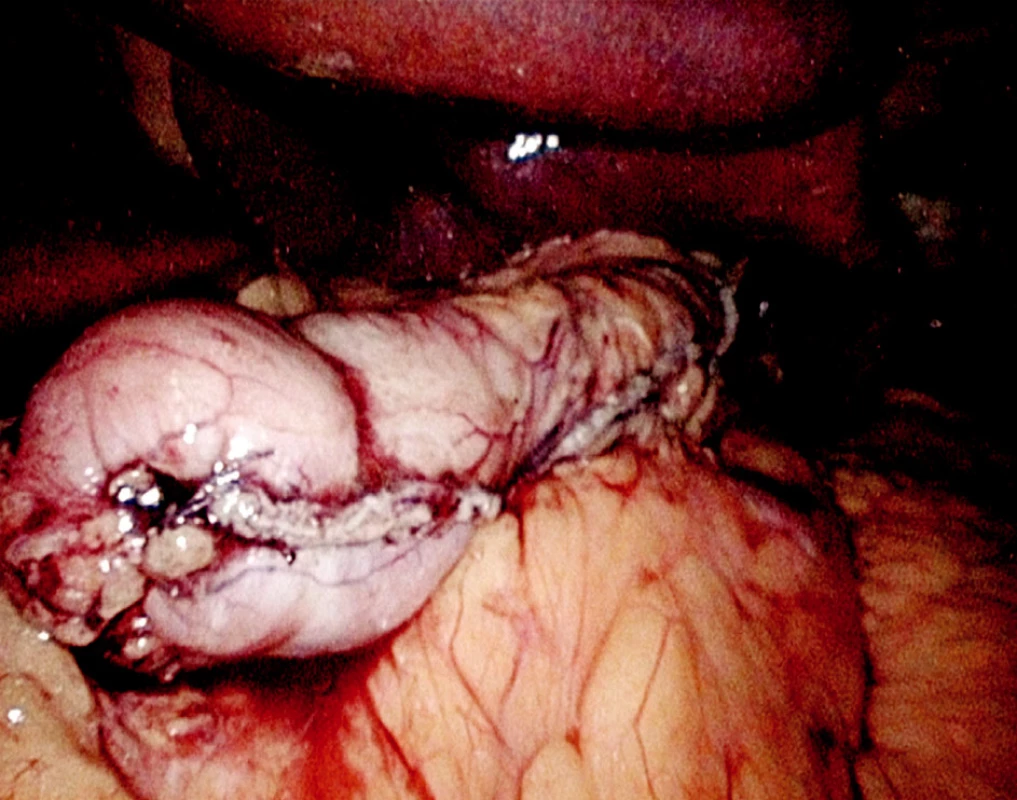
5. Resekovaná část žaludku Fig. 5. Resected part of the stomach 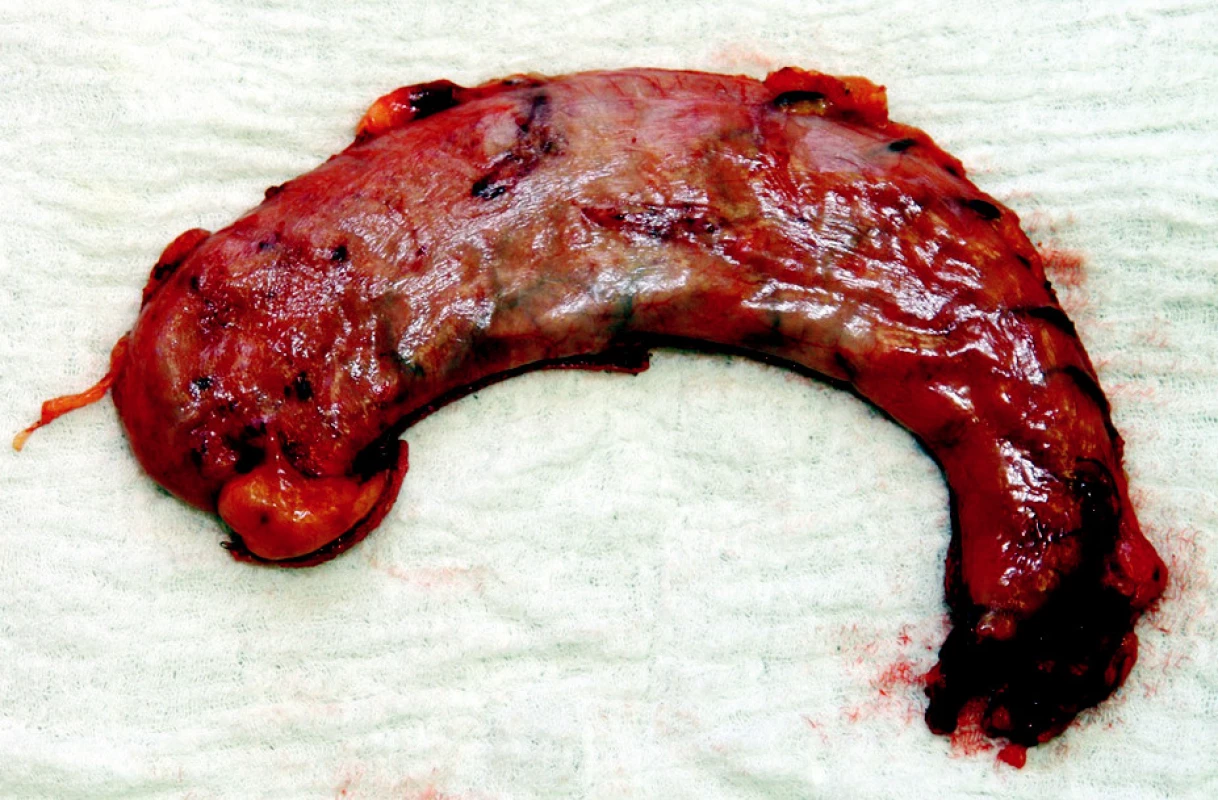
VÝSLEDKY
Od ledna 2006 jsme na I. chirurgické klinice 1. LF UK a VFN v Praze provedli celkem 39 laparoskopických tubulizací žaludku (LSG) u pacientů s morbidní obezitou. Žen bylo 30, mužů 9. Průměrný věk MO pacientů v souboru byl 37,6 roků (32–55), průměrná hmotnost byla 127 kg (97–183), průměrná výška byla 164 cm (151–185) a konečně průměrný BMI byl 41,3 (35,6–68,1) (Tab. 2).
2. LSG na I. chirurgické klinice 1. LF UK v Praze od ledna 2006 Tab. 2. LSG in the Ist Surgical Clinic LF UK in Prague since January 2006 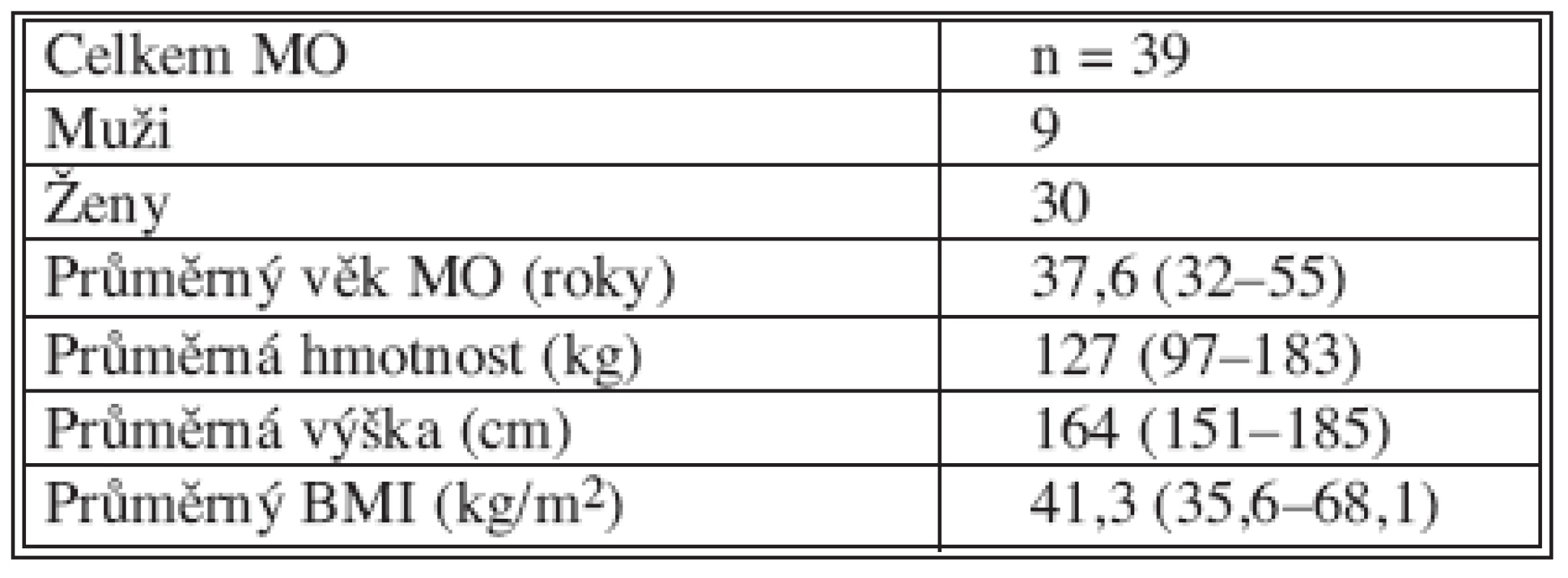
Před operací měli obézní nemocní tato vyšetření: obezitologické + metabolické, psychologické, gastroskopii, RTG žaludku, USG žlučníku, žlučových cest a jater a spirometrii.
Před vlastní indikací k operaci byli morbidně obézní pacienti velice podrobně poučeni o metodě LSG. Na indikaci spolupracoval bariatrický chirurg, obezitolog a klinický psycholog.
Operace byla provedena v celkové ET anestezii, v polosedě, kdy kapnoperitoneum bylo standardně nastaveno na 14 mm Hg. Disekce velkého zakřivení byla většinou prováděna pomocí harmonického sklapelu a na vlastní resekci byl používán endostapler ECHELON6O® s modrými svorkovými zásobníky. V případě, že byla stěna fundu žaludečního velmi jemná, byl použit zásobník bílý. Resekční linie nebyla v celé délce nikdy přešívána. Ale vždy byl použit na začátku resekční linie tzv. „safety stitch“ (Vicryl 3/0, jehla 30). U posledních 10 morbidně obézních pacientů byla resekční linie kryta vrstveným Surgicelem. K resekční linii byl založen drén, který byl během 24–48 hodin odstraněn.
Ani u jednoho nemocného nebyla nutná konverze na výkon laparotomický. Průměrná doba operace byla 105 min (70 min–165 min).
První pooperační den byl u všech pacientů po LSG proveden RTG žaludku vodnou kontrastní látkou (Telebrix®). Průměrná doba hospitalizace byla 4,1 dne ( v rozmezí 3–6 dnů).
Z časných pooperačních komplikací se mezi prvními 10 pacienty po SG vyskytlo jednou krvácení z resekční linie, které si vyžádalo 4 hodiny po primárním výkonu operační revizi. Laparoskopicky jsme provedli hemostázu opichem krvácející cévy v první třetině resekční linie. V tomto kontextu nutno podotknout, že u prvních SG jsme používali do stapleru žlutý zásobník („gold load“), nyní používáme jen modrý. Nikdy jsme nezaznamenali insuficienci resekční linie.
Devět měsíců trvající „follow-up“ můžeme hodnotit jen u 27 morbidně obézních pacientů po SG. Průměrný pokles hmotnosti byl 17,3 kg, průměrné percentuální snížení nadváhy (EWL) bylo 28,1 % a konečně průměrný pokles BMI byl 12,1 (Tab. 3).
3. Pokles hmotnosti po SG Tab. 3. Weight loss following SG 
DISKUSE
Problematika extrémní či morbidní obezity nabývá stále větší důležitosti a bude jistě jedním ze závažných problémů v nastávajícím 21. století. Při selhání konzervativní léčby morbidní obezity je zde možnost léčby chirurgické, tedy bariatrické chirurgie. Současná bariatrie má opodstatnění jako jeden ze způsobů dlouhodobého a příznivého ovlivnění tohoto chronického onemocnění. Převážná část chirurgických výkonů pro léčbu morbidní obezity se v dnešní době provádí miniinvazivní laparoskopickou technikou (1,7,9).
K bariatrické operaci jsou indikováni především nemocní s velmi těžkým stupněm nadváhy (BMI > 40 kg/m2), u nichž selhala konzervativní léčba, eventuálně nemocní s nadváhou těžšího stupně (BMI > 35 kg/m2), která je spojena se závažnými komplikacemi oběhovými, metabolickými či pohybovými.
Od roku 2003 se u indikovaných těžce obézních pacientů provádí tubulizace žaludku (SG) jako primárně samostatná metoda. Jejím principem je resekce velkého zakřivení žaludku se zónou produkce takzvaných „hladových hormonů“, např. ghrelinu [11]. Zbylý žaludek pak má podobu trubice. Tato operace, stejně jako AGB, je pro nemocného jakousi „brzdou“ v příjmu potravy, která mu pomáhá držet přísnou redukční dietu bez pocitu utrpení z hladovění a většinou vede k úbytku nadváhy [7, 14].
Nespornou výhodou tubulizace žaludku je:
- Objem žaludku je výrazně zmenšen (80–120 ml), ale jeho funkce zůstává nezměněna. Je možno jíst velmi různorodou stravu, ale jen ve velmi malém množství.
- Produkce gastrointestinálního „hladového“ hormonu ghrelinu výrazně klesá, mizí dlouhodobě pocit hladu.
- U nemocných se nevyskytuje dumping syndrom, jelikož je plně zachována funkce pyloru.
- Je výrazně zmenšena možnost výskytu vředové choroby žaludku.
- Po tubulizaci žaludku se nevyskytuje anémie, osteoporózy, hypovitaminóza, hypoproteinémie nebo střevní obstrukce.
- V těle pacienta po operaci nezůstává cizorodý materiál.
- Po laparoskopickém výkonu je velice rychlá rekonvalescence.
- Tubulizace žaludku se zdá být velice dobrou alternativou adjustabilní gastrické bandáže, například u mladých morbidně obézních jedinců.
- Metoda je též vhodná o morbidně obézních pacientů, kteří odmítají mít v břišní dutině celoživotně ponechaný cizorodý předmět.
- Tubulizace žaludku je vhodná i u superobézních (BMI ≥ 60) pacientů, jako „1st step operation“.
V případě nedostatečné redukce nadhmotnosti (EWL ≤ 40 %) je možné morbidně obéznímu pacientovi nabídnout konverzi sleeve gastrectomy na malabsorbční výkon typu duodenálního switche nebo Roux-Y gastrického bypassu.
ZÁVĚR
Tubulizace žaludku má poněkud větší riziko než žaludeční bandáž, ale nepoměrně nižší, než malabsorbční operace. Bohužel zatím nejsou k dispozici dlouhodobé zkušenosti ve smyslu udržení poklesu hmotnosti nebo eventuálních vážnějších pozdních komplikací. Současné velmi dobré klinické výsledky při dlouhodobé redukci nadváhy jsou velkou nadějí do budoucnosti.
Doc. MUDr. M. Kasalický, CSc.
I. chirurgická klinika 1. LF UK a VFN
U Nemocnice 2
128 08 Praha 2
e-mail: kasalicky@atlas.cz
Sources
1. Hainer, V., Kunešová, M., et al. Obezita. Praha, Galén 1997.
2. Hainer, V., Kunešová, M., Bendlová, B. Úloha genetických faktorů v etiopatogenezi obezity. Postgrad. Med., 2002, 4, s. 399–403.
3. Hainer, V., et al. Základy klinické obezitologie. Praha, Grada Publishing a.s. 2004.
4. Fried, M., Pešková, M., Kasalický, M. The role of laparoscopy in the treatment of morbid obesity. Obes. Surg., 8, 1998, s. 520–523.
5. Deitel, M., et al. Surgery for morbidly obese patient. Philadelphia: Lea & Febiger 1989, s. 225–259.
7. Housová, J., Kasalický, M., Dolinková, M., et al. Možnosti bariatrické chirurgie při léčbě metabolického syndromu. DMEV Supl. 2, 2006, s. 23.
8. Kasalický, M., Fried, M., Pešková, M. Historie a současnost chirurgické léčby morbidní obezity. Sbor. Lék., 2001, 102 (2), s. 115–122.
9. Kasalický, M. Tubulizace žaludku chirurgická léčba obezity., Praha, Triton 2007.
10. Baltasar, A., Serra, C., Pérez, N., et al. Laparoscopic sleeve gastrectomy: A multi-purpose bariatric operation. Obes. Surg., 2005, 15, s. 1124–1128.
11. Langer, F. B., Reza Hoda, M. A., Bohdjalian, A., et al. Sleeve gastrectomy and gastric banding: Effects on plasma ghrelin levels. Obes. Surg., 2005, 15, s. 1024–1029.
12. Fried M., Pešková, M., Kasalický, M. History and technical ascpects of bariatric surgery in the Czech republic. Obes. Surg., 7, 1997, s. 429–431.
13. Baltasar, A. Indications for laparoscopic sleeve gastrectomy (LSG). Abstract Obes. Surg., 16, 2006, s. 213.
14. Gumbs, A. A., Gagner, M., Dakin, G., Pomp, A. Sleeve gastrectomy for morbid obesity. Obes. Surg., 17, 2007, s. 962–969.
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2007 Issue 11-
All articles in this issue
- What Does NOTES Yield?
- Endoluminal Radiofrequency Ablation of Varices
- The Usefulness of Carpal Tunnel Pressure Measurement during Endoscopic Surgery of Carpal Tunnel Syndrome
- Percutaneous vs. Open Repair of the Subcutaneous Achilles Tendon Rupture
- Laparoscopic Gastric Tubulization– Sleeve Gastrectomy – Another Option for Bariatric Food Intake Restriction in Morbidly Obese Subjects
- False Acute Large Bowel Obstruction
- Anterior Luxation of the Humerus Complicated by Thrombosis of the Axillary Artery – A Case Review
- Omentoplasty as a Part of Complex Management of Postpneumonectomy Empyema with Large Bronchopleural Fistula
- Colorectal Cancer in Japan
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- False Acute Large Bowel Obstruction
- Percutaneous vs. Open Repair of the Subcutaneous Achilles Tendon Rupture
- Laparoscopic Gastric Tubulization– Sleeve Gastrectomy – Another Option for Bariatric Food Intake Restriction in Morbidly Obese Subjects
- Endoluminal Radiofrequency Ablation of Varices
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

