-
Medical journals
- Career
Dá sa včasným pooperačným DWI zistiť reziduálny cholesteatóm?
Authors: Homolová M. 1,2; Sláviková K. 3; M. Profant 1
Authors‘ workplace: Klinika otorinolaryngológie, chirurgie hlavy a krku LF UK a UN Bratislava 1; Detská ORL klinika LF UK a NÚDCH, Bratislava 2; Rádiológia, s. r. o., Bratislava 3
Published in: Otorinolaryngol Foniatr, 71, 2022, No. 2, pp. 91-96.
Category: Case Reports
doi: https://doi.org/10.48095/ccorl202291Overview
Reziduálny cholesteatóm vzniká následkom nekompletného chirurgického odstránenia matrix cholesteatómu. Rôzne operačné postupy sa využívajú na odstránenie cholesteatómu s odlišnou mierou úspešnosti. Pri rozsiahlych cholesteatómoch s minimálnou možnosťou rekonštrukcie prevodového systému je efektívnym chirurgickým postupom subtotálna petrozektómia so slepým uzáverom vonkajšieho zvukovodu. V diagnostike recidivizmu cholesteatómu sa uplatňuje magnetická rezonancia s využitím difúzne váženého obrazu (DWI) a ADC mapy. Naša kazuistika opisuje prípad 40-ročného muža s rozsiahlym recidivujúcim cholesteatómom po opakovaných sanačných výkonoch. Včasné pooperačné DWI v prvých dňoch po výkone nezobrazilo reziduálny cholesteatóm, kontrolné DWI s odstupom niekoľkých mesiacov však už cholesteatóm detegovalo. Cieľom práce je vyvolať diskusiu o vhodnosti včasného pooperačného DW MRI.
Klíčová slova:
recidivizmus – reziduálny a rekurentný cholesteatóm – DWI – ADC mapa – subtotálna petrozektómia – slepý uzáver vonkajšieho zvukovodu
Úvod
Jedným z najväčších problémov riešenia cholesteatómu je miera recidívy po chirurgickej liečbe. Recidíva cholesteatómu zahŕňa reziduálny a rekurentný cholesteatóm. Reziduálny cholesteatóm vzniká následkom nekompletného chirurgického odstránenia matrix cholesteatómu [1]. Rekurentný cholesteatóm vzniká v dôsledku opätovného vytvorenia retrakčného vaku po predchádzajúcom kompletnom chirurgickom odstránení cholesteatómu vplyvom pretrvávania negatívnych podmienok, ktoré viedli k jeho vzniku [1]. Rekurentný cholesteatóm možno diagnostikovať otomikroskopicky, kým reziduálny cholesteatóm sa zistí skôr na základe zobrazovacieho vyšetrenia, resp. chirurgickej revízie [2]. Revízny chirurgický výkon pre recidivizmus cholesteatómu sa obvykle realizuje s odstupom jedného a viac rokov. V tom čase neraz nemožno určiť, či sa jedná o reziduálny alebo rekurentný cholesteatóm.
Rôzne operačné postupy sa využívajú na odstránenie cholesteatómu s odlišnou mierou úspešnosti. Zatvorená technika (canal wall up – CWU) pripúšťa mieru recidivizmu 9–70 %, pri otvorenej technike (canal wall down – CWD) varíruje recidivizmus okolo 25 %, sľubne sa ukazuje zatvorená technika s obliteráciou dutiny kostným prachom [3–9].
Pri rozsiahlych cholesteatómoch s minimálnou možnosťou rekonštrukcie prevodového systému je efektívnym chirurgickým postupom subtotálna petrozektómia so slepým uzáverom vonkajšieho zvukovodu (subtotal petrosectomy – STP, blind sac closure – BSC), kedy zobrazenie predstavuje jedinú možnosť kontroly [10–13].
V diagnostike recidivizmu cholesteatómu sa uplatňuje magnetická rezonancia s využitím difúzne váženého obrazu a ADC mapy (diffusion-weight - ed imaging – DWI, apparent diffusion coefficient – ADC). V klinickej praxi sa používa technika non-echo-planárneho zobrazenia difúzie (non-EP DWI). Senzitivita tejto metódy sa pohybuje od 82 do 96 %, špecificita od 88 do 96 % [14].
Kazuistikou a spracovaním literatúry chceme priniesť trochu svetla do otázky, či možno zobrazovacím vyšetrením verifikovať reziduálny cholesteatóm v skorom pooperačnom období.
Kazuistika
Na Klinike otorinolaryngológie, chirurgie hlavy a krku LF UK a UNB sme opakovane riešili prípad aktuálne 40-ročného pacienta s rozsiahlym recidivujúcim cholesteatómom vľavo. V adolescentnom veku (približne 15. rok života) sa uňho objavil zhoršený sluch, výtok z ucha a intermitentný tinitus charakteru pískania. Prvýkrát vyhľadal špecialistu v roku 1999, audiometricky bola zaznamenaná ľahká prevodová porucha sluchu vľavo, lekár exstirpoval polyp z epitympana, pod ktorým boli prítomné masy imponujúce ako cholesteatóm. U pacienta bola vykonaná tympanomastoidektómia (CWU). V apríli 2000 podstúpil second-look operáciu, pri ktorej sa potvrdila recidíva cholesteatómu, problém sa riešil otvorenou technikou. V decembri 2007 pacient podstúpil tretiu revíznu operáciu s nálezom cholesteatómu v celej bubienkovej dutine s obnaženým bulbus superior venae jugularis internae a tympanickým úsekom nervus facialis. Na jeseň 2019 sa u pacienta pridružila vestibulárna symptomatológia. MR potvrdilo recidívu cholesteatómu zasahujúceho pod kostný labyrint až do pyramídy. Útvar bol v tesnom kontakte s arteria carotis interna, vena jugularis interna a sinus sigmoideus. Vo februári 2020 pacient absolvoval štvrtú revíznu sanačnú operáciu, pri ktorej bola uvoľnená masa cholesteatómu s rastom pozdĺž arteria carotis interna smerom do hrotu pyramídy s deštrukciou časti kochley. Ďalšia veľká porcia smerovala do hypotympana a popod nervus facialis do intersinofaciálneho priestoru. Vzhľadom na nález a stav sluchu bol výkon ukončený uzáverom sluchovej trubice kúskom svalu, obliteráciou stredného ucha abdominálnym tukom a uzáverom vonkajšieho zvukovodu. Na 4. pooperačný deň pacient absolvoval MR vyšetrenie bez nálezu reziduálneho cholesteatómu na non-EP DWI. S odstupom necelých troch mesiacov, t. j. na začiatku mája 2020 bol pacient akútne prijatý na našu kliniku pre recidívu závratov a bolestí ľavého ucha. Otoskopicky bol ľavý vonkajší zvukovod pevne uzavretý, retroaurikulárne pokojná jazva, vHIT (video head impulse test) s poruchou gainu a overt sakádami pre všetky ľavé semicirkulárne kanáliky. Realizované HRCT spánkových kostí odhalilo deštrukciu ľavej spánkovej kosti v oblasti bázy, v mieste foramen jugulare, komunikáciu so zadným semicirkulárnym kanálikom, deštrukciu bazálneho závitu kochley, komunikáciu trepanačnej dutiny a zadnej jamy lebečnej cez defekt v zadnej ploche pyramídy (obr. 1). DW MR zobrazilo cholesteatóm v oblasti spodiny spánkovej kosti naliehajúci na vena jugularis interna, sinus sigmoideus, mastoidálny úsek tvárového nervu, v tesnom kontakte s arteria carotis interna, smerujúci popod labyrint (obr. 2). Pacient následne podstúpil piatu revíznu sanačnú operáciu, pri ktorej bol z trepanačnej dutiny odstránený zjazvený obliteračný tuk, útržky cholesteatómu, belavé nálety na bulbus superior venae jugularis internae, znesené promontórium, odstránené granulačné tkanivo z hrotu pyramídy. Na prvý pooperačný deň bolo u pacienta realizované MR vyšetrenie bez detekcie reziduálneho cholesteatómu na non-EP DWI (obr. 3). O 5 mesiacov pacient absolvoval kontrolné MR vyšetrenie, ktoré detegovalo v trepanačnej dutine patologický obsah vykazujúci reštrikciu difúzie veľkosti približne 16 × 6 mm, t. j. cholesteatóm v oblasti spodiny spánkovej kosti vľavo (obr. 4). V novembri 2020 bola u pacienta vykonaná v poradí šiesta revízna operácia s uvoľnením obliteračného tuku od tvárového nervu, tympanického ústia sluchovej trubice a z hypotympana. Medzi časťami tuku boli identifikované cholesteatómové hmoty a perly. Na druhý pooperačný deň bola na základe non-EP DW MR orientačne konštatovaná neprítomnosť reziduálneho cholesteatómu. Pacient pokračuje v dôslednej dispenzarizácii na špecializovanej otologickej ambulancii.
Image 1. HRCT spánkových kostí – pred 5. revíznou operáciou. Deštrukcia kochley (dlhá šípka) a mastoidálneho úseku kanála tvárového nervu (krátka šípka).
Fig. 1. HRCT of the temporal bones – before the 5th revision operation. Destruction of the cochlea (long arrow) and mastoid section of the facial nerve canal (short arrow).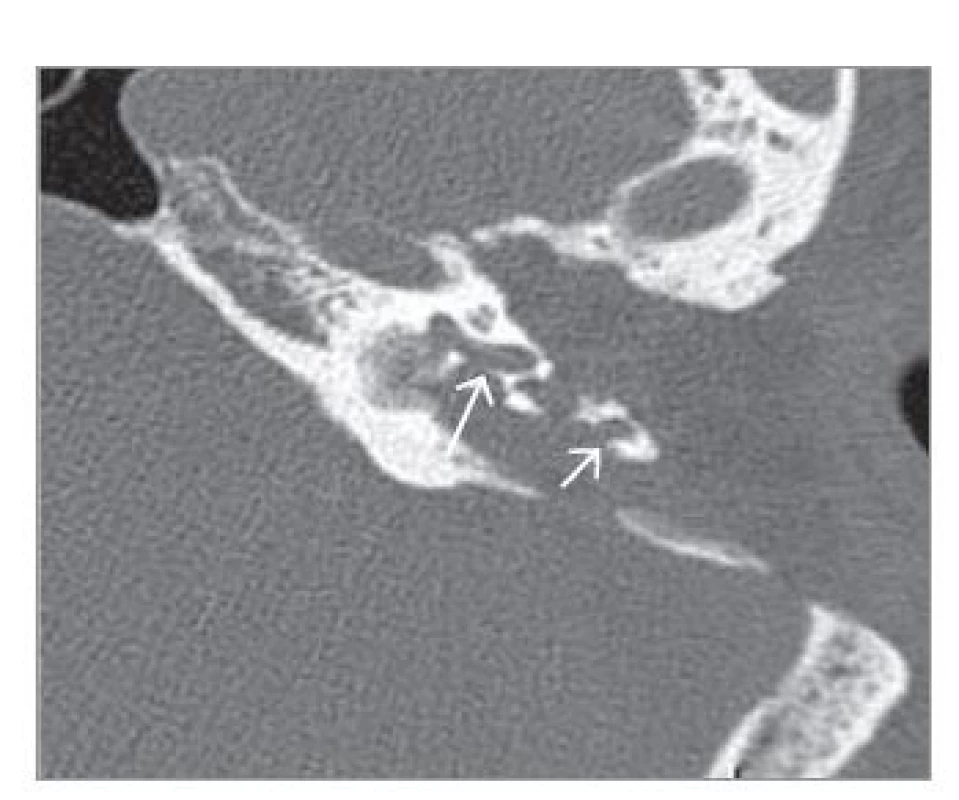
Image 2. MR spánkových kostí.
a) T2-vážený obraz, b) T1-vážený obraz, c) DWI (HASTE), d) ADC mapa; pred 5. revíznou operáciou. Cholesteatóm naliehajúci na sinus sigmoideus (dlhá šípka), trepanačná dutina obliterovaná tukovým tkanivom (krátka šípka), sinus sigmoideus (hviezdička).
Fig. 2. MRI of the temporal bones.
a) T2-weighted image, b) T1-weighted image, c) DWI (HASTE), d) ADC map; before the 5th revision operation. Cholesteatoma of the sigmoid sinus (long arrow), adipose cavity obliterated by adipose tissue (short arrow), sigmoid sinus (asterisk).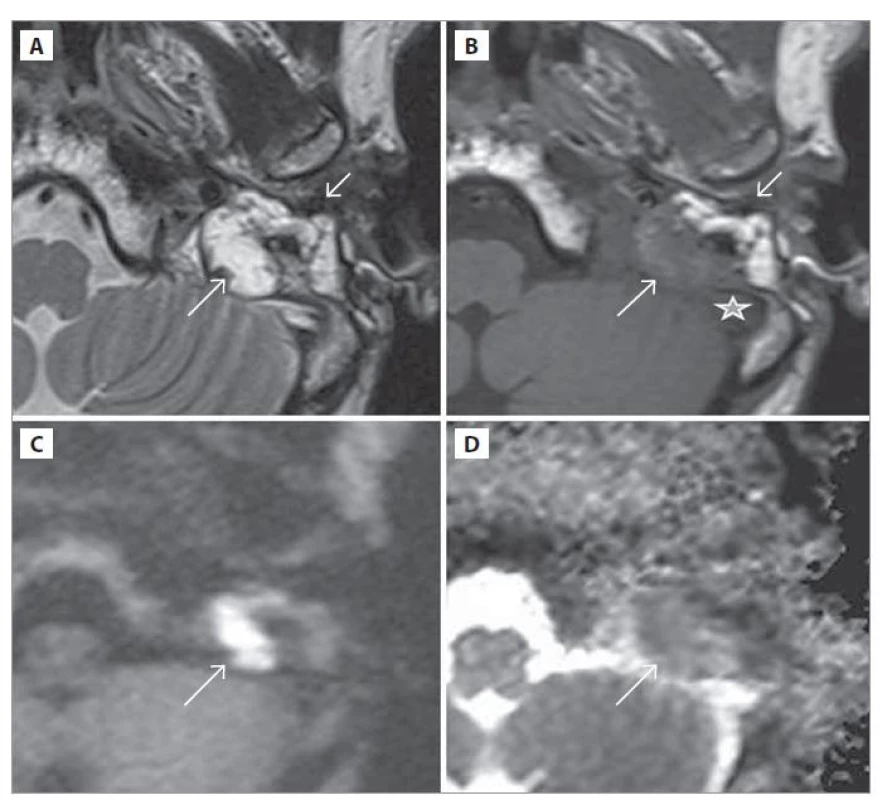
Image 3. MR spánkových kostí.
a) T2-vážený obraz, b) T1-vážený obraz, c) DWI (HASTE), d) ADC mapa; prvý pooperačný deň po 5. revíznej operácii. Bez prítomnosti cholesteatómu. Trepanačná dutina obliterovaná tukovým tkanivom (dlhá šípka). Rovnaké signálové charakteristiky tuku v spongióze klivu a v podkožnom tuku (krátka šípka).
Fig. 3. MRI of the temporal bones.
a) T2-weighted image, b) T1-weighted image, c) DWI (HASTE), d) ADC map; the first postoperative day after the 5th revision operation. In the absence of holesteatoma. Trepanation cavity obliterated with adipose tissue (long arrow). The same signal characteristics of fat in cervical spongiosis and subcutaneous fat (short arrow).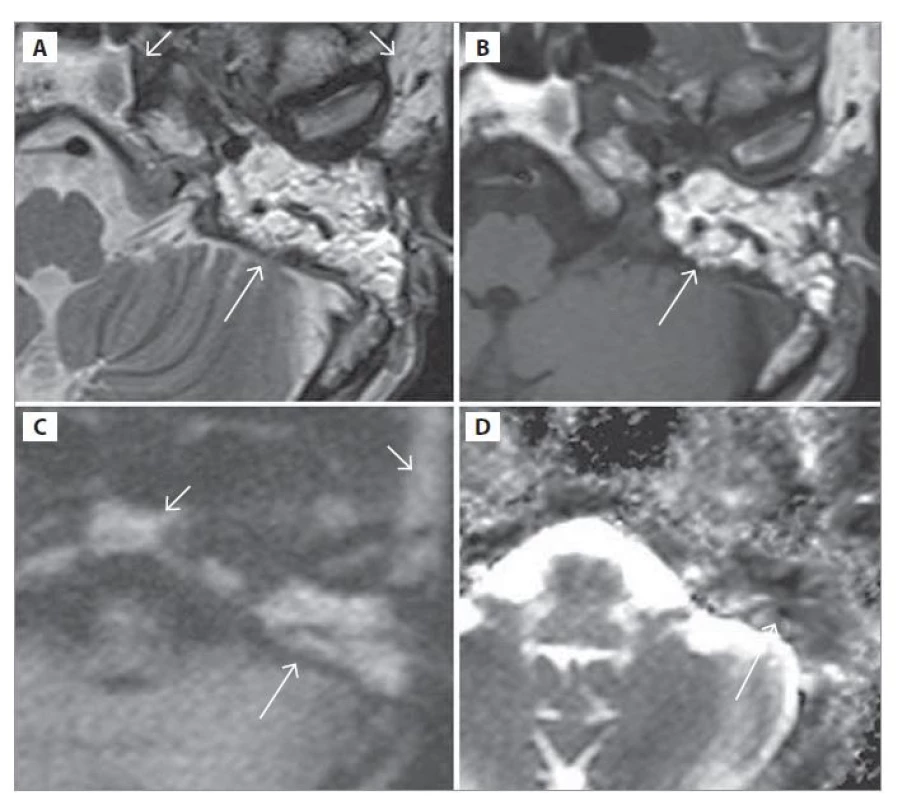
Image 4. MR spánkových kostí.
a) T2-vážený obraz, b) T1-vážený obraz, c) DWI (HASTE), d) ADC mapa; päť mesiacov po 5. revíznej operácii. Cholesteatóm nasadajúci na sinus sigmoideus (šípka).
Fig. 4. MRI of the temporal bones.
a) T2-weighted image, b) T1-weighted image, c) DWI (HASTE), d) ADC map; fi ve months after the 5th revision operation. Cholesteatoma attaching to the sigmoid sinus (arrow).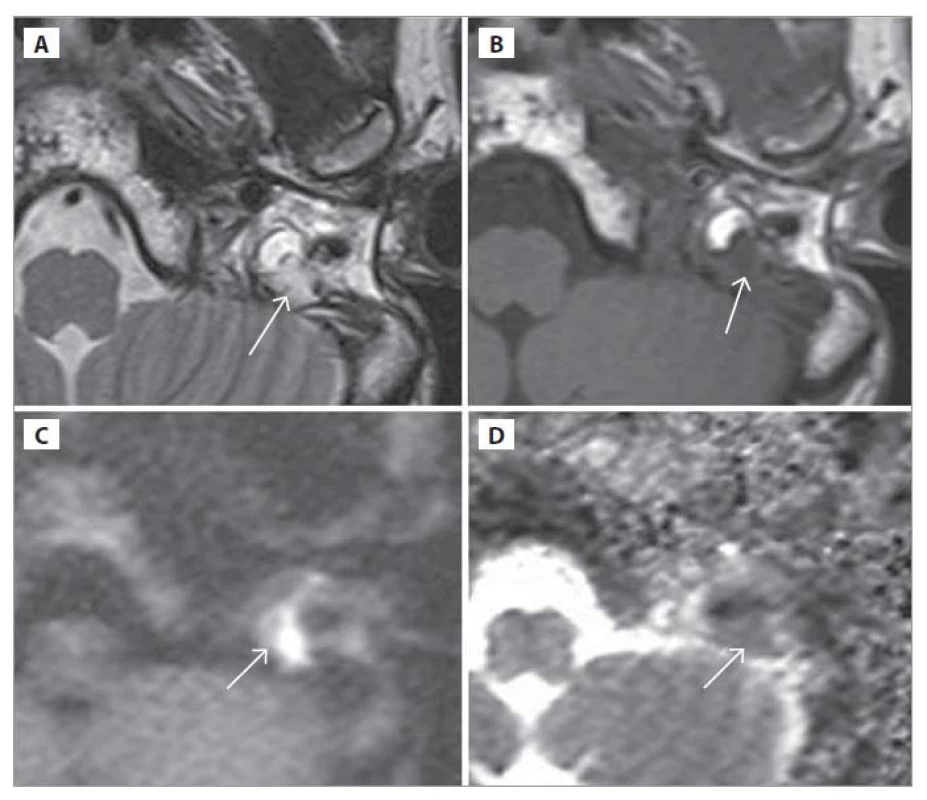
Diskusia
Riziko recidívy cholesteatómu zavisí od predoperačného rozsahu, zvoleného operačného postupu, typu, štádia a biologického správania sa cholesteatómu a skúsenosti operatéra. Ponechanie intaktnej zadnej steny vonkajšieho zvukovodu limituje klinické sledovanie pacienta [2, 15]. V prípade slepého uzáveru vonkajšieho zvukovodu je to ešte zložitejšie, lekár má k dispozícii iba obraz a klinické príznaky [10]. Muzaffar et al. identifikovali v súbore 33 pacientov, ktorí podstúpili BSC 2 prípady recidívy cholesteatómu [11]. Prasad et al. hodnotili 460 pacientov po STP s BSC, pooperačnú recidívu zistili u 5 pacientov (1,1 %) [13]. Patel et al. uverejnili štúdiu zahrňujúcu 29 pacientov, ktorí podstúpili revíznu mastoidektómiu s BSC, hlavnou komplikáciou bol reziduálny cholesteatóm u 5 pacientov [12].
Súčasná literatúra často nerozlišuje medzi reziduálnym a rekurentným cholesteatómom. Štúdie zohľadňujúce tento rozdiel uvádzajú, že pri technike CWU je recidíva obvykle reziduálnym ochorením, pri CWD sa zvyčajne jedná o rekurenciu, na ktorú poukazuje vytvorenie nového retrakčného vaku [16]. Ďalším chýbajúcim údajom v dostupných publikáciách je časový interval medzi operačným výkonom a stanovením diagnózy reziduálneho/rekurentného cholesteatómu. Nyrop et al. vo svojej štúdii (85 pacientov) oddiferencovali rekurentné a reziduálne ochorenie a uviedli, že majorita prípadov reziduálneho cholesteatómu bola diagnostikovaná v rámci prvých 5 pooperačných rokov [17]. Stankovic vyhodnotil súbor 758 pacientov po 3 rokoch sledovania v pravidelných 3-mesačných intervaloch od operácie cholesteatómu, pričom identifikoval 40 prípadov reziduálneho cholesteatómu a 82 prípadov rekurencie. V príslušnej práci však nie je uvedený spôsob dispenzarizácie pacientov v pooperačnom období ani metóda identifikácie a špecifikácie recidivujúceho cholesteatómu [18]. O’Leary et al. uvádzajú, že klasifikácia cholesteatómu je problematická pri revíznej operácii, a to najmä u pacientov, ktorí boli predtým operovaní inými chirurgmi, pretože kategórie ako reziduálny a rekurentný predpokladajú predchádzajúcu znalosť patológie a liečby [19]. Vo svojej práci taktiež uvádzajú, že recidivujúci cholesteatóm je z dôvodu vyššej agresivity ochorenia častejší u detí ako u dospelých jedincov, čo je v súlade s literatúrou. Pripisuje sa to nezrelosti sluchovej trubice a imunitného systému u detí [19].
V súvislosti so spoľahlivosťou zobrazovacích vyšetrení Muzzafar et al. publikovali metaanalýzu výsledkov 27 štúdií, v ktorej hodnotili užitočnosť DW MR v diagnostike recidivujúceho cholesteatómu. Zahrnutých bolo 727 pacientov, u ktorých sa realizovalo DW MR a ktorí podstúpili s rôznym odstupom času od príslušného zobrazovacieho vyšetrenia (0–16 mesiacov) second-look operáciu za účelom potvrdenia alebo vylúčenia prítomnosti cholesteatómu [20]. Pri non-EP DWI predstavuje senzitivita približne 89,79 %, špecificita 94,57 %, pozitívna prediktívna hodnota 96,50 % a negatívna prediktívna hodnota 80,46 % [20]. Non-EP DWI je možné považovať za alternatívu k rutinnej second-look operácii, nemožno však povedať, že ju úplne nahrádza. Limitáciou jednotlivých spracovaných štúdií je relatívne malý počet pacientov (menej ako 100), ktorí podstúpili revíznu operáciu. Mnohé štúdie z uvedenej metaanalýzy nešpecifikujú techniku primárneho výkonu, nerozlišujú medzi reziduálnym a rekurentným cholesteatómom, neuvádzajú časový interval medzi primárnym výkonom a pooperačným zobrazovacím vyšetrením. Taktiež bol prítomný signifikantný rozdiel v časovom intervale medzi realizáciou DW MR a second-look operáciou, čo znamená, že malé cholesteatómy nedetegované zobrazením mohli byť značne väčšie v čase second-look výkonu [20].
V našej kazuistike sa jednalo o pacienta s rozsiahlym deštruujúcim recidivujúcim cholesteatómom po opakovaných sanačných výkonoch. V snahe identifikovať možný reziduálny cholesteatóm v skorom pooperačnom období, bolo u pacienta v prípade posledných troch revíznych operácií realizované včasné MR vyšetrenie s využitím non-echo-planárnej techniky DWI. Včasné pooperačné DWI v prvých dňoch po výkone nezobrazilo reziduálny cholesteatóm. Kontrolné DWI s odstupom niekoľkých mesiacov (konkrétne 3 mesiace po 4. revíznej operácii, 5 mesiacov po 5. revíznej operácii) však už cholesteatóm detegovalo.
Včasné DW MR, ak má priniesť informáciu o možnom reziduálnom cholesteatóme, treba realizovať v prvých dňoch až týždňoch po výkone. Existuje niekoľko možných dôvodov, prečo včasné pooperačné DWI nepotvrdilo prítomnosť reziduálneho cholesteatómu u nášho pacienta. Uvádza sa, že kritická veľkosť cholesteatómu detegovateľná na non-EP DW MR je v rozmedzí 2–4 mm [21–25]. Útvary s malým alebo žiadnym obsahom keratínových hmôt nie sú prostredníctvom DWI identifikovateľné [22]. Matrix cholesteatómu teda napriek negatívnemu MR nálezu nemusela byť pri operácii kompletne eliminovaná. Iným dôvodom pre reziduálny cholesteatóm môžu byť pevné zrasty matrix s dôležitými štruktúrami. Oddelenie cholesteatómu od steny cievy alebo dura mater je často neisté a nespoľahlivé. Pevné zrasty s týmito dôležitými štruktúrami sú známe a neraz ich možno radikálne riešiť len s resekciou a rekonštrukciou danej štruktúry. Rádiológovia zároveň uvádzajú, že v teréne skorých pooperačných zmien je hodnotenie prítomnosti reziduálneho cholesteatómu obmedzené [25].
Pri opakovaných recidívach možno včasné pooperačné DWI použiť skôr ako dôkaz, že chirurg nezanechal zjavný reziduálny cholesteatóm. Otvorenou ostáva aj otázka, ako postupovať, ak by sa na druhý či tretí pooperačný deň zobrazil reziduálny cholesteatóm na DWI.
Záver
Včasné DWI po operácii recidivujúceho cholesteatómu zatiaľ nie je štandardným postupom na našom pracovisku a takáto metodika ani nebola opísaná v dostupnej literatúre. Non-EPI DWI predstavuje vhodnú techniku k detekcii primárneho i recidivujúceho cholesteatómu u detí aj dospelých. Pokiaľ ide o objasnenie otázky pravidelnej indikácie skorej pooperačnej detekcie reziduálneho cholesteatómu, jednoznačnejšie a presvedčivejšie výsledky by mohla priniesť štúdia s väčším súborom pacientov. Nemyslíme si, že pri dnešnej citlivosti MR prístrojov na zobrazenie cholesteatómu sa včasné pooperačné vyšetrenie stane štandardom.
Prehlásenie o strete záujmov
Prehlasujem, že v súvislosti s témou, vznikom a publikáciou tohto článku nie som v strete záujmov a vznik ani publikácia článku neboli podporené žiadnou farmaceutickou firmou. Toto prehlásenie sa týka aj všetkých spoluautorov.
ORCID autora
M. Profant 0000-0002-3986-6376
Prijato k recenzii: 5. 3. 2021
Prijato do tlače: 12. 4. 2021
prof. MUDr. Milan Profant, CSc.
Klinika otorinolaryngológie, chirurgie hlavy a krku
LF UK a UN Bratislava
Antolská 11
851 07 Bratislava
Sources
1. Yung M, Tono T, Olszewska E et al. EAONO/JOS Joint Consensus Statements on the Definitions, Classification and Staging of Middle Ear Cholesteatoma. J Int Adv Otol 2017; 13 (1): 1–8. Doi: 10.5152/iao.2017.3363.
2. Gaillardin L, Lescanne E, Moriniere S et al. Residual cholesteatoma: prevalence and location. Follow-up strategy in adults. Eur Ann Otorhinolaryngol Head Neck Dis 2012; 129 (3): 136–140. Doi: 10.1016/j.anorl.2011.01. 009.
3. van Dinther JJ, Vercruysse JP, Camp S et al. The Bony Obliteration Tympanoplasty in Pediatric Cholesteatoma: Long-term Safety and Hygienic Results. Otol Neurotol 2015; 36 (9): 1504–1509. Doi: 10.1097/MAO.00000000000 00851.
4. Hellingman CA, Geerse S, de Wolf MJF et al. Canal wall up surgery with mastoid and epitympanic obliteration in acquired cholesteatoma. Laryngoscope 2019; 129 (4): 981–985. Doi: 10.1002/lary.27588.
5. Kronenberg J, Shapira Y, Migirov L. Mastoidectomy reconstruction of the posterior wall and obliteration (MAPRO): preliminary results. Acta Otolaryngol 2012; 132 (4): 400–403. Doi: 10.3109/00016489.2011.643456.
6. Tomlin J, Chang D, McCutcheon B et al. Surgical technique and recurrence in cholesteatoma: a meta-analysis. Audiol Neurootol 2013; 18 (3): 135–142. Doi: 10.1159/000346140.
7. van der Toom HFE, van der Schroeff MP, Pauw RJ. Single-Stage Mastoid Obliteration in Cholesteatoma Surgery and Recurrent and Residual Disease Rates: A Systematic Review. JAMA Otolaryngol Head Neck Surg 2018; 144 (5): 440–446. Doi: 10.1001/jamaoto.2017.3401.
8. Vercruysse JP, De Foer B, Somers T et al. Long-term follow up after bony mastoid and epitympanic obliteration: radiological findings. J Laryngol Otol 2010; 124 (1): 37–43. Doi: 10.1017/S002221510999106X.
9. Walker PC, Mowry SE, Hansen MR et al. Long-term results of canal wall reconstruction tympanomastoidectomy. Otol Neurotol 2014; 35 (6): 954–960. Doi: 10.1097/mao.0b013e3182a446da.
10. Kraus M, Hassannia F, M JB et al. Long-Term Outcomes from Blind Sac Closure of the External Auditory Canal: Our Institutional Experience in Different Pathologies. J Int Adv Otol 2020; 16 (1): 58–62. Doi: 10.5152/iao.2020.7688.
11. Muzaffar SJ, Dawes S, Nassimizadeh AK et al. Blind sac closure: a safe and effective management option for the chronically discharging ear. Clin Otolaryngol 2017; 42 (2): 473–477. Doi: 10.1111/coa.12634.
12. Patel M, Loan FL, Lyon JR et al. Blind sac closure of the external auditory canal for chronic middle ear disease. Otol Neurotol 2014; 35 (1): e36-39. Doi: 10.1097/MAO.0000000000000201.
13. Prasad SC, Roustan V, Piras G et al. Subtotal petrosectomy: Surgical technique, indications, outcomes, and comprehensive review of literature. Laryngoscope 2017; 127 (12): 2833–2842. Doi: 10.1002/lary.26533.
14. Bakaj T, Bakaj Zbrožková L, Salzman R et al. Role zobrazovacích metod v diagnostickém a terapeutickém postupu u cholesteatomu spánkové kosti. Otorinolaryngol Foniatr 2016; 65 (3): 173–178.
15. Haginomori S, Takamaki A, Nonaka R et al. Residual cholesteatoma: incidence and localization in canal wall down tympanoplasty with soft-wall reconstruction. Arch Otolaryngol Head Neck Surg 2008; 134 (6): 652–657. Doi: 10.1001/archotol.134.6.652.
16. Kerckhoffs KG, Kommer MB, van Strien TH et al. The disease recurrence rate after the canal wall up or canal wall down technique in adults. Laryngoscope 2016; 126 (4): 980–987. Doi: 10.1002/lary.25591.
17. Nyrop M, Bonding P. Extensive cholesteatoma: long-term results of three surgical techniques. J Laryngol Otol 1997; 111 (6): 521–526. Doi: 10.1017/s002221510013782x.
18. Stankovic M. Follow-up of cholesteatoma surgery: open versus closed tympanoplasty. ORL J Otorhinolaryngol Relat Spec 2007; 69 (5): 299–305. Doi: 10.1159/000105482.
19. O‘Leary S, Veldman JE. Revision surgery for chronic otitis media: recurrent-residual disease and hearing. J Laryngol Otol 2002; 116 (12): 996–1000. Doi: 10.1258/002221502761698711.
20. Muzaffar J, Metcalfe C, Colley S et al. Diffusion-weighted magnetic resonance imaging for residual and recurrent cholesteatoma: a systematic review and meta-analysis. Clin Otola - ryngol 2017; 42 (3): 536–543. Doi: 10.1111/coa. 12762.
21. Akkari M, Gabrillargues J, Saroul N et al. Contribution of magnetic resonance imaging to the diagnosis of middle ear cholesteatoma: analysis of a series of 97 cases. Eur Ann Otorhinolaryngol Head Neck Dis 2014; 131 (3): 153–158. Doi: 10.1016/j.anorl.2013.08.002.
22. Alvo A, Garrido C, Salas A et al. Use of non--echo-planar diffusion-weighted MR imaging for the detection of cholesteatomas in high-risk tympanic retraction pockets. AJNR Am J Neuroradiol 2014; 35 (9): 1820–1824. Doi: 10.3174/ajnr.A3952.
23. De Foer B, Vercruysse JP, Bernaerts A et al. Detection of postoperative residual cholesteatoma with non-echo-planar diffusion-weighted magnetic resonance imaging. Otol Neurotol 2008; 29 (4): 513–517. Doi: 10.1097/MAO. 0b013e31816c7c3b.
24. Plouin-Gaudon I, Bossard D, Fuchsmann C et al. Diffusion-weighted MR imaging for evaluation of pediatric recurrent cholesteatomas. Int J Pediatr Otorhinolaryngol 2010; 74 (1): 22–26. Doi: 10.1016/j.ijporl.2009.09.035.
25. Profant M, Slavikova K, Kabatova Z et al. Predictive validity of MRI in detecting and following cholesteatoma. Eur Arch Otorhinolaryngol 2012; 269 (3): 757–765. Doi: 10.1007/s00405-011-1706-8.
Labels
Audiology Paediatric ENT ENT (Otorhinolaryngology)
Article was published inOtorhinolaryngology and Phoniatrics

2022 Issue 2-
All articles in this issue
- Editorial
- Náhle vzniklá percepční nedoslýchavost u dětí: přehled diagnostiky, terapie a prognóza
- Kontaktní endoskopie – nová diagnostická metoda nádorových a přednádorových změn sliznic hlavy a krku
- Sinonazální teratokarcinosarkom
- Zlomenina kostry hrtanu – kazuistika
- Dá sa včasným pooperačným DWI zistiť reziduálny cholesteatóm?
- Náhodná aplikace vteřinového lepidla do nosní dutiny u čtyřleté holčičky – návrh strategie léčby v ORL oblasti
- Založenie ORL oddelenia v Považskej Bystrici a jeho prví protagonisti
- Otorhinolaryngology and Phoniatrics
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Zlomenina kostry hrtanu – kazuistika
- Náhle vzniklá percepční nedoslýchavost u dětí: přehled diagnostiky, terapie a prognóza
- Kontaktní endoskopie – nová diagnostická metoda nádorových a přednádorových změn sliznic hlavy a krku
- Sinonazální teratokarcinosarkom
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

