-
Medical journals
- Career
Diferenciální diagnostika expanzivních procesů dětského věku v ORL oblasti
Authors: D. Janeček; K. Bartoňková; E. Vogazianos; I. Šlapák
Authors‘ workplace: Klinika dětské otorinolaryngologie LF MUa FN, Brno přednosta prof. MUDr. I. Šlapák, CSc.
Published in: Otorinolaryngol Foniatr, 57, 2008, No. 2, pp. 59-64.
Category: Original Article
Overview
Z pohledu diferenciálně diagnostického, kromě maligních a benigních tumorů, musíme především v dětském věku počítat také s výskytem vrozených malformací, paraneoplastických procesů a vaskulárních anomálií hlavy a krku. Většina útvarů je benigního charakteru. Maligní tumory zahrnují především sarkomy, vzácněji karcinomy. Nejčastější malignitou hlavy a krku u dětí je RMS a lymfomy. Velký objem, infiltrace tkání a nebolestivá palpace budí podezření na malignitu, zatímco fluktuace, zarudnutí a palpační citlivost značí zánětlivé zduření. Postižení ucha a temporální kosti tvoří velmi malé procento dětských tumorů hlavy a krku (1,5 % primárních tumorů). Nádory střední etáže a rinobaze zahrnují především parameningeální rhabdomyosarkom, angiofibrom a vzácně karcinom. Nádory ústní dutiny a faryngu jsou u dětí vzácné, benigní tvoří 90 %. Vaskulární tumory se vyskytují většinou pod 6 let věku, odontogenní tumory u starších.
Na KDORL LF MU a FN v Brně v letech 2002-2006 bylo operováno 143 pacientů s expanzivními procesy.. Jsou zde uvedeny počty pacientů, jejich diagnózy a výsledky histologického vyšetření vztažené k jednotlivým anatomickým oblastem. Nejsou zde zahrnuty eventuální reoperace pacientů. Maligní tumory hlavy a krku u dětí jsou velmi vzácné a jejich symptomy jsou často necharakteristické.Většina těchto tumorů je mesenchymálního původu s rychlým a destruktivním růstem. Ve srovnání se statistikami dospělých pacientů je výskyt dětských tumorů v oblasti hlavy a krku významně nižší. Zásadní rozdíl je také v histologii. Zatímco u dospělých pacientů převládají nádory epitelové (karcinomy), u dětí jsou tyto vzácné a vyskytují se především nádory benigní, cystické útvary a vaskulární anomálie. Z maligních nádorů se pak nejvíce vyskytují nádory mesenchymové – lymfomy a sarkomy (rabdomyosarkom). Zatímco celkově jsou u dětí početnější non-Hodgkinské lymfomy, v oblasti hlavy a krku se naopak častěji setkáváme s M. Hodgkin. V terapii maligních tumorů v dětském věku je velmi významná mezioborová spolupráce a individuální přístup.Klíčová slova:
tumory dětského věku, maligní tumory hlavy a krku, diferenciální diagnostika.ÚVOD
Z pohledu diferenciálně diagnostického kromě maligních a benigních tumorů musíme především v dětském věku počítat také s výskytem vrozených malformací, paraneoplastických procesů a vaskulárních anomálií hlavy a krku (11). Většina útvarů je benigního charakteru (5). Maligní tumory zahrnují především sarkomy, vzácněji karcinomy. Pro jejich diagnostiku a terapii je nezbytná mezioborová spolupráce (4, 3) a individuální přístup (9). Z benigních jsou nejčastější adenomy, fibromy a papilomy (2). Z paraneoplastických procesů je nejčastější Histiocytosis X, z vrozených malformací se můžeme setkat s choristomy, hamartomy, teratomy, cystami, myofibromatózou či fibrózní dysplázií.
DIFERENCIÁLNÍ DIAGNOSTIKA
1. Postižení ucha a temporální kosti
Tvoří velmi malé procento dětských tumorů hlavy a krku (1,5 % primárních tumorů). Histiocytóza z Langerhansových buněk (proliferace abnormálních nebo patologická kumulace normálních Langerhansových buněk) se klinicky projevuje obvykle jako eozinofilní granulom, méně často jako M. Letterer-Siwe či M.Hand Schüller-Christian. Ušními příznaky jsou především otorea a retroaurikulární otok, vzácně otalgie. Při otoskopii může být nalezen polyp, granulační tkáň, ekzém boltce a zvukovodu. Převodní nedoslýchavost vzniká při infiltraci zvukovodu a středouší měkkou tkání. Perforace bubínku se vyskytuje při sekundární infekci.Vzácně je přítomna percepční nedoslýchavost, vertigo a paréza n.VII. při destrukci labyrintu. Terapie spočívá v chirurgické resekci a podávání steroidů. Při multiorgánovém postižení v radioterapii, chemoterapii a imunoterapii (alfa interferon). Kontrolní otoskopii provádíme 1x/měsíc během 1. roku, kontrolní CT vyšetření za 1 rok.
Rhabdomyosarkom je 4x častější u bělochů, není rozdíl mezi pohlavími. 40 % postižených dětí je mladších než 5 let, 70 % mladších než 17 let. Ve středouší je nejčastější embryonální typ. Příznaky zahrnují sérosanguinózní otoreu, nehnisavé granulace, polyp nebo tumor ve zvukovodu, neurologické příznaky (n. VII.). Při postižení skalní kosti je často minimální ušní patologie, ale bolest hlavy, obrna n.VI., neuralgie n.V a Hornerův sy. RMS tvoří vzdálené hematogenní metastázy ve 20 % v době diagnózy (plíce, kosti, kostní dřeň), regionální LU jsou postiženy méně. Terapie závisí na lokalizaci a stavu, kombinuje chirurgii, radio-a chemoterapii.
Akutní lymfatická nebo lymfoblastická leukemie postihuje ucho a temporální kost podle literárních údajů až u 20 % pacientů. Leukemické infiltráty mohou způsobit hemoragické ulcerace ve středouší a zevním zvukovodu, ztluštění bubínku a sliznice, poruchu n.VII. a VIII., poruchu sluchu a závrať. Postižení středouší a mastoidu bývá též u non-Hodkingských lymfomů.
Z choristomů je nejčastější slinný choristom středouší, který bývá v souvislosti s abnormalitami n. VII. nebo kůstek u pacientů s vývojovými anomáliemi zevního ucha a obličeje. Častěji je postižené levé ucho u dětí mladších 5 let. Nejčastějším hamartomem je pomalu rostoucí extrakanalikulární osteom mastoideálního výběžku a squamy s familiárním výskytem. Adenomy a paragangliomy jsou u dětí velmi vzácné.
2. Nádory střední etáže a rhinobaze
Parameningeální rhabdomyosarkom tvoří nebolestivé zduření, nejčastější v orbitě, ale také v nosohltanu, VND a fossa pterygopalatina a infratemporalis. Příznaky z poškození okolních tkání, destrukce přední báze může vzácně způsobit bolest, nosní obstrukci, epistaxi, proptózu bulbu, OMS, poruchu funkce hlavových nervů. Metastázy hematogenní a lymfatické nalézáme téměř u všech pacientů při stanovení diagnózy.
Angiofibrom - výskyt u adolescentů - chlapců. Vyrůstá z okolí foramen sphenopalatinum (specificky horní okraj) směrem do nazofaryngu, nosní dutiny, fossa infratemporalis, VND, orbitu a střední jámy. Obvykle kulovitý, hrbolatý neopouzdřený tumor pokrytý sliznicí s velkými submukozními cévami. Histologicky je tvořen z cévní a stromální složky. Cévy jsou rozloženy rovnoměrně, chybí jim kontraktilní elementy. Způsobuje nosní obstrukci, epistaxi, rinofonii, otok obličeje, proptózu bulbu, diplopii, poruchy vizu, vede k lokální kostní destrukci. Terapie: excize, radioterapie při intrakraniálním rozšíření. Chirurgické přístupy: endonazální, transpalatinální, laterální rinotomie, midfacial degloving
Karcinom nosohltanu tvoří 1/3 tumorů nosohltanu v dětství, bez rozdílu mezi pohlavími. Příznaky: meta v LU, porucha sluchu, nosní obstrukce a sekrece, epistaxe, bolest hlavy, neuropatie–při prorůstání skrze foramen lacerum. Terapie: radioterapie, resekce reziduálního nebo rekurentního tumoru. Adjuvantní chemoterapie při diseminaci. Přežití 5 let u dětí-40%.
3. Nádory ústní dutiny a faryngu
U dětí jsou vzácné, benigní tvoří 90 %. Vaskulární tumory většinou pod 6 let, odontogenní tumory u starších.
Hemangiom postihuje nejčastěji rty, tvář a jazyk. Slizniční hemangiomy jsou červené, podslizniční modré nebo fialové. Malé symptomatické hemangiomy sledujeme do involuce. Větší mohou způsobit bolest, krvácení nebo obstrukci dýchání a polykání. Terapie: kortikoidy (30-60 % reaguje) nebo CO2 laser, interferon alfa 2a.
Vaskulární anomálie – 35 % z nich je spojeno s anomáliemi skeletu (mandibula). Lymfatické anomálie obvykle postihují jazyk a ústní spodinu. Slizniční postižení jazyka může mít vzhled jiker. Primární léčba vyžaduje chirurgickou excizi, některé reagují na laser. Venózní malformace lze léčit Neodymium yttrium aluminium garnát (NdYAG) laserem nebo skleroterapií (Etanol) přímo do léze. Arterio-venózní malformace (AVM) – neuplná excize vede ke kolaterálnímu oběhu a zvětšení malformace. Terapií je embolizace.
Rhabdomyosarkom je nejčastější na jazyku, měkkém patře a tváři. Projeví se jako rychle rostoucí zduření často s ulcerací a krvácením. Metastázy jsou obvykle v době stanovení diagnózy v plicích a kostech. Z ostatních tumorů jsou nejčastější fibrosarkom, leiomyosarkom, angiosarkom a Kaposiho sarkom. Z epiteliálních tumorů je nejčastější spinocelulární ca jazyka, rtů a patra, který vzniká na genetickém podkladě nebo při poruše imunity, např. po transplantaci (u dětí není vliv tabáku a alkoholu). Mukokéla je nebolestivý, měkký, hladký útvar nejčastěji na jazyku a ústní spodině.. Při výskytu ve valekule může způsobit obstrukci dýchacích cest. Mukokéla spodiny úst se nazývá ranula. Léčba - excize, pokud není možná tak marsupializace. Squamózní papilom jemalý pomalu rostoucí ohraničený útvar na patru, jazyku a rtech. Terapie: lokální excize. Dermoid – obvykle v přední části ústní spodiny. Choristom - nejčastěji cysta obsahující žaludeční sliznici na jazyku nebo spodině úst. Desmoid (fibromatosis)vzniká ze svalové fascie, je benigní, ale lokálně agresivní, často recidivuje. Lingualní štítná žláza působí dysfagii, dyspnoi, dysfonii a občasnou hemoragii. V 70 % je jedinou funkční štítnou žlázou. Epulis je kongenitální tumor z granulárních buněk, který tvoří tvrdý podslizníční uzel. Neurální tumory - mnohočetné neurinomy rtu a jazyka při syndromu „mnohočetné endokrinní neoplázie 2. typu“ (společně s feochromocytomem, medulárním karcinomem a hyperparatyreoidismem). Neurofibromy se vyskytují u pacientů s neurofibromatózou typu 1. Dále se setkáváme s případy neuroblastomu, melanomu, lymfomu, mukoepidermoidního ca, adenoidně cystického ca a hemangipericytomu a s odontogenními tumory.
4. Tumory jícnu
Byla popsána papilomatóza postihující kromě hrtanu také jícen. Adenokarcinomy vznikají v sovislosti s Barettovým jícnem (slizniční dysplázie), spinocellulární ca jako následek poleptání (1000x vyšší incidence) v intervalu 13-70 let od poleptání.
5. Nádory hrtanu a trachey
Squamózní papilom: juvenilní forma je častěji agresivní, věk nejčastěji 2-3 roky s rovnoměrným postižením obou pohlaví. Zvýšené riziko je u prvorozených dětí (delší porod), mladistvých matek, nižšího socioekonomického stavu, imunosuprese (transplantace), HIV. Možný je i transplacentární přenos (výskyt u pacientů porozených sekcí). Původce je HPV typ 6 a 11, ale také 16 a 18. Typ 6 a 11 je odpovědný také za 90 % genitálních postižení (condylomata accuminata u 60 % matek postižených dětí), typy 16 a 18 mají souvislost s karcinomy hrtanu. Predilekční místa postižení jsou na přechodu řasinkového a dlaždicového epitelu. Terapie je chirurgická (laser) a medikamentózní při recidivách a rozsevu (interferon alfa, Indol 3 karbinol - I3C). Spinocellulární ca se vyvíjí malignizací papilomů (16, 18) nebo po předchozí radioterapii.
Hemangiom: převaha dívek 2 : 1, 50 % pacientů má také kožní hemangiom. Laryngoskopie: hladký, stlačitelný, růžový nebo modrý subglotický útvar, častěji vlevo. Terapie: sledování, tracheotomie, CO2 laser, excize, kortikoidy (Prednison 4mg/kg/den), interferon alfa.
6. Nádory zevního krku
Velký objem, infiltrace tkání a nebolestivá palpace budí podezření na malignitu, zatímco fluktuace, zarudnutí a palpační citlivost značí zánětlivé zduření. Nejčastější malignitou hlavy a krku u dětí je RMS a lymfomy. Diagnostickým standardem u dětí je excize a biopsie. Malignity působí postižení častěji v zadním trianglu a supraklavikulárně.
Tumory štítné žlázy tvoří až 3 % dětských malignit, mají relativně dobrou prognózu. 10 % těchto tumorů se vyskytuje u pacientů do 21 let s vrcholem 15-19 let. Papilární karcinom tvoří více než 70 % tumorů štítné žlázy v dětství (vytváří lymfatické metastázy). MEN typ II A (autosomálně dominantní dědičnost - feochromocytom, medulární ca, hyperparatyreoidismus) a typ II B (Marfanův sy., ganglioneuromatóza, feochromocytom, medulární ca) vzniká mezi 12-30 lety věku.
Tumory lymfatických uzlin: M. Hodgkin - většinou nad 15 let, převaha chlapců až 3 : 1, histologicky Reed-Sternbergovy buňky. Rozlišujeme 4 subtypy: s predominanci lymfocytů (15 %), nodulární skleróza (50 %), lymfocytární deplece (5 %), smíšený (30 %). Nejčastějším projevem je postižení krčních a mediastinálních lymfatických uzlin, febrilie, noční pocení a pokles váhy (B symptomy). Rizikové faktory představuje infekce EBV, HIV a poruchy imunity. Celkové 5leté přežití dětí se udává až 90%. Non Hodgkinský lymfom: 60% vrchol 7-11 let, převaha chlapců 3 : 1. U dětí se vyskytují většinou tumory z T buněk a podobají se akutní lymfoblastické leukemii (dif.dg kostní dřeň). Rizikové faktory: imunodefekt, HIV, EBV.
Dále se setkáváme s Histiocytosis X, Rosai-Dorfmann disease, neurogenními tumory, Ewingovým sarkomem (častá je translokace chromozomů 22, 11 a 12, diagnóza imunohistologická – povrchový antigen P30/32 mic2 nebo HBA71).
7. Vaskulární anomálie hlavy a krku
Klasifikace Mulliken a Glowacki (1992):
Hemangiom není zjevný při narození dítěte, ale roste rychle v časném dětství častěji u dívek (3 : 1) a bělochů. Je charakterizován endoteliální proliferací a variabilně podléhá pomalé involuci. Rychlá postnatální proliferativní fáze během prvních 8-12 měsíců je následovaná pomalou regresí během 5-8 let. Hemangiomy v proliferativní fázi jsou tvořeny rychle se dělícím endotelem, který tvoří synticiální tkáň s lumen nebo bez lumen. Mají mnohovrstvou syncytiální bazální membránu. Angiogenní peptidy iniciují formaci kapilární sítě - tento proces je regulován inhibitorem růstu endoteliálních buněk. Hemangiom je modelem neregulované angiogeneze. U hemangiomů je zvýšená hladina agiogenních peptidů (základní růstový faktor fibroblastů) v moči a séru (na rozdíl od vaskulárních anomálií). Zobrazovací vyš. (UZ, MRI CT, angiografie): hemangiom je dobře organizovaný útvar s lobulární konfigurací. Rychlý průtok může být v proliferační fázi (dif. dg. AVM). KASABACH-MERRITTŮV SY. – hromadění destiček ve velkých nebo expanzivních hemangiomech - projevuje se purpurou a život ohrožujícím krvácením z GIT nebo do mozku (1%). Většina hemangiomů nevyžaduje terapii (2). Kortikoidy podáváme celkově, pokud po 7 dnech jejich podávání nedojde ke změně útvaru, jedná se o neragující hemangiom, je možno podat triamcinolon v dávce do 40 mg (1-5x) během 4-6 týdnů intratumorózně. Interferon alfa podáváme při neúspěchu kortikoterpie -inhibuje angiogenezi.
Vaskulární malformace jsou přítomny při narození. Jsou charakterizovány normálním buněčným růstem. Rostou proporcionálně s dítětem, nicméně mohou expandovat po traumatu, infekci, hormonálních změnách, embolii nebo chirurgické intervenci. Jsou to strukturální vaskulární anomálie vystlané klidným endotelem. Incidence 23 % je udávána u dětí s porodní hmotností menší než 1000 g. 80 % vaskulárních malformací je izolovaných, 20 % mnohočetných. Nízkoprůtokové mohou působit hypertrofii a deformace skeletu, rychloprůtokové destrukci kosti.
Nízkoprůtokové se rozdělují na kapilární (při postižení maxily nebo mandibuly je riziko postižení intrakrania – Sy. Sturge-Weber), lymfatické (cystický hygrom, lymfangiom) a venózní (dilatované nebo ektatické cévy, běžná je trombóza s kalcifikací) malformace. Kapilární malformace jsou tvořeny tenkostěnnými ektatickými cévami. Stěna lymfatických malformací obsahuje hladké i příčně pruhované svalstvo, uzlové nahromadění lymfocytů v pojivovém stromatu. Venózní malformace jsou tenkostěnné s nepravidelnými ostrůvky hladké svaloviny. Velké venózní malformace mohou být spojeny s DIC.
Rychloprůtokové rozdělujeme na arteriální (tlustostěnné cévy nepravidelného průměru s vysoce neorganizovanou hladkou svalovinou) a arteriovenózní. Většinou se manifestují v dětství. Cévy AVM jsou ztluštělé s hyperplastickými vlákny hladké svaloviny.
TUMORY A EXPANZIVNÍ PROCESY NA KDOR ZA 5 LET
V tabulce 1 jsou zahrnuti pacienti operovaní během 5 let na KDORL LF MU a FN v Brně v letech 2002 - 2006. Jsou zde uvedeny počty pacientů, jejich diagnózy a výsledky histologického vyšetření vztažené k jednotlivým anatomickým oblastem. Nejsou zde zahrnuty eventuální reoperace pacientů. Celkem bylo operováno 143 pacientů. Nejvíce byly operovány expanzivní procesy v oblasti zevního krku s převahou benigních cystických útvarů. Následují tumory střední etáže a rinobaze. Je zjevná převaha výskytu benigních útvarů. Nejvíce histologicky maligních útvarů se vyskytlo v našem souboru pacientů v oblasti střední etáže obličeje a rinobaze.
Table 1. Tumory a expanzivní procesy na KDORL za 5 let. 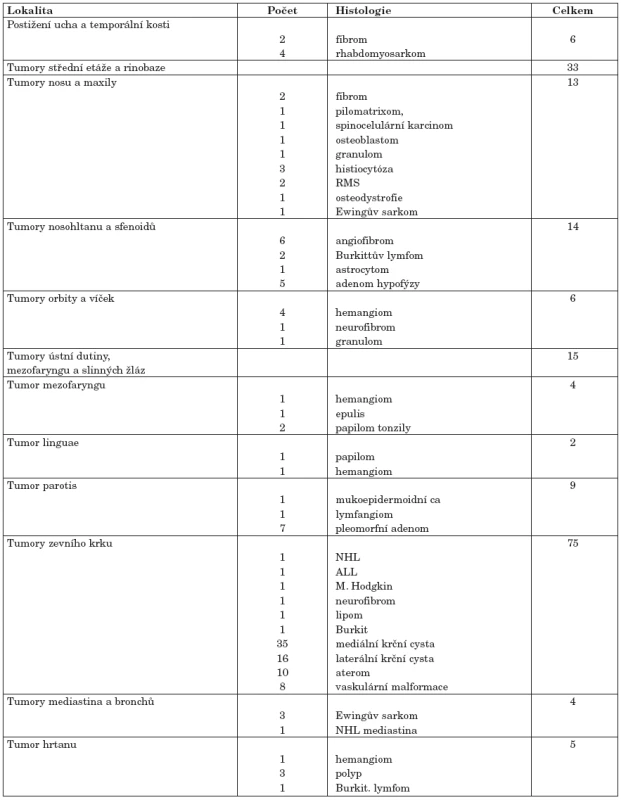
DISKUSE
Pacienti s maligními nádory byli většinou hospitalizováni na klinice dětské onkologie nebo byli po stanovení diagnózy předáni do péče onkologů. Indikace k chirurgickým výkonům byla stanovena na základě mezioborové spolupráce. Indikaci k chemoterapii, radioterapii eventuálně imunoterapii navrhoval onkolog. Výsledky terapie a pětileté přežití pacientů nelze díky krátkému časovému období od stanovení diagnózy a zahájení terapie hodnotit. U tumorů mediastina výkon otolaryngologa spočíval v provedení bronchoskopie, tumory orbity a víček byly řešeny ve spolupráci s oftalmologem, tumory nosohltanu a sfenoidální dutiny s intrakraniálním rozšířením ve spolupráci s neurochirurgem. Nejčastějším maligním nádorem byl rhabdomyosarkom lokalizovaný parameningeálně ve 4 případech v oblasti ucha a temporální kosti, ve 2 případech v oblasti paranazálních dutin.
Pacienti s benigními útvary byli hospitalizováni a léčeni chirurgicky na KDORL. Angiofibromy a vaskulární anomálie jsou standardně řešeny po předchozí angiografií, eventuálně embolizaci, ve spolupráci s radiologem, pacienti s histologicky prokázanými papilomy jsou vyšetřeni a sledováni na imunologii.
V uvedeném souboru tvoří významnou část cystické útvary (především mediální krční cysty) a vaskulární anomálie (v oblasti zevního krku 69 z celkem 75 provedených operací). U mediálních krčních cyst spočívá terapie v provedení Sistrunkovy operace s resekcí těla jazylky.
Maligní tumory hlavy a krku u dětí jsou velmi vzácné a jejich symptomy jsou často necharakteristické. Většina těchto tumorů je mesenchymálního původu s rychlým a destruktivním růstem (7). Němečtí autoři (8) popisují soubor pacientů srovnatelný se souborem uvedeným v této publikaci. Jednalo se o 198 dětí s tumorem v oblasti hlavy a krku, z toho bylo 166 benigních a 32 histologicky maligních tumorů. V terapii a diagnostice zdůrazňují autoři význam mezi-oborové spolupráce. Američtí autoři (1) popisují u dětí do 15 let věku vyšší nárůst incidence maligních tumorů hlavy a krku od roku 1973 do roku 1996 ve srovnání s nárůstem incidence maligních tumorů u dětí obecně. Polští autoři (6) označují jako prognosticky nejhorší maligní měkotkáňové tumory hlavy a krku, útvary s invazivním růstem a při velikosti primárního tumoru nad 5 cm.
ZÁVĚR
Ve srovnání se statistikami dospělých pacientů je výskyt dětských tumorů v oblasti hlavy a krku významně nižší. Zásadní rozdíl je také v histologii. Zatímco u dospělých pacientů převládají nádory epitelové (karcinomy), u dětí jsou tyto vzácné a vyskytují se především nádory benigní, cystické útvary a vaskulární anomálie. Z maligních nádorů se pak nejvíce vyskytují nádory mesenchymové – lymfomy a sarkomy (rhabdomyosarkom). Zatímco celkově jsou u dětí početnější non-Hodgkinské lymfomy, v oblasti hlavy a krku se naopak častěji setkáváme s M. Hodgkin. V terapii maligních tumorů v dětském věku je velmi významná mezioborová spolupráce a individuální přístup.
Došlo 8. 11. 2007
MUDr. Dalibor Janeček, Ph.D.
Klinika dětské ORL LF MU a FN
Černopolní 9
602 00 Brno
Sources
1. Albright, J. T., Topham, A. K., Reilly, J. S.: Pediatric head and neck malignancies: US incidence and trends over 2 decades. Arch. Otolaryngol. Head Neck Surg., 128, 2002, 6, s. 655-659.
2. Bogomil‘skii, M. R., Iablonskii, S. V.: Benign tumors of the nasal cavity, paranasal sinuses and nasopharynx in childhood. Vestn. Otorinolaringol., 1999; 1, s. 58-62.
3. Castillo, B. V. Jr, Kaufman, L.: Pediatric tumors of the eye and orbit. Pediatr. Clin. North. Am., 50, 2003, 1, s. 149-172.
4. Gutjahr, P., Jung, H.: Contribution to the diagnosis, therapy and prognosis of head and neck tumors in childhood and adolescence: experience with 94 own case. Laryngál. Rhinol. Otol., 54, 1975, 7, s. :591-597.
5. Imhof, H., Czerny, C. Hormann, M., Krestan, C.: Tumors and tumor-like lesions of the neck: from childhood to adult. Eur Radiol., 2004, 14, Suppl. 4, s. 155-165.
6. Kazanowska, B., Reich, A., Reich, M., Balcerska, A., Balwierz, W., Bodalski, J., Dluzniewska, A., Drozynska, E., Katski, K., Kijowski, J., Kowalczyk, J., Kudypak, A., Matysiak, M., Mikolajewska, A., Peregut-Pogorzelski, J., Sopylo, B., Stencel, D., Szewczyk, B., Wachowiak, J., Wieczorek, M., Wysocki, M., Chybicka, A.: Remaining problems and controversies in the management of childhood head and neck soft tissue sarcomas: Retrospective (national) Multicenter Study of the Polish Pediatric Solid Tumors Group. Pediatr. Hematom. Oncol., 21, 2004, 4, s. 349-362.
7. Maier, W., Laubert, A.: Malignant head-neck tumors in childhood-an interdisciplinary challenge from the viewpoint of the ENT physician. Laryngorhinootologie, 75, 1996, 7, s. 415-418.
8. Muller, H., Winkler, U.: Differential diagnostic considerations in tumors in childhood in the ear-nose-throat speciality Pediatr. Grenzgeb., 28, 1989, 3, s. 175-180.
9. Munoz Borge, F., Gonzalez Alonso, J., Galera Ruiz, H., Delgado Moreno, F., Galera Davidson, H.: Advances in the diagnosis of ENT tumors in childhood. An Pediatr., 58, 2003, 5, s. 456-463.
10. Premachandra, D. J., Milton, C. M.: Differential diagnostic considerations in tumors in childhood in the ear-nose-throat speciality. Pediatr. Grenzgeb., 28, 1989, 3, s. 175-180.
11. Robertson, R. L., Robson, C. D., Barnes, P. D., Burrows, P. E.: Head and neck vascular anomalies of childhood. .Neuroimaging. Clin. N Am., 9, 1999, 1, s. 115-132.
Labels
Audiology Paediatric ENT ENT (Otorhinolaryngology)
Article was published inOtorhinolaryngology and Phoniatrics

2008 Issue 2-
All articles in this issue
- Metalothionein a jeho obecný význam v kancerogenezi – 1. část
- Význam elevace hladin metalothioneinu v krvi u pacientů s nádory hlavy a krku – 2. část
- Hirudoterapia v rekonštrukčnej chirurgii hlavy a krku - naše prvé skúsenosti
- Fibrózní dysplázie a cholesteatom
- Diferenciální diagnostika expanzivních procesů dětského věku v ORL oblasti
- Chirurgická liečba tumorov priušnej žľazy v súbore Kliniky ORL a chirurgie hlavy a krku ÚVN v Ružomberku v rokoch 1995 – 2006
- Výsledky léčby pacientů s nediferencovaným karcinomem štítné žlázy
- Beta defensiny 2 a 3 ve sliznici nosních polypů u nemocných s chronickou rinosinusitidou s nosními polypy a s kultivačním nálezem – Staphylococcus aureus na nosní sliznici
- Spontánní tympanoplastiky - padesát roků od jejich poznání
- Otorhinolaryngology and Phoniatrics
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Chirurgická liečba tumorov priušnej žľazy v súbore Kliniky ORL a chirurgie hlavy a krku ÚVN v Ružomberku v rokoch 1995 – 2006
- Fibrózní dysplázie a cholesteatom
- Hirudoterapia v rekonštrukčnej chirurgii hlavy a krku - naše prvé skúsenosti
- Diferenciální diagnostika expanzivních procesů dětského věku v ORL oblasti
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

