-
Medical journals
- Career
Profesní periferní neuropatie typu úžinových syndromů na horních končetinách (syndrom karpálního tunelu a syndrom kubitálního tunelu) a invalidita
Authors: A. Klečková
Authors‘ workplace: Oddělení LPS, OSSZ Strakonice
Published in: Reviz. posud. Lék., 25, 2022, č. 1-2, s. 3-23
Category: Original Articles, Review Articles, Case Reports
Overview
Práce se zabývá profesionálními periferními neuropatiemi typu úžinových syndromů na horních končetinách a posuzováním invalidity. Popisuje dosavadní poznatky o syndromu karpálního a kubitálního tunelu, jejich etiologii, klinický obraz, vyšetřovací metody a léčbu. Jsou též uvedena statistická data o počtu uznaných nemocí z povolání, o invaliditách a kazuistiky.
Klíčová slova:
invalidita – syndrom karpálního tunelu – nemoc z povolání – úžinové syndromy na horních končetinách – syndrom kubitálního tunelu – elektrofyziologické vyšetření
ÚVOD
Práce se zabývá profesionálními periferními neuropatiemi typu úžinových syndromů na horních končetinách, konkrétně syndromem karpálního tunelu a syndromem kubitálního tunelu, a posuzováním invalidity. Popisuje dosavadní poznatky o jejich etiologii, klinickém obraze, vyšetřovacích metodách a léčbě. Dále popisuje postup při uznávání nemocí z povolání (NzP) a při posouzení invalidity. V práci jsou též uvedena statistická data týkající se počtů uznaných NzP, statistická data o invaliditách a kazuistiky.
Úžinové syndromy jsou chronické kompresivní mononeuropatie, kdy při průchodu nervu anatomicky definovanými průchody, tvořenými pevnými svalovými, vazivovými či kostními strukturami, se za určitých podmínek může rozvinout chronická komprese nervu. Úžinové syndromy, zejména pak syndrom karpálního tunelu, jsou v současnosti jednou z nejčastějších mononeuropatií, současně i nejčastější nemocí z povolání, zasahují tak významnou část populace v produktivním věku. Druhou nejčastější profesionální neuropatií je léze ulnárního nervu v oblasti lokte, je tedy předpoklad, že dopad těchto onemocnění do pracovní schopnosti, potažmo do invalidity, nebude zanedbatelný a neměl by být opomíjen.
Primární etiologickou noxou profesních izolovaných úžinových syndromů horních končetin je dlouhodobé jednostranné nadměrné přetěžování končetin při práci. Jedná se o práce s nadměrnou lokální svalovou zátěží drobných svalů ruky a předloktí, ať už ve smyslu používání větší svalové síly s nižší četností pohybů, nebo menší svalové síly s vysokou četností pohybů, často se jedná o manuální práce využívající flexi nebo extenzi zápěstí či lokte, rotaci ruky a zápěstí. Další etiologickou noxou jsou vibrace přenášené na ruce při práci s ručním vibrujícím nářadím. Uvedené noxy mohou působit samostatně, ale jsou práce, kde tyto faktory působí současně, a jejich účinek se potencuje.
Diagnostika se opírá o anamnestická data, o klinický nález s využitím funkčních testů, a o výsledky zejména elektrofyziologického vyšetření, které umožňuje objektivizovat i stupeň závažnosti onemocnění.
KLINICKÁ ČÁST
Patofyziologie vzniku a rozvoje úžinových syndromů na horních končetinách
Na rozvoji úžinových syndromů se podílí ischemie nervu i celá řada mechanických momentů. V první řadě se jedná o mechanickou kompresi, která se může v různých fázích akcentovat (např. při sumaci se zevním mechanickým tlakem, otokem či ischemií). Různě vyjádřené bývají i další mechanické komponenty – zvýšené napětí nervu (při zvýšené fixaci v úžině), anulace nervu, frikce nervu (např. hypermobilní n. ulnaris s frikcí o mediální epikondyl pažní kosti při vrozeně mělkém sulcu n. ulnaris), pevný tísnící fibrózní pruh či sval (např. u syndromu karpálního tunelu), získané změny v oblasti úžiny (jizva, otok, tumor, deformita kosti, např. posttraumatická), věk, cévní zásobení, či přítomnost systémového onemocnění (metabolické, endokrinní, zánětlivé) [3, 6]. Co se týče profesionálních úžinových syndromů, je nejčastější příčinou vzniku onemocnění jednostranné nadměrné dlouhodobé přetěžování, a v menší míře pak nadlimitní expozice vibrací přenášených na ruce.
Syndrom karpálního tunelu – léze nervus medianus v zápěstí
Jedná se o kompresivní ischemickou neuropatii n. medianus v karpálním tunelu. Spodinu a stěny karpálního tunelu tvoří zápěstní kůstky, strop ligamentum carpi transversum, které sahá od distálního zápěstí až do 2/3 thenarového valu – obrázek 1. Tímto tunelem probíhají senzitivní, motorická i autonomní vlákna n. medianus, spolu s devíti šlachami flexorů [3, 6].
Image 1. Karpální tunel (podle [11]) ![Karpální tunel (podle [11])](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image_pdf/f7e0cab3474b4b18edad2dbfd5718fa8.jpg)
Už při formování tohoto prostoru může dojít k rozličným anomáliím, přičemž negativně působí ty, které tunelový prostor jakýmkoliv způsobem zužují. Gracilnější konstituce tunelových prostorů u žen může predisponovat k tomu, aby další, akcesorní vlivy (např. endokrinologické důvody – klimax, gravidita) rozvoj potíží urychlily, a do té doby kompenzovanou situaci dekompenzovaly [2, 11]. Vyšší výskyt syndromu karpálního tunelu je tedy podmíněn věkem, malou tělesnou výškou, ženským pohlavím (až 4 : 1 vůči mužům), zčásti i vrozenými menšími rozměry karpálního tunelu. Nejčastěji se vyskytuje u žen středního věku [3, 16].
Hlavními profesionálními faktory při vzniku syndromu karpálního tunelu je jednostranná dlouhodobá nadměrná lokální svalová zátěž drobných svalů ruky a předloktí, ať už ve smyslu používání větší svalové síly s nižší četností pohybů, tak i ve smyslu používání menší svalové síly s vysokou četností pohybů, v menší míře vibrace přenášené na ruce. Jedná se o práce spojené s repetitivními činnostmi, s vynuceným pracovním tempem, dále stereotypní práce, práce spojené se zvýšeným svalovým napětím při dlouhodobém namáhání stejných svalových skupin, práce s nepříznivou polohou ruky a zápěstí, se stálým nebo častým mechanickým tlakem působícím zvenku, práce s vibrujícími nástroji. Uvedené faktory mohou působit na nerv samostatně, ale jsou typy prací, u kterých se jejich vliv potencuje. Například se jedná o práci s ručními bruskami, kdy ruka v úchopovém postavení fixuje pracovní nástroj, současně vyvíjí tlak na broušený povrch, ruka a zápěstí vykonávají četné repetitivní pohyby ve smyslu pronace a supinace, současně zde působí vibrace přenášené na ruce z vibračního nástroje [1, 4, 9].
Syndrom kubitálního tunelu – léze nervus ulnaris v lokti
Jedná se o kompresivní ischemickou neuropatii n. ulnaris v kubitálním tunelu. Spodina kubitálního tunelu je tvořena mediálním ligamentem loketního kloubu (ligamentum collaterale carpi ulnare), stěny mediálním epikondylem humeru a ulnárním okrajem olecranon ulnae, strop kanálu tvoří tuhá aponeuróza arcus tendineus m. flexoris carpi ulnaris (jedna jeho část se upíná na olecranon a druhá na ulnární epikondyl humeru) – obrázek 2 [9]. Flexe v lokti významně zvyšuje tlak v kubitálním tunelu.
Image 2. Kubitální tunel (podle [9]) ![Kubitální tunel (podle [9])](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image_pdf/a970c10ad3ff1eb459cdd4ddc3a828a9.jpg)
V úrovni lokte obsahuje n. ulnaris motorická, senzitivní i vegetativní vlákna. V této oblasti se nacházejí dvě místa, kde může být n. ulnaris poškozen (chronickou traumatizací, kompresí, protažením). Jednak je to mělký sulcus n. ulnaris, ve kterém nerv leží těsně pod kůží, kde je vystaven jak náhlým mechanickým vlivům (brňavka – při náhodném nárazu do lokte), tak i vlivům dlouhodobým. Druhým místem, kde může být poškozován, je právě kubitální tunel. Rozlišení léze v obou těchto lokalizacích je obtížné, často i nemožné. Ani v průběhu chirurgické revize n. ulnaris není lokalizace vždy zřejmá [3].
Maximální flexe v loketním kloubu v kubitálním tunelu napíná kmen n. ulnaris o dno sulku, dochází tak ke kompresi kmene nervu, přidružuje se i komprese zanořujícími snopci m. triceps brachii. Spolurozhodujícím faktorem je i konfigurace sulku samotného (např. úzký sulkus), nebo některé fyziologické anomálie v uložení nervu, zejména tzv. prokluzování nervu při flexi lokte, a vyklouznutí ze sulku v případě mělkého sulku. Tento mechanismus při každém flekčně-extenčním pohybu nerv dráždí, a tak chronickým působením dochází k frikční neuropatii [11]. Nervus ulnaris je velmi zranitelný, protože v porovnání s jinými periferními nervy končetin obsahuje relativně mnoho vaziva, které se mikrotraumatizací zmnožuje, a tím omezuje normální tok axoplazmy v nervu.
Hlavním profesionálním faktorem při vzniku ulnární neuropatie v lokti je jednostranná dlouhodobá nadměrná zátěž. Jedná se zejména o stereotypní práce spojené s opakovanou flexí a extenzí v lokti (repetitivní pohyby), práce s dlouhodobou flexí v lokti, při které dochází k napínání n. ulnaris, a to i při pracích s ohnutými lokty bez přímého tlaku podložky na n. ulnaris, dále práce spojené se zevní kompresí loketního kanálu a nervus ulnaris – přímý tlak podložky na loketní nerv při práci s trvale ohnutými lokty. Na vzniku se podílí též tlak na n. ulnaris v předloktí při kontrakci svalstva – zvýšené svalové napětí při dlouhodobém namáhání stejných svalových skupin. Stejně jako u syndromu karpálního tunelu ani zde nelze opominout vliv vibrací přenášených na ruce při držení vibračního nástroje [1]. V případě obou výše uvedených profesionálních úžinových syndromů lze obecně konstatovat, že etiologickým faktorem onemocnění z přetížení je dlouhodobá nadměrná jednostranná zátěž určité části pohybového aparátu, kdy alterace přetěžované tkáně postupuje rychleji než její následná regenerace a reparace. V důsledku přetěžování vznikají v postižených oblastech mikrotraumata, dystrofické změny se zřetelnou poruchou prokrvení a edém, který zhoršuje celý stav tím, že omezuje prokrvení postižené oblasti a vede k progresi dystrofických změn. Kritérium dlouhodobosti je splněno, když je vyloučen úrazový děj, nejde tedy o náhlé, okamžité a násilné poškození nervu. Kritérium nadměrnosti se hodnotí podle velikosti vynakládaných svalových sil, dob jejich působení, četnosti pracovních pohybů v časové jednotce, a podle základní pracovní polohy nebo pozice končetin, je splněno, když jsou překročeny stanovené limity. Kritérium jednostrannosti je splněno, když jsou při pracovní činnosti zatěžovány stejné svalové skupiny [11]. Při přetěžování tak kompresí dochází v úžinovém prostoru k chronické mikrotraumatizaci nervu samotného i jeho cévního systému. V případě působení vibrací pak fyzikální energie vibrací vede ke vzniku mikrotraumat přímo v nervu, nebo k poškození vasa nervorum s následnou ischemií nervových vláken. Zásadním negativním momentem pro rozvoj tunelového syndromu je stav, kdy je tunel jakýmkoliv způsobem zužován [2]. V místě stlačení nervu se nachází konstrikce se zúžením nervu, proximálně od něj zduření nervu. To může být způsobeno cirkulačními faktory (otokem), zde po chirurgickém uvolnění komprese dochází k rychlému vymizení zduření. Častěji se ale jedná o fixní ztluštění nervu, které po odstranění chronické příčiny komprese nervu nemizí. V těchto případech se na ztluštění nervu podílí jak jizvení, tak i adheze. Výsledná fibróza nervu se může dělit podle vztahu k nervu na extraneurální, intramurální a disperzní. Chronická komprese n. medianus na zápěstí se ve velké většině vyznačuje demyelinizačně – remyelinizačním typem léze, zatímco léze n. ulnaris v lokti mívá až v polovině případů primárně axonální lézi (bez výraznější demyelinizace, v elektrofyziologickém vyšetření pak bez výrazného fokálního snížení rychlosti vedení). Podíl ischemie nervu v rámci úžinových syndromů bývá různý, v bioptických preparátech se zjišťuje snížený počet krevních kapilár, ztluštění bazální membrány vasa nervorum, edém a skleróza endoneuria i ztluštění perineuria [3].
DIAGNOSTIKA
Diagnostika úžinových syndromů se opírá o anamnestické údaje, klinický nález s využitím funkčních testů, dále o výsledky elektrofyziologických vyšetření. Své uplatnění zde nacházejí i zobrazovací metody.
Anamnestické údaje
Příčina potíží je velmi často odhalena podrobnou anamnézou. V případě profesních kompresivních neuropatií je potřeba pátrat zejména po jednostranné nadměrné dlouhodobé zátěži, tj. po expozici fyzické zátěži, zejména lokální svalové zátěži, tedy zda posuzovaný vykonává např. stereotypní práci spojenou s repetitivními pohyby horních končetin, práci v podmíněně přijatelných nebo nepřijatelných polohách horních končetin. Dále zjišťujeme, zda při výkonu práce není vystaven působení vibrací přenášených na ruce, tedy zda při práci používá vibrující nástroje. Velký význam v tomto případě mají informace o zařazení práce do kategorií, tzv. kategorizace prací. Za rizikové práce se považují práce zařazené do třetí nebo čtvrté kategorie, tedy práce, při kterých dochází k překračování hygienických limitů stanovených pro rizikové faktory: lokální svalová zátěž, celková fyzická zátěž a pro vibrace přenášené na ruce.
Při anamnéze je nutno se zaměřit i na další průvodní nemoci, např. diabetes mellitus, revmatické choroby, endokrinní dysfunkce, ale i úrazy a poúrazové stavy, jejich léčbu, komplikace (edém, infekce), stav po nedávných operacích v dané oblasti, extrakci kovu. Příčina podobných potíží může být i iatrogenní, např. aplikace intravenózní injekce na předloktí s rozvojem potíží. Obdobné potíže mohou být způsobeny i tumory (ganglion, lipom, neurofibrom, schwanom), nebo se může jednat o projevy vertebropatií (radikulopatie C6–7). Pátráme po výskytu podobných potíží v rodině, např. po metabolických či endokrinologických chorobách. Většina lézí periferních nervů, včetně kompresivně ischemických neuropatií typu úžinových syndromů, se vyznačuje především senzitivními příznaky – brnění, mravenčení, pocit elektrických výbojů, tupost atd. Tyto příznaky se mohou vyskytovat přechodně, atakovitě, nebo jen za určitých situací. Důležitým příznakem je také bolest, která vzniká jak iritací senzitivních vláken v místě komprese nervu, tak i z okolních struktur (z kloubů či spasmů svalů), i na podkladě ischemie. Senzitivní příznaky bývají ohraničeny na místo komprese nervu a inervační okresek nervu distálně od komprese. Někdy mohou vyzařovat i do zón sousedních nervů, ale i proximálně od místa komprese, jako je tomu např. u syndromu karpálního tunelu, kdy bolest a brnění vyzařuje nejen do I.–IV. prstu, ale i do prstu V., a i proximálně do lokte a paže. Tuto vzdálenou projekci parestezií a bolesti je nutno vždy brát v úvahu při stanovení diagnózy kompresivního syndromu, i v rámci diferenciálně diagnostických úvah. Subjektivní potíže při postižení motorických vláken nebývají v počátečních stadiích tak výrazné, je nutno po nich cíleně pátrat. Jsou to zejména pocit nešikovnosti, menší svalová výdrž, pocit záškubů svalových snopců, či jasně vnímaný úbytek svalové hmoty. Léze vegetativních vláken je subjektivně vnímána jako pocity změny pocení, blednutí či červenání kůže, pocit chladu či horkosti, ale i rozvoj trofických změn kůže a adnex (lámavost či důlkování nehtů) [3, 6, 9].
Obecně lze říci, že rozvoj kompresivně-ischemických neuropatií prochází dvěma stadii, nejdříve stadiem iritačním, následně stadiem zánikovým. Hlavním příznakem iritačního stadia je bolest, parestezie, dysestezie, palčivost nebo hyperestezie. Typické je pak zhoršování těchto příznaků zesilovacími testy, o kterých bude pojednáno v rámci klinických vyšetření. Ve druhém stadiu, tzv. zánikovém, dochází již k organickému poškození kmene nervu a jeho funkce zanikají, hyperestezie se mění na hypestezii (taktilní a algickou), objevují se deficity motorických funkcí, nejdříve pod obrazem nešikovnosti v drobných pohybech, následně s jasně vyhraněnými paretickými projevy. Současně zaniká trofická funkce nervu, dochází k hypotonii svalové, později k hypotrofiím příslušných svalových oblastí. Obě tato stadia se vyvíjejí plynule, takže se příznaky vzájemně prolínají [11].
Podíváme-li se konkrétně na syndrom karpálního tunelu, jsou nejvýznamnějším steskem nemocných parestezie prstů, a to nejen I.–IV. prstu, ale často všech, včetně malíku, parestezie dlaně, ale i hřbetu ruky i předloktí. Často jsou nemocní pro brnění buzeni v noci nebo k ránu, a brnění se mírní až po rozcvičení či protřepání ruky. Při další progresi komprese n. medianus v karpálním tunelu se stávají noční a klidové parestezie častějšími, úlevové manévry je nutno provádět častěji a po delší dobu, postupně efekt těchto manévrů klesá. Následně se rozvíjí hypestezie s maximem výskytu v ranních hodinách. Nemocní mají často pocit otoku prstů a ruky, objevuje se neobratnost při jemných úkonech – vázne jemná motorika (např. při šití, psaní). Velmi častý je výskyt bolestí, jejichž podkladem jsou nejen bolestivé parestezie, ale i vazomotorické změny či přetížení ruky při změně pohybového stereotypu. Bolesti často vyzařují do lokte i do paže a ramene. Na rozdíl od parestezií a poruch čití (primární léze) bývají algie označovány jako následné potíže (sekundární), a jejich výskyt již nemívá pro diagnostiku syndromu karpálního tunelu tak velký význam. Dalším projevem je úbytek svalové síly a rozvoj atrofií svalů (laterální část thenaru, mm. lumbricales pro II. a III. prst). Zjišťujeme oslabení opozice, lehce i abdukce palce. Poruchy autonomních vláken se manifestují vzácně vznikem trofických kožních lézí na špičkách prstů, častěji červenavým zbarvením dlaně a palmárních ploch prstů [3, 6, 9].
Nemocní s lézí n. ulnaris v oblasti lokte si stěžují na brnění IV. a V. prstu ruky, na pálivé bolesti a tupost těchto prstů, která postupuje až na hypothenar. Někdy se objevují i bolesti v krajině mediálního epikondylu pažní kosti, občas je celá mediální plocha lokte bolestivá na dotek. Stejně jako u syndromu karpálního tunelu se bolesti a brnění mohou stupňovat v noci, dále pak při flexi v lokti. Často se vyvíjejí parézy a atrofie svalů (hypothenar, interossei, lumbrikales, flexory prstů), pomalu a nenápadně dochází k slabosti a neobratnosti drobných pohybů prstů a ruky. Pro počínající motorickou lézi jsou typické problémy při drobných úkonech prstů, nemocní mají problémy se zapínáním knoflíků, zipu atd. Pro slabost hlubokého flexoru IV. a V. prstu mají nedokonalý stisk ruky. V rámci poruchy vegetativních funkcí se objevují rýhované a atrofické nehty a trofické kožní změny na špičkách V. a IV. prstu [3, 9].
KLINICKÉ VYŠETŘENÍ
Při podezření na mononeuropatii je nutné prokázat přítomnost příznaků, které odpovídají senzitivní a motorické distribuci pouze jednoho (postiženého) nervu. Je potřeba diferencovat mezi lézí radikulární či lézí plexu s jinou distribucí senzitivních a motorických příznaků, či zda se jedná o postižení širší – v rámci polyneuropatie. Při fyzikálním vyšetření se mohou odhalit i jiné predisponující stavy a příčiny rozvoje mononeuropatie (endokrinní nebo metabolické onemocnění, posttraumatické stavy s postižením některých svalových skupin, stavy po centrálních či periferních parézách se změnou hybných stereotypů s přetížením). Provádí se vyšetření kožní citlivosti pomocí jemného dotyku (štětička, špejle, vlastní prst), a vyšetření algického čití. Postupuje se od okrsků s necitlivostí k okrskům méně postiženým, většinou tedy z periferie směrem k centru. V případě syndromu karpálního tunelu pozorujeme hypestezii v oblasti thenaru, I. až III. prstu a radiální části IV. prstu, a na dorzální ploše distálních dvou článků II. až IV. prstu (obr. 3). U léze n. ulnaris pozorujeme poruchu čití v celé oblasti n. ulnaris včetně hřbetu ruky, v oblasti hypothenaru, V. prstu a ulnární části IV. prstu (obr. 4). Často se stává, že přes anamnesticky udávanou hypestezii nebývá porucha čití při vyšetření přítomna [3].
Image 3. Porucha čití při lézi n. medianus 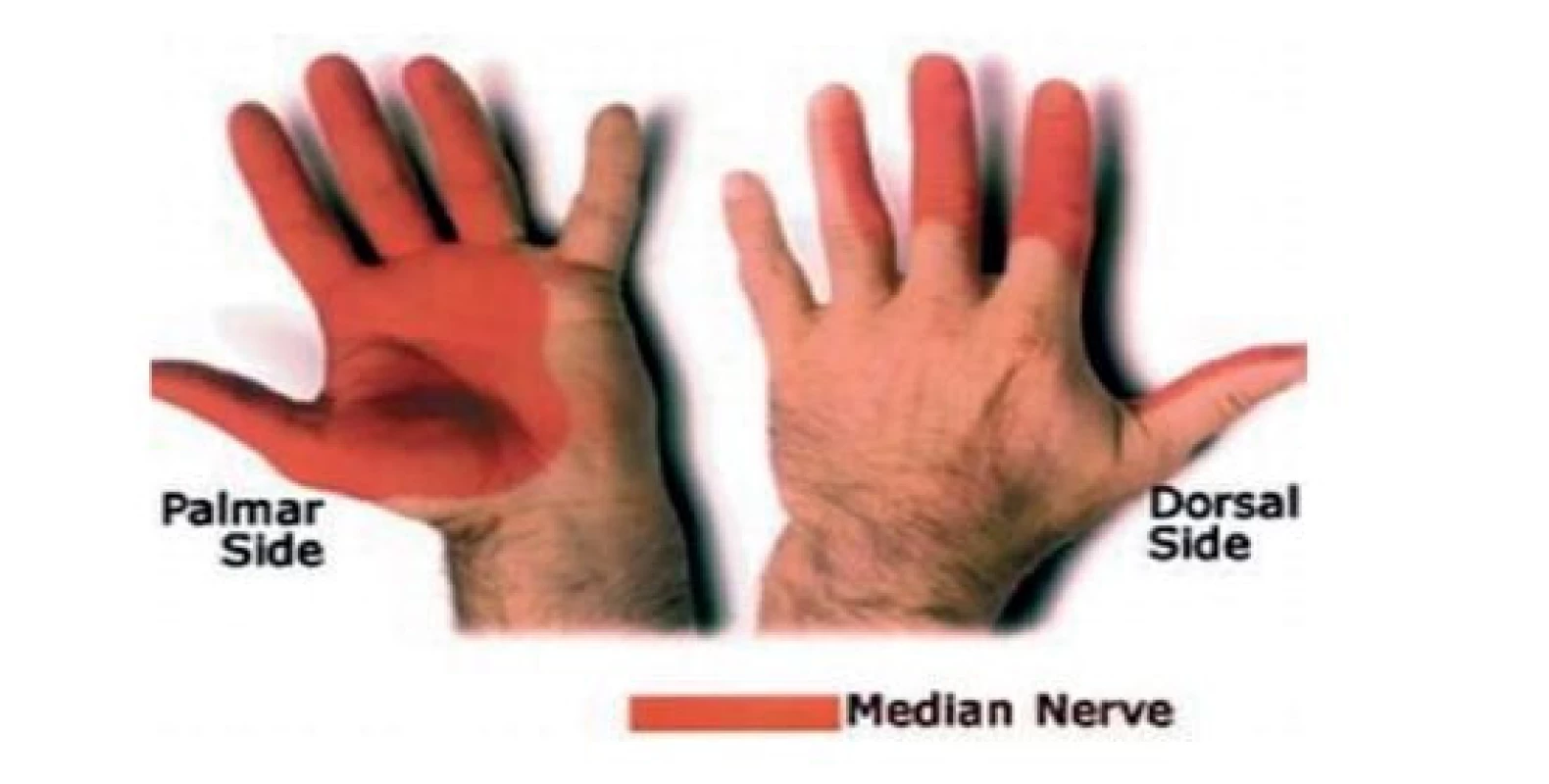
(Zdroj: www.lifesystemschiropractic.com) Image 4. Porucha čití při lézi n. ulnaris 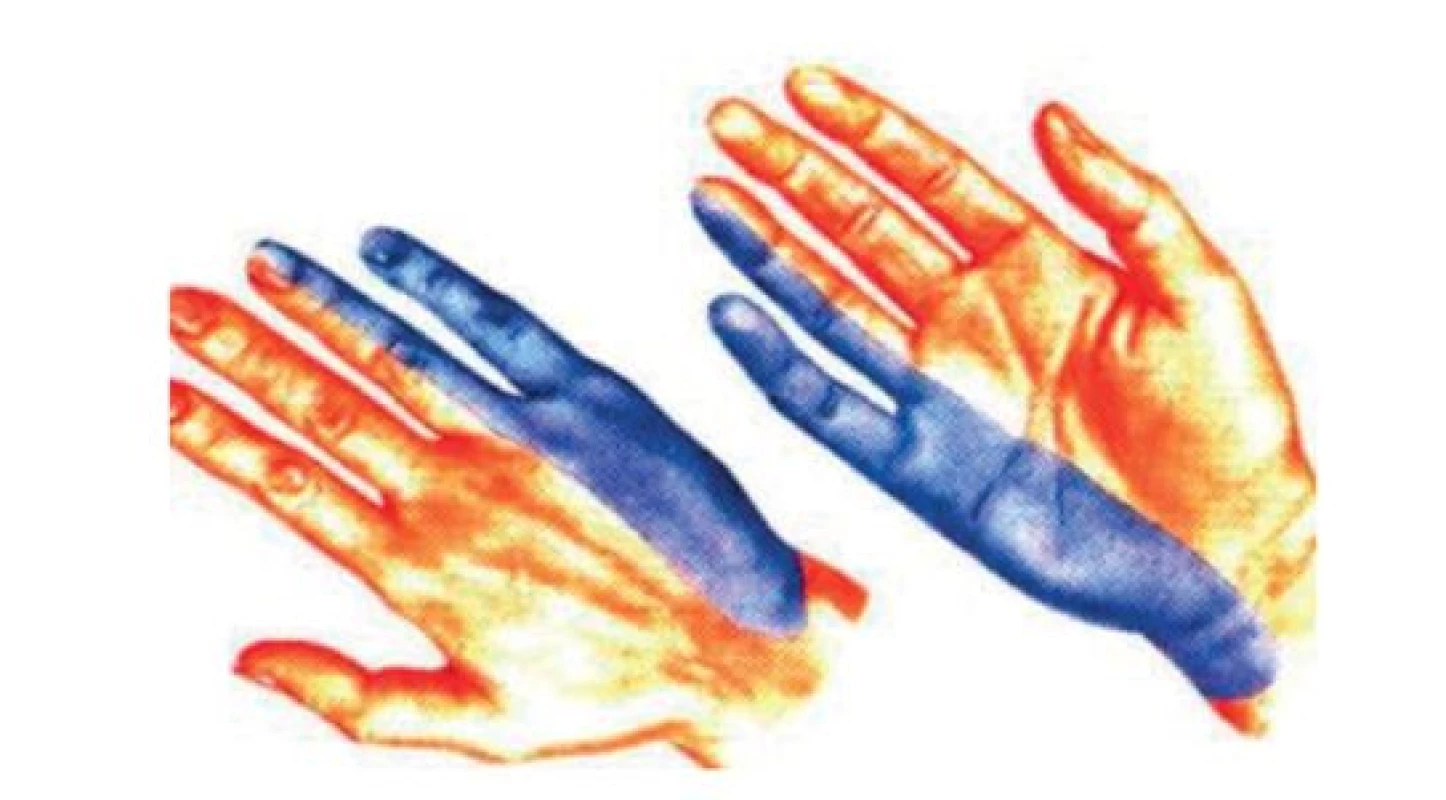
(Zdroj: www m.iliveok.com) Dále se provádí manévry provokující parestezie či senzitivní fenomény. Při vyšetření syndromu karpálního tunelu je jedním z testů Tinelův test, kdy se kladívkem nebo silněji prsty provede poklep nad karpální tunel. Dalším testem je Durkanův test, kdy se na 30 sekund provede komprese prsty nad karpálním tunelem. Lékař může provést pasivní flexi v zápěstí ruky nemocného na 30 sekund, podobný mechanismus má i Phalenův test, kdy nemocný sám provede flexi v zápěstí obou rukou tím, že si před tělem přiloží hřbety obou rukou vzájemně na sebe (obr. 5), při obráceném Phalenově testu nemocný provede hyperextenzi opřením obou dlaní s nataženými prsty v plném kontaktu a zatlačí do krajní extenze (obr. 6) na 30–60 sekund. Tyto dva testy lze provést při flexi v lokti (obr. 5 a 6), nebo při extenzi lokte, kdy je nerv napnut v oblasti paže a předloktí a nemá takovou rezervu své délky jako při flexi lokte, a je tím pádem senzitivnější (obr. 7 a 8).
Image 6. Obrácený Phalenův test 
Image 7. Phalenův test při extenzi lokte 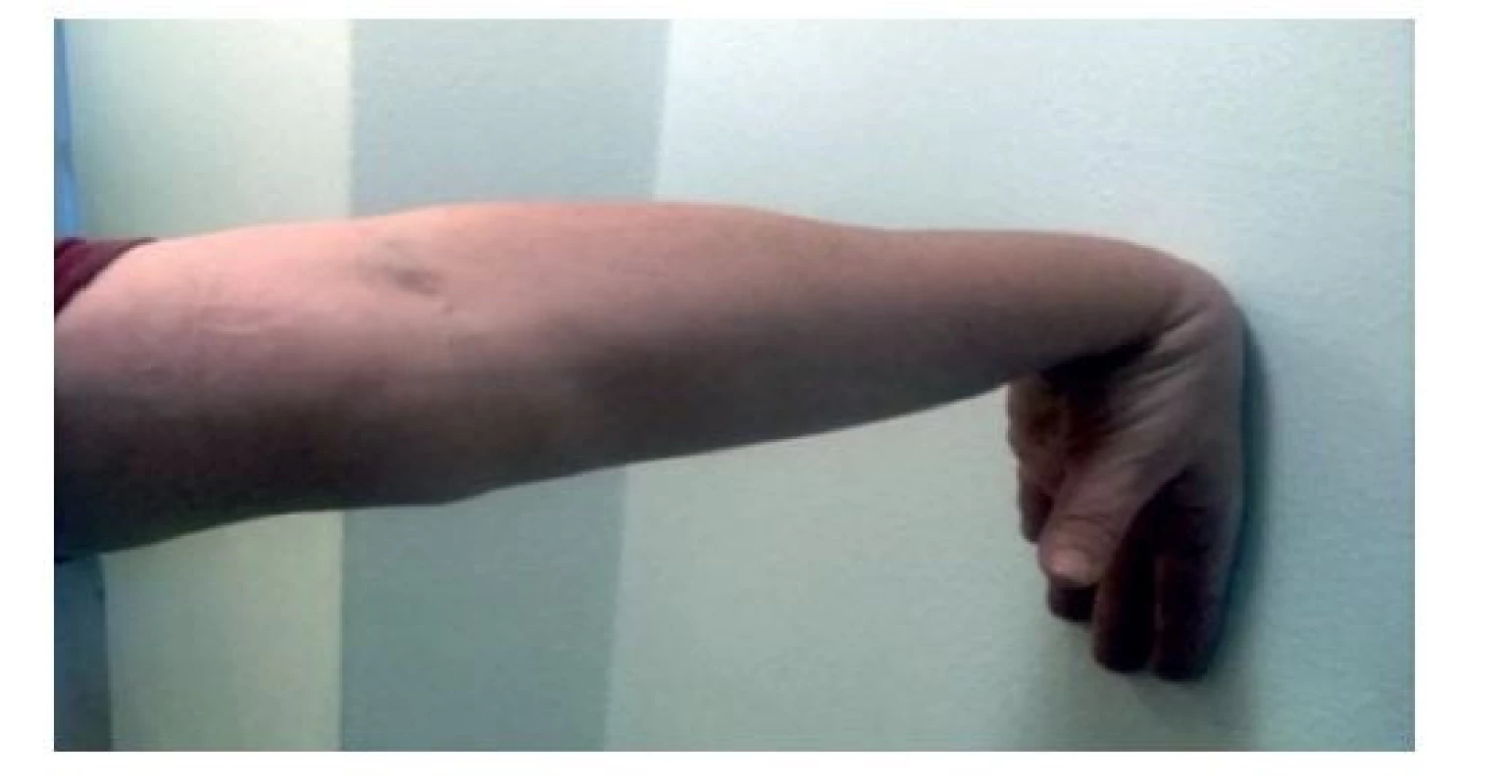
Image 8. Obrácený Phalenův test při extenzi lokte 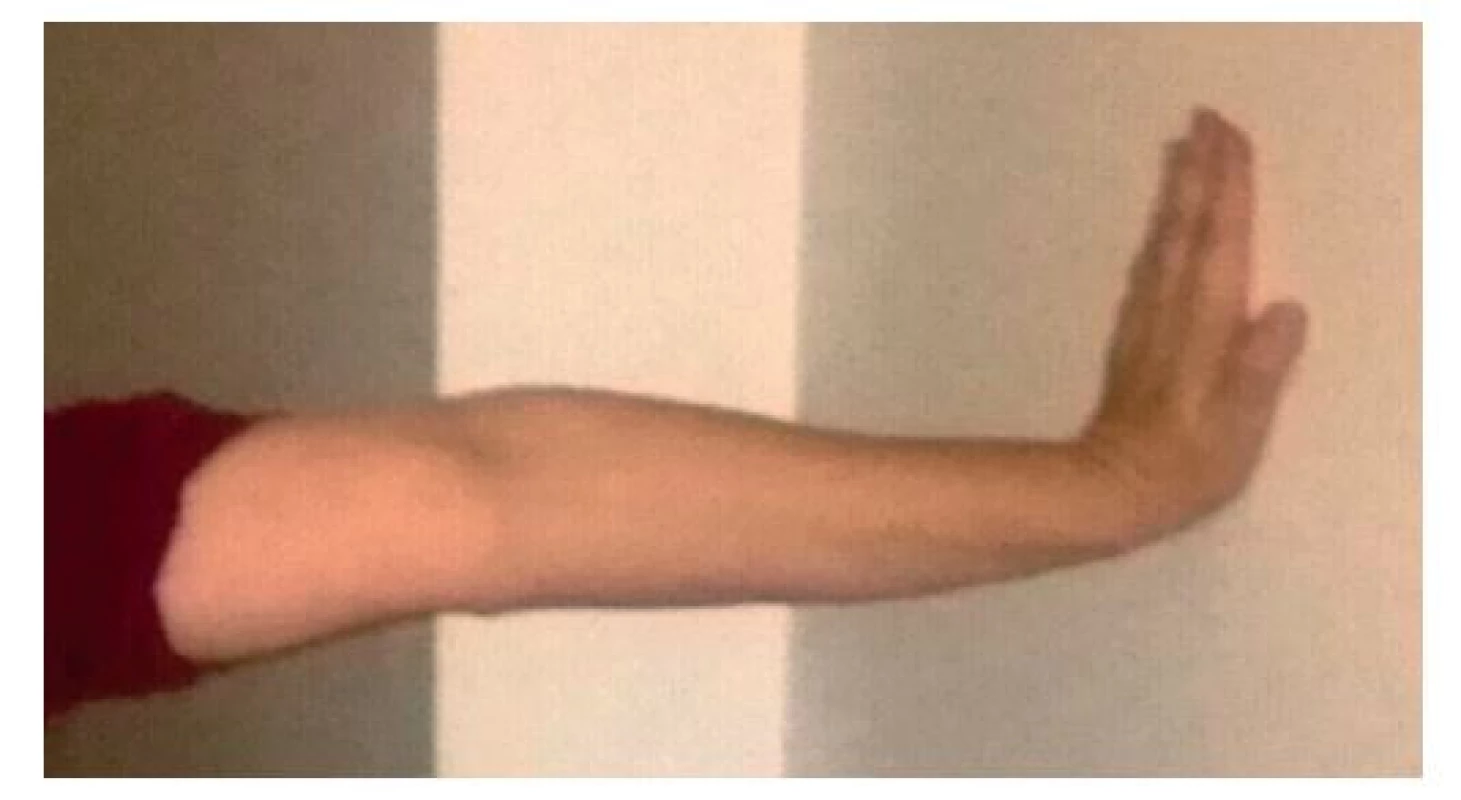
Dalším testem, který lze použít, je test elevace, kdy vyšetřovaný po dobu 60 sekund vzpaží ruce, i tento manévr vyprovokuje parestezie [3, 9, 10]. U léze n. ulnaris lze provokovat parestezie IV. a V. prstu při pevném přiložení dlaní k sobě vzadu za hlavou, kdy se do 30 sekund, a často i dříve, objeví brnění – tzv. ulnární test.
Je potřeba si uvědomit, že výskyt falešně negativních i falešně pozitivních výsledků všech výše uvedených klinických testů je značný, přes pozitivní anamnézu a pozitivitu provokujících manévrů se nemusí jednat o úžinový syndrom. Současně je potřeba vědět, že senzitivní příznaky mohou v těžkém stadiu mizet, ale nejde o příznak zlepšení, ale naopak o příznak těžké denervace. V rámci klinického vyšetření je potřeba se zaměřit na motorické příznaky, které se u úžinových syndromů projevují až v pokročilejších stadiích onemocnění, můžeme pozorovat oslabení a hypotrofii až postupnou atrofii svalstva. Úbytek svalové síly a rozvoj atrofií svalu se často vyvíjí nepozorovaně, neboť bývají překryty výraznými senzitivními příznaky, proto tak často osoby s mnohaletými paresteziemi rukou přicházejí již pozdě, s pokročilými parézami a atrofiemi svalstva. Stupeň oslabení jednotlivých svalů či svalových skupin lze kvantifikovat za využití svalového testu, což je v rámci ambulantního vyšetření komplikované, proto se využívají různé modifikace testu. U syndromu karpálního tunelu můžeme pozorovat parézu abdukce a opozice palce jako příznak denervace u středně těžkého a těžkého syndromu, a atrofii drobných svalů thenaru. Atrofické svalstvo lze hodnotit pohmatem při opozici palce, k objektivizaci oslabení opozice a abdukce palce lze využít Flaschenzeichenův test – obr. 9, kdy pro parézu krátkého abduktoru palce nemocný nedotáhne abdukci palce a neobejme kulatý předmět tak dokonale jako zdravou rukou. U nemocných se syndromem karpálního tunelu pro úbytek svalové hmoty svalstva palcového valu vázne špetka [3, 6, 9, 10].
Image 9. Flaschenzeichenův test 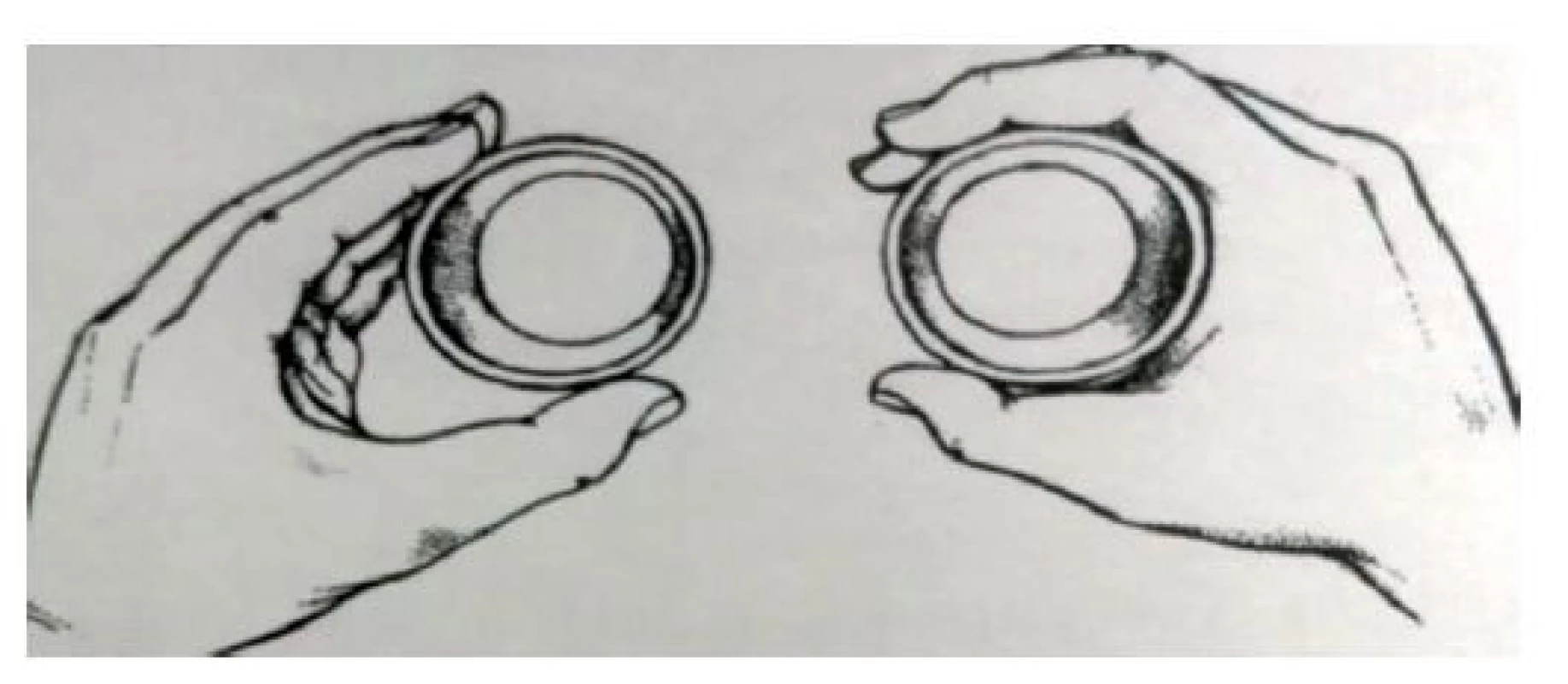
(podle [3]) Léze motorických vláken n. ulnaris se projevuje parézami a atrofiemi svalů hypothenaru, m. interossei, m. lumbricales a flexorů prstů, postupně dochází ke zhoršování jemné motoriky. Jako první se objevuje paréza m. interosseus dorsalis I (laterární dukce ukazováku s atrofií I. interoseálního prostoru), dále se objevuje oslabení až omezení addukce malíku, ten může až odstávat – Watenbergův příznak. V pokročilých případech se vyskytuje ulnární drápovitá ruka charakterizovaná parézou a atrofiemi interoseálních svalů, hypothenaru, mediálního thenaru a insuficiencí lumbrikálních svalů pro IV. a V. prst – hyperextenční postavení prstů v metakarpofalangeálních kloubech a semiflekčním postavení v interfalangeálních kloubech (V., IV. a eventuálně z části III. prst). Při vyšetření se postupně testuje addukce a abdukce jednotlivých prstů – obr. 10 a 11, včetně addukce palce a abdukce palce. Pro průkaz parézy m. adduktor pollicis lze provést Fromentovu zkoušku – obr. 12 – vyšetřovaného vyzveme, aby stiskl papír mezi palec a ukazovák, při paréze m. adduktor pollicis není schopen addukce palce, kterou nahrazuje flexí distálního článku palce – nahradí pohyb pomocí m. flexor pollicis longus (inervace n. medianus). Lze vyzvat k tomu, aby papír tahem přetrhl, ale na straně parézy papír vyklouzne kvůli oslabení m. adduktor pollicis [3, 6, 9, 10].
Image 10. Addukce v MP kloubech proti odporu 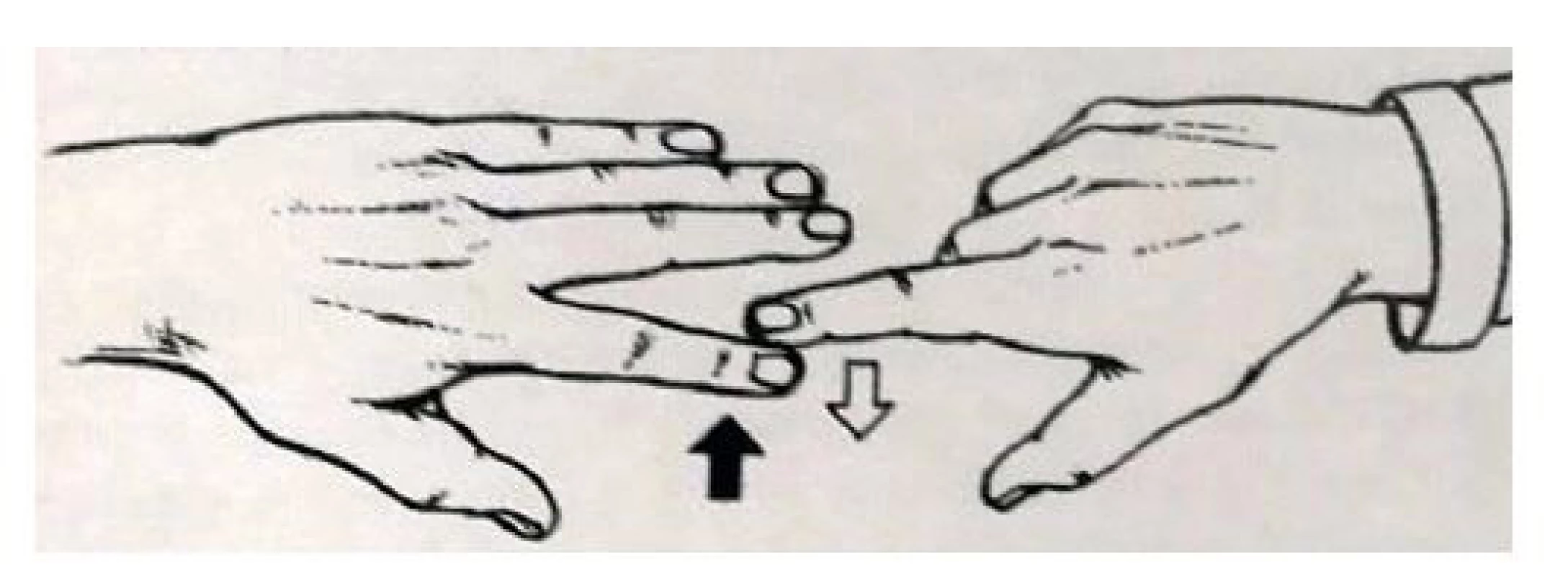
(podle [3]) Image 11. Abdukce v MP kloubech proti odporu 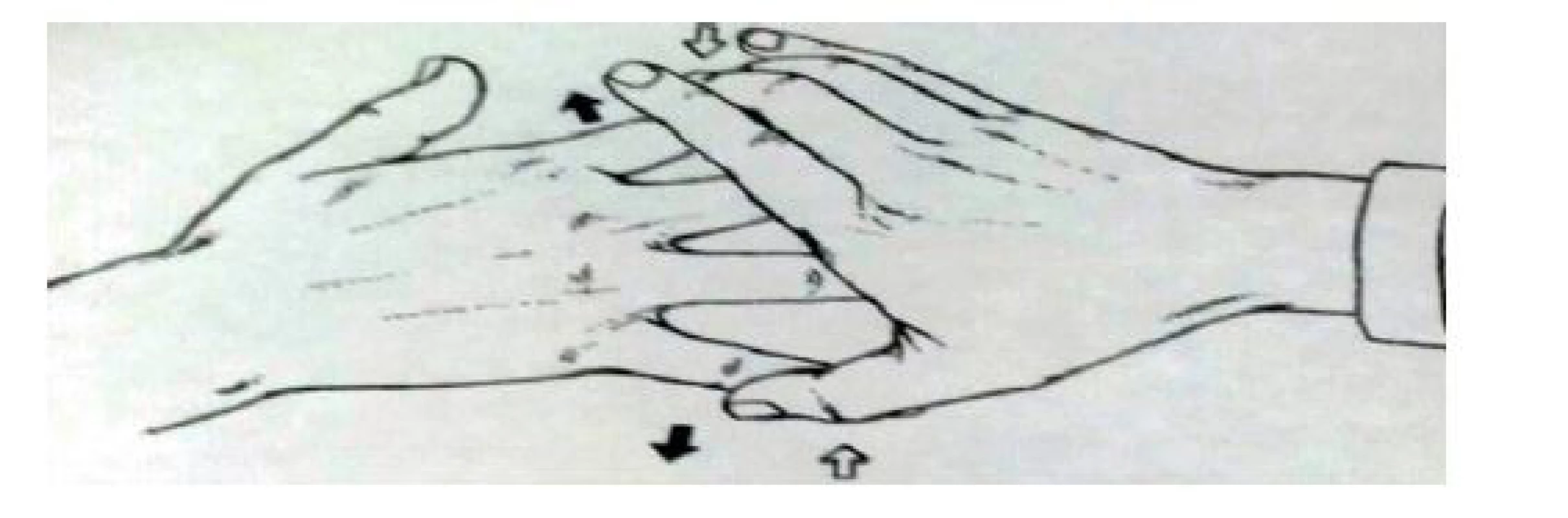
(podle [3]) Image 12. Addukce palce – Fromentova zkouška 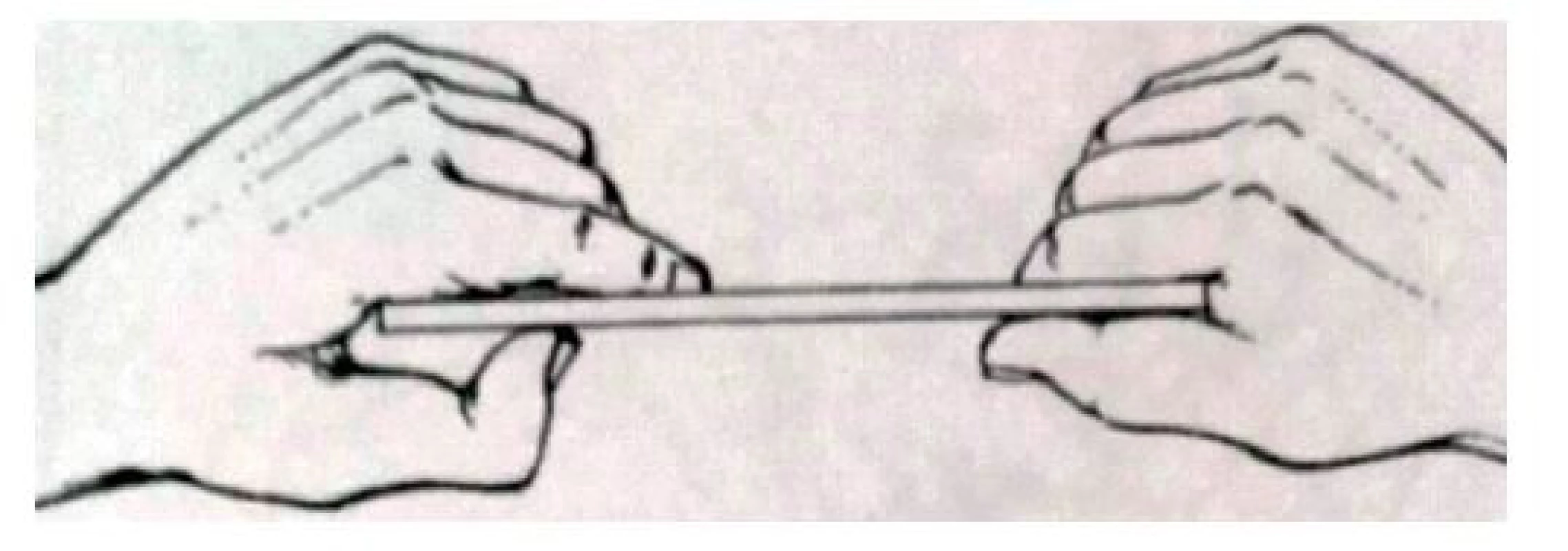
(podle [3]) Dále se testuje abdukce malíku – nemocný není schopen oddálit malík od ostatních prstů. Funkci lumbrikálních svalů (lumbrikální svaly jsou jen čtyři, palec tento sval nemá, první dva lumbrikální svaly jsou inervovány z n. medianus, pro prsteník a malík z n. ulnaris) lze testovat pomocí tzv. testu kormidlo – vyšetřovaný položí ruku dorzální plochou na stůl a pak se vyzve k provedení flexe v metakarpofalangeálních kloubech – obr. 13, při oslabení lumbrikálních svalů III a IV nezvládá současnou flexi v MP kloubech a udržení extenze v proximálních a distálních interfalangeálních kloubech [3, 6, 9, 10].
Image 13. Test kormidlo 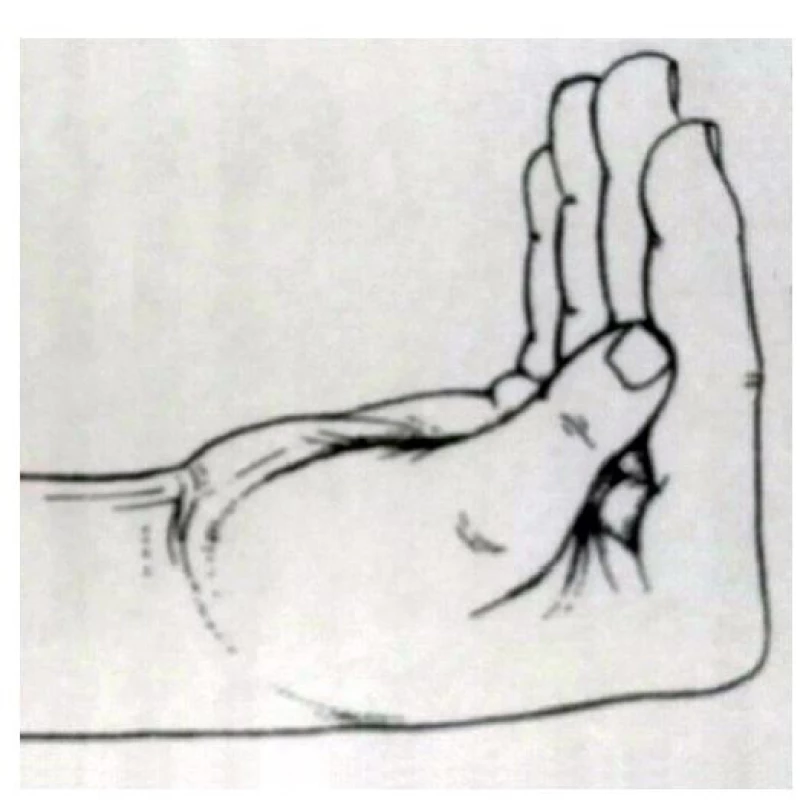
(podle [3]) ELEKTROFYZIOLOGICKÁ DIAGNOSTIKA
Základním vyšetřením pro verifikaci úžinových syndromů je vyšetření vedení nervem (NCS) a jehlová elektromyografie. Charakteristickými nálezy u fokálních neuropatií je fokální snížení rychlosti vedení v nervových vláknech, blok vedení a časová disperze odpovědí. Podíl axonální léze a její dynamiku (denervační i reinervační změny, aktivní i inaktivní) lze posoudit jehlovou EMG.
Elektrofyziologické vyšetření mononeuropatií je indikováno k průkazu léze nervu v místě komprese, ke stanovení podílu demyelinizace a axonální léze, k vyloučení další neurogenní poruchy (např. polyneuropatie či radikulární léze), ke sledování dynamiky změn, k indikaci léčebného postupu včetně posouzení efektu léčby, a k posudkovým potřebám (pro účely posouzení nemoci z povolání, úrazové pojištění, posouzení invalidity).
V časné fázi komprese n. medianus v karpálním tunelu se jedná o lézi myelinové pochvy v určitém segmentu nervu, fokální demyelinizaci, a to s predilekčním postižením senzitivních vláken. Rozhodující roli v diagnostice syndromu karpálního tunelu má vyšetření vedení senzitivními a motorickými vlákny. Postižení myelinu může působit negativní výpadkové příznaky (zpomalení vedení, časovou disperzi, poruchu přenosu vyšších frekvencí až kompletní blok vedení) i příznaky pozitivní. Zpočátku se prokazuje snížená rychlost senzitivního vedení (snížení SCV) a prodloužení distální motorické latence (DML), méně často kombinace s blokem vedení (snížená amplituda sumačního svalového akčního potenciálu – CMAP bez prodloužení odpovědi), postupně se objevuje i chronodisperze potenciálů – sumačního svalového akčního potenciálu (dále i jen „CMAP“) či sumačního akčního potenciálu senzitivního nervu (dále i jen „SNAP“), které se projeví jako delší, nižší a polyfázové odpovědi. Význam má i vyšetření latencí F-vlny. Při déletrvající kompresi n. medianus v karpálním tunelu dochází k axonální lézi s rozvojem denervačního syndromu, která se projeví snížením amplitud SNAP a CMAP. Primárně axonální forma, bez patologického nálezu při vyšetření vedení, je zcela vzácná. Provádí se vždy vyšetření jak senzitivních, tak motorických vláken, a to na obou končetinách, kdy srovnáváme nálezy na postižené končetině s nálezy na nepostižené končetině, současně se provádí i vyšetření vedení senzitivních a motorických vláken n. ulnaris, popř. i n. radialis, obou rukou.
Na patogenezi léze n. ulnaris v lokti se podílí taktéž především fokální demyelinizace, zde s predilekčním postižením motorických vláken, ale na rozdíl od syndromu karpálního tunelu je zde značný podíl primární axonální léze. Někteří autoři uvádějí, že až 50 % lézí n. ulnaris v lokti tvoří primární kompresivní axonální léze bez demyelinizace. Při vyšetření motorických vláken je nejčastějším nálezem zpomalení vedení motorickými vlákny v lokti. U části nemocných s akutní lézí se prokáže blok vedení – pokles amplitudy CMAP nad loktem o více než 50 % při srovnání s CMAP pod loktem. Při vyšetření vedení senzitivními vlákny je možno prokázat snížení SCV v loketním segmentu u fokální demyelinizace, snížení amplitudy SNAP nad loktem ve srovnání s amplitudou pod loktem, tak časovou disperzi SNAP u chronických kompresivních lézí. Nález lehkého difuzního zpomalení SCV či chybění SNAP však nemá žádný lokalizační význam.
Využití jehlové EMG:
– dlouhodobá komprese n. medianus v karpálním tunelu může vést k axonální lézi různého rozsahu, s rozvojem paréz a atrofií svalů. Vyšetření pomocí jehlové elektromyografie nezvýší senzitivitu vyšetření, ale prokáže různě vyjádřený denervační syndrom na podkladě chronické komprese v karpálním tunelu, nebo v rámci jiné axonální léze (radikulopatie C6–7, motorické axonální neuropatie). V jehlové EMG nacházíme reinervační potenciály (korelát chronického procesu) a abnormní spontánní aktivitu (korelát akutního postižení). Pro vyšetření je vhodný m. abduktor pollicis brevis;
– u lézí n. ulnaris v lokti se rozvíjí sekundární axonální léze na podkladě jak těžkých demyelinizacích změn, tak i průvodní ischemie nervu. U části kompresivních lézí n. ulnaris se prokazuje primární axonální léze i bez průvodní fokální demyelinizace. V těchto případech se nachází akutní či chronická axonální léze ve svalech inervovaných n. ulnaris na předloktí (m. flexor digitorum profundus IV. a V. prstu, méně pak m. flexor carpi ulnaris), i ve svalech ruky, a to bez fokálního snížení MCV či SCV a bez známek bloku vedení [3, 10].
EMG vyšetření tak verifikuje postižení senzitivních a motorických vláken, a z vyšetření je patrné i zda je proces chronický, akutní či subakutní. Podle hodnot naměřených v neurografii kvantifikujeme postižení.
Pro účely posouzení nemoci z povolání byl v ČR vydán Standard elektrofyziologického vyšetření syndromu karpálního tunelu pro potřeby hlášení choroby z povolání, který vydala Česká neurologická společnost [Kadaňka et al., 2005], který definuje elektrofyziologicky střední stupeň syndromu karpálního tunelu. Pro zpřesnění a sjednocení postupů elektrofyziologických laboratoří a pro zajištění srovnatelnosti elektrofyziologických nálezů při posuzovaní izolovaného syndromu karpálního tunelu podle kapitoly II, položky č. 7 a 10, přílohy Nařízení vlády č. 290/1995 Sb., kterým se stanoví seznam nemocí z povolání, ve znění pozdějších předpisů, byl ve Věstníku Ministerstva zdravotnictví České republiky v roce 2003 (Věstník MZ ČR, částka 10, rok 2003) doporučen postup, jehož cílem je pomocí objektivních elektrofyziologických parametrů stanovit nejméně střední stupeň závažnosti izolovaného syndromu karpálního tunelu, jako podmínku odškodnitelnosti. Elektrodiagnostika syndromu karpálního tunelu je založena především na hodnocení rychlosti vedení senzitivních a motorických vláken n. medianus přes karpální úžinu, neboť jde o převážně demyelinizační typ poškození tohoto periferního nervu. Stanovení abnormálních hodnot vedení vychází z porovnání získaných parametrů latencí na stanovenou vzdálenost, nebo rychlosti vedení s vedením n. medianus u asymptomatických jedinců, nebo porovnáním s vedením v nepostiženém úseku vlastního druhostranného n. medianus, nebo s vedením v jiných nepostižených nervech téže ruky (n. ulnaris nebo n. radialis). Při měření musí být dodrženy technické parametry, zejména se jedná o teplotu povrchu kůže nad měřenou oblastí, neutrální polohu ruky v zápěstí (bez volární či dorzální flexe a dukcí), standardní uložení snímacích a stimulačních elektrod a standardní měření vzdáleností. Vedení senzitivními vlákny se provede antidromní (aktivní záznamová elektroda je umístěna proximálně od retenční) nebo ortodromní technikou (aktivní záznamová elektroda je umístěna distálně od retenční). Vzdálenost stimulační elektrody a snímací elektrody je 14 cm. Stanovuje se rychlost vedení senzitivními vlákny (SCV) n. medianus k II. nebo III. prstu na uvedenou vzdálenost 14 cm, distální motorická latence (DML) n. medianus (na 8 cm lomeně), rychlost vedení senzitivními vlákny n. ulnaris a distální motorická latence n. ulnaris k V. prstu. Fakultativně se provede elektrofyziologické vyšetření jehlou bříška krátkého abduktoru palce (m. abduktor pollicis brevis) a některého svalu inervovaného n. ulnaris. Elektrofyziologické vyšetření se provádí při teplotě kůže v rozmezí 32–36 °C po celou dobu vyšetření.
Elektrofyziologické vyšetření izolovaného syndromu karpálního tunelu odpovídá nejméně střednímu stupni závažnosti, jestliže rychlost vedení senzitivními vlákny n. medianus od zápěstí k II. nebo III. prstu klesla minimálně na 38 m/s, nebo je odpověď nevýbavná. Současně je normální nález DML a normální nález SCV k V. prstu u n. ulnaris. Dalším nutným nálezem je buď prodloužení DML na 5,3 ms a více, či nevýbavnost odpovědi, nebo nález trvalé abnormní spontánní aktivity typu fibrilací nebo pozitivních ostrých vln v jehlové EMG z m. abduktor pollicis brevis nejméně ze dvou míst, současně tato aktivita chybí ve svalech ruky inervovaných z n. ulnaris. Zároveň jsou přítomny klinické známky syndromu karpálního tunelu, a byla provedena diferenciální diagnostika k vyloučení jiných onemocnění.
Je třeba si uvědomit, že přibližně u 10–20 % pacientů s klinickými příznaky syndromu karpálního tunelu se elektrofyziologický nález od typického vzorce odlišuje, může být např. výraznější postižení motorických vláken než senzitivních, nebo mohou být prakticky normální hodnoty rychlosti vedení n. medianus přes karpální tunel. Splnění výše uvedených kritérií je proto chápáno jako podmínka dostačující, ale nikoliv nutná, pro závěr o nejméně středním stupni závažnosti. Jestliže jsou výše uvedená kritéria splněna, jde nepochybně nejméně o středně těžký, tedy odškodnitelný, izolovaný syndrom karpálního tunelu. Jestliže kritéria splněna nejsou, nemusí být odškodnitelnost zcela vyloučena. Při posuzovaní těchto atypických případů je pak nutno vycházet z komplexního hodnocení klinického stavu, a podle potřeby provést další vyšetření – rozdíl latencí senzitivního vedení n. medianus a ulnaris ke IV. prstu, rozdíl latencí senzitivního vedení n. medianus a ulnaris transkarpálně, rozdíl latencí senzitivního vedení n. medianus a radialis k I. prstu, eventuálně zvolit další testy – zhodnocení poměru proximodistálního senzitivního vedení senzitivních vláken přes karpální tunel ke III. prstu (u zdravých jedinců proximální úsek vede vždy rychleji než distální) nebo měření senzitivního vedení přes karpální tunel v 1centimetrových vzdálenostech (abnormní hodnota nad 0,4ms) – tzv. inching [3, 5, 15].
Pro zpřesnění a celostátní sjednocení postupu středisek nemocí z povolání při poškození ulnárního nervu v lokti jako možné nemoci z povolání podle kapitoly II, položky č. 7 a 10 seznamu nemocí z povolání, který je přílohou NV č. 290/1995 Sb., ve znění pozdějších předpisů, bylo ve Věstníku Ministerstva zdravotnictví České republiky v roce 2011 (Věstník MZ ČR částka 11, 2011) vydáno Metodické opatření ke stanovení středního stupně závažnosti poškození loketního nervu v oblasti lokte za pomoci elektrofyziologických kritérií. Stejně jako u syndromu karpálního tunelu lze poškození loketního nervu uznat za nemoc z povolání za předpokladu přítomnosti klinických příznaků odpovídajících poškození loketního nervu v oblasti lokte (např. zánikové příznaky – hypestezie, paréza, atrofie) a patologického EMG nálezu, které odpovídají nejméně středně těžké poruše. Současně v rámci diferenciální diagnózy byla vyloučena jiná onemocnění jako např. polyneuropatie, kořenová léze C8, syndrom Guyonova kanálu.
Při měření musí být dodrženy technické parametry. Zejména se jedná o teplotu povrchu kůže nad měřenou oblastí, kdy teplota kůže na bazi IV. prstu je minimálně 32,0 °C, polohu horní končetiny, kdy se vyšetření provádí v semiflexi v lokti v rozsahu 90 stupňů po celou dobu vyšetření, standardní umístění aktivních snímacích a referenčních snímacích elektrod a standardní měření vzdáleností. Vyšetření se provede vždy na obou horních končetinách. Stanovuje se rychlost motorického vedení n. ulnaris přes loket, rychlost motorického vedení n. ulnaris přes předloktí, amplituda CMAP – sumační motorický akční potenciál nad m. abduktor digiti minimi (dále i jen ADM) při stimulaci n. ulnaris v zápěstí a fakultativně, při podezření na axonální lézi loketního nervu (jsou přítomny klinické příznaky, ale je nízký sumační motorický potenciál – CMAP) se k vyloučení kořenové léze C8 doplní vyšetření následujících svalů jehlovou elektrodou: m. ADM, m. interoseus dorsalis primus, m. abduktor pollicis brevis a m. extenzor digitorum communis. Jako referenční nerv se vyšetří nervus medianus tak, jak bylo uvedeno výše.
Elektrofyziologický nález fokálního poškození ulnárního nervu v lokti odpovídá nejméně střednímu stupni závažnosti, jestliže je na vyšetřované končetině rychlost motorického vedení ulnárního nervu přes loket nižší než 39 m/s, nebo je nejméně o 30 % pomalejší oproti rychlosti motorického vedení tohoto nervu na předloktí. Střednímu stupni odpovídá také, když amplituda CMAP ADM při stimulaci loketního nervu ze zápěstí je o více než 50 % nižší než amplituda CMAP ADM na druhé končetině, nebo je absolutní hodnota amplitudy CMAP nižší než 4,8 mV, a současně byla pomocí jehlové EMG vyloučena kořenová léze C8, a zároveň se nejedná o syndrom Guyonova kanálu.
Posouzení atypických případů musí být předmětem další klinické a elektrofyziologické rozvahy, lze využít např. vyšetřovací techniku inching, která je vhodná pro přesné stanovení lokalizace léze, vhodné je doplnění vyšetření senzitivních vláken V. prstu [12, 13].
ZOBRAZOVACÍ METODY
RTG vyšetření neposkytuje u úžinových syndromů podstatné informace, lze jej doporučit v rámci diferenciální diagnostiky při podezření na revmatologické onemocnění nebo abnormitu kostí, např. po traumatu. Počítačová tomografie je schopna ozřejmit anatomické vztahy v karpálním tunelu. Přesný trojdimenzionální obraz nejen kostěných, ale i měkkotkáňových struktur (šlach, svalů, vazů, cév a i nervů) pak poskytuje MR neurografie, pomocí které lze identifikovat příčinu komprese nervu (kongenitální stenózu kanálu, ztluštění synovie šlach flexorů, intrakanalikulární ganglion, neurom, tumor či otok nervu). Další levnější a dostupnější metodou je ultrasonografie, pomocí které lze taktéž prokázat mechanickou kompresi nervu v tunelu. Tyto metody jsou využívány v případě potíží s diagnostikou či terapií [3, 10].
LÉČBA
Nejúčinnější terapií profesionálních kompresivních syndromů je odstranění příčiny, odstranění zátěže končetiny, tj. vyřazení z expozice rizikovým faktorům v práci a současně zamezení přetěžování i mimopracovně (např. při sportu). Terapeutický postup se odvíjí od stupně postižení, elektrofyziologického nálezu, klinického nálezu a subjektivních potíží. Konzervativní léčba spočívá v dodržování klidového a šetřícího režimu. U syndromu karpálního tunelu omezení flexe a extenze v zápěstí, imobilizace ruky ve 30stupňové extenzi dlahou na noc. U léze loketního nervu je důležitá minimalizace flexe v lokti, nekřížit paže, zamezit zevnímu tlaku na loket (škodlivé je opírání se o flektovaný loket), je vhodné používat podložky pod loket. U většiny nemocných dojde ke zlepšení, ale efekt imobilizace může být jen krátkodobý. Další možností konzervativní terapie je aplikace injekce kortikosteroidů do postižené oblasti, která vede většinou k úlevě, ale i její efekt může být krátkodobý a recidivy jsou hojné. Aplikace kortikoidů by neměly být časté, neboť zbytky kortikoidů mohou poškodit nerv i tunel a ztěžují další léčebný postup. U syndromu karpálního tunelu byl zjištěn dobrý efekt kortikoidů i při perorálním podání, vede ke zmírnění bolestí a brnění. Dále je možno aplikovat nesteroidní antirevmatika celkově i lokálně, či doporučit fyzioterapii, podpůrný účinek mohou mít i fyzikální procedury (laser, ultrazvuk).
Operační řešení je u úžinových syndromů indikováno s rozvojem paréz a atrofií svalů s výraznými senzitivními příznaky a bolestmi. U syndromu karpálního tunelu indikuje operační řešení většina neurologů u středně těžkého a těžkého stupně postižení, pokud jsou trvale přítomny senzitivní, případně i motorické příznaky, a odpovídá tomu i elektrofyziologický nález. Chirurgická terapie spočívá v dekompresi nervu přetětím ligamentum carpi transversum, dále je nutno přetnout i další možné anomální pruhy či sval, a uvolnit n. medianus. Lze operovat i lehký stupeň, pokud příznaky pacienta výrazně obtěžují a nedaří se je zvládnout konzervativní léčbou. Naopak i středně těžký karpální syndrom lze někdy efektivně léčit konzervativně. Operační řešení je velmi efektivní, ale reoperace karpálního tunelu jsou časté. Akutní či zánikové léze n. ulnaris v oblasti lokte nejsou určeny k operaci. K té se při úžinovém syndromu ulnárního nervu přistupuje při selhání konzervativní léčby, kdy přes zavedený klidový a šetřící režim dochází k progresi axonální ztráty (atrofie ulnárních svalů ruky, oslabení funkce, porucha čití, nález axonální ztráty na EMG). Existuje několik operačních technik a řešení – prostá dekomprese n. ulnaris v kubitálním tunelu, transpozice ulnárního nervu před mediální epikondyl, někdy se provede i resekce mediálního epikondylu s reinzercí flexorů i m. pronator teres. Operační léčba ve fázi axonálního postižení, která odstraní útlak nervu, nemusí vést ke zlepšení funkce nervu. Úspěšnost operačního řešení komprese n. ulnaris je ve srovnání s operačním řešením komprese n. medianus relativně méně úspěšná (60–90 %).
U problematiky profesionálních úžinových syndromů je důležitá prevence, spočívající v předcházení vzniku onemocnění (minimalizace expozice rizikovým faktorů, používání OOPP, úprava pracovišť, pracovních postupů, norem, bezpečnostní přestávky, vstupní a periodické pracovnělékařské prohlídky), včasné rozpoznání prvních příznaků a eventuální úprava pracovních podmínek nebo přeřazení na jinou práci, aby nedocházelo k dalšímu postižení [3, 6, 7, 10, 12].
POSUDKOVÁ ČÁST
Postup při uznávání úžinových syndromů jako nemoci z povolání
Obecné postupy uznávání nemocí z povolání
Definice nemoci z povolání a seznam nemocí z povolání jsou uvedeny v nařízení vlády č. 290/1995 Sb., kterým se stanoví seznam nemocí z povolání, ve znění pozdějších předpisů. Nemoci z povolání jsou nemoci, které vznikají nepříznivým působením chemických, fyzikálních, biologických nebo jiných činitelů, pokud vznikly za podmínek uvedených v seznamu nemocí z povolání, který je přílohou uvedeného nařízení. Za nemoc z povolání (NzP) se považuje také akutní otrava způsobená nepříznivým působením nadlimitních koncentrací chemických látek. Seznam nemocí z povolání je rozdělen do pěti kapitol, v každé kapitole jsou uvedeny pod položkami jednotlivé nemoci z povolání, u nich pak podmínky vzniku. Pro uznávání nemocí z povolání podle uvedeného nařízení příslušnými poskytovateli zdravotních služeb platí zvláštní právní předpisy, kterými jsou zákon č. 373/2011 Sb., o specifických zdravotních službách, ve znění pozdějších předpisů, a vyhláška č. 104/2012 Sb., o stanovení bližších požadavků na postup při posuzování a uznávání nemocí z povolání, a okruh osob, kterým se předává lékařský posudek o nemoci z povolání, podmínky, za nichž nemoc nelze nadále uznat za nemoc z povolání, a náležitosti lékařského posudku. Podle zákona o specifických zdravotních službách zdravotní stav osoby v souvislosti s nemocí z povolání zjišťují a posuzují poskytovatelé pracovnělékařských služeb. Nemoci z povolání posuzují, uznávají a vývoj zdravotního stavu osoby s uznanou nemocí z povolání sledují poskytovatelé v oboru pracovního lékařství, kteří získali povolení ministerstva zdravotnictví k uznávání nemocí z povolání, pokud není uvedeno jinak; pro tyto účely mohou též provádět, je-li to účelné, vyšetření pro zjištění zdravotního stavu. Posuzujícím lékařem je lékař se specializovanou způsobilostí, nebo se zvláštní odbornou způsobilostí, v oboru pracovní lékařství. Tento poskytovatel pak nemoc z povolání uznává na základě zjištění zdravotního stavu poskytovatelem pracovnělékařských služeb, a to včetně zjištění zdravotního stavu před vznikem onemocnění, a výsledků jím vyžádaných odborných vyšetření, a jeho stanoviska. Dále na základě vlastního vyšetření a výsledků dalších provedených nebo vyžádaných odborných vyšetření, pokud jsou důvodná, a na základě ověření podmínek vzniku nemoci z povolání, které provádí orgány ochrany veřejného zdraví podle zákona o ochraně veřejného zdraví, s několika výjimkami. V případě podezření na vznik nemoci z povolání nebo podezření, že nemoc již nadále nesplňuje podmínky pro uznání nemoci z povolání, je posuzovaná osoba povinna podrobit se odbornému vyšetření indikovanému výše uvedenými poskytovateli, a to u poskytovatele, který mu byl určen. Jestliže se posuzovaná osoba odmítne podrobit odbornému vyšetření, nahlíží se na ni jako na osobu, která nemocí z povolání netrpí. Lékařský posudek se nevydá.
Ověřování podmínek vzniku onemocnění pro účely posuzování nemocí z povolání provádí pověřený pracovník orgánu ochrany veřejného zdraví na základě žádosti věcně a místně příslušného poskytovatele s povolením ministerstva zdravotnictví k uznávání nemoci z povolání. Tento poskytovatel žádá krajskou hygienickou stanici (KHS) o ověření podmínek vzniku onemocnění pouze tehdy, když byly splněny klinické podmínky pro uznání NzP, vyloučeny neprofesionální etiologické vlivy, a je podezření na profesionální etiologii. Vlastní šetření je prováděno přímo na pracovišti posuzované osoby, za účasti zaměstnavatele a posuzované osoby. Při šetření pověřený pracovník ověří pracovní anamnézu posuzované osoby, míru expozice příčinným faktorům, které jsou rozhodující pro vznik šetřeného onemocnění v rozhodném období, ve kterém mohlo vzniknout, a seznámí se se závěry lékařských posudků o zdravotní způsobilosti k práci vydaných na základě vstupní lékařské prohlídky a periodických lékařských prohlídek. Vše se uvede do protokolu, jeho součástí je i přesný popis pracovního zařazení ve stanoveném období, zařazení vykonávané práce či prací do kategorie, s uvedením všech relevantních rizikových faktorů, podrobný popis práce a hodnocení expozice relevantním faktorům. Pro hodnocení míry expozice se mohou využít výsledky měření provedených již pro účely kategorizace práce, pokud nedošlo ke změně podmínek práce. Jestliže tato měření neposkytují dostatečné informace, nebo je nelze použít, objedná se příslušné měření u zdravotního ústavu. Na základě zjištění uvedeného v protokolu ze šetření a na základě provedených měření je vypracováno vyjádření, jehož nedílnou součástí je závěrečné hodnocení, které říká, zda šetřením bylo ověřeno, že při práci, kterou posuzovaná osoba vykonávala v rozhodném období u zaměstnavatele byly/ nebyly splněny podmínky vzniku nemoci z povolání uvedené v příslušné kapitole a položce přílohy NV č. 290/1995 Sb., ve znění pozdějších předpisů. V ojedinělých případech lze uvést závěr, že nelze objektivně prokázat, zda práce, kterou posuzovaná osoba vykonávala u zaměstnavatele, splňovala podmínky pro uznání nemoci z povolání a uvedou se důvody proč (např. práce byla zrušena a nejsou splněny podmínky, aby mohlo být využito dříve provedené hodnocení). Vyjádření KHS je jedním z podkladů pro vydání lékařského posudku o uznání či neuznání nemoci z povolání poskytovatelem s povolením k uznávání nemocí z povolání.
Z uvedeného plyne, že vlastní rozhodování o uznání či neuznání nemoci z povolání náleží poskytovatelům s povolením ministerstva zdravotnictví k uznávání nemocí z povolání, a tento poskytovatel může vydat lékařský posudek o uznání nemoci z povolání, pokud jsou splněna kritéria klinická i hygienická. Datum zjištění nemoci z povolání je den vyšetření, při kterém bylo poprvé prokázáno onemocnění uznané později za nemoc z povolání [14].
Úžinové syndromy jako nemoc z povolání
U úžinových syndromů se jedná o nemoci z povolání způsobené fyzikálními faktory (vibrace přenášené na ruce a přetěžování), tedy nemoci uvedené v kapitole II, položce 7 a 10, přílohy nařízení vlády č. 290/1995 Sb., kterým se stanoví seznam nemocí z povolání, ve znění pozdějších předpisů, kde jsou uvedeny i podmínky vzniku NzP (tabulka 1).
Table 1. Kapitola II, položka 7 a 10, přílohy NV č. 290/1995 Sb. 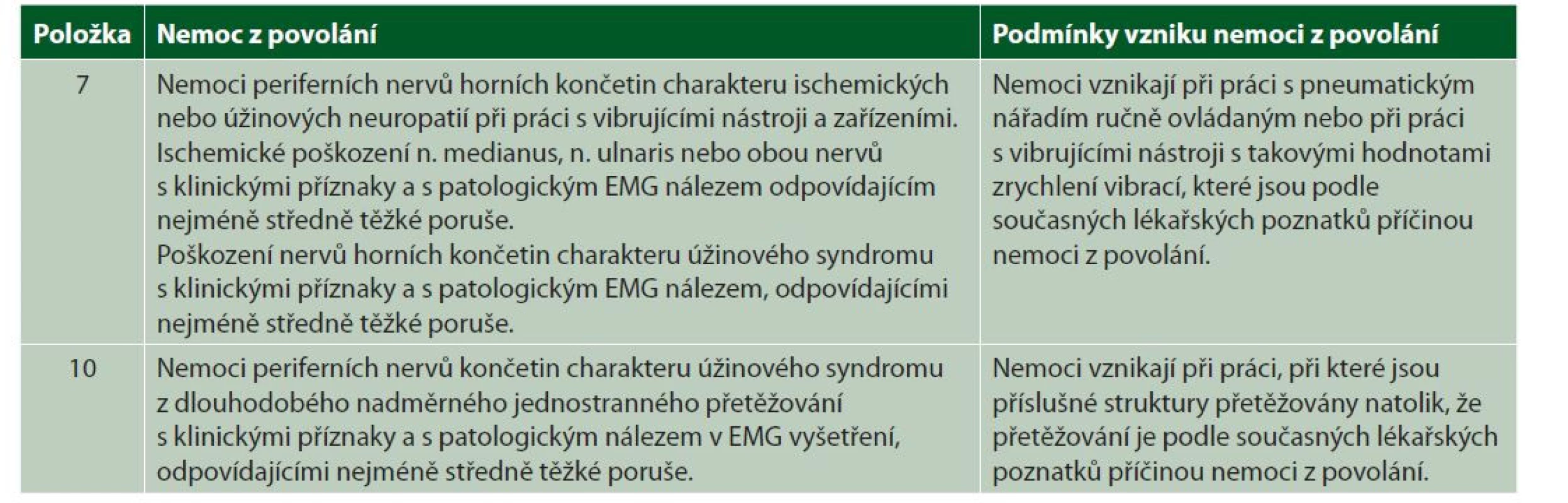
V případě, že poskytovatel s povolením k uznávání nemocí z povolání dojde, a to na základě výsledků vyšetření provedených poskytovatelem pracovnělékařských služeb, výsledků zjištěných z poskytnuté zdravotní dokumentace ošetřujícího lékaře, výsledků vlastního vyšetření, případně dalších provedených nebo vyžádaných odborných vyšetření (v případě úžinových syndromů zejména na základě výsledků EMG vyšetření), k závěru, že jsou splněna klinická kritéria, a současně byly vyloučeny neprofesionální etiologické vlivy, a trvá tak podezření na profesionální etiologii, požádá o ověření podmínek vzniku onemocnění místně příslušnou KHS. Klinická kritéria se považují za splněná, pokud jsou přítomny klinické známky odpovídající poškození příslušného nervu v úžině – n. medianus v karpálním tunelu, n. ulnaris v kubitálním tunelu, současně byla provedena diferenciální diagnostika k vyloučení jiných onemocnění, např. polyneuropatie v rámci např. diabetes mellitus, komprese příslušného nervu expanzivní lézí, např. lipom, ganglion, hematom, radikulární léze, v případě n. medianus zejména radikulární léze C6 a C7 způsobující parestezie I.–III. prstu, v případě n. ulnaris léze C8, nemoci vaziva – tendosynovitida, revmatoidní artritida atd., a současně se podle elektrofyziologického vyšetření jedná minimálně o středně těžké postižení. V případě izolovaného syndromu karpálního tunelu elektrofyziologický nález odpovídá nejméně střednímu stupni závažnosti, jestliže rychlost vedení senzitivními vlákny n. medianus od zápěstí k II. nebo III. prstu klesla minimálně na 38 m/s, nebo je odpověď nevýbavná. Současně je normální nález DML a normální nález SCV k V. prstu u n. ulnaris. Dalším nutným nálezem je buď prodloužení DML na 5,3 ms a více, či nevýbavnost odpovědi, nebo nález trvalé abnormní spontánní aktivity typu fibrilací nebo pozitivních ostrých vln v jehlové EMG z m. abduktor pollicis brevis nejméně ze dvou míst, když současně tato aktivita chybí ve svalech ruky inervovaných z n. ulnaris. Syndrom karpálního tunelu lze uznat i jako ohrožení nemocí z povolání, kdy metodika, hodnocení i podmínky jsou stejné jako u nemoci z povolání. Rozdíl je jen v doporučených kritériích EMG nálezu, kdy musí být splněno následující: DML n. medianus je prodloužena na hodnotu nejméně 4,8 až 5 ms a současně SCV je snížena na hodnotu minimálně 40–42 m/s, přičemž není dosaženo elektrofyziologických hranic středního stupně závažnosti a amplitudy motorických a senzitivních potenciálů jsou v mezích normy.
V případě léze n. ulnaris v lokti elektrofyziologický nález odpovídá nejméně střednímu stupni závažnosti, jestliže je na vyšetřované končetině rychlost motorického vedení ulnárního nervu přes loket nižší než 39 m/s, nebo je nejméně o 30 % pomalejší oproti rychlosti motorického vedení tohoto nervu na předloktí. Nález odpovídá středně těžkému stupni i v případě, že amplituda CMAP ADM při stimulaci loketního nervu ze zápěstí je o více než 50 % nižší než amplituda CMAP ADM na druhé končetině, nebo je absolutní hodnota amplitudy CMAP nižší než 4,8 mV, a současně byla pomocí jehlové EMG vyloučena kořenová léze C8, a zároveň se nejedná o syndrom Guyonova kanálu.
Na základě písemné žádosti poskytovatele provede KHS šetření u zaměstnavatele, u kterého posuzovaná osoba pracovala naposledy v období rozhodném pro přiznání nemoci z povolání (ohrožení nemocí z povolání), a to za účasti posuzované osoby. Cílem šetření je objektivně prokázat, zda posuzovaná osoba vykonávala práci za podmínek, za kterých vzniká nemoc z povolání. Za tímto účelem provede zhodnocení expozice relevantním faktorům, za použití již provedených měření v rámci kategorizace prací, pokud nedošlo ke změně podmínek práce, nebo si objedná nové měření u příslušného zdravotního ústavu. V případě uvedených úžinových syndromů se jedná o rizikové faktory vibrace přenášené na ruce, a lokální svalová zátěž.
Pro účely ověřování podmínek vzniku onemocnění se při hodnocení lokální svalové zátěže provádí měření metodou integrované elektromyografie (dále i jen „IEMG“), při které jsou u posuzované osoby snímány elektrofyziologické potenciály vyšetřených svalových skupin. Provádí se posouzení více kritérií ve vzájemné souvislosti, a to zejména nadměrnosti, jednostrannosti a dlouhodobosti. Za dlouhodobost lze považovat dobu poškozování, která vylučuje úrazový mechanismus. Kritéria jednostrannosti a nadměrnosti jsou posuzována vždy ve vzájemné souvislosti a vypovídají o poměru vynakládaných sil k jejich časovému průběhu z hlediska zátěže stejných anatomických struktur. Nadměrnost a jednostrannost se posuzuje podle velikosti svalové síly, doby, po kterou daná síla působí v průběhu pracovního pohybu, úkonu či operace, pracovní polohy těla, polohy končetin a rozsahu pohybů při vynakládání svalové síly v určitém směru, střídání pracovních pohybů při pracovních úkonech a operacích z hlediska zátěže stejných či různých svalových skupin, střídání pracovních operací v průběhu pracovní doby, eventuálně v jednotlivých měsících během roku, a četnost opakování pracovních pohybů se zapojením stejných svalových skupin v průběhu časové jednotky, pracovní doby. Hodnocení lokální svalové zátěže obsahuje údaje o tom, zda v průběhu doby výkonu práce nepřesahují svalové síly krátkodobé limitní hodnoty (v % maximální svalové síly, % Fmax), zda hodnota celosměnového časově váženého průměru vynakládaných svalových sil nepřesahuje limitní hodnoty a četnost pohybů za minutu a za pracovní dobu v závislosti na velikosti vynakládaných svalových sil nepřekračuje dané limitní hodnoty. Výsledky měření musí obsahovat jednoznačné závěry o tom, které hygienické limity jsou v průměrné osmihodinové pracovní směně překračovány, a u kterých svalových skupin. V případě syndromu karpálního i kubitálního tunelu se podle dosud platné metodiky jedná o flexorové svalové skupiny ruky a předloktí. Podmínky pro uznání nemoci z povolání uvedené v kapitole II, položce 10, se považují za splněné, jestliže měření prokáže překročení hygienických limitů pro lokální svalovou zátěž stanovených nařízením vlády č. 361/2007 Sb., kterým se stanoví podmínky ochrany zdraví při práci, ve znění pozdějších předpisů, a to u měřených flexorových svalových skupin příslušné ruky a předloktí. Tedy měření prokazuje, že u práce s převahou dynamické složky průměrná celosměnově vynakládaná svalová síla překračuje 30 % Fmax, nebo se vyskytují pracovní úkony vyžadující krátkodobě použití síly od 55 do 70 % Fmax více než 600krát za průměrnou směnu, nebo se při práci vyskytují úkony, při nichž dochází k vynakládání svalových sil větších než 70 % Fmax, a tyto jsou pravidelnou součástí pracovní činnosti. U práce vykonávané malými svalovými skupinami s převahou statické složky měření prokazuje, že průměrná celosměnově vynakládaná svalová síla překračuje 10 % Fmax, nebo se při práci vyskytují úkony, při nichž dochází k vynakládání svalových sil větších než 45 % Fmax, a tyto jsou pravidelnou součástí pracovní činnosti, nebo počty pohybů za minutu/pracovní dobu v závislosti na vynakládaných svalových silách překračují stanovené hygienické limity. K překročení uvedených limitů musí dojít na flexorových skupinách příslušné ruky a předloktí. Pokud není žádný z uvedených limitů překročen, nejsou podmínky vzniku nemoci z povolání splněny. Pokud se zjistí překročení limitu jen na svalových skupinách extenzorů, nejsou také podmínky vzniku nemoci z povolání splněny. Pouze v případě, že dojde k překročení některého z uvedených limitů na flexorových svalových skupinách dané ruky a předloktí, pak jsou podmínky vzniku nemoci z povolání uvedené v kapitole II, položce 10, přílohy NV č. 290/1995 Sb., ve znění pozdějších předpisů, splněny.
Pro účely ověřování podmínek vzniku onemocnění se při hodnocení rizikového faktoru vibrace přenášené na ruce vychází též z výsledků měření. Lze použít výsledky měření provedené v rámci kategorizace prací, pokud byla práce s vibrujícími nástroji prováděna za stejných podmínek, jako ji prováděla posuzovaná osoba – stejný typ stroje, nástroje, stejný zpracovávaný materiál, stejná doba expozice. Jestliže se liší pouze doba expozice, lze provést přepočet/korekci, jinak je nutno provést objektivizaci novým měřením.
Pokud jsou splněna klinická i hygienická kritéria, vydá poskytovatel s povolením k uznávání nemoci z povolání lékařský posudek o uznání nemoci z povolání. V případě, že není jedno z kritérií splněno, vydá posudek o neuznání nemoci z povolání. Náležitosti posudku a subjekty, kterým se lékařský posudek předává, stanoví vyhláška č. 104/2012 Sb. [14].
Postup při posuzování invalidity u profesionálních úžinových syndromů
Posuzovaní zdravotního stavu pro účely nemocenského a důchodového pojištění se váže na řadu legislativních předpisů a řídí se také metodikou MPSV a ČSSZ. Posuzovaní zdravotního stavu a pracovní schopnosti provádí lékařská posudková služba v tzv. pojistné agendě, posuzovaná osoba je tak z hlediska nemocenského a důchodového pojištění pojištěncem. Pro účely nemocenského pojištění se zdravotní stav a pracovní schopnost posuzují v relativně krátkodobém horizontu, jakmile stav splňuje podmínky dlouhodobě nepříznivého zdravotního stavu (DNZS) podle zákona o důchodovém pojištění, je to důvod k ukončení dočasné pracovní neschopnosti. Posuzování zdravotního stavu a pracovní schopnosti pro účely nemocenského pojištění vychází ze zákona č. 187/2006 Sb., o nemocenském pojištění, ve znění pozdějších předpisů.
Podmínky nároku na invalidní důchod upravuje zákon č. 155/1995 Sb., o důchodovém pojištění, ve znění pozdějších předpisů, ten vymezuje také základní pojmy a kategorie, ze kterých se při posuzovaní zdravotního stavu a invalidity vychází. Způsob posouzení zdravotního stavu, procentní míry poklesu pracovní schopnosti, způsob hodnocení a využití zachované pracovní schopnosti stanovuje vyhláška č. 359/2009 Sb., kterou se stanoví procentní míry poklesu pracovní schopnosti, a náležitosti posudku o invaliditě, a upravuje posuzování pracovní schopnosti pro účely invalidity. Pojištěnec je invalidní, jestliže z důvodu DNZS nastal pokles jeho pracovní schopnosti nejméně o 35 %. Za DNZS se pro účely zákona o důchodovém pojištění považuje zdravotní stav, který omezuje tělesné, smyslové nebo duševní schopnosti pojištěnce významné pro jeho pracovní schopnost, a to pokud tento stav trvá déle než 1 rok nebo je předpoklad, že bude trvat déle než rok. Aby mohl být stav uznán jako DNZS, je nutné prokázat současně nepříznivost, která se projevuje omezením tělesných, smyslových nebo duševních schopností s dopadem do pracovní schopnosti, a dlouhodobost, tedy trvání stavu, nebo předpoklad trvání stavu déle než 1 rok. Pracovní schopností se myslí schopnost pojištěnce vykonávat výdělečnou činnost odpovídající jeho tělesným, duševním a smyslovým schopnostem, s přihlédnutím k dosaženému vzdělání, zkušenostem, znalostem a předchozím výdělečným činnostem. Poklesem pracovní schopnosti se rozumí pokles schopnosti vykonávat výdělečnou činnost v důsledku omezení tělesných, duševních nebo smyslových schopností ve srovnání se stavem, který byl u pojištěnce před vznikem DNZS. Základní podmínkou pro uznání invalidity je, jak bylo uvedeno výše, prokázání DNZS. Pokud se DNZS neprokáže, nelze invaliditu uznat, ale ani samotné prokázání DNZS nemusí znamenat následné uznání invalidity. Je-li splněna podmínka DNZS, pak posuzujeme míru poklesu pracovní schopnosti. Při určování poklesu pracovní schopnosti bereme v úvahu, zda zdravotní postižení pracovní schopnost ovlivňuje trvale, zda se jedná o stabilizovaný stav, zda je pojištěnec na zdravotní postižení adaptován, zda je schopen rekvalifikace na jiný druh výdělečné činnosti, posuzujeme i schopnost využití zachované pracovní schopnosti. Podle míry poklesu pracovní schopnosti pak rozlišujeme tři stupně invalidity. Pokud pracovní schopnost poklesla nejméně o 35 %, ale ne více než o 49 %, jedná se o invaliditu prvního stupně. Při poklesu pracovní schopnosti o 50 až 69 % jde o invaliditu druhé stupně, při poklesu o 70 % a více jde o invaliditu třetího stupně. Při určování poklesu pracovní schopnosti musíme spolehlivě zjistit zdravotní stav, pracovní schopnost a všechny pro práci významných skutečností. Z výše uvedeného je zřejmé, že se nezkoumá jen zdravotní stav, ale i ostatní podklady týkající se kvalifikačních a rehabilitačních potenciálů posuzovaného. Prvotní je bezesporu objektivizace zdravotního stavu prostřednictvím nálezů, zpráv a vyšetření ošetřujících lékařů, psychologů, ergoterapeutů, fyzioterapeutů…, případně výsledků vlastního zjištění posudkového orgánu. Je kladen důraz především na vyšetření funkcí a funkčních schopností, ze kterých plyne dopad zdravotního postižení na tělesné, smyslové a duševní schopnosti, a tím i dopad na pracovní schopnost posuzovaného. Kromě fyzického potenciálu je nutno posoudit i potenciál kvalifikační a rehabilitační, posuzujeme i schopnost rekvalifikace na jiný druh výdělečné činnosti. Při posuzování invalidity se hodnotí nejen pokles pracovní schopnosti, ale i zachovaná část, resp. schopnost využít zachovanou pracovní schopnost.
Procentní míry poklesu pracovní schopnosti podle druhů zdravotních postižení jsou uvedeny v příloze k vyhlášce č. 359/2009 Sb. V patnácti kapitolách členěných podle jednotlivých druhů zdravotních postižení jsou pak v jednotlivých konkrétních položkách zdravotních postižení uvedeny míry poklesu pracovní schopnosti v procentech, a to podle zdravotního postižení a rozsahu funkční poruchy. Pokud zdravotní postižení, které je příčinou DNZS, není v příloze uvedeno, stanoví se míra poklesu pracovní schopnosti podle zdravotního postižení, které je uvedeno v příloze a je s ním funkčním dopadem nejvíce srovnatelné. Za rozhodující příčinu DNZS se považuje zdravotní postižení, které způsobuje nejvyšší míru poklesu pracovní schopnosti. Ve většině položek je uvedeno procentní rozpětí míry poklesu pracovní schopnosti, aby bylo možné stanovit míru poklesu individuálně, podle povahy posuzovaného zdravotního postižení, rozsahu a intenzity, jeho důsledků a dopadů. Zde může posuzující lékař zohlednit kromě vlastního dopadu zdravotního postižení na pracovní schopnost i dopad dalších komorbidit splňujících podmínku DNZS do pracovních schopností, tak i kvalifikační a rehabilitační potenciál. Horní hranici míry poklesu pracovní schopnosti lze za určitých podmínek zvýšit, a to maximálně o 10 %. Navýšit lze buď pro další komorbidity splňující též podmínku DNZS, jenž mají významný dopad do pracovní schopnosti, nebo pro větší dopad zdravotního postižení na schopnost pojištěnce využívat dosažené vzdělání, zkušenosti a znalosti, na schopnost pokračovat v předchozí výdělečné činnosti, nebo na schopnost rekvalifikace. Naopak dolní hranici míry poklesu pracovní schopnosti lze snížit o 10 %, a to tehdy, kdy DNZS má nepodstatný vliv na schopnost pojištěnce využívat dosažené vzdělání, zkušenosti a znalosti, a na schopnost pokračovat v předchozí výdělečné činnosti. Pokles pracovní schopnosti pojištěnce je pak menší, než odpovídá dolní hranici míry poklesu pracovní schopnosti stanovené podle rozhodující příčiny DNZS. Stejně tak lze vyhodnotit i příznivou stabilizaci DNZS nebo adaptaci pojištěnce na zdravotní postižení. V neposlední řadě je zapotřebí stanovit den vzniku invalidity, kterým je den, kdy se prokáže, že míra poklesu pracovní schopnosti z důvodu DNZS dosáhla stupně invalidity, a případně termín kontrolní lékařské prohlídky.
Profesionální úžinové syndromy jako příčina DNZS podle zákona o důchodovém pojištění
Úžinové syndromy, včetně profesionálních úžinových syndromů, můžeme hodnotit podle dvou kapitol vyhlášky č. 359/2009 Sb. Za profesionální úžinový syndrom, resp. profesionální syndrom karpálního tunelu a profesionální syndrom kubitálního tunelu, lze považovat pouze stavy, kdy byl již vydán lékařský posudek o uznání nemoci z povolání poskytovatelem s povolením MZ k uznávání nemoci z povolání, a tento posudek již nabyl právní moci. Při posuzování invalidity se u profesionálních úžinových syndromů postupuje stejně jako u neprofesionálních. Význam uznání úžinového syndromu jako nemoci z povolání je při přiznávání invalidního důchodu jen tehdy, pokud byl při uznání invalidity profesionální izolovaný úžinový syndrom rozhodující příčinou DNZS. Zde pak, stejně jako u pracovních úrazů, nemusí být splněna doba pojištění podle § 40 zákona o důchodovém pojištění.
Primárně hodnotíme úžinové syndromy včetně profesionálních podle kapitoly XIII, oddílu C, položky 4 (tabulka 2).
Table 2. Hodnocení úžinových syndromů podle kapitoly XIII, oddíl C 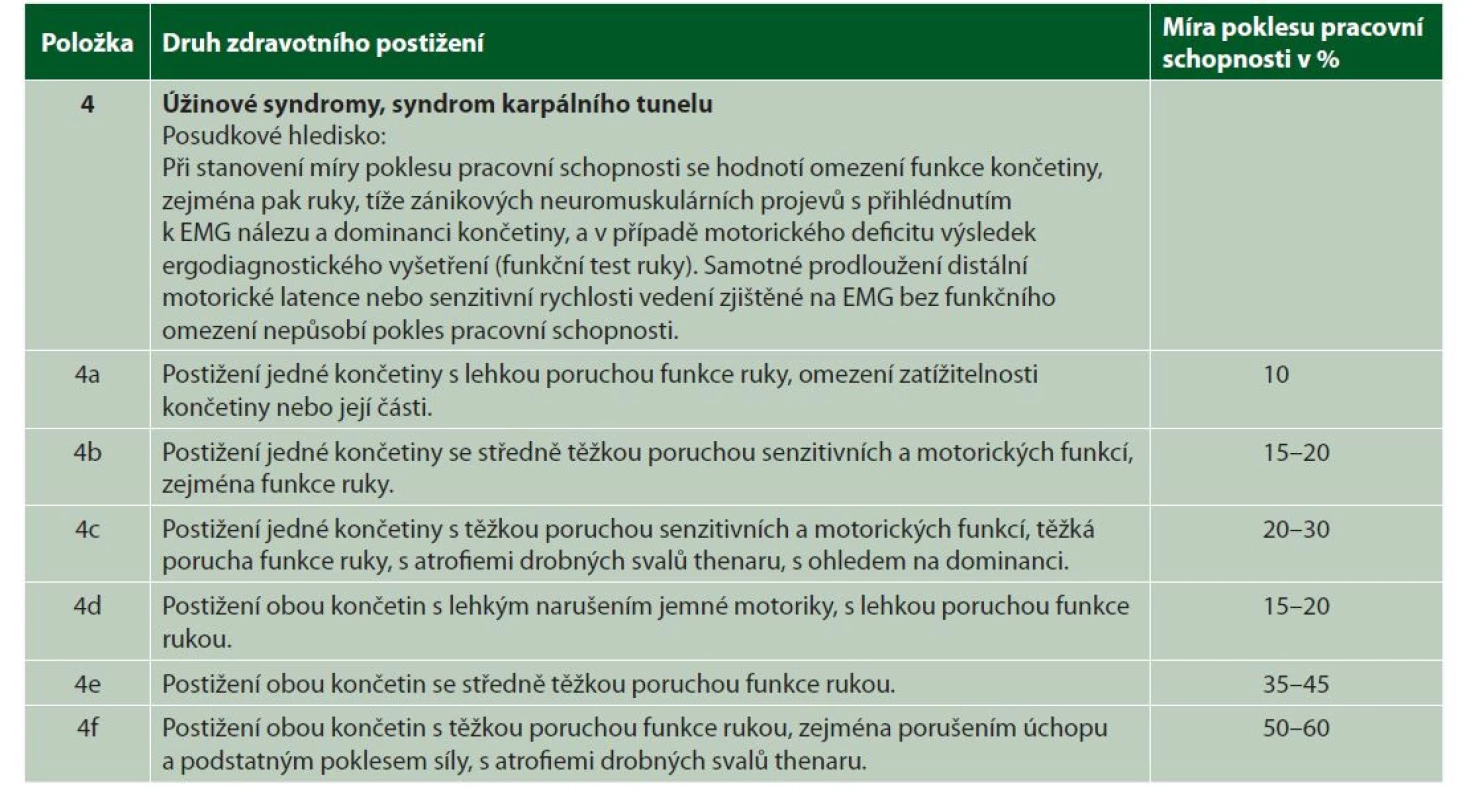
Z posudkových hledisek uvedených v tabulce 2 je zřejmé, že rozhodující je funkční dopad zdravotního postižení, s přihlédnutím k dominanci končetiny a výsledkům EMG vyšetření. Hodnotí se omezení funkce ruky, tíže zánikových neuromuskulárních projevů, a v případě motorického deficitu výsledky provedených ergodiagnostických testů. Jak bylo uvedeno výše, k tomu, aby byl úžinový syndrom uznán jako nemoc z povolání, musí být splněna klinická kritéria a současně kritéria hygienická. Klinická kritéria se považují za splněná, pokud jsou přítomny klinické známky odpovídající minimálně středně těžkému poškození příslušného nervu v úžině. Současně v rámci diferenciální diagnostiky došlo k vyloučení jiných onemocnění, např. polyneuropatie v rámci např. diabetes mellitus, komprese příslušného nervu expanzivní lézí, např. lipom, ganglion, hematom, radikulární léze, v případě n. medianus zejména radikulární léze C6 a C7 způsobující parestezie I.–III. prstu, v případě n. ulnaris léze C8, nemoci vaziva, a současně se podle elektrofyziologického vyšetření jedná o minimálně středně těžké postižení. Další podmínkou je, že musí být prokázáno splnění hygienických kritérií, pokud splněna nejsou, nemůže být úžinový syndrom, přestože splňuje klinická kritéria, uznán jako profesionální.
K tomu, aby byla uznána nemoc z povolání, postačí, aby byla splněna klinická a současně hygienická kritéria na jedné končetině. Pokud jsou splněna kritéria na obou končetinách, vydají se dva lékařské posudky o uznání nemoci z povolání.
V případě posuzování invalidity podle kapitoly XIII, oddílu C, se hodnotí izolovaný profesionální úžinový syndrom při postižení jedné končetiny se středně těžkou poruchou senzitivních a motorických funkcí, zejména funkce ruky, podle položky 4b, kde míra poklesu pracovní schopnosti činí 15–20 %. I kdybychom zvolili horní hranici daného procentuálního rozmezí, a tuto pak pro profesi navýšili o 10 %, neodpovídal by stav žádnému stupni invalidity. Pokud by však bylo prokázáno postižení jedné končetiny s těžkou poruchou senzitivních a motorických funkcí, těžká porucha funkce ruky, s atrofiemi drobných svalů thenaru, pak bychom hodnotili podle položky 4c, a zde činí procentuální rozmezí míry poklesu pracovní schopnosti 20–30 %. V tomto případě, pokud bychom pro tíži postižení a dominanci postižené končetiny zvolili horní hranici, a tuto pro profesi, kdy posuzovaný nemůže vykonávat dosavadní profesi, navýšili o 5 nebo 10 %, pak by se jednalo o invaliditu I. stupně.
Jinak by tomu bylo, pokud by se jednalo o profesionální úžinové syndromy s postižením obou končetin. Při středně těžké poruše funkce obou rukou by bylo provedeno hodnocení podle položky 4e, kde procentuální rozmezí míry poklesu pracovní schopnosti činí 35–45 %, stav tedy odpovídá invaliditě I. stupně. V případě postižení obou končetin s těžkou poruchou funkce rukou, zejména porušením úchopu, a podstatným poklesem síly, s atrofiemi drobných svalů thenaru, by bylo provedeno hodnocení podle položky 4f. Procentuální rozmezí míry poklesu pracovní schopnosti u této položky činí 50–60 %, stav by tak odpovídal invaliditě II. stupně.
Může nastat situace, že budou splněna klinická kritéria na obou končetinách, ale hygienická kritéria budou splněna pouze na jedné končetině, bude se jednat o profesionální úžinový syndrom na jedné končetině, a neprofesionální úžinový syndrom na druhé, nemoc z povolání bude tedy uznána na té končetině, kde byla splněna klinická i hygienická kritéria, na druhé končetině ne. Přesto v tomto případě při hodnocení míry poklesu pracovní schopnosti bude postupováno jako v případě postižení obou horních končetin, podle tíže postižení dle položky 4e nebo 4f, jak bylo uvedeno v předchozím odstavci.
Je třeba uvést i skutečnost, že ne vždy je profesionální úžinový syndrom rozhodující příčinou DNZS. V těchto případech vzhledem k jasnému dopadu do schopnosti vykonávat dosavadní práci, kdy posuzovaný nesmí nadále vykonávat práci, při které vzniklo profesionální onemocnění, a současně nesmí vykonávat ani další práce spojené s přetěžováním horních končetin a expozicí vibracím, je na místě toto zdravotní postižení zohlednit při posuzování invalidity pro DNZS, jehož rozhodující příčinou je jiné zdravotní postižení.
Pokud je pro profesionální úžinový syndrom jako rozhodující příčinu DNZS uznána invalidita, je na místě stanovit termín kontrolní lékařské prohlídky, neboť lze vzhledem k terapeutickým možnostem očekávat posudkově významné zlepšení zdravotního stavu. Zlepšení stavu lze očekávat i v souvislosti s vyřazením z expozice rizikovým faktorům, taktéž lze očekávat i možné změny v oblasti kvalifikačního potenciálu.
Je třeba upozornit i na další možnost hodnocení úžinových syndromů, která ale není prioritně využívána, a to hodnocení podle kapitoly VI, položky 9 – Postižení periferních nervů, polyradikuloneuritidy, neuropatie (tabulka 3).
Table 3. Hodnocení úžinových syndromů podle kapitoly VI 
Podle této kapitoly záleží při hodnocení na rozsahu, tíži a lokalizaci postižení, přihlíží se také k výsledkům EMG vyšetření a dominanci končetiny. Míra poklesu se odvíjí od omezení fyzické výkonnosti a pohyblivosti končetiny, rozsahu postižení motorických a senzitivních funkcí, schopnosti manipulace a přenášení předmětů a funkčních schopností ruky. V tomto případě je rozhodující i lokalizace postižení nervu, kterou lze určit pomocí EMG. Elekromyografie může určit i míru postižení, rozlišit akutní a chronickou lézi, a prokázat, zda jde o úplný nebo částečný denervační syndrom. Míra postižení záleží na tom, jaký nerv je poškozen, na lokalizaci jeho postižení, a zda se jedná o dominantní končetinu. Pro motoriku jemných svalů ruky má velký význam právě n. ulnaris, který inervuje většinu drobných svalů ruky, a dojde-li k jeho postižení, zejména jde-li o dominantní končetinu, je funkce ruky omezena. V případě n. medianus je motorika omezena převážně na akrální části ruky a dále na oblast thenaru, pro poruchu citlivosti je výrazně zhoršena obratnost, zvláště pro jemné pohybové funkce – ztráta šikovnosti. Při profesionálních syndromech karpálního a kubitálního tunelu se tedy jedná o postižení funkce ruky, které se projeví zejména na dominantní končetině vždy minimálně zhoršením obratnosti ruky [4].
Podle této kapitoly by bylo možno uznat invaliditu i v případě profesionálního úžinového syndromu minimálně středního stupně na jedné končetině, při závažné poruše motorických funkcí, s podstatným omezením pohyblivosti končetiny, respektive v případě syndromu karpálního a kubitálního tunelu její části, s přihlédnutím k dominanci končetiny a profesi. V tomto případě by bylo hodnocení provedeno podle položky 9b, kde je procentuální rozmezí míry poklesu pracovní schopnosti 20–40 %. Podle stejné položky lze hodnotit dokonce i lehké postižení funkce dvou končetin s omezením některých denních aktivit. Podle položky 9c, kde je míra poklesu pracovní schopnosti 60–70 %, by pak mohly být hodnoceny úžinové neuropatie HKK s těžkou poruchou motorických funkcí jedné končetiny, nebo středně těžkým postižením motorických funkcí dvou končetin. Hodnocení podle kapitoly VI by pak umožnilo uznat invaliditu I. stupně tam, kde podle kapitoly XIII, oddílu C, položky 4, uznána nebyla, nebo by dle kapitoly VI, položky 9, mohl být uznán vyšší stupeň invalidity, než by byl uznán při hodnocení podle kapitoly XIII, oddílu C, položky 4.
KAZUISTIKY
Kazuistika 1
43letá posuzovaná vykonávající práci montážní dělnice. Jedná se o práci rizikovou, zařazenou do třetí kategorie pro rizikový faktor lokální svalová zátěž. Byla vyšetřena oddělením pracovního lékařství pro suspektní profesionální syndrom kubitálního tunelu vlevo. Posuzovaná je levák. Oddělením pracovního lékařství bylo zjištěno, že jsou splněna klinická kritéria pro přiznání NzP (přítomny klinické projevy syndromu kubitálního tunelu, podle EMG prokázán středně těžký stupeň). Následně proběhlo hygienické šetření k ověření podmínek vzniku onemocnění pro účely posouzení nemoci z povolání. Hygienickým šetřením bylo prokázáno překročení hygienických limitů pro lokální svalovou zátěž na flexorech levé ruky a předloktí (objektivizováno metodou integrované EMG). Následně přiznána NzP pro diagnózu syndrom kubitálního tunelu vlevo.
Stran invalidity – posuzovaná v dlouhodobé péči neurologa pro syndrom kubitálního tunelu, léčba konzervativní, opakovaně rehabilitace, opichy jen s krátkodobým efektem, podle EMG léze senzitivního i motorického vedení n. ulnaris, středně těžká, vlevo. Pro suspektní profesionalitu odeslána na středisko hlášení nemocí z povolání k posouzení. Nyní již uznaná NzP pro syndrom kubitálního tunelu vlevo, dosud v konzervativní léčbě, efekt léčby jen krátkodobý, zvažováno operační řešení. V klinickém nálezu trvají parestezie prstů a oslabená síla stisku ruky s poruchou úchopu na dominantní končetině, bez průkazu atrofií drobných svalů ruky. Druhá končetina bez průkazu senzitivní či motorické léze n. ulnaris či n. medianus. Stav hodnocen podle kapitoly XIII, oddílu C, položky 4b – postižení jedné končetiny se středně těžkou poruchou senzitivních i motorických funkcí, pro dominanci končetiny zvolena horní hranice procentuálního rozmezí míry poklesu pracovní schopnosti (PPS 15–20 %). Horní hranice pak byla pro profesi navýšena o 10 %, ale ani po navýšení stav neodpovídal žádnému stupni invalidity, stav by odpovídal charakteru osoby zdravotně znevýhodněné.
Kazuistika 2
50letá posuzovaná vykonávající dělnickou profesi, operátor ořezu, je pravák. Oddělením pracovního lékařství bylo zjištěno splnění klinických kritérií pro uznání NzP, přítomny klinické příznaky – pozitivní Tinel, pozitivní Phalen, vázne špetka, již přítomna atrofie svalů thenaru, podle EMG verifikován těžký syndrom karpálního tunelu, léze senzitivních i motorických vláken (prodloužení DML na 6,9 ms). Hygienickým šetřením bylo prokázáno překročení hygienických limitů na měřených flexorech pravé ruky a předloktí – potvrzeno splnění podmínek vzniku onemocnění. Posuzované byla uznána NzP, vydán lékařský posudek o uznání NzP pro syndrom karpálního tunelu vpravo z přetěžování podle kapitoly II, položky 10, přílohy NV č. 290/1995 Sb., ve znění pozdějších předpisů.
Stran invalidity – posuzovaná v dlouhodobé péči neurologa, dosud léčba konzervativní (rehabilitační, medikamentózní) s malým efektem, nyní již s uznanou NzP pro syndrom karpálního tunelu vpravo, doložen lékařský posudek o uznání NzP. Podle neurologického vyšetření trvá těžká léze se zpomalením senzitivního i motorického vedení, v neurologickém nálezu Tinel +, sklenička +, vázne úchopová schopnost pravé ruky, výrazně oslabená abdukce palce, přítomna atrofie svalů thenaru. Stav hodnocen podle kapitoly XIII, oddílu C, položky 4c – postižení jedné končetiny s těžkou poruchou senzitivních a motorických funkcí, těžká porucha funkce ruky s atrofiemi drobných svalů thenaru. Pro tíži postižení a dominanci postižené končetiny byla zvolena horní hranice daného procentuálního rozmezí míry poklesu pracovní schopnosti (PPS 20–30 %), horní hranice byla pro profesi navýšena o 10 %. Po navýšení stav odpovídá invaliditě I. stupně. Jako rozhodující příčina DNZS byl uveden těžký syndrom karpálního tunelu vpravo uznaný jako nemoc z povolání. Den vzniku invalidity byl stanoven datem vzniku NzP uvedeným na lékařském posudku o uznání NzP. Vzhledem k možnosti operačního řešení, po kterém je předpoklad zlepšení zdravotního stavu, byla stanovena kontrola zdravotního stavu pro účely invalidity za 1 rok.
Kazuistika 3
57letá žena vykonávající profesi montážní dělnice, ořez oken. Oddělením pracovního lékařství bylo zjištěno splnění klinických kritérií pro uznání NzP. Podle EMG oboustranný syndrom karpálního tunelu středně těžký, s těžším postižením vpravo, oboustranně s motorickou i senzitivní lézí. Současně zjištěno podle EMG zpomalení senzitivního vedení n. ulnaris oboustranně. Objektivně bilaterálně zhoršená úchopová schopnost, Tinel pozitivní, sklenička také. Hygienickým šetřením prokázáno překročení hygienických limitů na měřených flexorech vpravo, vlevo podmínky vzniku nemoci z povolání uvedené v kapitole II, položce 10, přílohy NV č. 290/1995 Sb., ve znění pozdějších předpisů, splněny nebyly. U posuzované přiznána oddělením pracovního lékařství NzP pro profesionální syndrom karpálního tunelu vpravo, středně těžký, vlevo NzP nepřiznána, nebyla splněna hygienická kritéria – nebyly splněny podmínky vzniku nemoci z povolání uvedené v kapitole II, položce 10, přílohy NV č. 290/1995 Sb., ve znění pozdějších předpisů. Jedná se o neprofesionální syndrom karpálního tunelu středně těžký. Vydán lékařský posudek o uznání NzP pro syndrom karpálního tunelu vpravo z přetěžování, a lékařský posudek o neuznání NzP pro syndrom karpálního tunelu vlevo (podle kapitoly II, položky 10, přílohy NV č. 290/1995 Sb., ve znění pozdějších předpisů).
Stran invalidity – posuzovaná v dlouhodobé péči neurologa pro syndrom KT bilaterálně, progredující. Dosud v konzervativní léčbě – opakovaně rehabilitace. Nyní již s uznanou NzP pro syndrom karpálního tunelu středně těžký vpravo. Podle kontrolního EMG trvá středně těžká senzitivní a motorická léze n. medianus bilaterálně. Stav hodnocen jako středně těžký oboustranný syndrom karpálního tunelu, komplikován dalšími komorbiditami: chronický subakromiální syndrom obou ramen II.–III. st., s omezením hybnosti, st. p. artroskopii pravého ramene v roce 2018, provedena subakromiální dekomprese a bursektomie, podle kontrolního ortopedického nálezu: obj. P rameno – abdukce nad 90st. se souhybem s lopatkou, rovněž VF 95st., ale pohyb dokáže jen se zapojením lopatky a pletence ramenního, obdobné obtíže i vlevo při RTG nálezu subdeltoidní osifikace v burze. Dále stp. reoperaci recidivy obrovskobuněčného nádoru šlachové pochvy IV. prstu P ruky v roce 2019, kde trvá omezení hybnosti prstu, úžinový syndrom n. ulnaris bilat. – středně těžká senzitivní léze, chronické gonalgie při gonartróze l. sin gr. II v konzervativní léčbě – analgetika, obstřiky, pedes transversoplani bilat., chronický VAS LS páteře na podkladě degenerativních změn. Funkčně stav hodnocen podle kapitoly XIII, odd. C, položky 4e – postižení obou končetin se středně těžkou poruchou funkce obou rukou, zhoršená úchopová schopnost obou rukou. Pro další uvedené komorbidity a s přihlédnutím k dělnické profesi zvolena horní hranice daného procentuálního rozmezí míry poklesu pracovní schopnosti (PPS 35–45 %), stav tak odpovídá invaliditě I. stupně. Jako rozhodující příčina DNZS uveden oboustranný středně těžký syndrom karpálního tunelu, vpravo uznaný jako nemoc z povolání. Den vzniku invalidity byl stanoven dnem posledního neurologického vyšetření. Vzhledem k možnosti operačního řešení, po kterém je předpoklad zlepšení zdravotního stavu, byla stanovena kontrola zdravotního stavu pro účely invalidity za 1 rok.
Kazuistika 4
50letá posuzovaná, vyučená kuchařka, od roku 2004 do roku 2016 pracující jako šička, od roku 2016 až dosud pracující jako pletařka. V roce 2017 přiznána NzP pro syndrom karpálního tunelu vpravo z přetěžování. Vlevo verifikován syndrom karpálního tunelu lehký.
Stran invalidity – v 9/2020 žádost o invalidní důchod. Posuzovaná v dlouhodobé péči neurologa pro syndrom KT oboustranně, již v roce 2017 uznána NzP pro středně těžký syndrom karpálního tunelu vpravo. Podle kontrolního neurologického vyšetření, včetně EMG z 4/2020, vpravo středně těžký nález (prodloužení DML na 5,7 ms), vlevo pak syndrom karpálního tunelu lehký, s převážně senzitivní lézí. V konzervativní léčbě bez úlevy po rehabilitaci a farmakologické léčbě, proto pro syndrom karpálního tunelu vpravo indikováno operační řešení. Dne 8. 6. 2020 operace – deliberace n. medianus vpravo. Výkon bez komplikací, doporučeno 3 měsíce nezatěžovat, postupná rehabilitace. Poslední NCH kontrola ze dne 12. 8. 2020, subjektivně ještě trvá reziduální hypestezie, lokálně nad jizvou palpační citlivost, objektivně jizva klidná, hybnost i svalová síla v normě. Podle neurologické kontroly 8. 9. 2020 po operaci subj. výrazná úleva, trvá hypestezie, abdukce palce neoslabená, doporučeno navyšování zátěže, další neurologická kontrola včetně kontrolního EMG v plánu v 12/2020.
Vzhledem ke krátkému časovému odstupu od operačního řešení se nejedná o dlouhodobě nepříznivý zdravotní stav. Nejedná se o poruchu zdraví, která trvá déle než rok, a ani s ohledem na vývoj nelze předpokládat, že bude trvat déle než jeden rok. Omezení pracovní schopnosti je t. č. řešeno DPN. Invalidita neuznána, nebyla splněna podmínka DNZS.
Kazuistika 5
58letý muž pracující jako brusič. Oddělením pracovního lékařství bylo zjištěno splnění klinických kritérií pro uznání NzP, přítomny klinické příznaky – Tinel ++, Phalen pozitivní, špetka vázne, abdukce palce oslabená oboustranně, více vpravo, atrofie thenaru bilat. Podle EMG oboustranný syndrom karpálního tunelu těžký, s těžším postižením vpravo, oboustranně s motorickou i senzitivní lézí. DML vpravo prodloužena na 6,9 ms, vlevo 6,6 ms. Hygienickým šetřením bylo prokázáno překročení hygienických limitů pro vibrace přenášené na ruce, a to na obou rukou, byly splněny podmínky vzniku nemoci z povolání uvedené v kapitole II, položce 7, přílohy NV č. 290/1995 Sb., ve znění pozdějších předpisů. Oddělením pracovního lékařství byly uznány dvě nemoci z povolání, vydány dva lékařské posudky o uznání NzP – pro syndrom karpálního tunelu vlevo, a pro syndrom karpálního tunelu vpravo.
Stran invalidity – posuzovaný v dlouhodobé péči neurologa pro oboustranný syndrom karpálního tunelu, těžký, s motorickou i senzitivní lézí. Již s uznanou NzP, respektive uznány dvě nemoci z povolání. Podle aktuálního neurologického vyšetření, včetně kontrolního EMG, přes vyřazení z expozice vibracím trvá oboustranný těžký syndrom karpálního tunelu, potíže progredují, Tinel +++, Phalen pozitivní, oboustranně, více vpravo, vázne úchop, výrazně oslabená svalová síla, přítomny atrofie svalstva ruky, konzervativní léčba bez efektu, nyní objednán k operačnímu řešení, nejdříve vpravo, poté s odstupem vlevo. Funkčně se jedná o postižení obou končetin, s těžkou poruchou funkce obou rukou, zejména s porušením úchopu, poklesem svalové síly a s atrofiemi drobných svalů thenarů, již objednán k operačnímu řešení, nejdříve vpravo, následně vlevo. Pro tíži postižení zvolena horní hranice procentuálního rozmezí míry poklesu pracovní schopnosti (PPS 50–60 %), horní hranice pak pro profesi navýšena o 10 %, stav tak odpovídá invaliditě III. stupně. Den vzniku invalidity stanoven dnem posledního neurologického vyšetření. Vzhledem k plánovanému operačnímu řešení na obou HKK (již stanoven termín operace vpravo), po kterém je předpoklad zlepšení zdravotního stavu, byla stanovena kontrola zdravotního stavu pro účely invalidity za 1 rok.
STATISTICKÉ ÚDAJE
V letech 2016–2020 byl syndrom karpálního tunelu z přetěžování nebo při práci s vibrujícími nástroji nejčastěji hlášenou nemocí z povolání, a současně i nejčastěji hlášeným ohrožením nemocí z povolání. V roce 2020 bylo hlášeno celkem 1 112 profesionálních onemocnění, z toho 1 035 NzP a 77 ohrožení nemocí z povolání. Z celkového počtu 1 035 hlášených nemocí z povolání se jednalo v 284 případech o profesionální syndrom karpálního tunelu, v 9 případech o profesionální syndrom kubitálního tunelu. Co se týče uznaných ohrožení nemocí z povolání, představovaly úžinové syndromy 88 % (68 případů). V roce 2019 bylo hlášeno celkem 1 145 profesionálních onemocnění, z toho bylo 1 067 nemocí z povolání a 77 ohrožení nemocí z povolání. Nejčastěji hlášenou nemocí z povolání byl opět syndrom karpálního tunelu, bylo hlášeno 307 případů, u syndromu kubitálního tunelu pak bylo hlášeno 26 uznaných NzP. Stejně jako v roce 2020 bylo v roce 2019 hlášeno celkem 77 ohrožení nemocí z povolání, z toho v 67 případech se jednalo o poškození periferních nervů horních končetin, tedy 87 %. V roce 2018 činil celkový počet profesionálních onemocnění 1 282, z toho bylo 1 222 NzP a 60 ohrožení nemocí z povolání. Opět nejčastěji hlášenou NzP byl syndrom karpálního tunelu (411 případů), syndrom kubitálního tunelu jako NzP byl hlášen v 27 případech. Ohrožení nemocí z povolání bylo hlášeno celkem 60, z toho v 83% (50 případů) se jednalo o poškození periferních nervů.
Stejný trend pak byl i v letech 2017/2016, kdy celkový počet profesionálních onemocnění činil 1 370/1 297, z toho bylo 1 278/1 242 NzP a 92/55 ohrožení nemocí z povolání. Nejčastěji hlášenou nemocí z povolání byl opět syndrom karpálního tunelu, kdy bylo hlášeno 472/409 případů, u syndromu kubitálního tunelu pak bylo hlášeno 39/28 uznaných NzP. Onemocnění periferních nervů bylo také nejčastěji hlášeným ohrožením nemocí z povolání, 66/40 případů z celkového počtu 92/55 případů všech hlášených ohrožení nemocí z povolání. Tabulka 4 přehledně ukazuje počty profesionálních úžinových syndromů na horních končetinách za roky 2016 až 2020, včetně profesionální příčiny.
Table 4. Profesionální úžinové syndromy horních končetin – počty uznaných NzP v letech 2016–2020 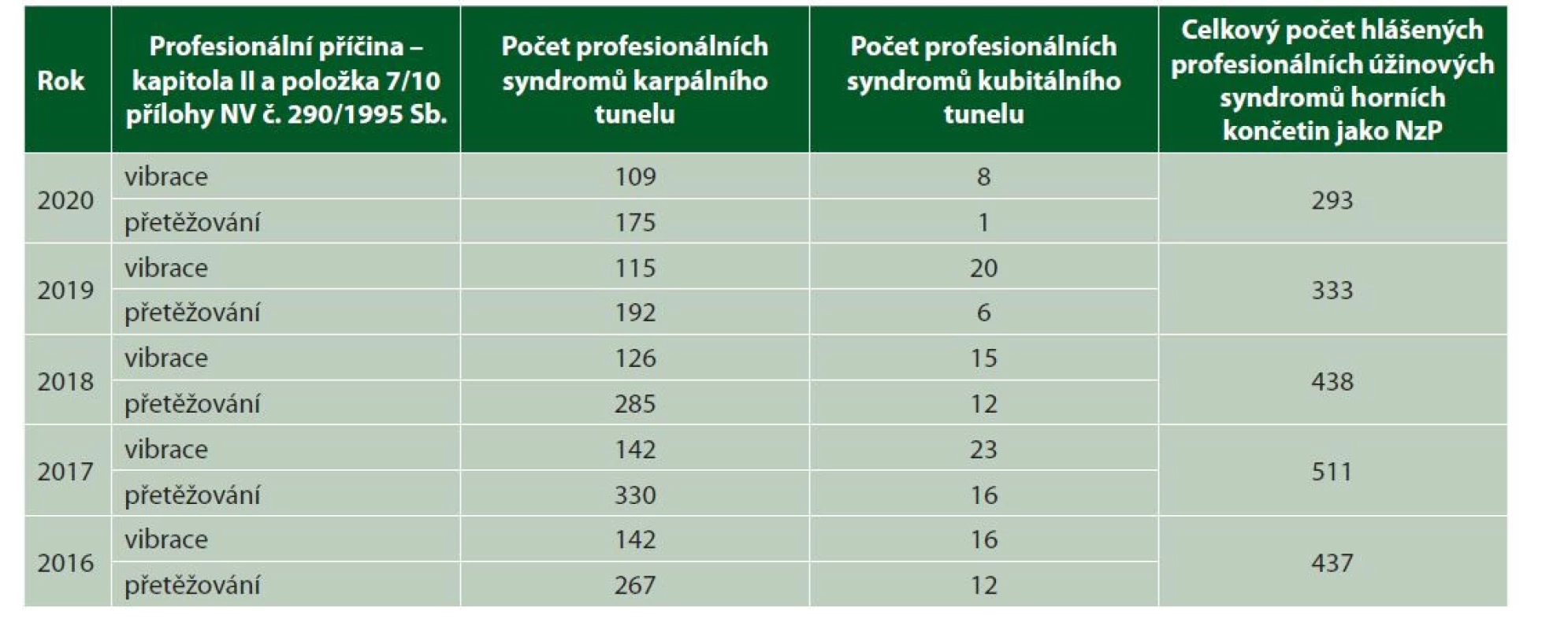
V roce 2020 představovaly profesionální úžinové syndromy 28 % všech hlášených nemocí z povolání, v roce 2019 to bylo 31 %, v roce 2018 : 35 %, v roce 2017 : 39 % a v roce 2016 : 35 %. Porovnání počtu profesionálních úžinových syndromů hlášených jako NzP a celkového počtu hlášených NzP ukazuje graf na obrázku 14.
Image 14. Porovnání počtu profesionálních úžinových syndromů hlášených jako NzP a celkového počtu hlášených NzP za období 2016–2020 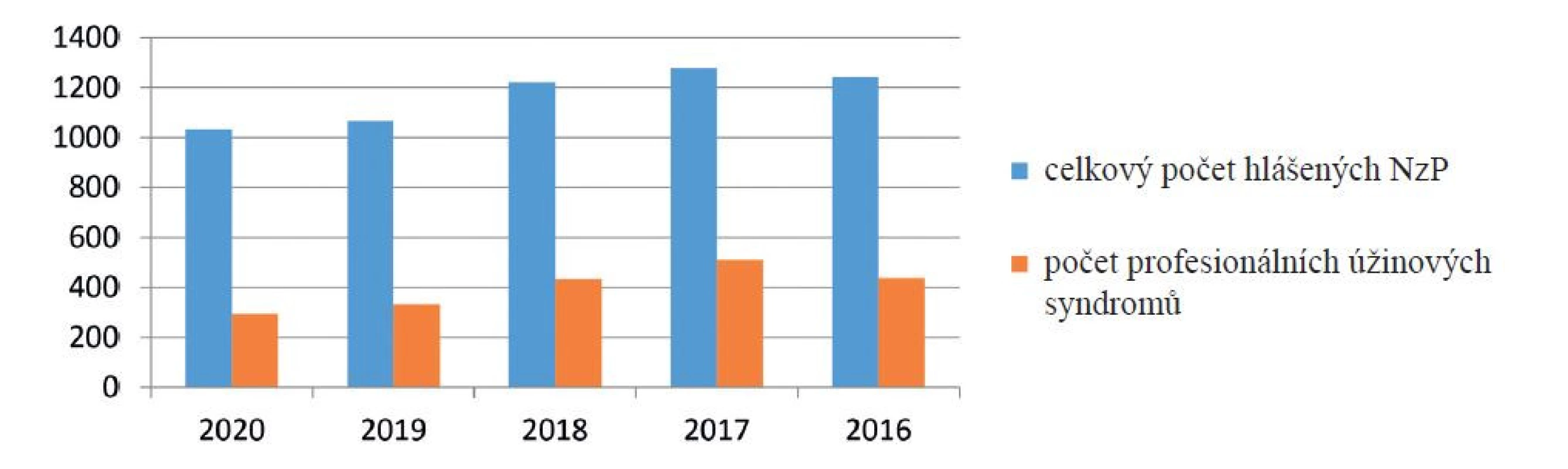
Image 15. Porovnání počtu profesionálních úžinových syndromů hlášených jako ohrožení nemocí z povolání a celkového počtu hlášených ohrožení nemocí z povolání za období 2016–2020 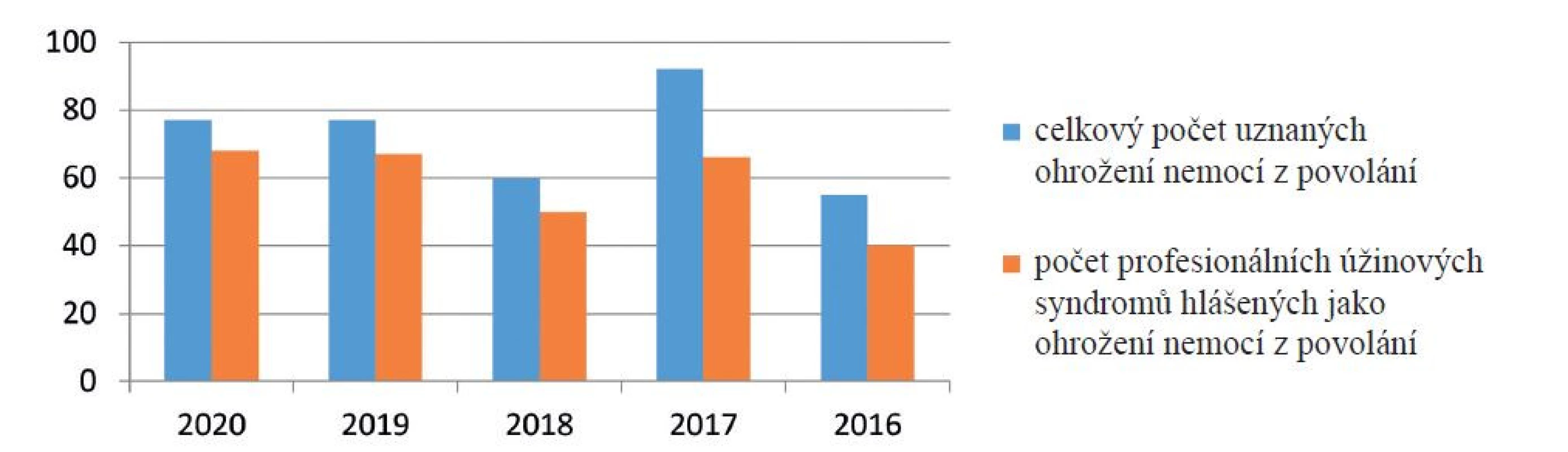
U ohrožení nemocí z povolání představovalo v roce 2020 poškození periferních nervů 88 % všech uznaných ohrožení nemocí z povolání, v roce 2019 : 87 %, v roce 2018 : 83 %, v roce 2017 : 71 % a v roce 2016 : 72 %. Porovnání počtu profesionálních úžinových syndromů hlášených jako ohrožení nemocí z povolání a celkového počtu hlášených ohrožení nemocí z povolání za období 2016–2020 ukazuje graf na obrázku 15.
Statistické údaje týkající se hlášených nemocí z povolání a ohrožení NzP byly získány z internetových stránek Státního zdravotního ústavu (http://www.szu.cz/ publikace/data/nemoci-z-povolani-a-ohrozeni-nemoci - z-povolani-v-ceske-republice).
Statistické údaje týkající se úžinových neuropatií a invalidity byly čerpány z registru Posudky LPS, bohužel z uvedeného registru lze získat jen údaje týkající se všech mononeuropatií HKK spadajících pod diagnózu G56, která kromě syndromu karpálního a kubitálního tunelu zahrnuje i jiná poškození n. medianus a n. ulnaris, zároveň poškození n. radialis a další mononeuropatie HKK. Z registru tak nelze získat údaje týkající se samotných syndromů karpálního a kubitálního tunelu. Z registru nelze získat ani údaje týkající se uznaných invalidit pro NzP.
Ze získaných údajů za období let 2016–2020 lze konstatovat, že počet uznaných invalidit, kdy základním invalidizujícím onemocněním byly mononeuropatie HKK, činil v průměru 0,54 % všech uznaných invalidit za uvedené období. Podrobnější informace uvádějí tabulky 5 a 6. Z tabulky 5 je také vidět vysoký počet neuznaných invalidit pro dg. mononeuropatie HKK jako rozhodující příčiny DNZS, přibližně v 36 % z celkového počtu posuzovaných invalidit pro mononeuropatii HKK není invalidita uznána.
Table 5. Počty neuznaných a uznaných invalidit pro mononeuropatie HKK v letech 2016–2020 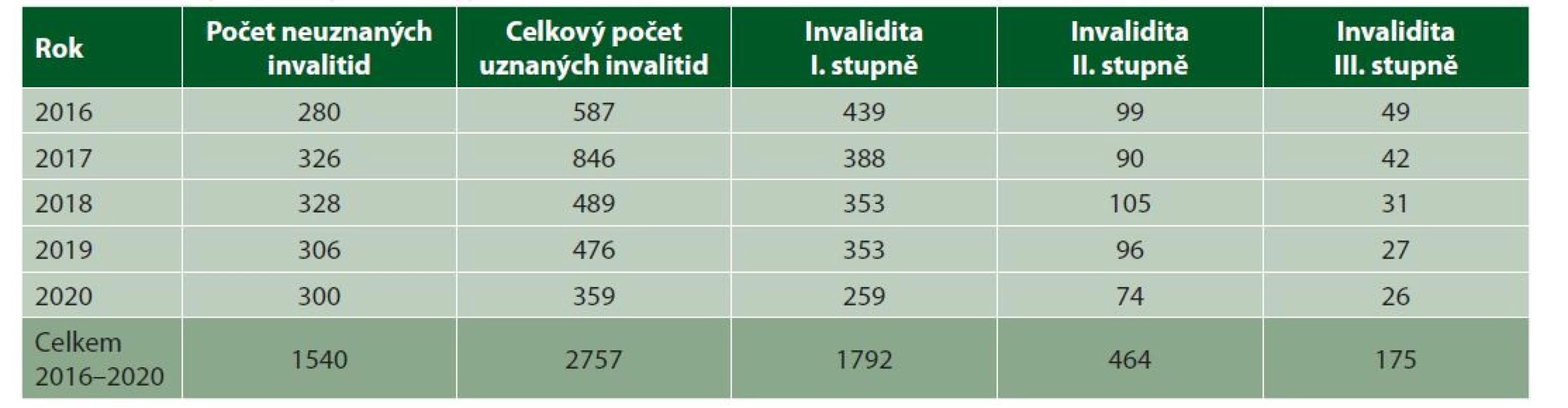
Table 6. Porovnání celkového počtu uznaných invalidit a počtu uznaných invalidit pro mononeuropatie HKK za roky 2016 –2020 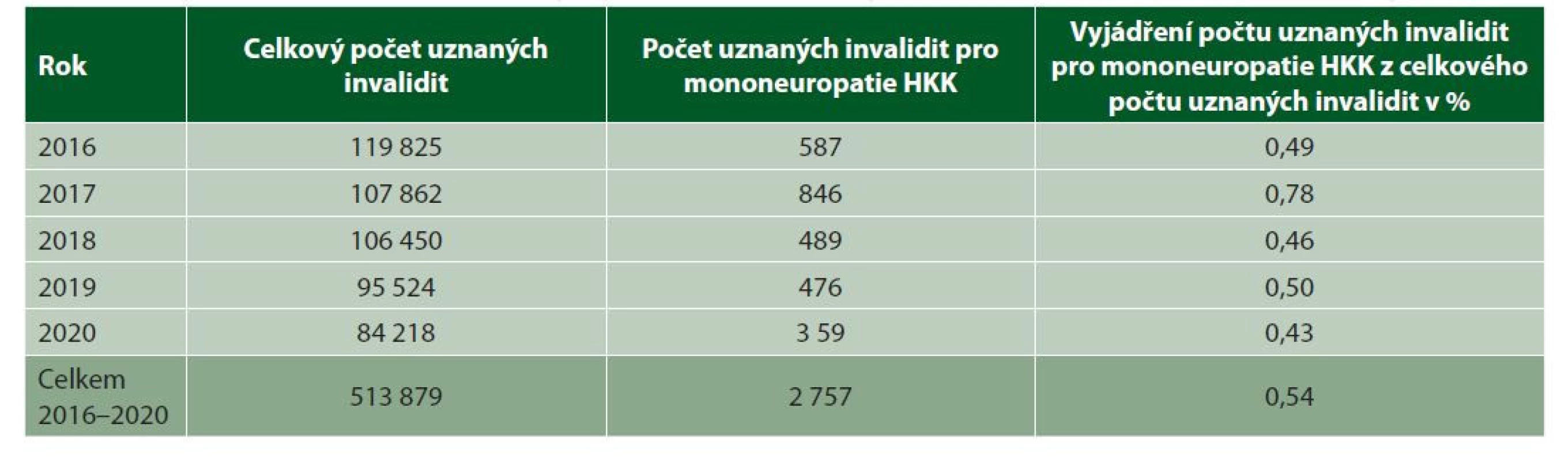
Z uvedených čísel lze konstatovat, že se invalidita pro syndrom karpálního tunelu a ještě méně kubitálního tunelu, jako rozhodující příčina DNZS uznává minimálně, častěji jsou uvedené diagnózy zohledňovány jako další komorbidity splňující podmínku DNZS mající funkční dopad do pracovní schopnosti. Pokud je posuzována invalidita, kde rozhodující příčinou DNZS je mononeuropatie HKK, pak je též poměrně vysoké procento neuznaných invalidit (viz výše).
ZÁVĚR
Úžinové syndromy, zejména syndrom karpálního tunelu, jsou v současnosti jednou z nejčastějších mononeuropatií a současně i nejpočetnější nemocí z povolání, zasahují tak významnou část populace v produktivním věku. Druhou nejčastější profesionální neuropatií je léze loketního nervu v oblasti lokte. Předpoklad, že dopad těchto onemocnění do invalidity nebude zanedbatelný, se ale ne zcela potvrdil. Přestože profesionální úžinové syndromy představovaly v letech 2016–2020 v průměru 34 % všech hlášených nemocí z povolání, nebyl jejich dopad do invalidity takový, jak by se dalo očekávat. Počet uznaných invalidit, kde rozhodující příčinou DNZS byly mononeuropatie, činil v období 2016–2020 v průměru 0,54 % všech uznaných invalidit za uvedené období. Z registru Posudky LPS nebylo bohužel možno získat údaje týkající se samotných syndromů karpálního a kubitálního tunelu, ani údaje týkající se uznaných invalidit pro NzP.
Úžinový syndrom nemusí, a také ve vysokém procentu nevede, k uznání invalidity, kde je rozhodující příčinou DNZS profesionální úžinový syndrom HKK. V daleko větší míře jsou profesionální úžinové syndromy, zejména jednostranné, zohledňovány jako další komorbidita splňující podmínku DNZS. Zároveň je řada případů, kdy úžinové syndromy HKK nebyly uznány jako NzP, ale byla naopak uznána invalidita, jedná se o případy, kdy byla splněna klinická kritéria pro uznání NzP, ale nebyla splněna kritéria hygienická. Největší skupinu posuzovaných, respektive uznaných invalidit pro úžinové neuropatie HKK, pak představují úžinové syndromy HKK, kde se ani na nemoc z povolání nepomyslelo.
Adresa pro korespondenci:
MUDr. Andrea Klečková
Žižkova 556
386 01 Strakonice
e-mail: andrea.kleckova@seznam.cz
Sources
1. Buchancová, J. Pracovné lekárstvo a toxikológia. 1. slovenské vyd. Martin: Osveta, 2003. 1133 s. ISBN 80-8063-113-1.
2. Cikrt, M. et al. Pracovní lékařství: II. nemoci z povolání. 1. vyd. Praha: CIVOP, 1996. 214 s. ISBN 80-900151-2-3.
3. Ehler, E., Ambler, Z. Trendy soudobé neurologie a neurochirurgie. Svazek 3, Mononeuropatie. 1. vyd. Praha: Galén, 2002. 176 s. ISBN 80-7262-125-4.
4. Giersiepen, K., Spallek, M. Carpal tunnel syndrome as an occupational disease. Dtsch Ärztebl Int 2011, s. 238–242.
5. Kadaňka, Z., Dufek, J., Hromada, J. Standard elektrofyziologického vyšetření syndromu karpálního tunelu pro účely hlášení choroby z povolání. Česká neurologická společnost, 2005. Dostupné na www: https://www.czech-neuro.cz/pro-odborniky/ doporucene-postupy/doporuceni-pro-prakticke-lekare/
6. Kolektiv Promítnutí pokroků lékařské vědy do funkčního hodnocení zdravotního stavu a pracovní schopnosti ve vztahu k zdravotním postižením podle Mezinárodní klasifikace nemocí, a s přihlédnutím k Mezinárodní klasifikaci funkčních schopností. 1. vyd. Praha: MPSV, 2008. 215 s. ISBN 978-80-86878-88-1.
7. Kolektiv Promítnutí pokroků lékařské vědy do posuzování zdravotního stavu, pracovní schopnosti a invalidity, 1. část. 1. vydání Praha: MPSV, 2016. 202 s. ISBN 978-80-7421-123-2.
8. Kolektiv Rozhledy posudkového lékaře. 1. vydání Praha: MPSV, 2021. 102 s. ISBN 978-80-7421-235-2.
9. Mendell, J. R. et al. Diagnosis and management of peripheral nerve disorders. Oxford: Oxford University Press, 2001. 695 s. ISBN 0-19-513301-3.
10. Minks, E., Minksová, A., Brhel, P., Babičová, V. Profesionální syndrom karpálního tunelu. Neurologie pro praxi, 2014,15(5), s. 234–239.
11. Pelclová, D. et al. Nemoci z povolání a intoxikace. 1. vyd. Praha: Karolinum, 2002. 207 s. Učební texty Univerzity Karlovy v Praze. ISBN 80-246-0433-7.
12. Ridzoň, P. Útlakové léze loketního nervu profesionálního původu. Neurologie pro praxi, 2014, 15(5), s. 240–242.
13. Věstník Ministerstva zdravotnictví České republiky, částka 11, prosinec 2011. Metodické opatření ke stanovení středního stupně závažnosti poškození loketního nervu v oblasti lokte za pomoci elektrofyziologických opatření, s. 46–50.
14. Věstník Ministerstva zdravotnictví České republiky, částka 9, srpen 2011. Metodický návod k zajištění jednotného postupu při ověřování podmínek vzniku onemocnění pro účely posuzování nemocí z povolání, s. 4–17.
15. Věstník Ministerstva zdravotnictví České republiky, částka 10, říjen 2003. Stanovení nejméně středního stupně závažnosti izolovaného syndromu karpálního tunelu. Metodické opatření.
16. Winn, F. J., Habes, D. J. Carpal tunel area as a risk faktor for carpal tunnel syndrome. Muscle nerve, 1990, 13, s. 254–258.
Labels
Medical assessment Occupational medicine
Article was published inMedical Revision

2022 Issue 1-2
Most read in this issue- Profesní periferní neuropatie typu úžinových syndromů na horních končetinách (syndrom karpálního tunelu a syndrom kubitálního tunelu) a invalidita
- Posuzování invalidity pro diagnózu obezita
- Střípky z konference EUMASS konané ve dnech 16.–17. 9. 2021 v Basileji online formou
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career


