-
Medical journals
- Career
Problematika diagnózy diabetes mellitus v oblasti posudkového lékařství
Authors: R. Pastorková
Authors‘ workplace: posudková lékařka, Olomouc
Published in: Reviz. posud. Lék., 11, 2008, č. 4, s. 91-97
Overview
Cílem práce byl souhrn a ucelení klinických informací o diagnóze diabetes mellitus pro posudkové lékaře. Zásadní informací je popis nové klasifikace diabetes mellitus, jeho praktický význam, aplikace klinických poznatků v posudkové praxi – doporučená vyšetření a standardy nutné k objektivizaci diagnózy a následnému posudkovému zhodnocení. Dále se v klinické části setkáme s popisem komplikací diabetu, včetně statistických údajů, a zejména jejich diagnostikou a následnou léčbou. Tyto poznatky jsou pak aplikovány na posuzování dopadu dlouhodobě nepříznivého zdravotního stavu, jehož rozhodující příčinou je diagnóza diabetes mellitus, na pracovní potenciál posuzovaného. Je zdůrazněna nutnost přísně individuálního a komplexního posouzení.
Klíčová slova:
diabetes mellitus – klasifikace – standardy – rozhodující diagnóza – posouzení – objektivizace – pracovní potenciálÚvod
Definice diabetes mellitus
Diabetes mellitus (DM), nebo-li úplavice cukrová, zahrnuje skupinu metabolických chorob, které jsou charakteristické hyperglykémií, jejichž příčinou je defekt produkce nebo účinku inzulinu nebo obojí.
Diabetici jsou osoby s velmi vysokou morbiditou a mortalitou, střední věk přežívání po stanovení diagnózy je u DM I. typu kolem 36 roků, průměrný věk úmrtí je asi 49 let. Příčinou úmrtí jsou pak nejčastěji mikroangiopatické komplikace. Podle epidemiologických údajů ÚZIS bylo v České republice (ČR) k 31. 12. 2006 hlášeno 748 050 diabetiků, z toho 91,5 %, tj. 684 238 onemocnění je klasifikováno jako 2. typu, a 6,7 %, tj. 50 238, je 1. typu. Tento fakt se také promítá do posudkové oblasti. Z celkového počtu 46 184 přiznaných invalidit v roce 2005 v ČR jich bylo 1529 pro diagnózu diabetes mellitus, což činí asi 3,31 %.
Klasifikace a diagnostika diabetes mellitus
Klasifikace DM, která platila do roku 1998, popisovala diabetes mellitus non-inzulin-dependentní II a inzulin-dependentní I a jejich rozdělení vycházelo z klinických a etiologických údajů. Podle současných znalostí se mnoho diabetiků I. typu manifestovaných po 35. roce věku skrývalo právě ve skupině opačné.
Podle recentní klasifikace Americké společnosti pro diabetes (ADA) publikované poprvé v r. 1998 a potom v r. 2001 se DM dělí na 2 základní skupiny – typ 1. a typ 2. Tato nová klasifikace vychází především z etiologie a patogeneze.
Dalším důležitým pojmem této nové klasifkace je IFG (Impaired Fasting Glucose) – hyperglykémie nalačno; lze používat i českou zkratku PGT – porucha glukózové tolerance.
Základním diagnostickým kritériem je hodnota glykémie nalačno u IFG 5,6–do 7,0 mmol/l, u diabetu vyšší než 7,0 mmol/l, nutno potvrdit opakovaným měřením, popř. náhodná glykémie nad 11,1 mmol/l – stačí pouze jedno měření.
Zásadní charakteristikou DM 1. typu je ztráta schopnosti produkovat inzulin, což podmiňuje nezbytnost jeho substituce. Manifestuje se kdykoliv v průběhu života, řadí se sem i diabetes označovaný jako LADA (Latent Autoimmune Diabetes in the Adults), u něhož je pozvolný nástup a zpočátku skýtá obraz podobný DM 2. typu, ale pozvolná destrukce beta-buněk pankreatu nakonec vyústí v nutnost léčby inzulinem.
Laboratorně je tento typ diabetu charakterizován přítomností protilátek (GAD, tj. proti glutamyltrans - feráze). Klinicky tento typ diabetu zahrnuje známé příznaky polyurie, polydipsie, hubnutí, únavu až možnost ketoacidotického kómatu.
Naproti tomu DM 2. typu je charakterizován kombinací poruchy sekrece inzulinu a jeho působení v cílových tkáních. Dosti často se vyskytuje v kombinaci s dalšími interními chorobami v rámci tzv. metablického kardiovaskulárního syndromu.
Přínosem nové klasifikace je především fakt, že při starém způsobu diagnostiky nebyla téměř polovina diabetiků vůbec diagnostikována.
Standardy vyšetření u diabetika
Při vyšetření musíme rozlišit vyšetření vstupní a kontrolní v rámci pravidelné péče o diabetika.
V rámci základního vstupního vyšetření po stanovení diagnózy je nutno pečlivě odebrat anamnézu, zjistit stav výživy, hmotnost, hmotnostní index (BMI – podíl hmotnosti v kg a druhé mocniny výšky v metrech), vyšetření srdce včetně EKG, vyšetření kůže, štítné žlázy, vyšetření krčních tepen a tepen dolních končetin, vyšetření očního pozadí a orientační neurologické vyšetření. Dále je nutno provést komplexní laboratorní vyšetření – glykémie nalačno, postprandiálně, lipidogram, iontogram, urea, kreatinin, kyselina močová, jaterní enzymy, celková bílkovina, thyreotropní hormon, glykovaný hemoglobin jako kritérium dlouhodobé kompenzace, vyšetření moči (stanovení bílkoviny, cukru, ketonů). U předpokladu DM 1. typu také markery autoimunity – protilátky proti inzulinu IAA, proti dekarboxyláze kyseliny glutamové GAD, proti pankreatu ICA, u obou typů hladinu C peptidu (u 1. typu jako marker sekrece je hladina nízká až nulová; u 2. jako marker inzulinové senzitivity, respektive rezistence, může být naopak zvýšená.
V rámci kontrolních vyšetření bychom měli vždy požadovat s ohledem na standardy glykémii při každé kontrole, glykovaný hemoglobin (minimálně 4krát ročně), mikroalbuminurii kvantitativně (minimálně 1krát ročně, při pozitivním nálezu 3krát opakovat), lipidogram, iontogram, kreatinin, TSH a oční pozadí (1krát ročně při negativním nálezu).
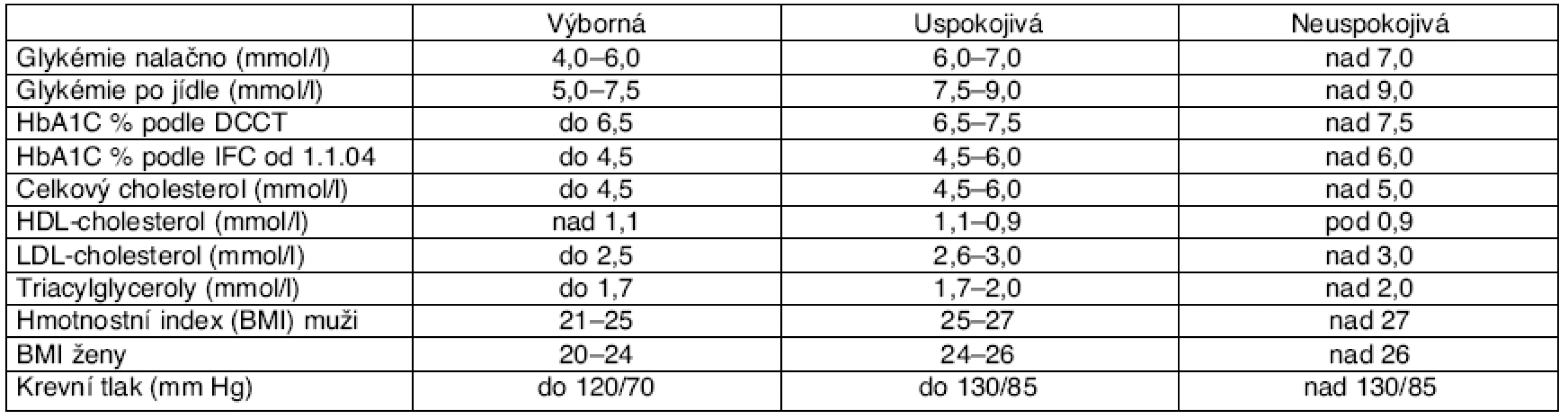
Kritéria kompenzace
Kritéria kompenzace jsou uvedena v tabulce 1.
Léčba diabetes mellitus
Léčba DM se odvíjí od diagnózy a etiopatogeneze obou typů. U 1. typu je vždy nutná léčba exogenním inzulinem, u 2. typu je možno volit léčbu dietou, perorálními antidiabetiky (PAD) a nebo inzulinem, mnohdy však kombinací výše uvedeného. Základem léčby u obou typů je dieta a režimová opatření.
Léčba inzulinem
Inzuliny se dnes používají humánní – vyrobené z genomu kvasinky (fy NOVO), z genomu Escherichia coli (fy Lily), z genomu Macacus fasciculatus (fy HOECHST) a dále inzulinová analoga, např. Humalog LIS-PRO 28-29 (fy LILY), ASPART-ASPART 28 (fy NOVO-RAPID). Jejich výhodou je rychlejší absorpce, rychlejší peak a eliminace – nižší dávka, rychlejší účinek, minimum hypoglykémií.
Typy režimů jsou:
- konvenční – 1–3 dávky denně,
- intenzifikovaný inzulinový režim – IIR,
- inzulinová pumpa – CSII
Inzuliny aplikujeme stříkačkou, dávkovačem – inzulinovým perem nebo inzulinovou pumpou. Dezinfekce není před aplikací nutná. Doba aplikace u krátkodobého inzulinu je 30 minut před jídlem, u inzulinových analog je možno aplikovat 5 minut před jídlem, s jídlem nebo po jídle.
Důležitý poznatek pro posudkové lékaře: počet dávek inzulinu nic nevypovídá o tíži a kompenzaci diabetu. Na druhou stranu je třeba zdůraznit, že u diabetiků 1. typu je vždy nutná noční dávka k eliminaci ranních hyperglykémií – zamezuje noční glukoneogenezi. Tento fakt může mít vliv na kvalitu spánku.
U diabetiků se špatnou kompenzací, u gravidních diabetiček, u nemocných po transplantaci a u neuropatií se s výhodou využívá aplikace inzulinovou pumpou – CSII. Pumpa se nasazuje za hospitalizace 2–3 týdny. Všichni diabetici na IIR a režimu CSII jsou vybaveni glukometrem z důvodu domácího selfmonitorování. Takto vybavení pacienti jsou velmi dobře edukováni a jsou schopni dávku inzulinu podle aktuální glykémie, popř. podle aktuální fyzické aktivity, pozměnit.
Léčba perorálními antidiabetiky (PAD)
Používají se 2 základní skupiny:
- skupina – sulfonylurea. Tato skupina antidiabetik zvyšuje sekreci inzulinu, ale nezvyšuje jeho tvorbu. Velmi významnou komplikací této léčby může být zejména u glibenclamidu (Maninil) protrahovaná hypoglykémie, menší riziko je u modernějších skupin – glimepirid (Amaryl), téměř ideálním lékem první volby je gliclazid (Diaprel), který lze použít i u osob s nefropatií a mikroangiopatiemi.
- základní skupinou jsou biguanidy. Jediným akceptovatelným biguanidem zůstává metformin (Glucophage, Siofor). Základním účinkem biguanidů je snížení glukoneogeneze v játrech, snížení vstřebání cukru v tenkém střevě a snížení periferní inzulinové rezistence, zejména v kosterním svalstvu. Právě proto jejich hlavní indikací jsou diabetici s inzulinovou rezistencí nebo hyperinzulinémií, obézní diabetici.
Velmi důležitým faktorem u léčby PAD je compliance pacienta – je prokázáno, že po 3 letech se snižuje až na 50 %, po 9 letech na 25 %. Příčin je několik – sekundární selhání PAD s vyčerpáním beta-buněk, zhoršování spolupráce mezi pacientem a lékařem.
Z nových preparátů je třeba zmínit thiazolindiony – inzulinové senzitizéry, např. rosiglitazon (Avandia).
Pro srovnání – pokles glykovaného hemoglobinu po jednotlivých PAD:
- sulfonylurea: 1–2%,
- metformin: 0,8–1,5%,
- glitazony: 0,9–1,5%.
Na závěr je třeba zmínit nejnovější způsob léčby diabetu a jeho komplikací – transplantace ledvin, pankreatu a kombinovanou transplantaci ledvin a pankreatu.
Akutní komplikace
Mezi akutní komplikace se počítá hypoglykémie a hyperglykémie až kóma. S těmito komplikacemi se posudkový lékař setká výjimečně, a to spíše v rámci krátkodobé posudkové činnosti. Pacient je hospitalizován a pokud je v produktivním věku, vyžádá si hospitalizace vystavení pracovní neschopnosti. Další postup se odvíjí od úspěšnosti léčby komplikace. Při jejím zvládnutí obvykle není třeba dlouhodobá pracovní neschopnost – samozřejmě s ohledem na pracovní zařazení. Problémem mohou být opakované závažné hypoglykémie, které mohou být příčinou opakovaných pracovních neschopností a mohou pacienta až invalidizovat, i když nebudou přítomny žádné další chronické komplikace.
Chronické komplikace
Chronické komplikace obecně dělíme na makroangiopatické a mikroangiopatické a kombinace obou. Příčiny jsou komplexní, vždy se na nich podílí nedostatečná kompenzace diabetu.
Mikroangiopatické komplikace:
- diabetická nefropatie,
- diabetická retinopatie,
- diabetická polyneuropatie.
Makroangiopatické komplikace:
- ischemická choroba srdeční,
- ischemické cévní onemocnění mozku,
- ischemická choroba dolních končetin.
Kombinace mikro - a makroangiopatických komplikací:
- diabetická noha.
Diabetická noha
Velmi závažnou komplikací je diabetická noha. Přibližně u 25 % diabetických pacientů vznikne v průběhu jejich života defekt na noze vyžadující často dlouhodobou a finančně nákladnou hospitalizaci a trvalou ambulantní péči. U diabetika nad 10 let trvání choroby se zvyšuje riziko amputace. Asi u 60 % pacientů s kritickou ischémií dolní končetiny je indikována revaskularizační léčba a 15–20 % z nich musí akutně podstoupit amputaci končetiny.
Příčinou jsou často otlaky z nesprávné obuvi (i zde je třeba mít na paměti vhodnost pracovního zařazení – práce v extremních klimatických podmínkách s nutností chůze v pracovní obuvi často pro diabetika nevhodné právě pro riziko otlaků, mikrotraumat), popáleniny, infekce, ragády.
Důvodem jsou snížená citlivost a vnímání bolesti, které vedou k hyperkeratozám, motorická dysfunkce pak ke vzniku kladívkových prstů se zborcením klenby, anhidróze – to vše vyústí v manifestní formu diabetické nohy.
Základní dělení: neuropatická (lokalizace na plantě) a ischemická (lokalizace na akrech).
Poměrně důležitým vyšetřením, na které se ovšem často zapomíná, je inspekce. Při každé kontrole u diabetologa by měly být prohlédnuty končetiny a zhodnocena eventuální patologie nehtů, kůže. Z dalších doplňujících vyšetření jsou to kožní a vibrační čití, doppler, pletyzmografie. Zde je závažným ukazatelem API pod 0,8 (snížení distálního tlaku krve pod 50 mm Hg).
Léčba je vždy dlouhodobá a je nutný multidisciplinární přístup. Onemocnění vede často k dlouhodobé pracovní neschopnosti a nezřídka k následné invalidizaci nemocného. Základní snahou je vždy záchrana končetiny, diabetická obuv, péče podiatra, dezinfekce lokálně koupelemi, léčba infekcí antibiotiky. Jako doplněk komplexní léčby je úspěšně využívána hyperbarická oxygenoterapie. Jde o léčbou nákladnou a zdlouhavou, ale smysluplnou, neboť při úspěchu vede k záchraně končetiny, což se může samozřejmě odrazit i v obnově (alespoň částečné) pracovního potenciálu.
Diabetická nefropatie
V počátečním incipientním stadiu se projevuje pouze laboratorně mikroalbuminurií, může vést až k selhání ledvin a nutnosti trvalé hemodialýzy, popř. k zařazení nemocného do transplantačního programu. Ve stadiu incipentní nefropatie jsou hodnoty mikroalbuminurie nad 20 μg/min, respektive nad 30 mg/den. Při manifestní proteinurii jsou hodnoty nad 200 μg/min, respektive nad 300 mg/den. Při hodnotách kreatininu nad 200 μmol/l by měl být pacient sledován u nefrologa. U hodnot nad 300 μmol/l je veden v hemodialyzační poradně a připravován na hemodialýzu.
Diabetická retinopatie
Diabetická retinopatie je nejčastější příčinou ztráty zraku u osob produktivního věku. Po 10 letech se vyskytuje u 50 % diabetiků, po 20 letech u 60–100 %. Již glykémie nad 6,1 mmol/l je spojena s rizikem vzniku diabetické retinopatie. Prevalence slepoty spojené s diabetickou retinopatií je 0,3%. Vyskytuje se především mezi 20–74. rokem věku.
Dělení retinopatie podle stadií:
- neproliferativní – NPDR,
- proliferativní – PDR,
- diabetická makulopatie – DMP.
Jedinou účinnou symptomatickou léčbou je laserová fotokoagulace sítnice. Je indikována od stadia pokročilé NPDR. Neméně důležitá je těsná kompenzace diabetu a léčba hypertenze. Každý diabetik by měl mít minimálně 1krát ročně vyšetřeno oční pozadí, při komplikacích je četnost vyšetření řízena oftalmologem.
Diabetická neuropatie
Diabetická neuropatie se dělí na periferní a autonomní. Diabetická neuropatie se udává u 75–90 % diabetiků po 5 letech trvání diabetu. Častější je výskyt autonomní neuropatie, 20–40 % diabetiků jí trpí již při první diagnóze. Prevalence pak stoupá s dobou trvání diabetu a dalšími komplikacemi. Objektivizace je možná orientačně – ladičkou, dále pak vyšetření reflexů, nejpřínosnější je vyšetření EMG. U autonomní neuropatie vyšetření HRV – variability tepové frekvence – jedná se o test kardiovaskulárního systému, dále radiologické vyšetření GIT, USG, urodynamická vyšetření.
Projevem autonomní neuropatie je postižení gastrointestinálního a urogenitálního traktu. Největším problémem u periferní neuropatie je jednak bolestivá forma, syndrom neklidných nohou, úžinové bolestivé syndromy a na druhé straně snížená citlivost až anestezie končetin, což vede často k úrazům (typické je popálení o kamna, opaření horkou vodou při absenci vnímání bolesti). Významné pro posudkové lékaře je zjištění, že i velice silné somatické obtíže nemusí mít korelát na EMG. Nález na EMG může být dokonce normální. Přitom těžké formy diabetické senzitivně-motorické neuropatie výrazně snižují pracovní schopnost.
Léčba obou typů neuropatií je symptomatická – nejčastěji se používá analgezie (Tegretol – carbamazepin), vitaminy (B), kyselina lipoová (Thioctacid) a především správná kompenzace diabetu.
Rozhodující diagnóza DM – obecné posudkové zásady při posuzování invalidity
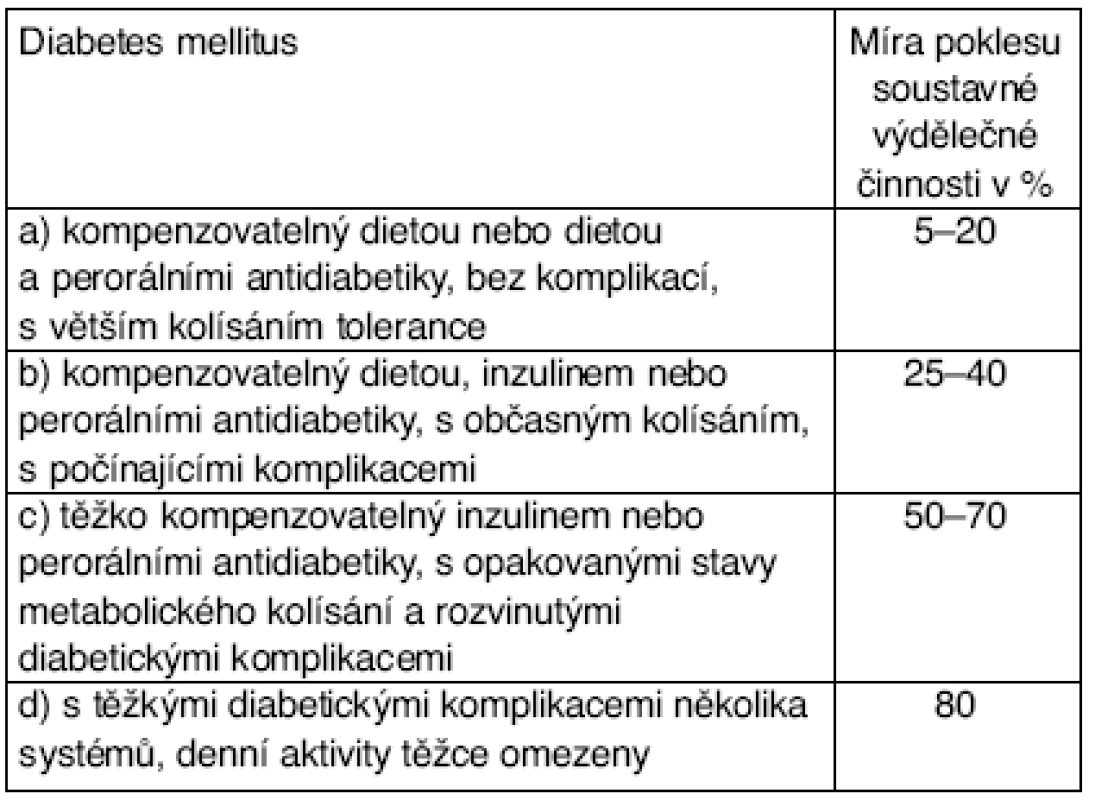
Při posouzení DNZS pro účely přiznání invalidity podle § 39 odst. 1 písm. a) a § 44 odst. 1 zákona č. 155/1995 Sb., v platném znění, je diabetes mellitus uveden ve vyhlášce č. 284/1995 Sb., v platném znění, v příloze č. 2 v kapitole IV – Poruchy endokrinní, výživy a přeměny látek v položce 1 – tabulka 2.
Při posuzování dopadu komplikací DM lze přiznat plnou invaliditu také podle § 39 odst. 1 písm. b) zákona č. 155/1995 Sb., v platném znění, podle přílohy č. 3 vyhlášky č. 284/1995 Sb., v platném znění, která vypočítává zdravotní postižení umožňující soustavnou výdělečnou činnost (SVČ) za zcela mimořádných podmínek taxativně.
Částečnou invaliditu lze také uznat podle § 44 odst. 2 zákona č. 155/1995 Sb., v platném znění, podle přílohy č. 4. vyhlášky č. 284/1995 Sb., v platném znění, kde jsou uvedeny zdravotní postižení značně ztěžující obecné životní podmínky. Uvedení je fakultativní.
Zcela základní obecnou posudkovou zásadou při hodnocení míry poklesu schopnosti soustavné výdělečné činnosti (SSVČ) při metabolických a endokrinologických poruchách je posouzení důsledků těchto poruch na celkovou výkonnost organismu, vliv na celkový stav a tíži postižení jednotlivých orgánů a systémů. Nelze tedy v žádném případě hodnotit odchylky od normálních laboratorních hodnot, tyto nepodmiňují pokles SSVČ.
Specifickou výjimkou může konkrétně u DM být laboratorní odchylka ve smyslu opakované hypo-glykémie, která má ovšem klinickou odezvu. I když klinický dopad je krátkodobý a při včasné léčbě i reverzibilní, opakované hypoglykémie mohou vést k postižení centrálního nervového systému (CNS) a k prokazatelným známkám organického psychosyndromu, který lze objektivizovat souborem psychologických testů.
Stejně tak mohou opakované hypoglykémie invalidizovat posuzovaného, i když nedojde k organickému poškození CNS, právě svým častým opakováním. Zde je třeba stanovit kontrolní lékařskou prohlídku v kratším časovém termínu. Posuzovaného uznáme invalidním na kratší časové období, s výhledem změny stupně invalidity. Je pravděpodobná obnova pracovního potenciálu v důsledku kompenzace diabetu a snížení frekvence hypoglykémií při správné léčbě a compliance posuzovaného.
Praktické informace a postupy při hodnocení
Při posuzování pracujeme s posudkovými pojmy invalidita a pracovní potenciál. Posuzujeme dopad onemocnění na oblasti sledované posudkovým lékařem – omezení pracovního potenciálu a míru poklesu SSVČ v souvislosti s diagnózu DM.
Invalidita je dlouhodobě snížená až nulová schopnost soustavné výdělečné činnosti za stanovených právních, ekonomických a sociálních podmínek. Z lékařského hlediska je podmíněna určitým dlouhodobě nepříznivým zdravotním stavem posuzovaného. Tento stav je zapříčiněn konkrétním onemocněním a má podle poznatků trvat déle než jeden rok. Jde tedy o poruchu zdraví dlouhodobou, nikoliv přechodnou. Diagnóza DM sama o sobě toto kritérium splňuje. Při posuzování invalidity je ale základním zjištěním míra zbývajícího pracovního potenciálu.
Pracovní potenciál je dynamický – může se měnit v čase a v závislosti na léčbě, na stabilizaci zdravotního stavu a také na adaptaci posuzovaného na výslednou míru funkčního omezení. Sama diagnóza nemůže být důvodem k invalidizaci. Je důležité stanovit míru funkčního postižení a jeho dopad na další pracovní zařazení posuzovaného. Je nutno zohlednit profesi, věk, přítomnost dalších diagnóz, které mohou snižovat pracovní potenciál. Zároveň je nezbytné zvážit schopnost a možnost rekvalifikace posuzovaného.
Posudkový lékař vychází z podkladových materiálů, zejména z doložených odborných vyšetření diabetologem. Je nezbytné znát, kdy se jedná o léčebně preventivní kontroly, v jakých intervalech a v jakém rozsahu mají být diabetologem prováděny, popř. o která další specializovaná vyšetření mají být doplněna. Význam uvedené znalosti pro posudkového lékaře je velký, neboť v případě indikované léčebně preventivní kontroly je vyšetření hrazeno ze zdravotního pojištění a posudkový lékař požaduje nálezy takto provedených vyšetření. V případě, že v rámci dispenzární péče není požadované vyšetření indikováno, je hrazeno tím, kdo jej vyžádal. V konkrétním případě žádá lékař OSSZ a platbu vyšetření provádí ČSSZ podle platných číselníků. V takovém případě nastupují dva aspekty. První již zmíněný ekonomický a tím druhým je problém etický. Žádáme vyšetření pro posouzení, nikoliv z důvodu léčebného, je to zátěž posuzovaného pacienta, zátěž odborného lékaře. V případě, kdy je nezbytně nutné doplňující vyšetření provést, je tato cesta plně odůvodněná. Může ale nastat situace, kdy žádáme vyšetření, která jsou plně indikována v léčebně preventivní péči. V takovém případě je nutné kontaktovat příslušného odborného lékaře a získat informace o plánovaném provedení indikovaného vyšetření, jehož výsledky pak budou zohledněny při posouzení. Vý-znamnou roli mají zmíněné informace i při krátkodobé posudkové činnosti, neboť posudkový lékař může dát podnět k provedení indikovaných vyšetření odborným lékařem.
Při správné péči o diabetika jsou tato vyšetření pravidelně indikována podle platných standardů v rámci pravidelné dispenzární péče a v určených intervalech. V ucelené podobě by měly být součástí komplexní lékařské zprávy diabetologa, popř. ošetřujícího lékaře, který má posuzovaného v dispenzární péči pro výše uvedenou diagnózu. V rámci součinnosti je odborný ošetřující lékař poskytne posudkovému lékaři. Jak již bylo zmíněno, pro tato vyšetření nemohou odborní lékaři žádat objednávku lékaře LPS. Jedná se o vyšetření prováděná v rámci léčebné péče, plně indikovaná a hrazená ze zdravotního pojištění. Platí ale i naopak: není nutné žádat vyšetření častěji, než je uvedeno ve standardech.
Je velmi žádoucí zaměřit se na úplnost dokumentace a včas žádat doplnění potřebných údajů ošetřujícím lékařem. Jde zejména o všechny informace o léčbě a její úspěšnosti a dále o údaje o možných komplikacích, byť zatím klinicky nemanifestních a zachytitelných jen laboratorně nebo při zobrazovacím vyšetření. Pouze tak je možné správně posoudit dopad onemocnění na oblasti sledované posudkovým lékařem – omezení pracovního potenciálu a míru poklesu SSVČ v souvislosti s DNZS zapříčiněným diagnózou DM.
Pracovní zařazení, rekomandace, řízení motorových vozidel
Samotná diagnóza DM, i když podmiňuje DNZS, nemusí nutně posuzovaného invalidizovat. Zcela zásadní je otázka vhodného pracovního zařazení, s ohledem na režim diabetika a případné komplikace. Zde je třeba posuzovat přísně individuálně. Důležitým aspektem je věk posuzovaného a profese, ke které je posuzován. U mladších posuzovaných je třeba posoudit schopnost rekvalifikace s ohledem na zdravotní stav, což je nezbytné pro možnost změny profese a pracovního zařazení. To může v konečném důsledku vést k obnově pracovního potenciálu, popř. i ke změně stupně invalidity.
Při posuzování diabetiků je nutno přihlížet nejen k typu diabetu, ale také získat ucelený pohled na kompenzaci a způsob léčby každého posuzovaného diabetika. Každý diabetik jinak zvládá aplikaci inzulinu, selfmonitorování, je jinak kompenzován i při stejných dávkách inzulinu. Je nutné podrobněji znát zmíněné skutečnosti, neboť je musíme zohlednit zejména při vypracování pracovní rekomandace v rámci posudku.
Obecně je nutné nedoporučit zaměstnání, kde není možno alespoň rámcově dodržet stravovací a denní režim. Ale např. otázka vhodnosti nočních směn je velmi individuální, velice záleží na konkrétní pracovní činnosti v průběhu noční směny, na pravidelnosti nočních směn, na typu a kompenzaci diabetu, na compliance diabetika, na jeho schopnosti kvalitního selfmonitororování a případné úpravy dávkování inzulinu podle aktuálních hodnot glykémie.
Jako další základní podmínku je nutno uvést dobrou spolupráci diabetika a diabetologa. Není problém individuálně sestavit pro diabetika rozpis aplikace inzulinu v několika variantách podle aktuálního pracovního zařazení, např. variantu na noční směnu a následující den po noční směně a variantu na směnu denní. Při dobré spolupráci mezi lékařem - -diabetologem a pacientem-diabetikem není třeba žádných zásadních pracovních omezení. Samozřejmě s ohledem na tíži onemocnění a průvodní funkční dopad.
Dalším specifikem je řízení motorového vozidla. Zde je na místě poznamenat, že posouzení způsobilosti k řízení motorových vozidel neprovádí posudkový lékař, ale registrující praktický lékař, praktický lékař nebo závodní lékař. Přesto je nutné znát tato specifika, neboť se úzce týkají zejména problematiky vypracování pracovních rekomandací, popř. posuzování krátkodobé, tj. dočasné pracovní neschopnosti. Řízení motorového vozidla je rozhodně kontraindikováno u diabetika s vážnými očními komplikacemi, opakovanými hypoglykémiemi a vážnými neurologickými komplikacemi. Při posuzování způsobilosti k řízení motorových vozidel posuzující praktický lékař vždy požaduje diabetologické vyšetření s vyjádřením rizika hypoglykémií. V konkrétních případech je nutné dožádat podrobné oční vyšetření včetně perimetru, eventuálně neurologické a interní vyšetření.
Závěr
Z celého zjištění vyplývá následující: zdravotní stav posuzovaného je vždy třeba hodnotit individuálně a zároveň komplexně, zaměřit se na pracovní zařazení posuzovaného, na charakter předchozí výdělečné činnosti, tj. profesi, ke které posuzujeme a zejména na schopnost rekvalifikace. Velice zásadně může hodnocení ovlivnit nejen tíže onemocnění, ale také typ komplikací diabetu a jejich vliv na stávající pracovní zařazení posuzovaného a zmíněná compliance.
Dále je třeba zdůraznit potřebu kontrolních lékařských prohlídek a opětné posouzení míry poklesu SSVČ a tím i stupně invalidity nejen podle závažnosti postižení, ale také s ohledem na stabilizaci DNZS spojenou s adaptací na postižení a tím možnou obnovu pracovního potenciálu.
Adresa pro korespondenci:
MUDr. Radmila Pastorková
Blahoslavova 11
785 01 Šternberk
e-mail: radmila.pastorková@seznam.cz
Sources
1. Amber, Zd. Duloxetin v léčbě diabetické neuropatické bolesti. Lékařské listy – Mimořádná příloha Zdravotnických novin, 2006, 22, s. 5–7.
2. Anděl, M. et al. Diabetes mellitus 1. typu manifestovaný ve vyšším věku, tzv. LADA. Diabetologie, metabolismus, endokrinologie, výživa – časopis pro postgraduální vzdělávání, 2001, 4, 3, s. 158–166.
3. Bartášková, D. Cíle léčby a hodnocení kompenzace diabetu mellitu. Lékařské listy – Mimořádná příloha Zdravotnických novin, 2007, 4, s. 9–10.
4. Budilová, Langer Slovník pro posudkové lékaře sociálního zabezpečení, 2001.
5. Čechurová, D. et al. Hyperbarická oxygenoterapie a syndrom diabetické nohy. Diabetologie, metabolismus, endokrinologie, výživa – časopis pro postgraduální vzdělávání, 2006, 9, 4, s. 174–177.
6. Charvát, J. Specifika ischemické choroby srdeční u diabetiků. Lékařské listy – Mimořádná příloha Zdravotnických novin, 2007, 4, s. 12–14.
7. Jirkovská, A. Klinický význam klasifikace syndromu diabetické nohy. Diabetologie, metabolismus, endokrinologie, výživa – časopis pro postgraduální vzdělávání, 2003, 6, 1, s. 8–11.
8. Klener, P. et al. Vnitřní lékařství. 1999, kap. 16, Poruchy metabolismu a výživy, subkap. 16.10 Diabetes mellitus.
9. Kvapil, M. Diabetologie. Lékařské listy – Mimořádná příloha Zdravotnických novin, 2007, 4, s. 3–4.
10. Olšovský, J. Suledoxid v diabetologii. Lékařské listy – Mimořádná příloha Zdravotnických novin, 2006, 55, září, s. 8–9.
11. Standardy péče o nemocné s diabetes mellitus ČDS ČLS JEP. Diabetologie, metabolismus, endokrinologie, výživa – časopis pro postgraduální vzdělávání, 2004, 7, 1 a 2007, 10, 4.
12. Stejskal, D. Novinky z diabetologie (aktualizovaná verze), Nemocnice Šternberk.
13. ÚZ Sociální zabezpečení a pojištění číslo 566/2006.
14. ÚZ Sociální pojištění číslo 564/2007.
15. ÚZ Sociální zabezpečení číslo 565/2007.
16. Vítková, Z. Posudková problematika v diabetologii. Reviz. posud. Lék., 2006, 9, 4.
17. Widimský, J. Cíle léčby hypertenze. Lékařské listy – Mimořádná příloha Zdravotnických novin, 2006, 17, s. 9–10.
18. Data programu EPOZ a HIDALGO a jejich statistické zpracování s využitím programů Excel a Word.
Labels
Medical assessment Occupational medicine
Article was published inMedical Revision

2008 Issue 4
Most read in this issue- Zásady a uplatňování asertivního jednání při kontaktu s žadateli o dávky
- Problematika diagnózy diabetes mellitus v oblasti posudkového lékařství
- Lékařská posudková služba Úřadu práce České republiky – dotazníkové šetření
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career