-
Medical journals
- Career
Psychosociální rizika ve zdravotnictví
Authors: Jiří Vévoda 1; Šárka Vévodová 1; Marie Nakládalová 2
Authors‘ workplace: Ústav společenských a humanitních věd, Fakulta zdravotnických věd UP v Olomouci 1; Klinika pracovního lékařství LF UP a FN Olomouc 2
Published in: Čas. Lék. čes. 2018; 157: 411-418
Category: Review Article
Overview
Profese lékaře i nelékařských zdravotnických pracovníků je charakteristická svým každodenním intenzivním stykem s pacienty či klienty. Tyto interakce však znamenají zvýšené nebezpečí vystavení psychosociálním rizikům. Psychosociální rizika se týkají způsobu, jakým je práce navržena, organizována a řízena, stejně jako sociálního kontextu práce. Mohou mít vážné důsledky pro zdraví a blaho pracovníků. Evropská agentura pro ochranu zdraví při práci řadí mezi základní psychosociální rizika pracovní stres, syndrom vyhoření, mobbing/bullying, násilí, pracovní dobu, zneužívání návykových látek. Cílem tohoto článku je podat stručný přehled základních psychosociálních rizik a jejich důsledků jak pro samotné zdravotníky, tak pro jejich pacienty.
Klíčová slova:
psychosociální rizika, mobbing, bullying, pracovní doba, násilí, návykové látky, stres na pracovišti, syndrom vyhoření, bezpečnost práce
ÚVOD
Nepříznivý demografický vývoj v podobě stárnutí obyvatelstva, prodlužující se střední délky života a nízké porodnosti zasáhl veškeré vyspělé státy světa. V EU se do roku 2030 sníží počet práceschopného obyvatelstva (15–64 let) o více než 20 milionů lidí, z 303 milionů v roce 2005 na 280 milionů v roce 2030 (1). Věková skupina nad 65 let se do roku 2030 zvýší o 52,3 % (40 milionů lidí). Nepříznivý trend je v ČR zaznamenáván již od sametové revoluce. Důsledky tohoto vývoje se naplno začnou projevovat přibližně za 20 let, kdy do starobního důchodu začnou odcházet silné ročníky tzv. Husákových dětí. Tento fakt bude znamenat skutečnou výzvu pro sociální i zdravotní systém. Vše bude umocněno také tím, že do starobních důchodů budou odcházet rovněž pracovníci této generace zaměstnaní ve zdravotnických a sociálních službách.
Nelze opomenout fakt, že zdravotnictví je jedním z největších zaměstnavatelů a podzaměstnanost se na jeho fungování projeví obzvláště negativně. Tisíce všeobecných sester chybějí ve zdravotnictví již nyní a do budoucna bude nedostatek zdravotnického personálu strmě narůstat. Jak uvádí Dušek, lze z počtu přesčasových hodin a hodin odsloužených na pohotovosti mimo běžný úvazek dopočítat, že v pražských nemocnicích chybí 600–700 úvazků sester, zhruba tolik, kolik jich od roku 2010 zmizelo. Tato čísla představují přibližně čtvrtinu celkového počtu chybějících sester v republice (2, 3). Kolik jich však skutečně chybí, dnes nikdo neví, protože neexistuje databáze, ve které by se tato čísla dala ověřit. Problém je tak závažný, že vedení nemocnic musí mnohdy přikročit k dočasnému uzavírání lůžkových stanic v akutní lůžkové péči.
Vyvstává závažná otázka jak motivovat a udržet pracovníky ve zdravotnictví. Tedy v práci, která je bezesporu namáhavá jak fyzicky, tak i psychicky, neboť zdravotníci se mohou každodenně setkávat s lidskou bolestí, utrpením i smrtí. O to více je management musí motivovat a zabezpečit jim pracovní spokojenost a vytvářet bezpečné prostředí k práci. Vzhledem k tomu, že fyzickým podmínkám práce je na pracovištích věnována poměrně velká pozornost, je nezbytné se zaměřit také na psychosociální rizika vyplývající z práce.
Pracovníci v oblasti péče o zdraví jsou vystaveni nepříznivému psychosociálnímu prostředí (4). Evropská komise (2010) definuje konkrétní zdravotní rizika v oblasti zdravotní péče: pracovní stres, vyhoření, zneužívání návykových látek, pracovní doba, pracovní vztahy (násilí a šikanování) (5). Jedná se pouze o základní výčet psychosociálních rizik, neboť mimo uvedené lze mezi rizika zařadit také vnucené tempo či monotónnost práce, neefektivní komunikaci, špatné mezilidské vztahy a další.
Je nezbytné si uvědomit, že bez silné a vzdělané pracovní síly, která pracuje za přiměřených pracovních podmínek, nelze kontinuálně zvyšovat kvalitu poskytované péče, zvláště za budoucích výzev, jako je antibiotická rezistence, zvyšující se počet pacientů vzhledem k demografickým změnám atd. S omezeným počtem zdravotníků nelze těmto problémům úspěšně čelit.
PRACOVNÍ STRES
Pojem stres je v dnešní době poměrně nadužívaný. Kebza uvádí, že za stres je velmi často považována jakákoliv zátěž, ať již pozitivní nebo negativní, přičemž termínu stres se používá jako univerzálního pojmu sloužícího jednak k označení jakéhokoliv požadavku, jemuž je třeba vyhovět, ale i kterékoliv části stresové reakce (6). Obecně je pro definici stresové situace podstatný poměr mezi mírou (intenzitou, velikostí, tlakem) stresogenní situace (stresoru či stresorů) a silou (schopnostmi, možnostmi, nezdolností) danou situaci zvládnout. O stresové situaci (stresu) hovoříme jen v tom případě, že míra intenzity stresogenní situace je vyšší než schopnost či možnosti daného člověka tuto situaci zvládnout. Jedná se tedy o tzv. nadlimitní (nadhraniční) zátěž. Ta vede k vnitřnímu napětí a kritickému narušení rovnováhy (homeostázy) organismu (7). Stres vzniká tehdy, když jednotlivci vnímají, že požadavky na ně kladené přesahují jejich schopnost se s nimi vyrovnat (8).
Pracovní stres je v současnosti ve světě jedním z nejdiskutovanějších témat nejen v oblasti pracovního lékařství, ale i v ochraně a bezpečnosti zdraví při práci. Pracovní stres se pravděpodobně dostal do hledáčku průmyslových psychologů koncem 80. let minulého století. Edwards a Cooper vysvětlují pracovní stres jako konflikt dvou dimenzí (9): První dimenze se týká poskytovaných zdrojů a osobních motivů, cílů a hodnot, druhá dimenze požadavků pracoviště a osobních dovedností a znalostí jedince. Stresová situace nastává, pokud z pohledu daného jedince existuje rozpor mezi těmito dvěma dimenzemi (9). Jednoduše lze pracovní stres definovat také jako stav, v němž zaměstnanci cítí napětí či úzkost způsobenou jejich zaměstnáním (10). Vysokou míru pracovního stresu pociťují právě zdravotníci, pokud pracovní požadavky na ně kladené převyšují jejich schopnost je zvládat (11).
SPECIFIKA PRÁCE VE ZDRAVOTNICTVÍ
Práce ve zdravotnictví je v porovnání s jinými profesemi extrémně stresující, neboť v sázce jsou zdraví i životy pacientů. Podle Eurobarometru 53 % zaměstnanců považuje stres za jedno z hlavních profesních rizik (12). Mezi typické stresory profese sestry lze zařadit nadměrnou pracovní zátěž (13), zvládání emočních reakcí pacientů a potřeb vyplývajících z jejich léčby (14), práci s umírajícími pacienty a setkávání se smrtí (15, 16), nedostatek zdrojů na pokrytí poskytované péče (17), směnný provoz (18), konflikty se spolupracovníky, vedoucími pracovníky a lékaři (19, 20). Obecně sestry vnímají jako vysoce stresující slovní ponižování ze strany lékařů (21). Specificky pro sestry pracující v nemocnicích jsou hlavním zdrojem pracovního stresu neuspokojivé pracovní vztahy (22). Sálové instrumentářky vidí nejvýznamnější zdroj stresu v nadměrné pracovní zátěži a v práci v časové tísni (23).
Jiný pohled umožňuje rozdělit stresory na kulturně specifické (ovlivněné kulturou země) a kulturně obecné (24). Toto rozdělení je opodstatněné, neboť v každé zemi je rozdílné politické uspořádání, jiné uspořádání a návaznost zdravotnických služeb, jiná zdravotní politika, což ovlivňuje frekvenci výskytu jednotlivých stresorů, jež respondenti zmiňují. Za kulturně obecné stresory lze označit specifický typ práce (směny, umývání pacientů, podávání léků), zdravotní stav pacienta, pracovní zátěž. Stresory kulturně specifické se vyskytují mezi prvními deseti zmiňovanými ve všech zkoumaných zemích, ale liší se pořadím a frekvencí výskytu. Smrt a umírání pacientů bylo identifikováno v Maďarsku a Izraeli, špatná interpersonální komunikace a psychický stav pacientů (bezmoc, apatie, úzkost, frustrace, nespokojenost) v Maďarsku. Nedostatečná kvalifikace pracovníků, kteří jsou přijímáni pouze dočasně, byla zdrojem stresu ve Velké Británii a Izraeli. V Itálii byla zmiňována nedostatečná organizace. Práce pod tlakem, v časové tísni, nedostatek přestávek je charakteristická pro Itálii, Velkou Británii a USA. Pro sestry v USA byly typické tzv. jiné stresory: nízká odměna za práci, nízká prestiž povolání a soulad mezi pracovním a soukromým životem (tab. 1) (24). V Číně mezi nejvíce zmiňované stresory u sester pracujících na pohotovostech (emergency) patří nízké ocenění práce, směnný provoz, strach z chyby, méně příležitostí k profesnímu růstu, velké pracovní zatížení, nedostatek personálu, nízký sociální status, hrubé chování rodiny pacienta, nedostatek uznání od pacientů a jejich rodin, špatné pracovní prostředí a zahlcení pracemi, jež přímo nesouvisejí s péčí o pacienty (25).
Table 1. Pořadí nečastějších zdrojů stresu ve zkoumaných zemích 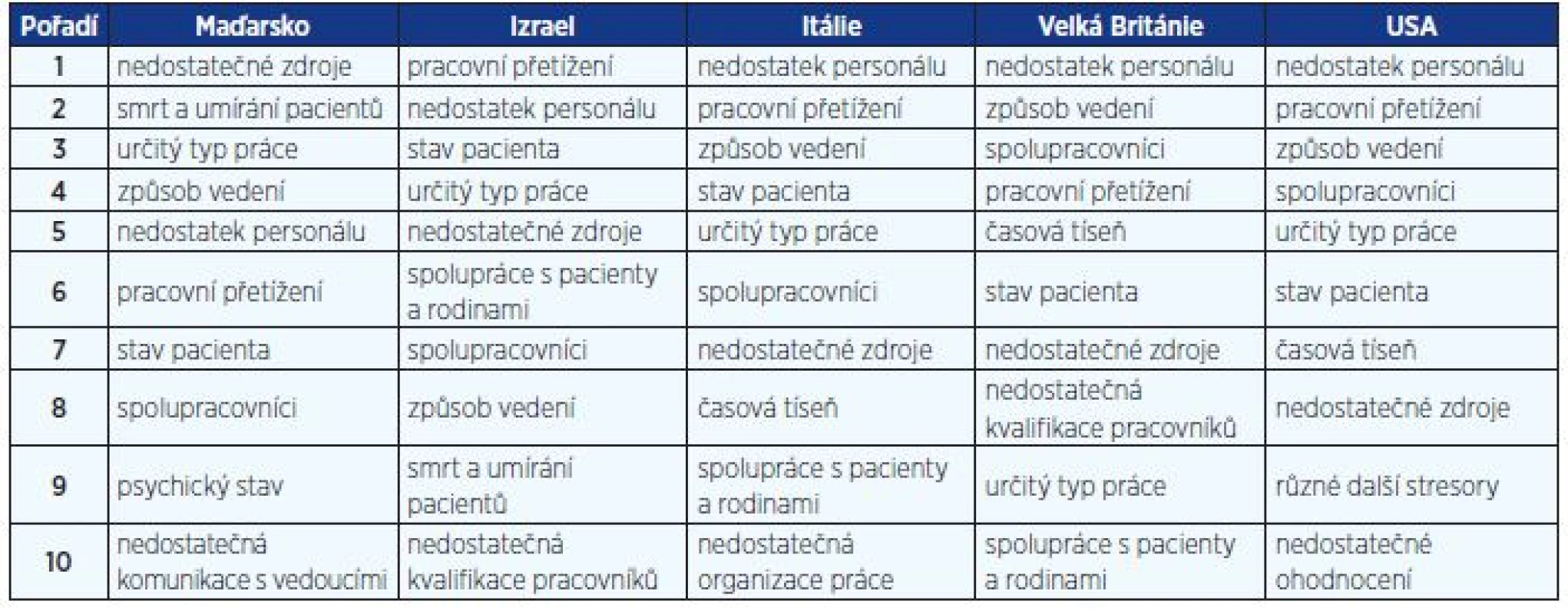
Stres se stal v současnosti již poznaným etiologickým agens pro různá psychická i somatická onemocnění (26). Mezi negativní důsledky stresu lze zařadit sníženou efektivitu práce, sníženou produktivitu, zdravotní problémy, zvýšený počet absencí, pracovní úrazy a také užívání alkoholu a drog (27–30). Cherniss nahlíží na stres jako na hlavní faktor, který přispívá ke vzniku syndromu vyhoření (31). Pracovní stres společně s nízkým sense of coherence (soudržností) je prediktorem syndromu vyhoření (32). Určitý typ osobnosti se se stresem vyrovnává aktivně, zatím co jiný pasivně. Copingové strategie lze chápat jako kognitivní a behaviorální úsilí, které se používá k čelení stresující situaci (33). Zvláštní pozornost by měla být věnována vlivu změn na organizaci práce, pokud se jedná o tělesné a duševní zdraví.
SYNDROM VYHOŘENÍ (BURN OUT)
Vyhoření je Freudenbergerem definováno jako stav únavy pracovníků, jejichž očekávání nebyla splněna (34). Maslachová rozšířila tuto definici o frustrace, jež zažívají pracovníci, kteří se musí neustále vyrovnávat s problémy svých klientů. Za základní příčinu syndromu vyhoření považuje dlouhodobou reakci na chronický pracovní stres a definuje ji jako kombinaci emočního vyčerpání, depersonalizace/cynismu a nedostatečného osobního uspokojení/ocenění (35).
Na počátku výzkumů syndromu vyhoření panovalo přesvědčení, že vyhoření se týká pouze tzv. pomáhajících profesí, které jsou charakterizovány neustálou, systematickou a intenzivní činností – službou věnovanou lidem. Jednalo se především o profese lékaře, sestry a učitele. Relativně brzy vyšlo najevo, že se vyskytuje i u dalších zaměstnaneckých kategorií, např. u advokátů, soudců, pojišťovacích agentů, sociálních pracovnic atd., stejně jako u kategorií nezaměstnaneckých, např. u špičkových sportovců. I přes tato zjištění však stále platí, že nejrizikovější skupinou náchylnou ke vzniku syndromu vyhoření nadále zůstávají pomáhající profese, ve kterých je práce s lidmi hlavní náplní pracovní činnosti.
Ke vzniku syndromu vyhoření do značné míry přispívají také osobnostní rizikové charakteristiky jedinců podněcující syndrom vyhoření. Patří především chování typu „A“ – úzkostné, fobické a obsedantní rysy – s původně vysokou empatií, obětavostí a zájmem o druhé atd. Syndrom vyhoření však není způsoben pouze osobnostními nebo pouze situačními faktory, ale je výsledkem vzájemného působení určitých osobnostních dispozic, úrovně sociální opory a schopnosti čelit stresu chronické povahy.
Burn out přináší řadu negativních důsledků nejen pro zdravotníky samotné, ale také pro poskytovatele zdravotní péče a jejich pacienty/klienty. Vedle snížení kvality poskytované péče je také příčinou vysoké fluktuace zaměstnanců (36).
Důsledky syndromu vyhoření dopadají rovněž na motivaci k práci a pracovní spokojenost. Výsledky výzkumu prokázaly, že nevyhořelý zdravotník klade důraz na pacienty a zabezpečení kvalitní péče o ně je pro něj prioritou. Naopak vyhořelý pracovník odsouvá pacienty na druhé místo a pracuje v první řadě pro finanční odměnu (37). Dalšími důsledky mohou být nízká sebeúcta, apatie, odcizení, nevolnost, psychosomatické potíže, úzkost, neschopnost koncentrace a deprese.
Fazelzadeh et al. zjistili významný vztah mezi vznikem syndromu vyhoření a typem oddělení, na kterém sestry pracují, a konstatují, že vyšší míru vyhoření vykazují sestry na interních a chirurgických odděleních (38). Naproti tomu starší studie z roku 1985 tvrdila, že vyšší míru syndromu vyhoření vykazují sestry pracující na jednotkách intenzivní péče (39). Vzhledem k těmto výsledkům nelze předpokládat zcela jednoznačný vztah mezi syndromem vyhoření a typem oddělení.
Dlouholetým porovnáváním výsledků výzkumů prováděných za pomocí dotazníku Maslach Burnout Inventory (MBI), jenž je v současnosti jedním z nejpoužívanějších, byly zjištěny významné mezinárodní rozdíly v dosahovaném skóre (40). Např. sestry v Severní Americe dosahují vyšší míry emočního vyčerpání a depersonalizace než sestry v Nizozemsku. Rozdílné míry emočního vyčerpání a depersonalizace byly zaznamenány mezi sestrami v Irsku, Řecku, Itálii, Polsku, Nizozemsku a Velké Británii. Tyto rozdíly je možné vysvětlit různým pracovním tempem, mírou autonomie sester, interdisciplinární spoluprací a interpersonální komunikací. Také dopady na well-being sester se lišily mezi jednotlivými národy i mezi kulturami. Roli v případech významných rozdílů mohlo sehrát rozdílné vnímání a skórování jednotlivých položek dotazníku MBI, neboť ani dokonalý překlad a přesné psychometrické hodnoty dotazníku nezaručují úplnou porovnatelnost výsledků (40).
O syndromu vyhoření se v současnosti široce diskutuje v souvislosti s možným uznáním jako nemoci z povolání. V některých zemích EU je syndrom vyhoření oficiálně zařazen na seznam nemocí z povolání a je i odškodňován (v Dánsku, Francii, Lotyšsku, Portugalsku a Švédsku). V devíti zemích (Dánsko, Estonsko, Francie, Maďarsko, Lotyšsko, Nizozemsko, Portugalsko, Slovensko a Švédsko) lze syndrom vyhoření považovat za nemoc z povolání (41).
Protektivní faktory syndromu vyhoření lze rozdělit na dvě skupiny – vnější a vnitřní. Důležitým vnějším protektivním faktorem syndromu vyhoření je sociální opora. Sociální opora je systém sociálních vztahů, jejichž prostřednictvím se člověku dostává pomoci při snaze dostát nárokům a dosáhnout cílů. Vyšší míra vnímané sociální opory snižuje pravděpodobnost vytvoření stresové situace.
Vnitřním protektivním faktorem v oblasti prevence syndromu vyhoření může být samotná osobnost jedince. Mezi osobnostní charakteristiky, jež brání rozvoji syndromu vyhoření, patří nezdolnost, optimismus, psychická stabilita atd. Jedinci-internalisté se domnívají, že mohou řídit dění v okolí, považují své chování do značné míry za predikovatelné a jsou přesvědčeni, že výsledky jejich činnosti závisí pouze na nich samotných. Internalisté jsou odolnější vůči vyhoření. Dalším významným protektivním faktorem syndromu vyhoření je chování typu „B“ dle klasifikace Friedmana a Rosenmana (42). Lidé tohoto typu dokážou nejen výkonně pracovat, ale na rozdíl od lidí s chováním typu „A“ i přiměřeně odpočívat a relaxovat.
Pokud spolu všichni zaměstnanci efektivně komunikují, je zavedena pružná pracovní doba a zaměstnavatel má aktivní pracovní a prorodinnou politiku, je možné dosáhnout až o polovinu méně případů syndromu vyhoření než tam, kde tato opatření zavedena nejsou (43).
NÁSILÍ
Násilí je definováno jako „incidenty, kdy jsou pracovníci zneužíváni, ohroženi nebo napadeni za okolností souvisejících s jejich prací, včetně dojíždění do práce a z práce, zahrnující přímou nebo i nevyřčenou hrozbu vůči jejich bezpečnosti, pohodě či zdraví“ (44). Z definice je zcela zřejmé, že se násilí neomezuje pouze na formu fyzického násilí, nýbrž je v ní zachycena i neméně závažná složka násilí psychického.
Násilí ve zdravotnictví může představovat téměř čtvrtinu veškerého násilí, se kterým se lze na pracovištích setkat. V Austrálii je počet násilných incidentů, jehož obětmi jsou sestry, vyšší než počet násilných činů páchaných proti policistům a vězeňským dozorcům (45). V Kanadě ohlásilo fyzický útok 34 % sester poskytujících přímou péči pacientům (46). V Anglii bylo fyzicky napadeno 15 % zdravotnických pracovníků (47). Mezi pachatele násilí lze zařadit nejen pacienty, ale i samotné zaměstnance. Hlavními pachateli fyzického násilí jsou především pacienti, v případech psychického zaměstnanci (48). Mezi formy psychického násilí lze zařadit především hrubé slovní urážky a nadávky a také mobbing a bossing. Další formou může být také násilí sexuální povahy.
Spector et al. na základě rešerše 136 článků zahrnujících více než 151 tisíc sester uvádí, že 36,4 % jich čelilo fyzickým útokům, se slovními či jinými nefyzickými útoky má zkušenost 66,9 % sester, 39,7 % čelilo šikaně (bullyingu) a 25 % sexuálnímu obtěžování; přičemž 32,7 % sester uvádí, že při útoku byly zraněny (49). Nejvyšší míra fyzického násilí a sexuálního obtěžování byla zaznamenána v anglosaských zemích, naproti tomu nejvyšší míra nefyzického násilí a šikany (bullyingu) na Blízkém východě. Pachatelé násilí byli v Severní Americe a evropských zemích pacienti, zatímco rodina a přátelé pacientů jsou nejčastějšími původci násilí na Středním východě (49).
V České republice začal v roce 2004 pětiletý projekt výzkumu zaměřeného na objektivizaci výskytu a podoby násilí ve zdravotnictví. Tento projekt byl realizován ve spolupráci Ministerstva zdravotnictví ČR a Institutu zdravotní politiky a ekonomiky (50). Bohužel projekt byl již po dvou letech ukončen. Nicméně za dva roky jeho trvání bylo realizováno kvantitativní šetření mapující násilí páchané na zdravotnících a poskytovatelích sociálních služeb. Jeho výsledkem bylo alarmující zjištění, jež konstatovalo, že násilí je v českém zdravotnictví velmi rozšířeným jevem. Nejvíce rozšířená je verbální agrese, se kterou se setkalo 42 % zdravotnických pracovníků, fyzické napadení uvedlo 13 % dotázaných, z celkového počtu 675 respondentů. Výskyt fyzického násilí byl ve srovnání s Thajskem, Bulharskem, Brazílií, Libanon, Portugalskem v Česku nejvyšší (50).
Podle Pekary je verbální agrese přítomná při každém 3.–5. výjezdu záchranné služby, přičemž za 15 % incidentů si mohou výjezdové posádky samy svým neprofesionálním chováním. Ve 13 % pak došlo k fyzické agresi (51). Sebeovládání je pro zdravotníky nejnáročnější mezi 2. a 6. hodinou ranní, neboť v této době je tělo fyziologicky nastaveno na spánek. Aktuálnější výzkum zahrnující 896 respondentů konstatuje, že za posledních 12 měsíců bylo terčem verbálního násilí 71,5 % a fyzického násilí 18,4 % zdravotníků. Pouze 10 % respondentů nemělo zkušenost s žádnou formou násilného chování vůči své osobě (52).
Nejvýznamnějším faktorem vedoucím k prevenci konfliktů a incidentů je chování samotných zdravotnických pracovníků. Je nezbytné připravovat zdravotnický personál na řešení krizových situací a kontinuálně zvyšovat schopnost krizové komunikace.
MOBBING/BULLYING
V evropském kontextu se častěji setkáváme se slovem mobbing, případně psychický teror nebo šikana. V americkém prostředí nejlépe vystihuje toto nežádoucí chování slovo bullying. Podskupinou mobbingu je bossing, což je mobbing ze strany nadřízeného, a staffing, tedy situace, kdy podřízení šikanují svého nadřízeného.
Podle Světové zdravotní organizace (WHO, 2002) mobbing představuje „opakované a v průběhu delší doby hostilní chování v podobě mstivých, krutých nebo zlomyslných pokusů ponížit nebo poškodit jednotlivce nebo skupinu zaměstnanců“ (53). Pravděpodobně je starý jako lidstvo či práce sama. Souvisí s touhou člověka po moci, nadřazenosti, s utlačováním a ponižováním jiných osob. Poprvé byl popsán Konradem Lorenzem, rakouským etologem, který se zabýval studiem teritoriálního chování zvířat.
Systematický výzkum mobbingu zahájil v 80. letech 20. století Heinz Leymann, který pojem popularizoval (54). Mobbing podle něj představuje „subtilní projev agrese na pracovišti, kdy zaměstnanec v průběhu několika měsíců denně čelí nepřátelství ze strany jednoho či více jedinců; mobbovaný pracovník prožívá bezmocnost a obavu, že bude vyloučen z kolektivu“ (53). Místem činu je pracoviště nebo jiné místo určené k výkonu práce, případně související s výkonem práce. Záludnost mobbingu spočívá také v jeho latenci, kdy může být dlouho skryt zrakům kolegů. Obětí se může stát kdokoliv. Nejčastějšími oběťmi jsou však spolupracovníci, kteří jsou v kolektivu noví a jsou hromosvodem všech týmových neúspěchů, případně jedinci nadmíru úzkostliví a také méně asertivní, naivní, méně rozumní či nezávislí (55).
Leymann identifikoval 5 strategií obtěžování zaměstnance (54):
- znemožňování projevit vlastní názor a komunikovat
- omezování sociálních kontaktů
- ohrožení reputace oběti
- útoky na kvalitu profesionálního a personálního života
- ohrožení zdraví
Důsledky mobbingu mohou být pro organizaci fatální. Znamenají narušení či destrukci pracovní atmosféry, pokles produktivity, zvýšenou fluktuaci (56), nechuť k práci, pracovní selhání (57), sníženou pracovní spokojenost i sníženou kvalitu poskytované péče (58), zhoršení zdravotního stavu mobbovaných zaměstnanců (59) a s tím související ekonomické ztráty (60).
V České republice je tomuto fenoménu věnována stále pouze okrajová pozornost. Jeden z prvních rozsáhlejších výzkumů mobbingu uskutečnili Cakirpaloglu et al.; ke stanovení prevalence šikany použili dotazník Negative Act Questionnaire (53). Ze šetření vyplynulo, že obětí mobbingu je 20 % (749) zaměstnanců. Nejvíce viktimizovaných osob působilo ve veřejném (státním) sektoru – 553 (73,83 %). Na sebeposuzovací otázku, zda se respondent cítí být obětí šikany, odpovědělo pozitivně 26,3 % respondentů (53).
Ve zdravotnictví byla uskutečněna za použití stejného dotazníku v roce 2017 pilotní studie, jíž se zúčastnilo 160 sester (61). Z výsledků studie vyplývá, že podle volného kritéria (jednoho negativního aktu 1× týdně a častěji za posledních 6 měsíců) bylo mobbováno 16 (14 %) respondentek ze 114, jež kompletně vyplnily dotazník. Podle přísnějšího kritéria (alespoň dvou negativních aktů 1× týdně a častěji za posledních 6 měsíců) bylo mobbováno 21 (18 %) ze 114 respondentek. Na sebeposuzovací otázku, zda se cítí být obětí šikany, odpovědělo kladně 26,2 %. Výskyt mobbingu ve zdravotnictví, resp. mezi sestrami se do značné míry shoduje s obecnou populací zaměstnanců v ČR (61).
Vzhledem k tomu, že v predikci mobbingu hraje významnou roli podniková kultura a vzájemná interakce pracovníků, je řešení nezbytné hledat přímo na úrovni organizace. Toto řešení může spočívat v důkladném náboru vedoucích pracovníků, supervizi, koučování jako formy pomoci při vedení a především školení vedoucích zaměstnanců i samotných pracovníků (55).
PRACOVNÍ DOBA
Směnný provoz je jednou ze základních podmínek smysluplného fungování zdravotnictví jako nepřetržité veřejné služby. Je však také jedním z faktorů nenaplnění přirozené potřeby spánku člověka. Lidé dnes právě z pracovních důvodů spí v průměru o 1–2 hodiny méně, než je jejich přirozená potřeba (62). Absolvované noční směny prokazatelně narušují fyziologické pochody organismu, vedou ke zvýšené zátěži organismu ve fyzické i psychické rovině (63) a narušují cirkadiánní rytmus jedinců (64, 65).
Spánková deprivace je jednou z příčin vzniku psychických problémů, mezi nimiž dominuje úzkost (66, 67). Mezi prací ve směnném provozu a výskytem příznaků úzkosti byl prokázán statisticky významný pozitivní vztah (68). Odhaduje se, že poruchy spánku jsou až u 41 % případů doprovázeny neurotickými a úzkostnými poruchami (67). Křivohlavý uvádí nutnost adaptace na směnný provoz jako jeden z klíčových stresorů, schopný vyvolat úzkostné stavy u všeobecných sester (63).
Únava způsobená sekundární poruchou spánku významně přispívá ke vzniku nežádoucích událostí, pochybení (62, 69, 70), chyb v komunikaci a vede ke stížnostem pacientů a horším pracovním výsledkům sester (71). Ke zvýšené chybovosti často dochází z důvodu poruch bdělého stavu, jakými jsou např. neovladatelné nutkání k usnutí, náhlá ztráta koncentrace a orientace (72). Mezi nejčastější projevy zhoršeného kognitivního výkonu patří výpadky pozornosti, zpomalené reakce, pokles koordinace pohybů, krátkodobé omyly či zhoršené zpracovávání informací (62, 64, 73). Spánková deprivace se projevuje také zvýšením systolického tlaku, vzestupem kortisolu, palpitacemi, třesem, svěděním, pálením a zarudnutím očí a poklesem tělesné teploty (74). Mezi projevy spánkové deprivace způsobené směnným provozem lze zařadit ospalost, poruchy soustředění a paměti, sníženou pozornost, zažívací potíže a v neposlední řadě též abúzus hypnotik či alkoholu a vyšší sklon k úrazům (75).
Snášenlivost vůči krátkodobé spánkové deprivaci je individuální, avšak dlouhodobou, kterou přináší směnný provoz, snášejí špatně všichni (64). Po absolvování noční směny obvykle dochází ke zkrácení spánku o 3–4 hodiny za 24 hodin (62, 76). Porucha cirkadiánního cyklu se stává závažnou již po měsíci trvání spánkové deprivace způsobené směnným provozem (73). Dlouhodobě nelze kompenzovat nedostatek nočního spánku spánkem denním, neboť ten není adekvátní kompenzací spánku nočního, a to ani kvalitou, ani délkou (64).
Cílem českého výzkumu uskutečněného v roce 2016 bylo za pomoci dotazníků Pittsburského indexu kvality spánku a Beckova dotazníku úzkosti (BAI) zjistit vliv směnného provozu na kvalitu spánku všeobecných sester a vztah spánkových obtíží k míře úzkosti u všeobecných sester (77). Dotazníky vyplnilo 65 respondentek z výzkumné skupiny (pracující na směny) a 56 ze skupiny kontrolní (pracující pouze v denní směně). Z výsledků vyplynulo, že sestry pracující ve směnném provozu mají statisticky významně vyšší míru spánkových obtíží a vyšší míru příznaků úzkosti než kontrolní skupina. Výzkum také prokázal, že se vzrůstající mírou spánkových obtíží vzrůstá míra úzkosti. Byla taktéž zjištěna souvislost mezi mírou výskytu příznaků úzkosti a mírou výskytu dysfunkcí bdělého stavu. Uvedený výzkum je ve shodě s výzkumy, které zjistily nižší kvalitu spánku u sester pracujících ve směnném provozu (78). Obdobně se shodují s Ruggierem, který za použití stejného dotazníku potvrdil významný vztah mezi směnným provozem a mírou výskytu příznaků úzkosti (79).
Rogers et al. konstatují, že z důvodu předávání služeb se odpracovaná doba každé směny prodlužuje přibližně o 30 minut (80). Jedna čtvrtina sester, které participovaly na tomto výzkumu, pracovala více než 50 hodin týdně po dobu 2 a více týdnů v rámci 4týdenního sledovaného období. Za stejné sledované období bylo nahlášeno 199 pochybení a 213 „skoro pochybení“. Více než polovina chyb (58 %) a „skoro chyb“ (56 %) byla spojena s podáváním léků. 30 % sester uvedlo, že udělaly alespoň jednu chybu a 32 % nahlásilo alespoň jednu „skoro chybu“. V závěrech výzkumu konstatují, že se zvyšujícím se počtem odpracovaných hodin se zvyšuje pravděpodobnost vzniku chyby, a to až trojnásobně, jestliže služba trvá 12,5 hodiny a více. Pravděpodobnost vzniku chyb narůstá zvláště u práce přesčas, která bezprostředně navazuje na předchozí službu. Výsledky také odhalily, že souvislost vzniku rizika chyb nebo „skoro chyb“ s délkou pracovní doby a přesčasů se vyskytuje bez ohledu na věk sester, velikost nemocnice nebo typ nemocničního oddělení (80).
Pro management poskytovatele zdravotnických služeb z toho vyplývá, že i při nedostatečném počtu pracovníků je nezbytné zajistit adekvátní dobu odpočinku, neboť dlouhodobá přesčasová práce a nedostatek odpočinku pozitivně koreluje s negativními jevy na pracovišti. Při plánování směn je nezbytné maximalizovat sestrám prostor pro kompenzaci spánkového deficitu způsobeného nedostatečným spánkem po absolvování noční směny.
ZNEUŽÍVÁNÍ NÁVYKOVÝCH LÁTEK
Zdravotničtí pracovníci užívají alkohol i drogy ve stejné míře jako široká populace. Zdravotníci však mnohem častěji zneužívají léky na předpis. Odhaduje se, že přibližně 10–15 % všech zdravotnických pracovníků v průběhu kariéry užívá drogy či alkohol (vyšší míra zneužívání byla pozorována častěji u benzodiazepinů a opiátů) (81). Riziko vzniku závislosti je však vyšší, neboť mají snadnější přístup k těmto skupinám lékům (82, 83) a současně se domnívají, že jejich znalosti z farmakologie jim umožní závislost kontrolovat a zvládat (84, 85). Požívání alkoholu i užívání drog nebo zneužívání léků na předpis negativně ovlivňuje výkon profese, zvyšuje riziko vzniku pracovních úrazů, pracovní absence apod.
Zneužívání návykových látek negativně dopadá na také pacienty, neboť znamená zvýšené riziko pochybení zdravotnického profesionála. Sestry s neléčenou závislostí mohou ohrozit bezpečnost pacientů z důvodu prodlouženého reakčního času, „odklonění“ předepsaných léků od pacientů k vlastní potřebě, zanedbávání pacientů atd. (86). Mezi lékaři požívají alkohol častěji a více rizikově než jiné obory chirurgové (87). Bylo také zjištěno, že mladší zdravotničtí pracovníci konzumují více alkoholu než ti starší, ale léky na předpis zneužívají starší zdravotníci. Kocovina nebo absence v zaměstnání z důvodů požití alkoholu či užití drog se jeví jako větší problém než akutní intoxikace (88).
V České republice byla podle OECD v roce 2017 průměrná roční spotřeba na osobu 11,7 litru čistého alkoholu (89). Alkohol konzumuje denně či obden 13,8 % dospělých Čechů. Mezi vysokoškolsky vzdělanými respondenty bylo více umírněných konzumentů a méně problémových alkoholiků ve srovnání s respondenty s nižším vzděláním. Přestože je závislostem věnována ze strany adiktologů a lékařů poměrně značná pozornost, u zdravotnických profesí bohužel absentují specifické výzkumy zaměřené na konzumaci alkoholu nebo zneužívání ilegálních drog či léků. Jednou z mála prací zabývající se zneužíváním návykových látek je šetření Trojana (90). Hospitalizovaní zdravotníci jsou ze 70 % tvořeni nelékařským zdravotnickým personálem a v 74 % u nich dominuje alkohol. Průměrný věk zdravotníků-pacientů činí 40 let. Většina hospitalizovaných nelékařů pracuje na lůžkových odděleních, z nich přibližně 2/3 na směny (90).
Zátěž daná střídáním směn, službami o víkendech, délkou služby delší než 8 hodin a přesčasy je jedním z rizikových faktorů vedoucích ke vzniku závislosti. Obecně platí, že čím náročnější je pro zdravotníka rozpis služeb, tím větší je pravděpodobnost, že by mohlo dojít ke zneužívání návykových látek (91).
Ze strany zaměstnavatele by měly být vypracovány pokyny a zpracován jasný postup, jak mají zaměstnanci o svých obavách či podezřeních diskrétním způsobem informovat management (92).
ZÁVĚR
Důsledky psychosociálních rizik ve zdravotnickém prostředí nedopadají pouze na samotné zdravotníky, nýbrž i na poskytovatele zdravotnické péče, zdravotnický systém a v konečné fázi na samotné pacienty. Nezanedbatelné jsou také ekonomické ztráty způsobené těmito dopady. Psychosociální rizika se stávají novodobým morem. Jejich včasná identifikace a prevence by se měly stát prioritou všech zaměstnavatelů, poskytovatelů pracovnělékařských služeb, inspektorátů bezpečnosti a ochrany zdraví při práci, stejně jako je tomu u stávajících klasických rizik.
Vzhledem ke stárnutí populace a snižujícímu se počtu práceschopného obyvatelstva bude zabezpečení psychické bezpečnosti práce nezbytností. Je zřejmé, že prodlužování pracovní kariéry významně závisí na přizpůsobení pracovišť a organizaci práce.
Výzkumu psychosociálních rizik a jejich vzájemnému působení není v České republice věnována náležitá pozornost. Převzetí podobných zjištění ze zahraničí je jen velmi omezené, vzhledem k nízkým možnostem komparace, neboť jak se ukazuje, psychosociální rizika jsou často kulturně i národně podmíněná. Je nevyhnutelné začít se zabývat vzájemným působením a kombinací všech psychosociálních rizik, ne je pouze zkoumat jako jednotlivosti bez vazby na rizika ostatní, charakter profese a osobnost jedince.
Alarmující dopady psychosociálních rizikové situace nelze dlouhodobě podceňovat a přehlížet. Naopak je nezbytné nalézt účinné nástroje jak se s těmito riziky vypořádat.
Poděkování:
Práce vznikla za podpory prostředků RVO 61989592 a RVO 00098892.
Adresa pro korespondenci:
Mgr. Jiří Vévoda, Ph.D.
Ústav společenských a humanitních věd
Fakulta zdravotnických věd UP
třída Svobody 8, 779 00 Olomouc
Tel.: 585 632 708, 585 632 817
e-mail: jiri.vevoda@upol.cz
Sources
- European Commission. Europe’s demographic future: facts and figures on challenges and opportunities. Dostupné na: https://warwick.ac.uk/fac/soc/pais/research/researchcentres/csgr/green/foresight/demography/2007_ec_europes_demographic_future_facts_and_figures_on_challenges_and_opportunities.pdf
- V Praze chybějí sestry a dětští praktici. Medical Tribune, 19. 6. 2018. Dostupné na: www.tribune.cz/clanek/43485-v-praze-chybeji-sestry-a-detsti-praktici
- Malý L. Prahu trápí málo sester a praktiků, problém je i stárnutí lékařů. Zdravotnictví a medicína, 5. 10. 2018 Dostupné na: https://zdravi.euro.cz/denni-zpravy/z-domova/prahu-trapi-malo-sester-a-praktiku-problem-je-i-starnuti-lekaru-487468
- Ministerstvo zdravotnictví ČR. Zdraví 2020. Národní strategie ochrany a podpory zdraví a prevence nemocí. MZ ČR, 2014. Dostupné na www.mzcr.cz/Verejne/Soubor.ashx?souborID=20840&typ=application/pdf&nazev=Zdraví_2020_Národní_strategie_ochrany_a_podpory_zdraví_a_prevence_nemocí.....pdf
- Jong de T, Bos E, Pawlowska-Cyprisyak K et al. Current and emerging issues in the healthcare sector, including home and community care. European Risk Observatory Report. EU-OSHA, 2014. Dostupné na: https://osha.europa.eu/en/publications/reports/current-and-emerging-occupational-safety-and-health-osh-issues-in-the-healthcare-sector-including-home-and-community-care
- Kebza V. Psychosociální determinanty zdraví. Academia, Praha, 2005.
- Křivohlavý J. Psychologie zdraví. Portál, Praha, 2003.
- Lazarus RS. Psychological Stress and the Coping Process. McGraw-Hill, New York, 1966.
- Edwards J, Cooper C. The person – environment fit approach to stress: recurring problems and some suggested solutions. J Organ Behav 1990; 11 : 293–307.
- Gill A, Flaschner A, Shachar M. Mitigating stress and burnout by implementing transformational-leadership. Int J Contemp Hosp Manag 2006; 18 : 469–481.
- Firth-Cozens J, Payne R. Stress in health professionals: Psychological and organizational causes and interventions. Wiley, London, 2000.
- European Commission. Flash Eurobarometer 398 – Working conditions report. Dostupné na http://ec.europa.eu/commfrontoffice/publicopinion/flash/fl_398_en.pdf
- Callaghan P, Tak-Ying SA, Wyatt PA. Factors related to stress and coping among Chinese nurses in Hong Kong. J Adv Nurs 2000; 31 : 1518–1527.
- Kalichman SC, Gueritault-Chalvin V, Demi A. Sources of occupational stress and coping strategies among nurses working in AIDS care. J Assoc Nurs 2000; 11 : 31–37.
- Lambert VA, Lambert CE, Ito M. Workplace stressors, ways of coping and demographic characteristics as predictors of physical and mental health of Japanese hospital nurses. Int J Nurs Stud 2004; 41 : 85–97.
- Mann S, Cowburn J. Emotional labour and stress within mental health nursing. J Psychiatr Mental Health Nurs 2005; 12 : 154–162.
- Wu H, Chi TS, Chen L et al. Occupational stress among hospital nurses: cross-sectional survey. J Adv Nurs 2010; 66 : 627–634.
- Yau SY, Xiao XY, Lee LY et al. Job stress among nurses in China. Appl Nurs Res 2012; 25 : 60–64.
- Li XM, Liu YJ. Job stressors and burnout among staff nurses. Chinese J Nurs 2000; 35 : 645–649.
- Tyson PD, Pongruengphant R, Aggarwal B. Coping with organizational stress among hospital nurses in Southern Ontario. Int J Nurs Stud 2002; 39 : 453–459.
- Manderino MA, Berkey N. Verbal abuse of staff nurses by physicians. J Prof Nurs 1997; 13 : 48–55.
- Adib‑Hajbaghery M, Khamechian M, Alavi MK. Nurses’ perception of occupational stress and its influencing factors: A qualitative study. Iran J Nurs Midwife Res 2012; 17 : 352–359.
- Zhou H, Gong YH. Relationship between occupational stress and coping strategy among operating theatre nurses in China: a questionnaire survey. J Nurs Manag 2015; 23 : 96–106.
- Glazer S, Gyurak A. Sources of occupational stress among nurses in five countries. Int J Intercult Relat 2008; 32 : 49–66.
- Lu DM, Sun N, Hong S et al. Occupational stress and coping strategies among emergency department of China. Nurs Arch Psychiatr Nurs 2015; 29 : 208–212.
- Obročníková A, Majerníková L. Analýza pracovnej záťaže sestier. Vydavateľstvo Prešovskej univerzity, Prešov, 2018.
- Happel B, Pinikahana J, Martin T. Stress and burnout in forensic psychiatric nursing. Stress Health 2003; 19 : 63–68.
- Perrewé PL. Handbook on job stress. Select Press, Corte Madera, 1991.
- Quick JC, Quick JD, Nelson DL et al. Preventative stress management in organizations. American Psychological Association. Washington, DC, 1997.
- Wright LA, Smye MD. Corporate abuse: How lean and mean robs people and profits. Macmillan, New York, 1996.
- Cherniss C. Beyond Burnout: Helping teachers, nurses, therapists & lawyers recover from stress & disillusionment. Routledge, New York, 1995.
- van der Colff JJ, Rothmann S. Occupational stress, sense of coherence, coping, burnout and work engagement of registered nurses in South Africa. SA J Indust Psychol 2009; 35 : 1–10.
- Folkman S. Lazarus RS. Ways of Coping Questionnaire: Sampler Set. Manual, Test Booklet, Scoring Key. Consulting Psychologists Press, Mind Gardon, Redwood, 1998.
- Freudenberger HJ. Staff burn‐out. J Soc Issues 1974; 30 : 159–165.
- Maslach C. Burned-out. Hum Behav 1976; 5 : 16–22.
- Poghosyan L, Clarke SP, Finlayson M et al. Nurse burnout and quality of care: cross-national investigation in six countries. Res Nurs Health 2010; 33 : 288–298.
- Ježorská Š, Vévoda J, Chrastina J. Nurses motivation and burnout: is there a connection? Profese online 2014; 7 : 9–14.
- Fazelzadeh A, Mehdizadeh A, Sahraeeian A. Burnout in hospital nurses: a comparison of internal, surgery, psychiatry and burns wards. Int Nurs Rev 2008; 55 : 62–67.
- Kelly JR, Cross DG. Stress coping behavior and recommendations for intensive care and medical surgical ward registered nurses. Res Nurs Health 1985; 8 : 321–322.
- Adriaenssens J, De Gucht V, Maesc S. Determinants and prevalence of burnout in emergency nurses: a systematic review of 25 years of research. Int J Nurs Stud 2015; 52 : 649–661.
- Lastovkova A, Carder M, Rasmussen HM et al. Burnout syndrome as an occupational disease in the European Union: an exploratory study. Indust Health 2018; 56 : 160–165.
- Rosenman RH, Brand R, Sholt RI, Friedman M. Multivariate prediction of coronary heart disease during 8.5 year follow-up in the Western Collaborative Group Study. Am J Cardiol 1976; 37 : 903–910.
- Northwestern National Life Insurance Company. Employee burnout: America’s newest epidemic. Northwestern National Life, Minneapolis, 1991.
- Wynne R, Clarkin N, Cox T et al. Guidance on the prevention of violence at work. Publications Office of the European Union, Luxembourg, 1997.
- Nordin H. Occupational injury information system (ISA). Swedish National Board of Occupational Safety and Health, 1995.
- Perrone S. Violence in the workplace. Research and public policy series No. 22. Australian Institute of Criminology, Canberra, 1999. Dostupné na: https://aic.gov.au/publications/rpp/rpp22
- Shields M, Wilkins K. Factors related to on-the-job abuse of nurses by patients. Statistics Canada 2009; 20 : 7–17.
- di Martino V. Workplace violence in the health sector. WHO, 2002. Dostupné na www.who.int/violence_injury_prevention/violence/activities/workplace/WVsynthesisreport.pdf?ua=1&ua=1
- Spector PE, Zhou ZE, Che XX. Nurse exposure to physical and nonphysical violence, bullying, and sexual harassment: a quantitative review. Int J Nurs Stud 2014; 51 : 72–84.
- Háva P. Násilí na pracovišti v oblasti zdravotnických a sociálních služeb ČR. Vstupní teoretické studie. Empirické šetření. IZPE, Kostelec nad Černými lesy, 2004.
- Pekara J. Napadení zdravotnických záchranářů. Florence 2007; 3 : 175–176.
- Pekara J. Nejčastějším terčem násilí ve zdravotnictví jsou zdravotní sestry, potvrdila česká studie. Zdravotnický deník, 19. 8. 2016. Dostupné na: www.zdravotnickydenik.cz/2016/08/nejcastejsim-tercem-nasili-ve-zdravotnictvi-jsou-zdravotni-sestry-potvrdila-ceska-studie
- Cakirpaloglu P, Šmahaj J, Dobešová Cakirpaloglu S et al. Šikana na pracovišti a právní ochrana zaměstnanců v České republice. Psychologie a její kontexty 2016; 7 : 19–36.
- Leymann H. The content and development of mobbing at work. Eur J Work Organ Psychol 1996; 5 : 165–184.
- Szigety T. Early predictors of workplace mobbing. Procedia Soc Behav Sci 2012; 33 : 418–422.
- Vartia MA. Consequences of workplace bullying with respect to the well-being of its targets and the observers of bullying. Scand J Work Environ Health 2001; 27 : 63–69.
- Pearson CM, Andersson LM, Porath CL. Workplace incivility. In: Spector P, Fox S (eds.). Counterproductive Workplace Behavior: Investigations of Actors and Targets. American Psychological Association, Washington, DC, 2005 : 256–309.
- Chang HE, Cho SH. Workplace violence and job outcomes of newly licensed nurses. Asian Nurs Res 2016; 10 : 271–276.
- Mikkelsen EG, Einarsen S. Bullying in Danish work-life: prevalence and health correlates. Eur J Work Organ Psychol 2001; 10 : 393–413.
- Decoster S, Camps J, Stouten J et al. Standing by your organization: the impact of organizational identification and abusive supervision on followers’ perceived cohesion and tendency to gossip. J Business Ethics 2013; 118 : 623–643.
- Vévoda J, Laštovková A. Mobbing, psychological safety and intention to leave: a pilot study in healthcare. Conference Proceedings 5th International Multidisciplinary Scientific Conference on Social Science and Arts SGEM 2018. SGEM, Albena, 2018 : 413–420.
- Banks S, Dinges D. Behavioral and physiological consequences of sleep restriction. J Clin Sleep Med 2007; 5 : 519–528.
- Křivohlavý J. Pozitivní psychologie. Portál, Praha, 2010.
- van Dongen HP, Dinges DF. Sleep, circadian rhythms, and psychomotor vigilance. Clin Sports Med 2005; 24 : 237–249.
- Křibská M, Nakládalová M. Noční směnná práce a vznik nádorových onemocnění – základní informace. Pracovní lékařství 2017; 69 : 22–26.
- Křivohlavý J. Sestra a stres: příručka pro duševní pohodu. Grada, Praha, 2010.
- Nevšímalová S, Šonka K et al. Poruchy spánku a bdění. Galén, Praha, 2007.
- Flo E, Pallesen S, Mageroy N et al. Shift work disorder in nurses – assessment, prevalence and related health problems, PLoS One 2012; 7 : 4.
- Rogers AE. The effects of fatigue and sleepiness on nurse performance and patient safety. In: Hughes RG (ed.). Patient Safety and Quality: An Evidence-Based Handbook for Nurses. AHRQ, Rockville, 2008. Dostupné na: www.ncbi.nlm.nih.gov/books/NBK2645
- Ely JW, Kaldjian LC, D’Alessandro DM. Diagnostic errors in primary care: lessons learned. J Am Board Fam Med 2012; 25 : 87–97.
- Kunaviktikul W, Wichaikhum O, Nantsupawat A et al. Nurses’ extended work hours: patient, nurse and organizational outcomes. Int Nurs Rev 2015; 62 : 386–393.
- Waghorn G, Chant D, White P et al. Disability, employment and work performance among people with ICD-10 anxiety disorders. Aust N Z J Psychiatry 2005; 39 : 55–66.
- Buysse DJ, Monk TH, Carrier J et al. Circadian patterns of sleep, sleepiness, and performance in older and younger adults. Sleep 2005; 28 : 1365–1376.
- Moorcroft WH. Understanding sleep and dreaming. Springer, Boston, 2013.
- Borzová C. Nespavost a jiné poruchy spánku: pro nelékařské zdravotnické obory. Grada, Praha, 2009,
- Hegney DG, Craigi M, Hemsworth D et al. Compassion satisfaction, compassion fatigue, anxiety, depression and stress in registered nurses in Australia: study 1 results. J Nurs Manag 2014; 22 : 506–518.
- Vévodová Š, Petrášová B, Vévoda J et al. The impact of shift work on sleep and anxiety in general nurses. Pracovní lékařství 2016; 68 : 101–107.
- Van Mark A, Weiler SW, Schroder et al. The impact of shift work induced chronic circadian disruption on IL-6 and TNF-alpha immune responses. J Occup Med Toxicol 2010; 5 : 18.
- Ruggiero JS. Correlates of fatigue in critical care nurses. Res Nurs Health 2003; 26 : 434–444.
- Rogers AE, Hwang WT, Scott LD et al. The working hours of hospital staff nurses and patient safety. Health Aff (Millwood) 2004; 23 : 202–212.
- Snyder R. Drug abuse among health professionals. Pennsylvania Pharmacists Association. YMCDN, 2016. Dostupné na: https://c.ymcdn.com/sites/papharmacists.site-ym.com/resource/resmgr/CE_Home_Studies/HP_Drug_Abuse_CE_Article.pdf
- Plant ML, Plant MA, Foster J. Alcohol, tobacco and illicit drug use amongst nurses: a Scottish study. Drug Alcohol Depend 1991; 28 : 195–202.
- Trinkoff A, Storr CL, Wall MP. Prescription-type drug misuse and workplace access among nurses. J Addict Dis 1999; 18 : 9–17.
- Haack MR, Hughes TL. Addiction in the nursing profession. Springer, New York, 1989.
- Trinkoff AM, Storr CL. Substance use among nurses. Differences between specialties. Am J Pub Health 1998; 88 : 581–585.
- Dunn D. Substance abuse among nurses: defining the issue. AORN J 2005; 82 : 573–596.
- Rosta J, Aasland O. Female surgeons’ alcohol use: a study of a national sample of Norwegian doctors. Alcohol Alcoholism 2005; 40 : 436–440.
- Edvardsen HME, Karinen R, Moan IS et al. Use of alcohol and drugs among health professionals in Norway: a study using data from questionnaires and samples of oral fluid. J Occup Med Toxicol 2014; 9 : 8.
- OECD. Alcohol consumption. OECD, 2017. Dostupné na: https://data.oecd.org/healthrisk/alcohol-consumption.htm
- Trojan M. Zdravotníci na oddělení léčby závislostí. AT konference, 2010. Dostupné na: http://at-konference.cz/wp-content/uploads/2010/02/07_trojan_zdravotnici_at2010_1.pdf?id=421
- Trinkoff AM, Storr CL. Substance use among nurses: differences between specialties. Am J Pub Health 1998; 88 : 581–586.
- Tirrell CD. Psychoactive substance disorders among health care professionals. Plast Surg Nurs 1994; 14 : 169–172.
Labels
Addictology Allergology and clinical immunology Angiology Audiology Clinical biochemistry Dermatology & STDs Paediatric gastroenterology Paediatric surgery Paediatric cardiology Paediatric neurology Paediatric ENT Paediatric psychiatry Paediatric rheumatology Diabetology Pharmacy Vascular surgery Pain management Dental Hygienist
Article was published inJournal of Czech Physicians

2018 Issue 8-
All articles in this issue
- Pracovní lékařství a prevence nemocí
- Aktuality a úskalí v diagnostice a uznávání nemocí z povolání
- Kategorizace prací ve vazbě na profesionální onemocnění hlášená v České republice v roce 2017
- Profesionální bronchiální astma a rýma: Myslíme na ně včas?
- Psychosociální rizika ve zdravotnictví
- Současné postavení cytoredukční chirurgie (CRS) a intraperitoneální hypertermické chemoterapie (HIPEC) v multimodální léčbě nádorů peritoneálního povrchu
- Journal of Czech Physicians
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Současné postavení cytoredukční chirurgie (CRS) a intraperitoneální hypertermické chemoterapie (HIPEC) v multimodální léčbě nádorů peritoneálního povrchu
- Psychosociální rizika ve zdravotnictví
- Profesionální bronchiální astma a rýma: Myslíme na ně včas?
- Kategorizace prací ve vazbě na profesionální onemocnění hlášená v České republice v roce 2017
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

