-
Medical journals
- Career
Význam echokardiografie v diagnostice kardiovaskulárních onemocnění u těhotných žen
Authors: J. Král
Authors‘ workplace: Univerzita Karlova v Praze, 1. lékařská fakulta, III. interní klinika VFN
Published in: Čas. Lék. čes. 2009; 148: 374-378
Category: Review Article
Overview
Nejméně u 1 % žen je těhotenství komplikováno onemocněním kardiovaskulárního systému. Tyto choroby patří mezi nejvýznamnější příčiny mateřské mortality. Echokardiografické vyšetření poskytuje cenné informace o velikosti, funkci srdečních oddílů, morfologii a funkci chlopní, hemodynamických důsledcích různých srdečních patologií. To je důležité zejména v těhotenství, kde mohou být subjektivní obtíže i fyzikální nález zavádějící. Echokardiografie představuje vhodnou diagnostickou metodu pro rychlé rozpoznání patologie u těhotných žen s podezřením nebo se známou diagnózou srdečního onemocnění. Přehledový článek se zabývá přínosem echokardiografie pro přesnou diagnózu a léčení kardiovaskulárních chorob v graviditě.
Klíčová slova:
těhotenství, echokardiografie, kardiovaskulární choroby.Úvod
V roce 1984 byla ve Všeobecné fakultní nemocnici založena „Poradna pro těhotné s kardiovaskulárními chorobami“ při Gynekologicko-porodnické klinice. Od samého začátku v ní nepřetržitě pracuji jako kardiolog. Za uplynulých pětadvacet let prošly touto poradnou stovky těhotných kardiaček. Měl jsem tak možnost věnovat se dlouhodobě a systematicky této problematice. I přes bouřlivý rozvoj nových zobrazovacích diagnostických kardiologických metod zůstává echokardiografické vyšetření i nadále jedním z nejčastěji využívaných a nejcennějších pilířů naší činnosti. Tento článek se snaží nastínit přehled klinicky nejpřínosnějších indikací tohoto vyšetření.
Četnost onemocnění kardiovaskulárního systému u matky
Přibližně 1% těhotenství (v USA 1–4 %) je spojeno s přítomností komplikujícího onemocnění kardiovaskulárního systému u matky (1). Zatímco v rozvojových zemích stále patří mezi nejčastější postižení revmatická choroba srdeční, v průmyslově vyspělých zemích se spektrum těchto chorob v posledních 30 letech významně změnilo (2, 3). Revmatická choroba srdeční je již jen vzácným postižením. Mezi častá onemocnění patří arteriální hypertenze. Díky pokrokům v diagnostice a úspěchům v kardiochirurgické terapii vrozených srdečních vad přibývá těhotných žen po operaci těchto vad. Chirurgická korekce patologických strukturálních a hemodynamických změn jim dnes umožňuje nejen otěhotnět, ale ve většině případů i těhotenství úspěšně dokončit (4). Dalším významným trendem je narůstající věk těhotných žen a s tím související zvyšování výskytu ischemické choroby srdeční (5, 6).
Vedle obvyklých postižení kardiovaskulárního systému se v těhotenství setkáváme i s chorobami, které jsou specificky vázané na vlastní graviditu. Patří k nim například těhotenská arteriální hypertenze, preeklampsie, eklampsie a těhotenská kardiomyopatie.
Zásadní význam onemocnění oběhového systému u těhotných žen spočívá ve skutečnosti, že tyto choroby představují třetí nejčastější příčinu mateřské mortality a jsou na prvém místě mezi neporodnickými příčinami úmrtí (7, 8).
Důležité je také to, že řada i závažných kardiovaskulárních chorob může být před těhotenstvím minimálně symptomatická nebo dokonce zcela asymptomatická a projeví se až v průběhu gravidity, především ve třetím trimestru a při porodu. V tomto období pak nejčastěji dochází k rozvoji klinických příznaků s možností jejich vystupňování až do akutního, život ohrožujícího stavu pro matku i plod. Mezi takto závažné choroby patří například aortální a mitrální stenóza, plicní arteriální hypertenze, choroby spojené s fragilní aortou, jako je Marfanův syndrom, kardiomyopatie, defekt síňového septa a ischemická choroba srdeční (9).
Pravidelná zpráva o příčinách mateřské mortality ve Velké Británii v letech 2000–2002 ukázala, že k většině kardiovaskulárních úmrtí došlo u žen, u kterých nebylo závažné srdeční onemocnění včas rozpoznáno, tj. ještě před otěhotněním nebo na začátku gravidity (10).
Je tedy zřejmé, že včasná a co nejpřesnější diagnóza srdečního postižení má rozhodující význam pro odhad rizika a předpokládaného průběhu gravidity, pro indikaci korekce srdečních vad i pro stanovení potřeby specializované komplexní kardiologické, porodnické, anesteziologické a neonatologické péče u těchto žen.
Beze zbytku to platí především pro ženy s chlopenními vadami spojenými s fixní obstrukcí ústí v levém srdci (těsná aortální a mitrální stenóza), s mechanickými chlopenními náhradami, pro cyanotické srdeční vady, stavy spojené se systolickou dysfunkcí levé komory srdeční nebo s významnou plicní hypertenzí a pro choroby spojené s rizikem dilatace, disekce a ruptury fragilní aorty (11).
Změny systémové hemodynamiky
Proč právě těhotenství je pro ženy s kardiovaskulárními chorobami tolik rizikové?
Je to dáno tím, že gravidita představuje zvýšenou zátěž pro mateřský organismus. Nově se vytváří uteroplacentární oběh, v děloze se vyvíjí plod. Mateřský organismus musí pokrýt všechny metabolické potřeby rostoucího plodu.
Jako projev adaptace matky na těhotenství proto pravidelně dochází k řadě typických změn v systémové hemodynamice, elektrolytovém a vodním hospodářství, v činnosti endokrinního, respiračního a urogenitálního systému. Zdravá, mladá žena se díky zachované funkční srdeční rezervě vyrovná se zvýšenou zátěží pro oběhový systém, kterou gravidita přináší, bez větších problémů. V případě těhotenství u ženy s onemocněním kardiovaskulárního systému však mohou vést fyziologicky se vyskytující změny, v kombinaci se změnami hemodynamiky vyvolanými vlastním srdečním onemocněním, ke zhoršení zdravotního stavu. A to od demaskování dosud latentního nebo oligosymptomatického srdečního onemocnění až po bezprostřední ohrožení života matky.
Z hlediska oběhového systému dochází v těhotenství ke dvěma zásadním změnám: ke zvýšení objemu krve a zvýšení srdečního výdeje. Během gravidity se v mateřském organismu retinuje celkem 6–8 litrů vody, která je rozdělena mezi plod, plodovou vodu a plazmu. Cirkulující objem krve se v průměru zvyšuje o 30–50 %, tj. o 1100 až 1600 ml. Vzestup počtu erytrocytů je menší než nárůst objemu plazmy. Proto se v graviditě setkáváme s takzvanou diluční neboli „fyziologickou anémií“.
Druhou podstatnou změnou je zvýšení srdečního výdeje o 30–50 % (průměrně 1,8 l/min), na kterém se podílí zvýšení žilního návratu (preloadu, předtížení), zvýšení tepového objemu, které je podmíněné zvýšenou kontrakcí levé komory a vzestupem srdeční frekvence o 10–20 tepů za minutu, a snížení periferní cévní rezistence (afterloadu, dotížení).
K dalším oběhovým změnám dochází i v průběhu porodu, kde se uplatňují psychické vlivy, děložní kontrakce, krevní ztráty při porodu a zvýšení žilního návratu při vypuzení krve z kontrahující se dělohy po porodu (12, 13).
Znalost charakteru a průběhu oběhových změn v těhotenství má rozhodující význam pro hodnocení kardiovaskulární zátěže a kvalifikovaný odhad rizika, které představuje těhotenství a porod u žen s daným konkrétním srdečním onemocněním.
Diagnostika srdečních chorob
Diagnostika onemocnění kardiovaskulárního systému má v těhotenství některé specifické rysy. Stejně jako mimo graviditu je základem anamnéza a fyzikální vyšetření.
V anamnéze pátráme především po vrozených srdečních vadách, rodinné zátěži ve smyslu náhlých úmrtí, kardiomyopatií, arteriální hypertenze a Marfanova syndromu. Pokud již byla žena těhotná, je důležité vyptat se i na průběh a komplikace předchozí gravidity. Je to důležité především ve vztahu ke gestační arteriální hypertenzi, preeklampsii, srdečnímu selhávání a těhotenské kardiomyopatii.
I u žen bez přítomného srdečního onemocnění je možné se setkat s příznaky a nálezy, které mohou vzbudit podezření na přítomnost významné patologie. K častým subjektivním obtížím v těhotenství patří snížená tolerance tělesné zátěže, námahová dušnost, palpitace, zvýšená únavnost, presynkopální až synkopální stavy.
Při fyzikálním vyšetření pak lze nalézt hyperventilaci, zvýšené pulzace krčních žil, klidovou tachykardii, nepravidelnou srdeční akci podmíněnou předčasnými stahy, chrůpky nad plicními bázemi, které vymizí po zakašlání nebo při hlubokém dýchání, živý úder srdečního hrotu, akcentaci prvé srdeční ozvy s rozštěpem, slyšitelnou třetí srdeční ozvu, funkční šelest ve střední části systoly v mezokardu a v posledním trimestru i otoky dolních končetin (14).
Je velmi důležité rozhodnout, kdy jsou tyto příznaky pouze projevem adaptačních změn organismu na těhotenství a kdy je pravděpodobná přítomnost závažného srdečního onemocnění a je třeba provést další podrobnější kardiologické vyšetření. Může k tomu napomoci pečlivá anamnéza, zaměřená především na přítomnost symptomů a jejich vztahu k tělesné zátěži před těhotenstvím. Negativní anamnéza však postižení srdce zcela spolehlivě nevyloučí. Napomoci může i fyzikální vyšetření se zřetelem na velikost srdečního ztemnění, přítomnost známek plicní hypertenze, patologických šelestů, známek plicní kongesce a přítomnost cyanózy.
Výběr laboratorních vyšetření závisí na suspekci na určité konkrétní srdeční nebo cévní onemocnění. Je vždy třeba dbát na to, aby při vyšetření nebyl poškozen plod. Rentgenologické metody jsou proto obecně využívány velmi málo. Mezi nejcennější diagnostické metody u těhotných žen patří vyšetření EKG, krevního tlaku a ultrazvuková vyšetření. Vedle klidového EKG záznamu je přínosné především ambulantní monitorování EKG k objektivizaci nebo vyloučení závažnějších arytmií při anamnéze paroxyzmálních palpitací, synkopálních stavů, u významných chlopenních vad a kardiomyopatií. Síňové a izolované monomorfní komorové extrasystoly spolu s AV nodální re-entry tachykardií patří v těhotenství k relativně častým a benigním arytmiím. Naproti tomu perzistující sinusová tachykardie, fibrilace síní, flutter síní nebo komorová tachykardie patří mezi projevy možného závažného kardiálního postižení a tyto nálezy by měly být vždy podnětem pro další podrobné kardiologické vyšetření.
Ambulantní monitorování krevního tlaku je přínosné ke stanovení závažnosti arteriální hypertenze v graviditě, ke zhodnocení efektu terapie a určení přítomnosti fenoménu „bílého pláště“, který je u mladých, těhotných žen poměrně častý. Echokardiografie umožňuje spolehlivě určit přítomnost, příčinu a funkční důsledky kardiálního postižení. Duplexní dopplerovské vyšetření žil dolních končetin je využíváno v diagnostice hluboké žilní trombózy.
Echokardiografie
Moderní ultrazvukové přístroje umožňují kvalitní zobrazení srdce a velkých cév a jsou vybaveny širokým arzenálem dopplerovských metod. Poskytují velké množství informací využitelných k podrobnému hodnocení fyziologických i patologických změn kardiovaskulárního systému. Echokardiografie tak představuje nesmírně cennou vyšetřovací metodu pro rychlou a přesnou diagnózu přítomnosti a závažnosti kardiovaskulárních chorob u těhotných žen. Echokardiografické vyšetření má často kruciální význam při rozhodování o dalším postupu u těhotných se srdečním onemocněním. Vzhledem k neinvazivnosti vyšetření a jeho neškodnosti pro matku i plod lze vyšetření v průběhu gestace podle potřeby opakovat. Posouzení charakteru a vývoje změn hemodynamiky v průběhu těhotenství může u rizikových nemocných významně napomoci i při rozhodování o nejvhodnějším termínu a způsobu vedení porodu (15).
Nejdůležitější situace, ve kterých může echokardiografie významným způsobem ovlivnit další péči o těhotné, jsou uvedeny v tabulce 1.
Table 1. Nejvýznamnější uplatnění echokardiografie u těhotných žen 
Jednou z obvyklých indikací k provedení echokardiografického vyšetření u těhotných žen je poslechový nález systolického šelestu v mezokardu. Tento šelest bývá často „funkční“, tj. podmíněný jen hyperkinetickou cirkulací v graviditě. Normální echokardiografický nález, který spolehlivě vyloučí srdeční vadu a ukáže normální velikost a funkci srdečních komor, je velmi cenný a umožní indikovat u těchto pacientek standardní gynekologickou péči. Obdobně je tomu i u gravidních s nespecifickými subjektivními obtížemi, u kterých je vysloveno podezření na možné kardiální onemocnění a u asymptomatických těhotných žen s anamnézou překonané myokarditidy. Je u nich vhodnější indikovat echokardiografické vyšetření k vyloučení srdečního postižení než čekat na nástup klinických příznaků, které se mohou dostavit například v podobě akutního srdečního selhání, v dalším průběhu gravidity.
Echokardiografie s využitím dopplerovských metod představuje velmi citlivé vyšetření pro diagnostiku chlopenních vad. U významných regurgitačních vad, pokud je zachována systolická funkce komor, je těhotenství obvykle tolerováno dobře. Významné stenotické vady představují vždy závažnou komplikaci (16–18). Z regurgitačních vad se v graviditě setkáváme nejčastěji s mitrální regurgitací u prolapsu mitrální chlopně. Echokardiografické vyšetření zde má rozhodující význam jak pro stanovení diagnózy prolapsu, tak i pro určení hemodynamické závažnosti doprovodné regurgitace (19–21).
Aortální stenóza bývá nejčastěji podmíněna vrozenou srdeční vadou s bikuspidální aortální chlopní. Echokardiografie je schopna zachytit morfologické změny na chlopni. Mnohem důležitější je však to, že nám poskytuje i možnost zhodnocení závažnosti vady. Vlivem hemodynamických změn v graviditě jsou maximální rychlost, maximální a střední tlakový gradient na aortální chlopni vyšší než před otěhotněním a mohou vést k nesprávnému nadhodnocení závažnosti vady (obr. 1). Rozhodující je proto plocha ústí, kterou lze zjistit přímým měřením z dvourozměrného obrazu nebo lépe výpočtem pomocí rovnice kontinuity. O těsnou aortální stenózu se jedná, pokud je při zachované systolické funkci levé komory plocha aortálního ústí < 1,0 cm2 nebo < 0,6 cm2/m2 tělesného povrchu (17, 22).
Image 1. Kontinuální dopplerovská echokardiografie – rychlosti krevního proudění na bikuspidální aortální chlopni s doprovodnou kombinovanou aortální vadou Zachycený maximální tlakový gradient činí u aortální stenózy 182 mm Hg, střední gradient 118 mm Hg. 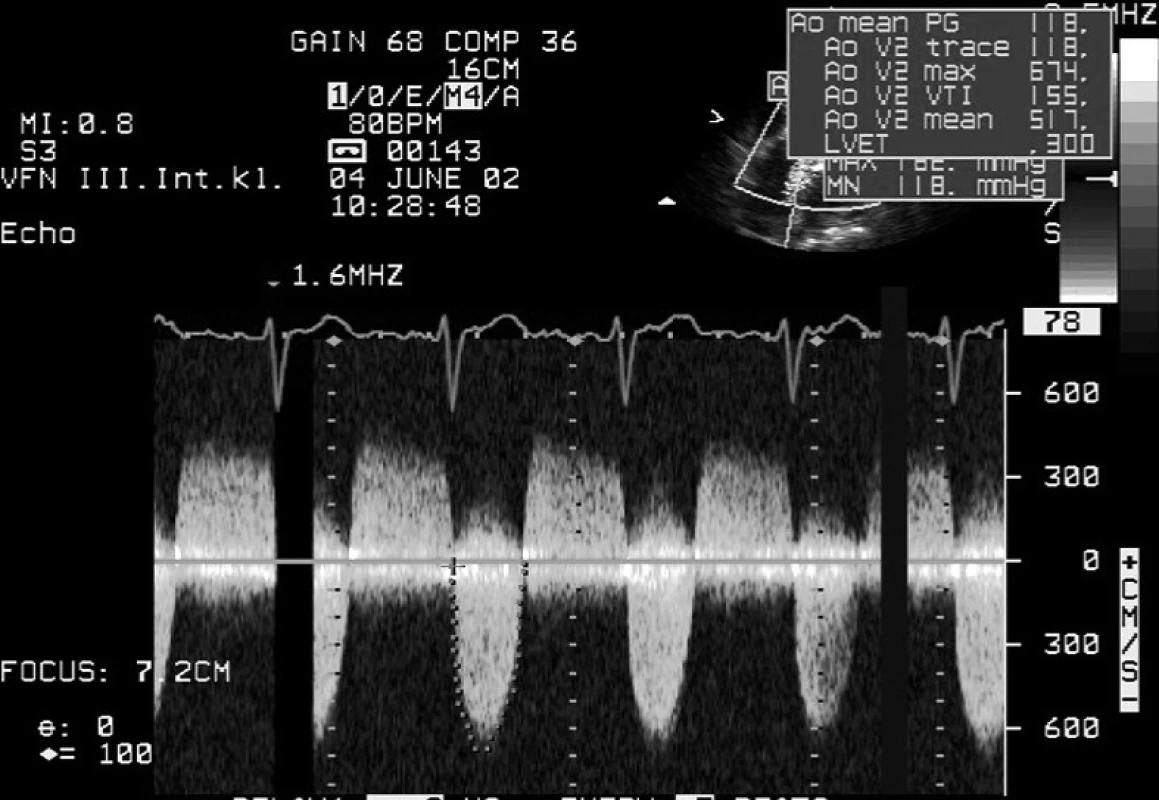
Snížená periferní cévní rezistence v graviditě může podporovat u těhotných s aortální stenózou vznik námahou vyprovokované synkopy. Takovéto nemocné je třeba navést na terapii betablokátorem a zajistit jim tělesný klid na lůžku při monitorování stavu plodu. Opakované echokardiografické vyšetření může odhalit postupnou deterioraci systolické funkce levé komory, která bývá následně provázena projevy akutního srdečního selhání. Podle rychlosti rozvoje a stupně dysfunkce levé komory je možné včas rozhodovat o dalším postupu. Nejčastěji o ukončení těhotenství císařským řezem. Při kritickém stavu rodičky je možné přistoupit k paliativní balonkové dilataci chlopně nebo její náhradě chlopní umělou. Při rozhodování je třeba vědět, že kardiochirurgická operace s mimotělním oběhem je v těhotenství spojena s 20–30% rizikem úmrtí plodu (23).
Echokardiografické vyšetření pomůže odhalit porevmatickou mitrální stenózu jako vyvolávající příčinu progredující námahové dušnosti nebo i edému plicního v graviditě (obr. 2). Závažnost mitrální stenózy spočívá ve skutečnosti, že i významná vada může být před těhotenstvím zcela asymptomatická a že v dnešní době, s ústupem revmatické horečky v ekonomicky vyspělých zemích, lékaři na tuto vadu nemyslí. Poslechový nález na srdci může být navíc, na rozdíl od aortální stenózy, jen nenápadný. K rozvoji klinických příznaků dochází v souvislosti s fyziologickými změnami systémové hemodynamiky v těhotenství obvykle od druhého trimestru. K dramatickému zhoršení stavu s vyústěním až do edému plicního může dojít při nástupu fibrilace síní s rychlou odpovědí komor nebo v průběhu porodu, při náhlém zvýšení žilního návratu (17, 24, 25). Echokardiografie spolehlivě rozpozná tuto vadu a dokáže stanovit její závažnost (těsná stenóza má plochu ústí < 1,5 cm2 nebo < 1,0 cm2/m2 tělesného povrchu). Z doprovodné trikuspidální regurgitace lze navíc odhadnout i přítomnost a závažnost plicní hypertenze, monitorovat efekt terapie betablokátorem a zhodnocením morfologických změn na chlopni je možné určit vhodnost řešení závažné vady v graviditě pomocí balonkové valvuloplastiky (26).
Image 2. Dvojrozměrná echokardiografie – mitrální stenóza V detailu je zobrazeno fibrózní ztluštění cípů s charakteristickým diastolickým vydouváním předního cípu mitrální chlopně. 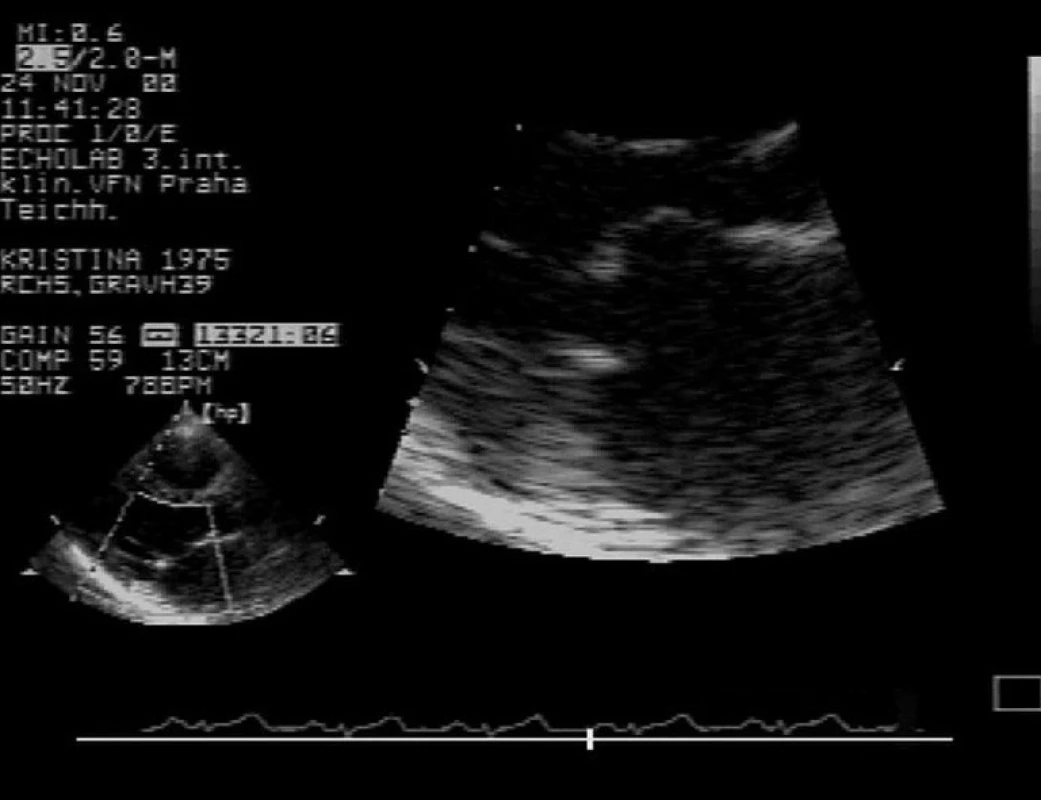
U hypertrofické kardiomyopatie určí echokardiografické vyšetření lokalizaci a rozsah patologické hypertrofie myokardu (nejčastěji v oblasti mezikomorového septa), přítomnost a závažnost obstrukce výtokového traktu levé komory (obr. 3). Na rozdíl od výše jmenovaných stenotických vad působí změny systémové hemodynamiky (zvýšení plnění levé komory při její dobré systolické funkci) příznivě na obstrukci výtokového traktu. Těhotenství je proto u tohoto postižení obvykle dobře tolerováno. Nebezpečná je však náhlá větší ztráta krve při porodu, která může být příčinou rychlého rozvoje symptomatické obstrukce výtokového traktu. U dilatační kardiomyopatie získáme informace o velikosti srdečních oddílů, systolické funkci srdečních komor, přítomnosti a významnosti chlopenních regurgitací.
Image 3. Jednorozměrná echokardiografie – hypertrofická obstrukční kardiomyopatie Typický pohyb předního cípu mitrální chlopně s naznačením abnormálního dopředného pohybu závěsného aparátu v systole. 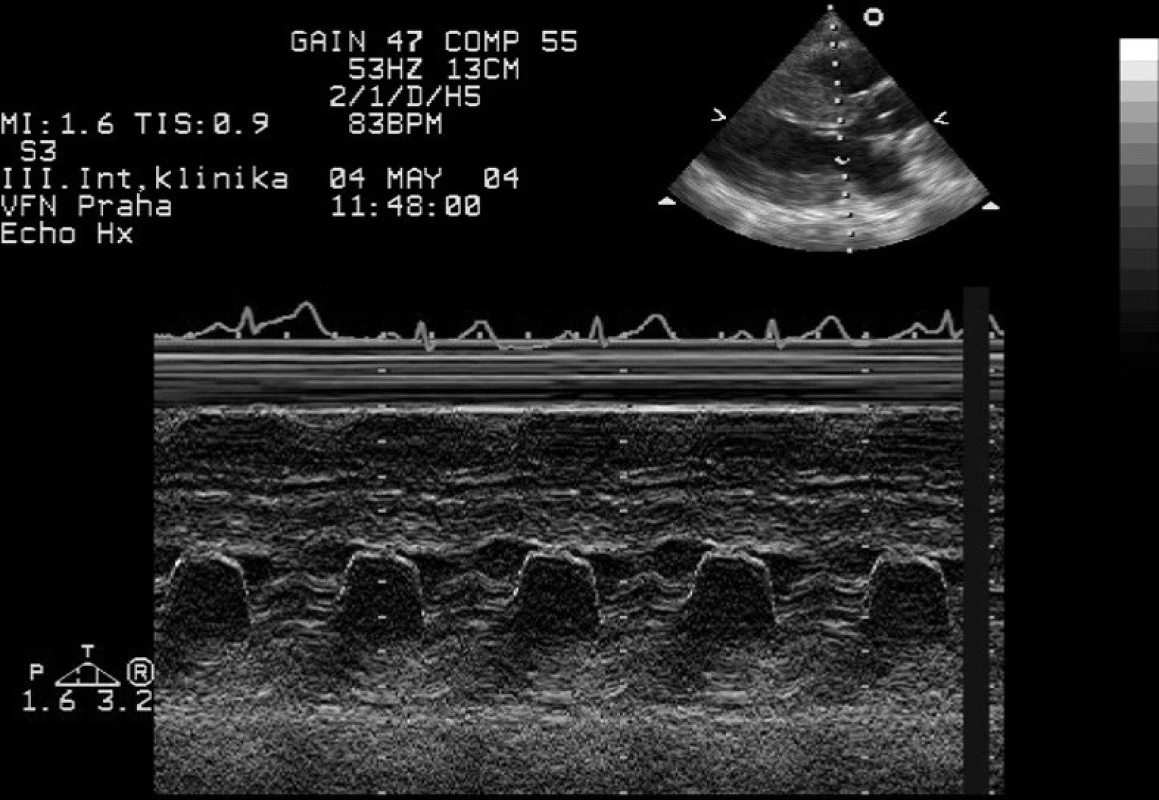
Echokardiografické vyšetření má velký přínos také u vrozených srdečních vad. Tam, kde byla provedena korektivní operace, poskytuje cenné informace o reziduálních změnách, funkci srdečních komor a přítomnosti plicní arteriální hypertenze. Existují však i vrozené, necyanotické vady, které mohou v dětství uniknout diagnóze, nejsou korigovány a mohou být echograficky rozpoznány až v graviditě. Patří mezi ně stenóza plicnice, perzistující ductus arteriosus, koarktace aorty, defekty síňového a komorového septa, Ebsteinova anomálie trojcípé chlopně i Fallotova tetralogie, při které mohou ženy tolerovat těhotenství dobře, pokud není přítomna plicní hypertenze. Správné zhodnocení nálezů u komplexních vrozených srdečních vad je náročné a patří do rukou zkušeného echografisty ve specializovaných centrech zabývajících se touto problematikou (27–29).
Echokardiografické vyšetření má zásadní význam i při diferenciální diagnostice příčiny progredující dušnosti ve třetím trimestru těhotenství nebo kolem porodu. Při vyloučení arteriální hypertenze, významných vrozených či získaných chlopenních vad je průkaz dilatace a systolické dysfunkce levé srdeční komory rozhodující pro diagnózu těhotenské kardiomyopatie. Přítomnost echokardiografických a dopplerovských známek významné plicní hypertenze napomůže k diagnóze idiopatické či familiární plicní arteriální hypertenze a tromboembolické nemoci (30).
Echokardiografické vyšetření s možností opakovaných kontrol v průběhu gravidity má velký význam při péči o těhotné s chlopenními náhradami a těhotné s rizikem dilatace a disekce aorty, jako je tomu například u Marfanova syndromu. Stanovení diastolické šířky kořene aorty a dynamiky progrese jejího zvětšování jsou nezbytné při rozhodování o doporučení umělého přerušení těhotenství nebo při rozhodování o termínu operativního ukončení gravidity (31). Těhotenství představuje hyperkoagulační stav. U žen s mechanickými chlopenními náhradami je proto nezbytná účinná, laboratorně kontrolovaná antikoagulační léčba tak, aby na jedné straně nedošlo k poškození plodu, k trombóze chlopenní náhrady a na straně druhé aby nebyla matka ani plod ohroženy krvácením. Echokardiografie se zjištěním náhlého a významného nárůstu gradientů na chlopenní náhradě může rozhodujícím způsobem přispět k diagnóze trombózy. Vlastní trombus pak může být zobrazen při vyšetření jícnovou echokardiografií (32).
Ve vybraných indikacích lze v graviditě bezpečně provést i vyšetření jícnovou echokardiografií. Vedle těhotných žen s podezřením na možnou trombózu mechanické chlopenní náhrady a na disekci aorty se jícnová echokardiografie uplatní i v diagnostice infekční endokarditidy, u komplexních vrozených srdečních vad nebo při pátrání po možném zdroji kardioembolizační příhody před plánovanou kardioverzí pro fibrilaci síní nejasné délky trvání. Tato situace nastává nejčastěji u porevmatické mitrální stenózy.
Samostatnou kapitolou využití echokardiografie v těhotenství je prenatální diagnostika srdečních onemocnění u plodu pomocí fetální echokardiografie. To však již je problematika přesahující rámec tohoto přehledového článku.
Adresa pro korespondenci:
doc. MUDr. Jiří Král, CSc.,
III. Interní klinika 1. LF UK a VFN
U Nemocnice 1, 128 08 Praha 2
e-mail: jiri.kral@lf1.cuni.cz
Sources
1. Pieper PG. Expected and unexpected cardiac problems during pregnancy. Neth Heart J 2008; 12 : 403–405.
2. Rizvi SFH, Khan MA, Kundi A, et al. Current status of rheumatic heart diseases in rural Pakistan. Heart 2004; 90 : 394–399.
3. Siu SC, Coleman JM, Sorensen S, et al. Adverse neonatal and cardiac outcomes are more common in pregnant women with cardiac disease. Circulation 2002; 105 : 2179–2184.
4. Drenthen W, Pieper PG, Roos-Hesselink JW, et al. Outcome of pregnancy in women with congenital heart disease: a literature review. J Am Coll Cardiol 2007; 49 : 2303–2311.
5. James AH, Jamison MG, Biswas MS, et al. Acute myocardial infarction in pregnancy: a United States population-based study. Circulation 2006; 113 : 1564–1571.
6. Roth A, Elkayam U. Acute myocardial infarction associated with pregnancy. J Am Coll Cardiol 2008; 52 : 171–180.
7. Presbitero P, Contrafatto I. Pregnancy and the Heart. In: Dalla Volta S (ed), Cardiology. 2. ed. London: McGraw-Hill 1999 : 795–798.
8. Král J. Kardiovaskulární onemocnění v těhotenství. In: Aschermann M. (ed), Kardiologie. 1. ed. Praha: Galén 2004 : 1357–1368.
9. Oakley C, Child A, Iung B, Presbitero P, et al. Task Force on the Management of Cardiovascular Diseases During Pregnancy of the European Society of Cardiology. Expert consensus dokument on management of cardiovascular diseases during pregnancy. Eur Heart J 2003; 24 : 761–781.
10. Why Mothers Die 2000–2002. Report on Confidential Enquiries into Maternal Deaths in the United Kingdom. Royal College of Obstetricians and Gynaecologists; London: 2004.
11. Siu SC, Sermer M, Harrison DA, et al. Risk and predictors for pregnancy–related complications in women with heart disease. Circulation 1997; 96 : 2789–2794.
12. Bernstein IM, Ziegler W, Badger GJ. Plasma volume expansion in early pregnancy. Obstet Gynecol 2001; 97 : 669–672.
13. Silversides CK, Colman JM. Physiological changes in pregnancy. In: Oakley C, Warnes C (eds). Heart Disease in Pregnancy. 2. ed. London: Blackwell BMJ Books 2007 : 7–16.
14. Nihoyannopoulos P. Cardiovascular examination in pregnancy and the approach to diagnosis of cardiac disorder. In: Oakley C, Warnes C (eds). Heart Disease in Pregnancy. 2. ed. London: Blackwell BMJ Books 2007 : 18–28.
15. Lesniak-Sobelga A, Tracz W, Kostkiewicz M, et al. Clinical and echocardiographic assessment of pregnant women with valvular heart diseases – maternal and fetal outcome. Int J Cardiol 2004; 94 : 15–23.
16. Bonow RO, Carabello BA, Chatterjee K, et al. ACC/AHA 2006 guidelines for the management of patients with valvular heart disease. A report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines (Writing committee to revise the 1998 guidelines for the management of patients with valvular heart disease). J Am Coll Cardiol 2006; 48: e1.
17. Bonow RO, Carabello BA, Chatterjee K, et al. Focused Update Incorporated Into the ACC/AHA 2006 Guidelines for the Management of Patients With Valvular Heart Disease. Circulation 2008; 118: e523–e661.
18. Vahanian A, Baumgartner H, Bax J, et al. Guidelines on the management of valvular heart disease: The Task Force on the Management of Valvular Heart Disease of the European Society of Cardiology. Eur Heart J 2007; 28 : 230.
19. Feed LA, Levy D, Levine RA, et al. Prevalence and clinical outcome of mitral valve prolapse. N Engl J Med 1999; 341 : 1–7.
20. Aviernos JF, Gersh BJ, Melton LJ, et al. Natural history of mitral valve prolapse in the community. Circulation 2002; 106 : 1355–1361.
21. Zoghbi WA, Enriquez-Sarano M, Foster E, et al. Recommendations for evaluation of the severity of native valvular regurgitation with two-dimensional and Doppler echocardiography. J Am Soc Echo 2003; 16 : 777–802.
22. Iung B, Gohlke-Barwolf, Tornos P, et al. Recommendations on the management of the asymptomatic patient with valvular heart disease. Eur Heart J 2002; 23 : 1253–1266.
23. Arnoni RT, Arnoni AS, Bonini RC, et al. Risk factors associated with cardiac surgery during pregnancy. Ann Thorac Surg 2003; 76 : 1605–1608.
24. Oakley C, Child A, Iung B, et al. Expert consensus document on management of cardiovascular diseases during pregnancy. Eur Hear J 2003; 24 : 761–781.
25. Silversides CK, Colman JM, Sermer M, et al. Cardiac risk in pregnant women with rheumatic mitral stenosis. Curr Probl Cardiol 2007; 32 : 419–494.
26. Vahanian A, Palacios IF. Pecutaneous approaches to valvular disease. Circulation 2004; 109 : 1572–1579.
27. Khairy P, Ouyang DW, Fernandes SM, et al. Pregnancy outcomes in women with congenital heart disease. Circulation 2006; 113 : 517–524.
28. Perloff JK. The Clinical Recognition of Congenital Heart Disease, 5. ed. Philadelphia: WB Saunders, 2003.
29. Popelová J. Vrozené srdeční vady v dospělosti. 1. ed. Praha: Grada Publishing 2003.
30. Morley CA, Limb BA. The risks of delay in diagnosis of breathlessness in pregnancy. BMJ 1995; 311 : 183–184.
31. Meijboom LJ, Vos FD, Timmermans J, et al. Pregnancy and aortic growth in the Marfan syndrome; a prospective study. Eur Heart J 2005; 26 : 914–920.
32. Bates SM, Greer IA, Hirsh J, Ginsberg JS. Use of antithrombotic agents during pregnancy: the Seventh ACCP Conference on Antithrombotic and Thrombolytic Therapy. Chest 2004; 126(Suppl. 3): 627S–644S.
Labels
Addictology Allergology and clinical immunology Angiology Audiology Clinical biochemistry Dermatology & STDs Paediatric gastroenterology Paediatric surgery Paediatric cardiology Paediatric neurology Paediatric ENT Paediatric psychiatry Paediatric rheumatology Diabetology Pharmacy Vascular surgery Pain management Dental Hygienist
Article was published inJournal of Czech Physicians

-
All articles in this issue
- Dlouhodobý elektrokardiogram
- Elektrokardiografie včera a dnes
- Ateroskleróza v dětském věku
- Feochromocytom: diagnostika a léčba
- Hypertenzní krize – současný pohled
- Význam echokardiografie v diagnostice kardiovaskulárních onemocnění u těhotných žen
- Vliv znečištění ovzduší na kardiovaskulární mortalitu
- Budeme léčit srdeční selhání podle plazmatické koncentrace natriuretických peptidů?
- Diagnostika a léčba organického hyperinzulinismu – zkušenosti u 105 pacientů
- Od vědeckého důkazu k moderní vysoce efektivní léčbě alergicky nemocných v současné době
- Endarterektomie nebo stentování karotid: hledání pokračuje
- Diety bohaté na borůvky chrání králičí srdce před ischemickým poškozením
- Journal of Czech Physicians
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Feochromocytom: diagnostika a léčba
- Diagnostika a léčba organického hyperinzulinismu – zkušenosti u 105 pacientů
- Hypertenzní krize – současný pohled
- Elektrokardiografie včera a dnes
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

