-
Medical journals
- Career
Chronická plicní onemocnění a spánek
Authors: Samuel Genzor 1; Jan Mizera 1; Jakub Kiml 1; Petr Jakubec 1; Milan Sova 1,2
Authors‘ workplace: Klinika plicních nemocí a tuberkulózy Lékařské fakulty Univerzity Palackého v Olomouci a Fakultní nemocnice Olomouc 1; Klinika nemocí plicních a tuberkulózy Lékařské fakulty Masarykovy univerzity v Brně a Fakultní nemocnice Brno 2
Published in: Vnitř Lék 2022; 68(6): 398-401
Category: Review Articles
doi: https://doi.org/10.36290/vnl.2022.081Overview
Spánek je nezbytnou součástí našeho života. Jeho kvalita i kvantita mají vliv na všechny fyziologické děje lidského organismu. Vztah mezi plicními chorobami a spánkem je obousměrný – nedostatek kvalitního spánku zhoršuje kompenzaci a průběh chronických respiračních nemocí a chronická plicní onemocnění snižují kvalitu spánku. Samostatnou problematikou jsou poruchy dýchání ve spánku a jejich souvislost s nemocemi plic. V případě chronické obstrukční plicní nemoci je souběh s poruchami dýchání ve spánku spojován s častějším výskytem hyperkapnického respiračního selhání a celkově horší prognózou pacientů. Mimo to se objevují důkazy o souvislosti poruch dýchání ve spánku s výskytem idiopatické plicní fibrózy či tumorů plic. Komplexní péče o nemocné s respiračními nemocemi tedy nesmí opomenout spánek.
Klíčová slova:
spánek – nespavost – poruchy dýchání ve spánku – chronické plicní nemoci
Úvod a definice pojmů
Spánek lze definovat jako periodicky se opakující stav klidu s minimální pohybovou aktivitou, s omezenou reaktivitou na zevní podněty a s mentální činností mozku odlišnou od bdělého stavu. Během spánku dochází k celkové regeneraci organismu, převažují anabolické procesy (1). Průměrný člověk spí přibližně jednu třetinu svého života. Jedná se o aktivní děj a je dále charakterizován reverzibilním zpomalením neurovegetativních funkcí, přičemž ale některé části mozku jsou aktivní. Pravidelný, přiměřeně dlouhý a kvalitní spánek je velmi důležitý jak pro kvalitu, tak i délku života člověka. Studií prokazujících negativní dopady nedostatku kvalitního spánku na zdraví člověka je mnoho. Za normálních okolností se u dospělého člověka jeví jako přiměřená doba spánku doba mezi 7 a 8 hodinami (2). Délka, respektive potřeba spánku se však věkem dále snižuje (3). Již prostý nedostatek spánku z jakéhokoliv důvodu (nespavost anebo úmyslné zkracování délky spánku kvůli práci atp.) bylo opakovaně spojováno s kratší celkovou délkou života (2), vyšší kardiovaskulární morbiditou a mortalitou (4) a častějším výskytem deprese (5). Ukazuje se však, že ani příliš dlouhý spánek přesahující 9 hodin rovněž není optimální. V dostupných observačních studiích byla nadměrná doba spánku spojována s kratším celkovým přežíváním (2).
Existují důkazy o tom, že kvalita spánku zhoršuje průběh a kompenzaci chronických nemocí, včetně chronických respiračních nemocí (6).
Pochopitelně obdobné jsou i negativní dopady poruch spánku, z nichž je nejlépe prozkoumaná problematika poruch dýchání ve spánku a její dopady na zdraví člověka (7). Zde kromě nekvalitního spánku hraje roli rovněž chronická repetitivní hypoxemie a hyperkapnie vedoucí k oxidačnímu stresu, chronickému prozánětlivému stavu a následné orgánové dysfunkci (8).
Na druhou stranu není překvapivé, že velké množství chronických onemocnění snižuje kvalitu spánku. Tímto dochází k dalšímu zhoršení kvality života nemocných (9). V případě respiračních onemocnění bývá nejčastějším důvodem snížené kvality spánku zejména kašel a dušnost, z patofyziologického hlediska pak trvání a závažnost hypoxemie a hyperkapnie (9). Poruchy spánku dále zhoršují kompenzaci nemocí a tím se bludný kruh uzavírá. Je tedy zcela zjevná potřeba komplexního vnímání nemocného s přihlédnutím na zdravý spánek.
V tomto přehledovém článku se zabýváme vztahy mezi spánkem a chronickými nemocemi plic. Vzhledem ke komplexnosti problematiky se zaměřujeme zejména na nespavost a poruchy dýchání ve spánku.
Nespavost a její dopady na průběh chronických respiračních onemocnění
Nespavost neboli insomnie je dle Mezinárodní klasifikace poruch spánku definována jako potíže pacienta iniciovat spánek, udržet jeho kontinuitu či jeho nedostatečná délka (10). Nicméně zkrácení spánku v kombinaci s některými plicními onemocněními nemusí být vždy nespavost jako nemoc, ale také nespavost jako příznak či negativní dopad respirační nemoci. Tento se podílí na snížené kvalitě života pacientů. Nutno zdůraznit, že bohužel většina epidemiologických prací tyto dva pojmy nerozlišuje a pracují jen s trváním spánku, což je nedostatečný parametr. Nespavost jako příznak či negativní důsledek respirační nemoci nejlépe ovlivníme zlepšením kompenzace základního onemocnění. Ne vždy však lze efektivní léčbou signifikantně ovlivnit i spánek. V těchto případech je indikována doplňková léčba nespavosti. Na prvním místě se jedná o terapii kognitivně behaviorální, která dosahuje nejlepších výsledků, ať už se jedná o nespavost jako nemoc, či o nespavost jako příznak respiračního onemocnění (11). Tam, kde není dostatečně efektivní, se využívá farmakoterapie. Při krátkodobé epizodické nespavosti lze s opatrností podávat nižší dávky benzodiazepinů a Z‑hypnotik (obojí je kontraindikováno pouze u akutní respirační insuficience). V případě déletrvající nespavosti lze zvážit (off‑label) podávání antidepresiv – mirtazapinu případně trazodonu. U některých pacientů (například s alergickým astmatem či alergickou rhinosinusitidou) lze podávat na večer antihistaminika I. generace, kde se využívá jejich tlumicího účinku (v klinické praxi se osvědčil např. promethazin). Jejich paušální preskripce však není doporučována (12).
Prevalence nespavosti v dospělé populaci dosahuje mezi 10–20 % (13). V případě pacientů s chronickou obstrukční plicní nemocí je to až 25–30 % (14). Podle systematické review autorů Li et al. (15) je navíc výskyt insomnie asociován u pacientů s CHOPN s 4,7násobně vyšším výskytem akutních exacerbací, 11,5násobně vyšším rizikem využívání pohotovostních služeb a s 5násobně vyšší pravděpodobností mortality za 12 měsíců. Tyto asociace byly prokázány i po adjustaci na tíži onemocnění. Obdobně v případě bronchiálního astmatu Sundbom (16) nachází vyšší prevalenci insomnie u pacientů s tímto onemocněním, a to 19,9 % u pacientů s dobrou kontrolou astmatu a až 32,2 % u pacientů s nedostatečnou kontrolou. Jako další zhoršující faktory pro výskyt a tíži insomnie byla ve studii identifikována chronická rhinosinusitida (odds ratio – OR – 1,62), obezita (OR 1,87) a deprese (OR 1,85). Luyster (17) tyto závěry potvrzuje na 143 pacientech s lehkým až středně těžkým a 79 pacientech s těžkým astmatem. Dle jeho závěrů je nespavost asociována s kontrolou onemocnění více než s jeho tíží. Čili pacient s dobře kontrolovaným těžkým astmatem bude mít spíše dobrou kvalitu spánku, než pacient s lehkým či středně těžkým astmatem pod nedostatečnou kontrolou. Samotná délka spánku, respektive délka pobytu na lůžku není pro kontrolu nad astmatem podstatná, jak ukazuje studie Melzer et al. (18). Nespavost byla u adolescentů s astmatem signifikantně asociována s tíží astmatu, ale výraznější korelace byla identifikována v případě kontroly nad onemocněním. U pacientů byla dále subjektivně denní spavost, přičemž u pacientů s insomnií byla únava a spavost výrazně vyšší než u pacientů bez nespavosti. Insomnie byla vyhodnocena jako významný faktor snižující kvalitu života pacientů s astmatem.
Kromě obtěžující respirační symptomatiky, která vede ke snížené kvalitě spánku u nemocných, je nutné počítat i s nežádoucími účinky medikace. Nejčastější léky používané v respirační medicíně a jejich účinky na spánek jsou shrnuty v tabulce 1.
Table 1. Účinky léků používaných v léčbě respiračních chorob na spánek (upraveno podle 29 a 30) 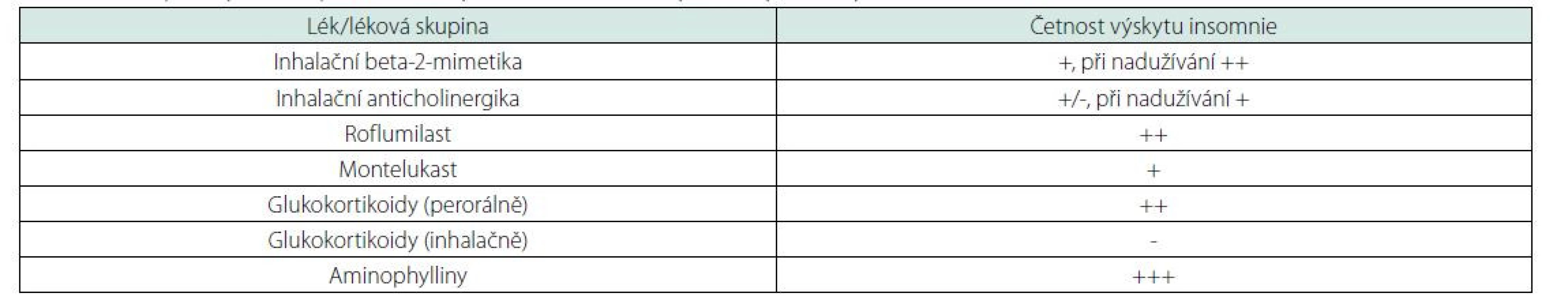
Zajímavá je problematika souvislosti nespavosti s poruchami imunity. Dle studie Savard et al. (19) byl u nespavců nalezen nižší počet CD (cluster of differentiation) 3, 4 a 8 lymfocytů. Caroll et al. (20) navíc prokázali, že tyto lymfocyty mají u žen s nespavostí vyšší epigenetický věk (vyjádřeno metylací buněčné DNA) a sníženou schopnost aktivace. Délka spánku nebyla pro buněčnou senescenci podstatná, důležitějším faktorem byly symptomy nespavosti. Již krátkodobé nevyspání u zdravého člověka (jediná noc se spánkem kratším než 3,5 hodiny) se projeví na krevním obrazu (navýšení počtu lymfocytů a pokles počtu neutrofilů a přirozených zabíječů – natural killers), krevní obraz se normalizuje po další noci s obvyklou dobou spánku (21, 22). Ruiz et al. (23) provedl sofistikovanější experiment, kdy byly subjekty rozděleny do dvou ramen. První skupina měla totální spánkovou deprivaci po dobu 2 nocí. Druhá skupina byla probouzena vždy po začátku REM spánku (dle elektroencefalografie). V obou skupinách perzistovaly změny v krevním obrazu (navýšení T lymfocytů) po dobu více než 3 normálních nocí, které následovaly po intervenci. Počet neutrofilů se normalizoval již po první normální noci.
U pacientů s insomnií byly nalezeny zvýšené hladiny proinflamatorních cytokinů (zejména tumor necrosis factor‑alfa – TNF‑α) (24). U zvířecího modelu (potkani) dochází k přetrvávající zvýšené hladině IL-17 a TNF‑α po dobu nejméně jednoho týdne po noci s deprivací REM spánku (25). Na druhou stranu již krátkodobý nedostatek spánku snižuje signifikantně množství protilátek po očkování proti chřipce a hepatitidě A (26).
Studie Patel et al. z roku 2012 na 56 953 zdravotních sestrách potvrdila, že nedostatek spánku zvyšuje pravděpodobnost vzniku pneumonie (27). Obdobné byly nálezy studie Huang et al. (28), která nachází u pacientů s horší kvalitou či kratší délkou spánku za poslední týden těžší průběh onemocnění covid-19 (Coronavirus Disease 2019).
Poruchy dýchání ve spánku a chronické nemoci plic
Mezi nejčastější poruchy dýchání ve spánku patří syndrom obstrukční spánkové apnoe (OSAS, obstructive sleep apnoea syndrome) a hypoventilační syndrom při obezitě (OHS, obesity hypoventilation syndrome). Prevalence klinicky významných poruch dýchání ve spánku je v obecné populaci udávaná mezi 3–5 %, výskyt se zvyšuje s věkem. Rizikové faktory jsou nadváha a mužské pohlaví. Syndrom obstrukční spánkové apnoe je definován přítomností 5 a více zástav dechu za hodinu spánku s asociovanou denní a noční symptomatikou. Denní symptomy jsou především únava a spavost, typické noční potíže zahrnují hlasité chrápání, pozorované zástavy dechu a častější noční močení. Pokud vezmeme do úvahy studie hodnotící neselektované asymptomatické jedince středního věku, prevalence obstrukční spánkové apnoe dosahuje až kolem 50 % (31). Pochopitelně pouze u části pacientů je klinicky významná a indikovaná k léčbě. Hypoventilačního syndrom při obezitě (tzv. alveolární hypoventilace) je častou komorbiditou obstrukční spánkové apnoe vzhledem ke společným rizikovým faktorům (32). Jeho diagnóza je podmíněna přítomností jinak nevysvětlitelné denní hyperkapnie. Alternativní stanovení diagnózy je možné na základě potvrzení nárůstu parciálního tlaku oxidu uhličitého v krvi (dostatečná je již transkutánní kapnometrie) během spánku. Hyperkapnie se vyskytuje rovněž u těžších stadií chronické obstrukční plicní nemoci (CHOPN), prevalence ve 3. stadiu dle GOLD dosahuje 15 až 20 % a ve 4. stadiu dokonce až 40 % (33), v nižších stadiích je její výskyt raritní. Pacienti s hyperkapnií vykazují známky selhávání plic jako ventilační pumpy a logicky lze u nich předpokládat vyšší mortalitu. Dle observační studie Vonderbank et al. (34) je jednoletá mortalita po akutním hyperkapnickém selhání (jakékoliv příčiny) až 32 %. Chronické hyperkapnické selhání podle stejné studie vede k úmrtí 20,2 % pacientů do jednoho roku od jeho diagnostiky. Souběh CHOPN a OHS je spojen s ještě vyšším výskytem hyperkapnie se všemi důsledky.
Nejčastěji používaná metoda léčby chronického hyperkapnického respiračního selhání je dlouhodobá domácí neinvazivní ventilace (obvykle metodou dvouúrovňového pozitivního přetlaku dýchacích cest – BPAP, bilevel positive airway pressure). Studie Yanga a kolektivu (35) při dlouhodobém sledování pacientů s CHOPN prokázala, že přítomnost hyperkapnie je negativním prediktivním faktorem pro délku přežívání (medián přežití při hyperkapnii dosahoval 5 let oproti 6,5 roku u pacientů bez hyperkapnie). Současně bylo prokázáno, že správně nastavená léčba přetlakovou ventilací je protektivním faktorem u compliantních pacientů (hazard ratio při léčbě 0,615 s intervalem spolehlivosti 0,429–0,881).
Chronická intermitentní hypoxemie vede mimo jiné k oxidačnímu stresu a poškození buněčné DNA, vedoucí k vyšší incidenci (nejen) plicních tumorů. Dostupná data rovněž ukazují na možnost, že stejné faktory vedou u pacientů s plicním karcinomem a současnou přítomností OSAS k rychlejší progresi nemoci a časnějším metastázám ve srovnání s pacienty bez OSAS (36). Další zajímavá problematika je rozvoj a progrese idiopatické plicní fibrózy. I u této nemoci nacházíme nové důkazy naznačující spojitost u části pacientů s poruchami dýchání ve spánku (37, 38).
Pro zajímavost a aktuálnost tématu alespoň stručně k infekci SARS‑CoV - 2: Jak obstrukční spánková apnoe, tak i hypoventilační syndrom při obezitě vedou podle různých studií k těžšímu průběhu infekce covid-19 (39). Důvodů k tomuto je několik, dominantně se však uplatňuje chronický prozánětlivý stav a hypoxemie. U pacientů s poruchami dýchání ve spánku je vyšší pravděpodobnost rozvoje cytokinové bouře vzhledem k proinflamatornímu stavu daného obezitou a chronickou intermitentní hyperkapnií a hypoxemií. Současně při vzniku pneumonie je větší pravděpodobnost progrese do respiračního selhání vzhledem k ventilační limitaci u těchto pacientů.
Závěr
Spánek hraje zásadní roli v kvalitě života pacientů s chronickými chorobami plic. Bylo prokázáno, že nedostatek kvalitního spánku může zásadním způsobem zhoršit kompenzaci astmatu a chronické obstrukční plicní nemoci. Zdravý spánek je rovněž důležitý pro normální fungování imunity. Poruchy dýchání ve spánku jsou velmi časté a jejich přítomnost zhoršuje prognózu nemocných. Multifaktoriální kauzální vztahy byly popsány mezi syndromem obstrukční spánkové apnoe, plicní fibrózou a tumory plic. Při souběhu nemocí s bronchiální obstrukcí s poruchami dýchání ve spánku je častý výskyt chronického hyperkapnického respiračního selhání. Toto lze efektivně léčit dlouhodobou domácí neinvazivní ventilací a zlepšit tak kvalitu i délku života nemocných. Lze shrnout, že diagnostika a léčba poruch spánku patří neodmyslitelně ke komplexní péči o nemocné s respiračními nemocemi.
Tento článek je dedikován a vznikl s podporou Interní Grantové Agentury Univerzity Palackého v Olomouci (IGA LF UPOL), číslo grantu: IGA_LF_2022_037.
KORESPONDENČNÍ ADRESA AUTORA:
MUDr. Samuel Genzor, Ph.D.
Klinika plicních nemocí a tuberkulózy FN a LF UP Olomouc
I. P. Pavlova 6, 779 00 Olomouc
Cit. zkr: Vnitř Lék. 2022;68(6):398-401
Článek přijat redakcí: 21. 3. 2022
Článek přijat po recenzích: 11. 7. 2022
Sources
1. Kryger M, Roth T, Dement W. Principles and Practice of Sleep Medicine. Elsevier Health Sciences: London: 2017 : 16-26. ISBN 032324288X.
2. Stenholm S, Head J, Kivimäki M et al. Sleep Duration and Sleep Disturbances as Predictors of Healthy and Chronic Disease‑Free Life Expectancy Between Ages 50 and 75: A Pooled Analysis of Three Cohorts. J Gerontol A Biol Sci Med Sci. 2019;74(2):204-210.
3. Klerman EB, Dijk DJ. Age‑related reduction in the maximal capacity for sleep- - implications for insomnia. Curr Biol. 2008;18(15):1118-1123.
4. Grandner MA, Sands‑Lincoln MR, Pak VM et al. Sleep duration, cardiovascular disease, and proinflammatory biomarkers. Nat Sci Sleep. 2013;5 : 93-107.
5. Zhai L, Zhang H, Zhang, D. Sleep duration and depression among adults: A meta‑analysis of prospective studies. Depress Anxiety. 2015;32 : 664-670.
6. Choudhary, Sumer S, Sanjiw RC. „Sleep effects on breathing and respiratory diseases.“ Lung India: official organ of Indian Chest Society.2009 : 117-122.
7. Mashaqi S, Gozal D. The impact of obstructive sleep apnea and PAP therapy on all‑cause and cardiovascular mortality based on age and gender – a literature review. Respir Investig. 2020;58(1):7-20.
8. Kheirandish‑Gozal L, Gozal D. Obstructive Sleep Apnea and Inflammation: Proof of Concept Based on Two Illustrative Cytokines. Int J Mol Sci. 2019; 20(3):459.
9. McNicholas WT, Hansson D, Schiza S et al. Sleep in chronic respiratory disease: COPD and hypoventilation disorders. Eur Respir Rev. 2019;28(153):190064.
10. International Classification of Sleep Disorders 3rd Ed. Darien, IL USA: American Academy of Sleep Medicine. 2014.
11. Kapella MC, Herdegen JJ, Perlis ML et al. Cognitive behavioral therapy for insomnia comorbid with COPD is feasible with preliminary evidence of positive sleep and fatigue effects. Int J Chron Obstruct Pulmon, DiS. 2011;6 : 625-635.
12. Riemann D, Baglioni C, Bassetti C et al. European guideline for the diagnosis and treatment of insomnia. J Sleep Res. 2017;26 : 675-700.
13. Cunnington D, Junge MF, Fernando AT. Insomnia: prevalence, consequences and effective treatment. Medical Journal of Australia, 2013;199 : 36-40.
14. Ban WH, Joo H, Lim JU et al. The relationship between sleep disturbance and health status in patients with COPD. Int J Chron Obstruct Pulmon, DiS. 2018;13 : 2049-2055.
15. Li SQ, Sun XW, Zhang L et al. Impact of insomnia and obstructive sleep apnea on the risk of acute exacerbation of chronic obstructive pulmonary disease. Sleep Med Rev. 2021;58 : 101444.
16. Sundbom F, Malinovschi A, Lindberg E et al. Insomnia symptoms and asthma control – Interrelations and importance of comorbidities. Clin Exp Allergy. 2020;50 : 170-177.
17. Luyster FS, Teodorescu M, Bleecker E. et al. Sleep quality and asthma control and quality of life in non‑severe and severe asthma. Sleep Breath 2012;16 : 1129-1137.
18. Meltzer LJ, Ullrich M, Szefler SJ. Sleep duration, sleep hygiene, and insomnia in adolescents with asthma. J Allergy Clin Immunol Pract. 2014;2(5):562-569.
19. Savard J, Laroche, L, Sébastien S et al. Chronic Insomnia and Immune Functioning, Psychosomatic Medicine. 2003;65(2):211-221.
20. Carroll JE, Irwin MR, Levine M et al. Epigenetic Aging and Immune Senescence in Women With Insomnia Symptoms: Findings From the Women’s Health Initiative Study. Biol Psychiatry. 2017;81(2):136-144.
21. Irwin M, McClintick J, Costlow C et al. Partial night sleep deprivation reduces natural killer and cellular immune responses in humans. Fed. Am. Soc. Exp. Biol. J. 1996;10 : 643-653.
22. Heiser P, Dickhaus B, Schreiber W et al. White blood cells and cortisol after sleep deprivation and recovery sleep in humans. Eur. Arch. Psychiat. Clin. Neurosci. 2002;250 : 16-23.
23. Ruiz, FS, Andersen ML, Martins RC et al. Immune alterations after selective rapid eye movement or total sleep deprivation in healthy male volunteers. Innate Immun 2012;18 : 44-54.
24. Xia L, Zhang P, Niu JW et al. Relationships Between a Range of Inflammatory Biomarkers and Subjective Sleep Quality in Chronic Insomnia Patients: A Clinical Study. Nat Sci Sleep. 2021;13 : 1419-1428.
25. Yehuda S, Sredni B, Carasso RL et al. REM sleep deprivation in rats results in inflammation and interleukin-17 elevation. J. Interf. Cytok. Res. 2009;29 : 393-398.
26. Lange T, Dimitrov S, Bollinger T et al. Sleep after vaccination boost immunological memory. J. Immunol. 2011;187 : 283-290.
27. Patel SR, Malhotra A, Gao X et al. A prospective study of sleep duration and pneumonia risk in women. Sleep. 2012;35(1):97-101.
28. Huang B, Niu Y, Zhao W et al. Reduced Sleep in the Week Prior to Diagnosis of COVID-19 is Associated with the Severity of COVID-19. Nat Sci Sleep. 2020;12 : 999-1007.
29. Roth T. Hypnotic use for insomnia management in chronic obstructive pulmonary disease. Sleep Med. 2009;10(1):19-25.
30. Ciriaco M, Ventrice P, Russo G et al. Corticosteroid‑related central nervous system side effects. Journal of pharmacology & pharmacotherapeutics. 2013; 4(Suppl 1):94-98.
31. Dostálová S, Šusta M, Nepožitek J et al. Polysomnografické nálezy u osob nad 50 let bez subjektivních příznaků poruch spánku. Cesk Slov Neurol N. 2020;83/116(1):57-63.
32. Raveendran R, Wong J, Singh M et al. Obesity hypoventilation syndrome, sleep apnea, overlap syndrome: perioperative management to prevent complications. Curr Opin Anaesthesiol. 2017;30(1):146-155.
33. Rodríguez DA, Jover L, Drakulovic MB et al. Below what FEV1 should arterial blood be routinely taken to detect chronic respiratory failure in COPD? Arch Bronconeumol. 2011;47(7):325-329.
34. Vonderbank S, Gibis N, Schulz A, et al. Hypercapnia at Hospital Admission as a Predictor of Mortality. Open Access Emerg Med. 2020;12 : 173-180.
35. Yang H, Xiang P, Zhang E et al. Is hypercapnia associated with poor prognosis in chronic obstructive pulmonary disease? A long-term follow-up cohort study. BMJ Open. 2015;5:e008909.
36. Liu W, Luo M, Fang Y et al. Relationship between Occurrence and Progression of Lung Cancer and Nocturnal Intermittent Hypoxia, Apnea and Daytime Sleepiness. Curr Med Sci. 2019(39):568-575.
37. Lancaster LH, Mason WR, Parnell JA et al. Obstructive sleep apnoe is common in idiopathic pulmonary fibrosis. Chest. 2009;136(3):772-778.
38. Lederer DJ, Jelic S, Bhattacharya J et al.: Is obstructive sleep apnea a cause of idiopathic pulmonary fibrosis? Arch Pathol Lab Med 2012;136 : 470.
39. McSharry D, Malhotra A. Potential influences of obstructive sleep apnea and obesity on COVID-19 severity. J Clin Sleep Med. 2020;16(9):1645.
Labels
Diabetology Endocrinology Internal medicine
Article was published inInternal Medicine

2022 Issue 6-
All articles in this issue
- Hlavní téma – Digestivní endoskopie
- Endoskopická léčba časného kolorektálního karcinomu
- Časný karcinom žaludku
- Komplexní přístup k pacientovi s arteriální hypertenzí a dyslipidemií
- Aká srdcová frekvencia je riziková v rôznych štádiách kardiovaskulárneho kontinua?
- SGLT-2 inhibice užitečným nástrojem v léčbě srdečního selhání se sníženou i zachovalou ejekční frakcí
- Chronická plicní onemocnění a spánek
- Spontánní koronární disekce, kazuistiky dvou případů u mužů
- Jaký je cílový krevní tlak pro pacienty po transplantaci ledviny?
- Opustil nás MUDr. Tomáš Klíma
- Současné trendy v diagnostice karcinomu pankreatu
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Časný karcinom žaludku
- Endoskopická léčba časného kolorektálního karcinomu
- Komplexní přístup k pacientovi s arteriální hypertenzí a dyslipidemií
- Současné trendy v diagnostice karcinomu pankreatu
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

