-
Medical journals
- Career
Primární hyperparatyreóza – nové klinické formy onemocnění
Authors: Kateřina Zajíčková
Authors‘ workplace: Endokrinologický ústav, Praha
Published in: Vnitř Lék 2017; 63(9): 604-608
Category: Reviews
Overview
V poslední době se díky screeningovému vyšetření plazmatického vápníku setkáváme stále častěji s tzv. asymptomatickou formou primární hyperparatyreózy (PHPT). Tato forma se v ekonomicky vyspělých zemích podílí více než z 80 % na celkovém výskytu hyperparatyreózy. A i když tito pacienti nemají výrazné klinické obtíže, je nutno cíleně pátrat po orgánovém postižení. I mírné formy PHPT jsou totiž kromě úbytku kostního minerálu spojeny se zvýšeným rizikem obratlových zlomenin. Rozsah vyšetření i doporučení, které pacienty odeslat k paratyroidektomii, vychází z doporučení expertního panelu z roku 2014. Vedle hyperkalcemické formy existuje tzv. normokalcemická varianta PHPT, která by mohla být v populaci ještě častější podobou onemocnění. Vedle kalcemie by tak součástí screeningu měl být ideálně i parathormon. Nezvýšené, ale ve vztahu k hyperkalcemii neadekvátně vysoké hodnoty parathormonu charakterizují tzv. normohormonální PHPT. Při podezření na hereditární formu PHPT je indikováno genetické vyšetření. I když se v posledních letech definují nové klinické formy onemocnění, představuje paratyroidektomie stále jediné kurativní řešení, které je spojeno zejména s významným osteoprotektivním efektem.
Klíčová slova:
asymptomatická forma PHPT – normohormonální forma PHPT – normokalcemická forma PHPT – paratyroidektomie – primární hyperparatyreóza – doporučené postupy u PHPTPrimární hyperparatyreóza
Primární hyperparatyreóza (PHPT) představuje nejčastější příčinu hyperkalcemie zjištěné u pacientů endokrinologem. Vzniká nejčastěji na podkladě adenomu příštítných tělísek (PT), méně často pak při jejich hyperplazii. Karcinom PT představuje vzácnou příčinu PHPT [1]. Jedná se o tzv. PTH-dependentní hyperkalcemii, protože primární patofyziologická porucha vzniká v PT, v nichž dochází k abnormální sekreci parathormonu (PTH). Setrvale zvýšená hladina PTH stimuluje kostní obrat, zpětnou resorpci vápníku v ledvinách, aktivuje renální 1-α-hydroxylázu, a tak nepřímo přes aktivní vitamin D zvyšuje resorpci vápníku v tenkém střevě. Tento klasický sled patofyziologických dějů vede k hyperkalcemii, kterou vzhledem k fosfaturickému efektu PTH doplňuje hypofosfatemie. Pokročilejší formy onemocnění doprovází hyperkalciurie, jejíž výše je často ovlivněna hladinou 25-OH vitaminu D [1,2].
Hyperkalcemie
Hyperkalcemie je nejčastěji zjištěna při stanovení hladiny celkového vápníku, ideálně korigované podle hodnoty plazmatického albuminu [3]. V některých případech PHPT může být izolovaně zvýšena jen hladina ionizovaného vápníku, zatímco hladina celkového vápníku je i po korekci v normě [4]. Stanovení kalcemie se už pomalu stává součástí preventivních vyšetření u praktických lékařů. PHPT tak bývá stále častěji diagnostikována náhodně ve své tzv. asymptomatické podobě. Tato forma PHPT představuje v ekonomicky vyspělých zemích více než 80 % celkového výskytu PHPT [1,2].
Asymptomatická PHPT
Při zjištění i mírné hyperkalcemie je třeba, i když nemá pacient klasické obtíže, jakými jsou dyspepsie, únava, myalgie, bolesti ve skeletu, kostní deformity, zlomeniny, recidivující ledvinné koliky atd, pátrat po orgánových komplikacích. Vedle mineralogramu a renálních funkcí je nutné vyšetřit obsah kostního minerálu denzitometricky a cíleně nějakou ze zobrazovacích metod pátrat po přítomnosti ledvinných kamenů. Rozsah těchto vyšetření byl definován panelem expertů z roku 2014 [5].
Kritéria pro indikaci paratyroidektomie u asymptomatické primární hyperparatyreózy [5]
- zvýšení hladiny celkového vápníku o > 0,25 mmol/l nad horní hranici normy
- T-skóre v bederní páteři, proximálním femoru, krčku kosti stehenní nebo v distální třetině radia < – 2,5 při denzitometrii
- obratlová zlomenina prokázaná RTG, CT, MRI nebo DXA (dual-energy x-ray absorptiometry) morfometrií (vertebral fracture assessment – VFA)
- clearance kreatininu < 60 ml/min
- nefrolitiáza nebo nefrokalcinóza prokázaná na USG, RTG nebo CT
- kalciurie/24 hod > 10 mmol/den při přítomnosti další litogenní látky v moči (vysoká koncentrace fosfátu, oxalátu, urátu, sodíku s proteinurií a naopak snížená koncentrace citrátu v moči)
- věk < 50 let
Nepřítomnost orgánových komplikací společně s mírnou hyperkalcemií definují tzv. asymptomatickou PHPT. Jedná se pravděpodobně o lehkou formu onemocnění, u které je možné pacienta jen sledovat. Prospektivní sledování těchto pacientů však ukázalo, že asi u 30 % z nich dochází k progresi onemocnění a je doporučována paratyroidektomie (tab. 1) [5]. U pacientů mladších 50 let věku je i při nepřítomnosti orgánových komplikací doporučováno operační řešení stejně jako u pacientů, kteří si operaci přejí a jejichž celkový stav to dovoluje.
Table 1. Sledování pacientů s asymptomatickou primární hyperparatyreózou při konzervativním postupu. 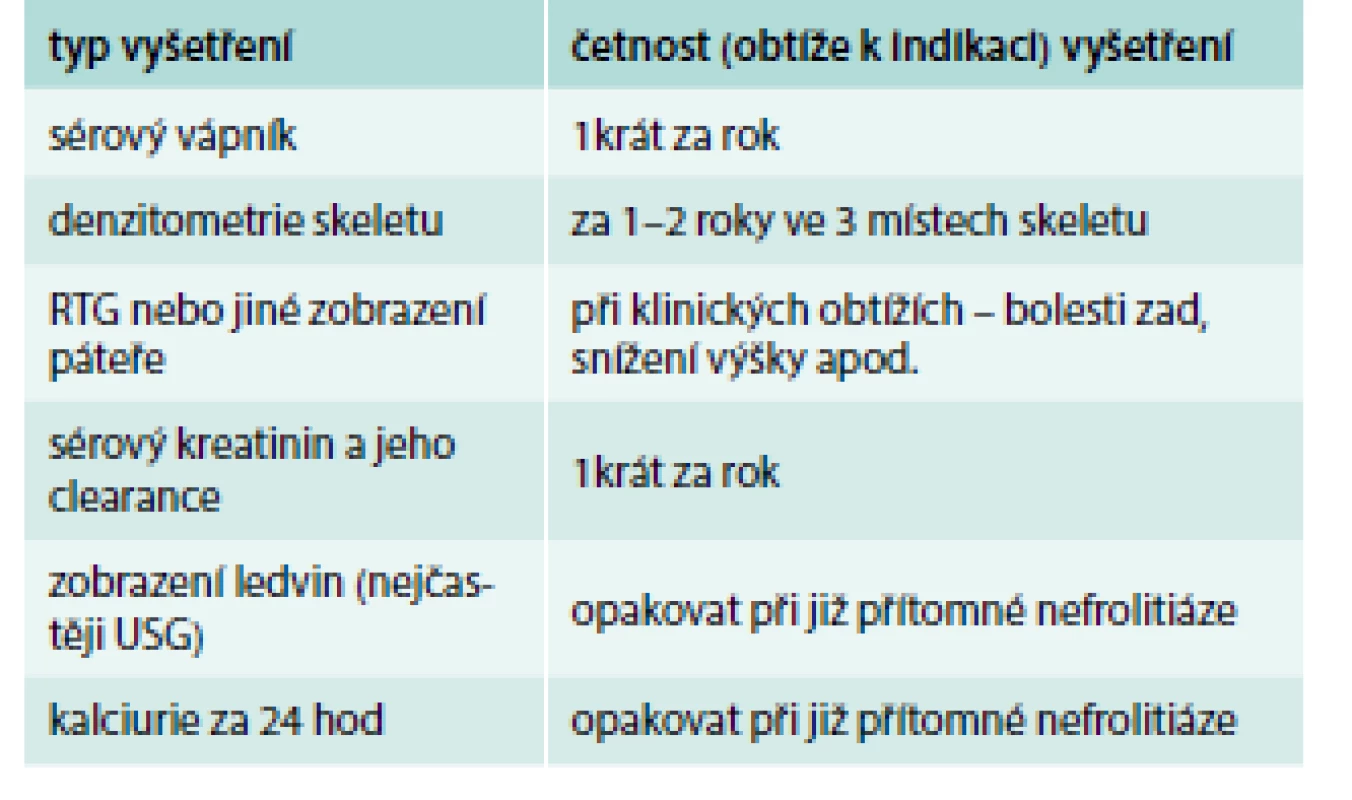
Upraveno podle [5] Ve srovnání s předchozím názorem expertního panelu z roku 2009 je podle posledních doporučení denzitometrii skeletu vhodné ještě doplnit zobrazovacím vyšetření Th a L úseků páteře (nejčastěji RTG) k vyloučení obratlové zlomeniny [5,6]. I když u pacientů s PHPT dochází zejména k úbytku kortikální kosti, jejich prospektivní sledování ukázalo právě zvýšený výskyt obratlových zlomenin často i při nesníženém množství kostního minerálu (BMD – bone mineral density) [5,7]. PHPT tedy pravděpodobně narušuje kvalitu trabekulární kosti.
Vedle stanovení BMD se při denzitometrii bederní páteře vyhodnocuje také tzv. TBS (trabecular bone score), které by mělo více než kostní minerál ukazovat narušenou mikroarchitektoniku, a tak lépe korelovat s rizikem obratlových zlomenin [1,7]. Zda by vyšetření TBS mohlo být pro pacienty s PHPT přínosné, je zatím předmětem výzkumu. Současné postižení kortikální i trabekulární kosti u PHPT ukázaly práce s využitím periferního kvantitativního CT [1,7]. Je třeba mít na paměti, že zlomeniny obratlových těl mohou být často asymptomatické, je tedy nutné po nich cíleně pátrat. Jejich přítomnost bez ohledu na výsledek denzitometrického vyšetření představuje u PHPT samostatné indikační kritérium pro paratyroidektomii [5].
Vedle obratlových zlomenin je nově doporučováno zobrazovací vyšetření ledvin, nejčastěji ultrasonografické, k detekci nefrolitiázy nebo nefrokalcinózy [5]. Ty mohou být bez klinického korelátu přítomny až u 30 % pacientů trpících PHPT. Jejich přítomnost, stejně jako vysoká kalciurie spolu se zvýšenou koncentrací dalších litogenních látek (např. oxalát, fosfát) představují samostatná kritéria pro paratyroidektomii, viz výše Kritéria pro indikaci paratyroidektomie [1,5,7].
Normokalcemická PHPT
Paralelně se screeningem prováděným praktickými lékaři bývá PHPT diagnostikována při vyšetření kostního metabolizmu v osteocentrech. Zde se vedle mineralogramu vyšetřuje také hladina PTH, vitaminu D a kostních remodelačních markerů. U některých pacientů bývá nalézán trvale zvýšený PTH i přes normokalcemii. Pokud vyloučíme běžné příčiny pro sekundární hyperparatyreózu, zejména deficit vitaminu D a chronickou renální insuficienci, mohlo by se jednat o tzv. normokalcemickou PHPT [8]. Tato varianta PHPT byla oficiálně uznána v roce 2008 [5,8]. Stejně jako u klasické hyperkalcemické formy je nutné pátrat po orgánových komplikacích.
Znaky pro rozpoznání normokalcemické primární hyperparatyreózy [8]
- opakovaně zvýšený PTH při normální hodnotě ionizovaného a celkového vápníku, pokud je současně vyloučena:
- renální insuficience (clearance kreatininu ≥ 60 ml/min)
- nedostatek vitaminu D (25-OH vitamin D ≥ 75 nmol/l)
- idiopatická hyperkalciurie (bývá často doprovázena zvýšením PTH)
- GIT malabsorpce (stavy po resekcích střeva, celiakie atd)
- působení léků zvyšujících hladinu parathormonu (utlumení kostního obratu – bisfosfonáty, denosumab, interakce s CASR (calcium-sensing receptor) – lithium nebo při hyperkalciurii – furosemid)
U části pacientů s normokalcemickou PHPT dochází v průběhu času ke vzestupu kalcemie, laboratorní obraz PHPT tak přechází do klasické hyperkalcemické formy. Tento vývoj by odpovídal tzv. dvoufázové patogenezi PHPT, u které v 1. fázi dochází nejdříve ke zvýšené sekreci PTH při ještě zachované normokalcemii. Onemocnění progreduje do 2. fáze, ve které dochází ke vzestupu kalcemie, podle některých autorů nejdříve jen ionizovaného a následně obou typů vápníku [8,9]. Tento průběh je obvyklý asi u 20–30 % pacientů s normokalcemickou PHPT. Podle některých epidemiologických studií by výskyt normokalcemické formy PHPT mohl být v populaci ještě častější než klasická hyperkalcemická forma onemocnění [9]. V kanadské studii u postmenopauzálních žen byla prevalence normokalcemické varianty PHPT 3%, zatímco u klasické, hyperkalcemické formy se pohybovala okolo očekávaného 1 % [10].
Normohormonální PHPT
Zrcadlovou variantu normokalcemické PHPT tvoří tzv. normohormonální PHPT. Hladina sérového PTH sice není zvýšená, ovšem ve vztahu k hyperkalcemii je ale neadekvátně vysoká, nesuprimovaná [11]. Při retrospektivním hodnocení laboratorních nálezů pacientů po paratyroidektomii se normohormonální varianta PHPT nalézala asi ve 20 % případů [12]. Ve srovnání s pacienty se zvýšenou hodnotou PTH měli jedinci s nezvýšenou hodnotou PTH drobnější adenomy a častěji víceglandulární postižení PT. Pravděpodobně oba tyto nálezy přispívaly k tomu, že u normohormonální varianty PHPT u vyššího počtu pacientů selhávalo předoperační zobrazení PT [12].
Předoperační zobrazení PT
Častější záchyt mírnějších, asymptomatických forem PHPT, stejně jako snaha provádět minimálně invazivní paratyroidektomie (MIP) zvyšuje nároky na předoperační zobrazení PT. Mezi standardní zobrazovací metody patří celosvětově krční ultrasonografie a dynamická scintigrafie s aplikací radiofarmaka 99mTc sestaMIBI (MethoxyIsoButylIsonitril) v subtrakční nebo duální podobě [1,2,13]. Pravděpodobně díky záchytu mírnějších forem s nízkou hmotností PT se u části pacientů PT nepodaří zobrazit. Nově se proto zkouší jejich zobrazení pomocí emisní pozitronové tomografie (PET) v kombinaci s výpočetní tomografií (CT) s využitím různých izotopů, nejčastěji 18F-fluorocholinu [14]. Zda by tato vyšetření mohla nahradit MIBI scintigrafii je zatím předmětem výzkumu. V současné době jsou zatím tato vyšetření užívána pro pacienty, u kterých opakovaně MIBI scintigrafie nevede k jednoznačnému závěru nebo u pacientů s perzistující hyperkalcemií a nutností další operace.
Vedle citlivých zobrazovacích metod usnadňuje MIP také peroperační stanovení PTH [1,2,13]. Exstirpace adenomu nebo hyperplasticky změněného PT je spojena s významným poklesem hladiny PTH. Pokud tento pokles nastane, je jím potvrzena úspěšnost chirurgického zákroku a zároveň se minimalizuje nutnost reoperace [13].
Antiresorpční léčba
U pacientů, kteří nemohou nebo nechtějí podstoupit operaci, může antiresorpční léčba omezit významnou ztrátu kostního minerálu [1,2,15]. Nejčastěji indikovanou skupinou léků jsou bisfosfonáty, obdobný efekt má i denosumab, který se doposud zkoušel zejména u pacientů s karcinomem PT nebo u pacientů s PHPT a pokročilou renální insuficiencí [1,16]. U pacientů, které ohrožuje především hyperkalcemie, je vhodným řešením léčba kalcimimetikem cinakalcetem. Po jeho podávání dochází v závislosti na dávce k normalizaci kalcemie, významnému poklesu PTH, zatímco ztráty kostního minerálu cinakalcet neovlivňuje [1,2,15].
Hereditární forma PHPT
Vedle běžně se vyskytující sporadické formy PHPT se vzácně nalézá i hereditární forma, která se podílí asi na 10 % onemocnění [11]. PHPT se v tomto případě může u rodinných příslušníků vyskytovat samostatně nebo jako součást syndromů spojených s jiným endokrinním nebo neendokrinním onemocněním. Nejčastějším zástupcem je mnohočetná endokrinní neoplazie typu 1 (MEN1) [17]. Na hereditární formu PHPT je nutno pomýšlet zejména, je-li PHPT diagnostikována u mladších jedinců, u multiglandulárního postižení PT a u pacientů s pozitivní rodinnou anamnézou pro PHPT, u pacientů s pituitárními adenomy, medulárním karcinomem štítné žlázy, neuroendokrinními nádory apod. [11,17]. Genetické vyšetření je doporučováno i u pacientů s pooperačně potvrzeným karcinomem PT [16,17]. Velmi nízká kalciurie s exkreční frakcí kalcia (poměr kalciové/kreatininové clearance) < 1–2 % budí podezření na familiární hypokalciurickou hyperkalcemii [1,11,17]. Seznam genů, jejichž zárodečné mutace vedou k hereditárním formám PHPT, se neustále rozšiřuje, jejich mutační analýzy se postupně stávají dostupnějšími (tab. 2). I při negativním výsledku genetického vyšetření je vhodné jedince s podezřením na hereditární formu PHPT dlouhodobě sledovat. Somatické mutace v genech zodpovědných za dědičné formy PHPT hrají roli i v patogenezi sporadické formy. Získané somatické mutace v genu pro menin se nalézají až v 35 % u sporadických adenomů PT [18].
Table 2. Hereditární formy primární hyperparatyreózy. 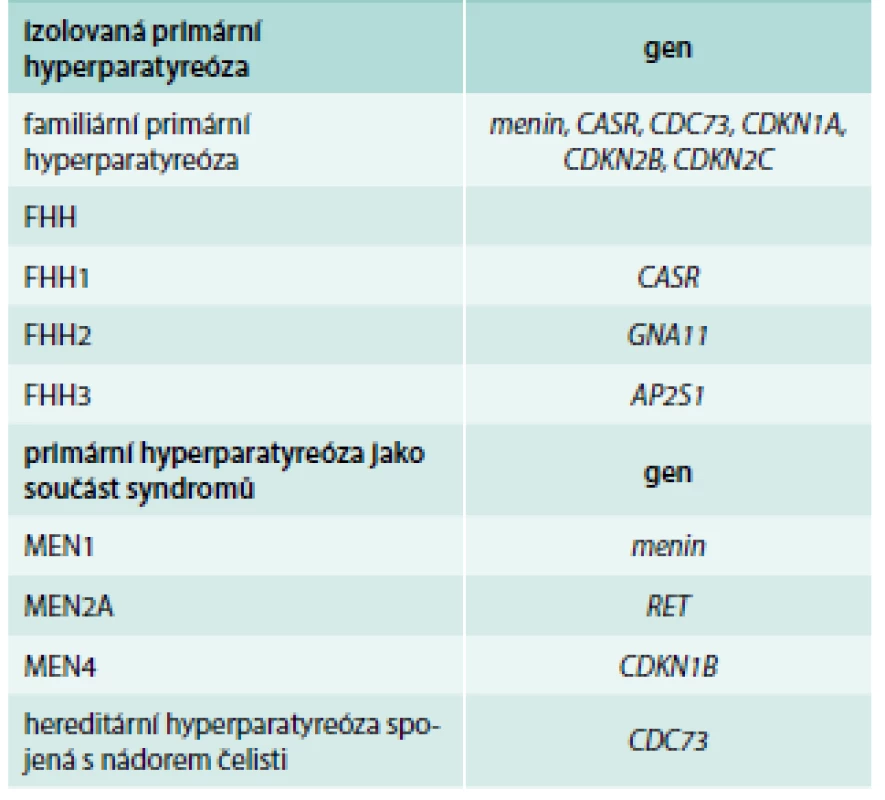
FHH – familiární hypokalciurická hyperkalcemie MEN – mnohočetná endokrinní neoplazie typu Upraveno podle [11] PHPT – kardiovaskulární riziko a zhoršení neurokognitivních funkcí
Symptomatická forma PHPT je spojena se zvýšeným kardiovaskulárním rizikem, které se po úspěšné paratyroidektomii snižuje [7]. U mírných, asymptomatických forem tyto vztahy nejsou tak jednoznačné. Řada studií ukázala např. vztah mezi mírnou PHPT a kalcifikacemi aortální chlopně nebo průtokem v koronárních tepnách [19]. V současné době ale neexistují data, která by jednoznačně ukazovala, že paratyroidektomie vede ke zlepšení těchto ukazatelů. Je zajímavé, že s většinou kardiovaskulárních parametrů koreluje více hladina PTH než samotná kalcemie [1,7,19]. Pro neurokognitivní funkce a PHPT platí obdobné vztahy. Řada studií prokázala také vztah mezi depresí, poruchami spánku, sníženou kvalitou života a mírnou PHPT ve srovnání s kontrolami [20]. Výrazné zlepšení neurokognitivních funkcí po operaci PT ale jednoznačně prokázáno nebylo [1,7]. Snížení kardiovaskulárního rizika a zlepšení neurokognitivních funkcí proto nepředstavují samostatná indikační kritéria pro paratyroidektomii u mírných forem PHPT [5,7]. Obě oblasti ale jistě čekají na kvalitní prospektivní studie.
Závěr
V posledních letech se definují nové klinické formy onemocnění a zavádějí se nová zobrazovací vyšetření. V léčbě ovšem představuje stále jediné kurativní řešení PHPT paratyroidektomie [1,2,5,13]. Poslední doporučení ve srovnání s přechozími zpřísnila definici asymptomatické PHPT. Více pacientů by tak mělo být odesíláno k chirurgické léčbě PHPT. Paratyroidektomie odstraňuje nejen patologický zdroj PTH, a tak koriguje základní biochemickou abnormalitu, ale je spojena zejména s významným osteoprotektivním efektem. Řada studií prokázala vzestup BMD po operaci, stejně tak klesá riziko vzniku obratlových zlomenin [1,2]. Po operaci se také snižuje riziko nově vzniklé nefrolitiázy, ale ve srovnání s jedinci bez anamnézy PHPT zůstává stále zvýšené [1,21]. Vedle hyperkalciurie u těchto jedinců pravděpodobně existují i další rizikové faktory spojené s tvorbou ledvinných kamenů, které přetrvávají i po operaci PT. Svou roli bude hrát také genetická dispozice k nefrolitiáze. Její výskyt u pacientů s PHPT koreloval s DNA polymorfizmy v genu pro calcium-sensing receptor [21].
Pravidelný screening kalcemie, nejlépe v kombinaci s PTH, pro rozpoznání normokalcemické varianty PHPT, představuje i v 21. století stále významný nástroj pro detekci časných forem onemocnění. Nejlépe v takové fázi, v níž ještě nedošlo k orgánovému postižení, a úspěšně provedená operace může tedy znamenat návrat do plného zdraví. I přes zpřesňující se definici onemocnění zůstává řada otázek u PHPT nezodpovězených. Jak je to s orgánovým postižením u normokalcemické formy PHPT, vyskytuje se stejně často u mužů a žen, v jakém věku kulminuje její incidence, sdílí obdobné genetické pozadí jako hyperkalcemická varianta PHPT? Na otázku, zda jsou mírné formy PHPT asociovány s kardiovaskulárním rizikem, nádory či poklesem kognitivních funkcí, také zatím neznáme odpověď.
MUDr. Kateřina Zajíčková, Ph.D.
kzajickova@endo.cz
Endokrinologický ústav,
Praha
www.endo.cz
Doručeno do redakce 28. 7. 2017
Přijato po recenzi 4. 9. 2017
Sources
1. Bilezikian JP, Cusano NE, Khan AA et al. Primary hyperparathyroidism. Nat Rev Dis Primers 2016; 2 : 16033. Dostupné z DOI: <http://dx.doi.org/10.1038/nrdp.2016.33>.
2. Khan AA, Hanley DA, Rizzoli R et al. Primary hyperparathyroidism: review and recommendations on evaluation, diagnosis, and management. A Canadian and international consensus. Osteoporos Int 2017; 28(1): 1–19. Dostupné z DOI: <http://dx.doi.org/10.1007/s00198–016–3716–2>.
3. Parent X, Spielmann C, Hanser AM. “Corrected” calcium: calcium status underestimation in non-hypoalbuminemic patients and in hypercalcemic patients. Ann Biol Clin (Paris) 2009; 67(4): 411–418. Dostupné z DOI: <http://dx.doi.org/10.1684/abc.2009.0348>.
4. Ong GS, Walsh JP, Stuckey BG et al. The importance of measuring ionized calcium in characterizing calcium status and diagnosing primary hyperparathyroidism. J Clin Endocrinol Metab 2012; 97(9): 3138–3145. Dostupné z DOI: <http://dx.doi.org/10.1210/jc.2012–1429>.
5. Bilezikian JP, Brandi ML, Eastell R et al. Guidelines for the management of asymptomatic primary hyperparathyroidism: summary statement from the Fourth International Workshop. J Clin Endocrinol Metab 2014; 99(10): 3561–3569. Dostupné z DOI: <http://dx.doi.org/10.1210/jc.2014–1413>.
6. Bilezikian JP, Khan AA, Potts JT Jr. Guidelines for the management of asymptomatic primary hyperparathyroidism: summary statement from the third international workshop. Third International Workshop on the Management of Asymptomatic Primary Hyperthyroidism. J Clin Endocrinol Metab 2009; 94(2): 335–339. Dostupné z DOI: <http://dxdoi.org/10.1210/jc.2008–1763>.
7. Silverberg SJ, Clarke BL, Peacock M et al. Current issues in the presentation of asymptomatic primary hyperparathyroidism: proceedings of the Fourth International Workshop. J Clin Endocrinol Metab 2014; 99(10): 3580–3594.Dostupné z DOI: <http://dx.doi.org/10.1210/jc.2014–1415>.
8. Cusano NE, Maalouf NM, Wang PY et al. Normocalcemic hyperparathyroidism and hypoparathyroidism in two community-based nonreferral populations. J Clin Endocrinol Metab 2013; 98(7): 2734–2741. Dostupné z DOI: <http://dx.doi.org/10.1210/jc.2013–1300>.
9. Šiprová H, Souček M, Fryšák Z et al. Symptomatic and asymptomatic primary hyperparathyroidism in outpatient care – current issues. Vnitř Lék 2016; 62(10): 775–780.
10. Berger C, Almohareb O, Langsetmo L et al. Characteristics of hyperparathyroid states in the Canadian multicentre osteoporosis study (CaMos) and relationship to skeletal markers. Clin Endocrinol (Oxf) 2015; 82(3): 359–368. Dostupné z DOI: <http://dx.doi.org/10.1111/cen.12569>.
11. Eastell R, Brandi ML, Costa AG et al. Diagnosis of asymptomatic primary hyperparathyroidism: proceedings of the Fourth International Workshop. J Clin Endocrinol Metab 2014; 99(10): 3570–3579.Dostupné z DOI: <http://dx.doi.org/10.1210/jc.2014–1414>.
12. Applewhite MK, White MG, Tseng J et al. Normohormonal primary hyperparathyroidism is a distinct form of primary hyperparathyroidism. Surgery 2017; 161(1): 62–69. Dostupné z DOI: <http://dx.doi.org/10.1016/j.surg.2016.03.038>.
13. Udelsman R, Åkerström G, Biagini C et al. The surgical management of asymptomatic primary hyperparathyroidism: proceedings of the Fourth International Workshop. J Clin Endocrinol Metab 2014; 99(10): 3595–3606. Dostupné z DOI: <http://dx.doi.org/10.1210/jc.2014–2000>.
14. Michaud L, Burgess A, Huchet V et al. Is 18F-fluorocholine-positron emission tomography/computerized tomography a new imaging tool for detecting hyperfunctioning parathyroid glands in primary or secondary hyperparathyroidism? J Clin Endocrinol Metab 2014; 99(12): 4531–4536. Dostupné z DOI: <http://dx.doi.org/10.1210/jc.2014–2821>.
15. Marcocci C, Bollerslev J, Khan AA et al. Medical management of primary hyperparathyroidism: proceedings of the fourth International Workshop on the Management of Asymptomatic Primary Hyperparathyroidism. J Clin Endocrinol Metab 2014; 99(10): 3607–3618. Dostupné z DOI: <http://dx.doi.org/10.1210/jc.2014–1417>.
16. Betea D, Potorac I, Beckers A. Parathyroid carcinoma: Challenges in diagnosis and treatment. Ann Endocrinol (Paris) 2015; 76(2): 169–177. Dostupné z DOI: <http://dx.doi.org/10.1016/j.ando.2015.03.003>.
17. Giusti F, Cavalli L, Cavalli T et al. Hereditary hyperparathyroidism syndromes. J Clin Densitom 2013; 16(1): 69–74. Dostupné z DOI: <http://dx.doi.org/10.1016/j.jocd.2012.11.003>.
18. Cromer MK, Starker LF, Choi M et al. Identification of somatic mutations in parathyroid tumors using whole-exome sequencing. J Clin Endocrinol Metab 2012; 97(9): E1774-E1781. Dostupné z DOI: <http://dx.doi.org/10.1210/jc.2012–1743>.
19. Iwata S, Walker MD, Di Tullio MR et al. Aortic valve calcification in mild primary hyperparathyroidism. J Clin Endocrinol Metab 2012; 97(1): 132–137. Dostupné z DOI: <http://dx.doi.org/10.1210/jc.2011–2107>.
20. Walker MD, McMahon DJ, Inabnet WB et al. Neuropsychological features in primary hyperparathyroidism: a prospective study. J Clin Endocrinol Metab 2009; 94(6): 1951–1958. Dostupné z DOI: <http://dx.doi.org/10.1210/jc.2008–2574>.
21. Verdelli C, Corbetta S. Mechanisms in endocrinology: Kidney involvement in patients with primary hyperparathyroidism: an update on clinical and molecular aspects. Eur J Endocrinol 2017; 176(1): R39-R52.
Labels
Diabetology Endocrinology Internal medicine
Article was published inInternal Medicine

2017 Issue 9-
All articles in this issue
- Onemocnění štítné žlázy v České republice: projekt EUthyroid a vyhodnocení epidemiologických dat VZP za období let 2012–2015
- Skríning tyreopatií v gravidite – odborné usmernenie v praxi
- Chlopenní vady při léčbě hyperprolaktinemie dopaminovými agonisty
- Hypotyreóza u pacientů se srdečním onemocněním
- Karcinomy štítné žlázy: současný pohled na diagnostiku a léčbu
- Diagnostika a manažment metastatického feochromocytómu a paragangliómu
- Kvalita kosti u akromegalikov
- Syndróm neprimeranej antidiurézy (SIAD) a súčasný manažment hyponatriémie
- Mužský hypogonadizmus indukovaný steroidními anaboliky: přehled poznatků a kazuistika
- Primární hyperparatyreóza – nové klinické formy onemocnění
- Efekt antidiabetickej liečby na kosť
- Adenozín – mediátor s multisystémovými účinkami (alebo hormón?)
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Adenozín – mediátor s multisystémovými účinkami (alebo hormón?)
- Mužský hypogonadizmus indukovaný steroidními anaboliky: přehled poznatků a kazuistika
- Karcinomy štítné žlázy: současný pohled na diagnostiku a léčbu
- Primární hyperparatyreóza – nové klinické formy onemocnění
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

