-
Medical journals
- Career
Akutní krvácení z horní části gastro intestinálního traktu
: J. Lata; R. Kro upa; I. Novotný; T. Vaňásek
: Interní hepatogastroenterologická klinika Lékařské fakulty MU a FN Brno, pracoviště Bohunice, přednosta prof. MU Dr. Jan Lata, CSc.
: Vnitř Lék 2009; 55(Suppl 1)(Supplementum 1): 29-33
Krvácení do horní části trávicího traktu je závažným akutním stavem v gastroenterologii s mortalito u kolem 10 %, která se významněji v průběhu desítek let nemění. Výskyt krvácení i mortalita narůstá s přibývajícím věkem nemocných, přidruženými onemocněními a rozsáhlo u farmakoterapi í. Nejčastější příčino u krvácení jso u peptické vředy žaludku a dvanácterníku (42 – 50 %). Krvácení při portální hypertenzi zahrnuje 5 – 20 % paci entů. Vyžaduje odlišný terape utický postup. Endoskopické vyšetření je zásadní a kromě di agnostiky umožní většino u i ošetření zdroje. Dle endoskopického obrazu lze odhadno ut i závažnost zdroje krvácení a riziko recidivy. V případě nevarikózního krvácení je endoskopická léčba indikována při viditelném krvácení nebo významných stigmatech. Nejčastější metodo u endoskopického ošetření je opich adrenalinem, termoko agulační metody, naložení endoskopického klipu nebo opich tkáňovým lepidlem. Farmakoterapi e u nevarikózního krvácení by měla zvýšit žaludeční pH a umožnit stabilizaci ko agula a normální aktivitu trombocytů. Nejúčinnější je intravenózní podání omeprazolu s následno u kontinu ální infuzí po 72 hod. U pokračujícího či recidivujícího krvácení je nutná opakovaná endoskopi e a konzultace chirurga. Léčbo u krvácení při portální hypertenzi je co nejčasnější zavedení farmakoterapi e (terlipresin 1 mg po 4 hod po dobu 3 – 5 dnů, event. somatostatin) v kombinaci s endoskopickým ošetřením (sklerotizací, event. ligací varixů) po přijetí do nemocnice. Po případném neúspěšném druhém endoskopickém ošetření je doporučeno zavedení transjugulární intrahepatální portosystémové spojky (TIPS). Po úspěšné léčbě je zcela nezbytné zavedení sekundární prevence (endoskopická eradikace varixů + neselektivní beta‑blokátory) a vždy je nutno zvažovat možnost provedení jaterní transplantace.
Klíčová slova:
akutní krvácení z gastro intestinálního traktu – peptický vřed – jícnové varixyÚvod
Krvácení z horní části trávicího traktu je závažným akutním stavem v gastroenterologii s mortalitou kolem 10 %, která se významněji nemění v průběhu desítek let. Výskyt krvácení i mortalita narůstá s přibývajícím věkem nemocných, přidruženými onemocněními a rozsáhlo u farmakoterapi í. Léčba krvácení vyžaduje mezi oborový přístup internistů, endoskopistů, intenzivistů, intervenčních radi ologů a chirurgů. Přibližně 80 – 85 % krvácení ustane spontánně nebo po podpůrných opatřeních. Klinické projevy závisí na zdroji a intenzitě krvácení. Meléna, hematemeza či rychle pasážovaná krev ve stolici moho u být spojeny s projevy anemizace a hypovolemi e až po hemoragický šok. Dyspeptické potíže nebo bolesti břicha nemusí doprovázet ani značné krvácení.
Nejčastější příčino u krvácení jso u peptické vředy žaludku a dvanácterníku (42 – 50 %), eroze žaludeční sliznice (asi 20 %), krvácení z ezofagitidy a při Malory - Weissově syndromu (dohromady asi 20 %). Ostatní nevarikózní zdroje krvácení jso u méně časté (gastropati e, nádor, angi ektazi e a jiné). Krvácení při portální hypertenzi zahrnuje 5 – 20 % paci entů [1 – 3].
So uhrn příčin a jejich přibližný výskyt uvádí tab. 1.
1. Příčiny krvácení z horní části trávicího traktu a jejich výskyt (souhrn dle literatury). 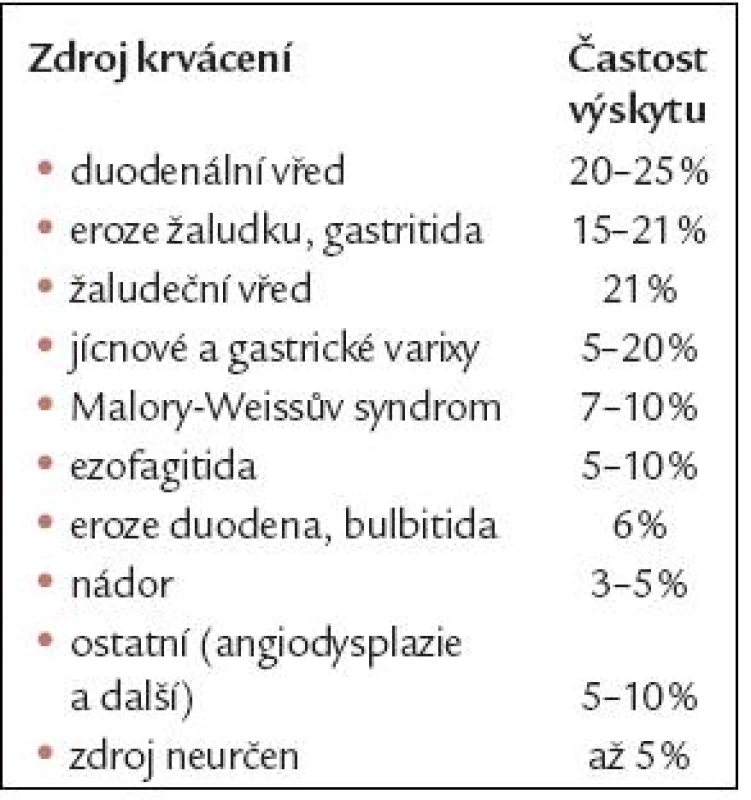
Nevarikózní krvácení
Nevarikózní krvácení způsobuje řada příčin s podobným terape utickým přístupem, odlišným od léčby krvácení při portální hypertenzi. Nejčastějším zdrojem krvácení je peptický vřed. Inici ální zhodnocení stavu paci enta a dostupných anamnestických dat umožní odhadno ut jeho rizikovost a možno u příčinu krvácení. Endoskopickému vyšetření by mělo předcházet zajištění základních vitálních funkcí, substituce krevních ztrát náhradními roztoky a další úkony směřující ke stabilizaci paci enta. Vždy je třeba pátrat po užívání kyseliny acetylsalicylové (byť v malých dávkách), nestero idních antiflogistik a antiko agulační léčbě.
K odhadu závažnosti krvácení a prognózy bylo vypracováno množství skórovacích systémů. Nejpo užívanější a prakticky dostupný je systém dle Rockalla, který hodnotí věk paci enta, přítomnost komorbidit, stav oběhu a po provedení endoskopi e zdroj krvácení a známky jeho pokračování. Umožní stratifikaci rizika paci enta, a tím i nutnost adekvátní péče (tab. 2).
2. Skóre k hodnocení rizika krvácení z horní části trávicího traktu dle Rockalla. 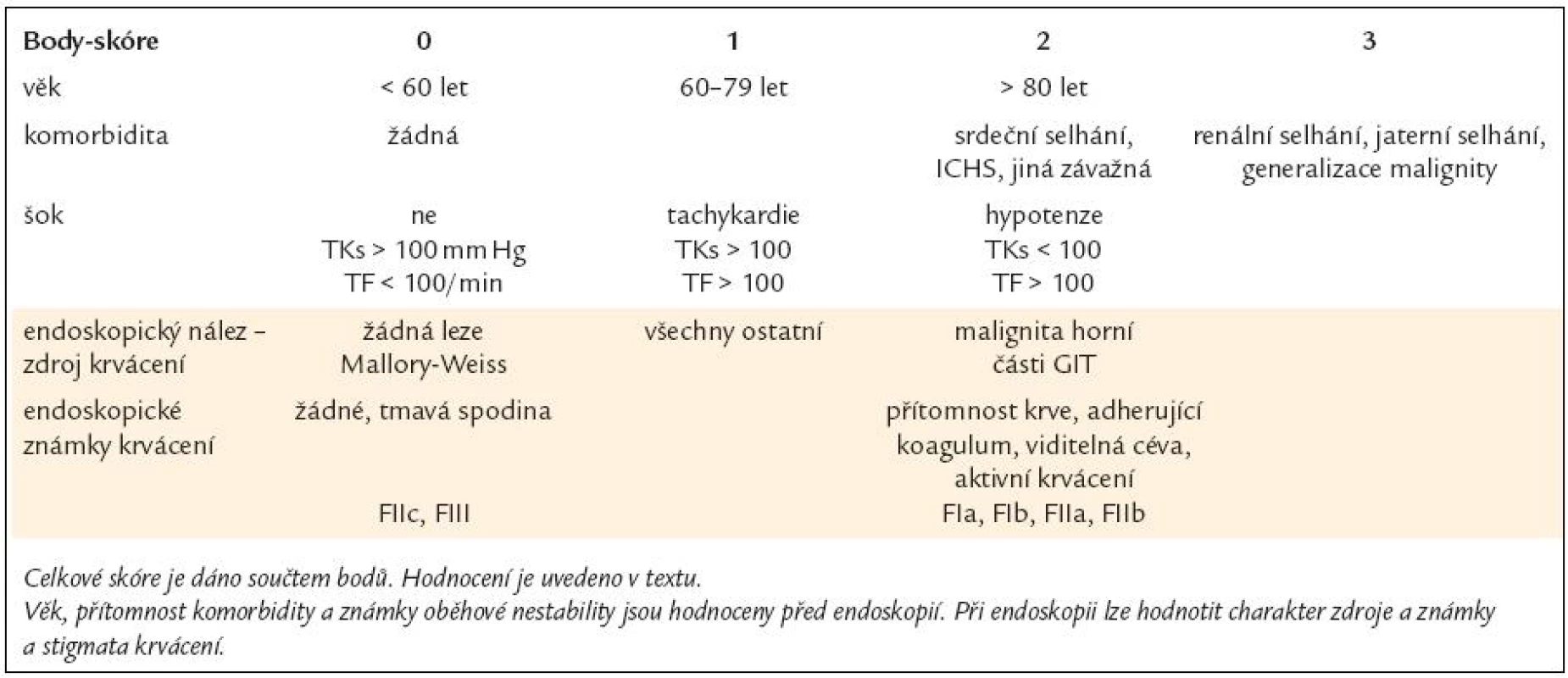
Skóre před endoskopi í větší než 2 ukazuje na závažnost stavu, vyžaduje urgentní endoskopii do 1 hod a odpovídající intenzivní péči. Naopak u paci entů bez rizik lze uvažovat o provedení endoskopi e do 24 hod. Po doplnění endoskopického nálezu jso u paci enti s více než 8 body ve vysokém riziku recidivy krvácení (40 %) a úmrtí (33 %). Paci enti se skóre 3 a menším mají prognózu dobro u [2,4]. Obecně lze jako rizikového a se špatno u prognózo u hodnotit staršího nemocného s přidruženými chorobami, přijatého do nemocnice z jiných důvodů již před vznikem krvácení [5,6].
Endoskopie
Časná endoskopie umožňuje identifikovat zdroj krvácení a v indikovaných případech terape uticky zasáhno ut. Většino u není před vyšetřením nutná příprava. Nazogastrická sonda a laváž není rutinně doporučována, může mít význam k přípravě před opakovano u endoskopi í pro nepřehlednost terénu. Po podání intravenózního omeprazolu ještě před endoskopi í byla prokázána redukce rizikových stigmat krvácení a nutnost endoskopické hemostázy, ale bez vlivu na mortalitu či nutnost operace [5,7]. Časné zahájení antisekreční léčby má význam zvláště u paci entů s anamnestickým podezřením na peptický vřed, u oběhově nestabilních a tam, kde lze předpokládat opoždění endoskopi e. Endoskopický nález ulcerace a charakteristických známek krvácení je významným faktorem pro určení způsobu léčby, rizika opětovného krvácení a prognózy paci enta. Široce po užívaná a akceptovaná je klasifikace endoskopických nálezů dle Forresta [8,9] (tab. 3). Jednoznačně doporučované je endoskopické ošetření aktivního krvácení a viditelného pahýlu cévy (Forrest IA, IB a IIA) s vysokým rizikem recidivy. V případě přítomnosti ko agula (IIB) je vhodný pokus o jeho odstranění pro udem vody a ošetření spodiny. V případě, že ko agulum pevně lpí, není nutné jej za každo u cenu strhávat [5,6].
3. Endoskopické hodnocení krvácení z ulcerace horní části trávicího traktu dle Forresta. Prevalence, riziko recidivy a mortalita (souhrn dle literatury). 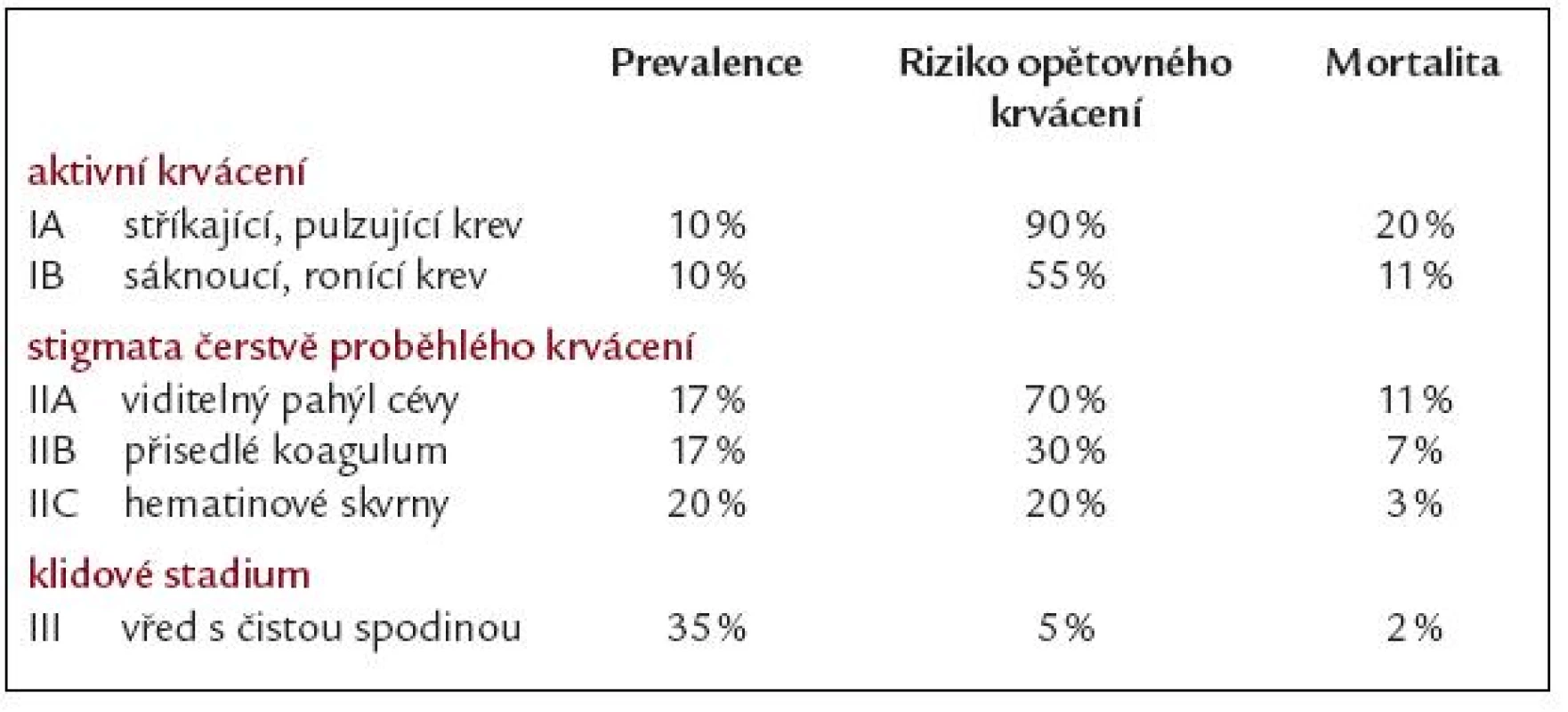
Endoskopická terapi e snižuje počet recidiv i nutnost chirurgického výkonu. Možností je injekční ošetření (nejčastěji ředěným adrenalinem, fibrinovým lepidlem), termoko agulační metody (termální sonda, bipolární ko agulace, nekontaktní ko agulace argonovo u plazmo u) nebo mechanické stavění krvácení pomocí naložení kovové svorky (klipu). Je možná i kombinace metod – nejčastěji injekce adrenalinu následovaná termální hemostázo u či naložením klipu. Volba způsobu hemostázy závisí převážně na charakteru zdroje [10].
Elektivní opakování endoskopi e, tzv. second lo ok, není rutinně prováděno. Má význam ke kontrole paci entů s inici álně aktivním krvácením, nedostatečno u přehledností při vstupním vyšetření a u nemocných s vysokým rizikem případného chirurgického zákroku. Samozřejmostí je zopakování endoskopi e v případě recidivy krvácení s pokusem o další hemostázu. V těchto případech je vždy nutno konzultovat též chirurga.
Farmakoterapie
Optimálním léčebným postupem u aktu álně pokračujícího krvácení či rizikových stigmat je časná endoskopická léčba s následným podáním vysokých dávek inhibitorů protonové pumpy (PPI) intravenózně. Farmakoterapi e u nevarikózního krvácení by měla zvýšit žaludeční pH a umožnit stabilizaci ko agula a normální aktivitu trombocytů. Pro funkční hemostázu je nutné dosažení hodnoty pH > 6,0. Zvýšení pH > 4,0 vede k zábraně konverze pepsinogenu na pepsin a omezuje fibrinolýzu. Nejúčinnější k dosažení optimálního pH v žaludku je intravenózní podání 80 mg omeprazolu bolusem s následno u kontinu ální infuzí 8 mg/ hod po 72 hod [2,5,11]. Účinnost nižšího dávkování nebo bolusového podání nebyla dosud dostatečně potvrzena. Minimem by mělo být podání 40 mg bolusem s následným pokračováním 40 mg každých 6 – 12 hod. Na pari etální buňce jso u v zásobě inaktivní protonové pumpy. K jejich postupnému zablokování je nutná vysoká koncentrace inhibitoru minimálně po dobu asi 24 hod. Naopak, nejso u‑li přítomné jiné důvody, nemá praktické opodstatnění pokračovat v parenterálním podání déle než 3 dny a je možno přejít na levnější perorální formy. U méně rizikových stigmat krvácení Forrest IIC a III je účinné i perorální podání PPI [11]. Po užití H2‑blokátorů je jednoznačně méně efektivní než omeprazol. Od 2. dne podání dochází k tachyfylaxi a výraznému snížení antisekrečního účinku H2‑blokátorů. Efekt na snížení rekurence krvácení a potřeby chirurgické léčby je též minimální [2,10]. Efekt somatostatinu a jeho derivátu octre otidu na nevarikózní krvácení nebyl prokázán [6]. Jeho podání má minimální riziko vedlejších účinků, nevýhodo u je vysoká cena a v praxi omezená dostupnost v urgentní situ aci.
Je‑li dostupná, lze v případě pokračujícího nebo recidivujícího krvácení využít angi ografii s následno u selektivní embolizací krvácející tepny.
Indikací pro chirurgicko u léčbu by mělo být pokračující nestavitelné krvácení nebo recidiva krvácení zvláště v rizikových lokalizacích (zadní stěna bulbu duodena, malá křivina) a nutnost opakovaných krevních náhrad. I při zdokonalení medikamentózní a endoskopické terapi e vyžaduje akutní operační zákrok pro krvácení 5 – 15 % nemocných [5].
V případě nálezu infekce Helicobacter pylori je indikovaná časná eradikace.
Varikózní krvácení
Portální hypertenze vede k nahromadění krve, dilataci cév a zvýšení tlaku v žaludečním a jícnovém žilním systému. V důsledku toho se zvětšují především hluboké vnitřní žíly pod lamino u propri a a muscularis mucosae, a zvýší‑li se portální tlak nad 10 mm Hg, objeví se jako jícnové varixy. 50 % paci entů s nově di agnostikovano u jaterní cirhózo u již má při endoskopickém vyšetření varixy a jejich počet se zvyšuje o asi 6 % každý rok. Zvýší‑li se portální tlak nad 12 mm Hg, je velká pravděpodobnost ruptury varixů. Varikózní krvácení se vyskytuje u 30 – 60 % nemocných s cirhózo u, přičemž 30 % paci entů krvácí do 2 let po di agnóze jícnových varixů. Až v 60 % se může krvácení spontánně zastavit, ale bez léčby je vysoká recidiva: 30 – 40 % nemocných znovu krvácí do 3 dnů a 60 % do týdne. Mortalita v průběhu prvních 6 týdnů od vzniku krvácení je popisována až ve 30 % [13]. Příčina smrti je multifaktori ální, paci enti nyní většino u nezmírají na vykrvácení, ale spíše v důsledku jaterního či renálního selhání.
Obecná opatření u krvácení paci entů s portální hypertenzní mají některé zvláštnosti.
V těžším stavu a zvláště u paci entů s masivním krvácením a encefalopati í je výhodná intubace. Obvykle je nutné doplnění objemu nejprve krystalo idy (velké doplnění Na+ je ovšem nevhodné u paci entů s ascitem), později i krevními převody. Rychlé doplnění krevního objemu je nutné k udržení renální perfuze, ovšem přeplnění může vést k vzestupu portálního tlaku a recidivě krvácení. CVT by měl být mezi 2 a 5 mm Hg, HTK mezi 21 a 27 % a hemoglobin na hodnotách 70 – 90 g/ l. Téměř vždy se podává vitamin K. Přestože tito paci enti mají řadu ko agulopati í a trombocytopeni í, není průkaz, že by doplnění ko agulačních faktorů čerstvo u plazmo u či podání trombonáplavu bylo prospěšné. Jednoznačně jso u doporučena antibi otika jako prevence systémové infekce a především spontánní bakteri ální peritonitidy. Zvýšení amoni aku v GIT v důsledku krvácení může vyvolat či zhoršit stávající encefalopatii. Vhodné je proto odstranění krve žaludeční sondo u a včasné podání laktulózy [14].
Endoskopie
Jícnové nebo gastrické varixy či portální gastropatie nemusí být jediným zdrojem krvácení u paci enta s portální hypertenzí. Není vzácné so uběžné (nebo i jediné) krvácení z peptického vředu či jiných nevarikózních příčin. Rozhodující pro další terapii je endoskopické vyšetření.
O metodě ošetření krvácejících varixů rozhoduje zejména jejich lokalizace. Varixy jícnu krvácejí nejčastěji z oblasti terminálního jícnu a kardi e, kde jso u uložené intramukózně a jejich stěna je nejtenčí a pravděpodobnost její ruptury při zvýšení intravarikózního tlaku je nejvyšší. V této lokalizaci je krvácející varix možno ošetřit a krvácení zastavit naložením ligačního kro užku, skleroterapi í (nejčastěji aplikací polidokanolu), aplikací polymerizujícího lepidla (butylcyano akrylát) nebo fibrinového lepidla, ve vhodné situ aci je možno naložit klip na krvácející varix. Ligace varixů je zatížena nižší frekvencí komplikací v porovnání s aplikací sklerotizujících látek (striktury jícnu, vznik rozsáhlých ulcerací, perforace etc.), varixy se však obnovují dříve. Ligaci lze opakovat v kratším časovém intervalu (asi 10 – 14 dnů) v porovnání se skleroterapi í (asi 4 týdny, event. po zhojení ulcerací).
Krvácení z gastrických varixů tvoří asi 10 % všech krvácení z gastroezofage álních varixů. Gastrické varixy jso u submukózní, mají silnější stěnu, proto krvácejí méně často. Jejich vznik je často u komplikací trombózy v oblasti v. li enalis, resp. konfluens v. portae. Při krvácení z nich je nejefektivnější metodo u hemostázy intravarikózní aplikace lepidla butylcyano akrylátu, lze po užít také naložení klipu na krvácející varix, event. skleroterapii polidokanolem. S po užitím fibrinového lepidla a ligace varixů v kombinaci se sklerotizací nejso u dostatečné zkušenosti [15].
Farmakoterapie
Největší výhodo u farmakoterapi e je, že je dostupná kdekoliv a okamžitě, nevyžaduje speci alizované pracoviště a není závislá na zkušenosti a dovednosti lékaře. Farmakoterapi e se v posledních letech stává rovnocenno u možností endoskopické léčby, přičemž optimální je kombinace obo u. Již při prvním kontaktu s nemocným je doporučeno podání 1 mg terlipresinu intravenózně [16]. V podávání se pokračuje i za hospitalizace v intervalu každé 4 hod s minimální dávko u 1 mg i.v. po dobu 3 – 5 dnů, a to i v případě endoskopického ošetření.
Diskutovano u alternativo u je somatostatin – bolus 250 µg s následno ukontinu ální infuzí 250 µg/ hod, event. jeho analog octre otid v inici ální dávce 50 μg i.v. jako bolus a následně 50 μg/ hod v kontinu ální infuzi. Na základě recentně publikovaných metaanalýz se však zdá, že zvláště analoga somatostatinu požadovaný efekt nemají [17].
Stejně tak je doposud diskutabilní po užití aktivovaného rekombinantního faktoru VII (rF VIIa) v této indikaci. Zatím doporučováno není [18]. Velká studi e prováděná v řadě zemí v Evropě a v Asii byla ukončena v říjnu roku 2008 a její výsledky doposud publikovány nebyly.
Pokud dojde k časné recidivě, je doporučeno opakovat endoskopické ošetření s pokračující léčbo u vazokonstriktory. Při neúspěchu této léčby může být snaha o další endoskopicko u léčbu kontraproduktivní, vhodnější je akutní zavedení transjugulární intrahepatální portosystémové spojky (TIPS) [14]. K překlenutí doby k tomuto zákroku je možné zavedení balónkové sondy. Toto může být život zachraňujícím výkonem, ale při chybném po užití může mít řadu komplikací a obecně se od jejího užití ustupuje. Pokud je zaváděna, mělo by to být zkušeným personálem na jednotkách intenzivní péče či anestezi ologicko‑resuscitačních odděleních. U násse po užívá téměř výhradně trojcestná dvo ubalónková (žaludeční a jícnový balónek) sonda Sengstaken - Blakemorova. Sonda se většino u zavádí nazogastricky, při neúspěchu lze i ústy. Nejprve se vzduchem (v mnoha případech se chybně užívá vody či fyzi ologického roztoku) nafo ukne žaludeční balónek doporučeným množstvím (obvykle 150 až 200 ml), poté se fixuje tahem 200 – 500 g a insufluje se balónek jícnový objemem 100 ml vzduchu, většino u do pocitu tlaku za sternem. Balónky se nechávají nafo uklé maximálně 24 hod (mnohdy se uvádí horní hranice jen 12 hod), a navíc se doporučuje vypo uštět jícnový a uvolňovat tah žaludečního každých 4 – 6 hod na 30 min.
Akutní chirurgický zákrok se provádí málokdy, byť je v literatuře popsána mnohaletá zkušenost s velmi úspěšným zavedením portokavální spojky u všech paci entů přijatých s akutním krvácením z jícnových varixů [19].
Sekundární prevence
Pokud paci ent není po proběhlém krvácení léčen, v 60 – 100 % dojde k recidivě krvácení do 2 let. Zvláště vysoké riziko recidivy krvácení mají paci enti s žaludečními varixy, trombocytopeni í, známkami encefalopati e a pochopitelně velkými varixy a portálním tlakem nad 12 mm Hg.
Zásadní léčbo u v sekundární prevenci je terapi e endoskopická. Studi e srovnávající ligaci se sklerotizací varixů prokázaly výhody ligace spolu s menším počtem komplikací a v budo ucnu by měla být před sklerotizací preferována. Ligace by měla být prováděna každé 1 – 2 týdny, dokud varixy nejso u eradikovány, k čemuž je obvykle třeba 3 – 4 sezení. Následné pravidelné endoskopické kontroly jso u nezbytné. So učasně je doporučováno podání neselektivních beta‑blokátorů v dostatečné dávce, tj. aby pulzová frekvence byla snížena o 25 % oproti výchozímu stavu či na hodnotu 60 tepů za min. Pokud dojde k recidivě krvácení navzdory řádně vedené sekundární prevenci, doporučuje se zavedení TIPS. Vždy je třeba zvážit provedení jaterní transplantace [20].
prof. MUDr. Jan Lata, CSc.
www.fnbrno.cz
e-mail: jlata@fnbrno.czDoručeno do redakce: 23. 2. 2009
Sources
1. Dítě P. Nevarikózní krvácení do horní části trávicího traktu. In: Dítě P et al (eds). Akutní stavy v gastroenterologii. Praha: Galen 2005 : 9 – 19.
2. La u JYW, Sung JJY. Upper gastro intestinal bleeding. In: Wolfe MM et al (eds). Therapy of Digestive Disorders. Philadelphi a: Sa unders Elsevi er 2006 : 335 – 355.
3. Silverstein FE, Gilbert DA, Tedesco FJ. The nati onal ASGE survey on upper gastro intestinal bleeding. II. Clinical prognostic factors. Gastro intest Endosc 1981; 27 : 80 – 93.
4. Rockall TA, Logan RFA, Devlin GB et al. Risk assessment after acute upper gastro intestinal haemorrhage. Gut 1996; 38 : 316.
5. Barkun A, Bardo u M, Marshall JK. Nonvarice al Upper GI Bleeding Consenus Conference Gro up. Consensus recommendati ons for managing pati ents with nonvarice al upper gastro intestinal bleeding. Ann Intern Med 2003; 139 : 843 – 857.
6. Gralnek IM, Barkun AN, Bardo u M. Management of acute bleeding from a peptic ulcer. N Engl J Med 2008; 359 : 928 – 937.
7. Dorward S, Sreedharan A, Le onti adis GI. Proton pump inhibitor tre atment initi ated pri or to endoscopic di agnosis in upper gastro intestinal bleeding. Cochrane Database Syst Rev 2006; 18: CD005415.
8. Forrest JA, Finlayson ND, She arman DJ. Endoscopy in gastro intestinal bleeding. Lancet 1974; 2 : 394 – 397.
9. Laine L, Peterson WL. Bleeding peptic ulcer. N Engl J Med 1994; 331 : 717 – 727.
10. Rejchrt S. Endoskopická di agnostika a terapi e krvácení do gastro intestinálního traktu. Bulletin HPB 2006; 14 : 26 – 29.
11. Le onti adis GI, Sharma VK, Howden CW. Proton pump inhibitor therapy for peptic ulcer bleeding: cochrane collaborati on meta‑analysis of randomized controlled tri als. Mayo Clin Proc 2007; 82 : 286 – 296.
12. Labenz J, Peitz U, Le using C et al. Efficacy of primed infusi on with high dose ranitidine and omeprazole to maintain high intragastric pH in pati ents with peptic ulcer bleeding: a prospective radnomised controlled study. Gut 1997; 40 : 36 – 41.
13. D’Amico G, Pagli aro L, Bosch J. The tre atment of portal hypertensi on: a meta--analytic revi ew. Hepatology 1995, 22 : 332 – 354.
14. Lata J, Hulek P, Vanasek T. Management of acute varice al bleeding. Dig Dis 2003; 21 : 6 – 15.
15. Imazu H, Seewald S, Omar S et al. Endoscopic tre atment for portal hypertensi on: what’s new in the last 12 months? Endoscopy 2005; 37 : 116 – 121.
16. Lavacher S, Leto umelin P, Pateron D et al. Early administrati on of terlipressin plus glyceryl trinitrate to control active upper gastro intestinal bleeding in cirrhotic pati ents. Lancet 1995, 346 : 865 – 868.
17. Gøtzsche PC, Hróbjartsson A. Somatostatin analogues for acute bleeding oesophage al varices. Cochrane Database Syst Rev. 2008; 3: CD000193.
18. http:/ / www.pbm.va.gov.
19. Orloff J, Orloff MS, Rambotti M et al. Three decades of experi ence with emergency portacaval shunt for acutely bleeding esophage al varices in 400 unselected pati ents with cirrhosis of the liver. J Am Coll Surg 1995; 180 : 257 – 272.
20. de Franchis R. Portal Hypertensi on IV: proceedings of the fo urth Baveno Internati onal Consensus Workshop. Oxford: Blackwell Publishing 2006.
Labels
Diabetology Endocrinology Internal medicine
Article was published inInternal Medicine

2009 Issue Supplementum 1-
All articles in this issue
- Chronic cardiac failure treatment in an internal medicine ambulance
- Hypertensi on therapy in obese pati ents
- Differences between male and female pati ents in acute cardi ac failure
- New classificati on of Ph negative chronic myeloproliferative ne oplasi as
- Acute upper gastro intestinal bleeding
- Iron overlo ad – recent advances in pathogenesis and tre atment
- Treatment of chronic myeloid leukemia in era of imatinib
- Gastrointestinal lymphomas
- Present possibilities of diagnosis and treatment of systemic AL-amyloidosis
- Problems of haemostatic disorders in metabolic syndrome
- Prothrombotic state in NAFLD and its consequences
- Management of the diabetic patient with coronary artery disease
- Changes to the renal function results following marathon run, a 100-kilometre run and a 24-hour long‑term run
- Histiocytic disorders
- Differential diagnosis of eosinophilia
- Foreign relations of the Czechoslovak Hematology Society in 1951–1989
- Pati ent with di abetes – internal medicine pati ent
- Indicati on for examinati on of risk factors for veno us thrombosis
- Current advances in the care for pati ents with haemophili a
- Paedi atric tumo urs metastasizing to bone marrow and their haematological characterisati on
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Differential diagnosis of eosinophilia
- Iron overlo ad – recent advances in pathogenesis and tre atment
- Histiocytic disorders
- Acute upper gastro intestinal bleeding
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

