-
Medical journals
- Career
Jaterní cirhóza a její léčba
: J. Lata; T. Vaňásek; O. Stibůrek
: Interní hepatogastroenterologická klinika Lékařské fakulty MU a FN Brno, pracoviště Bohunice, přednosta prof. MUDr. Jan Lata, CSc.
: Vnitř Lék 2009; 55(9): 774-778
: 80th Birthday - prof. MUDr. Miloš Štejfa, DrSc., FESC
Cirhóza je konečným stadiem jaterního onemocnění. Po jeho příčině je třeba vždy pátrat, pokusit se zavést příslušnou kauzální léčbu a stanovit pokročilost hepatopatie zhodnocením funkční rezervy (dle Childovy-Pughovy klasifikace). Trvale je třeba vyhledávat možné komplikace cirhózy, některým lze i předcházet. Nemocné je nutné pravidelně klinicky i laboratorně sledovat a provádět sonografické a endoskopické vyšetření. V článku je diskutována léčba choroby i jejích komplikací. Vyléčení je možné jen pomocí transplantace jater, tato eventualita by měla být vyhodnocena hepatologem u každého nemocného s funkční klasifikací B či výskytem výše uvedených závažných komplikací portální hypertenze. Léčebné standardy vypracované Českou hepatologickou společností (http://www.ceska-hepatologie.cz) poskytují základní algoritmy správné diagnostiky a léčby.
Klíčová slova:
jaterní cirhóza – portální hypertenze – krvácení z jícnových varixů – ascites – spontánní bakteriální peritonitida – hepatorenální syndrom – hepatocelulární karcinomÚvod
Jaterní cirhóza je difuzní proces se zánětlivými a nekrotickými změnami s následnou fibrózou a tvorbou regeneračních uzlů narušujících fyziologické anatomické uspořádání jaterního parenchymu. Z klinického hlediska je důležité, že tato choroba neohrožuje nemocného pouze selháním jaterní funkce, ale se vznikem portální hypertenze se objevuje řada dalších závažných, až potenciálně fatálních komplikací.
Prevalence je obtížně stanovitelná, neboť je až ve 40 % asymptomatická, odhaduje se však na asi 0,5 %. Jaterní cirhóza je nejčastější nenádorovou příčinou úmrtí nemocných s onemocněním gastrointestinálního traktu, která se pohybuje od 10 případů (USA) do 35 případů na 100 000 obyvatel a rok (Francie), v České republice jde o 15–20 případů na 100 000 obyvatel a rok.
Etiologie a patogeneze
Nejčastější příčinou poškození jater je alkohol a virové hepatitidy (zejména hepatitida C a B). Další, méně časté příčiny jsou toxiny, polékové poškození, vrozené metabolické choroby (hemochromatóza, Wilsonova nemoc, deficit α1-antitrypsinu), autoimunitní nemoci, nemoci jaterních cév a onemocnění žlučovodů. Jaterní cirhóza vzniká postupně přes stadium chronické hepatitidy. V České republice je ve většině případů způsobena alkoholem, postvirových je asi jedna třetina.
Ačkoliv obecně jsou malé dávky alkoholu pro zdravotní stav spíše prospěšné, překročení dávky 60 g etanolu denně u mužů se již stává významným rizikem pro vznik hepatopatií, u žen je nebezpečná dávka již třetinová. U alkoholiků je riziko cirhózy 7krát vyšší než u srovnatelné populace. U žen bývá průběh alkoholické hepatopatie rychlejší a nepříznivější. Alkoholičky umírají na cirhózu v průměru o 10 let dříve než alkoholici muži. Obzvlášť nepříznivě se projevuje kombinace alkoholu s jinou noxou.
Poškození a zánik hepatocytů vede k poruše funkční kapacity jater (syntetické a detoxikační funkce) a zpravidla také aktivuje přeměnu jaterních hvězdicovitých buněk. Dochází k narušení základních regulačních dějů, zvýšené syntéze a snížené degradaci vaziva. V důsledku přestavby cévního zásobení jater a vazodilatace ve splanchnické oblasti dochází k vzestupu tlaku v portální žíle s rozvojem kolaterálního oběhu. Tvoří se abnormální spojky mezi větvemi portální žíly (kam také zkratuje krev z větví jaterní tepny) a systémovým řečištěm.
Postižení funkce jaterního parenchymu se dotýká řady životně důležitých dějů, při cirhóze je druhotně ovlivněna funkce mozku, kardiovaskulárního systému, krvetvorba a krevní srážlivost, činnost ledvin, je narušena výživa, kostní metabolizmus, imunita, dochází ke vzniku hepatocelulárního karcinomu atd. [1].
Klinický obraz
Klinický obraz je velmi variabilní, často úplná absence obtíží či nespecifické potíže – anorexie, nauzea, břišní dyskomfort, pocity slabosti, únavy, nevýkonnosti, nesnášenlivosti některých jídel – i alkoholu, u žen poruchy menstruačního cyklu, hlavně hypomenorea až amenorea, u mužů snížené libido a potence (kompenzovaná cirhóza). O dekompenzované cirhóze hovoříme při objevení příznaků, které vyplývají z poruchy funkce jaterní buňky (ikterus, otoky z hypalbuminemie, krvácivé projevy, terminálně jaterní selhání), ale především při přítomnosti portální hypertenze a jejích komplikací, tedy vzniku ascitu, encefalopatie, krvácení z jícnových varixů, hepatorenálního syndromu, spontánní bakteriální peritonitidy. Velkým nebezpečím je vznik karcinomu, který v terénu cirhózy vzniká mnohem častěji nežli ve zdravé tkáni [1].
Diagnostika
Subjektivní příznaky neudává asi 1/3 nemocných, ostatní udávají buď neurčité stesky popsané výše, nebo již projevy signalizující vážnou poruchu jaterní funkce – ikterus, zvětšení objemu břicha s otoky, krvácení. Anamnéza je důležitá pro zjištění etiologie onemocnění.
Fyzikální vyšetření je důležité – především vyšetření jater, která jsou tuhá, okraj je zaoblený či ostrý, ale ne elastický, povrch je nerovný. Cirhotická játra mohou být zvětšená, či naopak malá, nehmatná. V průběhu choroby se objevují další příznaky, ascites, často s pupeční kýlou, otoky, ztráta svalové hmoty, na kůži je patrný ikterus, pavoučkové névy, palmární erytém, jaterní dlaně, lakované rty a jazyk, ztráta ochlupení, u mužů gynekomastie, atrofie varlat. Typický zápach z úst a mávavý třes rukou jsou spíše pozdním příznakem, podobně také petechie či spontánní hematomy. Může být i mírně zvýšená tělesná teplota. Funkční poškození se klinicky projeví nejčastěji rozvojem kvalitativních i kvantitativních psychických změn – jaterní encefalopatií (viz dále) [2].
Z objektivních vyšetření je základním ultrazvukové vyšetření jater, v indikovaných případech doplněné o CT či MR (podezření na ložiskové postižení, poruchy cévního zásobení jater atd.). Jednoznačnou diagnózu lze samozřejmě stanovit pomocí laparoskopie a biopsie jaterní. Histopatologické vyšetření stanoví rozsah onemocnění i aktivitu nemoci vyjadřující stupeň přestavby a fibrotizace a dále množství nekróz. Bioptický materiál umožňuje i diagnostické zařazení některých chorob (zejména metabolických stanovením obsahu železa, popřípadě mědi). Mezi laboratorními parametry nenajdeme žádný jednoznačný ukazatel progrese jaterní choroby do stadia jaterní cirhózy, velmi suspektní je však přítomnost trombocytopenie, zvýšení bilirubinu, prodloužení hodnot INR a hypalbuminemie.
Léčba jaterní parenchymové dysfunkce
Medikamentózní léčba základní choroby není příliš úspěšná. Zásadní snahou je odstranění či léčba příčiny (pří-jem alkoholu, léčba chronických hepatitid či jaterních onemocnění vedoucích ke vzniku cirhózy). Pokud již dojde k přestavbě parenchymu a vzniku cirhotických změn, je možná jen léčba symptomatická, kdy v popředí bývá snaha o kompenzaci důsledků portální hypertenze. Nebyl dosud prokázán efekt dříve podávaných „hepatoprotektiv“. U mnoha látek sice byl prokázán příznivý vliv ve studiích in vitro či v experimentu, v klinice je jejich účinnost však stále diskutována. Kontrolované studie prokázaly příznivý vliv kyseliny ursodeoxycholové, především u cholestatických jaterních onemocnění [3], podobný efekt má patrně i S-adenosyl methionin. Mezi rostlinnými přípravky je nejužívanější silymarin, který má antioxidační účinky a může zpomalovat fibrotizaci [4]. Esenciální fosfolipidy mohou mít příznivý vliv na regeneraci poškozených membrán [5].
Při vzniku jaterní encefalopatie je nutno pátrat po bezprostředním vyvolávacím momentu, kterým může být mírné krvácení, infekce ascitu, zhoršení funkce ledvin, dehydratace při léčbě diuretiky, nevhodné podávání sedativních léků či dieta s nadbytkem bílkovin. Základem léčby je ovlivnění této situace, úprava vnitřního prostředí, dále se podává laktulóza, event. laktitol. Alternativou mohou být nevstřebatelná antibiotika (rifaximin). Často zdůrazňovaná dietní opatření nemívají racionální základ, obvykle postačuje běžná pestrá dieta včetně příjmu 1,0–1,5 g proteinu/kg/den. Při rozvoji metabolické dysfunkce optimalizujeme příjem vitaminů, zejména vitaminu K a dalších vitaminů rozpustných v tucích [2].
Při dekompenzaci jaterní cirhózy je třeba vždy zvážit možnost jaterní transplantace. Indikovaní jsou nemocní v situaci, kdy riziko úmrtí při konzervativní léčbě převýší riziko transplantace. Tomu odpovídá funkční poškození jater hodnocené Childovou-Pughovou klasifikací B (tab. 1) (novější a přesnější MELD score se v běžné klinické praxi zatím příliš nepoužívá) či přítomnost závažných komplikací portální hypertenze (recidivující krvácení z jícnových varixů, refrakterní ascites, spontánní bakteriální peritonitida, hepatorenální syndrom).
1. Childova-Pughova klasifikace jaterní cirhózy, modifikace podle Mayo Clinic. 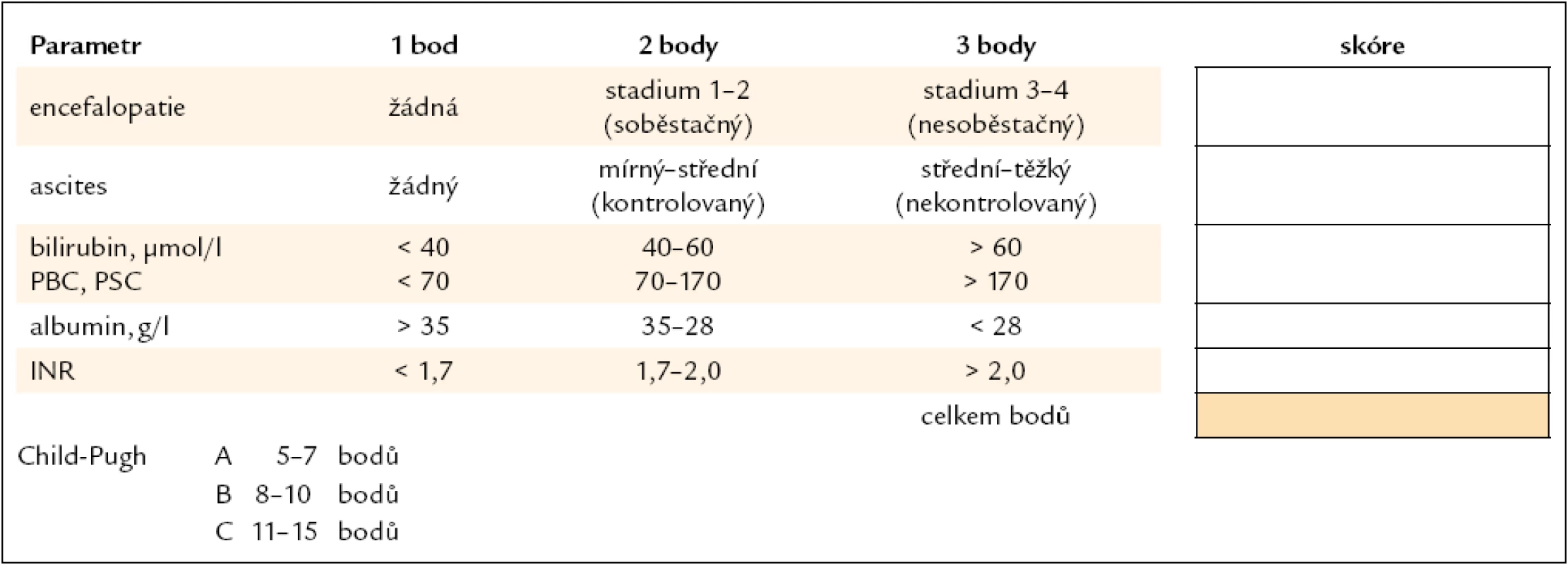
Léčba portální hypertenzea jejích důsledků
Portální hypertenze je definována jako zvýšení tlakového gradientu mezi portální žilou a systémovým kaválním tlakem nad 5 mm Hg. Tento gradient se označuje jako HVPG (hepatic venous pressure gradient) a nejčastěji se měří pomocí zaklíněného balonku při katetrizaci jaterních žil.
Krvácení z varixů a portální hypertenzivní gastropatie
Krvácení při portální hypertenzi je nejzávažnější komplikací jaterní cirhózy. Úmrtnost při prvním krvácení je 10 až20 %. Recidiva krvácení se v dalším průběhu objeví u 70 % nemocných, a to často již v prvních dnech nebo týdnech po první atace. Jeden rok přežívá po krvácení jen asi 60 %, pět let pak jen 33 % nemocných.
Vzhledem k vysoké mortalitě je zcela nezbytné vyhledávat nemocné s vysokým rizikem krvácení již v době diagnózy cirhózy. Každý nemocný by měl být při stanovení diagnózy jaterní cirhózy vyšetřen endoskopicky a dle nálezu poté každé 1–2 roky. Jedinci se signifikantními varixy (většími než 5 mm, vinutými a s rudými skvrnami či promodráváním varixů) by měli podstoupit primární prevenci – léčbu neselektivním beta-blokátorem a/nebo ligaci jícnových varixů.
Léčba vlastní ataky krvácení spočívá v podání vazoaktivních látek (v přednemocniční léčbě terlipresin + následné podání po dobu pěti dnů; alternativně lze i somatostatin či jeho analoga), lokální endoskopické léčbě ligací nebo sklerotizací a samozřejmě obecnou léčbou hemoragického šoku. Navíc je nutné podávání antimikrobiálních léků (amoxycilin s kyselinou klavulovou, event. chinolony), protože infekce se podílí na vzniku krvácení a zvyšuje jeho mortalitu. Součástí léčby je i prevence encefalopatie, např. podáváním laktulózy. Základní opatření vedou k zástavě krvácení u 80–90 % nemocných. Refrakterní krvácení nemá být léčeno více než dvěma pokusy o skleroterapii během 5 dnů, nemocné lze nakrátko zajistit balonkovou tamponádou do definitivního ošetření, zpravidla pomocí transjugulární intrahepatální portosystémové spojky (TIPS) nebo zavedením chirurgické portokavální spojky.
Po zástavě krvácení je zcela nezbytná sekundární prevence. Není-li kontraindikací, je nutné podat neselektivní beta-blokátory v dostatečné dávce (tj. tak, aby byla snížena tepová frekvence o 20 %, event. na 55/min) a zajištěna eradikace jícnových varixů opakovanou sklerotizací či ligací. V případě recidivy krvácení při řádně vedené sekundární prevenci je doporučováno zavedení TIPS či spojky chirurgické. Jak je zdůrazněno výše, je třeba vždy zvážit jaterní transplantaci [6,7].
Ascites
Ascites je definován jako zvýšené množství volné tekutiny v dutině břišní; za fyziologických podmínek toto množství nepřesahuje 150 ml. Jeho objevení u cirhotiků představuje špatný prognostický znak – jednoleté přežití nemocných s ascitem je 50 %. Ascites je známkou pokročilosti jaterního onemocnění a jaterní insuficience, navíc zvyšuje portální hypertenzi, a tudíž možnost vzniku dalších komplikací.
Ascites je i ve velmi malém množství (100 ml) snadno detekován sonograficky. Při fyzikálním vyšetření lze sledovat zvětšení obvodu břicha, poklepem se zjistí při množství 1 500–3 000 ml, typická undulace až při množství přesahujícím 10 litrů. Morfologické vyšetření zahrnuje ultrasonografické vyšetření dutiny břišní, v indikovaných případech s dopplerovským vyšetřením portální žíly a jaterních žil. Další možnost zobrazení poskytuje CT vyšetření, při nejasné etiopatogeneze i laparoskopie.
V léčbě je vhodný klid na lůžku, nutné je vyloučení potenciálně nefrotoxické medikace (především aminoglykosidová antibiotika, nesteroidní antiflogistika) a omezení soli na asi 4–6 g denně. Výraznější omezení tekutin nutné není. Základní léčbou je podání diuretik. Vzhledem k důležité roli aldosteronu při vzniku ascitu by měla být léčba zahájena spironolaktonem obvykle v dávce 150 mg denně (s maximální dávkou 400 mg/den); pokud samotný nestačí, přidává se furosemid v maximální dávce až 160 mg denně. Podávání diuretik by se mělo řídit odpady sodíku v moči a cílem je dosáhnout vyššího vylučování, než je příjem. Tzv. aquaretika, do kterých byly vkládány velké naděje, bohužel jednoznačně příznivý efekt nemají. V případě tenzního ascitu lze provést paracentézu.
Poměrně velké procento nemocných léčených diuretiky má však v průběhu léčby komplikace a zhruba 20 % nemocných na léčbu diuretiky nereaguje. V případě tohoto, tzv. refrakterního ascitu je třeba vyloučit spontánní infekci ascitu (viz dále) a první terapeutickou možností bývá velkoobjemová paracentéza (vypuštění ascitu). Po zákroku je nutné podat albumin, nikoli jako léčbu substituční, ale jako prevenci následné hypovolemie. V některých případech se zavádí transjugulární intrahepatální portosystémová spojka (TIPS), která sníží portální tlak a ve většině případů zabrání akumulaci ascitu [8].
Stejnou patofyziologii a léčbu má hydrotorax cirhotiků, který ascites zpravidla provází, ale může se vyskytnout i samostatně.
Spontánní bakteriální peritonitida
Nejzávažnější komplikací ascitu je vznik spontánní bakteriální peritonitidy. Jde o infekci ascitu bez zjistitelného, chirurgicky léčitelného zdroje. Dochází k ní v důsledku zvýšené střevní translokace, čemuž odpovídá i bakteriální spektrum. V minulosti byla diagnostikována až u asi 30 % nemocných s ascitem přijatých do nemocnice, nyní je u neselektovaných nemocných nalezena v 7–10 %. Není-li léčena, jde o komplikaci s vysokou mortalitou – roční mortalita je téměř 50% a bohužel se v průběhu posledních desetiletí nemění [9]. Příznaky jsou velmi variabilní a většinou nevýrazné. V mnoha případech chybí a infekce se může projevit jen zvýšenou akumulací ascitu a neúspěchem diuretické léčby, případně zhoršením funkční schopnosti jater. Někdy se objeví subfebrilie a difuzní bolesti břicha. Vzhledem k vysoké mortalitě, až 30%, je třeba již při minimálním podezření u každého nemocného po této infekci pátrat, především u pacientů přijatých do nemocnice pro zvětšující se ascites, subfebrilie či leukocytózu, dále pro nevysvětlitelnou jinou infekci či jen celkové zhoršení stavu. Všichni tito nemocní by měli mít provedenou diagnostickou paracentézu s vyšetřením ascitu. Kultivační vyšetření může být mnohdy negativní, k průkazu infekce však stačí nález zvýšeného množství granulocytů nad 0,25 × 109/l (nebo celkového množství leukocytů nad 0,4 × 109/l). Již při tomto nálezu je třeba léčbu zahájit a nečekat na pozitivní kultivační nález. Obvykle se podávají cefalosporiny III. generace, nejčastěji cefotaxim v dávce 2 g každých 8, event. 12 hod, event. chinolony či amoxycilin s kyselinou klavulanovou [9].
Infekce také zhoršuje oběhové změny u nemocných s jaterní cirhózou, které se podílejí na zhoršení celkového stavu nemocných, především vznikem hepatorenálního syndromu. Bylo prokázáno, že podání plasmaexpanderu (albuminu) spolu s antibiotiky zabrání vzniku renálního poškození a výrazně sníží mortalitu.
Hepatorenální syndrom
Pod pojem hepatorenální syndrom zahrnujeme funkční selhání morfologicky zdravých ledvin, které je důsledkem chronického jaterního onemocnění s portální hypertenzí. Jde o funkční selhání, které je reverzibilní, pokud se podaří zvládnout insuficienci jater. Může se vyvinout zcela nečekaně, spontánně, ale většinou mu předchází vyvolávající faktor – nevhodná léčba diuretiky, krvácení, operace, hepatotoxické látky včetně léků, zejména nesteroidní antirevmatika. Příčinou jsou vazomotorické změny, které mění distribuci krve v ledvinách, klesá efektivní průtok krve ledvinami, klesá glomerulární filtrace (kreatininová clearance pod 40 ml/min) a vylučování sodíku. Rychle stoupá kreatinin, moč je hyperosmolární. Orientačním rychlým testem je velmi nízká koncentrace sodíku v moči (pod 10 mmol/l). Léčba není příliš účinná, doporučuje se pokus o expanzi plazmatického volumu hlavně infuzemi plazmy, albuminu, dále vazoaktivní léky (terlipresin apod.), byl popsán příznivý efekt TIPS. Hemodialýza neovlivní konečnou prognózu [10].
Hepatocelulární karcinom v cirhóze
Hepatocelulární karcinom je velmi častý u cirhotiků v rozvojových zemích a v asijské oblasti, ale i u nás tvoří 0,5–2 % malignit a jeho výskyt stále stoupá. V 80–90 % se nalézá právě u nemocných s jaterní cirhózou. Ohroženi jsou především nemocní s etiologií jaterní cirhózy v důsledku hemochromatózy a infekcí hepatotropními viry (B, C) a pochopitelně s vyšší expozicí k hepatotoxinům (hlavně aflatoxinům). Nemocní s jaterní cirhózou, potenciálně léčitelní (tj. stadia ChP A či B, u stadia C nebylo prokázáno, že včasná diagnostika zlepší přežití) by měli být pravidelně sledováni – optimálně každých 6 měsíců vyšetřením α-fetoproteinu a sonografií jater.
Klinicky je v popředí nespecifický obraz dekompenzované jaterní cirhózy. Diagnostikuje se pomocí sonografie, CT, případně MR, definitivně pak cílenou jaterní biopsií. Terapie je stále nedostatečná. Optimální je léčba chirurgická, radikální resekce či transplantace, která jediná má dobré vyhlídky; většinou je však proces již multilokulární. Mnohdy tak zbývá jen lokální léčba (destrukce ložiska pod kontrolou USG či CT pomocí etanolu, radiofrekvenční ablace apod.). Regionální terapie aplikací cytostatik do a. hepatica nebo v. portae naráží na malou funkční rezervu jaterního parenchymu, většinou se přistupuje k uzávěru větve jaterní tepny zásobující ložisko s následnou aplikací cytostatika do ložiska (chemoembolizace). Vliv samotné systémové či selektivní chemoterapie je v současnosti minimální. Prognóza je velice závažná, roční přežití je obecně jen asi 20 %. Správně indikovanou jaterní transplantaci přežívá 4 roky až 75 % [11].
Další komplikace
Hepatopulmonální syndrom je vyvolán dilatací cév v plicích s tvorbou artriovenózních zkratů a narušením ventilace a perfuze plicního parenchymu. Důsledkem je hypoxemie [12]. Hypersplenizmus vzniká v důsledku zvětšení sleziny při portální hypertenzi. Porucha syntetické funkce jater vede k narušení koagulačních parametrů. Zpomalení toku v portální žíle a někdy i obrácení směru toku, tedy z jater ven do varixů, může přispět k trombóze portální žíly. Ta může být i nádorové etiologie šířením ložiska hepatocelulárního karcinomu. Obranyschopnost je obecně snížena, je třeba myslet i na oportunní infekce včetně tuberkulózy.
prof. MUDr. Jan Lata, CSc.
www.fnbrno.cz
e-mail: jlata@fnbrno.cz
Doručeno do redakce: 16. 7. 2009
Sources
1. Sherlocková S, Dooley J. Nemoci jater a žlučových cest. 11. vyd. Hradec Králové: Olga Čermáková publishing 2004.
2. Brůha R, Drastich P, Hůlek P et al. Diagnostika a léčba jaterní encefalopatie. Vnitř Lék 2006; 52 : 85–86.
3. Parés A, Caballería I, Rodés J et al. Long-term effects of ursodeoxycholic acidin primary biliary cirrhosis: results of a double-blind controlled multicentric trial. UDCA-Cooperative Group from the Spanish Association for the Study of the Liver. J Hepatol 2000; 32 : 561–566.
4. Jacobs BP, Dennehy C, Ramirez G et al. Milk thistle for the treatment of liver diseases: a systematic review and meta-analysis. Am J Med 2002; 113 : 506–515.
5. Brůha R, Mareček Z. Esenciální fosfolipidy v léčbě jaterní encefalopatie. Vnitř Lék 2000; 46 : 199–204.
6. Lata J, Kroupa R, Novotný I et al. Akutní krvácení z horní části gastrointestinálního traktu. Vnitř Lék 2009; 55 (Suppl 1): S29–S33.
7. Imazu H, Seewald S, Omar S et al. Endoscopic Treatment for Portal Hypertension: What’s New in the Last 12 Months? Endoscopy 2005; 37 : 116–121.
8. Møller S, Henriksen JH, Bendtsen F. Ascites: Pathogenesis and therapeutic principles. Scand J Gastroenterol 2009; 8 : 902–911.
9. Khan J, Pikkarainen P, Karvonen AL et al. Ascites: Aetiology, mortality and the prevalence of spontaneous bacterial peritonitis. Scand J Gastroenterol 2009; 8 : 970–974.
10. Brůha R, Balihar K, Drastich P et al.Doporučený postup pro diagnostiku a léčbuhepatorenálního syndromu. Vnitř Lék 2006; 52 : 649–650.
11. Rougier P, Mitry E, Barbare JC et al. Hepatocellular carcinoma (HCC): an update. Semin Oncol 2007; 34 (2 Suppl 1): S12–S20.
12. Rodríguez-Roisin R, Krowka MJ. Hepatopulmonary Syndrome – A Liver-Induced Lung Vascular Disorder. N Engl J Med 2008; 358 : 2378–2387.
Labels
Diabetology Endocrinology Internal medicine
Article was published inInternal Medicine

2009 Issue 9-
All articles in this issue
- Myocarditis
- Heart transplantation
- Hypertension combination therapy with rennin-angiotenzin system blockers
- Cholesterol levels according to age
- Echocardiography in patients with ischemic heart disease
- Transplantation of haematopoietic cells
- B-cell chronic lymphocytic leukaemia and the similar states
- Tako-tsubo cardiomyopathy
- Reducing food salt content – a neglected approach to hypertension prevention and treatment in the population
- To treat or not to treat with statins patients with chronic heart failure?
- How to improve response to cardiac resynchronization therapy?
- Monitoring of cardiovascular risk factors in patients with diabetes type 2
- Prediabetes – 2009
- Some current views on chronic ischemic heart disease
- Target values in hypertension treatment. Will they apply in older patients with hypertension, diabetics and in patients with IHD?
- AT1-blockers in the treatment of hypertension
- The importance of autologous transplantation in multiple myeloma
- Liver cirrhosis and its treatment
- Surgical treatment of pulmonary embolism
- The most common heart valve diseases: aortic stenosis and mitral regurgitation. A few comments on guidelines and recommendations by societies of cardiology
- Diabetes and vascular diabetic disease
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Cholesterol levels according to age
- B-cell chronic lymphocytic leukaemia and the similar states
- Liver cirrhosis and its treatment
- Transplantation of haematopoietic cells
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

