-
Medical journals
- Career
Subpopulace CD34+buněk a jejich význam pro přihojení štěpu u příbuzenských alogenních transplantací periferních kmenových buněk
Authors: M. Klabusay; V. Suková; Z. Kořístek; J. Mayer; J. Vorlíček
Authors‘ workplace: Interní hematoonkologická klinika Lékařské fakulty MU a FN Brno, pracoviště Bohunice, přednosta prof. MUDr. Jiří Vorlíček, CSc.
Published in: Vnitř Lék 2007; 53(6): 646-651
Category: Original Contributions
Overview
Východiska:
Hodnocení kvality štěpu kostní dřeně a periferních kmenových buněk se standardně provádí stanovením koncentrace CD34+ buněk. Ačkoliv u autologních transplantací je souvislost mezi dávkou CD34+ buněk a rychlostí přihojení štěpu prokázána, u alogenních transplantací tomu tak vždy být nemusí.Pacienti a metodika:
U pacientů indikovaných k alogenní transplantaci hematopoetických kmenových buněk byla sledována korelace mezi dávkou subpopulací CD34+ buněk a rychlostí přihojení. Pacienti byli v analýze rozděleni podle typu přípravného režimu na skupinu s myeloablativním a s nemyeloablativním režimem. Data byla analyzována analýzou variance v regresních modelech a pomocí neparametrických testů.Výsledky:
Ze sledovaných subpopulací měla největší vliv na přihojení subpopulace CD34+36+ buněk, které byly také nejvýznamnějším prediktorem rychlosti přihojení u pacientů s myeloablativním režimem. U pacientů s nemyeloablativním režimem nicméně zůstala nejlepším prediktorem přihojení dávka CD34+ buněk. Signifikantní vliv na rychlost přihojení v obou skupinách měly rovněž subpopulace CD34+38+ a CD34+61+.Závěr:
U pacientů s odlišnými předtransplantačními režimy se v přihojení pravděpodobně různým mechanizmem uplatňují hematopoetické kmenové buňky a progenitorové buňky definované koexpresí specifických antigenů. Zatímco dávka CD34+ buněk stále nejlépe koreluje s rychlostí přihojení u pacientů transplantovaných po nemyeloablativním režimu, po myealoablativních režimech se dávka CD34+36+ buněk jeví jako lepší prediktor rychlosti přihojení.Klíčová slova:
hematopoetické kmenové buňky - imunofenotypizace - subpopulace CD34+ buněk - alogenní transplantace krvetvorných buněkÚvod
Transplantace kostní dřeně nebo periferních kmenových buněk krvetvorby (peripheral blood stem cells - PBSC) jsou často jedinou možnou potenciálně kurativní alternativou pro pacienty s nádory typu leukemií či lymfomů. Alogenní transplantace jsou již léčbou první volby zejména u diagnóz akutních leukemií, chronické myeloidní leukemie či relabujících lymfomů [1]. V posledních letech rovněž nemyeloablativní přístup otevřel cestu k této léčbě pacientům vyšších věkových skupin zatížených komorbiditami.
Periferní kmenové buňky krvetvorby se v posledních letech stále více uplatňují jako zdroj hematopoetických kmenových buněk jak u autologních [2–5], tak i u alogenních transplantací [4,6,7]. Výhodou transplantace PBSC je časnější přihojení [8–10] a odběr štěpu bez nutnosti celkové anestezie [11].
Pro úspěšnost transplantace PBSC i kostní dřeně je rozhodující dávka CD34+ buněk. CD34+ buňky však představují nestejnorodou skupinu, z níž pouze velmi malé procento tvoří pluripotentní hematopoetické kmenové buňky, které ještě neexprimují antigeny specifické pro jednotlivé hematopoetické linie a netvoří CFU-GM (colony forming unit - granulocyte macrophages). Z pluripotentních hematopoetických buněk se formují v dalším vývoji progenitorové buňky, které již exprimují vedle antigenu CD34 i další antigeny charakteristické pro danou vývojovou řadu [12]. Nicméně korelace mezi dávkou transplantovaných CD34+ buněk a rychlostí přihojení není jednoznačná. Některé práce naopak popisují větší vliv určitých subpopulací CD34+ buněk než samotných CD34+ buněk, jak u alogenních [13], tak i u autologních transplantací [2,3,5].
V této práci jsme analyzovali význam dávky CD34+ buněk a jejich subpopulací pro rychlost přihojení po transplantaci alogenních PBSC. Vzhledem k tomu, že v námi hodnoceném souboru byli pacienti s odlišnými předtransplantačními režimy, které mohou ovlivnit průběh přihojení, rozdělili jsme pacienty do skupiny s myeloablativním a s nemyeloablativním přípravným režimem.
Metodika
Dárci
Dárcům PBSC byl po podpisu informovaného souhlasu podáván filgrastim (Neupogen; rekombinantní lidský granulocyte-colony stimulating factor; r-metHuG-CSF) v subkutánní injekci v celkové denní dávce 16 µg/kg/den. Separace PBSC byla zahájena vždy 4. den aplikace filgrastimu, pokračovala 5. den a výjimečně i den 6.
Pacienti
Nemocní s diagnózami akutní leukemie lymfoblastické i myeloidní, chronické myeloidní i lymfatické leukemie, nonhodgkinského lymfomu, aplastické anémie a myelomu byli indikováni transplantační komisí Interní hematoonkologické kliniky k příbuzenské transplantaci, byl-li nalezen vhodný příbuzný HLA-identický dárce. Přípravné režimy v souboru pacientů zahrnovaly myeloablativní schémata (busulfan/cyklofosfamid a cyklofosfamid/TBI (total body irradiation - celotělové ozáření) a nemyeloablativní schéma (režim fludarabin/busulfan/anti-T-lymfocytární globulin). Celkem bylo vyhodnoceno 41 pacientů, u nichž byla provedena příbuzenská alogenní transplantace PBSC. Věkový medián příjemců byl 46 let (rozmezí 20 - 65 let). Přehled diagnóz sledovaných pacientů je uveden v tab. 1.
Table 1. Přehled diagnóz pacientů. 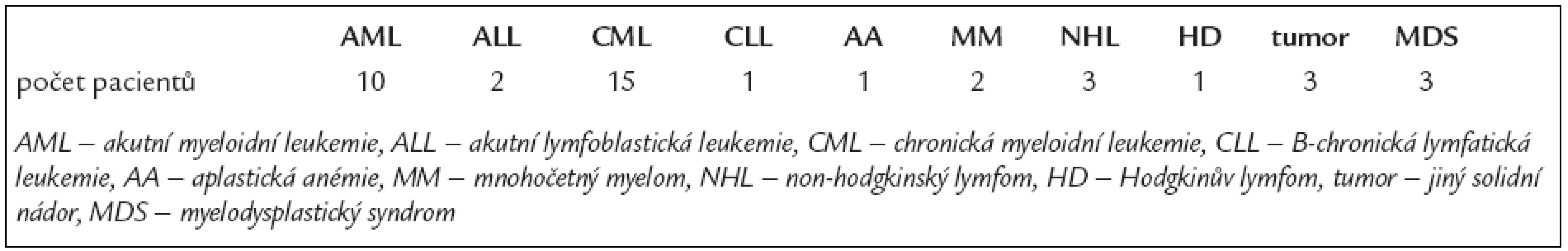
Odběr PBSC a flow cytometrická analýza
Odběr byl prováděn pomocí separátoru COBE Spectra (COBE BCT, Inc., Lakewood, Colorado, USA) zpravidla cestou v. femoralis. Vzorky všech transplantátů byly analyzovány ve trojbarevném režimu na flow cytometru Epics XL (Beckman-Coulter, CA, USA) vybaveném argonovým laserem. Byly použity monoklonální protilátky CD33, CD38, CD45, CD61, CD117 a HLA-DR (Caltag Laboratories, Inc., CA, USA); CD7, CD19, CD36, CD90 (Beckmann-Coulter, Immunotech); CD34 (Becton-Dickinson, NJ, USA). Protilátky byly přímo konjugovány s fluorochromy FITC (fluorescein-isothiocyanate), R-PE (R-phycoerythrin), PE-Cy5 (R-phycoerythrin-Cy5).
Populace CD34+ buněk byla identifikována na základě protilátky anti-CD34-PE a parametrů side-scatter (SS). Byly analyzovány následující subpopulace CD34+ buněk: CD7, CD19, CD33, CD36, CD38, CD61, CD90, CD117 a HLA-DR (obr. 1).
Image 1. Histogramy z flow cytometrické analýzy transplantátu periferních kmenových buněk (PBSC). A: Leukocyty – gating na histogramu forward-scatter (FS) vs. side-scatter (SS). B: CD34<sup>+</sup> buňky (gate B) identifikované na histogramu CD34 PE vs. side-scatter (SS). C: Exprese antigenu CD36 na CD34<sup>+</sup> buňkách – histogram CD34 PE vs. CD36 FITC (subpopulace CD34<sup>+</sup>36<sup>+</sup> buněk se nachází v kvadrantu G2). 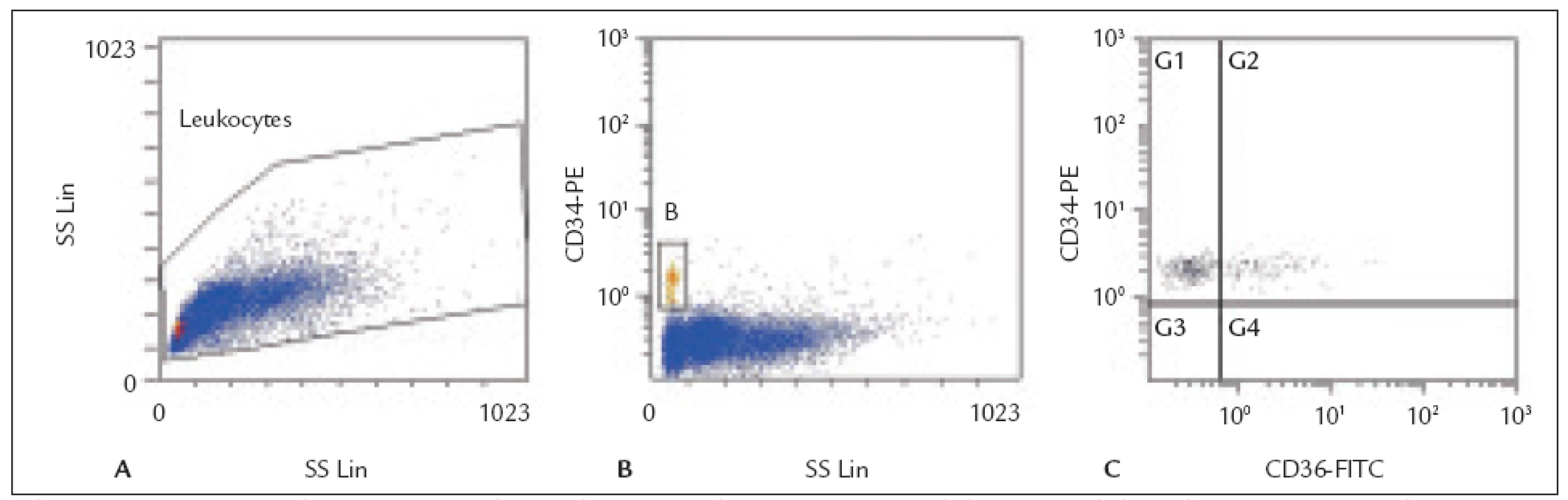
Analýza krevního obrazu a kvality štěpu
Analýza krevního obrazu byla prováděna na analyzátoru Cell Dyne 3500 (Abbott Laboratories, IL, USA). Procentuální zastoupení CD34+ buněk bylo hodnoceno pomocí flow cytometrie. Hodnoty CD34+ buněk byly přepočítány na kilogram hmotnosti příjemce. Kultivace CFU-GM byla prováděna standardní metodou v systému kompletního metylcelulózového média MethoCult HCC-4434 (StemCell Technologies Inc., Vancouver, Kanada). Kolonie byly odečítány po 14 - 16 dnech inkubace při 37 °C ve zvlhčené 5% atmosféře CO2.
Sledování posttransplantačního průběhu
V periferní krvi byl denně stanoven krevní obraz včetně diferenciálního rozpočtu. Den přihojení byl pro jednotlivé populace buněk stanoven následovně: pro leukocyty den vzestupu koncentrace nad 1 x 109/l, pro granulocyty den vzestupu koncentrace nad 0,5 x 109/l a pro trombocyty den vzestupu koncentrace nad 50 x109/l. Dále byly prováděny rutinní biochemické a mikrobiologické analýzy, sledován klinický stav, nutnost substituce krevními deriváty a hodnoceny komplikace související toxicitou přípravného režimu a s reakcí štěpu proti hostiteli (GvHD).
Statistická analýza
Data byla statisticky vyhodnocena v softwaru NCSS verze 6.0 (Dr. J. L. Hintze, UT, USA). Pracovali jsme s dávkou buněk subpopulací CD34+ přepočtenými na kilogram hmotnosti příjemce. Pro každou subpopulaci CD34+ buněk byla data analyzována pomocí neparametrických testů (Spearman) a dále analýzou variance v regresních modelech kombinujících příspěvek jednotlivých populací pro přihojení.
Výsledky
Buněčné složení transplantátu
Množství CD34+ buněk v transplantátu se pohybovalo v rozmezí 0,6 - 4,9 %, s mediánem 1,8 % ze všech leukocytů štěpu. U všech sledovaných subpopulací CD34+ buněk (s výjimkou CD34+19+ buněk) byla zaznamenána poměrně vysoká variabilita v jejich relativní koncentraci. Nejvíce byly ze subpopulací CD34+ buněk zastoupeny CD34+38+ a CD34+HLA-DR+ buňky (medián 57,8 % a 57,7 % z CD34+ buněk).
Pacientům bylo transplantováno minimálně 2,65 x 106 CD34+ buněk/kg, medián 7,85 x 106/kg. Ze subpopulací CD34+ buněk obsahoval transplantát nejvíce CD34+HLA-DR+ buněk (medián 4,95 x 106/kg). Nejméně byly ze subpopulací zastoupeny v transplantátu CD34+19+ buňky (medián 0,17 x 106/kg). Výsledky složení transplantátu všech hodnocených populací jsou shrnuty v tab. 2.
Table 2. Složení transplantátů – absolutní množství jednotlivých CD34<sup>+</sup> subpopulací. Dávka buněk (×10<sup>6</sup>/kg příjemce). 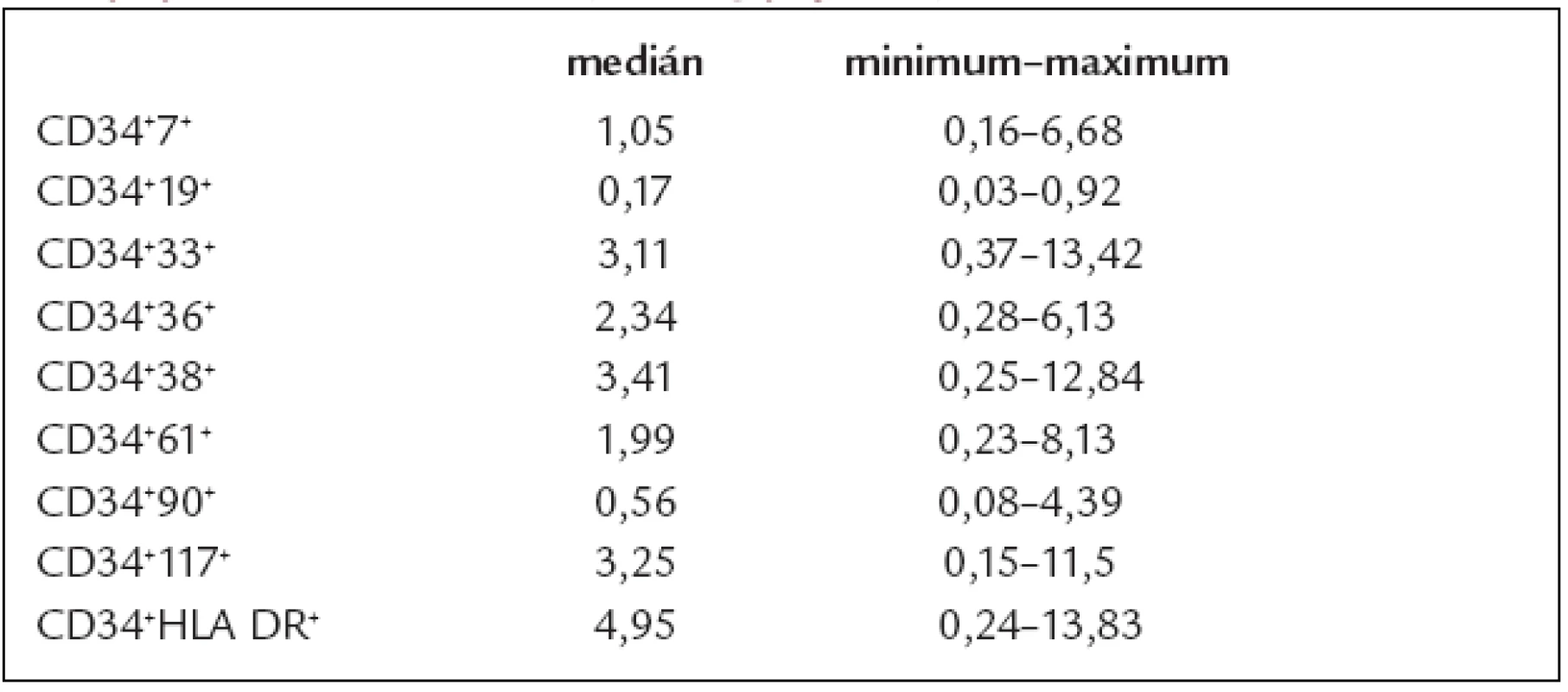
Korelace mezi buněčným složením transplantátu a rychlostí engraftmentu
Při současném hodnocení obou skupin pacientů bylo dosaženo přihojení v linii trombocytární s mediánem 13 dní. Nejkratší doba do přihojení leukocytů byla 9 dní, s mediánem 16 dní. Přihojení granulocytů bylo dosaženo s mediánem 15 dnů od transplantace.
Při analýze celé skupiny pacientů nerozdělené podle typu přípravného režimu významně korelovala dávka transplantovaných CD34+ buněk pouze s rychlostí přihojení granulocytů (p < 0,05). Ze subpopulací byl zjištěn nejvýznamnější vliv CD34+36+ buněk. Jejich množství v transplantátu korelovalo s přihojením leukocytů (p < 0,001), granulocytů (p < 0,01) i trombocytů (p < 0,05). Významná korelace byla také prokázána mezi dávkou CD34+38+ a CD34+61+ buněk a přihojením leukocytů a granulocytů (vše p < 0,05).
Rozdíly se však ukázaly po rozdělení pacientů do skupin léčených myeloablativním a nemyeloablativním režimem. Zatímco ve skupině pacientů s nemyeloablativním režimem dávka transplantovaných CD34+ buněk korelovala s přihojením leukocytů, granulocytů i trombocytů (p < 0,001), u skupiny s myeloablativním režimem nebyla prokázána pro CD34+ buňky korelace žádná (obr. 2). Nejvýznamnějším parametrem pro přihojení u skupiny s myeloablativním režimem byla dávka transplantovaných CD34+36+ buněk korelující s rychlostí přihojení leukocytů (p < 0,01). Věk pacientů ani dárců neměl významný vliv na sledované parametry.
Image 2. Přihojení štěpu v linii leukocytů. Každý bod identifikuje jednoho pacienta. Osa x – dávka transplantovaných buněk na kg hmotnosti příjemce, osa y – dny do přihojení v leukocytech ode dne transplantace. Přerušovaná křivka představuje regresní model přihojení příslušné populace buněk. A: Závislost rychlosti přihojení leukocytů na dávce transplantovaných CD34+36+ buněk pro obě skupiny pacientů (p < 0,001). B: Vliv dávky transplantovaných CD34+ buněk na přihojení leukocytů u nemyeloablativní skupiny. Korelace mezi množstvím CD34+ buněk v transplantátu a rychlostí přihojení leukocytů je signifikantní (p < 0,001). C: Vliv dávky transplantovaných CD34+ buněk na přihojení leukocytů u myeloablativní skupiny. Dávka CD34+ buněk neměla signifikantní vliv na rychlost přihojení leukocytů. 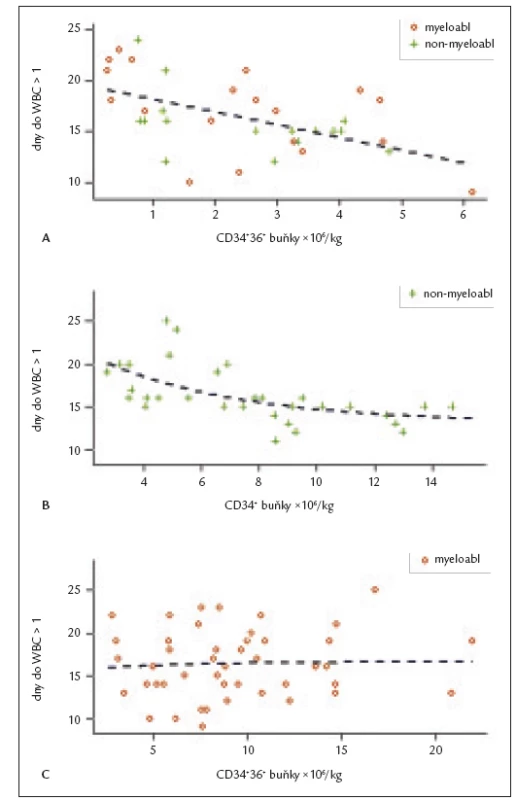
WBC – white blood cells (leukocyty); myeloabl. (o) – skupina s myeloablativním režimem, non-myeloabl (+) – nemyeloablativní skupina Diskuse
V současné době jsou standardně hodnocenými parametry určujícími kvalitu transplantátu množství CD34+ buněk a CFU-GM [14] ve štěpu. Nicméně byly publikovány práce poukazující na subpopulaci CD34+CD38- buněk jako lepší prediktor úspěšnosti přihojení v linii leukocytů i trombocytů [3,5,15] a rovněž byla prokázána korelace také s dalšími subpopulacemi CD34+CD33- [2] a CD34+CD41+ [13].
V naší práci jsme analyzovali vliv 9 vybraných subpopulací CD34+ buněk na přihojení štěpu u pacientů po alogenní transplantaci. Pokud odhlédneme od typu přípravného režimu, výsledky zahraničních prací jsou nejednotné. Zatímco některé studie popisují vliv dávky CD34+ buněk na rychlost přihojení do linie neutrofilů i trombocytů [7,16,17], jinými autory tato korelace prokázána nebyla [18,19]. Lickliter et al [8] vyhodnotili ve své práci výsledky transplantace alogenních PBSC u 42 pacientů a korelaci mezi dávkou CD34+ a přihojením neutrofilů neprokázali, naopak ale korelovalo množství transplantovaných CD34+ buněk s rychlejším přihojením trombocytů. Podobně se liší i výsledky u autologních transplantací [15,20,21]. Tyto rozdíly ve vlivu CD34+ buněk na přihojení mohou být způsobeny rozdíly v souborech nemocných zahrnující pacienty s různými diagnózami a tedy i rozdílnou léčbou.
Ze sledovaných subpopulací jsme zjistili statisticky významný vliv na přihojení u 3 z nich. Vliv CD34+38+ buněk, které v naší práci korelovaly s přihojením leukocytů a granulocytů, byl prokázán také na linii trombocytů [3]. Jiné studie naopak popisují korelaci dávky méně diferencovaných CD34+38- buněk s rychlostí přihojení neutrofilů [3], leukocytů [5,15] a trombocytů [2,15] u autologních transplantací. Signifikantní byla korelace mezi dávkou transplantovaných CD34+61+ buněk a přihojením leukocytů a granulocytů, překvapivě však nikoliv trombocytů. Korelace s rychlostí přihojení trombocytů je popsána v práci Bojko et al [22], ale u méně diferencované populace CD34+HLA-DR-61+. Nejvýznamnější efekt na přihojení ve všech třech sledovaných liniích byl prokázán u CD34+36+ subpopulace. Antigen CD36 patří mezi adhezivní molekuly a během hematopoézy je exprimován na povrchu erytrocytárních progenitorů [12]. Vliv CD34+36+ buněk na přihojení dosud nebyl žádnou skupinou analyzován.
Ve skupině pacientů s nemyeloablativním režimem dávka transplantovaných CD34+ buněk významně korelovala s přihojením leukocytů, granulocytů i trombocytů. Subpopulace CD34+36+ buněk měla signifikantní efekt na přihojení granulocytů, podobně jako transplantované CD34+61+ buňky.
U pacientů, kteří byli léčeni myeloablativním režimem, již nebyla shledána korelace mezi dávkou transplantovaných CD34+ buněk a přihojením do žádné ze sledovaných linií. Subpopulace CD34+36+ buněk ale jednoznačně korelovala s přihojením leukocytů, granulocytů i trombocytů.
Závěr
Výsledky této práce poukazují na rozdíly v působení CD34+ subpopulací na přihojení v závislosti na předchozí léčbě pacienta. Z našich výsledků je patrné, že vyšší transplantované množství CD34+ buněk vedlo k signifikantnímu urychlení přihojení pouze u pacientů s nemyeloablativním režimem. U myeloablativní skupiny již nebyl zjištěn signifikantní vliv samotných CD34+ buněk, nýbrž větší roli zde hrála dávka subpopulace CD34+36+ buněk. Není ovšem vyloučen výrazný vliv i jiných subpopulací, především exprimujících adhezivní molekuly, které ovlivňují homing hematopoetických kmenových buněk v kostní dřeni. Naše výsledky hodnotily rychlost přihojení, která je důležitá pro snížení výskytu časných posttransplantačních komplikací a peritransplantační mortality. Pro stabilitu dlouhodobého přihojení může hrát důležitější roli naopak dávka transplantovaných buněk, které představují méně diferencované subpopulace CD34+ kompartmentu.
Poděkování
Tato práce byla plně podpořena grantem IGA MZ ČR č. NR/8003-3/2004.
MUDr. Martin Klabusay, Ph.D.
www.fnbrno.cz
e-mail: mklabus@fnbrno.cz
Doručeno do redakce: 9. 1. 2007
Přijato po recenzi: 22. 1. 2007
Sources
1. Cutler C, Antin JH. Peripheral blood stem cells for allogeneic transplantation: a review. Stem cells 2001; 19 : 108-117.
2. Buscemi F, Indovina A, Scimè R et al. CD34+ cell subsets and platelet recovery after PBSC autograft. Bone Marrow Transplant 1995; 16 : 855-860.
3. Gonzalez-Requejo A, Madero L, Díaz MA et al. Progenitor cell subsets and engraftment kinetics in children undergoing autologous peripheral blood stem cell transplantation. Br J Haematol 1998; 101 : 104-110.
4. Gratwohl A, Baldomero H, Horisberger B et al. Current trends in hematopoietic stem cell transplantation in Europe. Blood 2002; 100 : 2374-2386.
5. Bojko P, Scharifi M, Stössel K et al. Comparison of processing four and five times the patients' blood volume during peripheral blood stem cell collection and analysis of CD34+38 - and 34+49d+ subsets during apheresis. J Cancer Res Clin Oncol 2002; 128 : 19-28.
6. Harada M, Shinagawa K, Kawano T et al. Allogeneic peripheral blood stem cell transplantation for standard-risk leukemia. A multicenter pilot study: Japanese experience. Japan Blood Cell Transplantation Study Group. Bone Marrow Transplant 1998; 21(Suppl 3): 54-56.
7. Zaucha JM, Gooley T, Bensinger WI et al. CD34 cell dose in granulocyte colony-stimulating factor-mobilized peripheral blood mononuclear cell grafts affects engraftment kinetics and development of extensive chronic graft-versus-host disease after human leukocyte antigen-identical sibling transplantation. Blood 2001; 98 : 3221-3227.
8. Lickliter JD, McGlave PB, DeFor TE et al. Matched-pair analysis of peripheral blood stem cells compared to marrow for allogeneic transplantation. Bone Marrow Transplant 2000; 26 : 723-728.
9. Ringdén O, Remberger M, Runde V et al. Faster engraftment of neutrophils and platelets with peripheral blood stem cells from unrelated donors: a comparison with marrow transplantation. Bone Marrow Transplant 2000; 25(Suppl 2): 6-8.
10. Bacigalupo A, Frassoni F, Van Lint MT Bone marrow or peripheral blood as a source of stem cells for allogeneic transplants. Curr Opin Hematol 2000; 7 : 343-347.
11. Russell N, Gratwohl A, Schmitz N. The place of blood stem cells in allogeneic transplantations. Br J Haematol 1996; 93 : 747-753.
12. Koubek K. Výskyt CD znaků na hematopoetických buňkách. Vnitř Lék 1998; 44 : 609-623.
13. Begemann PGC, Hassan HT, Kröger N et al. Correlation of time to platelet engraftment with amount of transplantated CD34+CD41+ cells after allogeneic bone marrow transplantation. J Hematother Stem Cell Res 2002; 11 : 321-326.
14. Reiffers J, Faberes C, Boiron JM et al. Peripheral blood progenitor cell transplantation in 118 patients with hematological malignancies: analysis of factors affecting the rate of engraftment. J Hematother 1994; 3 : 185-191.
15. Hénon P, Sovalat H, Becker M et al. Primordial role of CD34+38 - cells in early and late trilineage haemopoietic engraftment after autologous blood cell transplantation. Br J Haematol 1998; 103 : 568-581.
16. Brown RA, Adkins D, Goodnough LT et al. Factors that influence the collection and engratment of allogeneic peripheral-blood stem cells in patients with hematologic malignancies. J Clin Oncol 1997; 15 : 3067-3074.
17. Kato S, Yabe H, Yasui M et al. Allogeneic hematopoietic transplantation of CD34+ selected cells from an HLA haplo-identical related donor. A long-term follow-up of 135 patients and a comparison of stem cell source between the bone marrow and the peripheral blood. Bone Marrow Transplant 2000; 26 : 1281-1290.
18. Benito AI, Gonzalez-Vicent M, Garcia F et al. Allogeneic peripheral blood stem cell transplantation (PBSCT) from HLA-identical sibling donors in children with hematological diseases: a single center pilot study. Bone Marrow Transplant 2001; 28 : 537-543.
19. Anderson D, DeFor T, Burns L et al. A comparison of related donor peripheral blood and bone marrow transplants: Importance of late-onset chronic graft-versus-host disease and infections. Biol Blood Marrow Transplant 2003; 9 : 52-59.
20. Mayer J, Kořístek Z, Pospíšil Z et al. Kinetika obnovy krvetvorby po vysokodávkované chemoterapii a autologní transplantaci periferních kmenových buněk. Čas Lék Čes 1999; 138 : 170-177.
21. Lanza F, Campioni D, Moretti S et al. CD34+ cell subsets and long-term culture colony-forming cells evaluated on both autologous and normal bone marrow stroma predict long-term hematopoietic engraftment in patients undergoing autologous peripheral blood stem cell transplantation. Exp Hematol 2001; 29 : 1484-1493.
22. Bojko P, Hester JP, Durett AG et al. Identification of megakaryocyte precursors in peripheral blood stem cell collection from normal donors. J Clin Apheresis 1998; 13 : 7-15.
Labels
Diabetology Endocrinology Internal medicine
Article was published inInternal Medicine

2007 Issue 6-
All articles in this issue
- Klinické zkušenosti s léčbou dlouhodobým inzulinovým analogem glargin v diabetologickém centru
- Vliv dlouhodobé terapie inzulinovou pumpou (CSII) u pacientů s diabetes mellitus 1. typu na metabolickou kompenzaci a výskyt hypoglykemií. Porovnání s intenzifikovanou konvenční inzulinovou terapií (MDI)
- Subpopulace CD34+buněk a jejich význam pro přihojení štěpu u příbuzenských alogenních transplantací periferních kmenových buněk
- Esenciální trombocytemie a další myeloproliferace s trombocytemií v údajích registru pacientů léčených Thromboreductinem® do konce roku 2006
- Optimální délka antikoagulační léčby po žilní tromboembolické příhodě: obecný či individualizovaný přístup?
- Kardiotoxicita antracyklínovej liečby vo svetle nových biochemických diagnostických možností
- Genetické faktory a riziko kardiovaskulárnych ochorení
-
Nové poznatky v genetice autoimunitního diabetu
(1): Monogenně podmíněné typy autoimunitního diabetu - Je familiární hypercholesterolemie v České republice pod kontrolou?
- Hypogonadizmus - závažná komplikace chronické nedostatečnosti ledvin
- Postavení neoadjuvantní chemoterapie v léčbě nemalobuněčného plicního karcinomu
- Maligní arytmie u pacienta s variantní (Prinzmetalovou) anginou pectoris
- Ojedinělá komplikace při pokusu o zavedení dočasné kardiostimulace
- Zlepšování výsledků léčby vybraných krevních chorob a změny nákladů na tuto léčbu. Otázky pro ekonomy a další odborníky
- Jsou nezbytná kvalifikovaná rozhodnutí vycházející z věrohodných dat
- Náklady na léky v České republice - příčiny růstu a návrhy řešení
- Príspevok nefrológie vo Fakultnej nemocnici L. Pasteura a Lekárskej fakulty Univerzity P. J. Šafárika v Košiciach ku histórii českej nefrológie
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Náklady na léky v České republice - příčiny růstu a návrhy řešení
- Hypogonadizmus - závažná komplikace chronické nedostatečnosti ledvin
- Maligní arytmie u pacienta s variantní (Prinzmetalovou) anginou pectoris
- Genetické faktory a riziko kardiovaskulárnych ochorení
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

