-
Medical journals
- Career
Syndrom horní duté žíly: definice, etiologie, fyziologie, symptomy, diagnostika a léčba
: Y. Staňková; I. Vašutová; J. Skřičková
: Klinika nemocí plicních a tuberkulózy Lékařské fakulty MU a FN Brno, pracoviště Bohunice, přednostka prof. MUDr. Jana Skřičková, CSc.
: Vnitř Lék 2007; 53(11): 1211-1214
: Reviews
Syndrom horní duté žíly je skupina symptomů, které vznikají z důvodu sníženého průtoku krve horní dutou žilou do pravé síně. Příčiny syndromu horní duté žíly mohou být maligní i benigní. Téměř 95 % případů je však důsledkem zhoubného onemocnění. Syndrom horní duté žíly je charakterizován otokem obličeje, krku, nebo horních končetin s viditelnou dilatací žil na krku či hrudníku. Častým příznakem bývá dušnost, kašel aj. Léčba syndromu je závislá na etiologii obstrukce, závažnosti obtíží a prognóze onemocnění a měla by být zahájena co nejdříve.
Klíčová slova:
syndrom horní duté žíly – benigní a maligní příčiny – chemoterapie – radioterapie – trombolýzaDefinice
Syndrom horní duté žíly (SHDŽ) je skupina symptomů, které vznikají z důvodu sníženého průtoku krve horní dutou žílou (HDŽ) do pravé síně. Tento syndrom poprvé popsal William Hunter v roce 1757 [1].
Etiologie a incidence
Příčiny SHDŽ mohou být maligní i benigní (tab. 1). Téměř 95 % případů je však důsledkem zhoubného onemocnění [2].
1. Etiologie syndromu horní duté žíly. 
Maligní příčiny SHDŽ jsou zaznamenány častěji u jedinců ve vyšším věku. Zřídkakdy se můžeme se SHDŽ setkat v pediatrii (nejčastěji u pacientů s nonhodgkinským lymfomem) [3].
Nejčastější příčinou nádorů, které způsobují SHDŽ jsou nádory plic (obr. 1 a 2), lymfom, dále nádory, které metastazují do mediastina (nejčastěji karcinom prsu, nádory varlat, střeva a jícnu) [4,5]. Nenádorové příčiny vzniku SHDŽ jsou infekce (tuberkulóza, syfilis), jejich výskyt však dramaticky poklesl v éře antimikrobiálních léčiv [6]. Můžeme se setkat se SHDŽ způsobený septickou trombózou nebo tromboflebitidou, která je spojena s intravenózní aplikací drog. Mezi další příčiny SHDŽ patří benigní nádory (tymom, teratom, dermoidní cysty), aneuryzma aorty, perikarditida, postradiační fibróza, pneumotorax, sarkoidóza, trombóza (způsobená přítomností katétru v HDŽ) nebo přítomnost elektrody pacemakeru či defibrilátoru. Zřídkakdy může být SHDŽ způsoben fibrózní mediastinitidou nebo v souvislosti s histoplazmózou [7-9].
1. Skiagram hrudníku (zadopřední projekce) – tumor pravé plíce způsobující syndrom horní duté žíly. 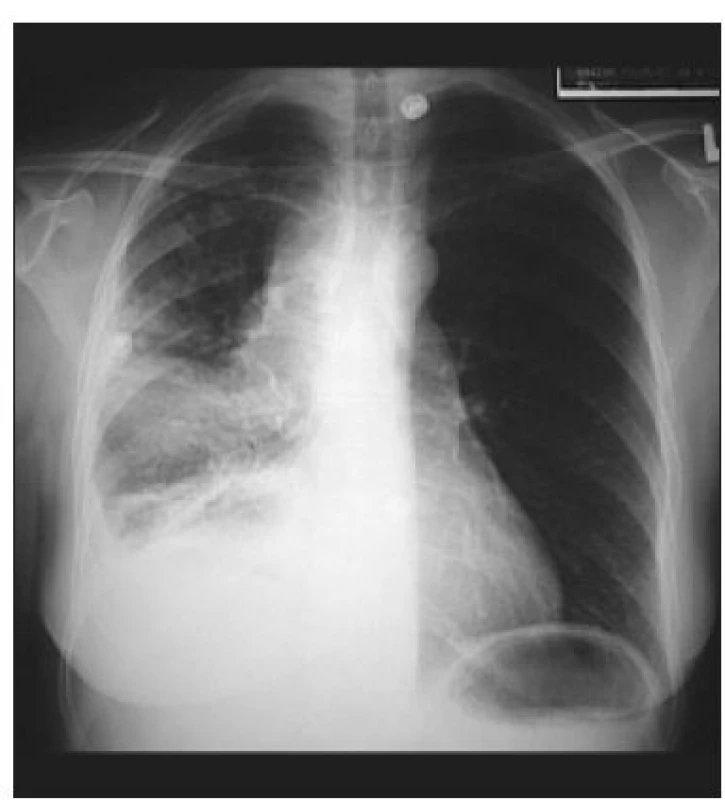
2. Skiagram hrudníku (pravobočná projekce) – tumor pravé plíce způsobující syndrom horní duté žíly. 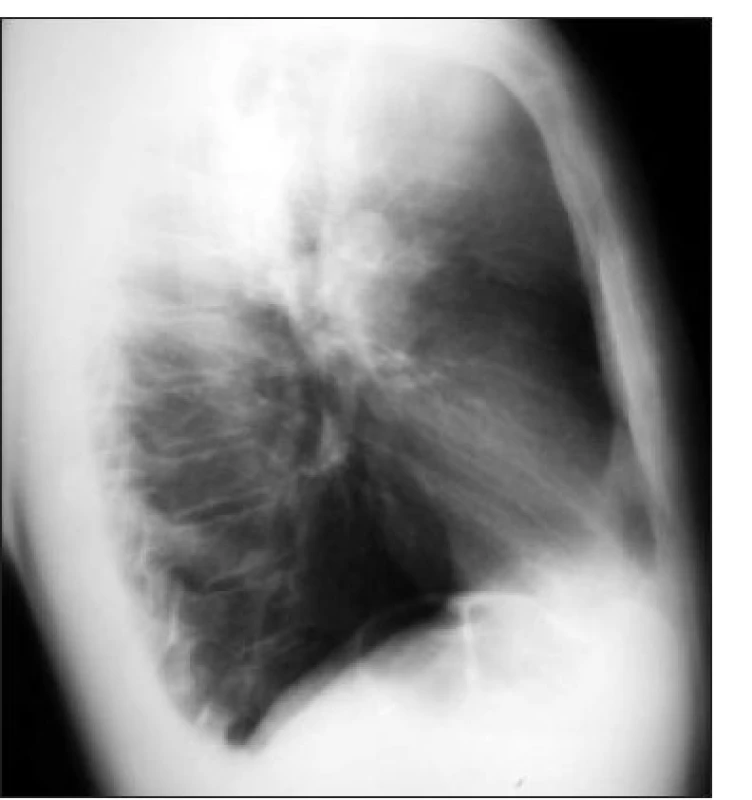
V USA je každý rok diagnostikováno více než 15 000 pacientů se SHDŽ [6].
Fyziologie a patofyziologie
Pro pochopení vzniku SHDŽ je nutné znát anatomii HDŽ a její vztah k lymfatickým uzlinám a k okolním strukturám. HDŽ je tvořena spojením levé a pravé brachiocefalické žíly ve střední třetině mediastina. HDŽ se šíří 6-8 cm kaudálně, dále anteriorně k pravému hlavnímu bronchu a končí v pravé síní. Mediastinální parietální pleura je laterálně od HDŽ a vytváří úzký prostor. HDŽ přiléhá k pravostranným paratracheálním, pravým hilovým a subkarinálním lymfatickým uzlinám.
Syndrom HDŽ je vyvolán nedostatečným průtokem krve horní dutou žílou do pravé síně obvykle extravaskulárním tlakem (nádorem či zvětšenými lymfatickými uzlinami), intraluminární trombózou, nádorovou infiltrací cévní stěny, ev. kombinací uvedených mechanizmů [10].
Vážnost syndromu závisí na rychlosti vzniku obstrukce a na místě obstrukce. Rychlejší obstrukce vede k závažnějším symptomům, protože kolaterální žilní systém nemá dostatek času k přizpůsobení se vzestupu tlaku. Jestliže obstrukce je nad vstupem vena azygos, syndrom je méně manifestován. Je-li obstrukce pod vstupem vena azygos, symptomy jsou závažnější [11].
Symptomy
SHDŽ (obr. 3) je charakterizován otokem obličeje, krku nebo horních končetin s viditelnou dilatací žil na krku či hrudníku. Častým příznakem bývá dušnost a kašel. Ostatními příznaky mohou být chrapot, otok kolem očí, zarudnutí spojivek, únava, vyčerpanost, bolest na hrudi, bolesti hlavy, závratě, pletora, tachypnoe, nazální kongesce, epistaxe, tinitus, synkopa a hemoptýza. Méně často se setkáváme s cyanózou nebo parézou hlasivek [12].
3. Pacient s klinicky manifestovaným syndromem horní duté žíly. 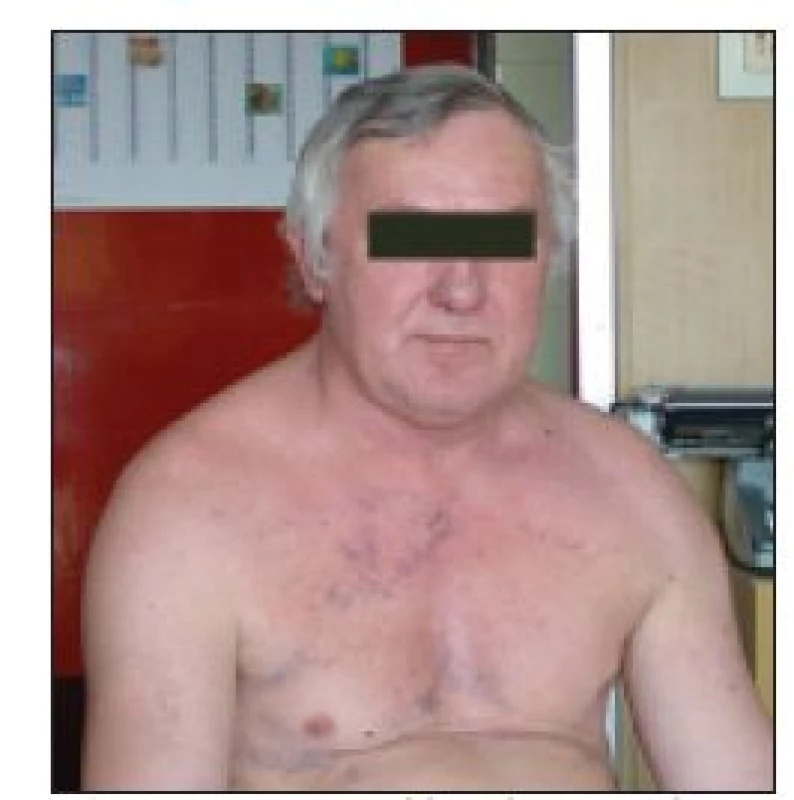
Pacient obvykle zaznamená první symptomy 2-4 týdny před stanovením diagnózy [13].
Diagnostika
SHDŽ bývá často diagnostikován již u lůžka a může být první manifestací základního onemocnění [14]. Cílem vyšetření je objasnění základní etiologii onemocnění.
Jako prvotní vyšetření by měl být proveden skiagram hrudníku (v zadopřední i bočné projekci), který nám může pomoci ozřejmit základní onemocnění (přítomnost nádorové masy a jiné přidružené nálezy jako pleurální výpotek, plicní kolaps, kardiomegalii).
Počítačová tomografie (CT) s kontrastem či angio-CT je základní vyšetření, které by mělo být provedeno u všech nemocných se SHDŽ nejasné etiologie. Toto vyšetření nám přiblíží rozsah postižení struktur v hrudníku, včetně postižení lymfatických uzlin [15].
Zobrazení magnetickou rezonancí (MRI) má několik výhod oproti CT vyšetření. Poskytuje obraz v několika rovinách a pohledech a dovoluje přímou vizualizaci toku krve. Výhodou je, že nevyužívá kontrastní jodidové materiály. Nevýhodou je dlouhá doba vyšetření, nutnost větší spolupráce pacienta s personálem. MRI nemůže být použita u pacientů s implantovaným pacemakerem, defibrilátorem nebo jiným kovovým materiálem. Nezanedbatelná je i vysoká cena vyšetření.
Invazivní kontrastní venografie je velice přínosné vyšetření, které ozřejmí průchodnost žilního systému a potvrdí či vyvrátí přítomnost trombu.
V některých případech může být vhodné použití transezofageální sonografie.
Jestliže je podezření na bronchogenní karcinom, je nutno vyšetřit postiženou tkáň a definitivně potvrdit či vyvrátit diagnózu, eventuálně určit typ karcinomu. Někdy může být diagnóza založena na průkazu nádorových buněk ve sputu nebo po průkazu nádorových buněk v pleurálním výpotku. Nejčastěji však bývá definitivní diagnóza stanovena na základě odběru a vyšetření nádorové tkáně při bronchoskopickém vyšetření, při transparietální punkci pod CT kontrolou, mediastinoskopii, videotorakoskopii či torakotomii [16]. Intervenční výkony však nesou vyšší riziko krvácení. Mediastinoskopie je u SHDŽ vysoce riziková a u rozvinutých syndromů kontraindikována.
Léčba
SHDŽ vzniká velmi často akutně a často vede k rychlému zhoršování stavu nemocného [5]. Jeho léčba je závislá na etiologii obstrukce, závažnosti obtíží, prognóze onemocnění, preferenci léčebného postupu ze strany pacienta a na cílech léčby. Pacienty se závažně manifestovaným SHDŽ je vhodné zajistit konzervativním opatřením, zahrnující vyvýšení hlavy na lůžku a pomocnou oxygenoterapií.
Sporná často bývá léčba u pacientů, kteří nemají potvrzenu histologickou diagnózu. Radioterapie a chemoterapie by měla být zahájena u pacientů bez stanovené morfologické diagnózy pouze v případě rychle se rozvíjejících symptomů, u pacientů, u nichž byly četné pokusy o získání morfologické diagnózy neúspěšné nebo u nichž nasvědčují všechna ostatní vyšetření na maligní etiologii. Pokud to stav nemocného dovolí (není přítomna obstrukce dýchacích cest, snížení srdečního výdeje nebo mozkový edém), je vhodnější vyčkat se zahájením léčby až do výsledku definitivní diagnózy [14].
Symptomatická léčba
Symptomatická terapie zahrnuje užití kortikoidů (snižují zánětlivou odezvu a edém obklopující nádorovou tkáň) a diuretik. Potvrzení jejich účinnosti však nebylo prokázáno randomizovanými studiemi.
Radioterapie
Jestliže je obstrukce HDŽ způsobena nádorem, který není citlivý k chemoterapii, je radioterapie možností volby. Radioterapie může být zahájena také u pacientů, u nichž nemůže být histologická diagnóza stanovena a klinický stav pacienta se zhoršuje. Pro radioterapii se užívá mnoho dávkovacích režimů. Plán radioterapie obvykle zahrnuje 2-4 iniciální frakce 3-4 Gy následováno konvenční frakcionací 1,5-2 Gy denně do celkové dávky 30-50 Gy. Radiační dávka závisí na velikosti a radiosenzitivitě nádoru. Měla by být ozářena i zdravá tkáň v šíři 2 cm okolo tumoru. V průběhu radioterapie dochází ke zlepšení klinického stavu dříve, než dojde k objektivním známkám zmenšení na zadopředním skiagramu. Radioterapie zmírňuje obstrukci HDŽ u 70 % pacientů s plicním karcinomem a více než u 95 % pacientů s lymfomem [2]. Symptomatická úleva u pacientů s malobuněčným karcinomem byla zaznamenána od 62 do 80 %, zatímco u pacientů s nemalobuněčným karcinomem byla klinická odezva přibližně u 46 % nemocných [2]. V jedné ze studii dosáhlo více než 90 % pacientů parciální nebo kompletní odezvy s 3týdenním režimem 8 Gy podávaných 1krát týdně do celkové dávky 24 Gy [17].
Klinické studie ukazují, že asi kolem 10 % pacientů s bronchogenním karcinomem a 45 % pacientů s lymfomem léčených ozařováním žijí nejméně 30 měsíců [2].
Chemoterapie
Chemoterapii považujeme jako léčbu volby u chemosenzitivních nádorů jako jsou malobuněčný karcinom nebo lymfom. SHDŽ není negativní prognostický faktor a jeho přítomnost by neměla ovlivnit léčebný postup. Rychlé zahájení chemoterapie může vést ke kompletní či parciální odezvy, u pacientů s malobuněčným karcinomem více než v 80 % případů [2].
Trombolýza
V případě, že je SHDŽ způsoben trombózou okolo centrálního žilního katétru, léčba zahrnuje léčbu pomocí antifibrinolytik (streptokináza, urokináza, rekombinantní tkáňový aktivátor plazminogenu) nebo antikoagulancií (heparin, perorální antikoagulancia). V některých případech může být provedena trombektomie [12].
Intervenční radiologie
Stent do horní duté žíly zajistí rychlou úlevu během několika dnů u většiny pacientů se SHDŽ. Také může být indikován u těch pacientů, u kterých cílená onkologická léčba selhala.
Chirurgická léčba
Bypass SVC vede k úlevě od symptomů a je indikován u pečlivě vybrané skupiny pacientů (pacienti s pokročilým onemocněním, kteří se podrobují paliativní léčbě po selhání radioterapie a chemoterapie), častěji však bývá použit u pacientů s nenádorovou příčinou onemocnění [18].
Prognóza
Přežívání u pacientů se SHDŽ závisí hlavně na vyvolávající příčině a tíži základního onemocnění. U těch pacientů se SHDŽ, u nichž není příčinou maligní onemocnění a příčina je léčitelná, je životní prognóza dobrá. V případě maligního procesu prognóza pacienta závisí na histologickém typu tumoru a jeho citlivosti k chemoterapii a radioterapii.
MUDr. et Mgr. Yvonne Staňková, Ph.D.
www.fnbrno.cz
639 00 Brno
e-mail: yvastankova@centrum.cz
Doručeno do redakce: 21. 1. 2007
Přijato po recenzi: 20. 6. 2007
Sources
1. Hunter W. The history of an aneurysm of the aorta with some remarks on aneurysms in general. Med Observ Inq 1757; 1 : 323.
2. Urban T, Lebeau B, Chastang C et al. Superior vena cava syndrom in small-cell lung cancer. Arch Intern Med 1993; 153 : 384-387.
3. Kallab AM. Superior vena cava syndrome. eMedicine 2005. http://www.emedicine.com/med/topic2208.htm
4. Shrestha J et al. Superior vena cava syndrome due to metastatic transitional cell carcinoma. Asian Cardiovasc Thorac Ann 2000; 8 : 280-282.
5. Skřičková J, Babičková L. Respirační symptomy. In: Vorlíček J, Adam Z, Pospíšilová Y et al. Paliativní medicína. Praha: Grada Publishing 2004.
6. Schindler N, Vogelzang RL. Superior vena cava syndrome: experience with endovascular stents and surgical therapy. Surg Clin North Am 1999; 79 : 683-694.
7. Loutsidis M et al. Actinomycosis presenting as superior vena cava syndrome in a young puerperal woman. J Thorac Cardiovasc Surg 2000; 120 : 1009-1010.
8. Baldari E et al. Aortic pseudoaneurysm as a rare cause of superior vena cava syndrome: A case report. Angiology 2006; 57 : 363-366.
9. Invase N et al. Mediastinal fibromatosis presenting with superior vena cava syndrome. Respiration 1999; 66 : 464-466.
10. Zatloukal P, Petruželka L. Syndrom horní duté žíly. In: Zatloukal P, Petruželka L Karcinom plic. Praha: Grada Publishing 2001.
11. Netref FH. Superior vena cava syndrome. In: Netter FH The CIBA Collection of Medical Illustrations: Respiratory System. Newark (NJ): CIBA Pharmaceutical Company 1980; 164.
12. Baudem SJ. Superior vena cava syndrome induced by bronchogenic carcinoma: is this an oncological emergency? Australas Radiol 1993; 37 : 363-366.
13. Stewart IE. Superior vena cava syndrome: an oncologic complication. Semin Oncol Nurs 1996; 12 : 312-317.
14. Schraufnagel DE, Hill R, Leech JA et al. Superior vena caval obstruction: is it a medical emergency? Am J Med 1981; 70 : 1169-1174.
15. Eren A, Karaman A, Okur H. The superior vena cava syndrome caused by malignant disease imaging with multi-detector row CT. Eur J Radiol 2005; 59 : 93-103.
16. Hsu JW, Chiang CD, Hsu WH et al. Superior vena cava syndrome in lung cancer: an analysis of 54 cases. Gaoxiong Yi Xue Ke Xue Za Zhi 1995; 11 : 568-573.
17. Rodrigues CI, Njo KH, Karim AB Hypofractionated radiation therapy in the treatment of superior vena cava syndrome. Lung Cancer 1993; 10 : 221-228.
18. Doty DB Bypass of superior vena cava: six years’ experience with spiral vein graft for obstruction of superior vena cava due to benign and malignant disease. J Thorac Cardiovasc Surg 1982; 83 : 326-338.
Labels
Diabetology Endocrinology Internal medicine
Article was published inInternal Medicine

2007 Issue 11-
All articles in this issue
- Diagnostic benefit of the use of implanted loop recorder (Reveal Plus) for patients with syncope with unclear aetiology
- Long term results of cardiac resynchronisation therapy for patients with severe heart failure
- Utilisation of Glykogen Phosphorylase BB measurement in the diagnosis of acute coronary syndromes in the event of chest pain
- Basic fibroblast growth factor (bFGF) and vascular endothelial growth factor (VEGF) are elevated in peripheral blood plasma of patients with chronic lymphocytic leukemia and decrease after intensive fludarabine-based treatment
- Variability of plasmatic levels of big endothelin and NT-proBNP in patients with heart failure in a chronic haemodialysis programme
- Endoscopic diagnosis and treatment of biliary complications after laparoscopic cholecystectomy
- The influence of obesity on the gene expression of adiponectin and its receptor in subcutaneous adipose tissue
- Rituximab (MabThera®) – a new biological medicine in rheumatoid arthritis therapy
- Superior vena cava syndrome (definition, aetiology, physiology, symptoms, diagnosis and treatment)
- Endoscopic cytoscopy
-
Diagnostika a léčba chronické hepatitidy B
Doporučený postup České hepatologické společnosti České lékařské společnosti J. E. Purkyně a Společnosti infekčního lékařství České lékařské společnosti J.E. Purkyně
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Superior vena cava syndrome (definition, aetiology, physiology, symptoms, diagnosis and treatment)
- Rituximab (MabThera®) – a new biological medicine in rheumatoid arthritis therapy
- Diagnostic benefit of the use of implanted loop recorder (Reveal Plus) for patients with syncope with unclear aetiology
- Endoscopic diagnosis and treatment of biliary complications after laparoscopic cholecystectomy
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

