-
Medical journals
- Career
Předpokládané náklady na terapii diabetes mellitus a jeho pozdních komplikací v ČR – předbě
Authors: D. Bartášková 1; R. Kožnarová 2; M. Kvapil 1
Authors‘ workplace: Diabetologické centrum, Interní klinika 2. lékařské fakulty UK a FN Motol, Praha, přednosta doc. MUDr. Milan Kvapil, CSc. 1; Centrum diabetologie IKEM, Praha, přednostka prof. MUDr. Terezie Pelikánová, DrSc. 2
Published in: Vnitř Lék 2005; 51(3): 304-313
Category: Original Contributions
Overview
Článek přináší odhad ročních nákladů na jednotlivé způsoby terapie diabetes mellitus 1. a 2. typu v České republice v roce 2002. Přináší též předpokládané náklady na terapii pozdních komplikací diabetes mellitus. Jedná se o pilotní studii, jejímž cílem je sestavit ekonomický model léčby diabetu. Byly sledovány pouze přímé zdravotnické náklady. Provedli jsme odhad nákladů na terapii dietou, PAD, PAD + inzulin a na terapii inzulinem. Hodnotili jsme následující pozdní komplikace: diabetická retinopatie, slepota, diabetická nefropatie, hemodialýza, transplantace, amputace, diabetická noha. Propočetli jsme též náklady na terapii diabetické neuropatie a makrovaskulárních komplikací. Při výpočtu nákladů jsme vycházeli z předpokladu, že každý pacient s diabetem je léčen podle standardů pro terapii diabetu a jeho komplikací. Každý doporučený zdravotní výkon jsme podle sazebníku výkonů a jeho bodového ohodnocení převedli na koruny. Ve stanovení ceny léků jsme vycházeli z doporučených denních dávek a cen uvedených v databázi AISLP. Data o absolutním počtu pacientů léčených v roce 2002 jednotlivými způsoby terapie diabetu a data o počtu pacientů s pozdními komplikacemi diabetu jsme získali z Ústavu zdravotnických informací a statistiky. Celkové roční náklady na terapii diabetu jsme odhadli na 8,35 miliardy korun. Celkové roční náklady na terapii pozdních komplikací jsme pak vyčíslili na 5,164 miliardy korun.
Klíčová slova:
diabetes mellitus – finanční náročnost – přímé náklady pozdní komplikace diabetu – terapie diabetuÚvod
Finanční náročnost terapie diabetes mellitus, zejména pak jeho chronických komplikací, s rozvojem nových technologií stoupá. Počet diabetiků 1. i 2. typu rychle roste. Porovnámeli rok 1994 a 2000, tak celosvětově vzrostl počet diabetiků 1. typu o 57 % a počet diabetiků 2. typu o 60 % [10]. Dochází k výraznému nárůstu nákladů na zajištění jejich zdravotní péče. Světové studie ukazují, že více než polovinu z celkových nákladů na diabetes představují náklady na terapii pozdních komplikací [9]. Během posledních 10 let byly prezentovány výsledky řady studií, které ovlivnily přístup k terapii diabetu 1. i 2. typu. Studie DCCT (Diabetes Control and Complication Trial) sledovala vliv konvenční a intenzifikované inzulinové terapie na průběh diabetu 1. typu. Výsledky byly hodnoceny především z hlediska dopadu terapie na pacienta s diabetem, ale též z hlediska farmakoekonomiky. Bylo prokázáno, že normoglykemie je častěji dosaženo intenzifikovanou inzulinovou terapií (inzulin 4krát denně nebo inzulinová pumpa), a dochází tak k redukci výskytu i k redukci progrese mikrovaskulárních komplikací diabetu [35]. Další významná práce, která ovlivnila přístup k pacientům s diabetem 2. typu, byla UKPDS studie (United Kingdom Prospective Diabetes Study). Porovnávala různé způsoby terapie a jejich vliv na rozvoj mikro - a makrovaskulárních komplikací diabetu 2. typu. I zde bylo statisticky prokázáno, že dosažení těsné metabolické kompenzace vede ke snížení výskytu mikrovaskulárních komplikací [38,39]. Je již obecně přijímanou skutečností, že se téměř u všech diabetiků 1. typu snažíme v terapii dosáhnout euglykemie, a docílit tak oddálení pozdních komplikací či zpomalení jejich progrese. U diabetiků 2. typu tomu tak ale dosud běžně nebylo. Ukazuje se, že bude nutno změnit přístup k vedení terapie pacienta s diabetem 2. typu. Vždyť představují 92 % všech pacientů s diabetem. Díky zlepšující se úrovni zdravotní péče stoupá průměrná doba života, stoupá tedy počet pacientů s pozdními komplikacemi diabetu. Náklady na zajištění odpovídajícího způsobu terapie diabetu stoupají s rozvojem pozdních komplikací.
Výsledky některých prací ukazují, že intenzifikovaná inzulinová terapie, třebaže je finančně náročnější, pokud vede k optimální metabolické kompenzaci, má pozitivní vliv na oddálení pozdních komplikací diabetu, a lze tak očekávat konečnou finanční úsporu [33,36,37]. Zahraniční údaje říkají, že stanovení nákladů na terapii nemoci je svízelné, v jeho určování není jednotnost, nicméně se z jednoznačných důvodů touto problematikou zabývá řada prací [5,8,9,10,12,17,22,29,32,33,36,37]. V naší literatuře jsme nenašli mnoho informací o konkrétní finanční náročnosti terapie pacientů s diabetem. 2 práce se věnují stanovení nákladů na terapii syndromu diabetické nohy [4,6].
Cíl práce
Cílem naší práce proto bylo:
- odhadnout, jaké jsou náklady na různé způsoby terapie diabetes mellitus a jeho pozdních komplikací v České republice;
- pomocí dat ze zahraničních studií upozornit na skutečnost, že pokud by všichni lékaři (a také zdravotní pojišťovny) starající se o pacienty s diabetem akceptovali terapeutické postupy prokázané velkými epidemiologickými studiemi, mohlo by dojít k redukci nákladů na diabetes.
Soubor a metody
Náklady na terapii můžeme rozčlenit na přímé medicínské (= zdravotnické), přímé nemedicínské (transport pacienta, čas na cestu k lékaři, hlídání dětí apod) a nepřímé. Přímé zdravotnické náklady lze ještě dále dělit na fixní a variabilní. Nepřímé náklady jsou nejobtížněji vyčíslitelné. Zahrnují cenu nemoci. Tedy finanční zdroje, které jsou ztraceny (protože nevzniknou) v důsledku nemožnosti pracovat (pracovní neschopnost, předčasné úmrtí, invalidní důchod) [40]. Za relativně nejlépe dopočitatelné považujeme náklady přímé zdravotnické. V naší práci jsme se proto pokusili vyčíslit, jaké jsou přímé fixní zdravotnické náklady na roční terapii diabetu a jeho pozdních komplikací. Mezi přímé náklady patří: farmakoterapie, lékařské výkony, prostředky zdravotnické techniky, vyšetření pomocná a laboratorní. Kalkulovali jsme pouze náklady hrazené zdravotními pojišťovnami. Hodnotili jsme následující způsoby terapie diabetu: dieta, dieta + PAD, PAD + inzulin, inzulin konvenční režim (inzulin 2krát denně), intenzifikovaný inzulinový režim (inzulin více než 3krát denně = MDI – multiple daily injections), inzulinová pumpa (CSII). Z dlouhodobých komplikací diabetu jsme hodnotili: incipientní diabetickou nefropatii, diabetickou nefropatii s dialýzou, diabetickou retinopatii, slepotu vzniklou v důsledku diabetické retinopatie, syndrom diabetické nohy, amputaci dolní končetiny. Taktéž jsme hodnotili náklady na léčbu periferní diabetické neuropatie, autonomní neuropatie a náklady na makrovaskulární komplikace: ischemickou chorobu dolních končetin (ICHDK), ischemickou chorobu centrálního nervového systému (ICHCNS) a ischemickou chorobu srdeční (ICHS). Protože však nejsou k dispozici přesná data o počtu diabetiků s těmito komplikacemi, nebyla částka na jejich terapii do celkových nákladů započtena. Pouze jsme se pokusili odhadnout celkové roční náklady na tyto další komplikace diabetu (tab. 9, 10).
Při kalkulaci nákladů jsme postupovali podle doporučených standardů v léčbě jednotlivých typů terapie diabetu či komplikací [2,3,7,11, 32,34]. Každý doporučený výkon jsme ocenili podle jeho bodového ohodnocení tak, jak je dáno v seznamu zdravotních výkonů [28]. Dále jsme započetli cenu doporučených léků v průměrné denní dávce. Vycházeli jsme částečně ze zkušeností našeho pracoviště (např. odhad spotřeby glukagonu) a z doporučených denních dávek a cen uvedených v databázi AISLP. Cenu spotřebního materiálu (proužky do glukometru, glukometry, testovací proužky pro vyšetření moči, jehličky, lancety, inzulinové pumpy a jejich spotřební materiál) jsme započítali v maximální výši, která je zdravotními pojišťovnami na rok hrazena. Tímto způsobem jsme vykalkulovali náklady na roční terapii 1 pacienta, léčeného různými způsoby (dieta, PAD, PAD + inzulin, inzulin). Součinem této částky a čísel, která udávají, kolik pacientů je léčeno konkrétním druhem terapie, jsme vypočetli celkové roční náklady na terapii diabetu. Obdobně jsme postupovali při odhadu nákladů na roční terapii pozdních komplikací diabetu. Data o počtu všech diabetiků, kteří jsou léčeni určitým způsobem či mají chronické komplikace diabetu, byla získána z Ústavu zdravotnických informací a statistiky [18,19]. Jakým konkrétním způsobem jsme došli k výsledkům, ukazují příklady (tab. 1, 2, 5).
Částky, které uvádíme, představují vždy roční náklady v korunách. Hodnota bodu je stanovena nařízením vlády a zdravotními pojišťovnami individuálně pro každé zdravotnické zařízení. Pro rok 2001 byla průměrná hodnota bodu pro státní zdravotnická zařízení 0,85 korun za 1 bod [15]. S touto hodnotou jsme kalkulovali naše výpočty.
Výsledky
V České republice bylo k 31. 12. 2001 653 418 diabetiků [19]. Podle výše uvedených principů jsme dospěli k následujícím nákladům na léčbu diabetu v ČR. Celkové roční náklady na terapii diabetu představují 8,35 miliardy korun. Celkové roční náklady na terapii chronických komplikací diabetu činí 5,164 miliardy korun. Příjem zdravotních pojišťoven za rok 2001 je odhadován na 120 miliard Kč. Vztaženo k této částce, představují roční náklady na diabetes asi 11,26 % této sumy. Tedy částka na terapii diabetu a jeho komplikací činí asi 11,26 % z celkových výdajů na zdravotnictví, které jsou hrazeny ze zdravotního pojištění.
V tab. 1 a 2 jsou uvedeny příklady konstrukce dat, která udávají, jakým způsobem jsme postupovali při stanovení nákladů na terapii diabetu.
Table 1. Příklad konstrukce dat, náklady na roční terapii pacienta s diabetem 2. typu léčeného PAD. 
* Laboratorní vyšetření: M+S, bílkovina kvantitativně, clearence kreatininu, KM, urea, kreatinin, cholesterol, HDL-cholesterol, LDL-cholesterol, triacylglyceroly, AST, ALT, K, Na, Ca, TSH, kultivace moči Table 2. Příklad konstrukce dat. Pacient léčený režimem vícečetných denních injekcí inzulinu (MDI). 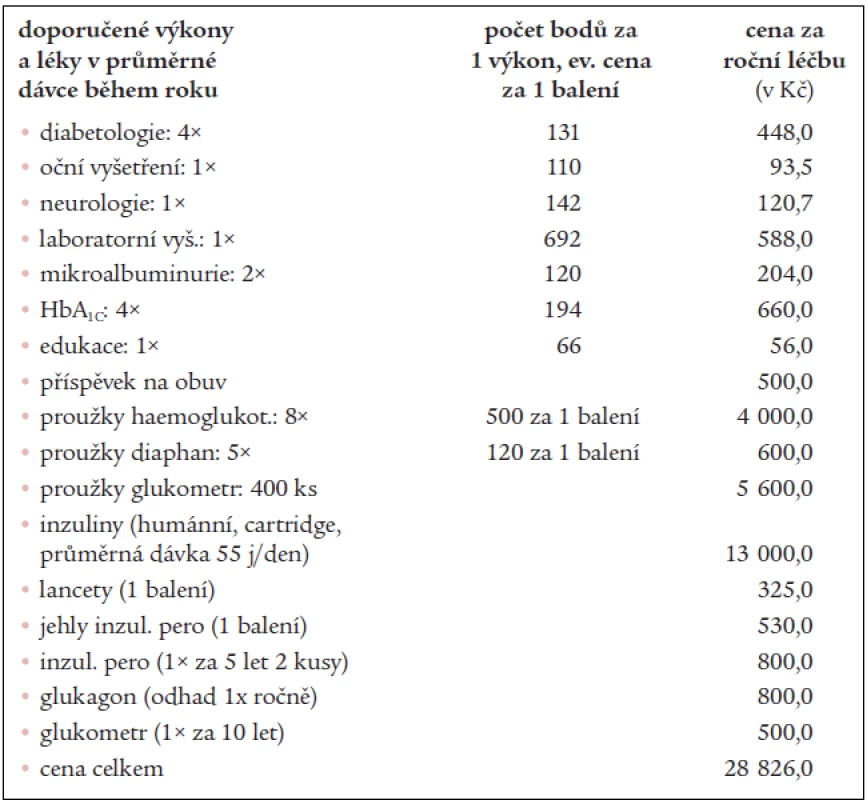
Náklady na všechny sledované způsoby terapie diabetu, ke kterým jsme došli výše uvedeným způsobem, jsou uvedeny v tab. 3.
Table 3. Odhad ročních nákladů na jednotlivé způsoby terapie diabetu na 1 pacienta. 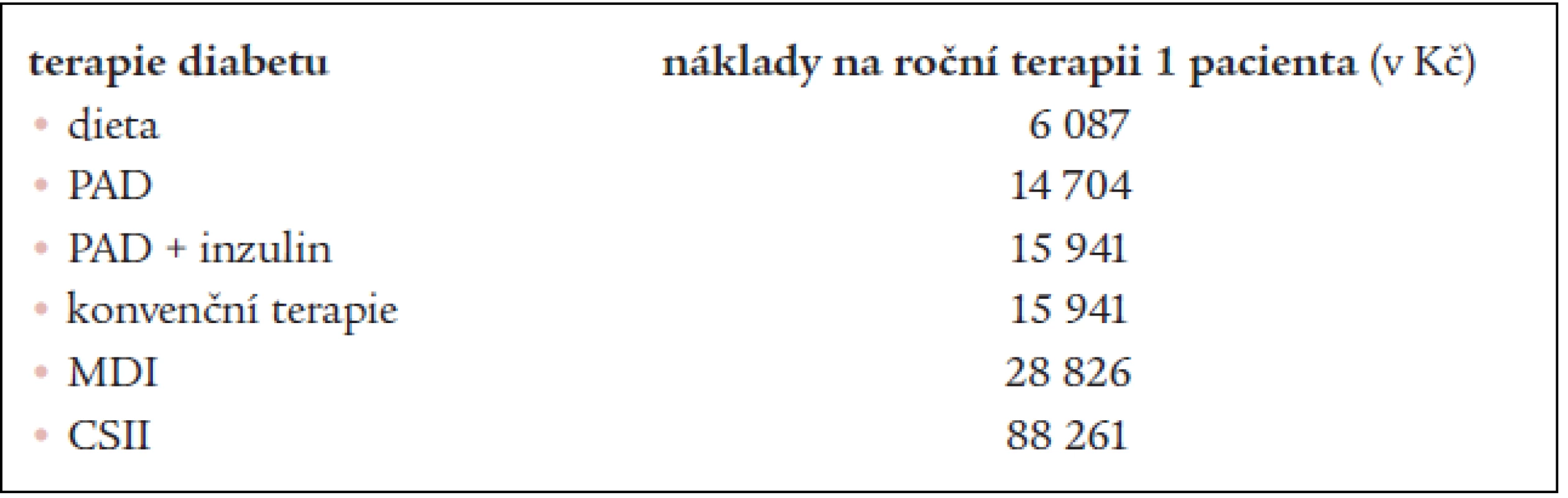
Na základě vypočítaných dat a s využitím dat publikovaným v ročence Péče o nemocné s diabetem [19] jsme vyčíslili celkové roční náklady na terapii pacientů s diabetem. Celkové roční náklady na terapii diabetu v České republice jsou 8,35 miliard korun (tab. 4).
Table 4. Celkové roční náklady na jednotlivé druhy terapie diabetu. 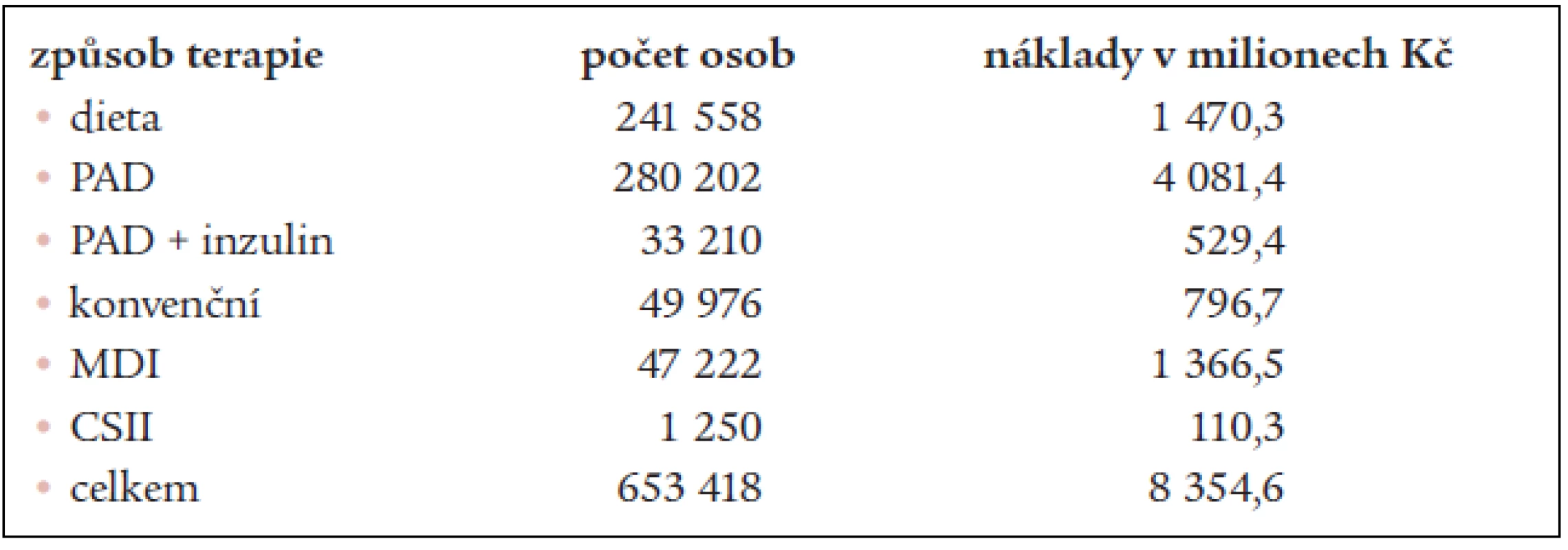
Pro názornost výpočtu nákladů na pozdní komplikace diabetu uvádíme, jakým způsobem jsme hodnotili náklady na léčbu chronického renálního selhání pomocí hemodialýzy. Nebyly započítány náklady na terapii diabetu, pouze náklady na léčbu vlastní komplikace (tab. 5).
Table 5. Příklad konstrukce dat, náklady na roční terapii 1 pacienta léčeného pomocí hemodialýzy. 
** Odběry: protenurie kvantit., M+S, moč bakteriologicky, urea, kreatinin, KM, Na, K, Cl, Ca, P, ALP, AST, triacylglyceroly, cholesterol, HDL-cholesterol, LDL-cholesterol, CB, albumin, KO, clearence kreatininu, koagulace, Astrup * užívá se u 77 % dialyzovaných, dávka 3× 20 000 IU/týden Obdobně jako při výpočtu nákladů na jednotlivé způsoby terapie diabetu jsme postupovali při odhadu nákladů na léčbu pozdních komplikací (tab. 6).
Table 6. Roční náklady na léčbu jednotlivých pozdních komplikací diabetu na 1 pacienta v Kč. 
Na základě výsledků, které ukazují cenu za roční léčbu 1 pacienta s danou komplikací diabetu, a dat o počtu diabetiků léčených pro pozdní komplikace diabetu [19,18] jsme vyčíslili celkové roční náklady na terapii chronických komplikací diabetu na 5,164 miliardy korun (tab. 8).
Table 7. Odhad celkových ročních nákladů v milionech Kč na léčbu všech pozdních komplikací diabetu. 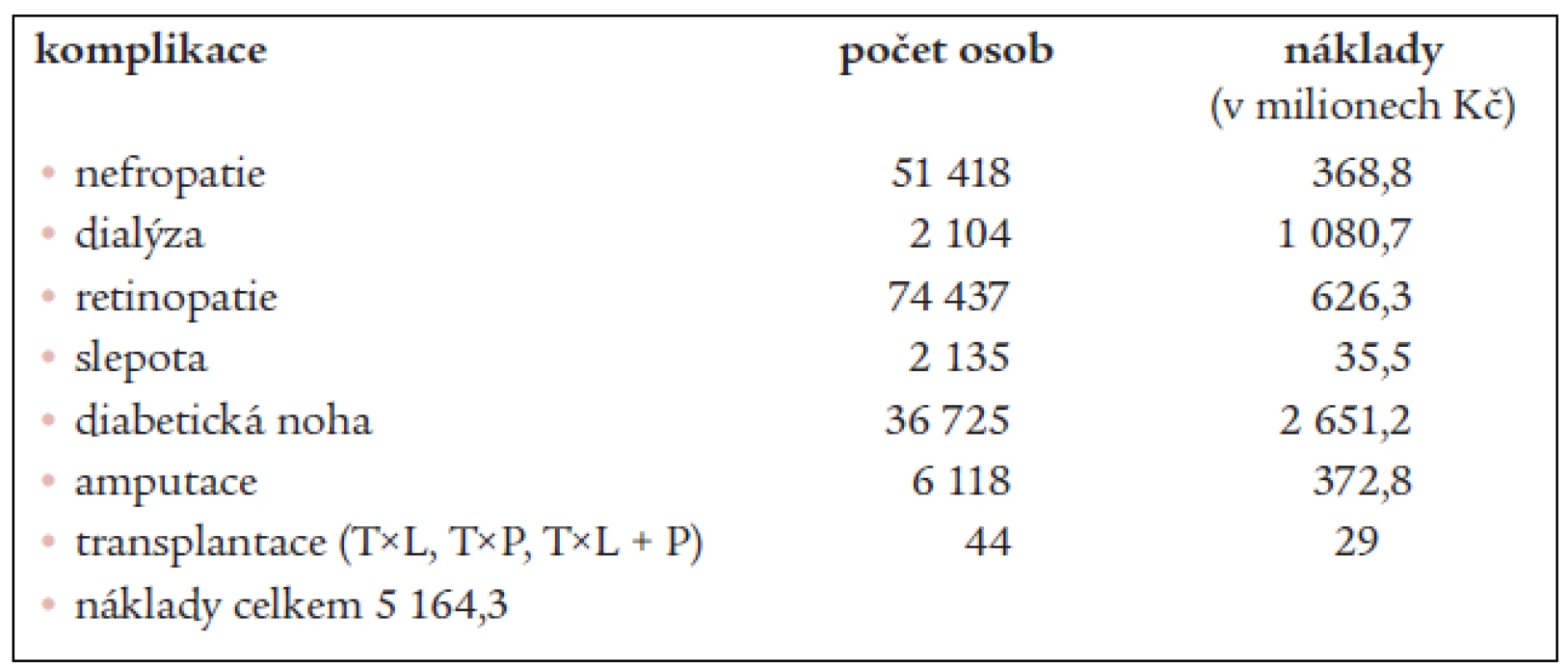
Je zřejmé, že náklady na léčbu komplikací, jejichž počet není znám, nejsou zanedbatelné. Proto jsme se navíc pokusili odhadnout náklady na terapii diabetické neuropatie a ischemické choroby srdeční (tab. 7, 9, 10). Třebaže přesná data o počtu diabetiků, kteří jsou v naší republice léčeni pro diabetickou neuropatii nebo ICHS, nejsou k dispozici, v literatuře existují odhady jejich výskytu. Pomocí těchto dat jsme se pokusili stanovit jejich finanční náročnost [38,39]. Prevalence diabetické neuropatie je vysoká. Je udávána asi 32 % u diabetiků 1. i 2. typu, autonomní neuropatií trpí asi 25 % diabetiků 1. typu a 33 % diabetiků 2. typu [1,10,38]. Pro náš výpočet jsme započítali průměrnou 29% prevalenci autonomní neuropatie u všech diabetiků. Náklady na 1roční terapii neuropatie senzitivní či motorické byly vypočítány jako průměrná hodnota nákladů na neuropatii lehkou a těžkou. Výsledkem je tedy průměrná částka 15 030,0 korun za roční léčbu 1 pacienta s neuropatií (tab. 9).
Table 8. Odhad ročních nákladů na terapii komplikací, o jejichž počtu v populaci diabetiků nejsou přesná data. Náklady na léčbu 1 pacienta. 
Table 9. Odhad ročních nákladů na terapii diabetické neuropatie. 
Celkové výdaje na roční léčbu diabetické neuropatie jsme vyčíslili téměř na 6 miliard korun. Z praxe víme, že autonomní diabetická neuropatie nebývá často podrobně vyšetřována, a tedy adekvátně léčena. Proto soudíme, že částka na léčbu autonomní neuropatie bude nižší, nicméně i když započteme pouze léčbu diabetické senzitivní a motorické neuropatie, pohybuje se výsledná roční částka kolem 3 miliard korun.
Pro odhad nákladů na léčbu diabetiků trpících ischemickou chorobu srdeční jsme použili výsledky studie UKPDS. Studie UKPDS se podrobně zabývá hodnocením stavu kompenzace diabetu a vznikem pozdních komplikací diabetiků 2. typu. Posuzovala též závislost vzniku makrovaskulárních komplikací na výši hladiny glykozylovaného hemoglobinu. Při hladině HbA1C kolem 5–6 % je incidence ischemické choroby srdeční 15 % při nárůstu 8–9 % je incidence téměř 30 %, při vzrůstu k hladině HbA1C k 10 % stoupá incidence ICHS na 40 % [38,39]. Tuto závislost jsme použili pro výpočet odhadu procenta diabetiků s přítomnou ischemickou chorobou srdeční (tab. 10).
Table 10. Odhad ročních nákladů na terapii ICHS u pacientů s diabetem. 
Pokud vycházíme z reálného předpokladu, že průměrná hladina HbA1C našich pacientů se pohybuje mezi 8–9 % (zkušenosti našeho pracoviště), potom lze z prezentované závislosti odvodit, že této úrovni glykozylovaného hemoglobinu odpovídá asi 30% četnost ischemické choroby srdeční [38]. Data byla sledována pouze pro diabetiky 2. typu, proto jsme do celkové částky diabetiky 1. typu započítali. Vynásobením roční částky, která je vynaložena na léčbu ICHS a celkového odhadnutého počtu diabetiků, kteří trpí ICHS, jsme vyčíslili celkovou částku na roční léčbu ICHS u všech diabetiků 2. typu, která činí asi 12 miliard korun (tab. 10).
Diskuse
V naší práci jsme kalkulovali pouze přímé zdravotnické náklady. Tyto je ještě možno dělit na fixní a variabilní [40]. V našich výpočtech jsou zahrnuty náklady fixní. Tedy takové, které by vznikly, kdyby léčba pacienta probíhala podle „učebnice“. Naše kalkulace jsou tedy jistě zkresleny o náklady variabilní, které jsme nezapočítali. Jedná se o náhle vzniklé stavy, léčbu těžkých hypoglykemií, dekompenzaci nemoci. Léčbu hypoglykemie jsme obsáhli pouze započítáním průměrně 1 injekce glukagonu na pacienta a rok léčby. Dále je potřeba si znovu uvědomit, že do nákladů na terapii nemoci se započítávají ještě náklady přímé nemedicínské a nepřímé (viz výše).
Co všechno tedy ovlivňuje námi sbíraná data?
- Máme nedostatek informací o absolutním počtu pacientů, kteří jsou léčeni pro všechny druhy pozdních komplikací diabetu. Jde především o diabetickou neuropatii, která je komplikací častou a v našich propočtech jsme pouze zhruba odhadli náklady na její roční terapii. Nezapočítali jsme je do konečné roční částky. To stejné platí o makrovaskulárních komplikacích. Léčba všech typů postižení velkých cév je velmi drahá, jen obtížně lze však odhadnout, kolik diabetiků je tak léčeno.
- Problematické vyčíslení variabilních přímých zdravotnických nákladů. Námi nebyly započítány.
- Velmi obtížné je sledování přímých nemedicínských nákladů. Námi nebyly započítány.
- Téměř nemožné je vyčíslení nepřímých nákladů. V naší práci nebyly nepřímé náklady na terapii hodnoceny. Jde o částku, která se velmi obtížně vyčísluje, protože zahrnuje náklady za ušlý zisk v době pracovní neschopnosti, předčasné úmrtní z důvodů nemoci, doprovod členů rodiny na vyšetření, příspěvky na speciální pomůcky apod. V jedné švýcarské práci vyčíslili nepřímé náklady na roční léčbu slepoty na 24 000 švýcarských franků, zatímco přímé náklady na terapii slepoty v této práci činily 1 000 franků [17].
- Ne všechny lékaři provedené zdravotnické výkony jsou zdravotními pojišťovnami hrazeny. Například kód edukace je hrazen pro diabetiky 5krát během 1 týdne, ale jen 1krát po stanovení diagnózy. Každý, kdo se zabývá terapií pacientů s diabetem ovšem ví, že pacienty musí edukovat opakovaně [28].
Z uvedených příčin je zřejmé, že naše výpočty představují hrubý odhad nákladů na léčbu diabetu. Třebaže jsou však naše data jistě nepřesná, jisté je, že konečné náklady na terapii diabetu a jeho komplikací budou vyšší než námi prezentované výsledky.
V České republice je podobně jako v Evropě téměř 92 % diabetiků 2. typu a jen necelých 7 % diabetiků 1. typu [1]. Je tedy zřejmé, že maximum finančních zdrojů spotřebují diabetici 2. typu. Trendy v narůstajícím počtu diabetiků ukazují, že problém finanční náročnosti léčby diabetu a zejména pak jeho drahých komplikací bude stále naléhavější. Počet diabetiků v ČR stoupl z 396 007 v roce 1985 na 653 418 v roce 2001 [1,19].
Stoupá též počet diabetiků s diabetickou nefropatií [18]. Náklady na chronickou dialýzu jsou extrémní. Proto jsme také uvedli (tab. 5), jakým způsobem jsme dospěli k této částce. Technické postupy jsou finančně obdobné, navíc práce českých lékařů je jistě hodnocena níže. Domníváme se, že vysoká cena může být dána i počtem pacientů, kteří jsou léčeni erytropeotinem. V našich podmínkách je to asi 77 % všech dialyzovaných [18]. Náklady na terapii erytropoetinem činí 26 % z celkové částky, která je na roční dialyzační léčbu vynaložena. Třebaže procento dialyzovaných diabetiků je malé – tvoří 0,3 % všech pacientů s diabetem [18,19], roční náklady na jejich dialýzu tvoří 21 % z námi kalkulovaných nákladů na roční terapii všech sledovaných pozdních komplikací diabetu. Nutno ovšem připomenout, že do celkových ročních nákladů nebyla zakalkulována cena za léčbu diabetické neuropatie a makrovaskulárních komplikací.
Syndrom diabetické nohy je další komplikací, která je finančně náročná, terapie vyžaduje dlouhodobou hospitalizaci a rehabilitaci, pacienti následně často vyžadují zajištění sociální služby. Téměř 77 % pacientů starších 75 let po amputaci vyžaduje následnou finanční podporu a sociální služby. Toto jsou nepřímé výdaje, které ve většině zahraničních prací (stejně tak v naší) nejsou kalkulovány, třebaže se předpokládá, že tvoří 40–50 % z celkových nákladů na chronická onemocnění [4,32]. Námi kalkulované přímé náklady na roční terapii syndromu diabetické nohy činí 72 191 korun, náklady na amputaci 60 945 korun za rok. Čechurová et al prezentovali práci, která hodnotila celkové přímé náklady na terapii diabetické nohy. Půlroční léčba byla vyčíslena na 34 500 korun na 1 pacienta [6]. Při stanovení nákladů vycházeli ze všech zdravotnických výkonů, předepsaných léků, které byly u konkrétních pacientů za sledované období provedeny a hrazeny zdravotními pojišťovnami. Třebaže ke konečné částce dospěli jiným způsobem, výsledná suma po přepočtu na cenu léčby za 1 rok se výrazně neliší od námi vykonstruované (72 191 vs 69 000 korun). Brunerová a Anděl sledují ekonomické náklady na primární, sekundární a terciální prevenci syndromu diabetické nohy [4]. Náklady na primární prevenci byly kalkulovány obdobně jako v naší práci na základě doporučených denních dávek a cen uvedených v databázi AISLP. Pro srovnání náklady na terapii diabetu pomocí intenzifikovaného inzulinového režimu za použití inzulinových dávkovačů a humánních inzulinů byly vyčísleny na 21 610 korun za rok. V naší práci jsme dospěli k částce 28 826 korun. Další výsledky této práce ukazují, že jednoznačně nejdražší je terciální prevence. První rok po amputaci je možné vyčerpat až 400 000 korun. Do této částky ovšem byly započítány nejen přímé zdravotnické náklady, ale i sociální dávky, lázeňská péče [4]. V USA činí náklady na amputaci 40 563 dolarů [6,8,13]. Posuzování nákladů na léčbu diabetické nohy má mnoho úskalí. Je nutno rozlišit, zda částka představuje krátkodobé nebo dlouhodobé náklady. Krátkodobé náklady představují cenu do zhojení defektu, do dlouhodobých nákladů se zahrnují ještě výdaje na léčbu opakovaných ulcerací, dále výdaje spojené s invaliditou [21,32]. Nutno také rozlišit, zda jsou náklady spojené s amputací, či nikoliv. Z tohoto hlediska byla např. rozdělena Švédská studie, podle níž náklady na kompletní zhojení ulcerací bez amputace činily mezi 16 000 až 26 700 dolary, náklady po vysoké amputaci činily mezi 43 100 a 63 100 dolary [32]. Údaje byly zjišťovány z prospektivní studie. Důležité je, že další studie prokázaly skutečnost, že multidisciplinární přístup v léčbě syndromu diabetické nohy, zahrnujícím mimo jiné i důslednou prevenci, snižuje počet amputací a celkové náklady [8,13,21,32]. Relativně nízké výdaje na preventivní podiatrickou péči (zahrnující kontroly nohou, preventivní obuv, odstranění hyperkeratóz, edukaci diabetika), které sníží množství ulcerací a amputací až o 85 %, jsou ekonomicky výhodné ve srovnání s vysokými náklady na terapie ulcerací nebo amputací [32].
Data ze světových studií ukazují, že náklady na terapii pozdních komplikací představují více než polovinu celkových nákladů na diabetes [9]. Podobně v naší práci, pokud bychom započetli cenu pozdních komplikací, jejich celkový počet není v ČR statisticky hodnocen (neuropatie, makrovaskulární komplikace), více než polovinu nákladů na léčbu diabetu představují náklady na terapii pozdních komplikací. Proto se řada studií zabývá posouzením různě náročných způsobů terapie diabetu. Otázkou je, zda se prokáže, že dražší způsob léčby, který vede k normoglykemii, a tak oddálí pozdní komplikace diabetu, může být v konečné fázi ekonomicky výhodnější. DDCT studie prokázala vliv intenzifikované inzulinoivé terapie (IIT) na zpomalení vzniku a progrese pozdních komplikací diabetu 1. typu v porovnání s konvenční inzulinovou terapií. Obdobné výsledky byly později dosaženy rovněž ve studii UKPDS, v rámci níž byl sledován vliv IIT na stav komplikací diabetiků 2. typu [38,39]. Vzhledem k možným nežádoucím účinkům hypoglykemie bylo zjištěno, že největší profit z těsné metabolické kontroly dosahují diabetici nad 13 let a diabetici bez pokročilých diabetických komplikací [36]. Pokud tedy chceme pacienta uchránit před vznikem pozdních komplikací diabetu, je nutno intenzivní terapii zahájit včas. Výsledky DCCT studie byly použity pro ekonomické analýzy, jejichž cílem bylo zjistit, zda použití finančně náročnější IIT oproti 2–3krát levnější konvenční terapii inzulinem může vést ke konečné finanční úspoře. Pro hodnocení ekonomické prospěšnosti různých způsobů terapie jsou používány počítačové simulační modely, protože doba od intervence do výsledků je v reálném životě velmi dlouhá. Studie DCCT netrvala tak dlouho, aby bylo potvrzeno, že s těsnou kontrolou diabetu dojde k oddálení také konečných fází mikrovaskulárních komplikací. Přesto lze s pomocí dosažených výsledků a počítačových simulačních programů předpokládat trvalou redukci komplikací a oddálením pozdních fází finančně náročných pozdních komplikací diabetu, což následně vede ke konečné finanční úspoře [12,31,33,36,37].
V našich finančních konstrukcích jsme se pokusili nastínit možnou finanční úsporu celkových výdajů na léčbu diabetiků 2. typu redukcí vzniku makrovaskulárních komplikací použitím intenzifikované inzulinové terapie. Východiskem je fakt, že intenzifikovaná inzulinová terapie (dále IIT) redukuje vznik makrovaskulárních komplikací o 41 % [35]. Pokud připustíme odhadnuté náklady na roční terapii makrovaskulárních komplikací (v podobě ICHS) na 12 miliard korun (tab. 10), pak se redukcí těchto komplikací o 41 % celková roční částka sníží téměř o 5 miliard korun. Aktuální roční náklady pouze na terapii diabetiků 2. typu, kteří jsou léčeni pro ICHS, jsme vypočetli na 2,72 miliard korun (tab. 11). K výpočtu byla použita data z ÚZIS a námi odhadnutého počtu diabetiků s ischemickou chorobou srdeční. ÚZIS udává, že z celkového počtu diabetiků 2. typu je pomocí IIT léčeno 7,4 % pacientů [19]. Do režimu IIT jsme obdobně jako ve studii DCCT zahrnuli léčbu pomocí MDI (aplikace více než 3 dávek inzulinu denně) či CSII (inzulinová pumpa), proto roční částka na terapii IIT je průměrnou částkou za tyto dva způsoby terapie a činí 58 599 korun. Pro zajištění těsné metabolické kontroly diabetu předpokládejme, že 20 % všech diabetiků je léčeno IIT (MDI nebo CSII), ostatní způsoby terapie ponecháváme beze změny. Poté roční náklady na terapii diabetu vzrostou na 3,7 miliardy korun (tab. 11). Odhadované úspory, pokud použitím IIT dojde k redukci vzniku ICHS o 41 % i se započtením vyšších výdajů na zajištění optimální metabolické kontroly diabetu dražším způsobem terapie, ukazuje tab. 12. Roční úspory by pak mohly představovat necelé 4 miliardy korun.
Table 11. Porovnání odhadovaných současných nákladů na terapii ICHS a hypotetických nákladů na terapii ICHS těch diabetiků, kteří jsou častěji léčeni intenzifikovanou inzulinovou terapií. 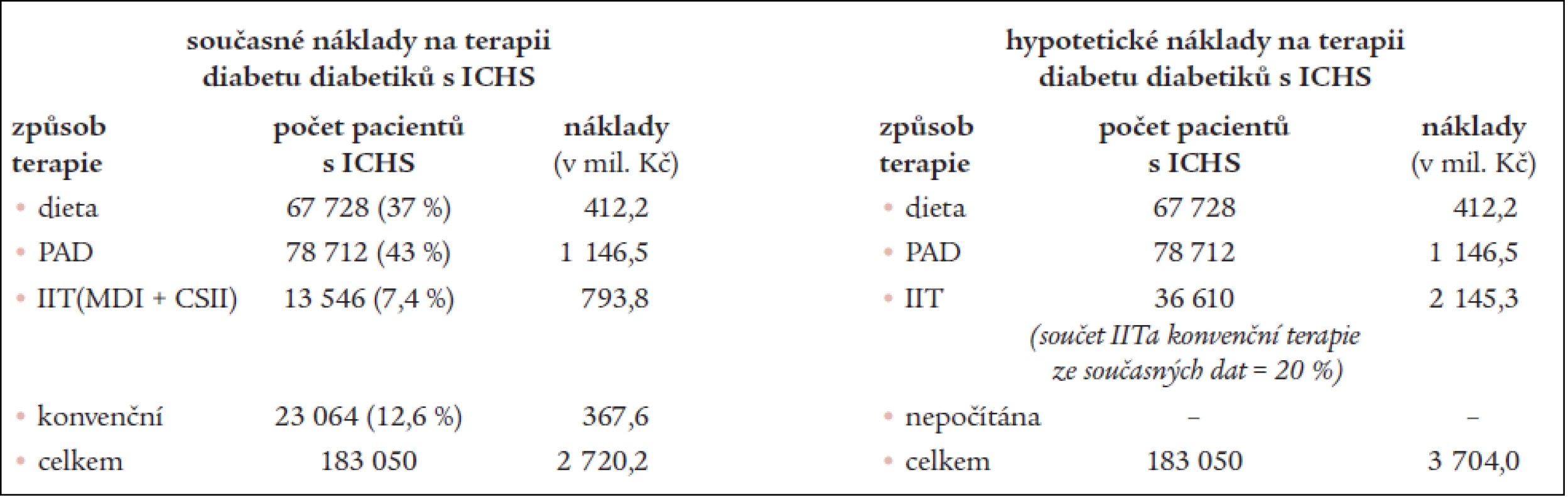
Table 12. Odhad celkových ročních nákladů na terapii ICHS u pacientů, z nichž 7,4 % (současný aktuální stav) je léčeno IIT, a odhad hypotetických výdajů na terapii ICHS u diabetiků, u nichž předpokládáme, že 20 % je léčeno IIT. 
Skutečnost, že náklady na terapii makrovaskulárních komplikací diabetu jsou značné, potvrzují výsledky studie CODE 2 (Cost of diabetes in Europe – type 2). Této práce se účastnilo 8 evropských zemí (Belgie, Francie, Německo, Itálie, Holandsko, Španělsko, Švédsko a UK). Zde jsou představeny celkové výdaje na léčbu diabetiků 2. typu bez komplikací, s mikrovaskulárními komplikacemi nebo s již přítomnými makrovaskulárními komplikacemi [5]. Průměrné roční výdaje na léčbu diabetika bez komplikací jsou v této studii 1 505,0 EUR. Pro porovnání, nekomplikovaná léčba diabetu 2. typu (použili jsme diabetika 2. typu kompenzovaného PAD) v naší práci byla kalkulována průměrně na 14 704 Kč (asi 420 EUR). Při rozvoji mikrovaskulárních komplikací roční výdaje jsou 2 563 EUR, jsou-li přítomny pouze makrovaskulární komplikace, je roční cena terapie 3 148 EUR. V případě současné terapie mikro - a makrovaskulárních komplikací jsou roční náklady na léčbu 5 226 EUR [5]. V naší práci jsme se stanovili přímé náklady na terapii makrovaskulárních komplikací následovně: roční léčba ICHS 67 741 Kč, roční léčba ICHDK 45 702 korun, roční léčba ICHCNS 34 863 korun. Průměrné roční náklady na terapii všech makrovaskulárních komplikací na jednoho pacienta tedy činí 49 436 Kč (asi 1 647 EUR). Z uvedených údajů vyplývá, že cena terapie komplikací i terapie diabetu je v Evropě asi 2–3krát vyšší než v ČR.
Přesné údaje o počtu diabetiků s CMP či ischemickou chorobou dolních končetin nejsou v naší republice známy. Diabetici mají 2–3krát vyšší riziko ICHCNS (vznik cévní mozkové příhody), která má vyšší úmrtnost, mají menší tendenci k neurologické úpravě. Podle zahraničních údajů čerpají diabetici 15 % finančních prostředků určených pro péči o nemocné s cerebrovaskulárními chorobami [20]. Diabetes je rizikovým faktorem pro vznik CMP, nicméně se ještě přidružují další vlivy jako arteriální hypertenze, věk, kouření, kardiovaskulární choroby, proto není přesně zřejmá prevalence CMP u diabetiků 2. typu ani 1. typu.
Opakovaně bylo řečeno, že finanční náklady na léčbu pozdních komplikací jsou vysoké. Velmi obtížně lze stanovit, zda a kolik finančních prostředků určitým způsobem terapie ušetříme. Jeden z dalších důkazů pro to, že lze v konečné fázi ušetřit, přináší německá studie, ve které propočítali, že použitím dražšího způsobu IIT v léčbě diabetiků l. typu, lze očekávat snížením morbidity a mortality konečnou finanční úsporu 8 114 marek za život jednoho diabetika [33].
Závěr
Uvědomujeme si, že námi vypočtená a prezentovaná data nejsou a ani nemohou být přesnými náklady na terapii diabetu. Naše práce přináší předpokládané přímé náklady na různé způsoby terapie diabetu a jeho komplikací. Třebaže jsme se pokusili vykonstruovat nástin možných úspor použitím IIT v léčbě diabetu 2. typu redukcí drahých makrovaskulárních komplikací, dosažené výsledky nejsou schopné říci, jaká je efektivita jednotlivých léčebných postupů. Nicméně jistě ukazují vysokou finanční náročnost pozdních komplikací diabetu a její výrazný nárůst při progresi komplikací do konečných stadií. Některé zahraniční studie již prokázaly, že použití zpočátku dražší intenzifikované inzulinové terapie při dosažení těsné metabolické kontroly vede k oddálení pozdních komplikací, a v konečné fázi tak lze očekávat finanční úsporu. Těchto výsledků bylo ovšem dosaženo při použití skutečně intenzifikovaného inzulinového režimu. Glykemie byla monitorována 3krát denně, pacienti byli opakovaně edukováni, často kontrolováni. Byl použit takový způsob terapie (režim vícečetných denních injekcí inzulinu nebo inzulinová pumpa), aby cílové preprandiální hodnoty glykemie byly 3,9–6,7 mmol/l, postprandiální hodnoty glykemie dosahovaly výše do 10 mmol/l, hladina glykozylovaného hemoglobinu se pohybovala do 6,05 % [32]. Soudíme, že bychom v našich podmínkách měli věnovat více snahy o dosažení optimální metabolické kontroly všech pacientů s diabetem. Důsledně prováděná primární a sekundární prevence může zabránit rozvoji finančně náročných pozdních komplikací diabetu.
MUDr. Dagmar Bartášková
www.lf2.cuni.cz
e-mail: dagmar.bartaskova@centrum.cz
Doručeno do redakce: 4. 6. 2003
Přijato po recenzi: 18. 6. 2004
Sources
1. Bartoš V, Pelikánová T. Praktická diabetologie. Praha: Maxdorf 1996.
2. Bartoš V, Záhumenský E, Jirkovská A. Standardy péče o diabetickou nohu. Vnitř Lék 1996; 42(1): 54–56.
3. Bouček P, Teplan V. Standardy péče při diabetické nefropatii. Diabetol Metabol Endokr Výživa 1998; 2 : 76–80.
4. Brunerová L, Anděl M. Kalkulace nákladů na léky, zdravotní materiál, některé vybrané léčebné výkony a služby sociální oblasti u pacientů se syndromem diabetické nohy. Vnitř Lék 2003; 49 : 457–464.
5. CODE 2: Revealing the cost of type 2 Diabetes in Europe, Smith Kline Beecham Pharmauceuticals, 1999
6. Čechurová D et al. Ekonomický pohled na léčbu syndromu diabetická noha. Diabetol Metabol Endokr Výživa 2001; 4 : 10.
7. Česká diabetologická společnost. Standardy péče o diabetes 2. typu. Prakt Lék 1997; 77 : 401–403.
8. Fylling PC, Knighton D. Amputation in the diabetic population: Incidence, causes, cost, treatment and prevention. J Enterostom Ther 1989; 16 : 247–255.
9. Herman W, Eastman RC. The effect of Treatment on the Direct Cost of Diabetes. Diab Care 1998; 21 : 19–24.
10. Hollingworth W, Williams D. The Economics of Diabetes Care. In: Alberti K, Zimmet P, Defronzo R (eds). International textbook of diabetes mellitus. Chichester: John Wiley 1997 : 1773–8.
11. Jirkovská A. Standardy dietní léčby diabetiků. Diabetol Metabol EndokVýživa 1999; 2(3): 149–154.
12. Klonoff DC, Schwartz DM. An Economic analysis of Interventions for Diabetes. Diab Care 2000; 23 : 390–402.
13. Larsson J, Apelqvist J. Towards less amputation in diabetic patients: incidence, causes, cost, treatment, and prevention – a review. Acta Ortop Sca 1995; 66 : 181–192.
14. Lepore M, Pampanelli S. Pharmakokinetics and pharmacodynamics of subcutaneous injection of long acting human insulin analog glargine, NPH insulin and ultralente human insulin and continuous subcutaneous infusion of insulin lispro. Diabetes 2000; 49 : 2142–2148.
15. Nařízení vlády ČR č. 487/2000, úhrada zdravotní péče pro 1. pololetí 2001.
16. Owens DR, Bolli G. Insulin glargine. Lancet 2000; 356(9228): 443–445.
17. Palmer AL, Weiss C. The cost-effectiveness of different management strategies for type 1 diabetes: a Swiss perspective. Diabetologia 2000; 43 : 13–26.
18. Péče o nemocné s onemocněním ledvin. Praha: ÚZIS ČR 2000.
19. Péče o nemocné s cukrovkou 2000. Praha: ÚZIS ČR 2001.
20. Perušičová J. Trendy soudobé diabetologie. Praha: Galén 2002; 6. vol: 57–95.
21. Perušičová J. Trendy soudobé diabetologie. Praha: Galén 2001; 5. vol: 51–83.
22. Raskin P. 16 week comparison of the Novel insulin analog glargine and NPH Human insulin used with insulin in patient with type 1 diabetes. Diab Care 2000; 11 : 1666–1671.
23. Ratner PE. Less hypoglycaemia with insulin glargine in intensive insulin therapy for type 1 diabetes. Diab Care 2000; 5 : 639–643.
24. Riddle M. Timely addition of insulin to oral therapy for type 2 diabetes. Diab Care 2002; 2 : 395–396.
25. Rosenstock J, Schwartz SL. Basal insulin therapy in type 2 diabetes. Diab Care 2001; 4 : 631–636.
26. Rosenstock J, Park G. Basal insulin glargine versus NPH insulin in patient with type 1 diabetes on multiple daily insulin regiments. Diab Care 2000; 8 : 1137–1142.
27. Russel LB, Gold MR. Úloha analýzy nákladové efektivity ve zdravotnictví a její vliv na zdraví. JAMA-CS 1997; 1 : 41–46
28. Seznam zdravotních výkonů s bodovými hodnotami, 187/2000 Sb.
29. Schreiber Stephan: Improved Metabolic Control with a Favorable Weight Profile in Patients with Type 2. Diabetes Treated with Insulin Glargine in Clinical Practice, Diabetes 51, Sup.2,: A 114, June 2002
30. Siegel JE, Weinstein MC. Doporučení pro sestavování zprávy o analýze nákladové efektivity. JAMA–CS 1997; 3 : 216–218.
31. Stern Z, Levy R. Analysis of direct cost of standard compared with intensive insulin treatment of insulin-dependent diabetes mellitus and cost of complications. Acta Diabetol 1996; 33 : 48–52.
32. Syndrom diabetické nohy: Mezinárodní konsensus vypracovaný Mezinárodní pracovní skupinou pro syndrom diabetické nohy. Jirkovská A (red) Praha: Galén 2000 : 23–26.
33. Szucs TD, Smala AM. Cost of intensive insulin therapy in type 1 diabetes mellitus. Experiences from the DCCT study. Fortschr Med 1998; 116(31): 34–38.
34. Škrha J. Standardy péče o diabetes mellitus typ 1. Diabetol Metabol Endokrin Výživa 1999; 2 : 100–104.
35. The Diabetes Control and Complications Trial Research Group: The Effect of intensive Treatment of Diabetes on the Development and progression of long term Complications in insulin-dependent diabetes mellitus. The New England Journal of medicine 1993; 329 : 977–986.
36. The Diabetes Control and Complications Trial Research Group: Resource Utilization and Cost of Care in the Diabetes Control and Complications Trial. Diabetes Care 1995; 18 : 1468–1478.
37. The Diabetes Control and Complications Trial Research Group: Lifetime Benefits and Costs of Intensive Therapy as Practiced in the Diabetes Control and Complications Trial. JAMA 1996; 276 : 1409–1415.
38. UKPDS Group: Efficaty of atenolol and captopril in reducing risk of macro and microvascular complications in type 2 diabetes. UKPDS 39. Brit Med J 1998; 317 : 713–720.
39. UKPDS Group: Intensive blood glucose control with SU or insulin compared with conventional treatment and risk of complications in patients with type 2 diabetes. UKPDS 33. Lancet 1998; 352(12): 837–853.
40. Vlček J et al. Farmakoepidemiologie, farmakoekonomika, farmakoinformatika – základy pro farmaceuty. Praha: Remedia 1999.
41. Weinstein MC. Doporučení panelu pro hodnocení nákladové efektivity ve zdravotnictví. JAMA–CS 1997; 2 : 131–137.
Labels
Diabetology Endocrinology Internal medicine
Article was published inInternal Medicine

2005 Issue 3-
All articles in this issue
- Multikomponentní automatizované odběry – nový trend v dárcovství krve
- Hyperfosfatemie jako závažná komplikace chronické renální insuficience a chronického selhání ledvin: I. Etiopatogeneze, důsledky a diagnostika
- Hyperfosfatemie jako závažná komplikace chronické renální insuficience a chronického selhání ledvin: II. Léčba
- Nové poznatky o metabolizmu železa
- Léčba starších pacientů s koinfekcí virů hepatitidy B a C
- Kuřácké návyky lékařů a lékařek v porovnání s kouřením v populaci ČR. Porovnání se stavem v roce 1991
- Chronická kritická končetinová ischemie: distální revaskularizace vs distální revaskularizace s volným svalovým přenosem
- Příčiny akutních intoxikací v průběhu jednoho roku na jednotce intenzivní metabolické péče
- Předpokládané náklady na terapii diabetes mellitus a jeho pozdních komplikací v ČR – předbě
- Diabetická kardiomyopatia
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Hyperfosfatemie jako závažná komplikace chronické renální insuficience a chronického selhání ledvin: I. Etiopatogeneze, důsledky a diagnostika
- Hyperfosfatemie jako závažná komplikace chronické renální insuficience a chronického selhání ledvin: II. Léčba
- Nové poznatky o metabolizmu železa
- Předpokládané náklady na terapii diabetes mellitus a jeho pozdních komplikací v ČR – předbě
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

