-
Medical journals
- Career
Předoperační vyšetření seniora v primární péči. Společný doporučený postup Společnosti všeobecného lékařství a České gerontologické a geriatrické společnosti ČLS JEP
Authors: Matějková Astrid 1,2; Bretšnajdrová Milena 2; Topinková Eva 2; Vaňková Hana 2; Jurašková Božena 2
Authors‘ workplace: Společnost všeobecného lékařství ČLS JEP 1; Česká gerontologická a geriatrická společnost ČLS JEP 2
Published in: Geriatrie a Gerontologie 2023, 12, č. 3: 107-113
Category:
oponenti: Katarína Bielaková2 , Rudolf Červený1
V České republice obecně platí dostupnost zdravotních služeb pro seniory i ve vysokém věku, včetně operačních řešení v potřebném spektru, ať v akutní situaci, tak v plánovaném elektivním výkonu. Úkolem lékaře je snaha o efektivitu jednotlivých léčebných postupů a volba nejvhodnějších intervencí i pro nejvyšší věkové skupiny. V současnosti asi polovina pacientů starších 75 let podstupuje v ČR operaci z akutní indikace a předoperační vyšetření je u nich prováděno během akutní hospitalizace. U nemocných podstupujících plánovaný (elektivní) operační výkon provádí předoperační vyšetření praktický lékař sám nebo ve spolupráci s dalšími specialisty.
Pečlivé a komplexní předoperační vyšetření ověřuje indikaci a přínos plánovaného výkonu, odhaluje přítomnost faktorů, které zvyšují jeho riziko, navrhuje vhodná opatření k jejich redukci a přispívá k optimalizaci perioperační péče.
Při posouzení přínosu výkonu posuzujeme seniora komplexně – nejen riziko perioperační mortality a morbidity, ale také důsledky výkonu pro funkční zdatnost (soběstačnost) pacienta a pro kvalitu jeho života (obr. 1).
1. POOPERAČNÍ MORTALITA A MORBIDITA
Senioři nad 70 let tvoří 20 % nemocných na chirurgických odděleních, až 50 % na ortopedických a urologických odděleních. Nejčastějšími operačními výkony jsou operace gastrointestinálního traktu, výkony na cévách a kardiochirurgické výkony, náhrady kloubů a další ortopedické výkony, resekční výkony na prostatě, gynekologické operace, operace katarakty. S věkem přibývá akutních výkonů.
I přes trvale klesající celkovou chirurgickou mortalitu ve všech věkových skupinách spadá 75 % pooperačních úmrtí do seniorského věku. Věk sám o sobě není jednoznačně spojen s výskytem komplikací, spíše jde o vazbu věku na polymorbiditu. Do tohoto kontextu vstupuje pozitivně dobrá funkční zdatnost seniora a vitalita, negativně ho ovlivňuje křehkost, rizikovost a geriatrické syndromy. U pacientů křehkých a velmi křehkých Shinall et al. v souboru 199 677 nemocných udávají 180denní mortalitu u malých výkonů 9,4 % u křehkých pacientů a 34,9 % u velmi křehkých ve srovnání s 2 % u robustních seniorů, u velkých výkonů 18 % a 41 % ve srovnání s 6% mortalitou. Nezávislým rizikovým faktorem je demence, která pooperační mortalitu zvyšuje dvojnásobně.
U seniorů se častěji setkáváme s pooperačními komplikacemi. Mezi nejčastější časné (krátkodobé) pooperační komplikace patří delirantní stavy, srdeční selhání, plicní embolizace, infekce, inkontinence, pády. Pro seniora mají význam i dlouhodobé pooperační komplikace (kritické zhoršení funkční zdatnosti a soběstačnosti, imobilita, zhoršení kognitivních schopností) označované jako „iatrogenní disabilita“, tedy iatrogenní ztráta celkové zdatnosti nezbytná pro samostatný život. Podle zahraničních studií pouze 40 % seniorů, kteří se dožijí jednoho roku po náročné operaci, je při běžné péči plně soběstačných.
Image 1. Perioperační péče o křehkého geriatrického pacienta (podle American Geriatrics Society, American Society of Anesthesiologists, and American College of Surgeons) 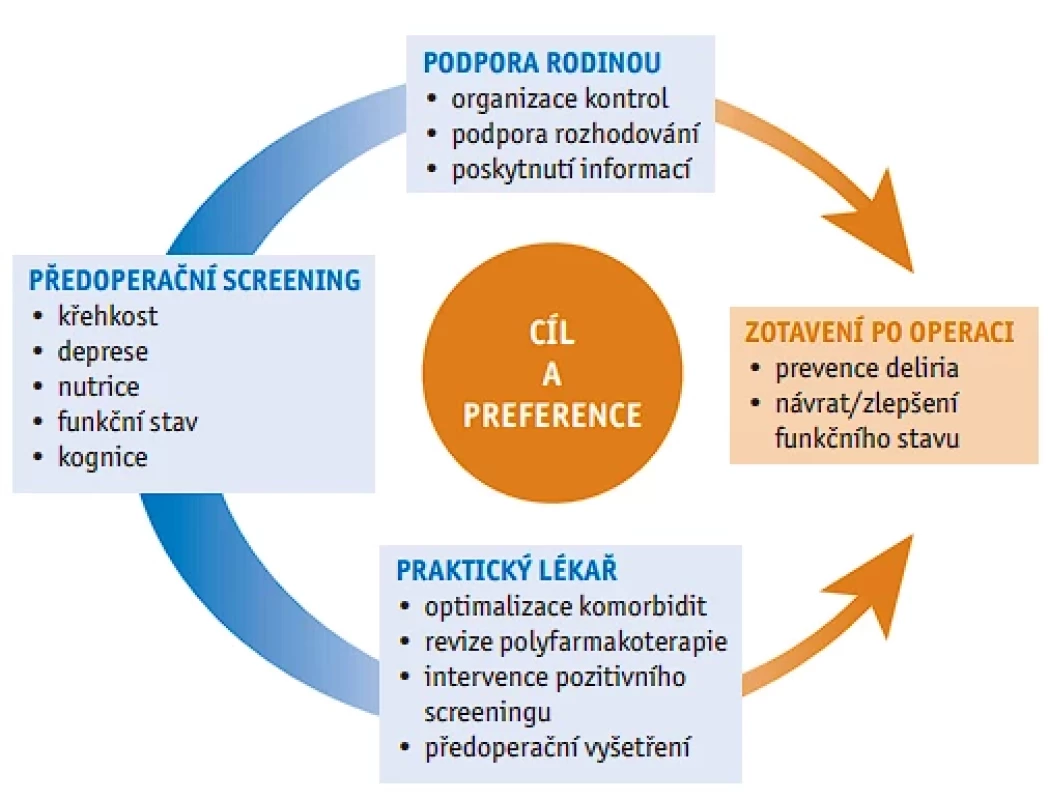
2. OPTIMALIZACE POOPERAČNÍ PROGNÓZY SENIORA
Při předoperačním vyšetření je důležité zjistit cíle a preference pacienta a určit, zda rizika a přínosy operace odpovídají těmto cílům a preferencím. Pacient musí být upozorněn na riziko prodloužené rehabilitace a ztráty nezávislosti. Snažíme se eliminovat irelevantní výkony (plastická chirurgie).
Základem pro stratifikaci rizika a optimalizaci pooperační prognózy je komplexní geriatrické předoperační vyšetření, tzn. vyšetření, které je rozšířeno nad rámec orgánového hodnocení nebo hodnocení na základě konkrétního onemocnění. Posouzení geriatrického pacienta by mělo zahrnovat zhodnocení multimorbidity, kognitivních funkcí, schopnosti rozhodování, deprese, funkčního stavu, rizika pádu, křehkosti, stavu výživy a užívání léků s vysokým rizikem (potenciálně nevhodných ve stáří). Zjištěný deficit v některé z těchto klíčových oblastí je spojen se zvýšeným rizikem pooperačních komplikací, institucionalizace, funkčního poklesu a v některých případech i úmrtí. Pokud se geriatrický pacient rozhodne podstoupit operaci, je nutné, aby adekvátní intervence identifikovaných rizik proběhly již v rámci předoperační přípravy. O rizicích by měl být informován i chirurgický tým, aby bylo možné provést perioperační kroky, které sníží riziko pooperačních komplikací a funkčního poklesu, jako je včasná mobilizace a omezení léků, které mohou způsobit delirium.
Praktický lékař by měl také v rámci předoperačního vyšetření seniora posoudit systém sociální podpory pacientů po dimisi po operačním výkonu, protože i ten je prediktorem 30denní pooperační morbidity.
3. TERMINOLOGIE
V terminologii vyšetřování pacientů před operačním výkonem se v legislativních předpisech vyskytují dva základní pojmy:
Interní předoperační vyšetření, které zahrnuje soubor výkonů prováděných ambulantně v ordinacích praktických lékařů, internistů, geriatrů, případně kardiologů či jiných specialistů.
Předanestetické vyšetření, které provádí anesteziolog. Posoudí schopnost podstoupit anestezii, získá informovaný souhlas pacienta s podáním anestezie. Při předanestetickém vyšetření čerpá z anamnestických údajů, výsledků fyzikálního vyšetření, výsledků pomocných laboratorních a zobrazovacích vyšetření uvedených v předoperačním interním vyšetření.
4. PŘEDOPERAČNÍ VYŠETŘENÍ SENIORŮ
Cílem interního předoperačního vyšetření je odborně posoudit stav kardiovaskulárních, plicních a metabolicko-energetických rezerv ve vztahu k plánovanému výkonu a stanovit, zda lze léčebně ovlivnit případný snížený stav energetických rezerv. Rizika operačního výkonu spočívají v zátěži hemodynamiky výraznými výkyvy krevního tlaku při ztrátách a přesunech tělních tekutin, kolísání sympatického tonu, kardiodepresivním vlivu některých anestetik a analgetik. Operace urgentní mají až 4× větší mortalitu než výkony plánované. Vyšší riziko mají výkony trvající déle než pět hodin. Předpoklad, že epidurální a spinální anestezie jsou bezpečnější než celková anestezie, není dostatečně podložen. U obou metod dochází k rozšíření venózního řečiště, a nemocní jsou tedy ohroženi snížením minutového výdeje a hypotenzí, zvláště nebezpečné to je u nemocných s významnou aortální stenózou, hypertrofickou kardiomyopatií, diabetickou polyneuropatií a závažnou stenózou karotid.
Table 2. Oprávnění provádět předoperační vyšetření a jeho minimální rozsah 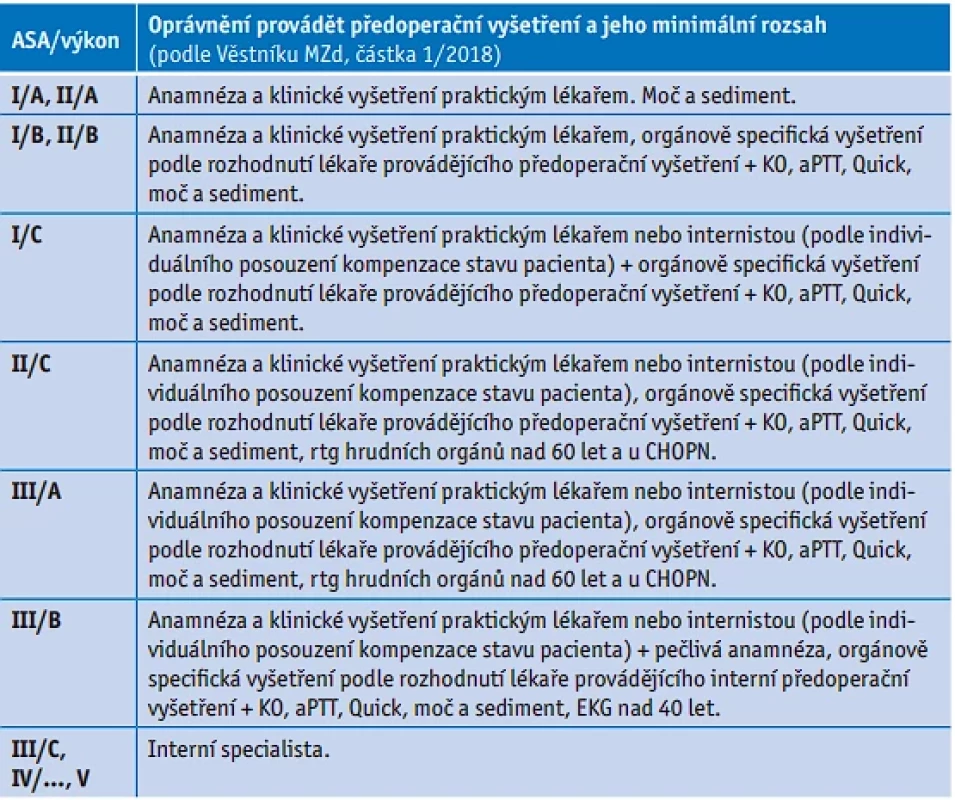
4.1 ALGORITMUS ROZHODOVÁNÍ O PŘEDOPERAČNÍM VYŠETŘENÍ GERIATRICKÉHO PACIENTA
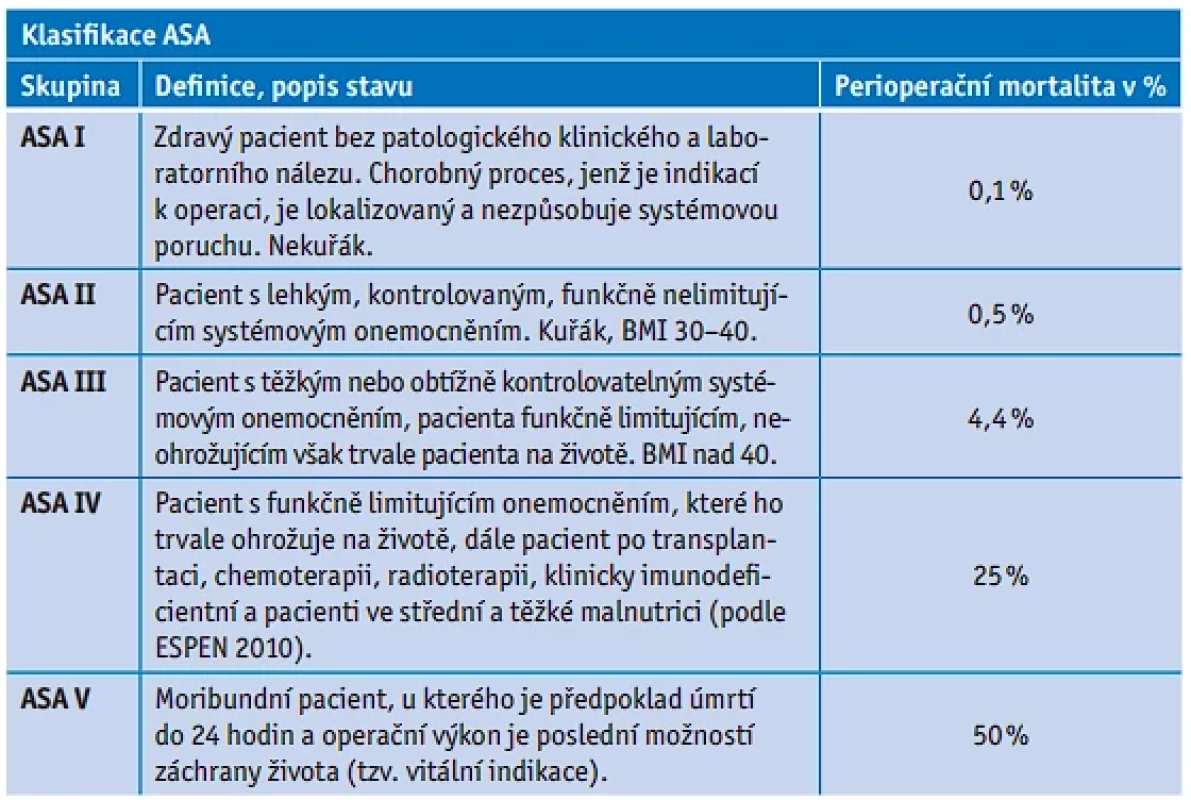
1. Zařadíme pacienta do klasifikace ASA. Nejčastěji používaná klasifikace, která slouží k odhadu rizika perioperační mortality, je klasifikace ASA, navržená Americkou společností anesteziologů (American Society of Anesthesiologists, ASA). Hodnocení operačního rizika podle ASA vychází z pooperační mortality 7. den po operaci. Podle zdravotního stavu zařadíme pacienta do jedné z pěti skupin klasifikace ASA (tab. 1).
2. Kromě zařazení pacienta do klasifikace ASA je nutné zohlednit závažnost a rozsah výkonu, který bude pacient podstupovat. Tato informace je povinnou součástí žádosti o předoperační vyšetření. Výkony jsou rozděleny do tří kategorií:
A – Malé výkony (čas do 1 h; krevní ztráty žádné); malé riziko (1–2 % komplikací): např. menší endoskopické operace, malé výkony na hlavě a krku, operace katarakty, operace prsu, operace periferních nervů a malé výkony na hlavě.
B – Střední výkony (čas 1–4 h; krevní ztráty do 15 %); střední riziko (8 % komplikací): např. menší výkony intraperitoneální, karotická endarterektomie, operace prostaty, zkratové operace v neurochirurgii, menší intrakraniální tumory konvexitárně a povrchově uložené, menší spondylochirurgické výkony – výhřezy meziobratlové ploténky krční a bederní.
C – Velké výkony (čas nad 4 h; krevní ztráty nad 15 %); vysoké riziko (13 % komplikací): např. operace velkých cév, rozsáhlé výkony ortopedické a traumatologické, nitrohrudní a intraperitoneální, zvláště pokud lze předpokládat větší krevní ztráty, těžší intrakraniální operace (patologie v oblasti lební baze, středočarových a komorových struktur, v zadní jámě lební, gigantické tumory) a složité, příp. rozsáhlé výkony spondylochirurgické.
3. Určíme, kdo je oprávněn provádět předoperační vyšetření, a stanovíme jeho minimální rozsah (tab. 2).
4.2 POSTUP PŘI PROVÁDĚNÍ PŘEDOPERAČNÍHO VYŠETŘENÍ
Postup, kompetence praktických lékařů a obsah předoperačního vyšetření určuje Doporučený postup interního předoperačního vyšetření před elektivními operačními výkony. (Doporučený postup se netýká kardiovaskulárních a neurochirurgických operačních výkonů – Věstník MZd částka 1/2018.) Základní a nejdůležitější metodou při předoperačním vyšetření zůstává pečlivá anamnéza a fyzikální nález. Minimální rozsah vyšetření je dán výše uvedeným Věstníkem (tab. 2). U geriatrického pacienta je nutné zvážit další specifická vyšetření.
4.2.1 ANAMNESTICKÉ ÚDAJE
U geriatrických pacientů klademe důraz na:
- předchozí a současné choroby – důraz na polymorbiditu (nejčastější onemocnění 75+ – více než polovina [53,3 %] má hypertenzi, artrózou trpí 47,9 % a onemocněním zad 41,2 %);
- současnou farmakoterapii včetně volně prodejných léčiv, polyfarmakoterapii, důraz klademe také na revizi kompletní medikace (ve věkové kategorii 75+ má 96,1 % Čechů předepsánu dlouhodobou medikaci, což je nejvíc v celé EU);
- alergie;
- abúzus (alkohol, léky, závislost na návykových látkách apod.);
- odhad tolerance zátěže, stav výživy, psychický stav (viz dále);
- sociální situaci (sociální podpora, rodinný pečovatel, sociální služby).
4.2.2 FYZIKÁLNÍ VYŠETŘENÍ, POMOCNÁ A LABORATORNÍ VYŠETŘENÍ
V rozsahu základního interního fyzikálního vyšetření je doporučeno i u asymptomatických pacientů. Geriatrický pacient bude profitovat z komplexního geriatrického vyšetření včetně širší indikace laboratorních a pomocných vyšetření – viz 4.2.3.
4.2.3 DOPORUČENÁ DOPLŇKOVÁ VYŠETŘENÍ A OPATŘENÍ U GERIATRICKÝCH PACIENTŮ
Vzhledem k tomu, že operační výkon představuje pro seniora významnou zátěž, je vhodné posoudit před operací funkční rezervu životně důležitých orgánových systémů a celkovou funkční zdatnost. I u seniorů bez závažnějšího onemocnění mohou involuční, kondiční a nutriční změny omezit schopnost vyrovnat se s operační zátěží. Především ve věku nad 70 let narůstá pravděpodobnost významného omezení kardiovaskulární i ventilační rezervy a neuropsychická vulnerabilita. Po 80. roce věku klinicky významně klesá u mnoha pacientů i metabolicko-energetická rezerva a svalová síla. Proto je vhodné provedení i dalších doplňkových vyšetření a screeningových testů nad rámec daný výše uvedeným Věstníkem. Guidelines American Geriatrics Society, American Society of Anesthesiologists a American College of Surgeons doporučují zaměřit se na vyšetření kardiovaskulárního a respiračního aparátu, stav výživy, posouzení kognitivních schopností a schopnosti porozumět předpokládanému zákroku, vyšetření deprese, rizika deliria, posouzení funkčního stavu a historie pádů, screening křehkosti. U vysoce rizikových geriatrických pacientů je vhodné si vyžádat konziliární vyšetření lékařem se specializovanou způsobilostí v oboru geriatrie.
A. Kardiovaskulární systém
U nekardiálních operačních výkonů u neselektované populace se riziko kardiálních komplikací pohybuje kolem 2 %, zvyšuje se na 4 % u pacientů s kardiálním onemocněním a přesahuje 5 % u pacientů s vysokým kardiálním rizikem. Starší pacienti mají signifikantně zvýšené riziko pooperačních kardiálních příhod. Pokud se jedná o pacienta nad 65 let a/nebo s rizikovými faktory ICHS, který je indikován k malému výkonu, není třeba specifické intervence. V případě středního a velkého operačního výkonu je vhodné natočit EKG, zvážit odběr biomarkerů a zhodnotit funkční kapacitu (vyjde jedno patro schodů?). Pokud je funkční kapacita nedostatečná nebo se jedná o pacienta se známou závažnou kardiovaskulární nemocí (chronické srdeční selhání, chronická ICHS, významné komorové arytmie v anamnéze, nositelé kardiostimulátorů/defibrilátorů, významná chlopenní vada), může praktik indikovat jen k malému operačnímu výkonu. U všech ostatních je kardiologické vyšetření nezbytné.
V anamnéze se dále zaměřujeme na výskyt synkop, ortostatické hypotenze a nejasných pádů. Vyloučíme přítomnost ortostatického syndromu, který se vyskytuje až u 10 % seniorů starších 80 let a u více než poloviny nemocných s kognitivní poruchou a demencí. Krevní tlak změříme nejprve vleže, pak vestoje a po třech minutách po postavení. Jako ortostatický syndrom hodnotíme každý pokles tlaku provázený symptomy a každý asymptomatický pokles systolického TK o 20 mmHg a/nebo pokles diastolického TK o 10 mmHg.
Specifickou problematikou je perioperační bridging (přemosťovací terapie) u antikoagulovaných pacientů. Pokud je pacient léčen pro fibrilaci síní DOAC nebo warfarinem, bridging se neprovádí. Naopak bridging LMWH je nutný u pacientů s mechanickou chlopenní protézou a recentně léčenou plicní embolií. Specifické situace opět vyžadují konzultaci s kardiologem. Samozřejmostí je doporučení účinné prevence pooperačních tromboembolických komplikací (CAVE renální funkce geriatrických pacientů).
B. Respirační systém
Pooperační plicní komplikace mají stejně častý výskyt jako komplikace kardiální. Zatímco u neselektované populace se výskyt plicních komplikací pohybuje na úrovni 6,8 %, u pacientů nad 70 let dosahuje 15 %. Plicní komplikace signifikantně prodlužují hospitalizaci a zvyšují i dlouhodobou mortalitu.
Jako nezávislé rizikové faktory plicních pooperačních komplikacích byly rozpoznány: chronická obstrukční plicní nemoc, plicní hypertenze, městnavé srdeční selhání, syndrom obstrukční spánkové apnoe, kuřáctví, závislost na péči druhé osoby, z laboratorních nálezů pak abnormální spirometrie, především FEV1 pod 75 % věkové normy a FVC pod 1 litr, hypalbuminemie, laboratorní známky renální insuficience. Standardní anamnézu doplníme výše uvedenými údaji a před náročnějšími výkony doplníme spirometrií.
C. Metabolismus
Malnutrice a nedostatečná nutriční podpora před operací i po ní jsou rizikovým faktorem řady pooperačních komplikací – sekundárního hojení, svalové slabosti, komplikací infekčních, respiračních a kardiovaskulárních. Pro vyhodnocení nutričního rizika postačují anamnestická data (nechtěný úbytek hmotnosti více než 10 % v posledních 6 měsících), stanovení body mass indexu (BMI, hodnoty pod 21 kg/m2 – riziko, respektive pod 18,5 kg/m2 – malnutrice). Při podezření na poruchu výživy doplníme vyšetřením albuminu (hodnoty pod 35 g/l – riziko, pod 30 g/l – malnutrice). Přítomnost jednoho nebo více z uvedených rizikových faktorů signalizuje vysoké nutriční riziko a je indikací k podrobnějšímu zhodnocení stavu výživy a zahájení preoperační nutriční podpory ve spolupráci s nutričním terapeutem/nutricionistou.
Riziko pooperačních komplikací zvyšuje i nedostatečná hydratace. I při normálních sérových hodnotách urey a kreatininu zvyšují věk nad 80 let, imobilita, nesoběstačnost a demence výrazně riziko dehydratace s manifestací akutního poškození ledvin. Vhodná jsou proto perioperační preventivní opatření (bilance tekutin, sledování a dohled nad pitným režimem) a laboratorní kontroly, zvláště u pacientů léčených diuretiky.
D. Duševní zdraví
Deprese
Poměrně vysoký podíl osob ve věku 65+ udává depresivní příznaky – mezi osobami ve věku 65–74 let 6,5 %, 13 % u lidí 75+, s vyšší incidencí u žen. Skóre deprese vykazuje u starších pacientů významnou pozitivní lineární korelaci se skóre úzkosti. Je známo, že vysoká míra předoperační úzkosti způsobuje řadu změn ve fyziologických funkcích. Starší pacienti se sníženými rezervami v důsledku procesu stárnutí jsou vůči těmto změnám zranitelnější než zdraví mladí pacienti. V rámci předoperačního vyšetření je vhodné provést krátký screeningový test deprese, zaměřit se na dostatečnou informovanost pacienta, případně jeho blízkých. V indikovaných případech zvážíme zahájení léčby antidepresivy. Ve stáří preferujeme antidepresiva typu SSRI (sertralin, escitalopram) anebo mirtazapin. Je však třeba dávat pozor na možnou hyponatremii (zejména pooperačně v rámci syndromu SIADH) a potenciaci pádů.
Kognitivní funkce
Podle expertních odhadů je u populace nad 70 let prevalence kognitivní poruchy 22 % a demence 14 % a se stoupajícím věkem exponenciálně roste. Předoperačně přítomná kognitivní porucha je silným prediktorem rozvoje pooperačního deliria, které je spojeno s prodloužením hospitalizace, vyšší perioperační mortalitou a pooperačním poklesem funkční zdatnosti.
Proto se v rámci předoperačního vyšetření seniora doporučuje:
- U pacienta nad 65 let (pokud již není známa anamnéza kognitivní poruchy anebo demence) provést orientační zhodnocení kognitivních schopností zahrnující anamnestická data (poruchy paměti, poruchy orientace a myšlení, předchozí delirium) a jednoduché vyšetření (například screeningový miniCOG test, test POBAV). V případě patologie je třeba získat spolehlivou informaci od rodinného příslušníka/pečovatele o vývoji poruchy. V případě suspekce na syndrom demence doplníme Mini-Mental State Examination (MMSE) a postupujeme podle Doporučeného postupu Demence SVL ČSL JEP.
- Důležité je znát předoperační úroveň kognice, aby byla možnost porovnání v případě rozvoje pooperačního deliria nebo kognitivního poklesu.
Schopnost informovaného rozhodování
V rámci předoperačního vyšetření musí praktický lékař posoudit mentální kapacitu pacienta k podepsání informovaného souhlasu s operačním výkonem. Pacient schopný souhlasu musí zvládnout:
- jasně formulovat léčebné možnosti a cíle léčby;
- porozumět informacím od ošetřujícího lékaře;
- popsat své zdravotní potíže, léčebné možnosti a pravděpodobné výsledky léčby;
- racionální diskusi o léčebných možnostech.
Posouzení rizika pooperačního deliria
Vzhledem k výše uvedeným nepříznivým důsledkům rozvinutého deliria je třeba identifikovat pacienty s vysokým rizikem tak, aby vhodnou perioperační péčí bylo možné předcházet jeho rozvoji.
Rizikové faktory pro rozvoj deliria uvádí tabulka 3.
Jsou-li přítomny 4 a více z uvedených faktorů, je pacient ve zvýšeném riziku a tuto skutečnost uvedeme v souhrnu předoperačního vyšetření.
E. Zhodnocení celkové zdatnosti a soběstačnosti
V zahraničních studiích byla nesoběstačnost (závislost) jedním z nejvýznamnějších prediktorů pooperační mortality po 30 dnech i po 6 měsících po operaci. Imobilita je rizikovým faktorem pro rozvoj pooperačního deliria a ranné infekce. Lepší celková funkční zdatnost je spojena s rychlejší rekonvalescencí. Nejzávažnější je skutečnost, že nesoběstačnost nejsignifikantněji předpovídá potřebu následné, popřípadě dlouhodobé pohospitalizační ústavní péče.
Table 3. Rizikové faktory pro rozvoj deliria 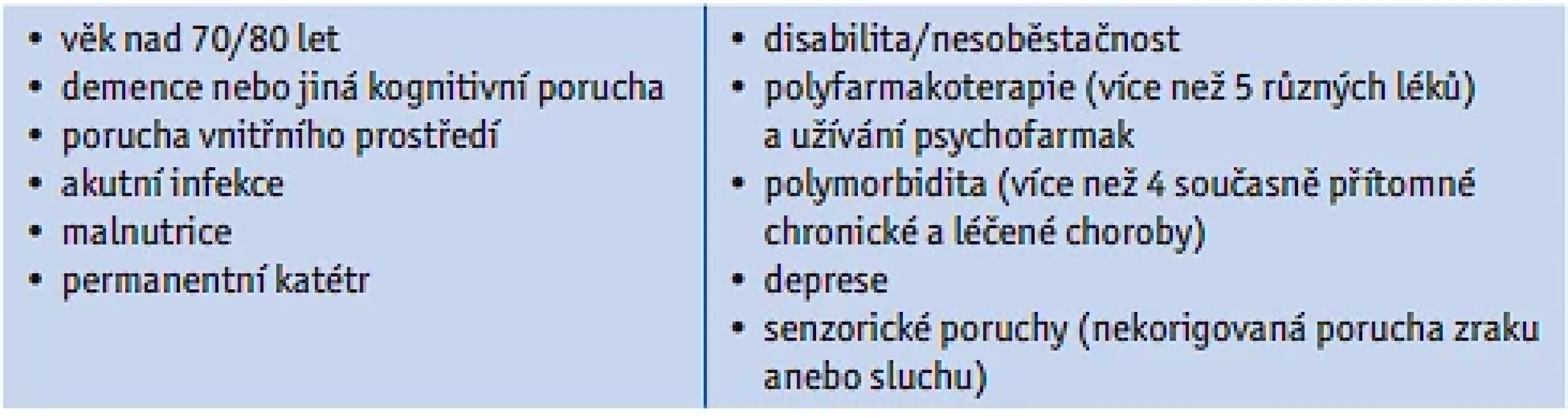
Table 4. Gerontopole Screeningový test křehkosti pro primární péči 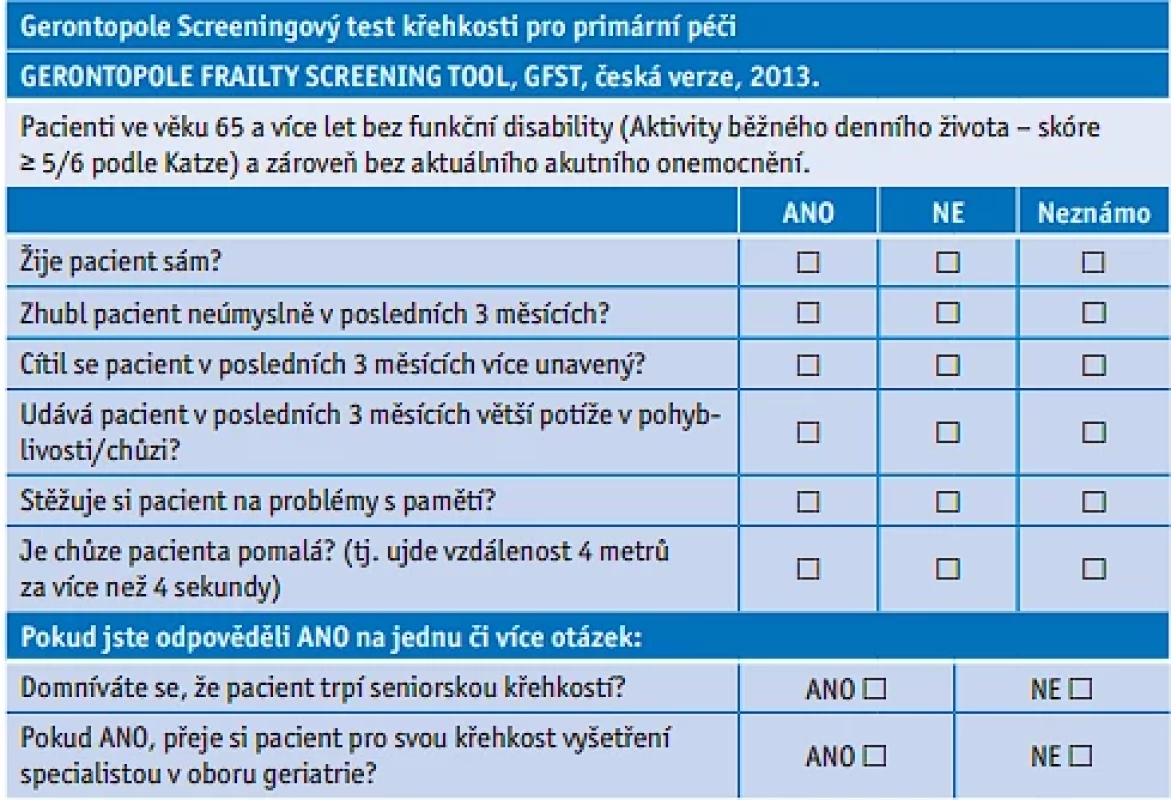
Posouzení soběstačnosti a sebeobsluhy
U elektivních výkonů doporučujeme provést funkční zhodnocení pacienta pomocí anamnestického ověření úrovně fyzické aktivity, mobility (včetně anamnézy pádů) a zvládání každodenních činností. Zdokumentujeme také poruchy zraku nebo sluchu omezující orientaci nebo komunikaci. V případě snížené zdatnosti a potřeby dopomoci doplníme testy sebeobslužných všedních činností (test aktivit denního života – ADL) i nezávislost v domácím prostředí (test instrumentálních všedních činností – IADL) a navrhneme vhodná opatření pro pooperační období včetně fyzioterapie, ergoterapie, kompenzačních pomůcek, terénních služeb či tísňové péče. U vysoce rizikových pacientů konzultujeme geriatra.
Screening syndromu geriatrické křehkosti
Syndrom geriatrické křehkosti je definován jako stav snížených fyziologických rezerv, snížené adaptability a odolnosti vůči stresovým událostem. Tou může být i operační výkon. Křehký pacient je již při minimální zátěži ohrožen nežádoucími zdravotními dopady ve smyslu zhoršené mobility, rozvoje disability, pádů, hospitalizací i zvýšení celkové mortality. V případě pooperačního průběhu je křehkost nezávislým rizikovým faktorem pooperačních komplikací (dvojnásobné riziko ve srovnání s pacienty bez syndromu křehkosti), prodloužené hospitalizace (o 65–89 %), a dokonce je dvacetinásobně vyšší riziko překladu do následné péče.
Pro rozpoznání křehkosti existuje řada nástrojů. Pro primární péči byl navržen jednoduchý dotazník pro screening křehkosti (tab. 5). U křehkých pacientů je nezbytné komplexní došetření a intervence – optimální je vyšetření geriatrem k identifikaci etiologických faktorů frailty a souvisejících geriatrických syndromů s nastavením intervence (viz Doporučený postup Geriatrie SVL ČSL JEP 2023, část 1). Prokázán je pozitivní efekt preoperačního komplexního geriatrického vyšetření na výsledky a snížení výskytu komplikací u plánovaných operačních zákroků.
4.3 CO BY MĚL OBSAHOVAT ZÁVĚR PŘEDOPERAČNÍHO VYŠETŘENÍ SENIORA
- Posouzení vhodnosti zvažovaného operačního zákroku vzhledem k očekávanému přínosu a možným rizikům s ohledem na funkční rezervy životně důležitých orgánových systémů.
- Souhrn diagnóz, interpretaci případných patologických nálezů laboratorních a instrumentálních vyšetření, vyjádření o vhodnosti stávající léčby.
- Upozornění na možná rizika a omezení v perioperačním období vyplývající z involučních změn funkční zdatnosti seniora (např. nároky na rehabilitační a ošetřovatelskou péči, nutriční intervenci, specifika farmakoterapie, monitorování pooperačního deliria u seniorů s kognitivní poruchou, zabezpečení komunitních služeb, ev. následné pooperační péče).
Lékař provádějící předoperační vyšetření se nemusí vyjadřovat, zdali je pacient schopen výkon podstoupit. Je žádoucí zařazení pacienta podle klasifikace ASA.
Tento závěr slouží:
1. Anesteziologovi v rámci předanestetického vyšetření:
- ke zhodnocení stavu funkčních rezerv hlavních orgánových systémů;
- k návrhu léčby v před-, peri - a pooperačním období včetně vyjádření k volbě typu anestezie a k opatřením k prevenci komplikací.
2. Ošetřujícímu lékaři k zajištění a koordinování komplexní multioborové pooperační péče a bezpečného návratu do domácího prostředí (tzv. case management).
Doba platnosti předoperačního vyšetření je obvykle jeden měsíc, není-li důvod vyžadovat nové vyšetření (např. při změně zdravotního stavu od posledního vyšetření).
Zdravotnickými pomůckami (berle, punčochy apod.) je povinno pacienta po operaci vybavit zdravotnické zařízení, kde operace proběhla, a to v souladu s platnou legislativou.
V kompetenci praktického lékaře je i nedoporučit provedení elektivního výkonu, a to v případě, že riziko plánovaného výkonu je vysoké a převažuje nad přínosem pro pacienta. ¡
MUDr. Astrid Matějková
Promovala na 1. lékařské fakultě Univerzity Karlovy, atestovala z všeobecného lékařství a geriatrie. V současné době pracuje v Geriatrickém centru Pardubické nemocnice, dále působí jako praktická lékařka pro dospělé. Je školitelkou pro vzdělávání praktických lékařů, komisařkou pro atestační zkoušky. Přednáší na IPVZ, Lékařské fakultě UK v Hradci Králové, Fakultě zdravotnických studií Univerzity Pardubice. Aktivně se účastní českých i mezinárodních odborných akcí na poli geriatrie a všeobecného lékařství. Je členkou výboru České gerontologické a geriatrické společnosti ČLS JEP a členkou celostátního výboru a krajskou koordinátorkou pro Pardubický kraj Společnosti všeobecného lékařství ČLS JEP.
Korespondenční adresa:
MUDr. Astrid Matějková
AM-MED s.r.o.
Dašická 1804
53003 Pardubice
e-mail: Astrid.Matejkova@seznam.cz
Sources
- Červený R, Topinková E, Býma S, a kol. Doporučený diagnostický a léčebný postup pro všeobecné praktické lékaře. Geriatrie – novelizace. Praha: Společnost všeobecného lékařství ČLS JEP 2014.
- Chow WB, Rosenthal RA, Merkow RP, et al. American College of Surgeons National Surgical Quality Improvement Program; American Geriatrics Society. Optimal preoperative assessment of the geriatric surgical patient: a best practices guideline from the American College of Surgeons National Surgical Quality Improvement Program and the American Geriatrics Society. J Am Coll Surg 2012; 215(4): 453–66.
- Partridge JS, Harari D, Martin FC, et al. The impact of pre‐operative comprehensive geriatric assessment on postoperative outcomes in older patients undergoing scheduled surgery: a systematic review. Anaesthesia 2014; 69 : 8–16.
- Shinall MC Jr, Youk A, Massarweh NN, et al. Association of preoperative frailty and operative stress with mortality after elective vs emergency surgery. JAMA Netw Open 2020; 1;3(7): e2010358.
- Tang VL, Jing B, Boscardin J, et al. Association of functional, cognitive, and psychological measures with 1-year mortality in patients undergoing major surgery. JAMA Surg 2020; 155(5): 412–418.
- Věstník Ministerstva zdravotnictví ČR, 2018, částka 1. Doporučený postup interního předoperačního vyšetření před elektivními operačními výkony.
- Zietlow KE, Wong S, Heflin MT, et al. Geriatric preoperative optimization: a review. Am J Med 2022; 135(1): 39–48.
Labels
Geriatrics General practitioner for adults Orthopaedic prosthetics
Article was published inGeriatrics and Gerontology

2023 Issue 3-
All articles in this issue
- Editorial
- Preoperative examination of the elderly in primary care. Joint recommended practice of the Society of General Medicine and the Czech Gerontological and Geriatric Society ČLS JEP
- Recommended tools for medication review and prescription optimization in geriatric patients
- Anticoagulant treatment in patients with atrial fibrillation and chronic kidney disease – a common problem in the elderly
- The day after: Atrial fibrillation and COVID-19
- Transthyretin amyloidosis of the heart – a diagnosis to keep in mind even in old age
- Should the doctor give in to the family’s insistence and give false information? (case study from practice)
- 28th National Gerontological Congress in Hradec Králové Fragile geriatric patient across disciplines – focus on surgery and oncology (pre- and post-operative care)
- Geriatrics and Gerontology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Recommended tools for medication review and prescription optimization in geriatric patients
- Preoperative examination of the elderly in primary care. Joint recommended practice of the Society of General Medicine and the Czech Gerontological and Geriatric Society ČLS JEP
- Transthyretin amyloidosis of the heart – a diagnosis to keep in mind even in old age
- Anticoagulant treatment in patients with atrial fibrillation and chronic kidney disease – a common problem in the elderly
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career