-
Medical journals
- Career
Geriatrický pacient na oddělení urgentního příjmu
: prof. MUDr. Eva Topinková 1; CSc.MUDr. Marie Berková, Ph.D. 1,2
: Geriatrická klinika 1. LF UK a VFN Praha 1; LDN FNKV Praha 2
: Geriatrie a Gerontologie 2016, 5, č. 2: 79-85
: Original Article/Study
Geriatričtí nemocní na odděleních urgentního příjmu tvoří 40 % všech ošetřených a 6,5 % je starších 80 let. Až 60 % je následně přijímáno k akutní hospitalizaci a část propuštěných se opakovaně vrací k urgentnímu ošetření. Pro narůstající medicínskou komplexnost a přesah problémů do sociální oblasti vzniká potřeba kromě léčby akutního problému zlepšit rozpoznání dalších typicky geriatrických rizikových faktorů, které mohou hrát klíčovou roli v rozhodování o hospitalizaci a negativně ovlivňovat výstupy zdravotní péče a spotřebu zdravotních služeb. V práci jsou představeny dva zahraniční nástroje ISAR a TRST určené pro stratifikaci geriatrických pacientů podle výše rizika negativních dopadů (mortalita, disabilita, opakovaná ošetření na urgentním příjmu, délka hospitalizace, rehospitalizace), které byly v pilotním projektu ověřovány na urgentním příjmu interně nemocných VFN v Praze. Byla potvrzena jejich využitelnost pro predikci rizika i v českém systému zdravotnictví. Lze předpokládat, že cílená geriatrická intervence (například konzultace geriatra u hospitalizovaných) a management zdravotně sociálních služeb v komunitě u propouštěných seniorů s vysokým rizikem, by mohla omezit opakující se ošetření na urgentním příjmu a rehospitalizace. Bylo by vhodné v regionálním projektu ověřit přínos v klinické praxi.
Klíčová slova:
urgentní příjmové oddělení – geriatrický pacient – stratifikace geriatrického rizika – ISAR - TRSTOddělení urgentního příjmu a geriatrizace medicíny
Stárnutí populace znamená zvyšující se podíl starších pacientů jak v ambulantním, tak nemocničním segmentu. Zvyšuje se i zastoupení seniorů na odděleních urgentní medicíny/urgentního příjmu v nemocnicích. Data NHS z Velké Británie potvrzují, že 6,5 % pacientů přijímaných na oddělení urgentního příjmu je starších 80 let a téměř 2 % starších 90 let. Až 60 % pacientů ošetřených na urgentním příjmu starších 65 let je přijímáno k akutní hospitalizaci v porovnání pouze s 21 % dospělých do 65 let. Skupina akutně hospitalizovaných seniorů představuje skupinu ekonomicky nákladnou, protože je zatížena řadou nežádoucích příhod, delší hospitalizací, vysokým procentem opakovaných přijetí do nemocnice i opakovaných vyšetření na urgentním příjmu a zvýšenými nároky na následnou péči a sociální služby ve srovnání s dospělými pacienty (pod 65 let) .
Geriatričtí nemocní s urgentními stavy donedávna nepředstavovali významný odborný nebo ekonomický problém. V současnosti se však ukazuje, že zdravotnické systémy v Evropě, ale ani v USA a Kanadě, nejsou připraveny poskytovat kvalitní zdravotní péči geriatrickým pacientům jednak proto, že se několikanásobně zvýšil počet ošetřených, ale především pro narůstající medicínskou komplexnost a přesah problémů do sociální oblasti. Vzniká tak potřeba zabývat se samostatně touto vyšší věkovou skupinou nemocných, podrobně zhodnotit jejich zdravotní potřeby a vysledovat faktory, které hrají klíčovou roli v dalším čerpání zdravotních služeb a ovlivňují další osud nemocných a jejich pohyb ve zdravotnickém systému. Jejich poznání napomůže zlepšit znalosti i klinické dovednosti nezbytné pro včasnou, cílenou a současně dostatečně komplexní péči o starší vulnerabilní, křehké seniory. Navíc by mohlo zlepšit efektivitu práce na odděleních urgentního příjmu, omezit neindikované hospitalizace a ovlivnit spotřebu dlouhodobé péče.
U pacienta vyššího věku ošetřeného na urgentním příjmu je třeba rozhodnout, zda je indikována akutní hospitalizace, nebo je možné navrácení pacienta zpět do domácího prostředí. V případě propuštění je nedílnou součástí práce zdravotnického týmu urgentního příjmu i poskytnutí nebo objednání potřebných konziliárních vyšetření a to nejen během pobytu na urgentním příjmu, ale i následně po propuštění s využitím odborných ambulancí nemocnic nebo specialistů a praktických lékařů v komunitě. V českém systému zdravotní péče, kdy je zkušenost s provozováním urgentních příjmů relativně krátká a omezená pouze na některé nemocnice, není další „case management“ propouštěných pacientů obvyklý a vzhledem k personálnímu obsazení urgentního příjmu jen obtížně realizovatelný. Zahraniční zkušenosti z Emergency departments v zemích, kde systém urgentního příjmu funguje již řadu let, prokazují, že dostupnost specialistů včetně odbornosti geriatra, ale i možnost řešení sociálních problémů (odlehčovací služby, denní stacionář, pečovatelská služba), rychlé přijetí indikovaných pacientů například na rehabilitační lůžko nebo lůžko následné péče, zlepšují „prostupnost“ urgentního příjmu, omezují opakující se návštěvy urgentního příjmu, snižují tlak na akutní hospitalizaci, zkracují délku hospitalizace na akutním lůžku a zabraňují neefektivním službám. Podmínkou je však posílení především nelékařských profesí – dostupnost sociálního pracovníka, koordinátora péče (case managera), administrativního pracovníka apod.
Geriatrická urgentní medicína
V zahraničí v posledních 25 letech byla získána řada informací, které vedly k formování nových doporučení pro ošetřování geriatrických pacientů s urgentními stavy, upozorňuje se na potřebu vzdělávat lékaře a další zdravotníky pracující na těchto odděleních v geriatrické problematice(1), jsou snahy zlepšit vybavenost urgentních příjmů s ohledem na potřeby geriatrických nemocných i na nutnou změnu organizace péče. V roce 1989 byla založena americká Společnost akademické urgentní medicíny (Society for Academic Emergency Medicine, SAEM, www.saem.org ), na jejíchž webových stránkách lze najít řadu užitečných materiálů. Jde například o doporučení pro ošetření geriatrických pacientů na odděleních urgentního příjmu publikovaná v roce 2013 (The Geriatric Emergency Department Guidelines, http://www.saem.org/education/geriatric-ed-guidelines), která se zaměřují na účelnost a přínosnost geriatricky profilovaných oddělení urgentní medicíny (urgentního příjmu), definují minimální požadavky na personální obsazení a požadované vzdělání personálu, zdůrazňují nutnost minimalizace překladů pacienta a zaměřují se i na indikátory kvality zdravotní péče na odděleních urgentního příjmu(2). Guidelines zahrnují také vybrané postupy a protokoly pro screening geriatrického pacienta, pro katetrizaci močových cest, management (poly)medikace, geriatrické zhodnocení pacienta s pády, s deliriem a demencí a protokol pro management pacientů v paliativním režimu péče. Další přínosnou aktivitou SAEM je vývoj indikátorů kvality (geriatrické) péče na oddělení urgentní medicíny formou vytvoření minimálních standardů péče. Výzkumné studie na odděleních urgentního příjmu v USA identifikovaly 6 oblastí s největšími nedostatky v péči:
- posouzení kognitivních funkcí
- management bolesti
- management medikace
- screening/prevence
- funkční posouzení pacienta
- překlady pacientů mezi zdravotnickými zařízeními.
I když materiály SAEM jsou primárně určené pro americký systém urgentní péče, mohou být nepochybně přínosné i pro rozvíjející se český systém oddělení urgentních příjmů a urgentní medicíny.
Také v rámci Evropské společnosti geriatrické medicíny EUGMS pracuje samostatná skupina „Emergency Geriatric Medicine“, jejímž cílem je zlepšit péči o starší nemocné přicházející na oddělení urgentní medicíny/urgentního příjmu v evropském regionu, rozvíjet mezioborovou spolupráci s Evropskou společností urgentní medicíny (European Society of Emergency Medicine, EUSEM, www.eusem.org), zhodnotit současnou praxi v EU a zlepšit vzdělávání a výzkum v této oblasti.
Charakteristika seniorské populace na urgentním příjmu
Starší nemocní mají větší pravděpodobnost, že kromě akutního onemocnění, které je přivádí na urgentní příjem, budou trpět dalšími chorobami (polymorbiditou/komorbiditou), které jsou obvykle doprovázeny poklesem fyzických anebo poznávacích funkcí. Klinickým korelátem je vulnerabilita, křehkost nebo též rizikovost, kdy již malý stresový podnět může vést k významné zdravotní deterioraci seniora, nespecifickému zhoršení zdraví, rychlé ztrátě soběstačnosti a sebeobsluhy, k poruchám mobility a k poklesu celkové zdatnosti. Hospitalizace i přes rychlou úpravu vyvolávajícího akutního onemocnění/úrazu může celkovou deterioraci ještě prohloubit (tzv. iatrogenní disabilita). Propuštění seniora z urgentního příjmu však může být pro pacienta neméně rizikové, pokud není zajištěna návaznost služeb, geriatrické péče a péče ošetřovatelské a sociální. Pacientovi hrozí opakovaná vyšetření na pohotovosti, urgentním příjmu a zdravotní i funkční deteriorace.
Podle zahraničních šetření se senioři na urgentní příjem dostávají v závažnějším klinickém stavu a se závažnějšími komplikacemi a jsou proporcionálně častěji přijímáni k akutní hospitalizaci(3, 4) (tab. 1). Pro senzorické a kognitivní deficity je komunikace se seniorem náročnější a vyžaduje delší čas. Doprovodná chronická nemocnost omezující fyzické schopnosti a geriatrické syndromy (pády, inkontinence, delirium, demence) modifikují klinický obraz a symptomy akutního onemocnění, které vedlo k vyšetření na urgentním příjmu. Situaci dále komplikuje potřeba fyzické dopomoci při vyšetření obtížně mobilních a zdravotně postižených seniorů, potřeba dohledu u pacientů s delirantním stavem nebo s demencí, nutnost získávání základních anamnestických údajů od rodinných příslušníků a pečovatelů i selhávající sociální podpůrný systém limitující propuštění do domácího prostředí (sociální izolace, osamělost, vyčerpání pečovatele, dysfunkční rodina).
1. Charakteristiky pacientů vyššího věku na urgentním příjmu 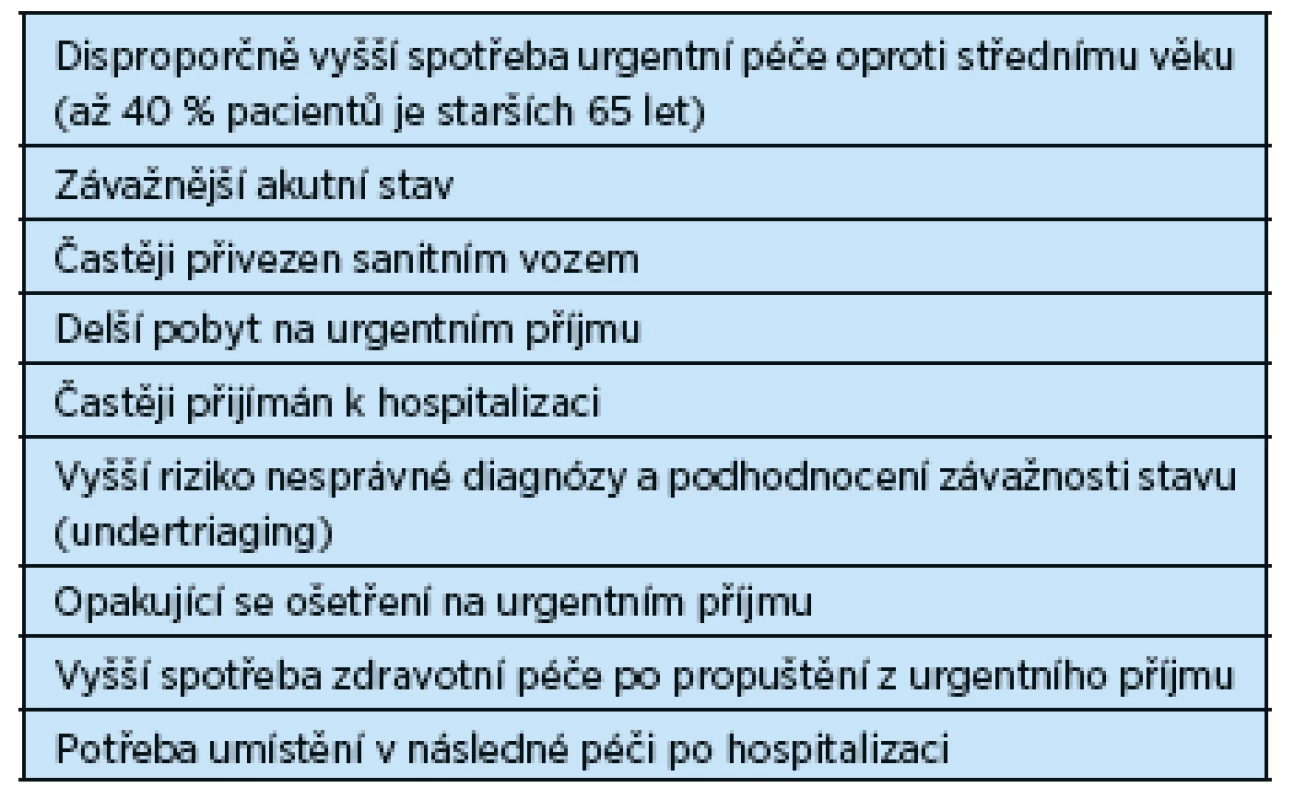
Četné studie prokazují, že oddělení urgentních příjmů jsou méně efektivní v diagnostice a léčbě starých osob s komplexní geriatrickou problematikou(5). Objevuje se zde více chyb než u pacientů středního věku: není odebrána adekvátní anamnéza včetně údajů o farmakoterapii, jsou špatně rozpoznány infekce v případě absence horečky, obtíže jsou při rozpoznání myokardiální ischemie v případě chybění stenokardických bolestí, není posouzeno riziko pádu, nejsou zhodnoceny kognitivní funkce a není správně rozpoznáno delirium(6).
Přítomnost geriatrických syndromů a rizik u seniorů na urgentním příjmu
V roce 2013 byla publikována dosud nejrozsáhlejší epidemiologická mezinárodní multicentrická studie zahrnující 2282 pacientů nad 75 let na 13 odděleních urgentního příjmu v 7 zemích(7). Studie sledovala charakteristiky nemocných jak premorbidně, tj. před akutním zhoršením zdravotního stavu, které vedlo k ošetření na urgentním příjmu, tak v době ošetření. Výsledky ukázaly, že většina ošetřených seniorů 75letých a starších měla závažné zdravotní i funkční omezení ještě před akutním zhoršením a akutní stav dále výrazně zhoršoval funkční stav, mobilitu, kognitivní funkce, kontinenci:
- 46 % ošetřených seniorů bylo premorbidně závislých na pomoci při nejméně jedné sebeobslužné aktivitě, během přijetí na urgentní příjem dosáhlo procento nesoběstačných 67 %!
- 48 % mělo před ošetřením jeden z geriatrických syndromů, během přijetí byl alespoň jeden ze syndromů přítomen již u 78 % ošetřených.
Konkrétně se jednalo: - u 26 % o kognitivní poruchu
- u 49 % o poruchu mobility s nutností dohledu nebo dopomoci při chůzi
- u 37 % byl přítomen recentní pád
- 21 % udávalo úbytek hmotnosti
- 39 % udávalo denní bolest
- 35 % udávalo dušnost v klidu nebo při běžných sebeobslužných činnostech.
- Až u 51 % pacientů bez konkrétních potíží odeslaných na urgentní oddělení pro „celkové zhoršení soběstačnosti/stavu“ byl nalezen konkrétní akutní klinický problém.
- Ošetření senioři měli vysokou spotřebu akutní zdravotní péče, konkrétně 28 % bylo hospitalizováno a 36 % opakovaně ošetřeno na urgentním příjmu v posledních 3 měsících.
- 40 % žilo osaměle, u 24 % pečující rodina pociťovala nadměrný stres.
Pro klinickou praxi bylo důležité zjištění, že přítomnost některého z geriatrických syndromů koreluje s negativním vývojem zdraví a opakujícími se ošetřeními na urgentním příjmu, hospitalizacemi a nutností umístění v následné/dlouhodobé péči. Více současně přítomných geriatrických syndromů znamená i vyšší riziko, bez ohledu na akutní stav, který byl důvodem pro ošetření na urgentním příjmu(8).
Problémem u klinicky komplexních a polymorbidních pacientů a zřejmě i důvodem pro časté nedostatky v diagnostice je skutečnost, že geriatrické problémy nebývají správně rozpoznány lékaři pracujícími na odděleních urgentního příjmu. Například v britské studii publikované Grafem et al.(9) lékaři nerozpoznali u pacientů přítomnost deliria u 3 ze 4 delirujících pacientů, přestože se potvrdilo, že přítomnost deliria zvyšuje jednoroční mortalitu těchto pacientů více než dvojnásobně (tab. 2). Podobně nedostatečně či nesprávně diagnostikovány nebo dokumentovány jsou kognitivní poruchy, deprese a závislost na pomoci druhé osoby.
2. Výskyt geriatrických syndromů na oddělení urgentního příjmu a jejich vliv na následnou mortalitu. Chyby v diagnostice. 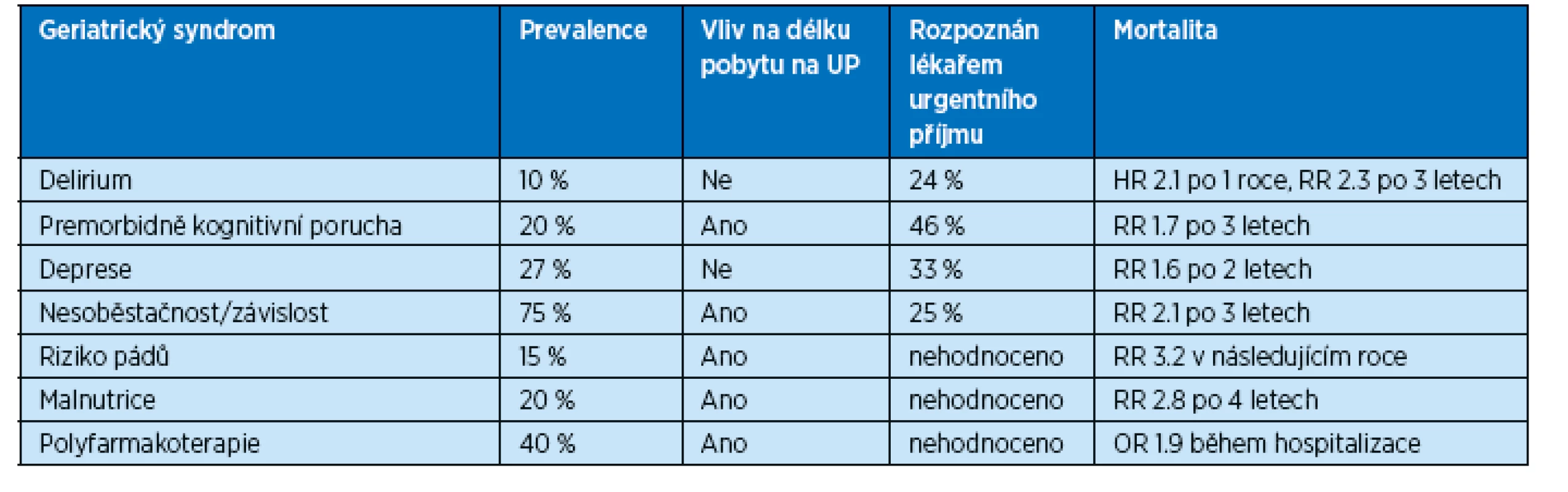
Na základě zahraničních údajů a vzhledem k chybění dat z ČR jsme v letech 2013–2014 sledovali klinický profil pacientů nad 70 let (průměrný věk 82 let) vyšetřovaných na oddělení urgentního příjmu. Jednalo se o oddělení společného příjmu interně nemocných (SPIN) VFN v Praze. Naše výsledky se významně neliší od zahraničních zkušeností. Nejčastějším důvodem pro ošetření na „nechirurgickém“ urgentním příjmu byla dušnost, bolest na hrudi a GIT potíže (tab. 3). I když se v našem případě jednalo o malý „pilotní“ vzorek ošetřených nemocných, příčiny jsou zcela shodné s nejčastějšími 3 diagnózami amerického registru ošetření na urgentních odděleních v letech 2001–2009. Zde byly na prvním místě bolest na hrudi, následovala dušnost a bolest břicha(10).
3. Důvody ošetření pacientů nad 70 let a na urgentním příjmu SPIN Všeobecné fakultní nemocnice v Praze 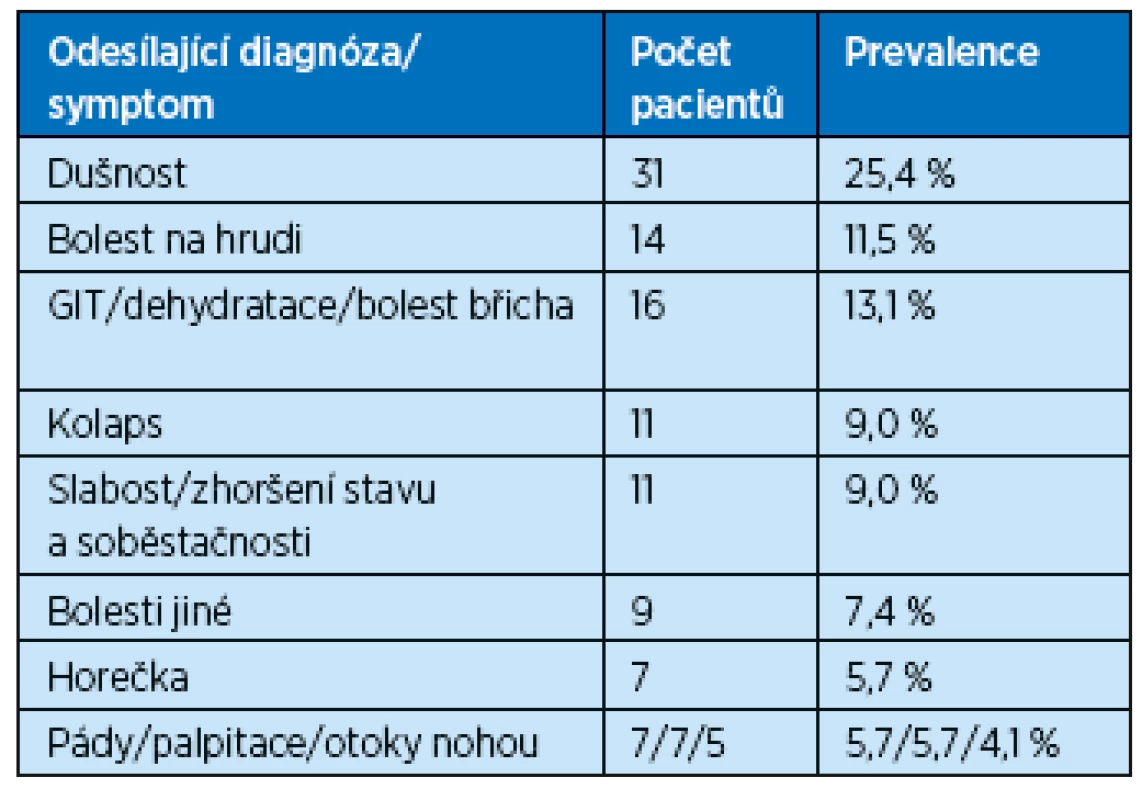
Polovina z námi ošetřovaných seniorů byla se zdravotním postižením a vyžadovala pomoc druhé osoby při základní sebepéči (ADL), 60 % mělo problémy s chůzí anebo pády v anamnéze, u jedné třetiny byly přítomné kognitivní problémy. 70 % užívalo pět a více léků. Třetina žila osaměle a neměla pečovatele. Pacienti se ztrátou soběstačnosti, s poruchou mobility/pády a anamnézou nedávné hospitalizace měli vyšší pravděpodobnost přijetí na akutní lůžko(11) (tab. 4).
4. Charakteristiky pacientů starších 70 let na urgentním příjmu přijímaných k hospitalizaci a propouštěných domů, SPIN VFN Praha (n = 122) 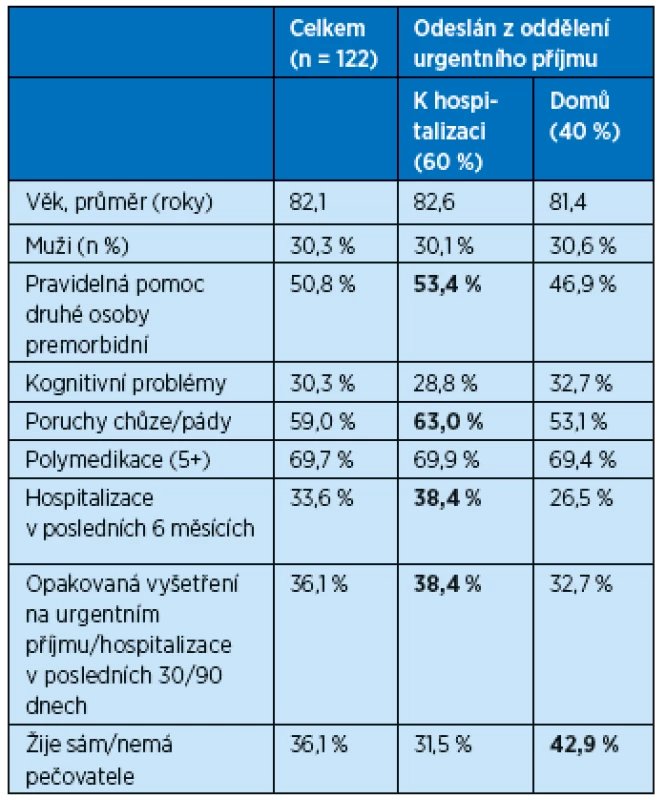
Tučně vytištěná data – statisticky významná odlišnost hospitalizovaných a domů propouštěných nemocných (p < 0,05) Vysoký výskyt geriatrických problémů a syndromů vyžaduje specializované vzdělání všech členů týmu urgentního příjmu. Podle našich zkušeností většina pracovníků na urgentním příjmu vnímá svou roli jako primárně orientovanou na rychlou diagnostiku, triage a management akutního stavu nebo úrazu. Geriatrický přístup a péče mohou být nahlíženy jako nadbytečné, neurgentní a neodpovídající práci a poslání urgentních oddělení. V některých zemích, kde je větší počet lékařů specialistů v geriatrii a v nemocnicích, je dostupný geriatr-konziliář nebo dokonce konziliární geriatrický tým, může být podrobnější geriatrické zhodnocení provedeno konziliárně během pobytu na urgentním příjmu nebo během akutní hospitalizace navazující na urgentní vyšetření. Tam, kde nejsou vhodné podmínky pro vyšetření geriatrem, se doporučuje provést screening geriatrického rizika (tj. ověřit přítomnost geriatrických syndromů a problémů, ve zkrácené modifikaci například zdravotní sestrou urgentního příjmu), a pozornost věnovat především pacientům s vyšším rizikem. U těchto nemocných by v tomto smyslu měl být informován praktický lékař nebo specialista internista nebo geriatr a v případě potřeby pro pacienta zajištěna bez zbytečného prodlení dostupnost ošetřovatelských (home care) nebo pečovatelských (pečovatelská služba) služeb(12).
Nesoběstačnost, potřeba pomoci a péče u akutně ošetřených seniorů
Akutní onemocnění vedoucí k nutnosti ošetření na urgentním příjmu významně zhoršuje schopnost sebeobsluhy pacientů seniorů. Již zmíněná mezinárodní studie(8) potvrdila vysoký stupeň zdravotního postižení a nesoběstačnosti nemocných nad 75 let ošetřovaných na urgentním příjmu, kdy celé 2/3 nemocných vyžadovaly pomoc při základních činnostech jako je chůze a pohyb po místnosti, při oblékání a osobní hygieně (graf 1).
1. Nesoběstačnost pacientů nad 75 let před přijetím (premorbidní) a během ošetření na urgentním příjmu, mezinárodní multicentrická studie (podle7) 
Disabilita a závislost pacientů na pomoci druhé osoby znamená, že personál urgentního příjmu kromě odborných činností v souvislosti s akutním zdravotním problémem musí pacientům vyššího věku ve zvýšené míře poskytovat i dohled, dopomoc či plnou základní ošetřovatelskou péči. Tomu by mělo odpovídat i vybavení urgentního příjmu vhodným nábytkem – židlemi s područkami usnadňujícími vstávání, vhodnými sedacími povrchy – inkontinence, madly, eventuálně pomůckami pro chůzi – dostupné berle, hole, chodítko, vozík, eventuálně pokojové WC křeslo, osvětlením, barevným odlišením podlah a stěn a podobně. Pokud je pacient imobilní/ležící a lze očekávat pobyt na urgentním příjmovém expektačním lůžku více hodin, je třeba uplatňovat také ošetřovatelské postupy pro prevenci dekubitů. Myslet je třeba i na adekvátní hydrataci pacienta, eventuálně i zajištění stravy. Pokud není zavedena parenterální hydratace, je nutno nabízet vhodné tekutiny per os a jejich množství zaznamenávat. Nároky jsou tak kladeny i na personální obsazení urgentního příjmu s posílením ošetřovatelského personálu. V některých zemích, např. Velké Británii, doporučují dostupnost sociálního pracovníka k provedení sociálního šetření, ke kontaktu s rodinou a komunitními sociálními službami, popřípadě s domácí ošetřovatelskou péčí. Vhodné je umožnit zapojení doprovázejícího pečovatele (rodinného příslušníka) během vyšetření a léčby, pokud to stav nemocného a provoz oddělení dovolují.
Nesoběstačnost má významné důsledky pro management těchto pacientů na urgentním příjmu. Pokud je pacient nesoběstačný a žije osaměle, může to být limitující faktor pro propuštění zpět do vlastní domácnosti. Trpí-li však ještě kognitivní poruchou, je téměř nemožné propustit pacienta domů bez zajištění ihned fungujících komunitních služeb (např. home care). Tato situace bývá často důvodem k přijetí do nemocnice, i když vlastní akutní klinická diagnóza by mohla být zvládnuta ambulantně. Pokud jsou tito nemocní přijímáni do nemocnice, je zde vysoké riziko dalšího horšení soběstačnosti za hospitalizace (hospital-related disability). U těchto pacientů je třeba zahájit časně ergoterapii a fyzioterapii, podpořit časnou mobilizaci, zapůjčit pomůcky pro bezpečnou chůzi.
Uplatnění geriatrických principů - vyhledání pacientů s geriatrickým rizikem na urgentním příjmu
Většina geriatrických pacientů na urgentním příjmu se prezentuje komplexní klinickou symptomatologií doprovázenou omezenou soběstačností a u části i sociální problematikou. Pokud je na urgentním příjmu řešeno pouze bezprostřední akutní zhoršení stavu a ostatní problémy přehlíženy a ponechány „na později“ jako neakutní a nemocného přímo neohrožující a mlčky se předpokládá, že je bude řešit praktický lékař, mohou zůstat tyto problémy dlouhodobě neřešeny se všemi negativními dopady na zdravotní stav, mortalitu i zvýšenou spotřebu zdravotnických služeb a celkových nákladů na zdravotní péči.
V ideálním případě by u pacientů s vysokým (geriatrickým) rizikem bylo indikováno akutní konzilium geriatra, v jehož kompetenci je provedení komplexního geriatrického zhodnocení, tzv. „comprehensive geriatric assessment“, které umožní detekci i neakutních zdravotních problémů a potenciálních geriatrických rizik (poruchy mobility se zvýšeným rizikem pádu a úrazu, kognitivní porucha s rizikem non-adherence s užíváním léků apod.). V podmínkách urgentního příjmu je třeba posoudit urgentnost vyšetření geriatrem nebo v některých zemích internistou s geriatrickou kompetencí a modifikovat rozsah vyšetření pro „urgentní oddělení“. V podmínkách urgentního příjmu může být komplexní posouzení časově neúnosně zatěžující, je však třeba identifikovat ty pacienty, pro něž je akutní nebo odložené vyšetření klinicky i nákladově přínosné. Dosud však nebyly provedeny větší studie, které by nejvhodnější postup ověřily.
Přijatelnou alternativou pro oddělení urgentního příjmu může být i použití jednoduchých krátkých screeningových nástrojů, které rychle (prakticky během 1–2 minut) umožní identifikovat pacienty s geriatrickým rizikem. Screening je obvykle prováděn nelékařským zdravotnickým pracovníkem – všeobecnou zdravotní sestrou oddělení urgentního příjmu, a to u těch pacientů, kde nehrozí nebezpečí z prodlení.
Vzhledem k odlišnosti zdravotnických systémů v jednotlivých zemích, ale i regionálním specifikům, se doporučuje adaptovat proces hodnocení pro konkrétní lokální urgentní služby. V posledních letech vznikají v některých zemích dokonce i samostatná „oddělení geriatrického urgentního příjmu“ (např. Kanada, z evropských zemí Irsko, Švýcarsko, Velká Británie), kde je trvale přítomen lékař se specializací z geriatrie a také v geriatrii vzdělané zdravotní sestry.
Screeningové nástroje a stratifikace pacientů na urgentním příjmu
Posouzení pacienta seniorského věku za využití geriatrického screeningového nástroje je součástí vyšetření na „seniorům přátelských“ (senior-friendly) urgentních odděleních a je spojeno s kvalitnější léčebnou péčí a lepšími výsledky zdravotní péče(13, 14).
V uplynulých 20 letech byla v zahraničí ověřována řada hodnoticích nástrojů pro screening rizikových seniorů vhodných pro urgentní oddělení. Z mnoha dostupných nástrojů splňují jen dva kvalitativní kritéria a psychometrické vlastnosti (validita, spolehlivost, citlivost ke změně a použitelnost v praxi) a byly shledány jako vhodné pro rychlý screening funkčního stavu seniorů a potenciálních rizik. Jednalo se o:
- ISAR “The Identification of Seniors at Risk” (identifikace rizikových seniorů)
- TRST “Triage Risk Stratification Tool” (nástroj pro triage pacientů a stratifikaci rizika).
ISAR je nástroj vyvinutý a ověřený v Kanadě McCuskerovou a spol. 1999(15, 16) (tab. 5). TRST byl publikován v roce 2003 Meldonem et spol. a ověřen v USA(17) (tab. 6). Oba nástroje obsahují 6 otázek, které hodnotí přítomnost ošetřovatelské závislosti v běžných denních aktivitách, popřípadě jejich aktuální zhoršení, přítomnost kognitivní poruchy, polyfarmakoterapie a nedávné hospitalizace či vyšetření na urgentním příjmu nebo pohotovosti. V dalších dvou otázkách se odlišují, ISAR hodnotí přítomnost poruchu zraku, TRST pak poruchu mobility a dostupnost pečovatele/osamělost. Za rizikové seniory jsou v obou testech považováni pacienti dosahující 2 a více bodů. Celkové trvání hodnocení nepřesahuje 1–2 minuty, s výjimkou pacientů zmatených, s demencí a poruchou komunikace, u nichž je třeba získat informace od pečovatele nebo rodinných příslušníků.
5. ISAR “The Identification of Seniors at Risk” (identifikace rizikových seniorů), česká verze 2014 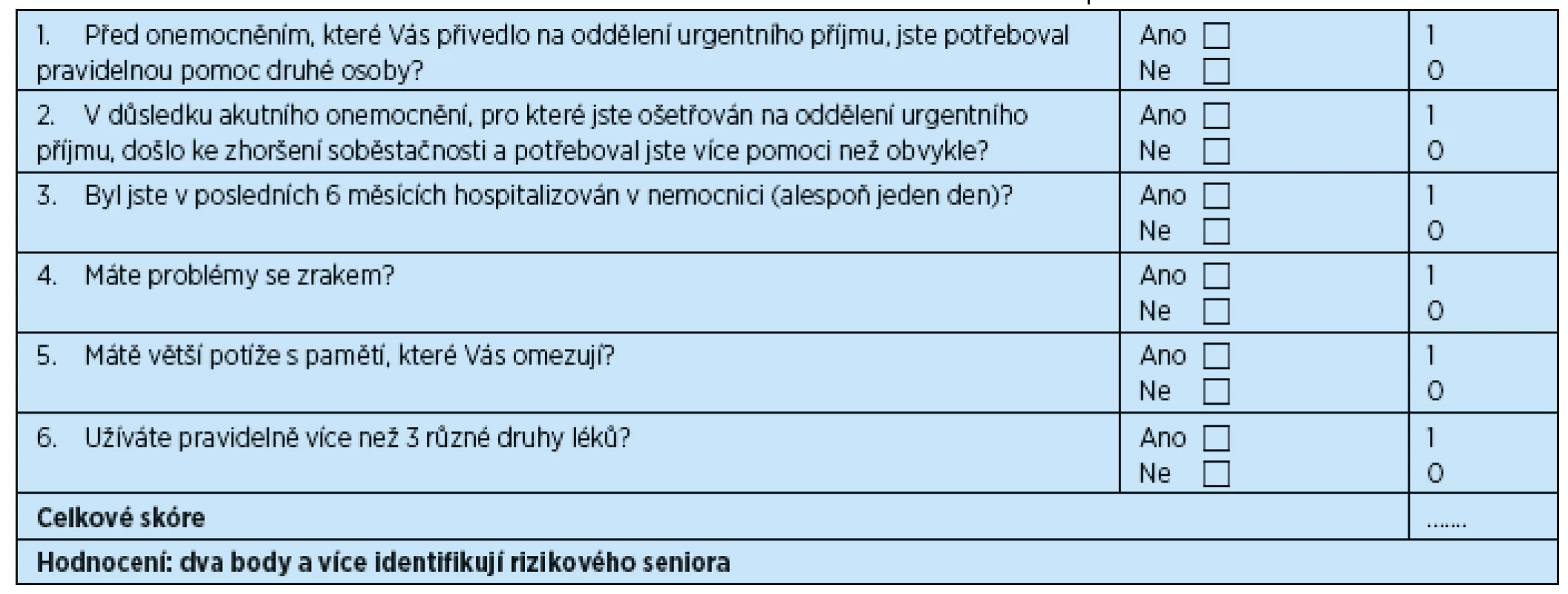
6. TRST “Triage Risk Stratification Tool” (nástroj pro triage pacientů a stratifikaci rizika), česká verze 2014 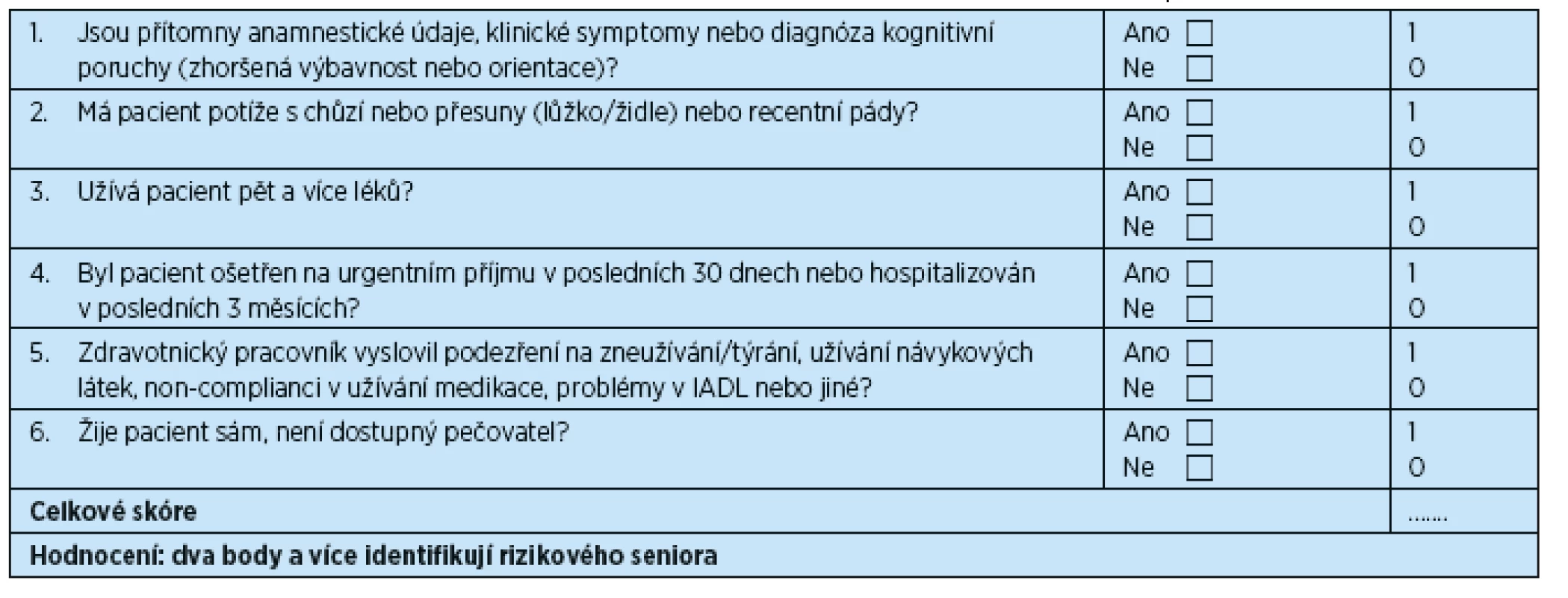
Cílem screeningu je identifikovat rizikové seniory:
- kteří se opakovaně vracejí na urgentní příjem
- kteří mají vysoké riziko dlouhé akutní hospitalizace, popřípadě pacienty vyžadující následnou lůžkovou péči (tedy identifikovat potenciální „bed blockery“, tj. pacienty blokující akutní lůžko jako čekatelé na umístění v následné péči)
- s opakujícími se hospitalizacemi
- s rizikem rozvoje disability a závislosti (zhoršením funkčního stavu)
- se zvýšenou mortalitou.
Tito pacienti vyžadují modifikovaný přístup a podrobnější zhodnocení geriatrické problematiky s řešením nalezených problémů.
Protože v ČR nejsou zkušenosti s použitím žádného z uvedených nástrojů, provedli jsme validizační studii s ISAR a TRST v našich podmínkách. I když validizace byla provedena pouze na jednom pracovišti (SPIN VFN Praha), a není možné výsledky studie generalizovat na všecha urgentní oddělení v ČR, výsledky potvrdily zahraniční zkušenosti. Více než 70 % nemocných starších 70 let patří již do skupiny rizikových seniorů (78,7 % hodnocených ISAR a 71,3 % podle TRST). Pozitivita ISAR nebo TRST prokázala velmi dobrou senzitivitu pro predikci opakovaných vyšetření na urgentním příjmu, hospitalizací, mortality i kompozitního ukazatele. Specificita obou nástrojů však je poměrně nízká.
Většina odborníků však zdůrazňuje, že pouhá identifikace pacientů nepovede ke zlepšení péče, pokud nebude adekvátně modifikována struktura a organizace nemocniční urgentní péče i vlastní proces poskytování péče včetně provázanosti s komunitními a sociálními službami, zlepšení komunikace a spolupráce s primární péčí i ambulantními specialisty, fyzio - a ergoterapií(18–20). Pro zlepšní péče by byla nezbytná změna na systémové úrovni.
Autorky prohlašují, že v souvislosti s publikací článku nejsou ve střetu zájmů a vznik ani publikace článku nebyly podpořeny farmaceutickou firmou.
prof. MUDr. Eva Topinková, CSc.1
MUDr. Marie Berková, Ph.D.1,2
1Geriatrická klinika 1. LF UK a VFN Praha
2LDN FNKV Praha
prof. MUDr. Eva Topinková, CSc.
e-mail: Eva.Topinkova@vfn.cz
Od r. 2001 je přednostkou Geriatrické kliniky 1. LF UK a VFN v Praze a od r. 1997 vedoucí Subkatedry geriatrie IPVZ. Od 80. let rozvíjí obory vnitřní lékařství, geriatrii a gerontologii na 1. LF UK jako klinik, pedagog a vědecký pracovník. Zavedla výuku geriatrie do magisterského studia lékařství a řady bakalářských studijních programů, iniciovala a je předsedkyní OR postgraduálního doktorandského studia gerontologie, předsedkyní specializační oborové rady 1. LF UK. Je místopředsedkyní ČGGS, past-prezidentkou klinické sekce IAGG-ER a Akademické rady EUGMS a dalších mezinárodních organizací (interRAI, UEMS, SIOG), expertem Evropské komise pro oblast „Aging and Disability“. Je řešitelkou a koordinátorkou řady mezinárodních výzkumných projektů oblasti epidemiologie, disability, klinických, sociálních a etických aspektů geriatrické péče. Dále je autorkou a spoluautorkou více než 20 monografií a vysokoškolských učebnic a více než 400 odborných a vědeckých publikací.
Sources
1. Biese K, Roberts E, Kizer JS, et al. Portal of Online Geriatric Education (POGOe): Caring for Elderly Patients in the Emergency Department: An interactive lecture series POGOe web site. http://www.pogoe.org/productid/20964.
2. American College of Emergency Physicians, The American Geriatrics Society, Emergency Nurses Association, and the Society for Academic Emergency Medicine. The Geriatric Emergency Guideline 2013. http://www.saem.org/education/geriatric-ed-guidelines
3. Aminzadeh F, Dalziel WB. Older adults in the emergency department: a systematic review of patterns of use, adverse outcomes, and effectiveness of interventions. Ann Emerg Med 2002; 39 : 238–247.
4. Samaras N, Chevalley T, Samaras D, et al. Older patients in the emergency department: a review. Ann Emerg Med 2010; 56 : 261–269.
5. Banerjee B, Conroy S, Cooke MW. Quality care for older people with urgent and emergency care needs in UK emergency departments. Emerg Med J 2013; 30 : 699–700.
6. Carpenter CR, Shah MN, Hustey FM, et al. High yield research opportunities in geriatric emergency medicine: prehospital care, delirium, adverse drug events, and falls. J Gerontol Med Sci 2011; 66A: 775–783.
7. Gray LC, Peel NM, Costa AP et al. Profiles of older patients in the Emergency Department: Findings from the interRAI multinational ED study. Ann Emerg Med 2013; 62 : 467–474.
8. Costa AP, Hirdes JP, Heckman GA, et al. Geriatric syndromes predict postdischarge outcomes among older emergency department patients: findings from the interRAI Multinational Emergency Department Study. Acad Emerg Med 2014; 21(4): 422–433.
9. Graf CE, Zekry D, Giannelli S, Michel JP, Chevalley T. Efficiency and applicability of comprehensive geriatric assessment in the emergency department: a systematic review. Aging Clin Exp Res 2011; 23(4): 244–254.
10. Pines J, et al. National Trends in Emergency Department Use, Care Patterns, and Quality of Care of Older Adults in the United States. J Am Geriatr Soc 2013; 61 : 12–17.
11. Topinková E, Berková M, Novotný Z, Yamada Y. Comparison of two emergency department screening tools ISAR and TRST to predict adverse outcomes after ED discharge. Eur Ger Med 2014, 5 (Suppl. 1) S151.
12. Sinha SK, Bessman ES, Flomenbaum N, et al. A systematic review and qualitative analysis to inform the development of a new emergency department-based geriatric case management model. Ann Emerg Med 2011; 57 : 672–682.
13. Graf CE, Giannelli SV, Herrmann FR, et al. Can we improve the detection of old patients at higher risk for readmission after an emergency department visit? J Am Geriatr Soc 2012; 60(7): 1372–1373.
14. Costa AP, Hirdes JP, Bell CM, et al. Derivation and validation of the detection of indicators and vulnerabilities for emergency room trips scale for classifying the risk of emergency department use in frail community-dwelling older adults. J Am Geriatr Soc 2015; 63(4): 763–769.
15. McCusker J, Bellavance F, Cardin S, et al. Detection of older people at increased risk of adverse health outcomes after an emergency visit: The ISAR screening tool. J Am Geriatr Soc 1999; 47 : 1229–1237.
16. Meldon SW, Mion LC, Palmer RM, et al. A brief risk-stratification tool to predict repeat emergency department visits and hospitalizations in older patients discharged from the emergency department. Acad Emerg Med 2003; 10(3): 224–232.
17. McCusker J, Verdon J, Vadeboncoeur A, et al. The elder-friendly emergency department assessment tool: development of a quality assessment tool for emergency department-based geriatric care. J Am Geriatr Soc 2012; 60(8): 1534–1539.
18. Carpenter CR, Platts-Mills TF. Evolving prehospital, emergency department, and “inpatient” management models for geriatric emergencies. Clin Geriatr Med 2013; 29 : 31–47.
19. Hwang U, Morrison RS. The geriatric emergency department. J Am Geriatr Soc 2007; 55 : 1873–1876.
20. Yuen TM, Lee LL, Or IL, et al. Geriatric consultation service in emergency department: how does it work? Emerg Med J 2013; 30 : 180–185.
Labels
Geriatrics General practitioner for adults Orthopaedic prosthetics
Article was published inGeriatrics and Gerontology

2016 Issue 2-
All articles in this issue
- Elderly patients with colon cancer: a medical oncologist’s perspective.
- Normotense hydrocephalus as a cause of deterioration of dementia in a geriatric patient
- Self-sufficiency and its evaluation in the context of our legislative and practice, especially in terms of care allowance assessment
- Geriatric patient in emergency department.
- Is it possible to provide integrated care in the Czech Republic? Findigns from long-term action research
- Aqua-aerobics in prevention of musculoskeletal system deterioration among elderly women
- Monitoring of influence of new cognitive training programs /COGNIPLUS/ on the level of some mental processes and on quality of life of elderly people (seniors) with a mild cognitive impairment.
- Geriatrics and Gerontology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Normotense hydrocephalus as a cause of deterioration of dementia in a geriatric patient
- Self-sufficiency and its evaluation in the context of our legislative and practice, especially in terms of care allowance assessment
- Geriatric patient in emergency department.
- Elderly patients with colon cancer: a medical oncologist’s perspective.
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career


