-
Medical journals
- Career
Legislativní rámec smrt mozku versus nevratná zástava oběhu v České republice
Authors: J. Křivková 1,2; J. Šimek 1; P. Leden 2
Authors‘ workplace: Jihočeská univerzita v Českých Budějovicích, Zdravotně sociální fakulta, Děkanka: Mgr. Ivana Chloubová, Ph. D. 1; Západočeská Univerzita v Plzni, Fakulta zdravotnických studií, Děkan: PhDr. Lukáš Štich, MBA 2
Published in: Prakt. Lék. 2022; 102(1): 27-30
Category: Of different specialties
Overview
V předkládaném přehledovém článku autoři článku představují legislativní úpravu týkající se rozdílu smrti mozku a nevratné zástavy oběhu (NHBD – non heart beating donor, DCD – donation after cardiac death), které jsou základním pilířem novely transplantačního zákona č. 44/2013 v České republice. Blíže popisují proces dárcovství DCD a kategorizaci dárců orgánů a tkání dle Maastrichtských kritérií. Zaměřují se na rozdílnost mezi diagnostikou smrti mozku a nevratnou zástavou oběhu. Problematiku znalostí personálu o možnostech odběru orgánů a tkání od dárců po nevratné zástavě oběhu a jeho základním legislativním rámci v České republice shrnují v závěru své práce.
Klíčová slova:
transplantace – etika – smrt – smrt mozku – Maastrichtská kritéria – nevratná zástava oběhu
ÚVOD
V posledních letech současná transplantační medicína zaznamenává rozvoj a celosvětově hledá možné řešení a způsoby jak zvýšit poptávku při nedostatečném počtu orgánů pro nemocné. Přístroje a zdravotnická technika (UPV, ECMO aj.) bývají pouze dočasným zastoupením pro žijící nemocné se selhávajícími orgány. Z tohoto hlediska bylo nutné v České republice upravit transplantační zákon č. 285/2002 Sb., který pojednává o základních zásadách stanovení smrti mozku (12).
PLATNÁ LEGISLATIVNÍ ÚPRAVA V ČESKÉ REPUBLICE
Česká republika v roce 2013 přijala novelu transplantačního zákona č. 44/2013 Sb., která mění dosud užívaný zákon č. 285/2002 Sb., o darování, odběrech a transplantacích tkání a orgánů. Oba dva zákony vycházejí z příslušné legislativy stanovené předpisy Evropské unie, novelu dále upravuje Směrnice Evropského parlamentu a Rady 2010/53/EU ze dne 7. července 2010 o jakostních a bezpečnostních normách pro lidské orgány určené k transplantaci a také zákonem č. 372/2011 Sb., o zdravotních službách (12, 13).
Významnou změnu vnímáme v Části první – Darování, odběry a transplantace tkání a orgánů, hlava I § 2 písmene e), kdy v zákoně můžeme číst podstatný dodatek věty o nevratné zástavě krevního oběhu. Celé znění bodu e) v zákonu uvádí, že jako smrt se rozumí: „Pro účely tohoto zákona se smrtí rozumí nevratná ztráta funkce celého mozku, včetně mozkového kmene, nebo nevratná zástava krevního oběhu.“ (13). Tímto dodatkem se ČR snaží o zajištění možného nárůstu předpokládaných dárců orgánů a tkání. Hlava II s názvem Odběr tkání a orgánů v Díle 2 již pojednává o specifikách a samotném zprocesování odběru orgánů a tkání od zemřelého dárce v § 10. Odebírat orgány a tkáně u zemřelých dárců můžeme při prokázané smrti. V případě, že chceme odběr provést před uplynutím 2 hodin od zjištění smrti, musí dva lékaři s příslušnou specializovanou způsobilostí (10, 11) dárce vyšetřit a smrt stanovit nezávisle na sobě. Nesmí se zúčastnit odběru zemřelého dárce ani transplantace, ale také nesmí být ošetřujícími lékaři potencionálního příjemce orgánů (§ 10 odstavec 1 a 2). O všem sepíší Protokol o zjištění smrti (8, 10, 11).
Dle § 10 odstavec 3 se smrt zjišťuje prokázáním dle písmene a) Nevratné zástavy krevního oběhu nebo dle písmene b) Nevratné zástavy funkce celého mozku, včetně mozkového kmene v případech, kdy jsou funkce dýchání nebo krevního oběhu udržovány uměle (dále jen smrt mozku) (13).
DIAGNOSTIKA NEVRATNÉ ZÁSTAVY OBĚHU
Z etického pohledu prošly odběry orgánů a tkání obrovským legislativním vývojem. Zemřelí dárci po nevratné zástavě oběhu (DCD) dávají možnost jak navýšit počet orgánů v transplantační medicíně. Potencionální dárce je nemocný, kterého již nemůžeme dále vyléčit. Jeho nepříznivá prognóza a neovlivnitelné základní onemocnění vede k přechodu na soucitnou, tzv. paliativní péči (Maastrichtská kritéria (MK III) – očekávané úmrtí po přechodu na paliativní péči) (7). Pacient je indikován k zařazení do dárcovského programu před přechodem na paliativní péči. Základní diagnózou DCD dárců bývá ischemické či krvácivé mozkové příhody nebo těžké posthypoxické poškození mozkové tkáně, u kterého však nedojde ke splnění všech kritérií smrti mozku (4). Dále transplantační zákon poukazuje na postup odběru orgánů a tkání při zjištění smrti prokázáním nevratné zástavy krevního oběhu před uplynutím 2 hodin dle § 10 odstavce 4 a to v případě známe dobu a místo zjištění smrti, tedy jedná se o smrt ve zdravotnickém zařízení nebo se jedná o případ zjištění smrti na základě ukončení neúspěšné resuscitace (13).
DIAGNOSTIKA SMRTI MOZKU
Základní zásady stanovení smrti mozku v České republice upravuje transplantační zákon v § 10 odstavci 5 písmene a), a to v případě, že se pacient nachází v takovém stavu, kdy by se mohlo uvažovat o jeho smrti mozku a v písmenu b), kdy klinicky lze prokázat a stanovit diagnózu smrti mozku potvrzující nevratnost smrti mozku (13). Definicí smrti mozku se rozumí nevratná ztráta funkce celého mozku, včetně mozkového kmene, a to i v případech, kdy jsou funkce dýchání nebo krevního oběhu uměle udržovány. O smrti mozku uvažujeme v případě, kdy není diagnostická pochybnost o původu strukturálního poškození mozku a jeho nevratnosti a hluboké bezvědomí není při vyšetření způsobeno intoxikací, účinky léčiv s tlumivým a relaxačním působením, metabolickým a endokrinním rozvratem nebo primárním podchlazením nemocného. Mozková tkáň odumírá z mnoha důvodů, jimiž mohou být kraniocerebrální traumata (mozkové kontuze, krvácení, střelná poranění aj.), cévní mozkové příhody (zejména subarachnoidální krvácení), mozková hypoxie a anoxie (2, 4, 6, 9).
Stanovujeme povinnou řadu klinických vyšetření nemocného, které provedou vždy dva lékaři s předepsanou specializovanou kvalifikací nezávisle na sobě. Mezi primární klinické symptomy řadíme kmenovou areflexii nad C1 a apnoe, tzn., nelze vyvolat žádný reflex v mozkovém kmeni. Lékaři se zaměřují také na možné vybavení spontánních reflexů – např. Lazarův příznak (tzn. oboustranná flexe horních končetin, addukce ramen, občas i flexe krku a naznačená anteflexe trupu s pseudorespiračními pohyby břišní stěny), provokovaných reflexů (např. přítomny šlacho-okosticové reflexy na končetinách, kožní břišní reflexy aj.) motorických pohybů (důsledek deliberovaných míšních automatismů). Dále v časovém odstupu 4 hodin provádí jednotlivé testy, mezi které patří zornicová areflexie (absence jakékoliv reakce zornic na osvit – fotoreakce), korneální areflexie (stimulace rohovky dotekem sterilního tamponu na obou očích vede k absenci pohybu víček), vestibulo-okulární areflexie (před vyšetřením musí být u pacienta ověřena průchodnost zevních zvukovodů; vyšetření se provádí při anteflexi kolem 30 °; do zevního zvukovodu se během 10–15 sekund aplikuje 20 ml ledové vody a po dobu 1 minuty se sledují pohyby bulbů k testované straně; pokud se pohyby neprokážou, je prokázána daná areflexie). Specialisté se také zaměřují na absenci motorické reakce při algickém podráždění v inervační oblasti hlavových nervů, absenci kašlacího reflexu při tracheobronchiálním odsávání a trvalou zástavu spontánního dýchání označovanou jako apnoický test. Postup apnoického testu se realizuje za podmínek, kdy je u pacienta zajištěna teplota tělesného jádra nad 36 °C, systolický krevní tlak nad 90 mmHg a je pozitivní bilance tekutin v předchozích 6 hodinách před vyšetřením. Při samotném testu je pacient ventilován 100% kyslíkem po dobu 10 minut. Ve chvíli, kdy hodnoty ABR dosáhnou PaO2 nejméně 200 mmHg (26,7 kPa) a PaCO2 nejméně 40 mmHg (5,3 kPa) je pacient odpojen od UPV. Následně je mu k bifurkaci trachey zaveden katétr, kterým je přiváděn kyslík rychlostí 6 l/min. Po dobu 8–10 minut lékař sleduje dýchací pohyby hrudníku a břišní stěny. Apnoi potvrzuje, pokud nejsou registrovány žádné pohyby hrudníku a břišní stěny a ABR dosáhne hodnot PaCO2 nejméně 60 mmHg (8 kPa) nebo dojde-li k vzestupu PaCO2 nejméně o 20 mmHg (2,7 kPa) oproti počátečním hodnotám. Nevyhnutelné je skórování hlubokého areaktivní kóma dle Glasgow Coma Scale – GCS 3, Beneš-Drábek 10 (5, 6). Následuje povinné potvrzení klinické diagnózy pomocí jednou z diagnostických metod, jako jsou mozková perfuzní scintigrafie, angiografie mozkových tepen, vyšetření sluchových kmenových evokovaných potenciálů (BAEP) nebo transkraniální dopplerovská ultrasonografie (TCD). Ze zákona má lékař povinnost provést záznam o vyšetření do formuláře Protokol o zjištění smrti (8, 9, 11).
IDENTIFIKACE DÁRCŮ ORGÁNŮ PO NEVRATNÉ ZÁSTAVĚ OBĚHU A TKÁNÍ DLE MAASTRICHTSKÝCH KRITÉRIÍ
Klasifikace dárců přesně vymezují Maastrichtská kritéria (3, 5, 7). Obecně rozdělujeme DCD dárce orgánů a tkání na kontrolovanou a nekontrolovanou skupinu, a to v porovnání zástavy oběhu. V pásmu nekontrolovaném – Maastrichtské kritérium I, je přivezený do zdravotnického zařízení zemřelý, Maastrichtské kritérium II, nemocný byl neúspěšně resuscitovaný v terénu a lékař nedokáže určit přesný čas úmrtí. Musí přijmout případného dárce orgánů a tkání k transplantaci v této fázi. V kontrolovaném pásmu – Maastrichtské kritérium III (MK III) je očekávaná zástava oběhu po přechodu na paliativní péči (DCD) (tab. 1), Maastrichtské kritérium IV, kdy je zástava oběhu u zemřelého a tento čas úmrtí nastává ve chvíli, kdy je prokázána smrt mozku (1, 3, 7).
Table 1. Maastrichtská kritéria – identifikace potencionálního dárce 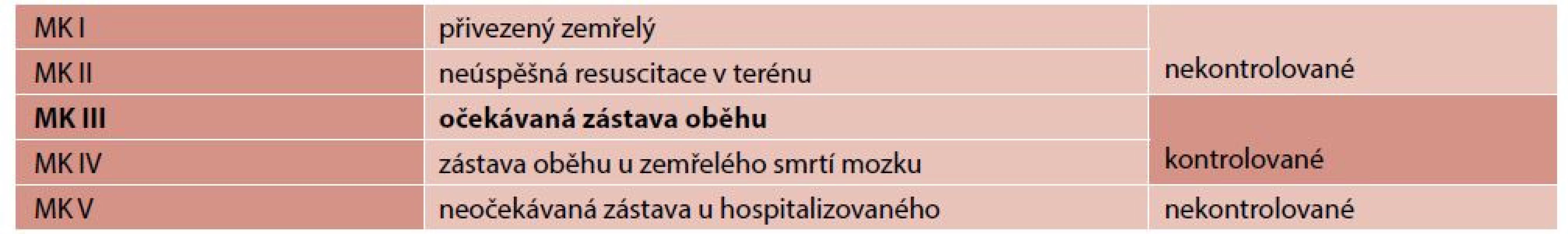
Zdroj: vlastní (převzato dle Childress, Liverman, 2006) SYSTÉM OPTING-OUT
Sdělení předpokládaného odběru osobě blízké a nesouhlas s posmrtným odběrem se transplantační zákon věnuje v díle 3. V České republice se vychází z tzv. systému opting-out, což z transplantačního zákona § 16 odstavce 1 znamená Předpokládaný souhlas zemřelého dospělého s darováním orgánů a tkání, pokud za předchozích splněných podmínek stanovených zákonem tak nevyjádřil svůj nesouhlas. Tímto nesouhlasem zákon respektuje autonomii zemřelého dospělého. V případě, kdy se jedná o předpokládaný souhlas, má ošetřující lékař zákonnou povinnost vhodným etickým způsobem sdělit rodině a osobám blízkým možnost odběru orgánů a tkání, a to za účelem informativním. Nejedná se o získání souhlasu s odběrem orgánů (12, 13).
V případě, že se jedná o nesouhlas s odběrem podle výše uvedeného odstavce 1, jak uvádí § 16 odstavec 2, je nutné, aby ošetřující lékař společně se svědkem provedli zápis do zdravotnické dokumentace, který pacient podepíše. V případě, že mu to jeho zdravotní stav nedovolí, je nutné podpis a svědectví další osoby. Osoby, které nenabyly plné svéprávnosti, nebo u osoby s omezenou svéprávností je nutný souhlas zákonného zástupce s bezpodmínečným zápisem do zdravotnické dokumentace. Nesmíme opomenout vždy datum a hodinu dobrovolného projevu s vyhotovením kopií a také zaslat ji na Národní registr osob nesouhlasících s posmrtným odběrem tkání a orgánů (12, 13).
PROCES ODBĚRU ORGÁNŮ U DÁRCE DCD
Optimální dárce je takový, který zemře na pracovišti intenzivních lůžek po přechodu z intenzivní k paliativní péči podle Doporučení představenstva ČLK č. 1/2010 (4). U takového budoucího dárce orgánů se provede terminální extubace opět pod přímým dohledem dvou lékařů se specializací (10, 11) a čeká se na zástavu srdeční akce. Srdeční akce se monitoruje pomocí elektrické aktivity na EKG, dále za pomoci pulzní křivky při invazivní monitoraci krevního tlaku spolu s prováděnou kontrolou mechanické aktivity srdce při jícnovém echokardiografickém vyšetření (10, 11). Pokud je dodržena absence srdeční akce, je nutností splnění tzv. období klidu – non touch interval – v trvání zpravidla 5–10 minut, k potvrzení ireverzibility, zda nedojde k samovolnému obnovení srdeční akce. V této době nelze na těle provést jakékoliv léčebné či jiné úkony (3). Teprve po skončení non touch intervalu je budoucí dárce prohlášený za zemřelého. Bezprostředně se předá odběrovému týmu a okamžitě se provede odběr orgánů (3, 6). Jak transplantační zákon uvádí v § 14, je především nutné, aby se z etického hlediska s budoucím dárcem a potažmo tělem zemřelého zacházelo se vší úctou k lidskému tělu a lidské důstojnosti (12, 13).
ZÁVĚR
Základním problémem předkládaného tématu je otázka, do jaké míry jsou zdravotníci obeznámeni s možnostmi odběru orgánů od dárců po nevratné zástavě oběhu a s jeho základním legislativním rámcem. Pro bezchybný chod dárcovského programu jsou tyto znalosti primárním předpokladem. Proto bude potřeba realizovat studii etických aspektů s procesem odběru orgánů po nevratné zástavě oběhu. Bude nutné provést podrobnou analýzu odborných znalostí zdravotníků a také existujících podmínek odběru orgánů z pohledu prostoru, času, dokumentace, komunikace a osob, včetně propojených reálných již existujících personálních i interpersonálních vztahů pro tvorbu výsledné strategie. Vycházíme z legislativně upraveného způsobu procesu odběru orgánů od dárců v České republice po nevratné zástavě oběhu. Považujeme za nutné zvyšovat informovanost nejen odborné veřejnosti o nově nastavené legislativě umožňující odběr orgánů i po nevratné zástavě oběhu, protože nová legislativa umožňuje získání většího počtu orgánů (12, 13). Naším záměrem je upozornit laickou i odbornou veřejnost na tuto možnost a podat jim validní informace o procesu odběru orgánů po nevratné zástavě oběhu.
Zkratky
ABR acidobazická rovnováha
BAEP vyšetřením sluchových kmenových evokovaných potenciálů
C1 první krční obratel Atlas
CVP centrální žilní tlak
ČSARIM Česká společnost anesteziologie, resuscitace a intenzivní medicíny
ČSIM Česká společnost intenzivní medicíny
ČTS Česká transplantační společnost
DF dechová frekvence
DBD donor brain death
ECMO extrakorporální membránová oxygenace
EKG elektrokardiografie
EtCO2 obsah oxidu uhličitého ve vzduchu na konci výdechu (endtidal CO2)
F1/1 fyziologický roztok
GCS Glasgow Coma Scale
HBD heart beating donor kPa kilopascal
MAP střední arteriální tlak
MK III Maastrichtské kritérium III
mmHg milimetr rtuťového sloupce
NHBD non heart beating donor
P pulz
PaO2 parciální tlak kyslíku
PaCO2 parciální tlak oxidu uhličitého
SpO2 saturace krve kyslíkem
TT tělesná teplota
UPV umělá plicní ventilace
Konflikt zájmů: žádný.
adresa pro korespondenci:
Mgr. Jana Křivková
Západočeská univerzita Fakulta zdravotnických studií
Husova 664/11,
301 00 Plzeň 3
e-mail: krivkova@kos.zcu.cz
Sources
1. Baláž P, Janek J, Adamec M, a kol. Odběry orgánů k transplantaci. Praha: Karolinum 2014.
2. Bartůněk P, Jurásková D, Heczková J, Nalos D, a kol. Vybrané kapitoly z intenzivní péče. Praha: Grada Publishing 2016.
3. Cvachovec K, Černý V, Duška F, a kol. Doporučený postup před odběrem orgánů od zemřelých dárců po nevratné zástavě oběhu 2013 [online]. Dostupné z: https://csim.cz/wp-content/ uploads/120-doporuceny-postup-2013-odber-organu-1.pdf [cit. 2022-02-04].
4. Česká lékařská komora. Doporučení představenstva ČLK č. 1/2010, ze dne 20. února 2010, k postupu při rozhodování o změně léčby intenzivní na léčbu paliativní u pacientů v terminálním stavu, kteří nejsou schopni vyjádřit svou vůli [online]. Dostupné z: http://www.lkcr.cz/doporuceni-predstavenstev-clk-227.html [cit. 2022-02-04].
5. Childress JF, Liverman, CT. Organ Donation. Oportunities for action. Washington, DC: The National Academies Press 2006.
6. Kieslichová E, a kol. Dárci orgánů. Praha: Maxdorf Jessenius 2015.
7. Kootstra G, Daemen JH, Oomen AP. Categories of nonheartbeating donors. Transplant Proc 1995; 27(5): 2893–2894.
8. Pokorná E. Život na druhou, dejte životu nové rozměry. Manuál Transplantačního střediska IKEM. Plzeň: Dragon Print 2017.
9. Rusinová K. Pravidlo mrtvého dárce a jeho význam v současné etice transplantací. Praha, 2015. [online] Disertační práce. 1. LF UK, Ústav humanitních studií v lékařství. Dostupný z: https://dspace. cuni.cz/bitstream/handle/20.500.11956/64626/140042362.pdf? sequence=1&isAllowed=y [cit. 2022-02-04].
10. Ministerstvo zdravotnictví ČR. Vyhláška č.114/2013 Sb. o stanovení bližších podmínek posuzování zdravotní způsobilosti a rozsahu vyšetření žijícího nebo zemřelého dárce tkání nebo orgánů pro účely transplantací (vyhláška o zdravotní způsobilosti dárce tkání a orgánů pro účely transplantací) [online]. Dostupné z: https://www.zakonyprolidi.cz/cs/2013-114#p1 [cit. 2022-02-04].
11. Ministerstvo zdravotnictví ČR. Vyhláška č.115/2013 Sb. o stanovení specializované způsobilosti lékařů zjišťujících smrt a lékařů provádějících vyšetření potvrzující nevratnost smrti pro účely odběru tkání nebo orgánů určených pro transplantaci (vyhláška o specializované způsobilosti lékařů zjišťujících a potvrzujících smrt pro účely transplantací) [online]. Dostupné z: https://www. zakonyprolidi.cz/cs/2013-115 [cit. 2022-02-04].
12. Zákon č. 285/2002 Sb., o darování, odběrech a transplantací tkání a orgánů a o změně některých zákonů. Sbírka zákonů, 2002, částka 103, s. 6050-6071 [online]. Dostupné z: https://www. zakonyprolidi.cz/cs/2002-285 [cit. 2022-02-04].
13. Zákon č. 44/2013 Sb., kterým se mění zákon č. 285/2002 Sb., darování, odběrech a transplantací tkání a orgánů a o změně některých zákonů (transplantační zákon), ve znění pozdějších předpisů, a další související zákony. Sbírka zákonů, 2013, částka 19, s. 305-317 [online]. Dostupné z: https://www.zakonyprolidi. cz/cs/2013-44 [cit. 2022-02-04].
Labels
General practitioner for children and adolescents General practitioner for adults
Article was published inGeneral Practitioner

2022 Issue 1-
All articles in this issue
- Sekundárne pravé otravy jedlými hubami
- Infekce virem SARS-CoV-2 u dětí se zhoubnými nádory: léčba remdesivirem
- Prevence medikačního pochybení z pohledu pacienta
- Přehled nástrojů k hodnocení kultury bezpečí pacientů v primární péči
- Legislativní rámec smrt mozku versus nevratná zástava oběhu v České republice
- MUDr. Karin Šrajerová: Běžný chod ordinace si už nepamatuji
- Důsledky předsudků na poskytování zdravotní péče pacientům se znevýhodněním
- Uplatňovanie ergonomických zásad pri práci s počítačom u študentov všeobecného lekárstva
- Olympiáda a tělesná aktivita běžné populace dospívajících a dospělých
- General Practitioner
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Legislativní rámec smrt mozku versus nevratná zástava oběhu v České republice
- Prevence medikačního pochybení z pohledu pacienta
- Přehled nástrojů k hodnocení kultury bezpečí pacientů v primární péči
- Sekundárne pravé otravy jedlými hubami
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

