-
Medical journals
- Career
Vaskulárny Ehlersov-Danlosov syndróm (Sackov-Barabasov syndróm) –
multiorganomultivaskulárna choroba
Authors: P. Gavornik 1,2; A. Dukát 1,3; Ľ. Gašpar 1,4; G. Gubo 1,5; N. Gajarová 1,6
Authors‘ workplace: Angiologická sekcia Slovenskej lekárskej komory, Bratislava, Slovenská republika 1; Lekárska fakulta Univerzity Komenského, Bratislava, Slovenská republika 2; Ministerstvo zdravotníctva Slovenskej republiky, Bratislava, Slovenská republika 3; Univerzita Cyrila a Metoda v Trnave, Fakulta zdravotníckych vied v Piešťanoch, Slovenská republika 4; The Barking Medical Group Practice, 130 Upney Ln, Barking, IG11 9LT, London, United Kingdom 5; I. chirurgická klinika LF UK a UNB, Bratislava, Slovenská republika 6
Published in: Prakt. Lék. 2020; 100(5): 215-220
Category: Reviews
Overview
Ehlersov-Danlosov syndróm (EDS) je skupina zriedkavých chorôb spojivového tkaniva, ktoré sa odlišujú jednak somatickým postihnutím organizmu, jednak genetickými príčinami. Všeobecne sú charakterizované hypermobilitou kĺbov, hyperextenzibilitou kože a fragilitou tkanív. Aktuálne sa rozdeľuje na trinásť podtypov. V diagnostike jednotlivých podtypov pomáhajú základné a vedľajšie klinické kritéria. Vaskulárny Ehlersov-Danlosov syndróm (VEDS; 4. podtyp EDS; EDS IV; Sackov-Barabasov syndróm) je zriedkavá genetická choroba spojivového tkaniva ciev, ktorá sa typicky prejavuje cievnou a organovaskulárnou fragilitou (ruptúrami artérií/mikrociev/ vnútorných orgánov/uteru v gravidite) a nekonštantným fyzikálnym nálezom tenkej, priesvitnej kože s krvnými podliatinami a akrogerickými črtami.
Klíčová slova:
Vaskulárny Ehlersov-Danlosov syndróm (Sackov-Barabasov syndróm) – angiológia/vaskulárna medicína – multiorganomultivaskulárna choroba – disekcia – aneuryzma – ruptura – hemorágia – Ischemia
ÚVOD
Ehlersov-Danlosov syndróm (EDS) je skupina zriedkavých chorôb spojivového tkaniva, ktoré sa odlišujú jednak somatickým postihnutím organizmu, jednak genetickými príčinami, spôsobujúce funkčnú i štruktúrnu menejcennosť kolagénu (a iných metabolitov), čo vyvoláva ďalšie komplikácie v rôznych tkanivách a orgánoch (2, 15, 17). Popísal ho dánsky lekár Edvard Laurits Ehlers (1863–1937) a nezávisle francúzsky lekár Henri-Alexandre Danlos (1844–1912). Všeobecne sú charakterizované hypermobilitou kĺbov, hyperextenzibilitou kože a fragilitou tkanív (17). Aktuálne sa podľa medzinárodnej klasifikácie Ehlersovej-Danlosovej spoločnosti (Ehlers-Danlos Society 2017) rozlišuje trinásť podtypov EDS (15, 17):
1. Klasický EDS; Classical EDS (CEDS)
2. Klasickému subtypu podobný EDS; Classical-like EDS (CLEDS)
3. Kardiovalvulárny EDS; Cardiac-valvular EDS (CVEDS)
4. Vaskulárny EDS; Vascular EDS (VEDS; Sack-Barabas syndrome)
5. Hypermobilný EDS; Hypermobile EDS (HEDS)
6. EDS s artrochaláziou; Arthrochalasion EDS (AEDS)
7. EDS s dermatosparaxiou; Dermatosparaxis EDS (DEDS)
8. Kyfoskoliotický EDS; Kyphoscoliotic EDS (KEDS)
9. Syndróm krehkej rohovky; Brittle Cornea Syndrome (BCS)
10. Spondylodysplastický EDS; Spondylodysplastic EDS (SPEDS)
11. Muskulokontraktúrový EDS; Musculocontractural EDS (MCEDS)
12. Myopatický EDS; Myopatic EDS (MEDS)
13. Periodontálny EDS; Periodontal EDS (PEDS)
Z hľadiska patogenetických mechanizmov EDS sa rozlišuje siedmich skupín: A (porucha tvorby kolagénu), B (porucha vzájomného usporiadania a kríženia kolagénu), C (poruchy myomatrix), D (poruchy biosyntézy glykosaminoglykanov, E (defekty komplementu), F (poruchy intracelulárnych procesov), G (neurčený mechanizmus) (15, 17).
Vaskulárny Ehlersov-Danlosov syndróm (VEDS; 4. podtyp EDS; EDS IV A; Sackov-Barabasov syndróm) je prognosticky najzávažnejšou formou (podtypom) EDS, ktorý popísali samostatne aj nemecký lekár Georg Sack a britský chirurg A. P. Barabas (2, 12, 15, 17). Patrí medzi zriedkavé cievne choroby (tab. 1) (E19), ktoré spôsobujú organovaskulárne ischemické choroby (tab. 2) a vaskulárne ruptúry s hemoragickými komplikáciami. Ide o autozómovo dominantnú dedičnú chorobu, spôsobenú mutáciou génu COL3A1 pre tvorbu kolagénu III, menej často COL1A1, c.934C>T, p.(Arg312Cys); c.1720C>T, p.(Arg574Cys); c.3227C>T, p.(Arg1093Cys) pre tvorbu kolagénu I. Funkčne i štruktúrne poškodený kolagén spôsobuje v cievach a v niektorých orgánoch generalizovanú fragilitu a ďalšie organovaskulárne komplikácie (1–17).
Table 1. Základné, kauzálne cievne artériové choroby (morbus fundamentalis, elementaris, causalis) organovaskulárnych ischemických chorôb (4–11) 
MELAS – myopatia; encefalopatia; laktátová acidóza; stroke like epizódy, CADASIL – cerebrálna autozómovo dominantná arteriopatia so subkortikálnymi infarktmi a s leukoencefalopatiou, CARASIL –cerebrálna autozómovo recesívna arteriopatia so subkortikálnymi infarktmi a s leukoencefalopatiou, CRV/HERNS – cerebroretinálna vaskulopatia a hereditárna endotelopatia s retinopatiou, nefropatiou a ischemickými mozgovými príhodami Table 2. Hlavné organovaskulárne artériové ischemické choroby: OVAICH – organovascular artery diseases OVAD – morbus principalis (4–11) 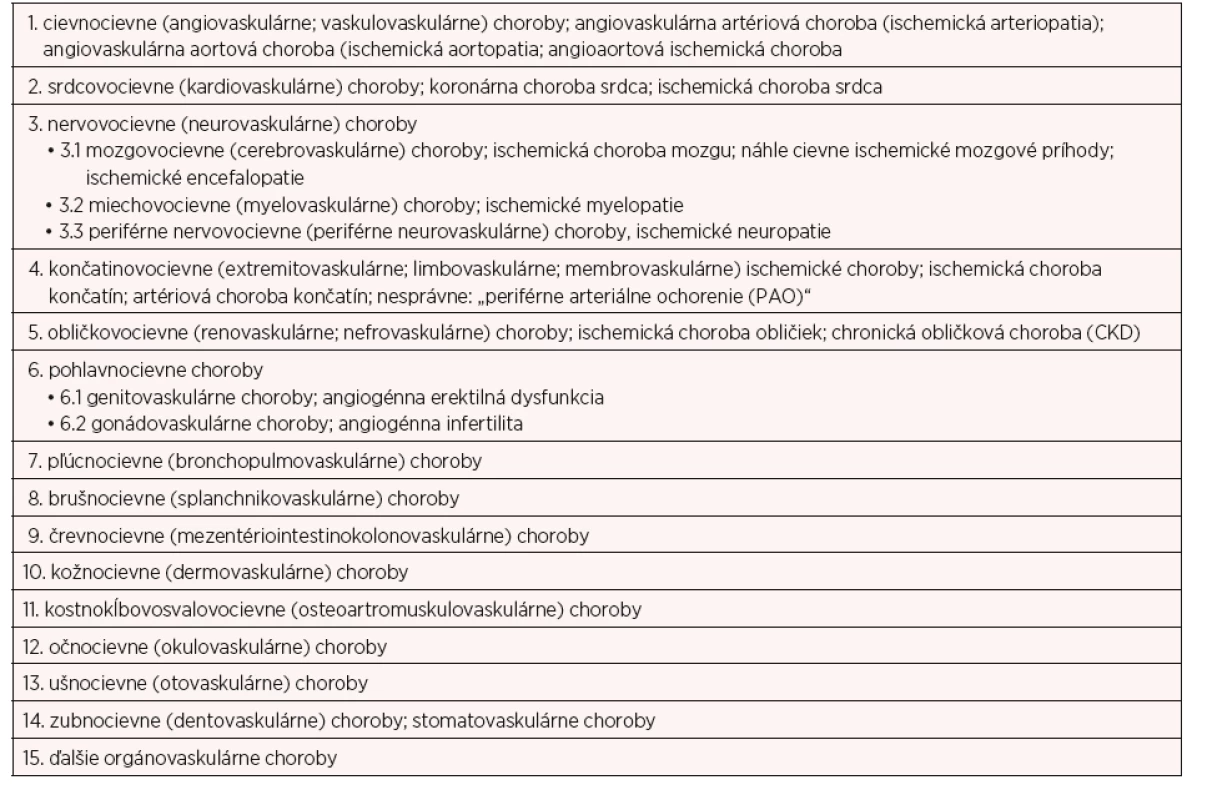
V Európe sa choroba považuje za zriedkavú (rare disease; orphan disease), ak postihuje menej ako 500 na 1 milión, resp. menej ako 5 osôb z každých 10 000, resp. menej ako 1 na 2000 (viď tab. 1) (E19.1 – E19.15). Na Slovensku je približne 300 000 ľudí, ktorí trpia niektorou zo zriedkavých chorôb. Celkový počet pacientov s asi 8000 známymi zriedkavými chorobami je však paradoxne vysoký – trpí nimi 6–8 % zo 460 miliónovej európskej populácie. Samozrejme, počet pa - cientov s jednotlivými chorobami sa môže líšiť. Navyše tieto zvyčajne ťažké chorobné stavy výrazne ovplyvňujú aj život celej rodiny pacienta. Pacienti so zriedkavými chorobami sú postihnutí viacnásobne. Popri svojej závažnej chorobe ich trápia aj ďalšie problémy spojené s jej oneskorenou diagnostikou, slabou znalosťou podstaty chorobného stavu a nedostatočnou pripravenosťou na jej riešenie v bežnej praxi. Môže ich trápiť aj nedostupnosť špecializovanej zdravotnej starostlivosti či absencia účinnej liečby. Preto sa stala otázka zvýšenej starostlivosti o zriedkavé choroby jednou z priorít európskej zdravotníckej legislatívy. Odporúčaním Rady Európy číslo 2009/872/EC sa spustila rozsiahla iniciatíva, ktorá zahŕňa tvorbu a sieťovanie špecializovaných komplexných vaskulárnych centier (angiocentier), zlepšenie informovanosti o týchto stavoch, zlepšenie diagnostiky i liečby a podporu vedy a výskumu. V rámci iniciatívy vznikla skupina expertov členských štátov – EUCERD. Jej úlohou je pomáhať Európskej komisii pri formulovaní problémov, príprave legislatívy a tiež hodnotiť rozvoj na národnej úrovni. Súčasťou EUCERD-u je aj projekt EUROPLAN na urýchlenú tvorbu Národných plánov pre zriedkavé choroby. Európsky program ORPHANET buduje a prevádzkuje informačnú databázu o možnostiach diagnostiky a liečby zriedkavých chorôb. Stránka ORPHANET-u (www.orpha.net, resp. www.orphanet.sk) zahŕňa expertmi pripravenú encyklopédiu a tiež adresár kliník a klinických laboratórií, ktoré sú expertmi pre jednotlivé zriedkavé choroby. Tretím kľúčovým článkom pre implementáciu odporúčaní Rady Európy je EURORDIS (www.eurordis.org), združenie národných pacientskych organizácií, ktoré bojuje za práva pacientov a za ich integráciu v spoločnosti (6, 8–10). Výskyt EDS je asi 1 : 10 000, z toho VEDS je asi 5–10 % všetkých EDS (2, 13, 15, 17).
KLINICKÝ OBRAZ
Klinický obraz VEDS je determinovaný predovšetkým tým, že v artériách a v mikrocievach vznikajú jednak dilatačno-ektatické cievne poruchy (disekcie, aneuryzmy, ruptúry a hemoragické komplikácie), jednak stenotizujúco-obliterujúce tromboembolické poruchy s ischémiou až nekrózou (gangrénou) príslušných orgánov – organovaskulárne artériové ischemické choroby (viď tab. 2) (9, 10). Najčastejšie ide o angiovaskulárnu chorobu – teda cievne choroby nutritívnych vasa vasorum v cievnych stenách samotných ciev (5, 6, 8, 10), mezenteriointestinokolonovaskulárnu chorobu (1, 3, 7, 10, 16) a gonadogenitovaskulárnu chorobu (4, 10), menej často renovaskulárnu chorobu (9, 10), membrovaskulárnu chorobu (4–11), cerebrovaskulárnu chorobu (5, 6, 8, 10), kardiovaskulárnu chorobu (10, 14), osteoartromuskulovaskulárnu chorobu (9, 10) či iné organovaskulárne choroby (viď tab. 2) (4–11). Ide teda o mimoriadne závažnú chronickú cievnu chorobu (nielen artérií, ale aj mikrociev, vén a lymfových ciev) s akútnymi multiorgano-multivaskulárnymi atakmi hemoragicko-ischemickej etiopatogenézy, často s vysokou letalitou. Nádej prinášajú v ostatnom čase komplexné vaskulárne centrá (angiocentrá), v ktorých spolupracuje angiológ-internista, endovaskulárny rádiológ a angiochirurg (vaskulárny tím; „angiotrio“) s možnosťou aj bezodkladnej invazívnej komplexnej angiologickej diagnostiky a liečby (4–11).
Podľa Ehlersovej-Danlosovej spoločnosti (EDS 2017) sú hlavné klinické prejavy tieto (2, 15, 17):
Hlavné klinické kritériá: 1. v rodinnej anamnéze (RA) výskyt VEDS s dokázanou kauzálnou mutáciou génu COL3A1; 2. artériová ruptúra v mladom veku; 3. spontánna perforácia colon sigmoideum pri neprítomnosti divertikulovej choroby alebo inej črevnej choroby; 4. ruptúra uteru počas tretieho trimestra gravidity bez predchádzajúceho cisárskeho rezu alebo závažnej trhliny perinea v priebehu pôrodu; 5. karotidokavernózna fistula, bez predchádzajúceho zranenia (2, 15, 17).
Vedľajšie klinické kritériá: 1. krvácania do kože a podkožia – „modriny“, „sinky“, „podliatiny“ (sufúzie, ekchymózy, sugilácie, hematómy), bez súvislosti so zranením a/alebo na neobvyklých miestach (tvár, chrbát); 2. tenká, priesvitná koža so zvýraznenou cievnou kresbou; 3. charakteristický vzhľad tváre (vycivená tvár senilného vzhľadu, tenký nos, prominujúce lícne kosti, tenké pery a filtrum, malá brada, veľké oči); 4. spontánny pneumothorax/hemothorax; 5. acrogeria (celkový starecký vzhľad, najmä distálnych častí končatín); 6. talipes equinovarus; 7. kongenitálna dislokácia bedrových kĺbov; 8. hypermobilita malých kĺbov; 9. ruptúry šliach a svalov; 10. keratokonus; 11. gingívové recesy a gingívová fragilita; 12. chronická vénová choroba dolných končatín u mladej osoby a nulipary (2, 15, 17), vrátane syndrómu vénovej panvovej kongescie (11).
Medián prežívania pacientov s VEDS je 50 rokov (2, 17), ale chorobu akceleruje a akcentuje prítomnosť rizikových vaskulárnych faktorov (tab. 3), najmä artériovej hypertenzie (5, 6, 8). Organovaskulárne choroby na podklade VEDS sa často manifestujú až v štvrtom (C4) klinickom štádiu (tab. 4) (5, 10).
Table 3. Rizikové vaskulárne faktory (rizikové faktory aterosklerózy a iných cievnych chorôb) (4–11) 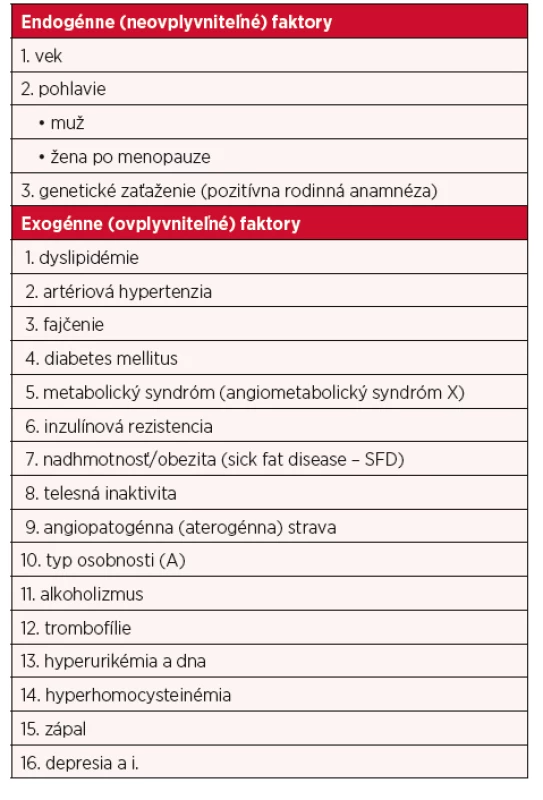
Table 4. Klinicko-etiologicko-anatomicko-patofyziologická (CEAP) klasifikácia organovaskulárnych artériových ischemických chorôb (4–11) 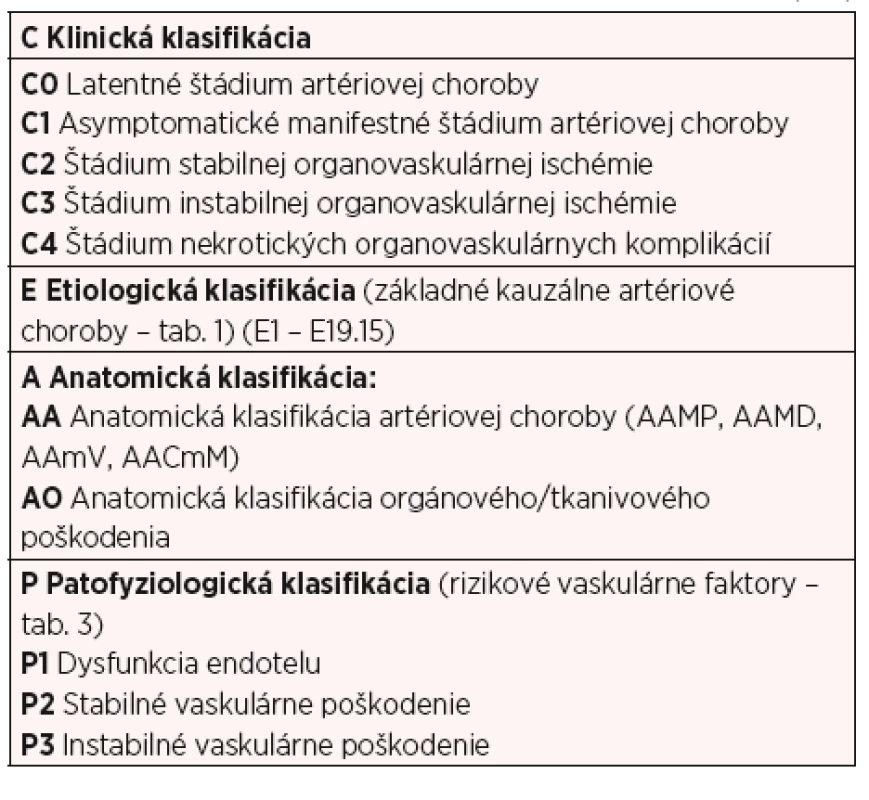
DIAGNÓZA A DIFERENCIÁLNA DIAGNÓZA
Pri diagnostike cievnych chorôb, vrátane organovaskulárnych chorôb, cielená detailná anamnéza zameraná na subjektívne príznaky (symptómy) a precízne základné fyzikálne vyšetrenie (inšpekcia, palpácia, perkusia, auskultácia) i funkčné fyzikálne vyšetrenie (funkčné cievne testy) zamerané na objektívne vaskulárne znaky, má nenahraditeľnú úlohu. Pacienta vyšetrujeme vyzlečeného nielen v ležiacej polohe, ale nevyhnutne aj v stoji a pri/po zakašľaní! Až po fyzikálnom vyšetrení nasledujú pomocné vyšetrovacie metódy, najprv neinvazívne, ak je to indikované, aj invazívne. Pomocné angiologické vyšetrovacie metódy sú na objektivizáciu, spresnenie a dokumentáciu rýchlej a presnej komplexnej klinicko-etiologicko-anatomicko-patofyziologickej (CEAP) diagnózy (viď tab. 4). Žiadna z nich nenahradzuje základné lekárske vyšetrenie na lôžku a v stoji (9, 10). Diferenciálna diagnóza organovaskulárnych chorôb (viď tab. 2) a ich kauzálnych cievnych chorôb (viď tab. 1) je v klinickej medicíne jednou z najťažších. Okrem interného, angiologického a genetického vyšetrenia sú potrebné aj vyšetrenia orgánových špecialistov (2, 4–11). Nezastupiteľnú úlohu vo včasnej diagnostike cievnych chorôb má pediater a všeobecný praktický lekár (9, 10).
MANAŽMENT
Špecifický efektívny liek na VEDS nemáme (2, 17). Eliminácia vaskulárnych rizikových faktorov organovaskulárnych chorôb patrí medzi hlavné princípy angioprevencie (preventívnej vaskulárnej medicíny). Nefajčiť! Menej a racionálne jesť a piť! Viac sa pohybovať! – sú tri základné nonfarmakoprofylaktické angioprotektívne piliere (imperatívy) zdravého životného štýlu a prevencie všetkých cievnych chorôb. Antilipidogénna, antidyslipidemická terapia (predovšetkým statíny; pri ich intolerancii a vysokom riziku PCSK9 inhibítory); artériotromboprofylaktická, antitrombotická terapia (kyselina acetylsalicylová a/alebo antagonisty receptorov P2Y12 alebo iné antitrombotiká) a vazoaktívna terapia (najmä inhibítory enzýmu konvertujúceho angiotenzín – ACEI) – sú tri základné farmakoprofylaktické angioprotektívne metódy všetkých organovaskulárnych artériových chorôb. K tomu často v klinickej praxi pribúda problém redukcie reziduálneho organovaskulárneho rizika (3r), ktorý si bude vyžadovať aj nové liečebné prístupy – terapeutická zásada 3 × 3 (tab. 5). Minimálnymi cieľmi organovaskuloprotektívnej terapie okrem normotenzie sú normolipidémia, artériotromboprofylaktická angiohemostáza, euglykémia a normohmotnosť (4–11).
Table 5. Komplexná prevencia a liečba organovaskulárnych artériových ischemických chorôb (4–11) 
Pacienti s akútnymi instabilnými organovaskulárnymi chorobami by mali byť čo najrýchlejšie transportovaní do komplexného vaskulárneho centra (angiocentra), ktorého súčasťou by mala byť angiovaskulárna jednotka, cerebrovaskulárna jednotka, kardiovaskulárna jednotka, membrovaskulárna jednotka, renovaskulárna jednotka, mezenteriointestinokolonovaskulárna jednotka a pripadne ďalšie orgánovaskulárne jednotky, s okamžitou možnosťou komplexnej neinvazívnej a invazívnej cievnej a organovaskulárnej diagnostiky a urgentnej/emergentnej, kauzálnej, neinvazívnej aj invazívnej angiologickej (klasickej angiochirurgickej a/alebo endovaskulárnej) liečby (2, 4–11). Pri súčasnej angiopandémii tretieho tisícročia je objektívne potrebné, aby sa v klinickej praxi efektívne využívali všetky možnosti dynamicky sa rozvíjajúcej angiológie/vaskulárnej medicíny ako samostatnej špecializácie internej medicíny a materiálno-technicky a personálne budovali moderné komplexné vaskulárne centrá schopné neodkladne a efektívne riešiť akútne instabilné cievne príhody nielen v kardiovaskulárnej a cerebrovaskulárnej oblasti, ale v každej cievnej oblasti i v každej organovaskulárnej oblasti. Výber najvhodnejšieho terapeutického postupu a indikácie k invazívnej liečbe v angiocentrách by nemali byť výsadou jednotlivca. Je výsledkom vzájomnej diskusie referujúceho (ošetrujúceho) lekára, angiológa-internistu, angiochirurga a intervenčného vaskulárneho radiológa („angiotrio“; „vascular team“) a podľa potreby ďalšich orgánových špecialistov (vaskulárny indikačný seminár – VIS). Na jej konci by malo byť odporúčanie pre pacienta ako súčasť vaskulárneho indikačného protokolu (VIP). Treba zdôrazniť, že aj vaskulárne anastomózy, sutúry a ligatúry sú pri VEDS oslabené, fragilné a hrozí riziko spontánnej dehiscencie či trhliny v mieste sutúry s následným akútnym krvácaním alebo so vznikom pseudoaneuryzmy (2–11, 16).
ZÁVER
Medzi najvýznamnejšie negatívne faktory, ktoré stoja v ceste k rýchlej a správnej diagnóze, sú nedostatočné teoretické vedomosti, neadekvátne praktické znalosti i zručnosti lekára (je známe, že chorobu možno poznať iba vtedy, keď o nej vieme a keď na ňu myslíme), unáhlenosť, povrchnosť, neschopnosť správne zhodnotiť situáciu, osobnosť a povaha lekára, organizačné a technické nedostatky atď. Základným predpokladom racionálnej liečby je komplexná klinicko-etiologicko-anatomicko-patofyziologická diagnóza. Aktuálne najväčším problémom a najvážnejšou hrozbou pre pacientov s VEDS a inými zriedkavými cievnymi chorobami zostáva ich včasné a presné odhaľovanie. Kľúčovými krokmi každého lekára v eliminácii závažných rizík spojených so vznikom a rozvojom VEDS sú vysoká klinická suspekcia na túto diagnózu, rýchla upresňujúca diagnostika a včasné nasmerovanie pacienta na pracovisko (komplexné angiocentrum), v ktorom je okamžite dostupná aj komplexná invazívna angiologická diagnóza a liečba.
Konflikt záujmov: žiadny.
ADRESA PRE KOREŠPONENCIU:
doc. MUDr. Peter Gavorník, PhD., mim. prof.
Lekárska fakulta Univerzity Komenského
Špitálska 24, 813 72 Bratislava, Slovenská republika
e-mail: gavornik.peter@gmail.com
Sources
1. Busch A, Suellner J, Anger F, et al. Critical care of kyphoscoliotic type Ehlers-Danlos syndrome with recurrent vascular emergencies. Vasa 2014; 43(3): 216–221.
2. Byers PH, Belmont J, Black J, et al. Diagnosis, natural history, and management in vascular Ehlers-Danlos syndrome. Am J Med Genet Semin Med Genet 2017; 175(1): 40–47.
3. Casana R, Nano G, Dalainas I, Tealdi DG. Endovascular treatment of hepatic artery aneurysm in a patient with Ehlers-Danlos syndrome. Case report. Int Angiol 2004; 23(3): 291–295.
4. Gavorník P, Dukát A, Gašpar Ľ, a kol. Erektilná dysfunkcia ako prvý znak systémových cievnych chorôb a organovaskulárnych artériových ischemických chorôb. Odporúčania a výzva Angiologickej sekcie Slovenskej lekárskej komory. Vnitř. Lék. 2015; 61(7–8): 660–669.
5. Gavorník P, Dukát A, Gašpar Ľ, a kol. Manažment hypertenzikov s končatinovocievnou artériovou chorobou. Kardiol Rev Int Med 2018; 20(2): 148–154.
6. Gavorník P, Dukát A, Gašpar Ľ, a kol. Aortové choroby – Odporúčania Angiologickej sekcie Slovenskej lekárskej komory pre klasifikáciu, diagnózu a princípy manažmentu chorôb aorty (AS SLK 2014). Ateroskleróza 2014; 18(3–4): 636–645.
7. Gavornik P, Dukát A, Gašpar Ľ, a kol. Mezenteriointestinokolonovaskulárna artériová ischemická choroba. Odporúčania Sekcie angiológov Slovenskej lekárskej komory (2013). Vnitř. Lék. 2014; 60(3): 239–248.
8. Gavorník P, Dukát A, Gašpar Ľ. Akútne a chronické aortové choroby hrudníkovej a brušnej aorty u dospelých. Odporúčania Angiologickej sekcie Slovenskej lekárskej komory pre klasifikáciu a diagnózu chorôb aorty (AS SLK, 2014). Vnitř. Lék. 2015; 61(1): 72–80.
9. Gavorník P. Angiológia 1 pre všeobecných praktických lekárov. Flebológia. Bratislava: Raabe 2013.
10. Gavorník P. Angiológia 2 pre všeobecných praktických lekárov. Arteriológia. Bratislava: Raabe 2014.
11. Gavorník P. Syndróm vénovej panvovej kongescie v klinickej praxi z pohľadu angiológa-internistu. Via pract 2019; 16(5): 196–199.
12. Grundtner P, Assadian A, Senekowitsch C, et al. History of a patients with Sack-Barabas Syndrome (Ehlers-Danlos Type IV) – 16 years of recurrent life-extending open and endovascular surgery. Eur J Vasc Endovasc Surg 2005; 9(5): 107–110.
13. Krajčovič J, Janík M, Straka Ľ, a kol. Ehlersov-Danlosov syndróm IV. typu ako príčina náhleho úmrtia 17-ročného chlapca: kazuistika a literárny prehľad. Pediatria (Bratislava) 2012; 7(6): 286–290.
14. Madaric J, Vulev I, Bartunek J, et al. Frequency of abdominal aortic aneurysm in patients > 60 years of age with coronary artery disease. Am J Cardiol 2005; 96(9): 1214–1216.
15. Malfait F, Francomano C, Byers PH, et al. The 2017 International Classification of the Ehlers-Danlos Syndromes. Am J Med Genet Semin Med Genet 2017; 175(1): 8–26.
16. Musumeci A, Minervini MI, Cintorino D, et al. Postoperative hepatic artery aneurysms development and remodeling in Ehlers-Danlos syndrome type IV. Case report. Int Angiol 2008; 27(2): 166–169.
17. The Ehlers-Danlos Society. 2017 EDS International Classification. Am J Med Genet Semin Med Genet 2017; 175(1): 1–245
Labels
General practitioner for children and adolescents General practitioner for adults
Article was published inGeneral Practitioner

2020 Issue 5-
All articles in this issue
- Úloha imunity u zhoubných novotvarů, dvojsečný meč?
-
Vaskulárny Ehlersov-Danlosov syndróm (Sackov-Barabasov syndróm) –
multiorganomultivaskulárna choroba - Cvičenie v liečbe nealkoholického stukovatenia pečene (NAFLD)
- Možnosti hodnocení stability v klinické praxi u pacientů s možným rizikem pádu
- Hodnocení poruch motorické kontroly u pacientů s nespecifickými bolestmi zad v bederním úseku páteře v ordinaci praktického lékaře
- Hodnocení strachu u pacientů před plánovanou operací
- Elektronická neschopenka
- Vizuální a kolorimetrické hodnocení přítomnosti vyšší hladiny sarkosinu v moči
- Nová forma glukagonu – práškový glukagon pro nosní aplikaci
- Před 500 lety plul Fernao de Magalhães (1480–1521) kolem světa
- General Practitioner
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Elektronická neschopenka
- Hodnocení strachu u pacientů před plánovanou operací
- Možnosti hodnocení stability v klinické praxi u pacientů s možným rizikem pádu
-
Vaskulárny Ehlersov-Danlosov syndróm (Sackov-Barabasov syndróm) –
multiorganomultivaskulárna choroba
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

