-
Medical journals
- Career
Periférne artériové ochorenie
: L. Slezáková 1,2; Z. Ďurkovičová 1; N. Hučková 1,2; K. Kusendová 2; V. Mojto 1
: Univerzita Komenského, Bratislava, Slovenská republika ; III. interná klinika Lekárskej fakulty Univerzity Komenského a Univerzitnej nemocnice Bratislava, Nemocnica akademika Ladislava Dérera Prednosta: doc. MUDr. Viliam Mojto, CSc., MHA 1; II. interná klinika Lekárskej fakulty Univerzity Komenského a Univerzitnej nemocnice Bratislava, Nemocnica Staré Mesto Prednosta: doc. MUDr. Ľudovít Gašpar, CSc. 2
: Prakt. Lék. 2016; 96(3): 135-140
: Of different specialties
V práci sa rozoberá výskyt, etiológia, klasifikácia, diagnostika, prevencia a liečba periférneho artériového ochorenia. Periférne artériové ochorenie patrí medzi choroby obehovej sústavy, ktoré sú alarmujúce z pohľadu mortality. Často sa vyskytuje spolu s kardiovaskulárnymi a cerebrovaskulárnymi ochoreniami. Znižuje kvalitu života pacienta (amputácia končatín, imobilizácia) a môže ohrozovať jeho život. Ochorenie sa dá diagnostikovať pomocou členkovo-ramenového tlakového indexu. V liečbe sa využíva farmakoterapia, ale aj metódy intervenčnej rádiológie a chirurgie. Problémom zostáva asymptomatické štádium ochorenia.
KĽÚČOVÉ SLOVÁ:
periférne artériové ochorenie – ischemická choroba končatín – ateroskleróza – členkovo-ramenový tlakový indexÚVOD
Periférne artériové ochorenie (označované tiež ako ischemická choroba končatín alebo končatinovocievna ischemická choroba) je definované ako heterogénny súbor cievnych ochorení podmienených náhle (akútne) alebo postupne (chronicky) vznikajúcim, parciálnym alebo kompletným uzáverom artériového krvného prítoku, rozvíjajúcim sa v dôsledku stenotizujúcich až obliterujúcich zmien aorty, jej končatinových vetiev a bifurkácie, panvových a končatinových tepien, v kombinácii s následnou ischémiou až nekrózou (gangrénou) tkanív v oblasti dolných a/alebo horných končatín (8). Ischémia je výsledkom prechodného, alebo trvalého nepomeru medzi skutočnou kyslíkovou potrebou daného tkaniva a skutočnou dodávkou kyslíka krvou cez príslušné artérie do jednotlivých tkanív organizmu (myokardu, mozgu, obličiek, ale aj končatín).
Ochorenie sa málokedy vyskytuje samostatne. Často sa vyskytuje spolu s kardiovaskulárnymi a cerebrovaskulárnymi ochoreniami a predstavuje hlavnú príčinu amputácie dolných končatín (17).
Periférne artériové ochorenie patrí medzi choroby obehovej sústavy, ktoré sú alarmujúce z pohľadu mortality. Zaťažuje nielen samotného pacienta z dôvodu znižovania kvality a ohrozovania jeho života (amputácia dolných končatín, imobilizácia), lekára pre problematickú diagnostiku a terapiu ochorenia, ale aj celú spoločnosť kvôli náročnosti finančných výdavkov na zdravotnú starostlivosť o takéhoto pacienta. V súčasnej klinickej praxi je však periférne arté-riové ochorenie, aj napriek týmto skutočnostiam, stále málo vyšetrovanou a poddiagnostikovanou chorobou. Preto by malo byť našou snahou zlepšovať diagnostiku ochorenia – najmä praktickými lekármi, nakoľko väčšina pacientov prichádza so svojimi ťažkosťami v prvom rade k nim.
VÝSKYT
Podľa údajov Národného centra zdravotníckych informácií sú choroby obehovej sústavy dlhodobo najčastejšou príčinou smrti v Slovenskej republike. Aj v roku 2013 (z tohoto roku máme posledné dostupné štatistické údaje) boli práve choroby obehovej sústavy na prvom mieste v počte úmrtí za rok 2013 v Slovenskej republike (muži 470,0/100 000, ženy 309,1/100 000) (15). Obdobne to bolo v roku 2013 aj v Českej republike (muži 459,2/100 000, ženy 524,0/100 000) (31). Kardiovaskulárne ochorenia sú podľa Svetovej zdravotníckej organizácie vedúcou príčinou smrti aj celosvetovo (30).
Výskyt periférneho artériového ochorenia stúpa s vekom (1). Vyskytuje sa asi u 5–10 % populácie staršej ako 60 rokov, pričom výskyt ochorenia je v jednotlivých epidemiologických štúdiách závislý od použitých diagnostických metód (anamnestické údaje verzus prístrojové vyšetrovacie metódy) (27). Vo veku nad 70 rokov je postihnutých rôznymi symptómami ischemickej choroby dolných končatín asi 20 % populácie (14). Ťažké komplikácie sa však rozvinú len u malého počtu chorých. Riziko progresie klaudikačných bolestí do kritickej ischémie s nutnosťou amputácie dolnej končatiny je nízke, menej než 1 % za rok. Počas 10 rokov menej než jedna tretina pacientov s klaudikáciami dospeje do štádia kľudových bolestí, menej než 20 % bude potrebovať ošetrenie cievnym chirurgom a menej než 10 % pacientov bude nútených podstúpiť amputáciu dolnej končatiny (14).
Presné údaje o výskyte periférneho artériového ochorenia chýbajú. Prvé údaje o výskyte ochorenia na Slovensku nám poskytujú výsledky získané na základe merania členkovo-ramenového tlakového indexu praktickými lekármi na vzorke 2 202 pacientov starších ako 60 rokov, pričom hodnotu členkovo-ramenového tlakového indexu menej ako 0,9 aspoň na jednej dolnej končatine malo 207 (9,4 %) pacientov (28). V Českej republike informáciu o výskyte periférneho artériového ochorenia priniesol Czech ABI Project. V tomto projekte bol členkovo-ramenový tlakový index meraný oscilometrickou metódou na 6885 pacientoch 82 praktickými lekármi. Jednalo sa o pacientov nad 50 rokov s aspoň jedným kardiovaskulárnym rizikovým faktorom alebo o pacientov nad 60 rokov, ktorí bolo vyšetrení v rámci preventívnych prehliadok. Výskyt periférneho artériového ochorenia bol 13,7 %, pričom najviac bolo asymptomatických pacientov (65,5 %) (11). V Európe a Severnej Amerike periférne artériové ochorenie postihuje asi 27 miliónov obyvateľov, čo predstavuje 16 % populácie vo veku nad 55 rokov. Z toho prevažnú väčšinu tvoria asymptomatickí pacienti (16,5 miliónov) (32). V štúdii PANDORA, do ktorej bolo zapojených 6 európskych štátov (Taliansko, Belgicko, Francúzsko, Holandsko, Grécko a Švajčiarsko), sa zistil výskyt asymptomatických foriem ischemickej choroby dolných končatín u 17,8 % vyšetrených pacientov (5). V Spojených štátoch amerických trpí periférnym artériovým ochorením približne 8 miliónov jedincov, čo predstavuje 2,6 % obyvateľstva, zahŕňajúc 12–20 % pacientov vo veku nad 60 rokov. Odhadovaný výskyt ochorenia je však vyčíslený až na 25 % populácie (kvôli asymptomatickým štádiám ochorenia) (20).
ETIOLÓGIA
Najčastejšou príčinou, ktorej podiel na etiológii ischemickej choroby dolných končatín sa odhaduje na 90–95 %, je ateroskleróza. V oblasti horných končatín býva najčastejšou príčinou ischémie embólia kardiálnej etiológie. U mladších jedincov sa môžu vyskytovať neaterosklerotické formy postihnutia, u starších osôb môže ateroskleróza zasahovať subklaviálne artérie. Ďalšími častými príčinami ochorenia sú diabetická angiopatia, médiokalcinóza a vaskulitídy.
Ateroskleróza je multifaktoriálnym procesom, ktorý vysvetľujú viaceré teórie. Z morfologického hľadiska ju charakterizujeme ako výskyt fokálnych lézií vo veľkých a stredných elastických a muskulárnych artériách (21). Podľa Svetovej zdravotníckej organizácie je to „variabilná kombinácia zmien v intime a médii elastických a veľkých i stredných muskulárnych artérií, ktoré pozostávajú z fokálnej akumulácie lipidov, spojivového tkaniva, krvi a krvných produktov, kalciových depozitov“. Rozpoznávame šesť typov aterosklerotických lézií. Typ I (iniciálny typ) aterosklerotickej lézie je definovaný ukladaním aterogénnych lipoproteínov v makrofágoch a formáciou penových buniek. Typ II aterosklerotickej lézie predstavuje vrstva penových buniek a lipidmi naplnených hladkosvalových buniek. Takéto lézie sú označované ako lipidové prúžky. Typ III aterosklerotickej lézie je intermediárnym štádiom medzi typom II a typom IV aterosklerotickej lézie. Okrem lipidmi naplnených buniek obsahuje ojedinelé kolekcie extracelulárne uložených tukových kvapôčiek, ktoré rozrušujú súdržnosť niektorých hladkosvalových buniek. Tieto extracelulárne uložené lipidy sú priamym prekurzorom lipidového jadra, ktoré charakterizuje typ IV aterosklerotickej lézie (ateróm). Na začiatku 4. dekády života lézie, ktoré majú lipidové jadro, môžu tiež obsahovať vrstvu fibrózneho spojivového tkaniva – ide o typ V aterosklerotickej lézie (ak prevažuje kalcifikácia, hovoríme o type Vb, ak prevažuje fibrózne spojivové tkanivo, hovoríme o type Vc). Typ VI aterosklerotickej lézie je charakterizovaný fisúrou, hematómom alebo trombózou (23).
Aterosklerotické pláty sa stávajú nebezpečnými v období na začiatku tvorby trombu v lúmene cievy, pričom následne sa mení tok krvi. Môže to prebehnúť dvoma spôsobmi:
- ruptúrou fibróznej čiapky a jej spoluprácou s lipidovým jadrom a cirkulujúcou krvou
- eróziou endotelových buniek na povrchu fibróznej čiapky, čo opäť vedie ku formovaniu trombu s veľkým obsahom trombocytov
Viaceré štúdie priniesli poznatky o faktoroch, ktorých prítomnosť zvyšuje riziko vzniku aterosklerózy – označujeme ich ako rizikové faktory aterosklerózy a rozdeľujeme podľa týchto hľadísk:
- podľa pôvodu:
- a) vonkajšie (exogénne): nadmerný príjem energie s vysokou spotrebou živočíšnych tukov a sacharidov, fajčenie, nedostatok fyzickej aktivity, stres, vysoký príjem alkoholu (viac ako 75 g/deň), znečistenie ovzdušia
- b) vnútorné (endogénne): chyby tukového metabolizmu (vysoká koncentrácia cholesterolu a/alebo LDL-cholesterolu a/alebo triglyceridov, nízka koncentrácia HDL-cholesterolu v krvi), hypertenzia, rôzne cievne anomálie
- podľa ovplyvniteľnosti:
- a) neovplyvniteľné: vek, pohlavie, dedičnosť (pozitívna rodinná anamnéza aterosklerózy), konštitúcia (osobná anamnéza aterosklerózy)
- b) ovplyvniteľné: zlý lipidový profil, hypertenzia, fajčenie, cukrovka
- c) vedľajšie: tučnota centrálneho typu, inzulínová rezistencia, nedostatok pohybu (sedavý spôsob života), nevhodné zloženie potravy, psychosomatický typ, psychosociálna záťaž (stres), hormonálne vplyvy
- podľa doby od ich identifikovania:
- a) tradičné, všeobecné (konvenčné): zahrnuté v skupine 1. a 2.
- b) nové: vysokosenzitívny C-reaktívny proteín, iné markery zápalu, homocysteín, fibrinogén a fibrínový D-dimér, marker fibrinolytickej funkcie, lipoproteín(a) a apolipoproteín B (19)
Diabetická angiopatia je generalizované postihnutie cievneho systému diabetika. Podľa toho, ktoré cievy postihuje, rozdeľujeme ju na diabetickú makroangiopatiu (postihnutie cerebrálnych tepien v podobe ischemickej cievnej mozgovej príhody, koronárnych tepien v podobe ischemickej choroby srdca a postihnutie končatinových tepien v podobe ischemickej choroby končatín) a diabetickú mikroangiopatiu (diabetickú retinopatiu, nefropatiu a neuropatiu). Práve kvôli vzniku týchto neskorých komplikácií je diabetes mellitus tak obávaným ochorením.
Médiokalcinóza je ochorením artérií muskulárneho typu charakterizovanom progredujúcou kalcifikáciou médie. Môže byť príčinou falošne vysokých hodnôt krvného tlaku pri jeho systémovom i lokálnom meraní. Cievy sú pri tomto ochorení tvrdé, nepružné, ťažko stlačiteľné, čo je pod-mienené fibrotizáciou a ukladaním solí vápnika v strednej vrstve cievnej steny (médii) veľkých a stredných artérií. Najčastejšie sa vyskytuje pri diabetes mellitus, hyperparatyreóze, hypervitaminóze D, chronickej obličkovej chorobe, hyperurikemickom syndróme, familiárnej hypokalciúrii so sekundárnou hyperkalciémiou a pri iných hyperkalciemických poruchách (7).
Vaskulitídy ako rôznorodá skupina ochorení definovaných zápalovým postihnutím steny ciev rôzneho typu, veľkosti a lokalizácie, v konečnom dôsledku vedú ku ischemizácii až nekrotizácii týmito cievami zásobovaných oblastí. Podľa etiológie ich delíme na primárne vaskulitídy vznikajúce de novo ako esenciálna porucha krvných ciev (napr. Takayasuova arteritída), sekundárne vaskulitídy vznikajúce v rámci iného základného ochorenia (napr. vaskulitída pri reumatoidnej artritíde) a pseudovaskulitídy (ochorenia pripomínajúce vaskulitídy). Etiológia primárnych vaskulitíd nie je známa, sekundárne vaskulitídy vznikajú pri systémových ochore-niach spojiva, pri infekčných a nádorových ochoreniach, po pôsobení niektorých chemických látok a fyzikálnych vplyvov či pri imunopatologických reakciách. Podľa klinického rozsahu rozoznávame vaskulitídy lokalizované (postihujúce len cievne zásobenie jedného tkaniva) a generalizované (systémové). Podľa veľkosti postihnutých ciev rozčleňujeme vaskulitídy na vaskulitídy veľkých ciev (Takayasuova arteritída), stredných ciev (polyarteritis nodosa) a malých ciev (granulomatóza s polyagiitidou – predtým Wegenerova granulomatóza). Z histopatologického hľadiska rozpoznávame granulomatóznu, obliterujúcu, nekrotizujúcu, eozinofilovú, leukocytoklastickú a lymfocytovú vaskulitídu. Histologizácia slúži na stanovenie definitívnej diagnózy vaskulitídy.
Ostatné (zriedkavejšie) príčiny ochorenia uvádza tabuľka 1.
1. Etiologická klasifikácia ischemickej choroby končatín 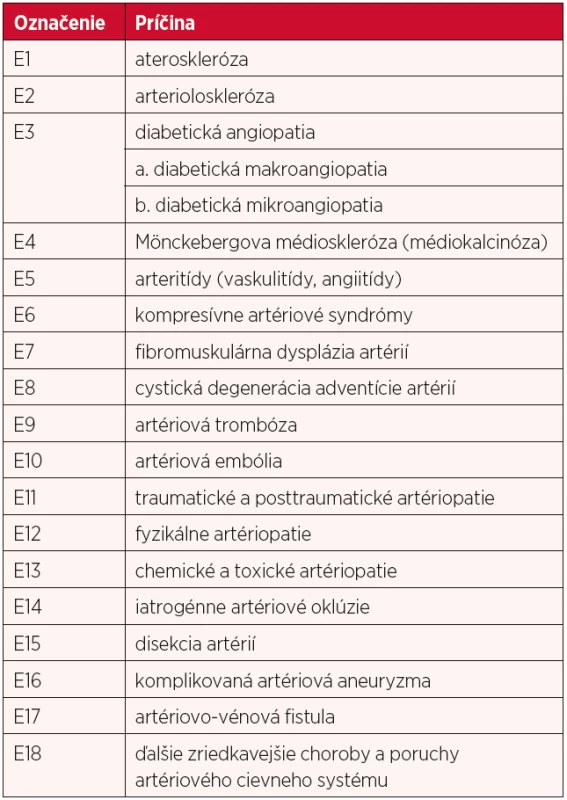
Niekedy môže byť veľmi komplikované stanoviť jednu príčinu ochorenia, nakoľko sa môžu kombinovať viaceré príčiny (napr. ateroskleróza a diabetes mellitus).
KLASIFIKÁCIA A KLINICKÝ OBRAZ
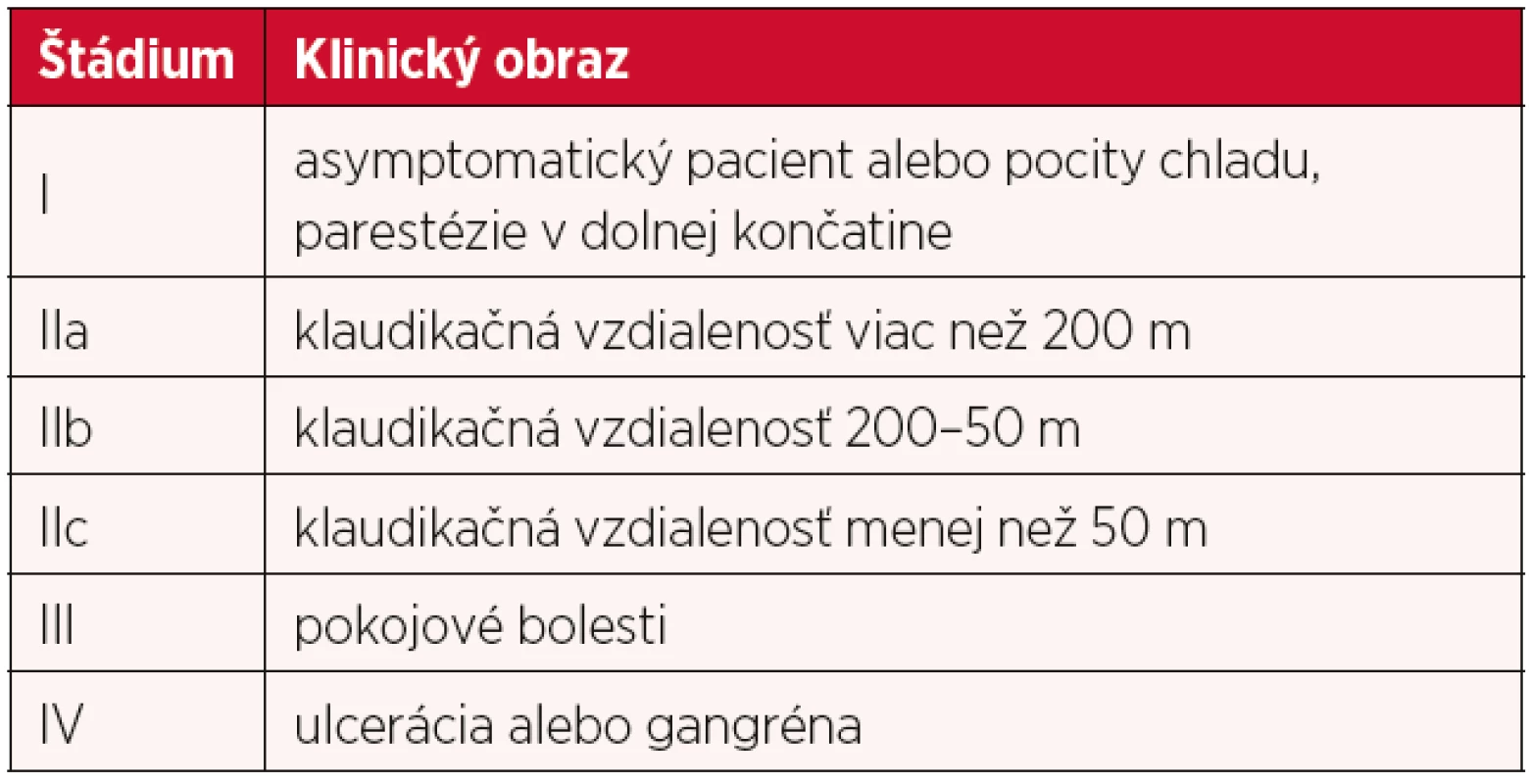
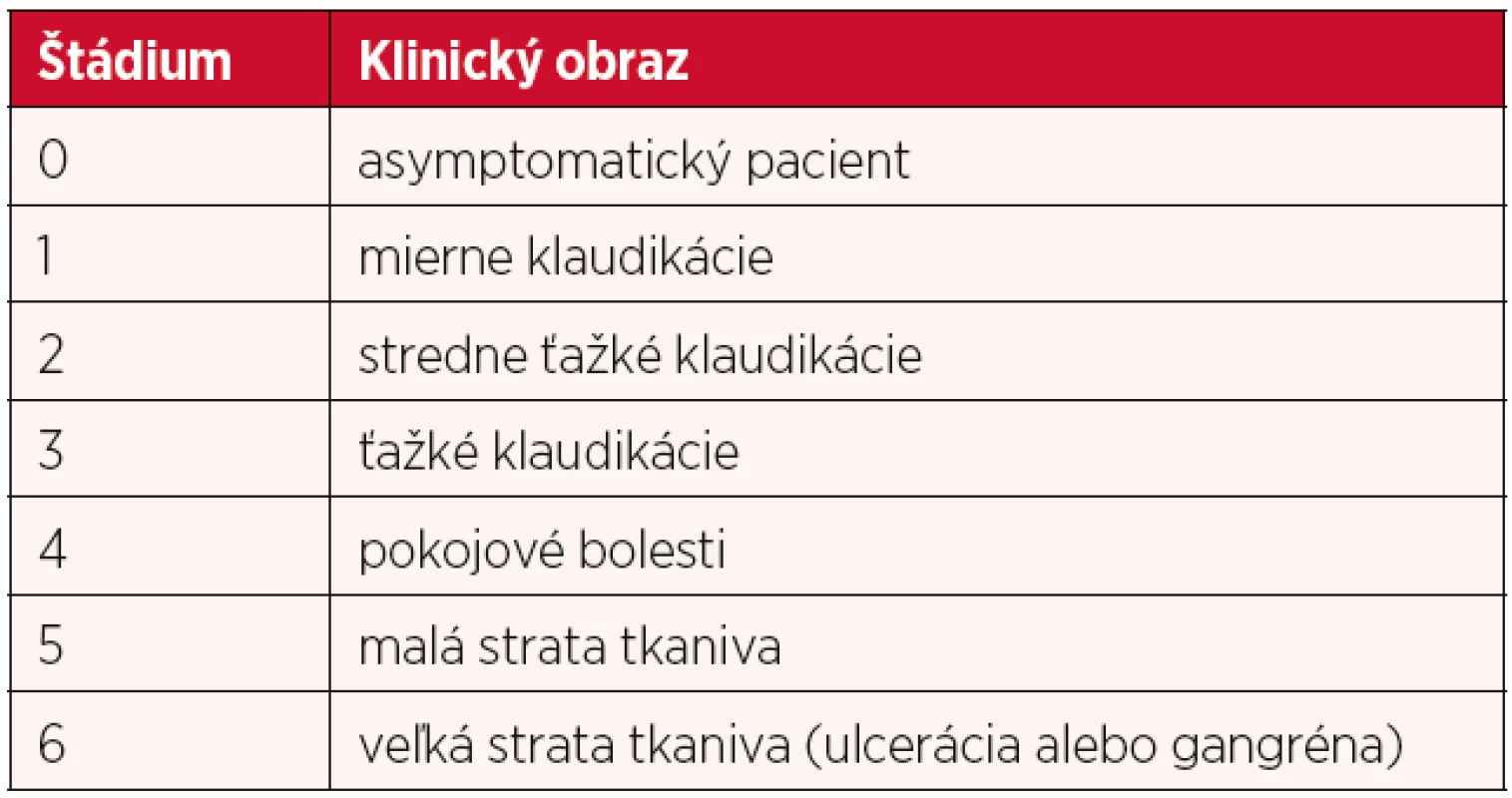
Z klinického hľadiska rozpoznávame akútnu a chronickú formu ochorenia. Akútna forma končatinovej ischémie znamená náhle vzniknutý pokles krvného prietoku končatinou, čo môže ohroziť život pacienta. Chronickú formu ochorenia prvýkrát klasifikoval v roku 1954 René Fontaine (tab. 2) (6), v upravenej forme sa táto funkčná klasifikácia používa dodnes. Ďalšiu, doposiaľ používanú, klasifikáciu zaviedol neskôr Robert B. Rutherford (tab. 3) (22). V roku 2010 bola Sekciou angiológov Slovenskej lekárskej komory a Slovenskou internistickou spoločnosťou Slovenskej lekárskej komory vypracovaná nová, tzv. „CEAP“ klasifikácia – klinicko-etiologicko-anatomicko-patofyziologická klasifikácia (tab. 4) (9), ktorá dáva do pozornosti štyri aspekty zatriedenia ochorenia.
4. Klinicko-etiologicko-anatomicko-patofyziologická (CEAP) klasifikácia končatinovocievnej ischemickej choroby podľa Sekcie angiológov SLK (Gavorník P.) 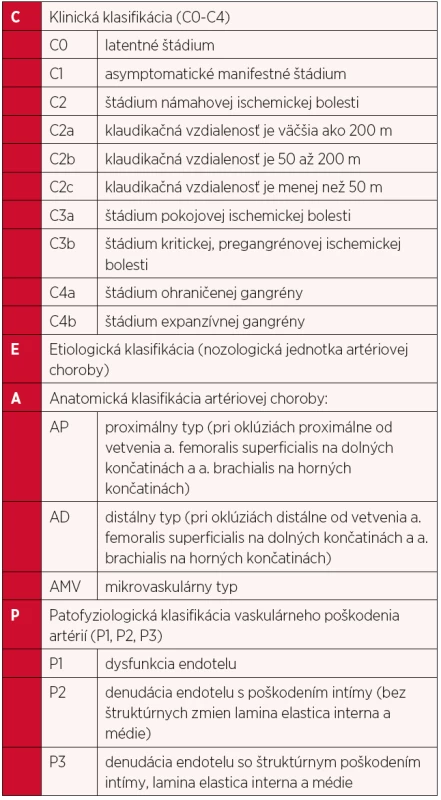
DIAGNOSTIKA
Medzi základné diagnostické metódy patrí podrobná anamnéza. Potrebné je zistenie rizikových faktorov periférneho artériového ochorenia (hypertenzia, dyslipidémia, diabetes mellitus, fajčenie), osobnej a rodinnej anamnézy kardiovaskulárnych ochorení, hypertenzie a renálneho zlyhávania a ťažkostí pacienta – zhoršovanie chôdze, únava, bolestivosť alebo kŕče lokalizované v gluteálnej oblasti, v stehne, v lýtku alebo v nohe, najmä, ak sa zmierňujú v pokoji, pokojová bolestivosť dolnej končatiny vo vzpriamenej alebo ležiacej polohe, pomaly sa hojace defekty na končatinách, námahová bolestivosť hornej končatiny, obzvlášť spojená so závratmi, prechodné alebo trvalé neurologické symptómy, postprandiálna abdominálna bolesť alebo hnačka, hlavne spojená s jedlom alebo úbytkom hmotnosti, erektilná dysfunkcia. Ďalšou základnou diagnostickou metódou je fyzikálne vyšetrenie, ktoré musí pozostávať zo zmerania krvného tlaku na obidvoch ramenách, hmatania pulzácií na končatinách, auskultácie prípadných šelestov nad tepnami, aspexie prítomnosti ochlpenia, zmien farby a teploty kože a posúdenia integrity kože (29).
Základným funkčným vyšetrením na dolných končatinách je polohový záťažový test – modifikovaný Ratschowov test. Pacient pri ňom leží so zdvihnutými dolnými končatinami, flektovanými v kolenách, a počas 1 minúty vykonáva plantárne a dorzálne flexie nôh (40/minútu). Po ukončení sa hodnotí nález u sediaceho pacienta s voľne spustenými dolnými končatinami. Pri normálnom náleze dochádza k prvému začervenaniu do 5 sekúnd, objavenie sa venóznej náplne na dorze nohy nastáva do 10 sekúnd a úplné začervenanie nôh do 15 sekúnd. Test je pozitívny, ak je predĺžený aspoň vo dvoch fázach.
Ďalším je Prusikov test. Pacient v horizontálnej polohe vykonáva plantárne a dorzálne flexie nôh v rytme 1 sekundy počas 1 minúty. Vyšetrujúci sleduje jednak zblednutie dorza a stupaje nohy, jednak údaj bolesti. Ak bolesť prichádza do 20 sekúnd cvičenia, ide o zle kompenzovaný uzáver, ak do 40 sekúnd – stredne kompenzovaná prekážka, ak do približne 1 minúty, ide o ľahkú poruchu prekrvenia.
Na horných končatinách využívame skúšku otvárania a zatvárania pästí (pacient so zdvihnutými hornými končatinami otvára a zatvára päste počas 1 minúty, potom otvorí dlane a sledujeme začervenanie) a Allenov test (pacient otvára a zatvára päste pri komprimovanej a. radialis/a. ulnaris a sledujeme zblednutie dlaní a prstov ruky) (18).
Ďalej stanovujeme klaudikačný interval – najčastejšie na základe údajov od pacienta, ale exaktnejším spôsobom je objektivizácia intervalu vyšetrujúcim – buď stanovením tempa chôdze podľa metronómu asi 120 krokov/minútu so zmeraním vzdialenosti, pri ktorej pacient dostáva bolesti, alebo je možné použiť chôdzu na treadmille s použitím štandardnej rýchlosti a sklonu (3).
Z laboratórnych vyšetrení treba zrealizovať kompletný krvný obraz, základné hemokoagulačné parametre a základné biochemické ukazovatele (glykémia, kreatinín, lipidový profil) a vyšetrenie moču.
Podľa odporúčaní Európskej kardiologickej spoločnosti je potrebné doplniť aj vyšetrenie vykososenzitívneho C-reaktívneho proteínu, fibrinogénu, homocysteínu a lipoproteín-asociovanej fosfolipázy (3).
Z neinvazívnych vyšetrení používame vyšetrenie systo-lických členkových tlakov Dopplerovým ultrazvukovým meračom, posudzujeme aj členkovo-ramenový tlakový index (ďalej ABI), ktorý predstavuje pomer medzi systolickým tlakom na členku a ramene. Podľa odporúčaní viacerých odborných spoločností by sa mal ABI skríningovo odmerať u každého človeka nad 70 rokov alebo u fajčiara, diabetika, hypertonika či pacienta s dyslipidémiou nad 50 rokov, u osôb s aterosklerotickým ochorením srdca, karotických tepien, aorty alebo renálnych tepien, u pacientov s klaudikačnými alebo pokojovými bolesťami dolných končatín a u osôb s bolesťami dolných končatín nejasnej príčiny (16, 27). U zdravých jedincov je vyšší ako 1,0. V klaudikačnom štádiu je tento index obyčajne 0,6–0,9. Hodnota ABI menej ako 0,9 je spojená s 3–6-násobným zvýšením rizika kardiovaskulárnej smrti (16). Meranie ABI objektívne potvrdí alebo vylúči prítomnosť hemodynamicky závažného periférneho artériového ochorenia, navyše umožní pri segmentálnom meraní tlakov na končatine aj približne určiť anatomickú lokalizáciu ochorenia. U diabetikov meranie distálneho tlaku často zlyháva kvôli médiokalcinóze (falošne vysoké hodnoty tlakov, ABI viac ako 1,3). Médiokalcinózu môžeme potvrdiť natívnou bočnou RTG snímkou predkolenia. Keďže médiokalcinóza sa na prstových tepnách vyskytuje len ojedinele, môžeme odmerať pomocou špeciálnej prstovej manžety prstový tlak (13). Meranie ABI je možné uskutočniť aj oscilometricky, čiže súčasným meraním tlakov na všetkých končatinách.
Ďalšou neinvazívnou metódou je farebná duplexná sonografia a transkutánna oxymetria. Zo semiinvazívnych vyšetrení sa používa angiografia pomocou počítačovej tomografie alebo magnetickej rezonancie, z invazívnych vyšetrení digitálna subtrakčná angiografia, intravaskulárny ultrazvuk a angioskopia (29).
LIEČBA A PREVENCIA
Zásadný význam v prevencii ochorenia majú opatrenia, ktoré sú používané aj v prevencii iných kardiovaskulárnych ochorení – zákaz fajčenia, vhodná výživa a telesný pohyb.
Medzi základné piliere farmakoterapie patria inhibítory angiotenzín-konvertujúceho enzýmu, inhibítory 3-hydroxy-3-methyl-glutaryl-koenzým A reduktázy (statíny) a antitrombotiká (kyselina acetylsalicylová, klopidogrel), ktoré by mali užívať všetci pacienti s periférnym artériovým ochorením (10).
Antitrombotická liečba slúži na prevenciu aterotrombotických komplikácií a je indikovaná u pacienta v ktoromkoľvek štádiu periférneho artériového ochorenia. Antitrombotickým liekom prvej voľby u pacienta s periférnym artériovým ochorením je kyselina acetylsalicylová. Je odporúčaná v nízkych a stredných dávkach (75–325 mg denne). Jej alternatívou je klopidogrel. Používa sa v prípade neznášanlivosti alebo neefektivity kyseliny acetylsalicylovej. Je odporúčaný v dávke 75 mg denne. Duálna antitrombotická liečba (kyselina acetylsalicylová + klopidogrel) je indikovaná po rekonštrukčnom chirurgickom zákroku alebo perkutánnej vaskulárnej intervencii, resp. po hybridnom výkone, na zabránenie včasného (do 30 dní) alebo neskorého (do 1 roka) zlyhania rekonštrukcie, a zároveň výrazne redukuje riziko smrti z kardiovaskulárnych príčin u pacientov s periférnym artériovým ochorením.
V asymptomatickom štádiu ochorenia ovplyvňujeme u pacientov rizikové faktory, pacient musí prestať fajčiť a redukovať nadhmotnosť (16). Nutná je aj dobrá kompenzácia diabetu u diabetika, u hypertonikov správna liečba hypertenzie, ovplyvnenie dyslipidémie, pri hyperfibrinogenémii podávanie antiagregancií, pri hyperhomocysteinémii podávanie vitamínov skupiny B (2).
V klaudikačnom štádiu sa kladie dôraz na konzervatívnu liečbu, a to kombináciou fyzikálnej liečby s medikamentóznou (25). V tomto štádiu dochádza totiž pri správnej konzervatívnej terapii v priebehu 5 rokov k zlepšeniu alebo stabilizácii ochorenia až u 75 % pacientov, u 25 % pacientov sa však stav zhorší, pričom 5 % sa musí podrobiť intervencii a 2 % amputácii (16). Hlavnou liečebnou metódou v tomto štádiu je rehabilitácia, uplatňuje sa predovšetkým pohybová liečba (kinezioterapia), hlavne intervalový svalový tréning chôdzou alebo cvičením, cvičenia v stoji, cvičenia podľa Ratschowa a Buergera, najlepšie pod odborným dohľadom. Dôležitou je aj medikamentózna terapia vazoaktívnymi látkami, a to najmä u tých pacientov, ktorí kvôli pridruženým ochoreniam nie sú schopní cieleného cvičenia či tréningu chôdzou (26). U vybraných pacientov je v tomto štádiu indikovaná aj invazívna radikálna terapia. Jedná sa o pacientov s krátkou klaudikačnou vzdialenosťou, ak im táto prekáža pri vykonávaní povolania alebo pri vykonávaní iných dôležitých činností, o pacientov, u ktorých nedochádza k zlepšeniu či stabilizácii ochorenia pri plnej konzervatívnej liečbe a o pa-cientov, ktorí nemajú iné ochorenia zabraňujúce chôdzi (napr. stav po cievnej mozgovej príhode, angina pectoris, závažné chronické respiračné ochorenia) (25).
V štádiu pokojových bolestí a v štádiu vzniku ulcerácie či gangrény sa všetkými možnými prostriedkami snažíme o revaskularizáciu končatiny (perkutánna angioplastika, bypass, stenty, trombolýza, prostaglandín E1). Súčasne podávame analgetiká, antiagreganciá, prípadne antikoagulanciá. Antikoagulačná liečba je indikovaná u pacientov s embolickou etiológiou ochorenia, najmä v prípade akútne vzniknutej ischémie, u pacientov s chronickým periférnym artériovým ochorením je indikovaná v prípade väčšieho rizika reoklúzie rekanalizovaných tepien. Liečba je doplnená lokálnou liečbou trofických defektov. Pri neúspechu je nutné realizovať amputáciu končatiny (4). Revaskularizácia je možná pomocou techník intervenčnej rádiológie, medzi ktoré patrí predovšetkým klasická perkutánna transluminálna angioplastika a jej deriváty (angioplastika pomocou balónov uvoľňujúcich liečivá, subintimálna angioplastika, kryoplastika, tzv. cutting-balloon a scoring-balloon angioplastika). Nadstavbovými technikami slúžiacimi na stabilizáciu obnoveného priesvitu cievy sú metódy implantácie stentov, eventuálne stentgraftov alebo ich modernejšie deriváty (stenty uvoľňujúce liečivá a biodegradabilné stenty). Ďalšiu možnosť predstavuje použitie endovaskulárnej aterektómie alebo laserom asistovanej rekanalizácie (12). Z chirurgických možností pre pacientov s extenzívnou nekrózou, infekčnou gangrénou, imobilných a dementných je na mieste primárna vysoká amputácia. Chodiaci pacienti s dlhými okludovanými úsekmi artériového systému a s dostupným kvalitným autológnym žilovým štepom najviac profitujú z otvorenej chirurgickej revaskularizácie, eventuálne z hybridného výkonu. Mnohí pacienti sú vysoko rizikoví pre vysokú komorbiditu, insuficientné odtokové pomery alebo absenciu vhodného žilového štepu. Takíto pacienti budú najviac profitovať z endovaskulárnej terapie (24).
Z najnovších terapeutických postupov (stále skúmaných) sa ako sľubná metóda javí bunková liečba a terapeutická angiogenéza.
ZÁVER
Periférne artériové ochorenie predstavuje závažný zdravotný problém, pričom z pohľadu diagnostiky sú najkomplikovanejšou skupinou chorých práve pacienti v asymptomatickom štádiu ochorenia. Preto by bolo vhodné zaviesť odporučenia („guidelines“) pre diagnostiku a liečbu ochorenia praktickými lekármi (v Českej republike už existujú), s ktorými pacient prichádza do styku najčastejšie, a ktorí by tak mohli pacienta odoslať včas na odborné vyšetrenia (predovšetkým s cieľom záchrany končatiny a zachovania kvality života pacienta). Situáciu by snáď mohol vyriešiť celoplošný skríning ochorenia (pomocou ABI) preplácaný poisťovňami u rizikových skupín pacientov v rámci preventívnych prehliadok. V rámci realizácie vhodných liečebných postupov je tiež nutná spolupráca praktického lekára s internistom, angiológom a cievnym chirurgom, eventuálne ďalšími špecialistami.
Stret záujmov: žiadny.
ADRESA PRO KORESPONDENCI:
MUDr. Laura Slezáková
III. interná klinika Lekárskej fakulty Univerzity Komenského a Univerzitnej nemocnice Bratislava, Nemocnica akademika Ladislava Dérera
Limbová 5, 833 05 Bratislava, Slovenská republika
e-mail: laura.guzikova@gmail
Sources
1. Allison MA, Ho E, Denenberg JO, et al. Ethnic-specific prevalence of peripheral arterial disease in the United States 2007. Am J Prev Med 2007; 32(4): 328–333.
2. Bodíková S, Ponťuch P. Ultrazvuková diagnostika a liečba ischemickej choroby dolných končatín. Via pract 2006; 3(5): 245–248.
3. Bzdúchová O. Ischemická choroba dolných končatín. Interná med 2002; 2(7): 414–418.
4. Bzdúchová, O. Manažment ischemickej choroby dolných končatín. Kardiol prax 2004; 2(1): 48–53.
5. Cimminiello C, Kownator S, Wautrecht JC, et al. The PANDORA study: peripheral arterial disease in patients with non-high cardiovascular risk. Intern Emerg Med 2011; 6(6): 509–519.
6. Fontaine R, Kim M, Kieny R. Die chirurgische Behandlung der peripheren Durchblutungsstörungen. Helv chir acta 1954; 21(5/6): 499–533.
7. Gavorník P. Obliterujúce choroby artérií a končatinovocievna ischemická choroba. Nová klinicko-etiologicko-anatomicko-patofyziologická (CEAP) klasifikácia. Cardiology sk 2010; 19(3): 201–213.
8. Gavorník P. Všeobecná angiológia. Angiologická propedeutika. Cievne choroby. 2. vyd. Bratislava: Vydavateľstvo UK 2001.
9. Gavorník P, Dukát A, Gašpar Ľ, a kol. Etiológia a nová klinicko-etiologicko-anatomicko-patofyziologická (CEAP) klasifikácia končatinovocievnej ischemickej choroby. Prakt. Lék. 2010; 90(6): 333–341.
10. Holý J, Holý M, Keczkemthy Z, a kol. Farmakoterapie chronických forem ischemické choroby dolních končetin podle současných doporučení. Via pract 2012; 9(3): 102–105.
11. Karetová D, Seifert B, Vojtíšková J, a kol. The Czech ABI Project – Prevalence of peripheral arterial disease in patients at risk using the ankle-brachial index in general practice (a cross-sectional study). Neuroendocrinol Lett 2012; 33(Suppl 2): 32–37.
12. Klepanec A, Vulev I, Balász T, a kol. Možnosti endovaskulárnej liečby u pacientov s kritickou končatinovou ischémiou. Vask Med 2011; 3(3): 98–102.
13. Maďarič J, Štvrtinová V. Vybrané kapitoly z angiológie. Bratislava: SAP 2014.
14. Musil D. Ischemická choroba dolních končetin. Interní Med 2007; 9(4): 170–174.
15. Národné centrum zdravotníckych informácií. Zdravotnícka ročenka Slovenskej republiky 2013. Bratislava. NCZI 2015.
16. Norgren L, Hiatt WR, Dormandy JA, et al. Inter-society consensus for the management of peripheral arterial disease (TASC II). J Vas Surg 2007; 45(1, Suplement S): S5A–S67A.
17. Nussbaumerová E, Rosolová H, Ferda J, a kol. Kotníko-pažní index u nemocných s diabetes mellitus 2. typu. Vnitř. Lék. 2011; 57(3): 299–305.
18. Puchmayer V, Roztočil K, Benda K, a kol. Praktická angiologie. 2. vyd. Praha: Triton 2003.
19. Riečanský I. Aterosklerotické choroby. 1. vydanie. Bratislava: Herba 2009.
20. Roger VL, Go AS, Lloyd-Jones DM, et al. Heart disease and stroke statistics 2011 update: a report from the American Heart Association. Circulation 2011; 123(4): 18–209.
21. Ross R. Atherosclerosis – an inflammatory disease. N Engl J Med 1999; 340(2): 115–126.
22. Rutherford RB, Baker JD, Ernst C, et al. Recommended standards for reports dealind with lower limb extremity ischemia: revised version. J Vasc Surg 1997; 26(S3): 517–538.
23. Stary HC, Chandler AB, Dinsmore RE, et al. A definition of advanced types of atherosclerotic lesions and a histological classification of atherosclerosis. Circulation 1995; 92(5): 1355–1374.
24. Šefránek V, Tomka J, Slyško R, a kol. Možnosti chirurgickej liečby chronickej ischémie dolných končatín. Vask Med 2010; 2(3): 112–115.
25. Štvrtinová V. Claudicatio intermittens – dôležitý marker systémovej aterosklerózy. Vask Med 2010; 2(3): 107–111.
26. Štvrtinová V. Choroby ciev. 1. vydanie. Bratislava: SAP 2008.
27. Štvrtinová V, Šefránek V, Murín J, a kol. Odporúčania pre diagnostiku a liečbu periférneho artériového ochorenia dolných končatín – PAO DK. Vask Med 2010; 2(S2): 1–18.
28. Štvrtinová V, Štvrtina S, Wsólová L. et al. Prevalence of peripheral arterial disease in the Slovak republic. CEVJ 2009; 8(1): 32.
29. Tendera M, Aboyans V, Bartelink ML, et al. ESC guidelines on the diagnosis and treatment of peripheral artery diseases. Eur Heart J 2011; 32(22): 2851–2906.
30. WHO. The top 10 causes of death. Fact sheet N°310 (on line) (cit. 2016-02-01). Dostupný na: http://www.who.int/mediacentre/factsheets/fs310/en/.
31. Ústav zdravotnických informací a statistiky ČR. Zdravotnická ročenka České republiky 2013. Praha: ÚZIS ČR 2014. 276 s. ISBN 978-80-7472-135-9.
32. Weitz JI, Byrne J, Clagett GP, et al. Diagnosis and treatment of chronic arterial insufficiency of the lower extremities: a critical review. Circulation 1996; 94(11): 3026–3049.
Labels
General practitioner for children and adolescents General practitioner for adults
Article was published inGeneral Practitioner

2016 Issue 3-
All articles in this issue
- Larva migrans cutanea – an imported skin disease and possibilities of treatment
- Ankle brachial index and its interpretation in diabetic patients
- New oral anticoagulants – a review
- New impulse in cross-border healthcare
- Fine motor skills disorders in general practice
- Analysis of the therapeutic burden and the pilot presentation of results of CCC Prague
- Peripheral arterial disease
- Blepharoplasty – postoperative changes in subjective symptoms in patients
- General Practitioner
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Fine motor skills disorders in general practice
- Larva migrans cutanea – an imported skin disease and possibilities of treatment
- Ankle brachial index and its interpretation in diabetic patients
- New oral anticoagulants – a review
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career