-
Medical journals
- Career
Warfarinem indukovaná nekróza kůže
Authors: J. Chlumský; J. Havlín
Authors‘ workplace: 2. lékařská fakulta a Fakultní nemocnice Motol, Interní klinika ; Přednosta: prof. MUDr. Milan Kvapil, CSc., MBA ; Univerzita Karlova v Praze
Published in: Prakt. Lék. 2013; 93(5): 231-233
Category: Case Report
Overview
Nekróza kůže je vzácnou, nicméně závažnou komplikací perorální antikoagulační terapie warfarinem. Je způsobena rozsáhlou trombózou postkapilárních venul v podkožním tuku, nejčastěji u jedinců s trombofilní predispozicí. Patogeneze nekrózy je vysvětlována dysbalancí koagulačních a antikoagulačních faktorů. Nejvýznamnějším protektivním účinkem warfarinu je inhibice karboxylace fakoru II – protrombinu. Warfarin však inhibuje i antikoagulační proteiny C a S. Poločas faktoru II se pohybuje mezi 60–72 h, zatímco poločas proteinu C je 9 h, tak dojde k přechodnému hyperkoagulačnímu stavu vedoucímu ke kožní nekróze. V kazuistice prezentujeme případ 60letého muže po náhradě aortální chlopně, u kterého se 8 dní po zahajení antikoagulační léčby warfarinem objevily kožní nekrózy na dolních končetinách, které vymizely po převedení na léčbu nízkomolekulárním heparinem. Hematologické a genetické vyšetření neprokázalo vrozený hyperkoagulační stav.
Klíčová slova:
warfarin – kožní nekróza – protein C a SÚVOD
Warfarinová nekróza kůže je závažnou komplikací perorální antikoagulační terapie. Jedná se o vzácnou komplikaci, vyskytující se v 0,1–0,01% případů, nejčastěji u jedinců s trombofilní predispozicí (3). Nekróza je způsobena rozsáhlou trombózou postkapilárních venul v podkožním tuku.
Patogeneze nekrózy je vysvětlována dysbalancí koagulačních faktorů, především protrombinu, a antikoagulačních proteinů C a S, v menší míře Leidenského faktoru (faktoru V) a antitrombinu III. K takové dysbalanci přechodně dochází v počátečních dnech warfarinové terapie, nejčastěji mezi 3. a 8. dnem léčby (8). Protein C, aktivován trombinem, proteolyticky inaktivuje faktor VIIIa a faktor Va, tak inhibuje konverzi faktoru X na Xa, resp. protrombinu na trombin. Poločas faktoru II se pohybuje mezi 60–72 h, zatímco poločas proteinu C je 9 h (2). Zablokujeme-li syntézu K-dependentních proteinů, jejichž plazmatická hladina je závislá pouze na jejich biologickém poločasu a vzhledem ke krátkému poločasu proteinu C dochází na několik dní k převaze prokoagulačních faktorů. Protein S zesiluje vazbu aktivovaného proteinu C na fosfolipidovou membránu, čímž zesiluje inaktivaci faktoru VIIIa a Va. Tak dochází k rozsáhlé trombóze venul a kapilár v podkožním tuku. Funkcí antitrombinu III je neutralizovat trombin a inaktivovat další koagulační faktory, jako jsou faktory IX, X, XI a XII. U pacientů s deficitem antitrombinu III proto také může dojít po zahájení warfarinové terapie k přechodnému hyperkoagulačnímu stavu (9).
Kožní biopsie obvykle ukáže mikrovaskulární léze s fibrinovými depozity v postkapilárních venulách, malých vénách a hemoragické difuzní nekrózy v dermis a podkožním tuku (10). Není přítomná zánětlivá infiltrace.
VLASTNÍ POZOROVÁNÍ
Šedesátiletý muž 10 let po náhradě aortální chlopně bioprotézou pro aortální stenózu byl reoperován pro degeneraci bioprotézy. Předoperačně užíval metoprolol, simvastatin, furosemid, perindopril, digoxin a kyselinu acetylsalicylovou v dávce 100 mg denně. Léčba kyselinou acetylsalicylovou byla předoperačně ukončena. Po náhradě bioprotézy aortální chlopně mechanickou náhradou byla zahájena antikoagulační léčba enoxaparinem ve standardní dávce podle hmotnosti (při normální funkci ledvin) a warfarinem v dávce 5 mg/den. Po dosažení terapeutické hodnoty INR byl nemocný propuštěn do domácí péče. Po 8 dnech od začátku podávání warfarinu se objevily petechie na obou nártech a lýtkách, pro které byl přijat na rajónní interní oddělení, při přijetí bylo INR 3,2. Warfarin byl vysazen pro suspektní alergickou reakci a byla zahájena léčba prednisonem perorálně v dávce 20 mg/den. Čtvrtý den po vysazení warfarinu došlo k výsevu petechií i na horních končetinách a pro suspektní vaskulitidu byl nemocný přeložen na naší kliniku.
Při přijetí přetrvávaly petechie a hematomy jak na horních, tak i na dolních končetinách (obr. 1). Pacient neudává předchozí krvácivé projevy, v rodině se nevyskytují koagulopatie. Základní hematologické (počet trombocytů, aPTT, fibrinogen) a biochemické vyšetření bylo s normálním nálezem. Hodnota INR byla 1,28. Genetické vyšetření neprokázalo vrozený hyperkoagulační stav (tab. 1, 2), základní imunologické vyšetření bylo rovněž s normálním nálezem (tab. 3).
Image 1. Petechie a hematomy na DK 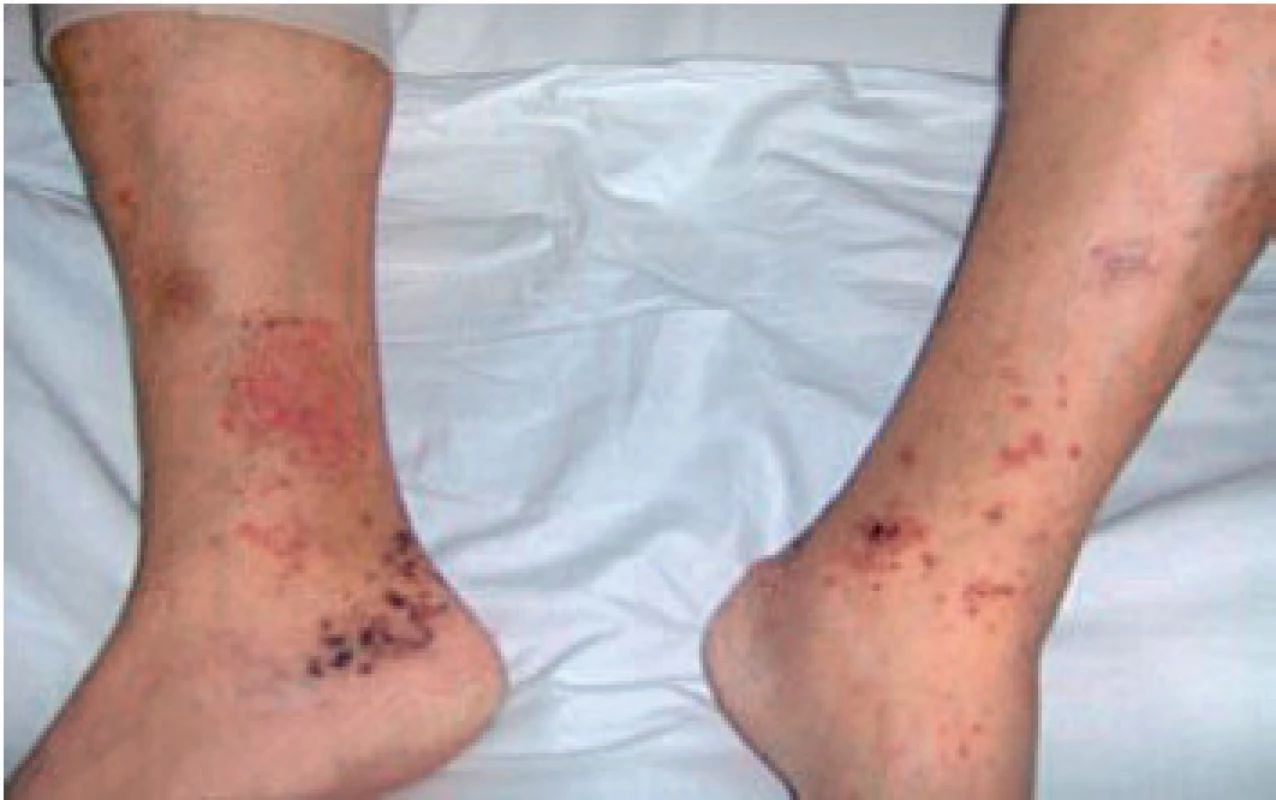
Table 1. Výsledky genetického vyšetření prokoagulačních stavů 
Table 2. Výsledky hematologického vyšetření. 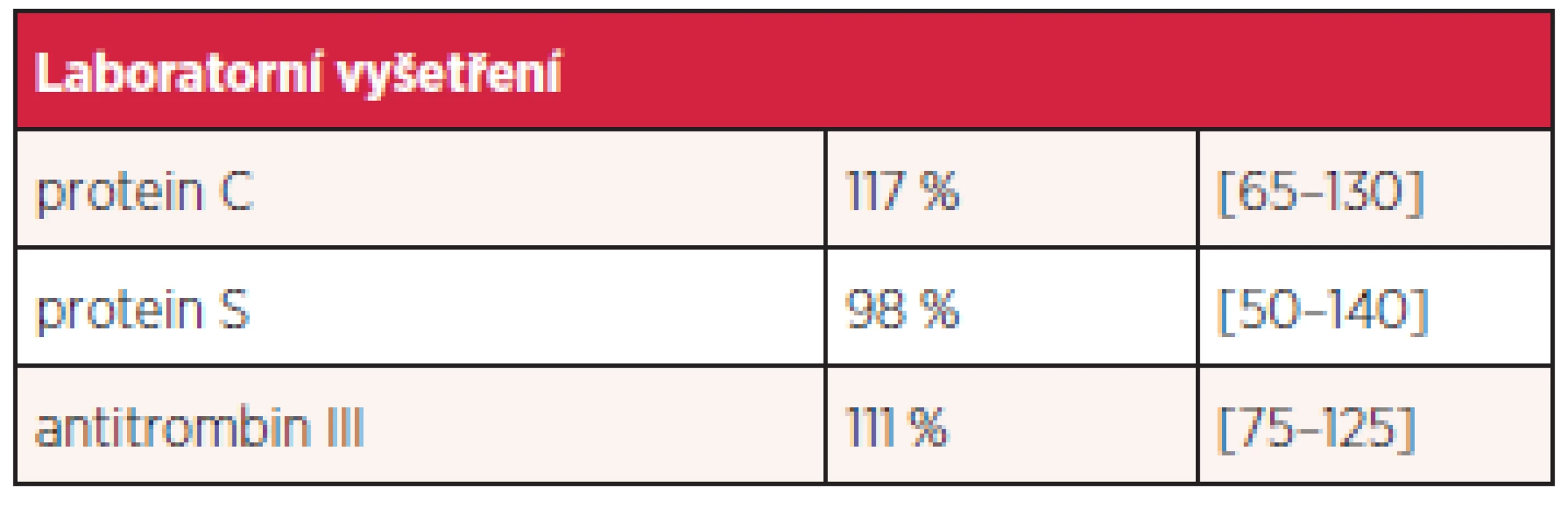
Table 3. Výsledky imunologického vyšetření 
Nemocný byl převeden na léčbu enoxaparinem v dávce 1 mg/kg 2krát denně, léčba kortikoidy byla ukončena v den překladu na naší kliniku (po 4 dnech podávání) a po 5 denní hospitalizaci byl propuštěn ve stabilizovaném stavu domů. Při ambulantní kontrole za 2 měsíce změny na dolních končetinách zcela vymizely, nemocný je nadále sledován a v současnosti 6 let od operace je zcela bez obtíží s normální funkcí mechanické náhrady.
DISKUZE
Kožní nekróza je vzácnou, ale závažnou komplikací léčby warfarinem, proto je důležité mít ji vždy na paměti, a to především u pacientů s prokázaným deficitem některého z antikoagulačních proteinů (2).
Prvními příznaky warfarinové nekrózy mohou být parestezie či pocity tlaku doprovázené zarudnutím. Afekce bývá bolestivá, náhle vzniklá, dobře lokalizovaná, v úvodu erytematózní či hemoragická. Podkožní edém má vzhled pomerančové kůže s demarkovaným geografickým okrajem léze. Během 24 hodin se mohou objevit petechie a hemoragické buly, které již signalizují ireverzibilní postižení (5). Nejčastěji postiženou skupinou jsou ženy středního věku, obvykle v perimenopauzálním období. Důvod není jasný. U žen je nejčastěji postižena hrudní oblast následována oblastí hýždí a stehen (8). U mužů převažuje postižení končetin, eventuálně penilní oblast.
Diferenciální diagnóza kožní nekrózy u pacientů užívajících perorální antikoagulancia je obtížná vzhledem k častému výskytu subkutánního krvácení, které se ovšem, na rozdíl od nekrózy, většinou neobjevuje v úvodu terapie (7). Další zřídka se vyskytující komplikací léčby warfarinem je alergická dermatitida. Její klinické projevy zahrnují urtiku a makulopapulózní erytém, který se zpravidla objeví v rozmezí 1–30 dnů po zahájení terapie. Další diferenciálně diagnostické nozologické jednotky již nesouvisí s warfarinovou léčbou (6). Jsou popsány v tabulce 4.
Table 4. Diferenciální diagnóza warfarinové nekrózy 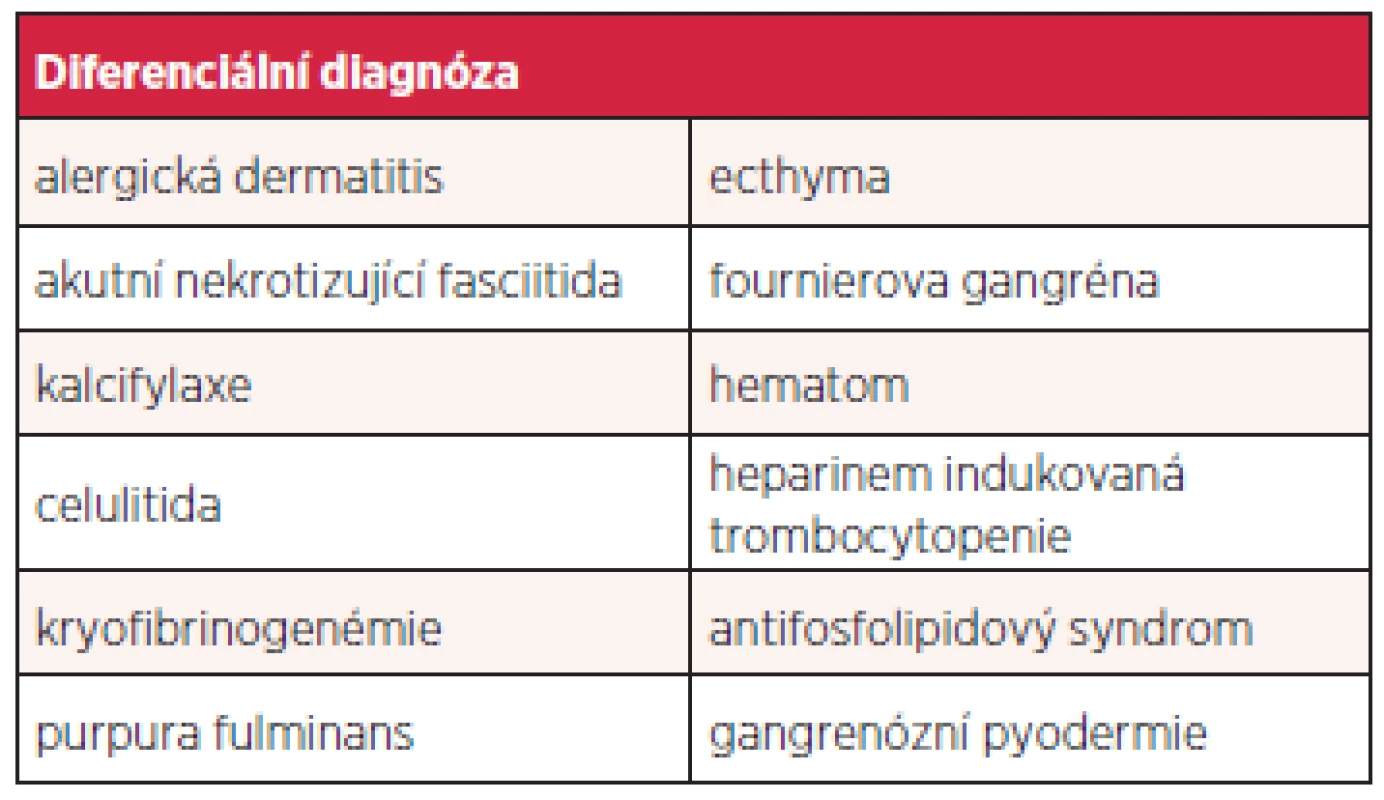
Základní léčbou je korekce nerovnováhy koagulačních faktorů, čehož dosáhneme aplikací vitaminu K a podáním plazmy. Ukončení či pokračování léčby warfarinem by nemělo mít vliv na léčbu či progresi nekrózy. Některé studie preferují převedení na antikoagulaci heparinem, jak tomu bylo i v případě našeho pacienta (1). U nemocných s deficitem proteinu C se nabízí aplikace purifikovaného koncentrátu tohoto proteinu. Dobré výsledky má i léčba prostacyklinem, který se uplatňuje jako inhibitor agregace destiček (11). Závažnější nekrózy vyžadují chirurgické řešení: debridement, transplanataci kožního štěpu či amputaci jako poslední řešení (4).
Z hlediska prevence je u nemocných s warfarinovou nekrózou vhodné vyvarovat se vyšších dávek v úvodu terapie a každodenně monitorovat INR za současného podávání heparinu až do nástupu terapeutických hodnot INR (2). Objeví-li se kožní příznaky, a především jsou-li dobře lokalizované, je třeba pečlivě sledovat jejich vývoj a v případě podezření na kožní nekrózu podat vitamin K a plazmu (1). Vysazení warfarinu s převodem na heparinovou antikoagulaci během vzniku nekrózy, stejně jako bezpečnost opětovné antikoagulace warfarinem v případě jejího přerušení, je stále předmětem diskuzí.
ADRESA PRO KORESPONDENCI:
doc. MUDr. Jaromír Chlumský, Ph.D.
Interní klinika 2. LF UK a FN Motol
V Úvalu 84, 150 00 Praha 5
e-mail: jaromirchlumsky@seznam.cz
Sources
1. Abdul-Jabar HB, Geroulakos G, Philpott N, Fareed J. Warfarin-induced skin necrosis: a case report. Clin Appl Thromb Hemost 2006; 12 : 101–104.
2. Ansell J, Hirsh J, Hylek E, et al. Pharmacology and management of the vitamin K antagonists: American College of Chest Physicians Evidence-Based Clinical Practice Guidelines (8th Edition). Chest 2008; 133: 160S–98S.
3. Beitz JM. Anticoagulant-induced skin necrosis: An uncommon but serious side effect of therapy with warfarin and heparin. Am J Nurs 2004; 104 : 31–32.
4. Chan YC, Valenti D, Mansfield AO, Stansby G. Warfarin induced skin necrosis. Br J Surg 2000; 87 : 266–272.
5. DeFranzo AJ, Marasco P, Argenta LC. Warfarin-induced necrosis of the skin. Ann Plast Surg 1995; 34 : 203–208.
6. Grenier N, Chen-Tsai C. Nonpalpable purpura within a setting of anticoagulant therapy and metastatic carcinoma. Low Extr Wounds 2006; 5 : 200–203.
7. Miura Y, Ardenghy M, Ramasastry S, et al. Coumadin necrosis of the skin: report of four patients. Ann Plast Surg 1996; 37 : 332–337.
8. Tai CY, Ierardi R, Alexander JB. A case of warfarin skin necrosis despite enoxaparin anticoagulation in a patient with protein S deficiency. Ann Vasc Surg 2004; 18 : 237–242.
9. Stewart AJ, Penman ID, Cook MK, et al. Warfarin-induced skin necrosis. Postgrad Med J 1999; 75 : 233–235.
10. Ward CT, Chavalitanonda N. Atypical warfarin-induced skin necrosis. Pharmacotherapy 2006; 26 : 1175–1179.
11. Warkentin TE, Sikov WM, Lillicrap DP. Multicentric warfarin-induced skin necrosis complicating heparin-induced thrombocytopenia. Am J Hematol 1999; 62 : 44–48.
Labels
General practitioner for children and adolescents General practitioner for adults
Article was published inGeneral Practitioner

2013 Issue 5-
All articles in this issue
- Funkční neuroanatomie rodičovství
- Inhibitory protonové pumpy: nové molekuly, nové poznatky
- Diferenciální diagnostika nejčastějších perianálních lézí v ordinaci praktického lékaře
- Sledování nutričního stavu seniorů za hospitalizace
- Rizikové faktory pracovního prostředí a profesionální onemocnění hlášená v České republice v roce 2012
- Warfarinem indukovaná nekróza kůže
- General Practitioner
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Warfarinem indukovaná nekróza kůže
- Diferenciální diagnostika nejčastějších perianálních lézí v ordinaci praktického lékaře
- Inhibitory protonové pumpy: nové molekuly, nové poznatky
- Rizikové faktory pracovního prostředí a profesionální onemocnění hlášená v České republice v roce 2012
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

