-
Medical journals
- Career
Lichen sclerosus u ženy Pohled na etiopatogenezi a léčbu
: N. Mardešićová 1; R. Turyna 1,2
: Ústav pro péči o matku a dítě, Praha‐Podolí 1; Katedra gynekologie a porodnictví IPVZ, Praha Ředitel: doc. MUDr. Jaroslav Feyereisl, CSc. 2
: Prakt. Lék. 2009; 89(4): 184-187
: Reviews
Jednou z častých nemocí vulvy je lichen sclerosus (LS), chronická dermatóza s autoimunitním patogenetickým podkladem. Klasifikace vulvárních dermatóz, mezi které LS patří, se nyní řídí novou klasifikací ISSVD (International Society for the Study of Vulvovaginal Disease) z roku 2006. Hlavní úlohu v patogenezi LS hraje porucha imunitních mechanismů. Svou roli hraje zřejmě i genetická predispozice. Nejčastějšími projevy jsou pruritus, bolestivost a změny pokožky a sliznice. Diferenciálně diagnosticky lze LS zaměnit za vitiligo, lichen simplex chronicus a lichen planus. Diagnostická biopsie a histologická verifikace ložiska je nutná, pokud symptomy neustoupí rychle po nasazení terapie nebo při krvácení či ulceracích v ložisku. Terapie LS se v posleních letech značně změnila. Dnes je metodou volby topická aplikace velmi silných (ultrapotentních) steroidů, jako je klobetasol propionát, velmi často je nutné současné užití antimykotik. Od chirurgické terapie (vulvektomie) bylo téměř upuštěno. Při terapii LS je nutná mezioborová spolupráce dermatologa s gynekologem.
Klíčová slova:
vulvární dermatóza, lichen sclerosus, ISSVD klasifikace, porucha imunity, ultrapotentní steroidy.Jedinečnost vulvy ve smyslu embryologického vývoje a imunologie je příčinou náročné diagnostiky a terapie vulvárních onemocnění. Kožní onemocnění vulvy tvoří důležitou skupinu vulvárních afekcí a jsou spojena s výraznou morbiditou, dyskomfortem a sníženou kvalitou života postižených žen. Při diagnostice nemoci ve vulvární oblasti je nutné zvážit několik aspektů:
- typ léze,
- lokalizaci,
- její asociaci s jinými systémovými nemocemi, a
- laboratorní a histologické nálezy.
Jedním z častých onemocnění benigního charakteru v anogenitální oblasti je lichen sclerosus (LS), chronická dermatóza s autoimunitním patogenetickým podkladem. Často je asociována např. s areátní alopecií, vitiligem, lichen planus a autoimunitní tyreoiditidou (1). Nejčastějším projevem onemocnění je pruritus, bolestivost a změny pokožky a sliznice. Při objektivním vyšetření se nalézají nevyvýšená (plochá) bílá, porcelánově lesklá, ohraničená pole nebo plaky, které se šíří od vestibula na labia majora. Častá je atrofie, fisury, eroze a exkoriace kůže. Může dojít až k vymizení labia minora a fimóze klitorisu.
Ačkoliv LS sám o sobě není řazen mezi prekancerózy (tab. 1), výskyt spinocelulárního karcinomu je v tomto terénu výrazně častější. Proto pokud symptomy neustoupí rychle po nasazení terapie, je diagnostická biopsie a histologická verifikace ložiska nutná. Biopsii je nutné provést okamžitě, je-li přítomno krvácení a ulcerace.
1. ISSVD Klasifikace vulvárních dermatóz 2006 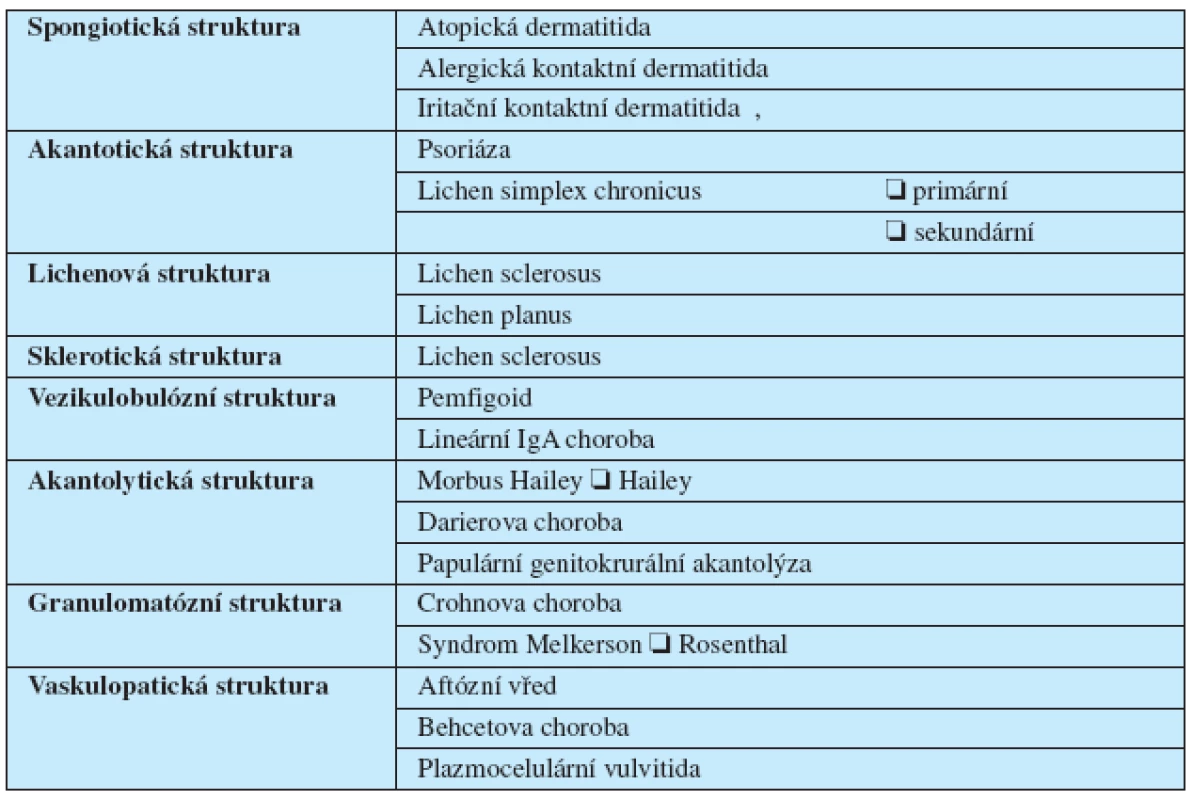
Klasifikace vulvárních dermatóz se nyní řídí poslední klasifikací ISSVD z roku 2006 (2). V tomto členění je patologický obraz nadřazen klinickým projevům.
Epidemiologie
LS se vyskytuje jak u mužů, tak u žen téměř ve všech věkových kategoriích. Jasně ale převládá nemoc u žen, nejčastěji se udává poměr 10 : 1. Rozložení ve věkových kategoriích je zřetelně bimodální.
První vrchol se nalézá u děvčat ve věku čtyř až pěti let, kdy mohou být projevy onemocnění snadno zaměněny za obraz sexuálního zneužívání.
Druhou a mnohem častější skupinou jsou ženy postmenopauzální (3).
Nejčastější lokalizací LS u žen je vulva, extragenitální projevy na horní části trupu, krku a ramenou jsou přítomny v 5–10 %. Naopak 60–80 % pacientek má projevy i v anogenitální oblasti (3).
Historie
V 19. století bylo toto onemocnění popsáno jako kraurosis vulvae. Dalších 50 let byl LS veden jako forma lichen planus. Jako samostatná jednotka byl LS uznán teprve nedávno, a to v roce 1960, kdy byl popsán lichen sclerosus et atrophicus jako součást skupiny vulvárních dystrofií (tehdy se ještě pojem dermatóza nepoužíval). V roce 1976 byla provedena klasifikace vulvárních dermatóz, kde byl LS již popsán samostatně.
Patogeneze
Patogeneze onemocnění není známá. V minulosti se předpokládalo vzhledem k bimodálnímu rozložení onemocnění v ženské populaci, že hlavní roli hrají odlišné hladiny hormonů. Studie z roku 1984 prokázala snížené množství dihydrotestosteronu u žen s LS.
Tento fakt vedl k domněnce, že je blokována přeměna testosteronu na dihydrotestosteron, a proto byla léčebně využívána topická aplikace testosteronu. Výzkumné studie však efektivitu této léčby ve srovnání s placebem neprokázaly. V dnešní době neexistují přesvědčivé důkazy o tom, že by hormonální hladiny měly s výskytem LS spojitost. V současnosti se hlavní role přisuzuje poruše autoimunitních mechanismů, kdy buněčná i humorální imunitní odpověď směřuje proti vlastnímu antigenu v bazální membráně skvamózního epitelu. Spouštěcí faktory jako trauma, infekce atp. zřejmě vedou ke vzniku LS u predisponovaných jedinců.
Pozoruhodný je relativně častý vztah k autoimunitním chorobám. V různých literárních zdrojích se pohybuje mezi 20 % až 60 % (4, 5). Tyto pacientky s LS udávají v anamnéze jednu i více asociovaných chorob, nejčastěji vitiligo, alopecia areata a autoimunitní tyreoiditis, méně často pak perniciózní anémii a diabetes mellitus.
Imunohistochemické studie prokázaly v postižené oblasti přítomnost klonální populace CD4+ T ‐lymfocytů, které reagují s tkáňovým antigenem lokalizovaným buď přímo na bazální membráně, nebo v buňkách bazální membrány epitelu. Prokázána byla také přítomnost CD8+ a CD57+ lymfocytů. Role receptoru CD57 zůstává zatím částečně neobjasněná. Tento receptor získává lymfocyt v pozdní fázi své diferenciace a je asociován s IL‐2, IL‐4 a IFN‐g. V lézi jsou totiž zvýšeně přítomny aktivované mikrofágy (CD68+), které jsou zodpovědné za produkci IL‐1, IL‐4, IL‐6 a TGF-b. Tyto cytokiny indukují fibroblasty k produkci kolagenu, která vede ke skleróze dermis. Skleróza, tuhnutí dermis, je hlavním znakem LS a umožňuje jeho odlišení od jiných dermatóz. Cytokiny jsou zodpovědné také za přítomnost CD57+ lymfocytů, jejichž množství v lézi se v průběhu onemocnění zvyšuje. Tyto aktivované lymfocyty poškozují bazální membránu prostřednictvím cytokinové produkce.
Genetická predispozice může také v patogenezi LS hrát roli. Důkazem je nejen familiární výskyt onemocnění, ale i asociace tohoto onemocnění s HLA antigeny třídy II. Zvláště u dětí byla nalezena souvislost LS a HLA‐DQ7 (3).
Vulvární lokalizace LS je spojena také s traumatizací tkáně těsným prádlem, pocením, apod.
Klinické projevy
LS může být asymptomatický, mnohem častěji se ale projevuje pruritem (až v 70 %), perzistující bolestivostí nebo bolestí vyprovokovanou močením, defekací či pohlavním stykem. Projevem může být i samostatná dysurie, dyspareunie či obtížná defekace. Někdy jsou projevy tak mírné, že je onemocnění rozpoznáno náhodně až při rutinní gynekologické prohlídce aspekcí.
Prvním projevem nemoci je ostře ohraničené bílé ložisko, lokalizované od vestibula směrem na labia majora (obr. 1). Důvody toho zbělení jsou dva. Nejprve je to absolutní ztráta melaninu vzhledem k úbytku melanocytů a jejich dysfunkci a dále ztluštění tkáně na podkladě hyperkeratózy. Hyperkeratóza – ztluštění stratum corneum – je součástí tohoto onemocnění, ale její přítomnost je sekundárně umocněná svěděním a následným škrábáním ložiska.
1. Bělavé ložisko hyperkeratózy periklitoridálně. Lichen sclerosus. 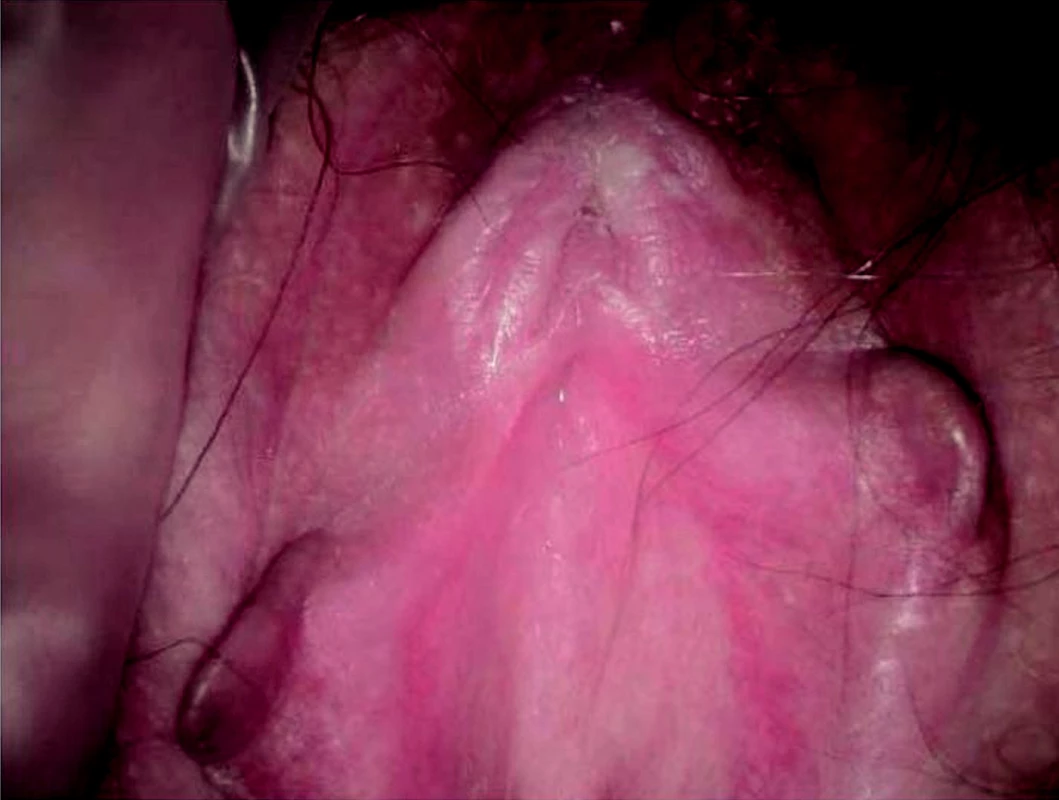
Bílá ložiska mají často symetrické rozložení (obr. 2). Nacházejí se ve vestibulu, kdy směřují směrem ven na labia majora, velmi často se nacházejí i na perineu a v perianální lokalizaci. Klinický obraz tedy připomíná „figuru osmičky“ nebo se také mluví o „distribuci klíčové dírky“ (6). Bílé mapy lze nalézt i v asymetrických lokalizacích, pak jsou nejčastěji umístěny na labia minora a vrcholu klitorisu.
2. Lichen sclerosus v oblasti zadní komisury vulvy, malých stydkých pysků a perianálně. Ekchymózy, eroze a kožní kryt s texturou celofánu. 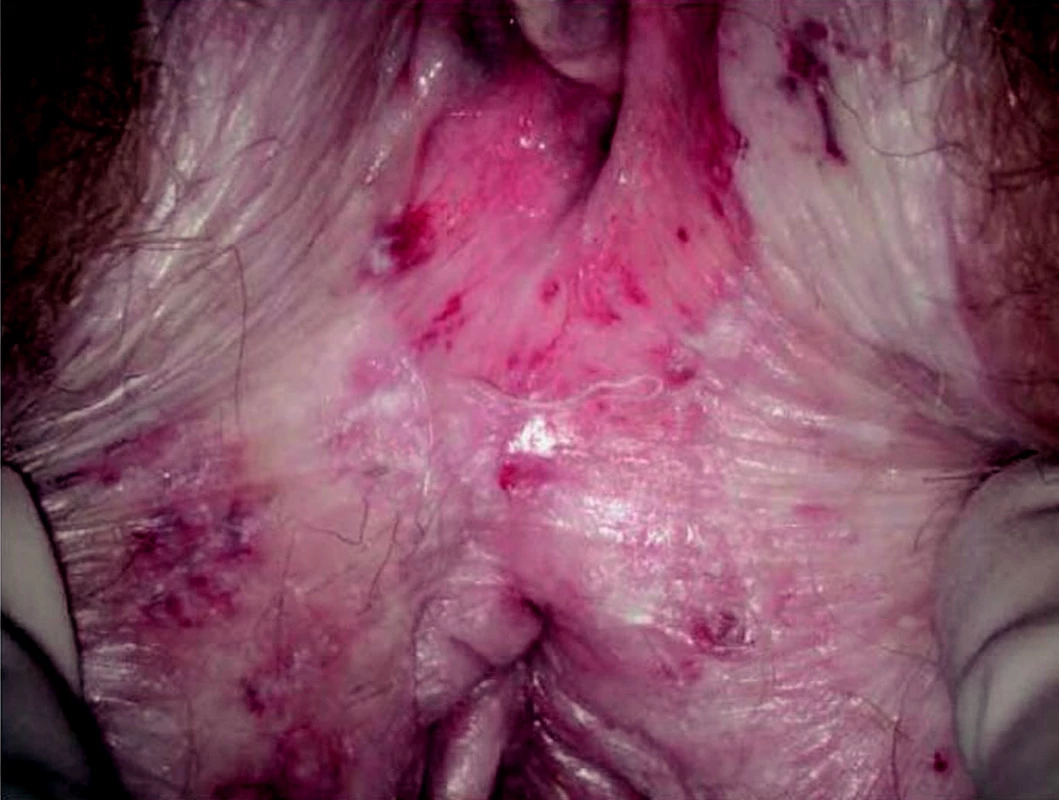
Při stanovení diagnózy LS je kůže velmi často atrofická a ztluštělá. Toto ztluštění je nejen viditelné, ale i palpačně prokazatelné. Dále mohou být patrny fisury, které vznikají spontánně, nebo se objeví např. po styku. Eroze jsou často výsledkem škrábání, hyperpigmentace může být přítomna na okrajích bílého ložiska. V pozdních stádiích nemoci pak dochází k vyhlazení interlabiálního sulku, může ale dojít až k vymizení labia minora vlivem kompletní resorpci tkáně. LS typicky nepostihuje vaginu. Existuje pouze jediná práce, která popisuje LS v pochvě (7). Stenóza introitu je ale častá. Z toho vznikají následně sexuální dysfunkce jako dyspareunie, apareunie nebo neschopnost dosáhnout orgasmu, které ženu psychicky dále traumatizují.
Histopatologický obraz
Mikroskopický obraz LS závisí na délce trvání onemocnění a může být ovlivněn léčbou. Základní histologické změny postihují epidermis a horní korium. Epidermis bývá atrofická s vyhlazením epidermálních čepů. Může být hyperkeratóza, zvláště folikulární. Ve stratum basale je v typických případech hydropická degenerace. V horním koriu je pruh homogenizovaného edematózního vaziva se sníženým množstvím až chyběním elastických vláken. Od nepostiženého vaziva je tento pruh oddělen pásem lymfocytární infiltrace. Melanocyty a melanozómy v keratinocytech ve starších ložiscích chybí, což spolu s otokem zapříčiňuje klinický obraz onemocnění – bílé plaky. V některých případech mají projevy bulózní charakter. Jejich škrábáním mohou vznikat exkoriace s následnou ulcerací ložisek.
Diferenciální diagnóza
Diferenciální diagnostika LS je náročná a existuje velká řada kožních onemocnění, která může způsobit diferenciálně diagnostické rozpaky.
Bělavá ložiska LS lze např. snadno zaměnit za vitiligo, neboť nejenže mají podobnou lokalizaci, ale mohou u jedné pacientky koexistovat. Diagnózu LS podpoří ztluštění tkáně, eroze a jiná poškození pokožky, zatímco pro vitiligo svědčí další ložiska bez pigmentu v predispoziční lokalizaci především kolem očí, nad drobnými klouby na končetinách, v axilách i jinde.
Další diferenciálně diagnostické rozpaky může způsobit lichen simplex chronicus, u kterého jsou hlavními projevy silné svědění a pálení. I toto onemocnění může koexistovat u jedné pacientky spolu s LS. Objektivně se projevuje zánětlivým zhrubnutím kůže s nápadným políčkováním. Obecně se lichen simplex chronicus považuje za výsledné stádium, ve které vyústí chronická iritace dřením, anebo škrábáním vrozeně disponované kůže. Tato reakce je častější u osob s atopickou dermatitidou (4).
Lichen planus se vyskytuje ve dvou formách.
Klasická forma se projevuje ostře ohraničenými stromečkovitými nebo větvičkovitými ložisky na ústní nebo genitální sliznici, pro erozivní formu jsou typická erytematózní ložiska lokalizovaná ve vestibulu, která ale na rozdíl od lichen sclerosus pokračují dovnitř do vaginy.
Terapie
Léčba LS prodělala během desetiletí značné změny. Bílá barva projevů na vulvě láká k pojmenování jako leukoplakie. Leukoplakie v dutině ústní a na rtech je prekancerózou. Stejně byl dříve za prekancerózu považován i LS, a léčbou volby byla vulvektomie. Jakmile byl LS zařazen mezi dystrofie, terapie vulvektomií byla opuštěna. Dnes je metodou volby topická aplikace velmi silných (ultrapotentních) steroidů (tab. 2) (1).
2. Topické steroidy I.–IV. generace 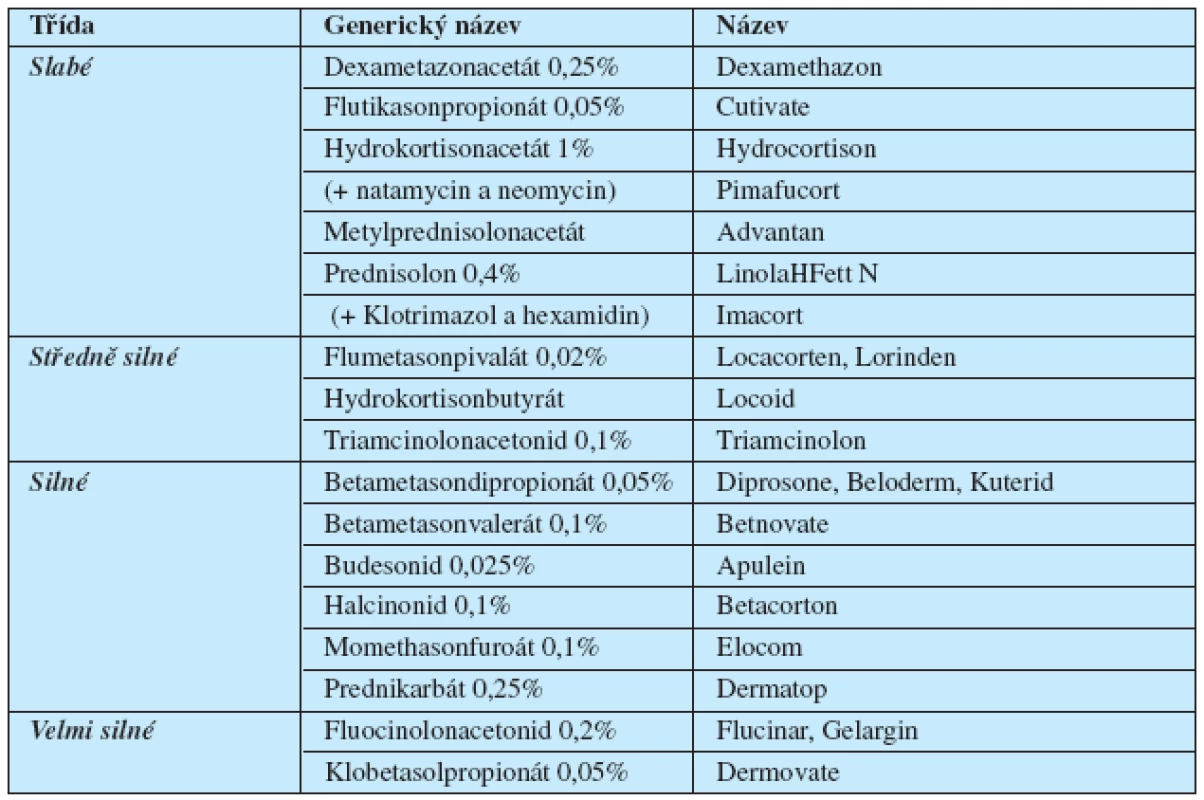
Je nutno zdůraznit, že v případě diagnostických pochybností nebo v případě ulcerace či krvácení v ložiscích, je nutné před zahájením terapie provést diagnostickou biopsii. Aplikace velmi silných steroidů, k nimž patří klobetazol propionát, vede k výraznému klinickému zlepšení (8). Jeho účinnost je podstatně ovlivněna věkem pacientky. Ve věku do 50 let je zlepšení velmi významné, se zvyšujícím se věkem pak úspěšnost léčby klesá.
Ve většině případů není možné po roce léčby kortikoidy zcela vysadit, aniž by nedošlo k rekurenci nemoci. V případě, že k úplné remisi dojde, je stále nutné pacientku dispenzarizovat vzhledem ke zvýšené incidenci spinocelulárního karcinomu v terénu LS.
Součástí léčby lokální aplikací silných kortikoidů musí být i řádná péče o anogenitální oblast. Je nutné vyvarovat se těsného, neprodyšného prádla a nepoužívat žádné iritační prostředky, k nimž patří všechna mýdla, parfémy, deodoranty atp. Velmi důležitá je také prevence a léčba mykotické či sekundární bakteriální infekce, ke kterým je terén dlouhodobě léčený steroidními preparáty zvýšeně náchylný s ohledem na lokální oslabení protiinfekční obrany. Nejlépe se uplatní intervalová léčba s využitím protikvasinkových léků, eventuálně. léčba kombinovanými preparáty.
V terapii LS byl zkoušen i tacrolimus a pimecrolimus (9, 10). Tyto látky, řazené do skupiny biologik, totiž postrádají některé nežádoucí účinky dlouhodobé léčby steroidy, jako je navození sekundární atrofie kůže nebo snížená místní obranyschopnost proti infekcím, a jejich využitelnost v léčbě LS by byla přínosem. Na zvířecích modelech však byla prokázána souvislost mezi biologiky a vývojem malignit. Vzhledem k tomu, že LS sám je ve vztahu ke vzniku spinocelulárního karcinomu rizikový, mohlo by být použití tacrolimu v léčbě LS považováno za neodůvodněné a problematické .
V léčbě byla vyzkoušena i testosteronová mast a retinoidy. U žádného z těchto preparátů nebyla prokázána tak dobrá účinnost jako u velmi silných steroidů, a proto se využívají jen v ojedinělých případech.
Od chirurgické terapie (vulvektomie) bylo v dnešní době téměř upuštěno. Její využití je možné při nápravě zničené tkáně, kterou se nepodaří ovlivnit kortikosteroidy.
Závěr
Vulvární dermatózy mohou být asociovány s výraznou morbiditou a dyskomfortem pacientek. Při léčbě LS jako jednoho z nejčastějších onemocnění tohoto typu je třeba mezioborové spolupráce gynekologa s dermatologem. Je nutné dodržet razantní léčbu silnými kortikoidy se současným užitím antimykotik. Další výzkum patogeneze LS je nutný.
MUDr. Nicole Mardešićová
Ctiradova 14,
140 00 Praha 4
E-mail: nicole.mardesicova@seznam.cz
Sources
1. Salim, A., Wojnarowska, F. Skin diseases affecting the vulva. Curr. Obstet. Gynaecol. 2002, 12(2), p. 52‐60.
2. Lynch, P.J., Moyal-Barracco, M., Bogliatto, F. et al. 2006 ISSVD classification of vulvar dermatoses: pathologic subsets and their clinical correlates. J. Reprod, Med. 2007, 52(1), p. 3‐9.
3. Lynch, P., Micheletti, L., Bogliatto, F. Vulvar lichen sclerosus: clinical aspects and guidelines to management. CME J. Gynecol. Oncol. 2005, 10, p. 179‐187.
4. Braun‐-Falco, O., Plewig, G., Wolff, H. Dermatológia a venerológia. 1th ed. 2001, Martin: Vydavatelstvo Osveta. 1475 s..
5. Kirwan, J.M., Herod, J. Premalignant vulvar disorders. Curr. Obstet. Gynaecol. 2002, 12, p. 90‐96.
6. Foster, D.C. Vulvar disease. Obstet. Gynecol. 2002, 100(1), p. 145‐163.
7. Longinotti, M., Schieffer, Y.M., Kaufman R.H. Lichen sclerosus involving the vagina. Obstet. Gynecol. 2005, 106(5 Pt 2), p. 1217‐1219.
8. Lorenz, B., Kaufman, R.H., Kutzner, S.K. Lichen sclerosus. Therapy with clobetasol propionate. J. Reprod. Med. 1998, 43(9), p. 790‐794.
9. Edey, K., Bisson, D., Kennedy, C. Topical tacrolimus in the management of lichen sclerosus. Bjog, 2006, 113(12), p. 1482; author reply 1482‐3.
10. Nissi, R., Eriksen, H., Risteli, J., Niemimaa, M. Pimecrolimus cream 1% in the treatment of lichen sclerosus. Gynecol. Obstet. Invest. 2006, 63(3), p. 151‐154.
Labels
General practitioner for children and adolescents General practitioner for adults
Article was published inGeneral Practitioner

2009 Issue 4-
All articles in this issue
- Actinic prurigo
- Anterior chest wall reconstruction using transverse plate fixation system in complicated sternotomy wound
- Detection of latent tuberculosis, QuantiFERON-TB Gold test, possibilities and pitfalls of the method
- Microvascular decompression of cranial nerves – effect and risk of treatment
- Current overview of the diagnosis and treatment of cancer of the stomach
- Lichen sclerosus
- Neuronal basis of personality and intelligence.
- Short-term follow-up after open-heart surgery in the elderly
- General Practitioner
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Lichen sclerosus
- Detection of latent tuberculosis, QuantiFERON-TB Gold test, possibilities and pitfalls of the method
- Microvascular decompression of cranial nerves – effect and risk of treatment
- Current overview of the diagnosis and treatment of cancer of the stomach
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

