-
Medical journals
- Career
Endoskopická léčba obezity
Authors: Jan Král; Peter Mačinga; Drastich P.; Julius Špičák; Tomáš Hucl
Authors‘ workplace: Klinika hepatogastroenterologie, IKEM, Praha
Published in: Gastroent Hepatol 2021; 75(3): 213-220
Category:
doi: https://doi.org/10.48095/ccgh2021213Overview
Obezita je závažný celosvětový problém. S obezitou se pojí řada závažných onemocnění, která snižují kvalitu života pacienta a zvyšují mortalitu (vysoký krevní tlak, dyslipidemie, diabetes mellitus 2. typu, nádorová onemocnění a další). Léčba obezity je multidisciplinární a komplexní proces, který vyžaduje spolupráci pacienta. Základem terapie obezity je změna životního stylu, další možností je farmakoterapie, jejíž účinnost je však omezená. Chirurgická terapie je vysoce efektivní, nicméně je zatížena rizikem komplikací a je indikována v pokročilých stadiích obezity. Endoskopická terapie je méně účinná než chirurgická léčba, avšak je spojena s menší invazivitou a menším výskytem komplikací. Hlavní endoskopické metody jsou založeny na principu redukce objemu, restrikci velikosti nebo bypassu žaludku či tenkého střeva. Cílem publikace je představení jednotlivých endoskopických metod včetně srovnání jejich efektivity a bezpečnosti.
Klíčová slova:
bariatrie – endoskopie – obezita
Úvod
Obezita je závažné onemocnění postihující stovky milionů lidí celosvětově. Dle Světové zdravotnické organizace (WHO) je obezita definována jako abnormální, excesivní množství tukové tkáně vedoucí ke zdravotním komplikacím. Jedním z hlavních parametrů definujících obezitu je body mass index (BMI) vyšší než 30 kg/ m2 (tab. 1) [1]. Samotná obezita postihuje nyní asi jednu čtvrtinu až třetinu západní populace. Od roku 1975 se výskyt obezity téměř ztrojnásobil. V roce 2016 trpělo více než 1,9 miliardy pacientů nadváhou a 650 milionů bylo obézních. Dle statistiky WHO trpí více než 340 milionů dětí do věku 5 let nadváhou nebo je již obézních [2]. Přes veškeré úsilí vynaložené na boj s obezitou incidence této choroby nadále roste. V USA došlo dle Centra pro kontrolu onemocnění a prevence (CDC) k vzestupu prevalence obezity mezi lety 2000 a 2018 z 30,5 na 42,4 % [3]. Odhadované roční náklady v USA na boj s obezitou a jejími komplikacemi jsou okolo 147 miliard amerických dolarů ročně a 70 miliard euro v Evropě [4,5].
Table 1. BMI kategorie.
Tab. 1. BMI category.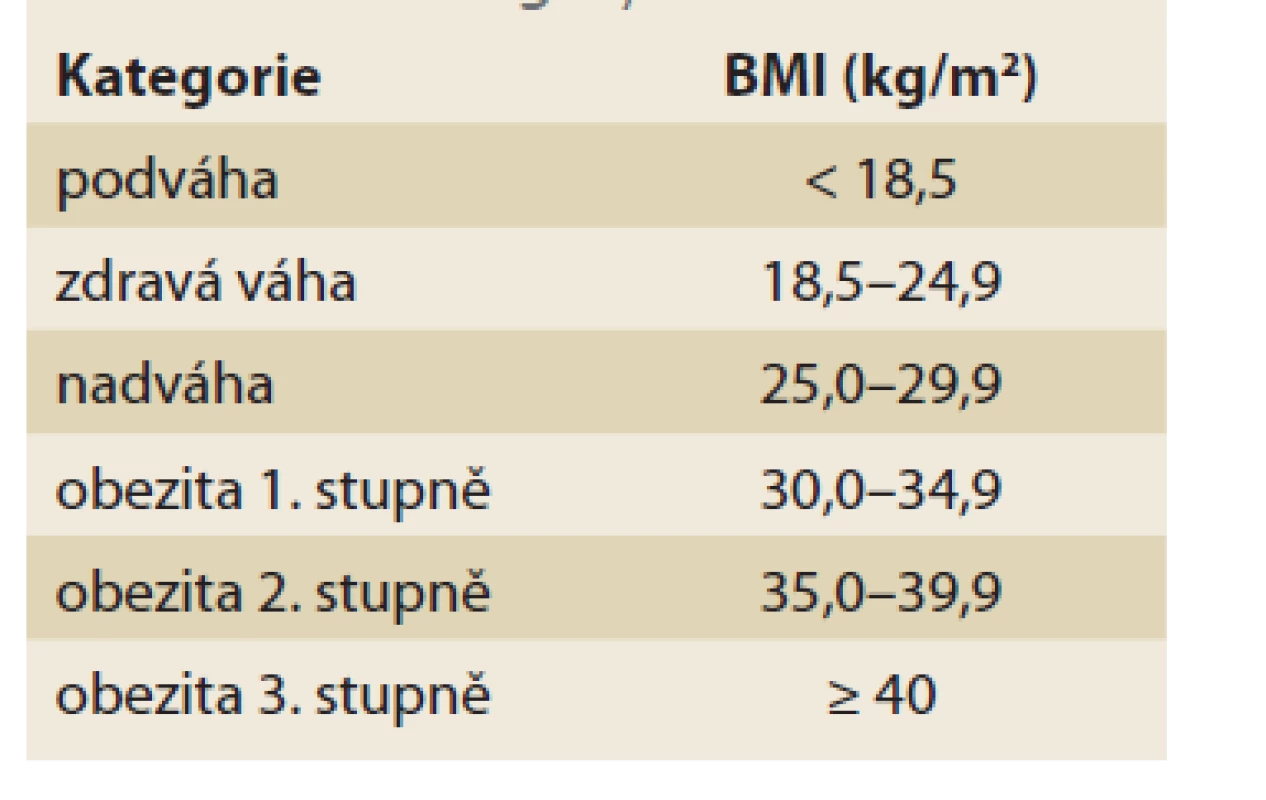
Patofyziologie obezity je komplexní proces, na kterém se podílí genetická predispozice, vliv zevního prostředí a západní styl života. Mezi hlavní vzájemně provázané faktory patří sedavý způsob života, průmyslově zpracované potraviny, vysokokalorická dieta, nízká fyzická aktivita, industrializace a ekonomický růst. Důsledkem obezity je řada onemocnění zhoršujících kvalitu života, vedoucích k předčasné mortalitě a k nezanedbatelné zátěži zdravotního systému i ekonomiky. Jedná se o vysoký krevní tlak, diabetes mellitus (DM), steatózu jater, infarkt myokardu, cévní mozkovou příhodu, nádorová onemocnění, postižení kloubního aparátu, psychiatrická onemocnění a řadu dalších [6–9].
Léčba obezity je komplexní a dlouhodobý proces, který vyžaduje multidisciplinární přístup (nutriční poradenství, endokrinologie, gastroenterologie, chirurgie, psychiatrie, psychologie, fyzioterapie, kondiční trenér). Zásadní roli v ní hraje compliance pacienta. Základem léčby jsou dietní opatření sestavená na míru pacienta a pravidelná fyzická aktivita s ohledem na hmotnost, věk a fyzickou kondici jedince. Mezi další možnosti terapie obezity patří farmakoterapie (orlistat, naltrexon-bupropion, liraglutid a další), která má omezenou účinnost a jen malá část pacientů pomocí ní dosáhne redukce celkové hmotnosti alespoň o 10 %. Pomocí farmakologické terapie můžeme ovlivňovat absorpci tuků (orslistat), zpětné vychytávání dopaminu, noradrenalinu (bupropion) a blokování opioidních receptorů (naltrexon), a tím ovlivnění smyčky proopiomelanokortinu, nebo zvýšení pocitu sytosti a snížení pocitu hladu (liraglutid) [10]. V analýze pěti randomizovaných studií zaměřených na efektivitu a bezpečnost liraglutidu v léčbě obezity byl pokles hmotnosti u léčených pacientů 5–10 % a tento pokles byl vyšší než u terapie orlistatem [11]. Chirurgická léčba (gastrická bandáž, sleeve gastrektomie, bypassové operace – Roux-en-Y gastrický bypass, biliodigestivní spojka a další) je vysoce efektivní s průměrným poklesem celkové hmotnosti o 15–35 %, nicméně je zatížena omezenou dostupností, rizikem komplikací a finanční náročností [12,13]. Indikací k chirurgické terapii obezity jsou pacienti s obezitou 3. stupně a pacienti s obezitou 2. stupně s komorbiditami (DM 2. typu a další). Endoskopická léčba je další alternativou, která nabízí vyšší účinnost než farmakoterapie při menší invazivitě a nižším výskytu komplikací ve srovnání s léčbou chirurgickou. Rovněž finanční náklady nejsou v některých případech tak vysoké jako u chirurgické terapie. Efektivita stran poklesu hmotnosti se pohybuje okolo 10–25 % celkové hmotnosti, kdy její redukce o 5–10 % již vede k signifikantnímu poklesu rizika kardiovaskulární příhody nebo DM 2. typu [14,15].
Endoskopická léčba obezity
Endoskopickou terapii obezity lze dle principu rozdělit do šesti kategorií [16]:
1. Objem redukující výkony
2. Restriktivní výkony
3. Bypassové výkony
4. Aspirační terapie
5. Elektrická stimulace
6. Ostatní
1. Objem redukující výkony
Intragastrické balony
Intragastrické balony (IGB) patří do kategorie objem redukujících výkonů (obr. 1A). Mechanizmem účinku je stimulace mechanoreceptorů žaludku vedoucí k podráždění n. vagus a v důsledku ke zvýšení pocitu sytosti a rovněž ke zpomalení evakuace žaludku. Dochází také ke změnám koncentrace ghrelinu a leptinu. První IGB byl zaveden v roce 1982 Niebenem a Harboem v Dánsku [17]. Od této doby byla vyvinuta a uvedena do praxe řada IGB různé velikosti a tvaru (tab. 2). Většina IGB jsou oválného nebo kulatého tvaru, zpravidla o objemu okolo 400–700 ml. IGB mohou být plněny tekutinou nebo vzduchem nebo kombinací obojího. V případě Reshape Duo™ (ReShape Lifesciences™, USA) jsou použity dva balony za účelem snížení rizika migrace. IGB jsou vyráběny mnoha firmami a jsou nejčastěji zaváděny pod endoskopickou kontrolou při sedaci. Doba zavedení je obvykle 6 měsíců. Po uplynutí této doby jsou IGB následně endoskopicky extrahovány nebo odchází spontánní cestou skrze gastrointestinální trakt (GIT). Existují rovněž IGB, které lze polknout v podobě kapsle (např. Elipse®, Allurion, USA; Obalon®, Obalon Therapeutics, USA; Ullorex®, Obalon Therapeutics). V případě balonů Elipse®, Obalon® a Ullorex® dojde po uplynutí stanované doby (1–4 měsíce) k degradaci biomembrány a kolabovaný IGB odejde spontánní cestou [16,18]. V případě balonu Spatz™ (Spatz FGIA, USA) je možné pomocí vyjmutelné trubičky doplnit v průběhu doby implantace objem balonu.
Table 2. Typy intragastrických balonů.
Tab. 2. Types of intragastric balloons.
Image 1. Přehled endoskopických bariatrických výkonů.
A) intragastrický balón, B) endoskopická sleeve gastroplastika, C) duodenojejunální bypass, D) TransPyloris Shuttle, E) elektrická stimulace, F) SatiSphere, G) aspirační terapie, H) Primary Obesity Surgery Endoluminal (POSE). Autor: J. Král, IKEM, Praha.
Obr. 1. Overview of endoscopic bariatric procedures.
A) intragastric balloon, B) endoscopic sleeve gastroplasty, C) duodenojejunal bypass, D) TransPyloris Shuttle, E) electrical stimulation, F) SatiSphere, G) aspiration therapy, H) Primary Obesity Surgery Endoluminal (POSE). Source: J. Král, IKEM, Prague.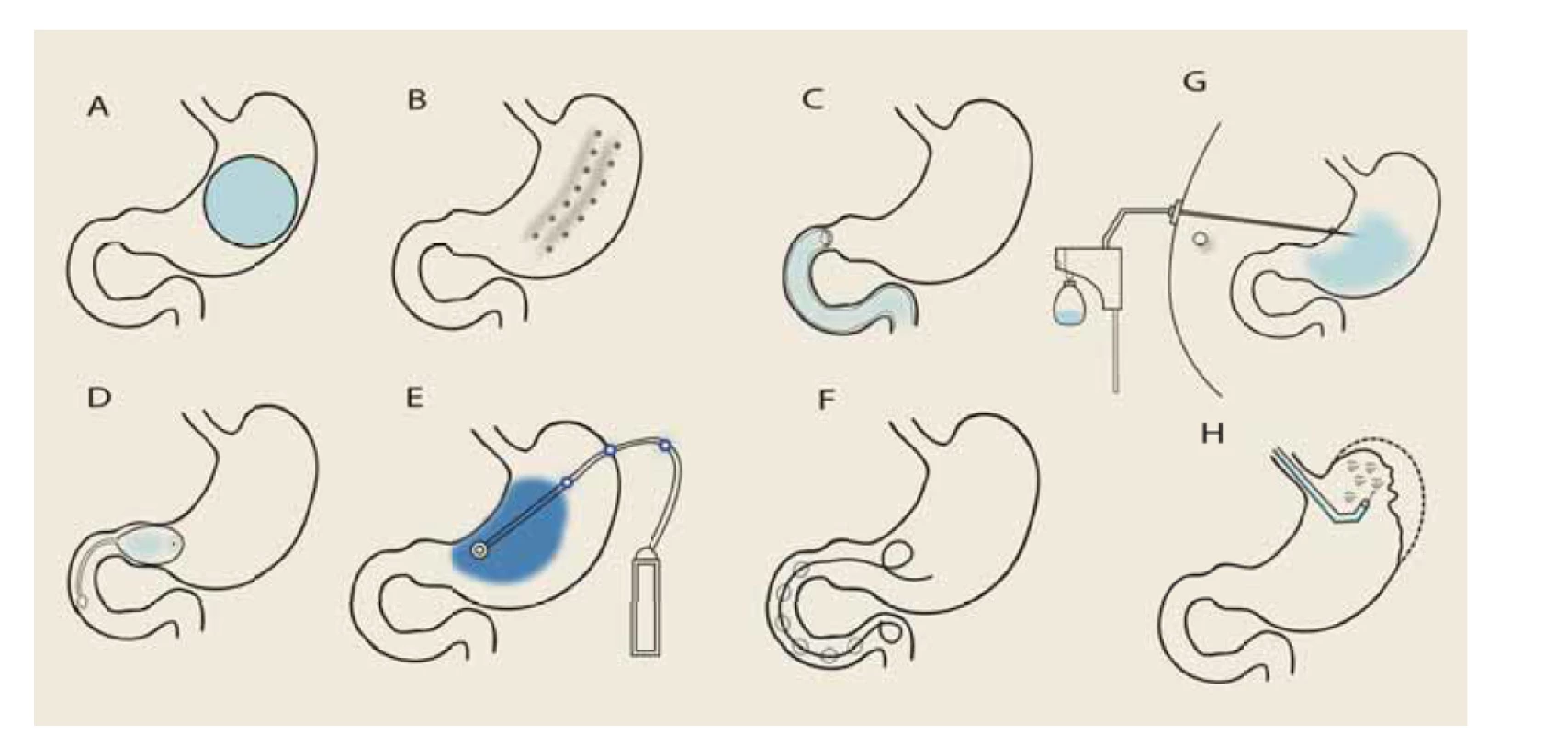
Tate et al provedli analýzu osmi randomizovaných studií porovnávajících redukci celkové hmotnosti (%TBWL – % total body weight loss,) mezi pacienty se zavedeným IGB a kontrolní skupinou. V pěti studiích, ve kterých byl IGB zaveden na 6 měsíců, bylo průměrné %TBWL 9,7 vs. 5,6 % v kontrolní skupině. Průměrný výskyt závažných komplikací byl však vysoký (10,5 %; permanentní zvracení, bolesti břicha, refluxní choroba – GERD, vředy nebo perforace) [19]. Studie Vargase et al zhodnotila bezpečnost, efektivitu a toleranci IGB (Orbera®) u celkem 321 pacientů. V 6. měsíci dosáhlo %TBWL 5 %, 10 % a 15 % celkem 88 %, 62 % a 31 % pacientů. Výsledky rovněž ukázaly pokles v hladině cholesterolu, triglyceridů, glykovaného hemoglobinu (HbA1c) a zlepšení kompenzace arteriální hypertenze. Studie potvrdila efektivitu a bezpečnost IGB, závažné komplikace po zavedení IGB nebyly evidovány [20]. V roce 2019 byla publikována retrospektivní studie porovnávající účinnost a bezpečnost mezi IGB a endoskopickou sleeve gastroplastikou (ESG). Bylo zařazeno celkem 47 pacientů s IGB a 58 pacientů s ESG. U IGB skupiny bylo výchozí BMI nižší (34,5 kg/ m2) než u skupiny ESG (41,5 kg/ m2). Ve skupině IGB bylo průměrné %TBWL v 1., 3. a 6. měsíci signifikantně nižší než u ESG skupiny (6,6 vs. 9,9 %; p < 0,001; 11,1 vs. 14,3 %; p < 0,004; 15 vs. 19,5 %; p < 0,01). Rovněž ve skupině IGB bylo více nežádoucích událostí než ve skupině ESG (17 vs. 5,2 %; p < 0,048). Obě metody jsou efektivní v redukci hmotnosti, ESG byla efektivnější s menším počtem komplikací [21]. Významným problémem u IGB je riziko opětovného vzestupu hmotnosti po extrakci balonu. Tento fakt ukázala studie od Herve et al, kde u 100 pacientů byla průměrná procentuální ztráta nadměrné hmotnosti (%EWL – excess weight loss) po explantaci 36,8 % a 12 měsíců po explantaci byla %EWL pouze 26,8 % [22,23].
TransPyloric Shuttle
TransPyloric Shuttle (TPS; BAROnova, Goleta, USA) tvoří silikonový balonek, který je ukotven v oblasti pyloru a na který je napojen silikonový katétr vedoucí do duodena, na jehož konci je menší oválný balonek (obr. 1D). Mechanizmus účinku spočívá v pomalejší evakuaci žaludku. Marinos et al publikovali v roce 2014 studii s 20 pacienty s TPS. Průměrné BMI pacientů bylo 36,0 kg/ m2. TPS byl zaveden na 3, nebo na 6 měsíců. U pacientů se zavedeným TPS na 3 měsíce byla %EWL celkem 25,1 % a %TBWL 8,9 %. U pacientů s TPS zavedeným na dobu 6 měsíců bylo %EWL 41 % a %TBWL bylo 14,5 % [24]. V roce 2015 byla zahájena studie ENDObesity® II: TransPyloric Shuttle® System for Weight Loss (www.ClinicalTrials.gov – NCT02518685), která zařadila celkem 270 pacientů, jejíž výsledky nebyly doposud publikovány. Od roku 2019 je TPS schválen kontrolními orgány v USA ke klinickému použití.
SatiSphere
SatiSphere (EndoSphere Inc., Columbus, USA) je zařízení obsahující nitinolový vodič, na kterém jsou upevněny polyetylentereftalatové oválné balonky (obr. 1F). Zařízení je endoskopicky v celkové anestezii zavedeno do oblasti pyloru a duodena. Principem metody je snížení příjmu potravy při zpomalení průchodu potravy skrze duodenum. V roce 2013 byla publikována studie Sauera et al, kde bylo zařazeno celkem 31 pacientů (21 pacientů podstoupilo implantaci, 10 pacientů kontrola). SatiSphere byla zavedena na dobu celkem 3 měsíců, po kterých byla maximální redukce hmotnosti 6,7 kg a %EWL 18,4 %. U 10 pacientů z 21 došlo k migraci a u dvou byla nutná urgentní operace. Z tohoto důvodu byla studie ukončena [25].
2. Restriktivní procedury
Endoskopická sleeve gastroplastika
Endoskopická sleeve gastroplastika (ESG) je endoskopická metoda (obr. 1B), která má za cíl napodobit chirurgickou sleeve gastrektomii, a tudíž vede ke zmenšení objemu žaludku a navození časného pocitu sytosti. Výkon se provádí v celkové anestezii, kdy za pomocí endoskopu a příslušného zařízení (Endo Tools Therapeutics Endomina, Belgie; Apollo Endosurgery OverStich™ Endoscopic Suturing Systém, USA) se nakládají stehy skrze všechny vrstvy žaludeční stěny od angulární řasy proximálně. V prospektivní multicentrické studii bylo zařazeno v sedmi centrech celkem 193 pacientů, kteří podstoupili ESG (Apollo OverStich™). U pacientů byl po 6 měsících od procedury průměrný %TBWL 14,25 ± 5,26 % a %EWL 56,15 ± 22,93 % (p < 0,05). Po roce sledování byl %TBWL 15,06 ± 5,22 % a %EWL 59,41 ± 25,69 % (p < 0,05). Závažné komplikace se vyskytly u 1 % pacientů [26]. López-Nava et al publikovali studii zabývající se účinností a bezpečností ESG (Apollo OverStich™). Jednalo se o prospektivní monocentrickou studii se 154 pacienty. Po 2 letech sledování došlo k průměrnému poklesu BMI z 38,2 na 30,8 kg/ m2, %TBWL bylo 19,5 % a %EWL činil 60,4 %. V souboru se nevyskytla žádná nežádoucí událost [27].
Huberty et al publikovali randomizovanou studii, kde bylo zařazeno celkem 71 pacientů (aktivní rameno 49 pacientů, 22 kontrol), u kterých byla provedena endoskopická gastroplikace (Endomina, Endo Tools Therapeutics, Belgie). Při srovnání obou skupin byla hodnota %EWL po 6 měsících od výkonu signifikantně vyšší u skupiny s gastroplikací než u kontrolní skupiny (38,6 vs. 13,4 %; p < 0,001). Rovněž kvalita života byla signifikantně lepší u skupiny s Endominou než u kontrol (52,8 vs. 42,1 %). Během studie nebyly pozorovány žádné závažné nežádoucí komplikace [28].
Primary obesity surgery endoluminal
Primary obesity surgery endoluminal (POSE) je bariatrická metoda (obr. 1H) využívající flexibilního endoskopu a minimálně invazivního chirurgického přístupu (per-oral Incisionless Operating Platform™, USGI Medical, USA). Cílem této metody je zmenšit objem žaludku, a tím docílit rychlejšího pocitu sytosti. Výkon se provádí v celkové anestezii. Během výkonu je endoskopicky provedena plikace žaludku v oblasti fundu a distální části těla žaludku. López-Nava et al publikovali v roce 2015 studii hodnotící efektivitu a bezpečnost systému POSE. Do studie bylo zařazeno celkem 147 pacientů sledovaných po dobu 1 roku. Počáteční BMI bylo v průměru 38,0 ± 4,8 kg/ m2. Studii dokončilo celkem 116 pacientů. Po 1 roce od výkonu byl %TBWL 15,1 ± 7,8 % a %EWL 44,9 ± 24,4 %. Ve studii nedošlo k žádným nežádoucím událostem [29]. Espinós et al rovněž publikovali zkušenosti se systémem POSE. Do studie zařadili celkem 45 pacientů. BMI v úvodu studie bylo v průměru 36,7 ± 3,8 kg/ m2. Po 6 měsících follow-up bylo průměrné BMI 31,3 ± 3,3 kg/ m2, %TBWL 15,5 % a %EWL 49,4 %. Průměrná doba výkonu byla 69,2 ± 26,6 minut [30]. Sullivan et al randomizovali celkem 332 pacientů (POSE = 221, sham = 111). Výsledky této studie byly o poznání horší; %TBWL po 12 měsících od zákroku bylo ve skupině POSE 4,95 ± 7,04 % oproti skupině sham 1,38 ± 5,58 %. Závažné komplikace spojené s vlastním výkonem byly zaznamenány v 5 % [31]. K definitivnímu hodnocení je nutné vyčkat výsledků dalších studií [32].
Transorální gastroplastika
Transorální gastroplastika za použití systému TOGA (Transoral Gastroplasty Stapling System; Satiety Inc., Kalifornie, USA) spočívá v nasátí sliznice v oblasti malé kurvatury žaludku, naložení vertikální sutury (cca 8 cm) a vytvoření drobného pouche v proximální části žaludku, a tím redukci objemu žaludku [33]. Devière et al publikovali v roce 2008 první studii, která hodnotila efektivitu a bezpečnost TOGA systému. Bylo zařazeno celkem 21 pacientů, u všech pacientů výkon proběhl bez komplikací. Po měsíci od zavedení byla průměrná %EWL 16,2 %, po 6 měsících byla průměrná %EWL 24,4 %. Nejčastější nežádoucí událostí bylo zvracení, bolest, nauzea a přechodná dysfagie [34]. Další studie zabývající se bezpečností a účinností systému TOGA byla publikována Morenem et al. Skupina do studie zařadila celkem 11 pacientů. U všech pacientů proběhl výkon bez komplikací. Průměrná %EWL v prvním měsíci od výkonu byla 19,2 % a v šestém měsíci byla průměrná %EWL 46,0 %. Průměrný pokles BMI byl ze 41,6 kg/ m2 před léčbou na 33,1 kg/ m2 po 6 měsících [35].
3. Bypassové techniky
Duodenojejunální bypass
Duodenojejunální bypass (DJB) je endoskopická metoda (obr. 1C), která spočívá v zavedení 60cm teflonového rukávu EndoBarrier (GI Dynamics, Lexington, USA) do oblasti duodena s jeho ukotvením v bulbu. Mechanizmus účinku je napodobit gastrický bypass (potrava z gastrického pouche je odkloněna přímo do jejuna a duodenum je vynecháno), tedy vyřazení duodena z funkce, ale bez změny anatomických poměrů, jako je to u chirurgického gastrického bypassu. V roce 2014 byla publikována multicentrická randomizovaná studie, která hodnotila efektivitu systému EndoBarrier (EB) v léčbě DM 2. typu a obezity v porovnání s dietními opatřeními. Celkem 34 pacientům byl zaveden EB a 39 pacientů bylo zařazeno do kontrolní skupiny. Po 6 měsících došlo u skupiny pacientů s EB k výrazně většímu poklesu %EWL (32,0 vs. 16,4 %; p = 0,05). Rovněž došlo ke zlepšení hladiny glykovaného hemoglobinu (7,0 vs. 7,9 %; p = 0,05) [36]. V prospektivní multicentrické studii od Beneše et al bylo zařazeno celkem 20 obézních pacientů s DM 2. typu (BMI 41,9 ± 1,0 kg/ m2, glykovaný hemoglobin 73,5 ± 4,46 mmol/ mol), kterým byl zaveden EB na celkem 10 měsíců. Po uplynutí 10 měsíců došlo k signifikantnímu poklesu hmotnosti (BMI 38,3 ± 1,01 kg/ m2; p < 0,05) a poklesu glykovaného hemoglobinu (56,5 ± 3,28 mmol/ mol; p < 0,05). Ve skupině rovněž došlo k signifikantnímu zlepšení lipidového profilu. U 72 % pacientů se do 14 dnů od implantace objevily mírné bolesti [37]. V jiné studii Forner et al zařadili celkem 114 pacientů. Průměrná doba sledování pacientů byla 51 týdnů. Průměrný %TBWL byl 10,5 %. U celkem 74 % pacientů byla evidována nežádoucí událost, včetně závažných komplikací (6× obstrukce systému, 5× krvácení, 2× jaterní abscesy, 1× akutní pankreatitida). Pozorovaný pokles hmotnosti po zavedení EB byl variabilní a četnost nežádoucích účinků vedla k pozastavení klinického užívání tohoto zařízení [38].
Gastroduodenojejunální bypass
Při tomto typu výkonu je zaveden do lumen trávicí trubice rukáv (ValenTX Inc., Kalifornie, USA), který je fixován v oblasti gastroezofageální junkce, a tím dochází pro přijatou potravu k bypassu žaludku, duodena a jejuna [16]. Dosud byla publikována pouze jedna studie, která hodnotila účinnost a bezpečnost zařízení. Jednalo se o prospektivní monocentrickou studii, ve které bylo zařízení implantováno celkem 13 pacientům na dobu 1 roku. Průměrné BMI pacientů bylo 42 kg/ m2. Po roce od implantace bylo %EWL v průměru 54 %. Studie ukázala, že zařízení je dobře tolerováno, nebyly evidovány komplikace po zavedení [39].
4. Aspirační terapie
Aspirační terapie (Aspire Assist®, Aspire Bariatrics, USA) je založena na implantaci perkutánní endoskopické gastrostomie, pomocí níž si pacient odsaje 20 minut po jídle přibližně 30 % žaludečního obsahu (obr. 1G). Pilotní studie z USA od Sullivana et al (2013) se snažila zhodnotit efektivitu aspirační terapie ve srovnání s úpravou životosprávy. Do studie bylo randomizováno celkem 18 pacientů (2 : 1). U 11 pacientů byl zaveden Aspire Assist®, 4 pacienti ze 7 z kontrolní skupiny dokončili roční sledování. Po roce aspirační terapie došlo k poklesu %EWL o 49 ± 7,7 % oproti kontrolám, kde došlo k poklesu %EWL o 5,9 ± 5,0 %, (p = 0,021). Norén et al publikovali v roce 2016 studii s 25 pacienty. Průměrné BMI před zahájením terapie bylo 39,8 kg/ m2. Rok po terapii bylo průměrné BMI 32 kg/ m2 a %EWL 54,4 %. Nebyly hlášeny žádné komplikace. Compliance k terapii byla první rok 80 % [40]. Thompson et al publikovali v roce 2019 studii, která shrnuje 4 roky zkušeností s aspirační terapií. Jednalo se o multicentrickou randomizovanou studii probíhající v 10 centrech v USA. Randomizováno bylo celkem 171 pacientů do dvou skupin (aspirační terapie a úprava životosprávy vs. úprava životosprávy). Ve skupině s aspirační terapií dokončilo první rok 82 pacientů a 58 dokončilo 4 roky terapie. Průměrné BMI pacientů před zahájením studie bylo 41,6 ± 4,5 kg/ m2. Na konci roku bylo průměrné BMI v aspirační skupině 34,1 ± 5,4 kg/ m2 a pokles %TWL byl 18,3 ± 8,0 %. Po 4 letech studie byl %TWL 18,7 %. Za celou dobu studie byly evidovány dvě komplikace, které byly vyřešeny extrakcí zařízení. Studie ukázala, že aspirační terapie je bezpečná a efektivní pro pacienty s obezitou 2. a 3. stupně [41].
5. Gastrická elektrická stimulace
Retrográdní gastrická elektrická stimulace (GES) je inovativní metoda stimulace pomocí dvou elektrod umístěných v oblasti proximálního pyloru. Stimulace vede ke snížení příjmu vody, potravy a pomalejší evakuaci žaludku. Studie Zhanga et al zhodnotila efekt elektrické stimulace na příjem potravy, akomodaci a evakuaci u obézních pacientů. Do studie bylo zařazeno celkem 16 pacientů s průměrným BMI 32,1 kg/ m2. Medián evakuace žaludku byl 113 minut oproti sham skupině (106 minut). Průměrné množství potravy vedoucí k pocitu plnosti bylo ve skupině stimulace 490 ml, ve skupině sham 580 ml. Studie ukázala, že stimulace vede ke snížení akomodace žaludku a redukci přijatých kalorií [42]. Další z metod gastrické stimulace je systém Tantalus (MetaCure Ltd, XY, Z.). Bohdjalian et al publikovali studii hodnotící efekt systému u pacientů s obezitou a DM 2. typu. Do studie bylo zařazeno celkem 13 obézních pacientů s DM 2. typu. Po 3 měsících od zavedení systému došlo k poklesu HbA1c z 8,0 ± 0,2 % na 6,9 ± 0,1 % (p = 0,05) a hmotnosti z původních 104,4 ± 4,4 kg na 99,7 ± 4,8 kg [43] (p = 0,05). Systematické review od Rayna Cha et al (2014) zhodnotilo celkem 31 studií zabývající se gastrickou elektrickou stimulací. Studie ukázaly, že v průběhu prvních 12 měsíců došlo k poklesu hmotnosti, ale pouze menšina studií měla follow-up delší než 1 rok. GES se tedy zdá být slibnou inovativní metodou stran léčby obezity, nicméně výsledky hodnotící dlouhodobý efekt nejsou doposud k dispozici [44].
6. Ostatní metody
Remodelace sliznice duodena
Remodelace sliznice duodena (RSD) je metoda určená primárně pro léčbu DM 2. typu a nealkoholické steatózy jater (NAFLD). Studie ukázaly, že zvýšený příjem tuků a sacharidů vede k hypertrofii sliznice duodena s vysokou koncentrací enteroendokrinních buněk, a tím k vysoké sekreci GIP vedoucí k hypersekreci inzulinu a inzulinové rezistenci [45]. Mechanizmus RSD spočívá v cirkulární hydrotermální ablaci sliznice duodena a její následné regeneraci, v jejímž důsledku obnoví enteroendokrinní buňky svou funkci a sekreci inkretinů. První RSD studii publikovali v roce 2016 Rajagopalan et al. Celkem 28 pacientů mělo provedenu dlouhou ablaci (v průměru 9,3 cm) a 11 pacientů podstoupilo krátkou ablaci (v průměru 3,4 cm). Výkon byl dobře tolerován, u dvou pacientů došlo ke vzniku stenózy duodena, která byla následně úspěšně dilatována. U pacientů došlo k poklesu HbA1c v průměru o 1,2 % za dobu 6 měsíců [46]. Recentní multicentrická prospektivní studie van Baara et al zhodnotila efekt RSD na léčbu DM 2. typu. Do studie bylo zařazeno celkem 46 pacientů, ze kterých kompletně výkon dokončilo 37 pacientů. U 52 % pacientů se vyskytla nežádoucí událost, převážně se jednalo o mírné komplikace, jedna byla závažná. Po 6 měsících od výkonu došlo k poklesu HbA1c v průměru o 0,9 ± 0,2 % a k poklesu hmotnosti v průměru o 2,5 ± 0,6 kg. Po 12 měsících od výkonu byly výsledky srovnatelné s výsledky v 6. měsíci. Studie ukázala, že RSD je endoskopickou metodou, která u pacientů s DM 2. typu léčených perorálními antidiabetiky vede ke zlepšení kontroly diabetu [47]. Je třeba zmínit i možná úskalí metody jako vznik stenózy duodena u tří pacientů, která byla úspěšně řešena endoskopickou balonkovou dilatací. Zdá se, že efekt metody je závislý na délce provedené ablace, která může být u pacientů variabilní například z anatomických důvodů.
Magnetická anastomóza
Metoda, která je založena na vytvoření anastomózy za pomocí dvou simultánně endoskopicky přiložených magnetů. V případě bariatrického výkonu je jeden magnet vložen do oblasti jejuna a druhý do oblasti ilea [48,49]. Pilotní studie Machytky et al zařadila celkem 10 pacientů, u kterých byla provedena magnetická anastomóza. Průměrné %TBWL bylo 14,6 %, rovněž došlo k poklesu glykovaného hemoglobinu u všech diabetiků o 1,9 % [50]. Jedná se však o metodu technicky náročnou, ve všech případech byla k založení anastomózy nutná laparoskopická asistence.
Botulotoxin A
Výkon spočívá v aplikaci botulotoxinu Ainjektorem do oblasti antra a/ nebo fundu žaludku, v jejímž důsledku dochází ke zpožděné evakuaci žaludku a časnému pocitu sytosti. Efekt terapie je pouze omezený, a to na dobu 3–6 měsíců. Metaanalýza od Banga et al (2015) vyhodnotila výsledky osmi studií, do kterých bylo zařazeno celkem 115 pacientů (79 aplikace botulotoxinu, 36 placebo). U pacientů po aplikaci botulotoxinu A došlo k redukci hmotnosti oproti placebo skupině, nicméně metaanalýza neudává ani %TBWL, ani %EWL [51]. Nové studie hodnotící efekt a bezpečnost aplikace botulotoxinu A nejsou toho času k dispozici.
Závěr
Obezita a s ní spojené komplikace jsou celosvětovým problémem. Současný západní životní styl s nízkou fyzickou aktivitou a vysokým příjmem kalorické stravy nadále zvyšují incidenci tohoto onemocnění, a tím úměrně také náklady spojené s jeho léčbou a léčbou přidružených komplikací [52].
Léčba obezity je multidisciplinární proces, na kterém se podílí řada odborníků. Pro dosažení uspokojivého výsledku je třeba ho individualizovat a získat pacienta k dlouhodobé spolupráci. V léčbě obezity lze použít čtyři hlavní modality. Úpravu životního stylu (příjem a výdej energie, ev. psychologická či psychiatrická intervence), farmakologickou, endoskopickou a chirurgickou léčbu.
Endoskopická léčba obezity je rychle se vyvíjecí oblast digestivní endoskopie. K dispozici máme řadu endoskopických výkonů od jednoduchého ambulantního zavedení intragastrického balonu po komplikovanější výkony typu gastroplikace či magnetické anastomózy. Ve vývoji je několik nových zařízení, která doposud nejsou regulačními orgány schválena k použití a která procházejí klinickými studiemi hodnotícími jejich bezpečnost a efektivitu.
Endoskopická léčba je miniinvazivní. Ve většině případů ji lze provést v ambulantním režimu v sedaci či v krátkodobé celkové anestezii. Nezanechává jizvy na břiše, nevede ke vzniku srůstů v dutině břišní. Nespornou výhodou je v řadě případů její reverzibilita, ve všech případech lze po jejím provedení pokračovat v chirurgické léčbě, což může být v opačném případě obtížné či nemožné. Výskyt komplikací je nízký, závažné komplikace jsou výjimečné. Endoskopická léčba obezity je v porovnání s chirurgickou terapií méně invazivní, ale na druhou stranu vede k nižšímu poklesu hmotnosti. Ten je však u většiny pacientů dostatečný. Právě nižší pokles hmotnosti může být výhodou tam, kde je dostatečný, např. u pacientů s nižším stupněm obezity nebo u pacientů s vysokým rizikem komplikací. První výsledky prokázaly také pozitivní efekt endoskopické léčby na redukci komplikací jako diabetes mellitus či nealkoholická steatohepatitida. Dlouhodobá efektivita může být omezená, nejvíce u dočasných metod. Velké kvalitní multicentrické randomizované studie ukážou skutečnou a dlouhodobou efektivitu nových metod a jejich eventuální nedostatky. Již dnes je však endoskopická léčbě nedílnou součástí komplexní léčby obezity.
V ČR jsou nyní k dispozici následující metody: intragastrický balon (Orbera™, Medsil, Elipse®, Spatz™), endoskopická sleeve gastroplastika (OverStich™, Endomina) a aspirační terapie (Aspire Assist®). Ostatní endoskopické metody jsou prozatím dostupné pouze v rámci klinických studií.
Seznam zkratek
IGB: intragastrický balón
BMI: body mass index
TPS: TransPyloric Shuttle
EWL: excess weight loss (ztráta nadměrné váhy)
TBWL: total body weight loss (celková průměrná ztráta váhy)
POSE: primary obesity surgery endoluminal
DJB: duodenojejunální bypass
GES: gastrická elektrická stimulace
POMC: proopiomelanokortin
GIT: gastrointestinální trakt
GERD: refluxní choroba jícnu
GIP: glucose-dependent insulinotropic polypeptid
WHO: World Health Organization
DM: diabetes mellitus
TOGA: Transoral gastroplasty stapling system
Doručeno/ Submitted: 14. 4. 2021
Přijato/ Accepted: 8. 6. 2021
MU Dr. Jan Král
Klinika hepatogastroenterologie
IKEM
Vídeňská 1958/ 9
140 21 Praha
Konflikt zájmů: Autoři deklarují, že text článku odpovídá etickým standardům, byla dodržena anonymita pacientů a prohlašuji, že v souvislosti s předmětem článku nemají finanční, poradenské ani jiné komerční zájmy.
Publikační etika: Příspěvek nebyl dosud publikován ani není v současnosti zaslán do jiného časopisu pro posouzení. Autoři souhlasí s uveřejněním svého jména a e-mailového kontaktu v publikovaném textu.
Dedikace: Článek není podpořen grantem ani nevznikl za podpory žádné společnosti.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
Conflict of Interest: The authors declare that the article/ manuscript complies with ethical standards, patient anonymity has been respected, and they state that they have no financial, advisory or other commercial interests in relation to the subject matter.
Publication Ethics: This article/ manuscript has not been published or is currently being submitted for another review. The authors agree to publish their names and e-mails in the published article/ manuscript.
Dedication: The article/ manuscript is not supported by a grant nor has it been created with the support of any company.
The Editorial Board declares that the manuscript met the ICMJE “uniform requirements” for biomedical papers.
Sources
1. Yumuk V, Tsigos C, Fried M et al. European guidelines for obesity management in adults. Obes Facts 2015; 8(6): 402–424. doi: 10.1159/ 000442721.
2. World Health Organization. Obesity and overweight. 2020 [online]. Available from: https:/ / www.who.int/ news-room/ fact-sheets/ detail/ obesity-and-overweight.
3. Centers for Disease Control and Prevention. Adult Obesity Facts 2021[online]. Available from: https:/ / www.cdc.gov/ obesity/ data/ adult.html.
4. EUROSTAT. Overweight and obesity – BMI statistics. 2019 [online]. Available from: https:/ / ec.europa.eu/ eurostat/ statistics-explained/ index.php/ Overweight_and_obesity_-_BMI_statistics.
5. Centers for Disease Control and Prevention. Overweight&Obesity. Adult Obesity Facts. 2020 [online]. Available from: https:/ / www.cdc.gov/ obesity/ data/ adult.html.
6. Blüher M. Obesity: global epidemiology and pathogenesis. Nat Rev Endocrinol 2019; 15(5): 288–298. doi: 10.1038/ s41574-019-0176-8.
7. Heymsfield SB, Wadden TA. Mechanisms, pathophysiology, and management of obesity. N Engl J Med 2017; 376(3): 254–266. doi: 10.1056/ NEJMra1514009.
8. Cusi K. Role of obesity and lipotoxicity in the development of nonalcoholic steatohepatitis: pathophysiology and clinical implications. Gastroenterology 2012; 142(4): 711–725. doi: 10.1053/ j.gastro.2012.02.003.
9. Yanovski SZ, Yanovski JA. Obesity. N Engl J Med 2002; 346(8): 591–602. doi: 10.1056/ NEJMra 012586.
10. Šrámková P. Novinky farmakologické léčby obezity. Gastroenterol Hepatol 2018; 72(6): 495–500. doi: 10.14735/ amgh2018495
11. Mehta A, Marso SP, Neeland IJ. Liraglutide for weight management: a critical review of the evidence. Obes Sci Pract 2017. 3(1): 3–14. doi: 10.1002/ osp4.84.
12. Eldar S, Heneghan HM, Brethauer SA et al. Bariatric surgery for treatment of obesity. Int J Obes (Lond) 2011; 35(Suppl 3): S16–S21. doi: 10.1038/ ijo.2011.142.
13. Smith BR, Schauer P, Nguyen NT. Surgical approaches to the treatment of obesity: bariatric surgery. Med Clin North Am 2011; 95(5): 1009–1030. doi: 10.1016/ j.mcna.2011.06.010.
14. Knowler WC, Barrett-Connor E, Fowler SE et al. Reduction in the incidence of type 2 diabetes with lifestyle intervention or metformin. N Engl J Med 2002; 346(6): 393–403. doi: 10.1056/ NEJMoa012512.
15. Jung SH, Yoon JH, Choi HS et al. Comparative efficacy of bariatric endoscopic procedures in the treatment of morbid obesity: a systematic review and network meta-analysis. Endoscopy 2020; 52(11): 940–954. doi: 10.1055/ a-1149-1862.
16. Neylan CJ, Dempsey DT, Tewksbury CM et al. Endoscopic treatments of obesity: a comprehensive review. Surg Obes Relat Dis 2016; 12(5): 1108–1115. doi: 10.1016/ j.soard.2016.02.006.
17. Nieben OG, Harboe H. Intragastric balloon as an artificial bezoar for treatment of obesity. Lancet 1982; 1(8265): 198–199. doi: 10.1016/ s0140-6736(82)90762-0.
18. Sullivan S, Edmundowicz SA, Thompson CC. Endoscopic bariatric and metabolic therapies: new and emerging technologies. Gastroenterology 2017; 152(7): 1791–1801. doi: 10.1053/ j.gastro.2017.01.044.
19. Tate CM, Geliebter A. Intragastric balloon treatment for obesity: review of recent studies. Adv Ther 2017; 34(8): 1859–1875. doi: 10.1007/ s12325-017-0562-3.
20. Vargas EJ, Pesta CM, Bali A et al. Single fluid-filled intragastric balloon safe and effective for inducing weight loss in a real-world population. Clin Gastroenterol Hepatol 2018; 16(7): 1073–1080. doi: 10.1016/ j.cgh.2018.01.046.
21. Fayad L, Cheskin LJ, Adam A et al. Endoscopic sleeve gastroplasty versus intragastric balloon insertion: efficacy, durability, and safety. Endoscopy 2019; 51(6): 532–539. doi: 10.1055/ a-0852-3441.
22. Abu Dayyeh BK, Edmundowicz SA, Jonnalagadda S et al. Endoscopic bariatric therapies. Gastrointest Endosc 2015; 81(5): 1073–1086. doi: 10.1016/ j.gie.2015.02.023.
23. Herve J, Wahlen CH, Schaeken S et al. What becomes of patients one year after the intragastric balloon has been removed? Obes Surg 2005; 15(6): 864–870. doi: 10.1381/ 09608920 54222894.
24. Marinos G, Eliades C, Muthusamy VR et al. Weight loss and improved quality of life with a nonsurgical endoscopic treatment for obesity: clinical results from a 3-and 6-month study. Surg Obes Relat Dis 2014; 10(5): 929–934. doi: 10.1016/ j.soard.2014.03.005.
25. Sauer N, Rösch T, Pezold J et al. A new endoscopically implantable device (SatiSphere) for treatment of obesity-efficacy, safety, and metabolic effects on glucose, insulin, and GLP-1 levels. Obes Surg 2013; 23(11): 1727–1733. doi: 10.1007/ s11695-013-1005-0.
26. Barrichello S, Hourneaux de Moura DT, Hourneaux de Moura EG et al. Endoscopic sleeve gastroplasty in the management of overweight and obesity: an international multicenter study. Gastrointest Endosc 2019; 90(5): 770–780. doi: 10.1016/ j.gie.2019.06.013.
27. López-Nava G, Galvão MP, Bautista-Castano I et al. Endoscopic sleeve gastroplasty for obesity treatment: two years of experience. Arq Bras Cir Dig 2017; 30(1): 18–20. doi: 10.1590/ 0102-6720201700010006.
28. Huberty V, Boskoski I, Bove V et al. Endoscopic sutured gastroplasty in addition to lifestyle modification: short-term efficacy in a controlled randomised trial. Gut 2020. doi: 10.1136/ gutjnl-2020-322026.
29. López-Nava G, Bautista-Castano I, Jimenez A et al. The primary obesity surgery endolumenal (POSE) procedure: one-year patient weight loss and safety outcomes. Surg Obes Relat Dis 2015; 11(4): 861–865. doi: 10.1016/ j.soard.2014.09.026.
30. Espinós JC, Turró R, Mata M, et al. Early experience with the Incisionless Operating Platform (IOP) for the treatment of obesity : the Primary Obesity Surgery Endolumenal (POSE) procedure. Obes Surg 2013; 23(9): 1375-1383. doi: 10.1007/s11695-013-0937-8.
31. Sullivan S, Swain JM, Woodman G et al. Randomized sham-controlled trial evaluating efficacy and safety of endoscopic gastric plication for primary obesity: the ESSENTIAL trial. Obesity (Silver Spring) 2017; 25(2): 294–301. doi: 10.1002/oby.21702.
32. López-Nava G, Asokkumar R, Arau RT et al. Modified primary obesity surgery endoluminal (POSE-2) procedure for the treatment of obesity. VideoGIE 2020; 5(3): 91–93. doi: 10.1016/j.vgie.2019.11.010.
33. Kumar N. Endoscopic therapy for weight loss: gastroplasty, duodenal sleeves, intragastric balloons, and aspiration. World J Gastrointest Endosc 2015; 7(9): 847–859. doi: 10.4253/wjge.v7.i9.847.
34. Devière J, Valdes GO, Herrera LC et al. Safety, feasibility and weight loss after transoral gastroplasty: first human multicenter study. Surg Endosc 2008; 22(3): 589–598. doi: 10.1007/s00464-007-9662-5.
35. Moreno C, Closset J, Dugardeyn S et al. Transoral gastroplasty is safe, feasible, and induces significant weight loss in morbidly obese patients: results of the second human pilot study. Endoscopy 2008; 40(5): 406–413. doi: 10.1055/s-2007-995748.
36. Koehestanie P, de Jonge C, Berends FJ et al. The effect of the endoscopic duodenal-jejunal bypass liner on obesity and type 2 diabetes mellitus, a multicenter randomized controlled trial. Ann Surg 2014; 260(6): 984–992. doi: 10.1097/SLA.0000000000000794.
37. Beneš M, Hucl T, Drastich P et al. The duodenal-jejunal bypass liner (EndoBarrier®) for the treatment of type 2 diabetes mellitus in obese patients – efficacy and factors predicting optimal effects. Gastroent Hepatol 2016; 70(6): 491–499. doi:10.14735/amgh2016csgh.info15.
38. Forner PM, Ramacciotti T, Farey JE et al. Safety and effectiveness of an endoscopically placed duodenal-jejunal bypass device (EndoBarrierA®): outcomes in 114 patients. Obes Surg 2017; 27(12): 3306–3313. doi: 10.1007/s11695-017-2939-4.
39. Sandler BJ, Rumbaut R, Swain CP et al. One-year human experience with a novel endoluminal, endoscopic gastric bypass sleeve for morbid obesity. Surg Endosc 2015; 29(11): 3298–3303. doi: 10.1007/s00464-015-4081-5.
40. Norén E, Forssell H. Aspiration therapy for obesity; a safe and effective treatment. BMC Obes 2016; 3 : 56. doi: 10.1186/s40608-016-0134-0.
41. Thompson CC, Dayyeh BK, Kushnir V et al. Aspiration therapy for the treatment of obesity: 4-year results of a multicenter randomized controlled trial. Surg Obes Relat Dis 2019; 15(8): 1348–1354. doi: 10.1016/j.soard.2019.04.026.
42. Zhang Y, Du S, Fang L et al. Retrograde gastric electrical stimulation suppresses calorie intake in obese subjects. Obesity (Silver Spring) 2014; 22(6): 1447–1451. doi: 10.1002/oby.20664.
43. Bohdjalian A, Ludvik B, Guerci B et al. Improvement in glycemic control by gastric electrical stimulation (TANTALUS) in overweight subjects with type 2 diabetes. Surg Endosc 2009; 23(9): 1955–1960. doi: 10.1007/s00464-008-0222-4.
44. Cha R, Marescaux J, Diana M. Updates on gastric electrical stimulation to treat obesity: systematic review and future perspectives. World J Gastrointest Endosc 2014; 6(9): 419–431. doi: 10.4253/wjge.v6.i9.419.
45. Gniuli D, Calcagno A, Libera LD et al. High-fat feeding stimulates endocrine, glucose-dependent insulinotropic polypeptide (GIP) – expressing cell hyperplasia in the duodenum of Wistar rats. Diabetologia 2010; 53(10): 2233–2240. doi: 10.1007/s00125-010-1830-9.
46. Rajagopalan H, Cherrington AD, Thompson CC et al. Endoscopic duodenal mucosal resurfacing for the treatment of type 2 diabetes: 6-month interim analysis from the first-in-human proof-of-concept study. Diabetes Care 2016; 39(12): 2254–2261. doi: 10.2337/dc16-0383.
47. van Baar AC, Holleman F, Crenier L et al. Endoscopic duodenal mucosal resurfacing for the treatment of type 2 diabetes mellitus: one year results from the first international, open-label, prospective, multicentre study. Gut 2020; 69(2): 295–303. doi: 10.1136/gutjnl-2019-318349.
48. Hu B, Ye LS. Endoscopic applications of magnets for the treatment of gastrointestinal diseases. World J Gastrointest Endosc 2019; 11(12): 548–560. doi: 10.4253/wjge.v11.i12.548.
49. Marrache MK, Itani MI, Farha J et al. Endoscopic gastrointestinal anastomosis: a review of established techniques. Gastrointest Endosc 2021; 93(1): 34–46. doi: 10.1016/j.gie.2020.06.057.
50. Machytka E, Bužga M, Zonca P et al. Partial jejunal diversion using an incisionless magnetic anastomosis system: 1-year interim results in patients with obesity and diabetes. Gastrointest Endosc 2017; 86(5): 904–912. doi: 10.1016/j.gie.2017.07.009.
51. Bang CS, Baik GH, Shin IS et al. Effect of intragastric injection of botulinum toxin A for the treatment of obesity: a meta-analysis and meta-regression. Gastrointest Endosc 2015; 81(5): 1141–1149. e1–e7. doi: 10.1016/j.gie.2014.12.025.
52. Tremmel M, Gerdtham UG, Nilsson PM et al. Economic burden of obesity: a systematic literature review. Int J Environ Res Public Health 2017; 14(4): 435. doi: 10.3390/ijerph14040435.
Labels
Paediatric gastroenterology Gastroenterology and hepatology Surgery
Article was published inGastroenterology and Hepatology
2021 Issue 3-
All articles in this issue
- Editorial
- Kvíz z klinické praxe
- Současné postavení endoskopické transmurální resekce v léčbě kolorektálních neoplazií
- Pětiletá zkušenost s hybridní ERCP technikou s krátkým vodičem
- Závažné krvácanie ako komplikácia endoskopickej choledocho-duodenálnej drenáže prostredníctvom lumen apozičného stentu (Hot-Axios) v riešení distálnej stenózy ductus choledochus pri adenokarcinóme hlavy pankreasu
- Endoskopická léčba obezity
- Endoskopická a medikamentózní terapie cévních ektázií žaludečního antra (GAVE): série kazuistik a přehled metod
- Anální intraepiteliální neoplazie a HD anoskopie
- Zriedkavá príčina dysfágie u dospelých
- Neskorý vznik tenzného pneumoperitonea cez brušnú stenu po zavedení PEG-J
- Switch z originálního na biosimilární adalimumab SB-5 u nemocných s Crohnovou chorobou – dlouhodobé výsledky
- Teduglutid v liečbe syndrómu krátkeho čreva pri Crohnovej chorobe
- Laparoskopické riešenie kongenitálnej paraezofageálnej hernie u 18-mesačnej pacientky – kazuistika a prehľad literatúry
- Telemedicína je víc než „lékař na telefonu“
- Endoskopie a endoterapie u IBD, ISCARE 26.2.2021
- Výběr z mezinárodních časopisů
- Správná odpověď na předchozí kvíz Neklasifikovatelný idiopatický střevní zánět postihující tlusté střevo (IBD-unclassified)
- Erratum
- Kreditovaný autodidaktický test: digestivní endoskopie
- Gastroenterology and Hepatology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Anální intraepiteliální neoplazie a HD anoskopie
- Endoskopická léčba obezity
- Teduglutid v liečbe syndrómu krátkeho čreva pri Crohnovej chorobe
- Zriedkavá príčina dysfágie u dospelých
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

