-
Medical journals
- Career
Akútne komplikácie diabetes mellitus z pohľadu ambulantnej praxe
: Zbynek Schroner
: SchronerMED, s. r. o., interná a diabetologická ambulancia, Košice
: Forum Diab 2015; 4(2): 119-123
: Main Theme: Review
Keďže aj lekár v ambulantnej praxi sa často stretáva s akútnymi komplikáciami diabetes mellitus (DM), je dôležité aby sa k nim vedel správne postaviť. Veľmi dôležitá je aj prevencia týchto stavov. Akútne komplikácie v súvislosti s DM rozdeľujeme na metabolické dekompenzácie a komplikácie antidiabetickej liečby. K metabolickým dekompenzáciám zaraďujeme: akútne hyperglykemické stavy (diabetická ketoacidóza a hyperglykemický hyperosmolárny neketotický stav), ku komplikáciám antidiabetickej liečby patrí: laktátová acidóza a hypoglykémie. Diabetická ketoacidóza je akútnou metabolickou komplikáciou predovšetkým DM 1. typu. Je charakterizovaná triádou: hyperglykémia, acidóza, ketóza. Hyperglykemický hyperosmolárny neketotický stav je akútnou komplikáciou predovšetkým starších diabetikov 2. typu. Nie je prítomná ketoacidóza, čo sa vysvetľuje vyššou koncentráciou endogénneho inzulínu v portálnej krvi u diabetikov 2. typu, čo bráni úplnej aktivácii hepatálnej ketogenézy. Laktátová acidóza je najnebezpečnejším vedľajším účinkom podávania metformínu. Z hľadiska prevencie laktátovej acidózy je nutné prísne dodržiavať kontraindikácie podávania metformínu. Hypoglykémie sú najčastejšou akútnou komplikáciou predovšetkým diabetikov liečených inzulínom alebo perorálnymi sulfonylureovými antidiabetikami.
Kľúčové slová:
diabetická ketoacidóza – hyperglykemický hyperosmolárny neketotický stav – hypoglykémia – laktátová acidózaÚvod
V súčasnosti je hlavná pozornosť v starostlivosti o diabetikov zameraná najmä na prevenciu a liečbu chronických komplikácií diabetes mellitus (DM). Hodnoty glykémií blízke hodnotám ako u nediabetikov (optimálna metabolická kompenzácia) sú veľmi dôležité na prevenciu chronických komplikácií. Akútne komplikácie však zďaleka nie sú ešte minulosťou. Preto je vždy nutné myslieť aj na akútne komplikácie DM, ktoré sa môžu v priebehu tohto chronického ochorenia vyskytnúť a ktoré sa môžu rýchlo rozvinúť natoľko, že ohrozia až život pacienta s DM. V minulosti ohrozovali akútne komplikácie DM diabetikov oveľa častejšie ako v súčasnosti. Príčiny ich vzniku, klinický obraz aj spôsob liečby zaznamenali v posledných rokoch významné zmeny.
Akútne komplikácie v súvislosti s DM rozdeľujeme na metabolické dekompenzácie a komplikácie antidiabetickej liečby (schéma). K metabolickým dekompenzáciám zaraďujeme akútne hyperglykemické stavy (diabetická ketoacidóza a hyperglykemický hyperosmolárny neketotický stav), ku komplikáciám antidiabetickej liečby patrí laktátová acidóza a hypoglykémie.
Schéma. Rozdelenie akútnych komplikácií v súvislosti s DM 
V súčasnosti je mortalita na diabetickú ketoacidózu (DKA) menšia ako 5 %, na hyperglykemický hyperosmolárny neketotický stav (HHNS) vyššia ako 15 %. Mortalita laktacidotických stavov je stále vysoká a dosahuje až 30 %. Údaje o mortalite na hypoglykémie sa pohybujú medzi 1–10 % .
Diabetická ketoacidóza
Je akútnou metabolickou komplikáciou predovšetkým DM 1. typu (DM1T), avšak môže sa vyskytnúť aj pri DM 2. typu (DM2T). Vyvolaná je nedostatkom inzulínu a zvýšenou produkciou kontraregulačných hormónov (glukagónu, katecholamínov, rastového homónu, kortizolu).
Je charakterizovaná triádou:
- hyperglykémia
- acidóza
- ketóza
Najťažšie štádium spojené s bezvedomím sa nazýva diabetická kóma.
Príčiny DKA:
- faktory zanikajúcej produkcie endogénneho inzulínu alebo nedostatočný vonkajší prísun:
- DM1T novovzniknutý, diagnostikovaný až v ketoacidóze
- chybná liečba zo strany pacienta alebo ošetrujúceho lekára
- stresogénne faktory:
- infekcie
- cerebrovaskulárne, kardiovaskulárne príhody
- operácie, úrazy
Klinické príznaky DKA:
- polyúria, polydipsia
- strata hmotnosti, slabosť, nauzea, zvracanie, bolesti brucha (diabetická pseudoperitonitída)
- poruchy zraku
- kŕče v dolných končatinách (DK)
- dehydratácia, hypotenzia, tachykardia
- acidotické (Kussmaulovo) dýchanie
- hypotermia
- ketonický, ovocný foetor ex ore
- teplá, suchá koža
- v najťažších prípadoch poruchy vedomia až kóma (v 10 %)
Klinické príznaky DKA sú vystupňovanými príznakmi DM1T.
Základné laboratórne znaky DKA:
- glykémia obvykle > 13,9 mmol/l
- metabolická acidóza (obvykle pH < 7,3)
- bikarbonát obvykle < 18 mmol/l
- zvýšené hodnoty aniónovej medzery, tzv. anion gap
- prítomnosť ketolátok v krvi a moči
- často hyperlipidémia (presnejšie hypertriglyceridémia)
- často leukocytóza
- zvýšené amylázy
DKA podľa závažnosti môžeme rozdeliť na 3 stupne – miernu, strednú a ťažkú (tab. 1).
1. Diagnostické kritériá pre DKA 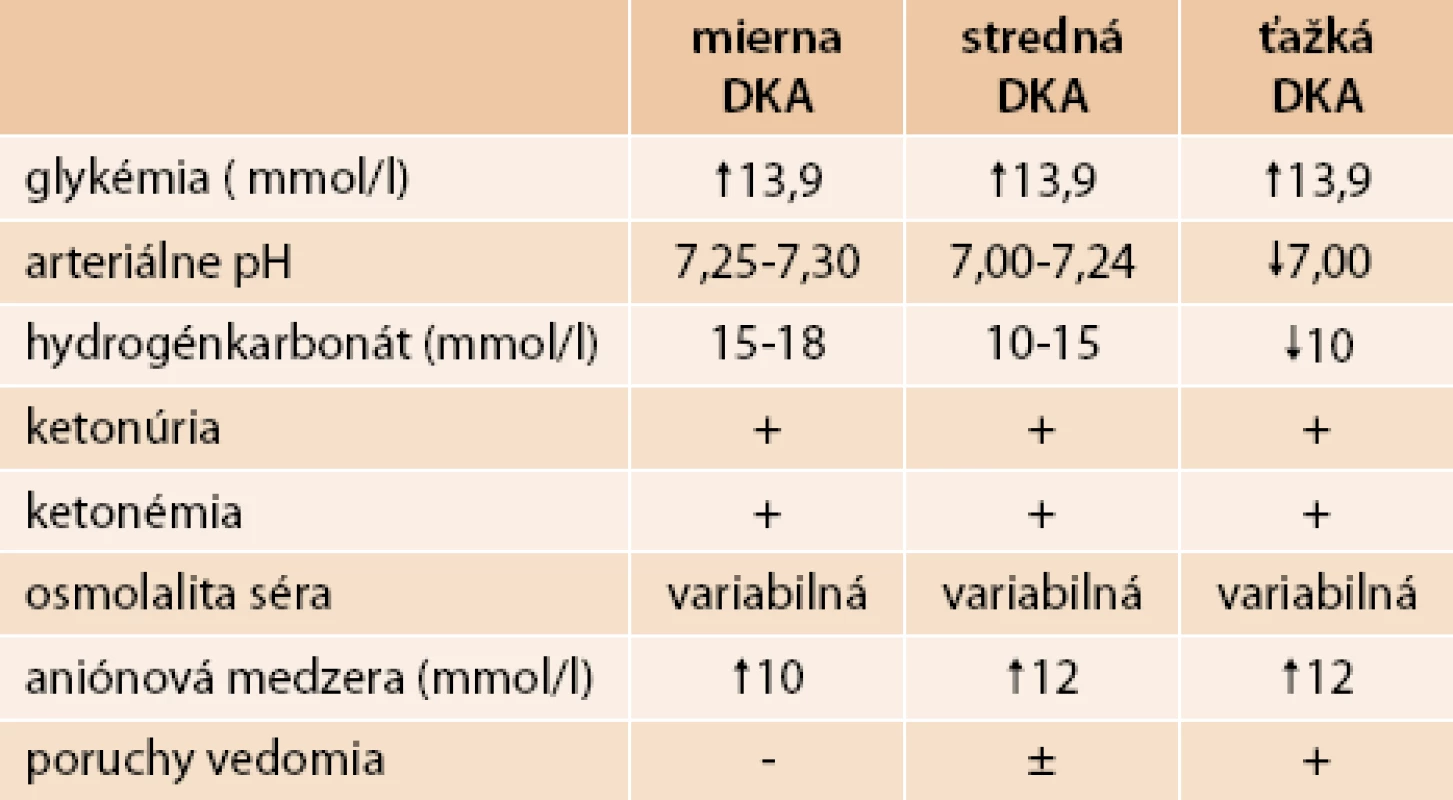
Liečba DKA musí byť zahájená predovšetkým včas.
Organizácia liečby DKA:
- ambulantne: menej závažný stav, spolupracujúci pacient
- štandardné oddelenie: menej závažný stav
- metabolická jednotka intenzívnej starostlivosti: závažný stav, porucha vedomia
Začínajúcu metabolickú dekompenzáciu (ľahkú formu DKA) u dobre spolupracujúceho diabetika liečeného intenzifikovaným inzulínovým režimom s dostatočným rodinným zázemím môžeme riešiť aj ambulantne. Dôležité je odhalenie príčiny, a ak je možné aj jej kauzálna liečba. Musí byť tiež zaistený dostatočný príjem tekutín a výživa s dostatočným množstvom sacharidov. Inzulínovú liečbu je nutné prispôsobiť akútne zhoršenému priebehu diabetu. V žiadnom prípade nesmie byť ani pri nižšom energetickom príjme znížená dávka inzulínu. Katabolický stav vyžaduje naopak dávky inzulínu aspoň o jednu tretinu vyššie. K úspešnej ambulantnej liečbe ľahkej formy DKA je nutný kvalitne vykonávaný selfmonitoring glykémií a tiež ketolátok.
Stredne závažná a ťažká forma DKA vyžadujú vždy hospitalizáciu, či už na štandardnom oddelení alebo metabolickej jednotke intenzívnej starostlivosti (JIS), kam patria všetky závažné stavy s poruchou vedomia.
Základné princípy liečby DKA:
- rehydratácia
- inzulínová terapia
- úprava elektrolytového rozvratu
- korekcia acidózy (len pri pH < 7,0)
- antibiotická liečba (ak je infekčná etiológia DKA)
Hyperglykemický hyperosmolárny neketotický stav (HHNS)
Je akútnou komplikáciou predovšetkým starších diabetikov 2. typu. V patogenéze sa uplatňuje relatívny deficit inzulínu a zvýšená produkcia kontraregulačných hormónov. Nie je prítomná ketoacidóza, čo sa vysvetľuje vyššou koncentráciou endogénneho inzulínu v portálnej krvi u diabetikov 2. typu, čo bráni úplnej aktivácii hepatálnej ketogenézy.
Najčastejšími vyvolávajúcimi faktormi HHNS sú stavy, ktoré neumožňujú pacientovi dostatočný príjem vody pri osmotickej diuréze z narastajúcej hyperglykémie. Najčastejšou príčinou HHNS je infekcia, hlavne črevná, ktorá vyvolá zvracanie alebo hnačku. K rozvoju HHNS môžu prispieť aj viaceré lieky, napr. kortikoidy, diuretiká (hlavne tiazidové), cyklosporín, cimetidín a iné. Príčinou môže byť aj bronchopneumónia, akútna pankreatitída alebo hypoventilácia pri predávkovaní psychofarmák. Často je HHNS prvým prejavom DM2T.
Základné charakteristiky HHNS:
- hyperglykémia – obvykle v rozmedzí 30–60 mmol/l
- závažná dehydratácia, prerenálna urémia
- hypernatriémia (> 150 mmol/l)
- vysoká osmolalita plazmy
- často porucha vedomia, nie je ketoacidóza
Základné princípy liečby hyperglykemického hyperosmolárneho neketotického stavu
Vždy hospitalizácia , intenzívna rehydratácia (pri tomto stave je deficit vody 8 až 15 litrov). Z hľadiska prevencie edému mozgu musíme byť veľmi opatrní s rýchlosťou rehydratácie a tiež s rýchlosťou znižovania glykémie, keďže sa tu často jedná o starších pacientov s rôznym kardiovaskulárnym postihnutím. Na rehydratáciu používame fyziologický roztok, ďalší postup ako pri liečbe diabetickej ketoacidózy.
Hlavné zásady prevencie akútnych hyperglykemických stavov:
- správna liečba vyvolávajúcej príčiny (napr. infekcia, dyspepsia, operácia , úraz)
- neprerušovať ani neznižovať inzulínovú liečbu u diabetikov 1. typu
- včasná prechodná inzulínová liečba u diabetikov 2. typu
- dostatok tekutín
- upravená diéta s dostatkom sacharidov
- častejší selfmonitoring glykémií a konzultácia s lekárom
- časté kontroly starších diabetikov 2. typu
- aktívny prístup k diagnostike DM2T u starších pacientov
Laktátová acidóza
Je to metabolická acidóza, ktorá je výsledkom kumulácie laktátu v organizme.
Typy laktátovej acidózy sú:
- typ A – laktátová acidóza s tkanivovou hypoxiou – šokové stavy, anémia, srdcová nedostatočnosť, pečeňové, obličkové ochorenia, tumory
- typ B – laktátová acidóza bez tkanivovej hypoxie spojená s inými ochoreniami (diabetes mellitus, pečeňové poruchy)
- spôsobená niektorými jedmi, farmakami (alkohol, biguanidy)
- vrodené metabolické ochorenia (glykogenózy)
Základné charakteristiky laktátovej acidózy spôsobenej liečbou metformínom:
- klinické prejavy: Kussmaulovo dýchanie, poruchy vedomia, nešpecifické bolesti brucha
- liečba: inzulín, glukóza, rehydratácia, bikarbonáty, príp. hemodialýza
- z hľadiska prevencie laktátovej acidózy je nutné prísne dodržiavať kontraindikácie podávania metformínu. Vždy je dôležité pri nasadení metformínu edukovať pacienta, pri akých stavoch je nutné vysadiť metformín a konzultovať svojho lekára. V súčasnosti je laktátová acidóza spôsobená liečbou metformínom našťastie veľmi vzácna (menej ako 0,03 prípadov/ 1 000 pacientov/rok).
Hypoglykémie
Sú najčastejšou akútnou komplikáciou predovšetkým diabetikov liečených inzulínom alebo perorálnymi sulfonylureovými (SU) antidiabetikami.
Presne definovať hypoglykémiu, najmä čo sa týka absolútnych hodnôt, je zložité a kontroverzné. Glykémia na úrovni ≤ 2, 5 mmol/l v postabsorpčnom stave sa všeobecne považuje za abnormálne nízku a hodnoty medzi 2,5–3, 3 mmol/l u dospelých za hraničné. U detí sa považujú hodnoty ≤ 2,2 mmol/l za abnormálne. Plazmatické koncentrácie glukózy sú približne o 15 % vyššie ako v celej krvi a rozdiely sú tiež medzi plazmatickými hladinami glukózy vo venóznom a arteriálnom systéme. Vzhľadom na kontroverzné názory na stanovenie absolútnych hraníc medzi normoglykémiou a hypoglykémiou sa za jednu z najlepších charakteristík nízkej hladiny krvného cukru považuje definícia známa ako Whippleho triáda. Klinická a biochemická definícia hypoglykémií je uvedená v tab. 2.
2. Klinická a biochemická definícia hypoglykémií 
Klasifikácia hypoglykémií
Podľa závažnosti delíme hypoglykémie na 4 stupne. V tab. 3 je rozdelenie hypoglykémií podľa stupňa závažnosti.
3. Rozdelenie hypoglykémií podľa stupňa závažnosti 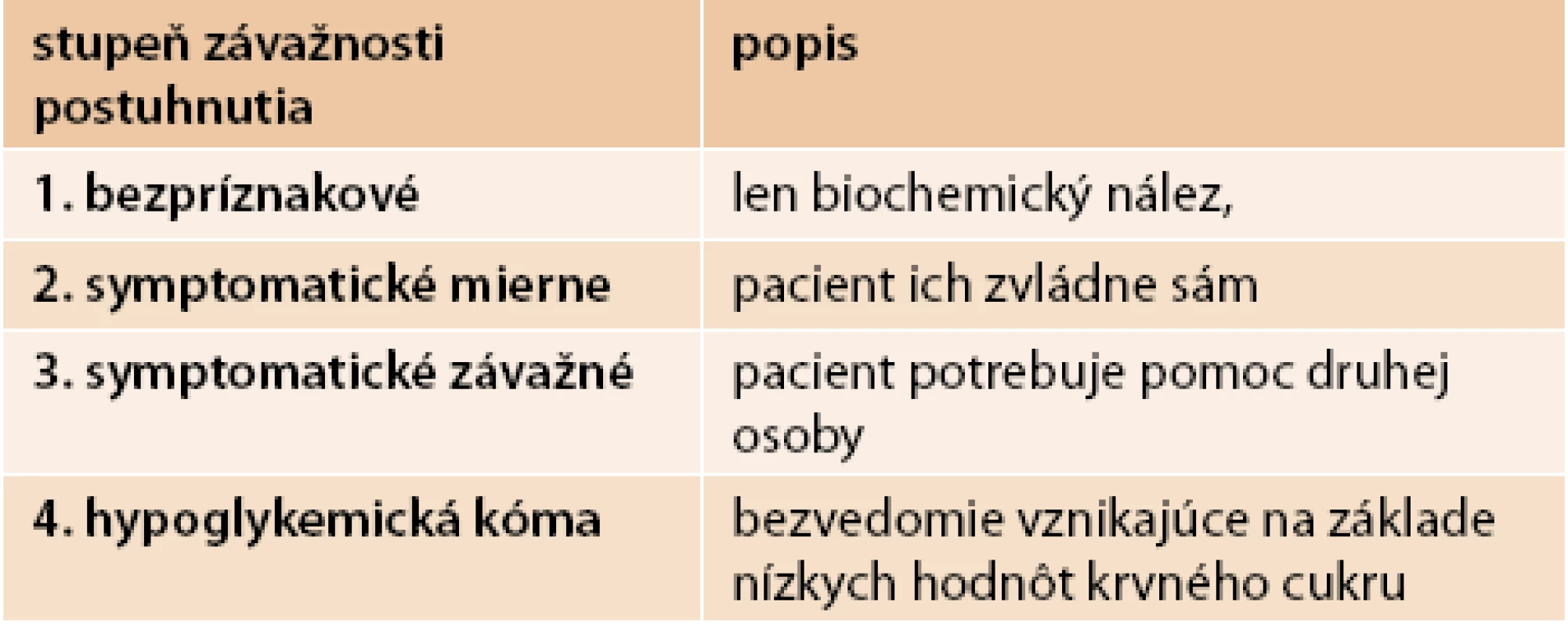
Symptómy hypoglykémií
Symptómy sú klasifikované ako:
- periférne – (adrenergné, autonómne, varovné)
- centrálne – (neuroglykopenické)
- nešpecifické
V tab. 4 sú uvedené najčastejšie symptómy hypoglykémií.
4. Najčastejšie symptómy hypoglykémií 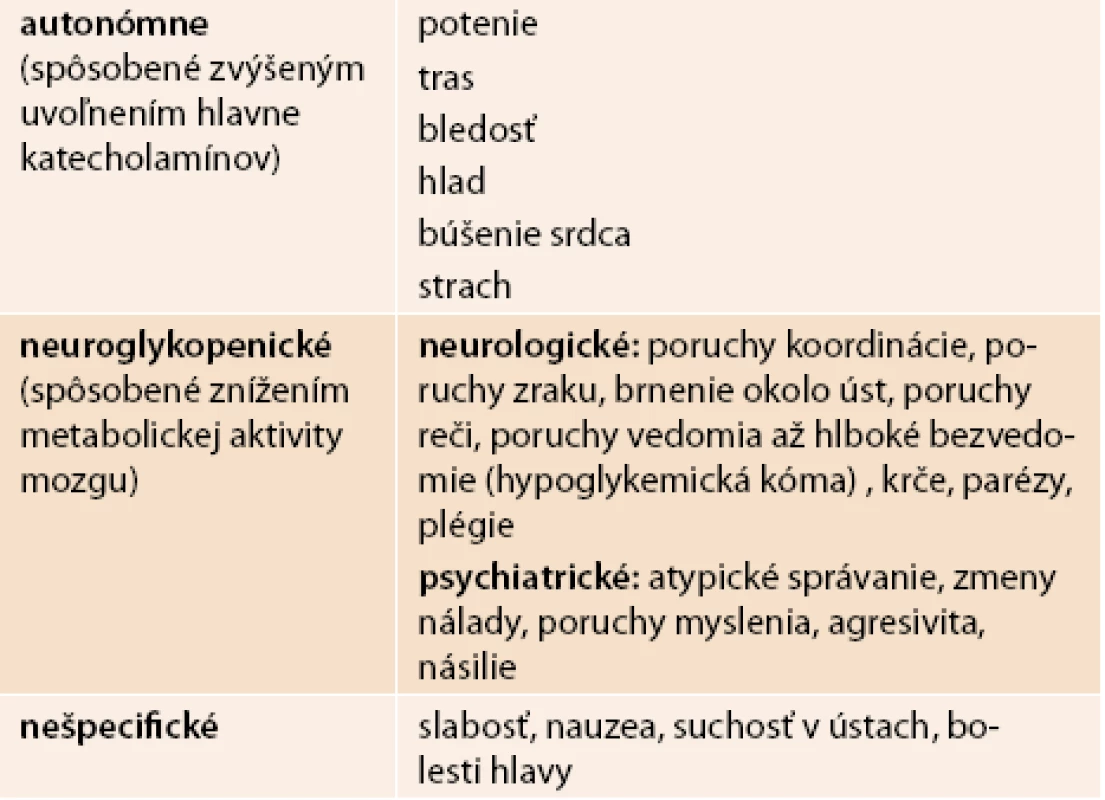
Predovšetkým u diabetikov 1. typu s dlhšie trvajúcim diabetom (obvykle viac ako 5 rokov) dochádza k poruche kontraregulačných mechanizmov a k zvýšenému riziku závažných hypoglykémií bez varovných autonómnych symptómov, hovoríme o fenoméne neuvedomenia si hypoglykémie.
Najčastejšie príčiny hypoglykémií u diabetikov
- nadmerná dávka inzulínu alebo tabletiek, najmä zo skupiny derivátov sulfonylurey (zo sulfonylureových derivátov 2. generácie hlavne glibenklamid)
- nedostatočný alebo oneskorený príjem potravy
- neprimeraná, nadmerne intenzívna fyzická aktivita
- konzumácia väčšieho množstva alkoholu
- niektoré lieky (napr. neselektívne betablokátory)
- chyby v podávaní (aplikácii) inzulínu (dávka , miesto vpichu)
- závažná porucha funkcie obličiek, pečene
- zrýchlená evakuácia žalúdka, gastroparéza
- znížená činnosť niektorých žliaz s vnútorným vylučovaním (napr. znížená činnosť štítnej žľazy, nadobličiek)
Hypoglykémie sa môžu objaviť kedykoľvek v priebehu liečby SU derivátmi. Sú často prolongovanejšie a v svojich dôsledkoch nebezpečnejšie ako hypoglykémie po inzulíne. Zo SU derivátov 2. generácie najväčšie riziko hypoglykémií hrozí pri liečbe glibenklamidom. Pri použití najnovších SU derivátov 3. generácie (hlavným predstaviteľom je gliklazid), samozrejme pri dodržaní indikácií a všetkých zásad správneho podávania týchto preparátov, je riziko hypoglykémií výrazne nižšie, napr. v štúdii GUIDE bol zistený minimálny výskyt hypoglykémií u diabetikov 2. typu, ktorí boli liečení gliklazidom s riadeným uvoľňovaním.
Vždy je nutné urobiť rozbor príčin hypoglykémií. Nerozpoznané a neliečené hypoglykémie môžu vyvolať trvalé poškodenie mozgu.
Nočné hypoglykémie, spôsobené najčastejšie neprimerane vysokou dávkou nočného bazálneho inzulínu, môžu vyvolať stúpnutie kontraregulačných hormónov, akými sú rastový hormón, adrenalín, kortizol. Výsledným efektom stúpnutia hladín týchto hormónov je potom na prvý pohľad paradoxná hyperglykémia. Hovoríme o tzv. Somogyiho efekte, ktorý prvýkrát popísal v roku 1938 americký diabetológ maďarského pôvodu Somogyi. Somogyiho efekt riešime modifikáciou (najčastejšie znížením) dávky nočného inzulínu, úpravou diéty (posilnením druhej večere), alebo znížením večernej fyzickej záťaže. Somogyiho efekt sa nemusí vyskytovať len v nočných hodinách, ale ak sa vyskytne cez deň, býva jeho demaskovanie ľahšie a rýchlejšie.
Liečba symptomatických hypoglykémií
- bez poruchy vedomia: 10–20 g voľných sacharidov (prípadne opakovať po 20 minútach). Podávame napr. ovocné nápoje obsahujúce sacharózu, sladené nápoje, napr. 2 decilitre kokakoly , 3–4 kocky cukru
- s poruchou vedomia: 1 mg glukagónu intramuskulárne alebo intravenózne, alebo 40–60 ml 40% glukózy, po prebratí 20 g voľných sacharidov perorálne
- pretrvávajúce bezvedomie: vždy hospitalizácia, infúzia 40% glukózy a hydrokortizón a manitol, pri normalizácii glykémie možná revízia diagnózy – iná príčina bezvedomia
Vždy je nutné urobiť rozbor príčin hypoglykémie!
Po SU derivátoch môžu byť hypoglykémie prolongovanejšie a samotné podanie glukagónu môže byť vzhľadom k dĺžke hypoglykémie nedostatočné. Odporúčané použitie diazoxidu a oktreotidu v liečbe hypoglykémií po SU derivátoch zatiaľ nie je dostupné v bežnej klinickej praxi.
Záver
Akútne komplikácie v súvislosti DM sa v súčasnosti našťastie vyskytujú oveľa zriedkavejšie ako v minulosti. V posledných rokoch došlo k významným pokrokom v diagnostike, klasifikácii, patogenéze aj liečbe akútnych komplikácií v súvislosti s DM. Avšak aj pri dnešných diagnostických a liečebných možnostiach môžu mať tieto komplikácie ťažký priebeh a závažné dôsledky. Keďže aj lekár v ambulantnej praxi sa často stretáva s akútnymi komplikáciami DM, je dôležité, aby sa k nim vedel správne postaviť. Veľmi dôležitá je aj prevencia týchto stavov.
Doručené do redakcie 30. 3. 2015
Prijaté po recenzii 30. 4. 2015
doc. MUDr. Zbynek Schroner, PhD.
zbynek.schroner@gmail.com
SchronerMED, s. r. o., interná a diabetologická ambulancia, Košice
Sources
1. Šmahelová A. Akútní hyperglykemické komplikace u diabetu 1. a 2. typu. In: Perušičová J (ed). Trendy soudobé diabetologie 5. Galén: Praha 2001. ISBN 8072620991.
2. Šmahelová A. Akutní komplikace diabetu. Postgrad Med 2002; 6(4): 617 - 622.
3. Schroner Z, Pella J. Diabetes mellitus v skratke. Oriens: Košice 2002. ISBN 80–88828–24–4.
4. Carrol F, Schade DS. Ten pivotal questions about diabetic ketoacidosis. Postgrad Med 2001; 110(5): 89 - 93, 95.
5. Nathan MH. Diabetic ketoacidosis and hyperosmolar coma. In: Leahy JL, Clark NG, Cefalu WT. Medical management of diabetes mellitus. Marcel Dekker: New York 2000. ISBN 978–1420001631.
6. American Diabetes Association. Hyperglycemic crisis in patients with diabetes mellitus. Diabetes Care 2001; 24(11): 1988–1996.
7. Šmahelová A, Perušičová J. Akutní komplikace diabetes mellitus. Interná Med 2001; 1(1): 38–42.
8. American Diabetes Association. Clinical Practice Recommendations 2012. Hospital admission guidelines for diabetes. Diabetes Care 2012; 35(Suppl 1): S103 -S104.
9. Rybka J. Akutní komplikace diabetu. In: Svačina Š (ed). Trendy soudobé diabetologie 10. Galén: Praha 2005. ISBN 8072623591.
10. Perušičová J (ed). Diabetes mellitus 2. typu. Galén: Praha 1996. 80–85824–33–7.
11. Bartoš V, Pelikánová T. Praktická diabetologie. 4th ed. Maxdorf: Praha 2010. ISBN 978–80–7345–216–2.
12. Lalau JD., Race JM. Lactic acidosis in metformin therapy: searching for a link with metformin in reports of metformin - associated lactic acidosis. Diabetes Obes Metab 2001; 3(3): 195–201.
13. Calabrese AT, Coley KC et al. Evaluation of prescribing practices: risk of lactic acidosis with metformin therapy. Arch Intern Med 2002; 162(4): 434 - 437.
14. Mokáň M. Hypoglykémia. P+M Turany 2005. 80–968742–6-8.
15. Šmahelová A. Hypoglykémie jako komplikace diabetes mellitus. In: Perušičová J (ed). Trendy soudobé diabetologie. Galén: Praha 1998.
16. Škrha J. Hypoglykémie, akútní komplikace nebo syndróm? Vnitř Lék 2002; 48(6): 479–482.
17. Schroner Z. Deriváty sulfonylurey – ich súčasné miesto v liečbe pacientov s DM 2. typu. Diabetes a obezita 2005; 5(10): 32–39.
18. Schernthaner G, Grimaldi A, Di Mario U et al. GUIDE study: double blind comparison of once-daily gliclazide MR and glimepiride in type 2 diabetic patients. Eur J Clin Invest 2004; 34(8): 535–542.
Labels
Diabetology Endocrinology Internal medicine
Article was published inForum Diabetologicum

2015 Issue 2-
All articles in this issue
- Chronical diabetic complications from point of view of modern diabetology
- Personalized medicine in diabetology in the context of consensual statement of the ADA/EASD 2015
- Acute complications of diabetes mellitus from out-patient department perspective
- Importance of self-monitoring of blood glucose
- Compliance and individualized therapeutic targets in patients with DM2T treated with gliptins in monotherapy or in combination with other antidiabetic drugs: CITADELA Study
- The most common gynecologic problems in diabetic women
- Dermatologic manifestations of diabetes
- Forum Diabetologicum
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Acute complications of diabetes mellitus from out-patient department perspective
- Dermatologic manifestations of diabetes
- The most common gynecologic problems in diabetic women
- Chronical diabetic complications from point of view of modern diabetology
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

