-
Medical journals
- Career
Lůžková péče o uživatele a závislé na návykových látkách v ČR ve zdravotnické statistice od r. 1959
Authors: V. Mravčík 1,2; B. Nechanská 3; L. Šťastná 1,2
Authors‘ workplace: Národní monitorovací středisko pro drogy a drogové závislosti, Praha 1; Centrum adiktologie, Psychiatrická klinika Univerzita Karlova v Praze, 1. LFa VFN, Praha 2; Ústav zdravotnických informací a statistiky ČR 3
Published in: Epidemiol. Mikrobiol. Imunol. 60, 2011, č. 1, s. 21-31
Overview
V uplynulých 50 letech došlo ve výskytu poruch způsobených užíváním návykových látek v ČR k významným změnám. Tyto změny doprovázel rozvoj medicínské péče o osoby s problémy s užíváním návykových látek včetně péče lůžkové.
Cíl:
Provést historickou deskriptivní analýzu dat sbíraných, analyzovaných a publikovaných Ústavem zdravotnických informací a statistiky od r. 1959 o lůžkových psychiatrických zařízeních a o počtu a charakteristikách hospitalizovaných pacientů užívajících návykové látky v letech 1959–2008.Výsledky:
Počet hospitalizací pro poruchy způsobené užíváním alkoholu rostl v celém sledovaném období již od konce 50. let minulého století. Po krátkém období poklesu na přelomu 80. a 90. let došlo k opětovnému nárůstu a historického maxima 11 691 hospitalizovaných alkoholiků bylo dosaženo v r. 2005. Ve srovnání s hospitalizacemi v důsledku užívání alkoholu byl do r. 1993 počet hospitalizací pro poruchy způsobené nealkoholovými drogami 5–10krát nižší (dosahoval 600 až 1 000 případů ročně), od r. 1994 došlo k jejich prudkému nárůstu na 5 264 případů v r. 2008. Hospitalizovaní uživatelé alkoholu vykazují podíl mužů přibližně 70% (na začátku sledovaného období to bylo cca 95 %) a nejvyšší podíl osob ve věku 40–49 let. Uživatelé sedativ a hypnotik mají podíl žen dlouhodobě cca 65 % a nejvyšší podíl osob opět ve věku 40–49 let. Hospitalizovaní uživatelé ostatních návykových látek, tj. nelegálních drog a těkavých látek, vykazují podíl mužů u jednotlivých látek 70–90%, nejvyšší podíl připadá na osoby ve věku 20–29 let. V souvislosti s alkoholem byl v posledních 15 letech nejvyšší relativní počet hospitalizací u osob ze Zlínského, Olomouckého a Moravskoslezského kraje, v souvislosti s nealkoholovými drogami to bylo u osob z Prahy a Ústeckého kraje. Lůžková kapacita psychiatrických lůžkových zařízení, především psychiatrických léčeben, po r. 1989 výrazně poklesla, což kontrastuje s nárůstem jak počtu hospitalizací v souvislosti s alkoholem, tak zejména s nealkoholovými drogami právě v 90. letech minulého století.Závěr:
Informace o hospitalizovaných uživatelích návykových látek poskytují cenný příspěvek k souboru informací o užívání drog a jeho následcích v ČR a doplňují popis epidemiologické situace a trendy pozorované v jiných zdrojích. V oblasti alkoholu, kde je jiných zdrojů nedostatek, je jejich přínos zásadní.Klíčová slova:
alkohol – drogy – závislost – poruchy způsobené užíváním návykových látek – hospitalizace – lůžkový fond – psychiatrie.Úvod
Prvním specializovaným lůžkovým zařízením pro léčbu závislostí v ČR bylo mužské oddělení pro léčbu alkoholismu založené v r. 1948 doc. Jaroslavem Skálou při psychiatrické klinice VFN v Praze u Apolináře. Jeho zřízení předcházelo založení Klubu lidí usilujících o střízlivost (KLUS) v témže roce, jenž byl inspirován americkým hnutím Anonymních alkoholiků. Postupem času zde byl vytvořen celý komplex služeb včetně ambulance, záchytné stanice, terapeutické komunity, střediska pro děti, mládež a rodinu, svépomocných aktivit, režimových aktivit, skupinové psychoterapie atd. [3, 10]. V r. 1971 bylo v rámci Apolináře založeno Středisko drogových závislostí (na počátku 90. let z něj vzniklo středisko Drop-In). Apolinář se stal vzorem pro další oddělení a celý pozdější systém ambulantní a lůžkové medicínské péče v oblasti látkových závislostí; nezastupitelnou vůdčí roli při jejím vývoji sehrál právě doc. Skála [5].
Sběr údajů o léčených osobách s problémy s užíváním alkoholu a dalších drog léčených ve zdravotnických zařízeních a o síti těchto zařízení má v ČR podobně dlouhou tradici. Jeho základy byly položeny na konci 50. let 20. století a v následujícím období prošel tento systém postupným vývojem a rozvojem, ve kterém se odrážejí společenské a politické změny, rozvoj informačních technologií, ale také změny v síti zdravotnických zařízení a vývoj epidemiologické situace v užívání návykových látek.
Materiál a metodika
Byla provedena historická deskriptivní analýza dat sbíraných, analyzovaných a publikovaných Ústavem zdravotnických informací a statistiky (ÚZIS) od r. 1959. Údaje se týkají jak sítě lůžkových psychiatrických zařízení, tak i počtu a charakteristik pacientů užívajících návykové látky v nich léčených.
Zdroji dat z let 1958–1992 byly publikace „Psychiatrická péče“ vydávané ÚZIS od r. 1959 pravidelně každý rok. Údaje od r. 1993 pocházejí z Informačního systému Hospitalizace a od r. 2002 z Národního registru hospitalizovaných.
Údaje o síti lůžkových zařízení a o lůžkovém fondu
Do r. 1992 se údaje o síti zdravotnických zařízení zjišťovaly pomocí výkazu Zdr S1-04 – „Síť zdravotnických zařízení“, který čtvrtletně vyplňovalo všech 85 okresních a 8 krajských ústavů národního zdraví. Po r. 1989 se v resortu zdravotnictví spustil proces dělení velkých zdravotnických komplexních celků na samostatná ambulantní a lůžková zdravotnická zařízení. Tím vznikla nutnost přejít na jiný způsob sběru údajů o zdravotnických zařízeních. V r. 1993 vznikl Registr zdravotnických zařízení (RZZ), který je průběžně aktualizován.
Informace o lůžkovém fondu jednotlivých psychiatrických lůžkových zařízení byly od r. 1958 získávány z pololetního výkazu o činnosti psychiatrického oddělení nemocnice – psychiatrické léčebny, který v téměř nezměněné formě existoval do r. 1982. Od r. 1983 byl podkladem pro tyto údaje za psychiatrická oddělení nemocnic výkaz L(MZ ČSR-Ds)1–02 – „Pololetní výkaz o lůžkovém fondu nemocnice a jeho využití“ a za psychiatrické léčebny výkaz L(MZ ČSR-Ds) 2-02 – „Pololetní výkaz o lůžkovém fondu odborného léčebného ústavu a jeho využití“. Tyto dva výkazy se v r. 1995 spojily ve výkaz L(MZ)1 01 – „Roční výkaz o lůžkovém fondu zdravotnického zařízení a jeho využití“. Ten existuje s mírnými úpravami dodnes. Od r. 1993 jej vyplňují i lůžková zařízení výzkumných ústavů (např. Psychiatrické centrum Praha, dříve Výzkumný ústav psychiatrický v Praze 8). Od r. 1998 vyplňují výkaz i lůžková zařízení mimo resort zdravotnictví (dopravy, obrany, spravedlnosti a vnitra).
Periodicita sběru a zpracování dat o lůžkovém fondu zdravotnických zařízení se v průběhu let měnila z roční na čtvrtletní, pak na pololetní. V současné době je výkaz vyplňován 2krát ročně (k 30. 6. a k 31. 12.).
V článku jsou uvedeny údaje o síti psychiatrických lůžkových zařízení a o jejich celkovém lůžkovém fondu, zvlášť se nesledovaly počty lůžek určených pro specifické skupiny pacientů nebo diagnóz.
Údaje o hospitalizacích
Do r. 1962 byla data o hospitalizovaných pacientech sbírána pravděpodobně pomocí „sčítacího léčebného lístku“, vyplňovaného ve všech lůžkových zařízeních. V letech 1963–1980 k tomuto účelu sloužily „Statistické lístky psychiatrické“, které byly zavedeny jako součást chorobopisů. V letech 1981 až 1992 byl zdrojem informací pro zpracování údajů o hospitalizovaných pacientech „Záznam hospitalizace“ se „Speciálním záznamem hospitalizace pro psychiatrii“. Speciální záznam byl v r. 1993 zrušen a údaje o pacientech se získávaly až do r. 2001 pouze ze „Záznamu hospitalizace“, který prošel v r. 1994 obsahovou změnou. Do r. 1997 poskytovala data pouze zdravotnická zařízení resortu zdravotnictví, od r. 1998 byla do informačního systému zahrnuta i zdravotnická zařízení ostatních resortů. „Záznam hospitalizace“ v r. 2002 nahradil Národní registr hospitalizovaných, který je zákonem ustavený zdravotnický registr, data jsou hlášena na formuláři „Hlášení hospitalizace“.
Za jeden případ hospitalizace se považuje každé ukončení hospitalizace (bez ohledu na to, ve kterém roce začala) na jednom oddělení, ať už hospitalizace skončila propuštěním, úmrtím nebo přeložením na jiné oddělení stejného či jiného zdravotnického zařízení. Jsou sledovány všechny hospitalizace osob na území ČR včetně cizinců, bezdomovců a narozených dětí. Jeden pacient může být v jednom roce hospitalizován vícekrát, počet hospitalizací je tedy vyšší než počet hospitalizovaných osob. Údaje uváděné v článku se týkají případů hospitalizací.
Změny v klasifikaci poruch spojených s užíváním alkoholu a dalších drog
V období, za které jsou data prezentována, byly v platnosti čtyři revize mezinárodní klasifikace nemocí (MKN). Nomenklatura a klasifikace poruch spojených s užíváním a závislostí na alkoholu a ostatních drogách prodělaly změny, které se projevují také ve způsobu jejich vykazování (tab. 1).
Table 1. Klasifikace poruch spojených s užíváním alkoholu a ostatních návykových látek podle MKN-7 až MKN-10 Table 1. Classification of alcohol- and substance-related disorders according to ICD-7 to ICD-10 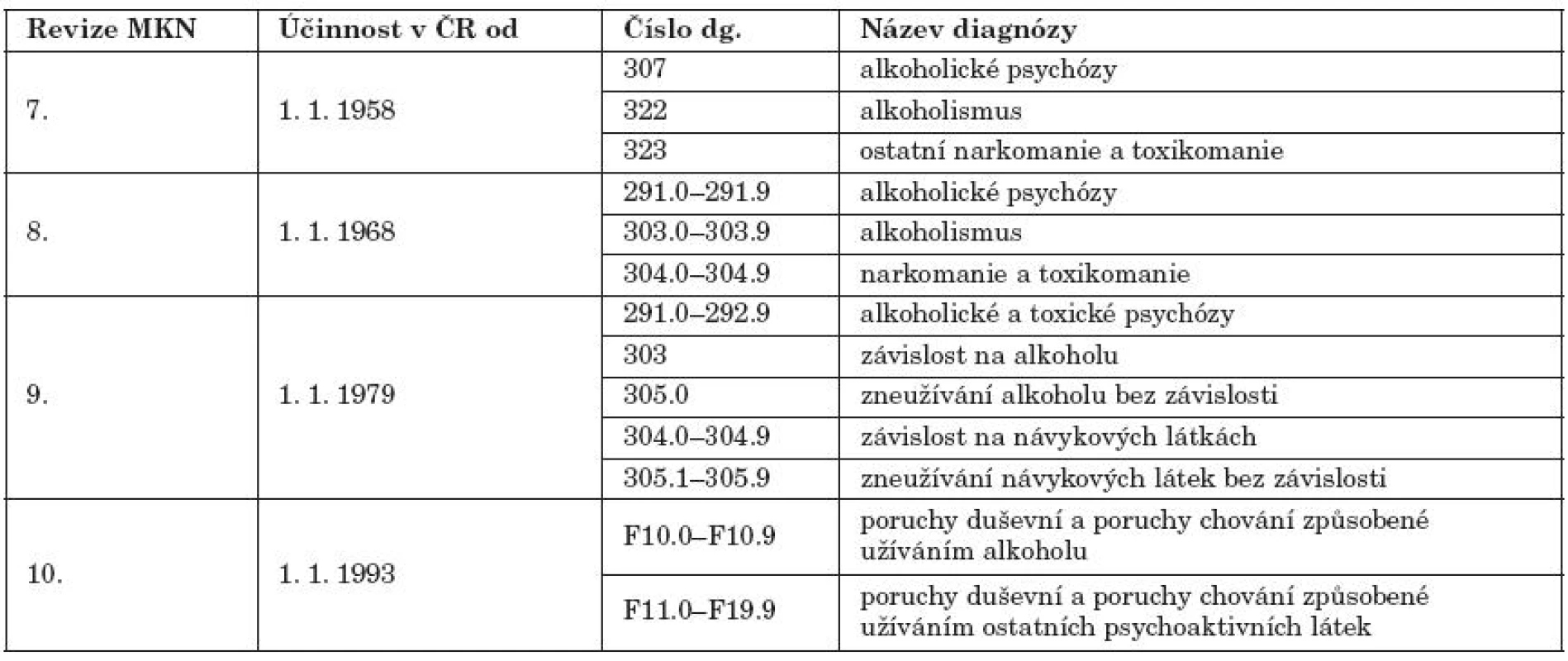
V letech 1959–1972 byly do publikovaných údajů za hospitalizace pro alkoholismus a alkoholové psychózy započítávány také hospitalizace pro ostatní narkomanie a toxikomanie. Pouze v letech 1959–1967 byly hospitalizace v souvislosti s alkoholem a s ostatními návykovými látkami v historických publikacích uvedeny odděleně. Za r. 1973–1978 byly údaje za alkoholismus a alkoholové psychózy na jedné straně a za narkomanie a toxikomanie na druhé straně uváděny zvlášť. V letech 1979–1993 byly do počtu hospitalizací pro závislost na alkoholu, zneužívání alkoholu bez závislosti a alkoholické psychózy započítány také toxické psychózy, samostatně byly publikovány údaje za hospitalizace v souvislosti s ostatními návykovými látkami. Od r. 1994 lze zpracovat údaje o počtu hospitalizací po jednotlivých diagnózách F10–F19.
Výsledky
Síť a lůžkový fond psychiatrických lůžkových zařízení v letech 1958–2008
V r. 1958 bylo v České republice celkem 15 psychiatrických léčeben, z toho 3 pro děti a 12 pro dospělé. V r. 2008 bylo evidováno 19 psychiatrických léčeben, z toho 3 pro děti a 16 pro dospělé. Maxima dosáhl počet léčeben pro dospělé v první polovině tohoto desetiletí, kdy bylo evidováno 17 léčeben, počet psychiatrických léčeben pro děti byl nejvyšší v první polovině 70. let. Počty psychiatrických oddělení nemocnic během celého sledovaného období s drobnými výkyvy rostly, a to z 12 oddělení v r. 1958 na 33 oddělení v r. 2001. Stejný počet oddělení byl až do r. 2005, kdy došlo k mírnému poklesu a v r. 2008 bylo registrováno 32 oddělení.
Nejvyšší podíl lůžek v psychiatrických lůžkových zařízeních měly po celé sledované období psychiatrické léčebny pro dospělé, a to v průměru 85 % z celkového počtu lůžek (obr. 1). V letech 1958–1961 počet lůžek v léčebnách pro dospělé vzrostl z 13 060 na 13 746 lůžek, což je historické maximum, v následujících letech už počet lůžek pouze klesal. Až do r. 1989 bylo snižování mírné (12 552 lůžek v r. 1989). Do r. 1995 poklesl počet lůžek pod 10 000, v následujícím období byl pokles pozvolnější (9 240 lůžek v r. 2008).
Image 1. Vývoj počtu lůžek v psychiatrických léčebnách pro děti i dospělé a na psychiatrických odděleních nemocnic v letech 1958–2008 Fig. 1. Trends in inpatient psychiatric bed capacity for children and adults in 1958–2008 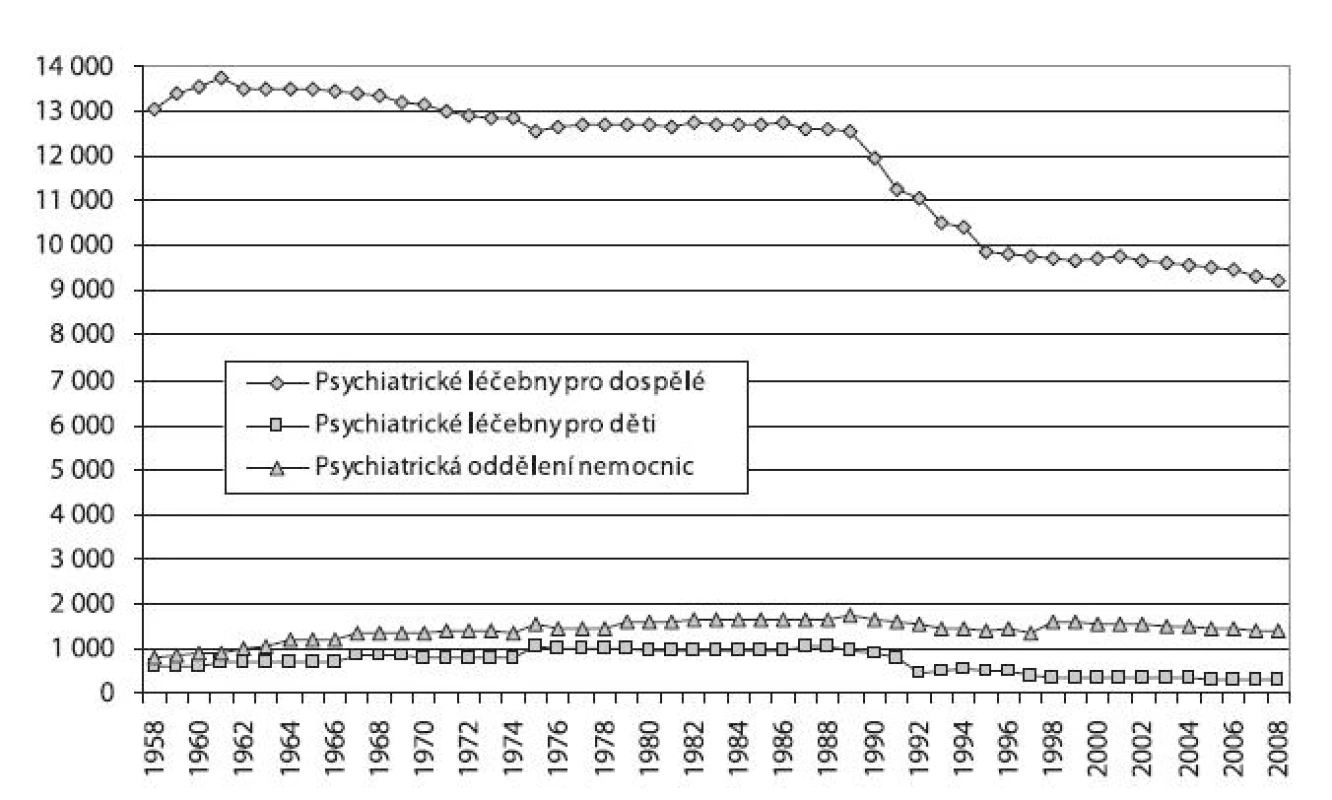
Počet lůžek v psychiatrický léčebnách pro děti je mnohem nižší a podílí se na celkovém počtu psychiatrických lůžek v průměru 5 % – do r. 1988 s drobnými výkyvy mírně rostl, pak došlo k poklesu a v r. 2008 bylo evidováno 300 lůžek.
Zbývajících 10 % lůžek v psychiatrických lůžkových zařízeních připadá na psychiatrická oddělení nemocnic. Jejich počet od r. 1958 (816 lůžek) s drobným kolísáním rostl až do r. 1989 (1 726 lůžek), stejně jako v psychiatrických léčebnách došlo po r. 1989 k poklesu na 1 396 lůžek v r. 2008.
Hospitalizace pro poruchy způsobené užíváním alkoholu
Počty případů hospitalizace pro poruchy způsobené alkoholem od r. 1959 do r. 1989 vzrostly 3krát (z 3 562 případů na 10 826 případů). Po r. 1989 došlo nejprve k významnému úbytku hospitalizací pro poruchy způsobené alkoholem, a to o více než 41 % do r. 1993 (6 360 případů), nejvíce právě v r. 1993, kdy došlo k meziročnímu úbytku hospitalizací o téměř čtvrtinu (jedná se částečně o artificiální pokles, protože dvě psychiatrická zařízení v tomto roce nedodala data). V letech 1994–2005 došlo k opětovnému nárůstu na historické maximum 11 691 případů v r. 2005. Do r. 2008 počty hospitalizací klesly na 10 360 případů. Ve sledovaném období významně narostl počet hospitalizací pro alkohol u žen. V r. 1963 bylo evidováno 188 hospitalizací žen a jejich podíl činil 4,6 %; v r. 2008 to bylo 3 288 případů a podíl žen dosáhl 31,7 %. Počet hospitalizací mužů v uvedeném období vrostl z 3 857 hospitalizací v r. 1963 na 7 072 hospitalizací v r. 2008 (obr. 2).
Image 2. Vývoj počtu hospitalizací pro poruchy způsobené užíváním alkoholu v psychiatrických lůžkových zařízeních podle pohlaví v letech 1963–2008 Fig. 2. Trends in alcohol-related psychiatric hospitalisations by sex in 1963–2008 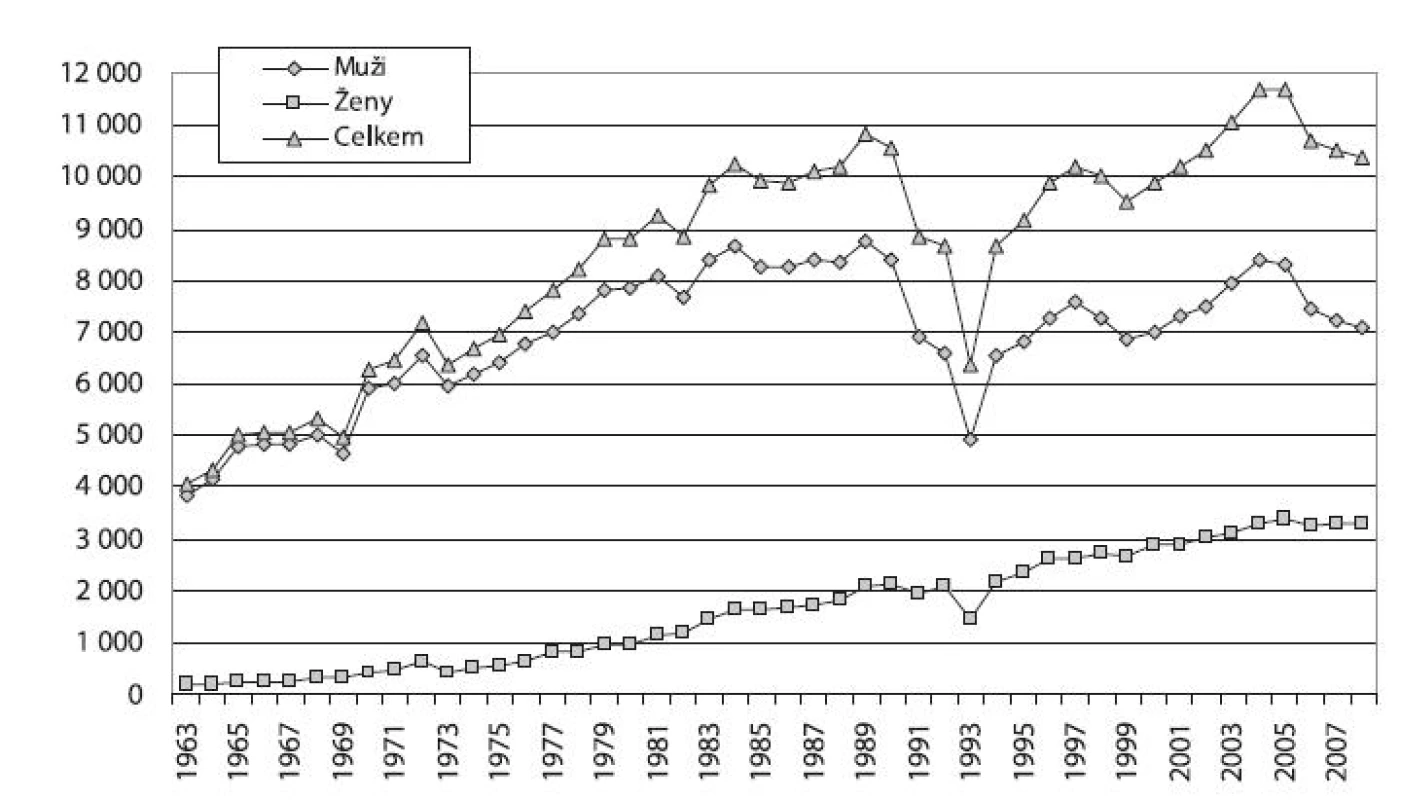
Průměrná ošetřovací doba, která je k dispozici v dostupných zdrojích pouze za období posledních 15 let, se u hospitalizací se základní dg. F10 pohybovala v intervalu 50–55 dnů, s minimem v r. 2007 (48,8 dne) a maximem v r. 1997 (56,3 dne) – obrázek 3.
Image 3. Průměrná ošetřovací doba (ve dnech) hospitalizací se základní diagnózou F10, F11, F15, F19 a F11–F19 v letech 1994–2008 Fig. 3. Average duration (in days) of hospitalisations due to F10, F11, F15, F19 and F11–F19 in 1994–2008 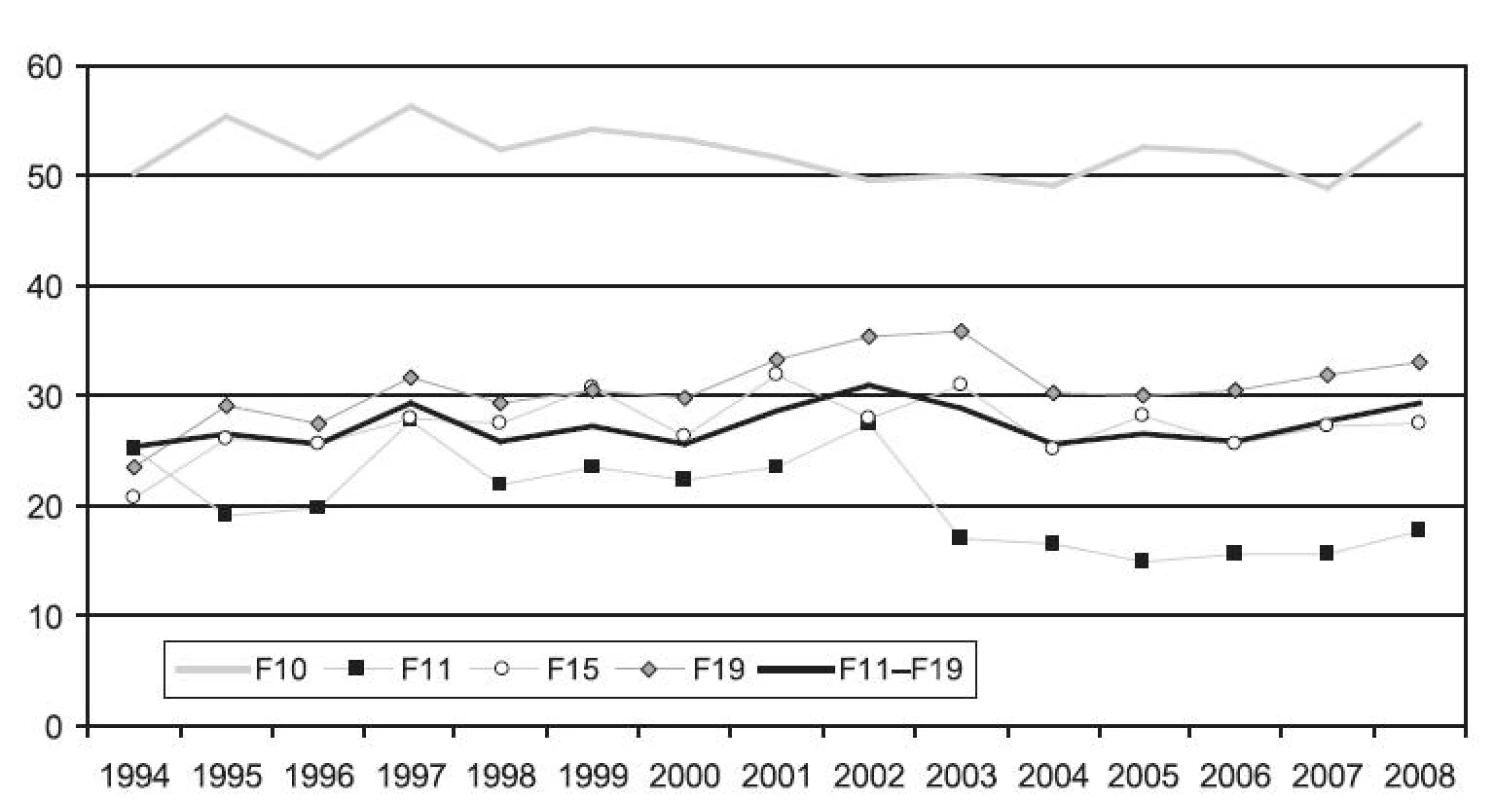
V letech 1963–1972 nelze v dostupných zdrojích oddělit hospitalizace pro alkohol a ostatní drogy. Věkové skupiny 30–39 let a 40–49 let tvořily přibližně stejný podíl (28 %, respektive 29 %), 20–29letí tvořili více než pětinu a mladiství ve věku 15–19 let 3 % hospitalizací. Dětští pacienti do 15 let měli téměř nulový podíl (hospitalizováno bylo v tomto období 28 dětí).
V letech 1973–2008 jsou data dostupná zvlášť pro alkohol. Zatímco v r. 1973 byli nejčetnější skupinou pacienti ve věku 30–39 let, v r. 2008 to byli pacienti ve věku 40–49 let. Vzrostl také podíl pacientů ve věku 50–59 let (z 13 % v r. 1973 na 27 % v r. 2008). Podíl pacientů ve věku 20–29 let se téměř nepřetržitě snižoval (z 21,5 % v r. 1973 na necelých 9 % v r. 2008). Za sledované období bylo evidováno 197 dětských pacientů do 15 let (s podílem těsně nad 0 %) a 4 547 mladistvých ve věku 15–19 let (s podílem 1,3 %) – obrázek 4.
Image 4. Podíl jednotlivých věkových skupin u hospitalizací pro poruchy způsobené užíváním alkoholu v psychiatrických lůžkových zařízeních v letech 1973–2008 Fig. 4. Alcohol-related psychiatric hospitalisations by age group in 1973–2008 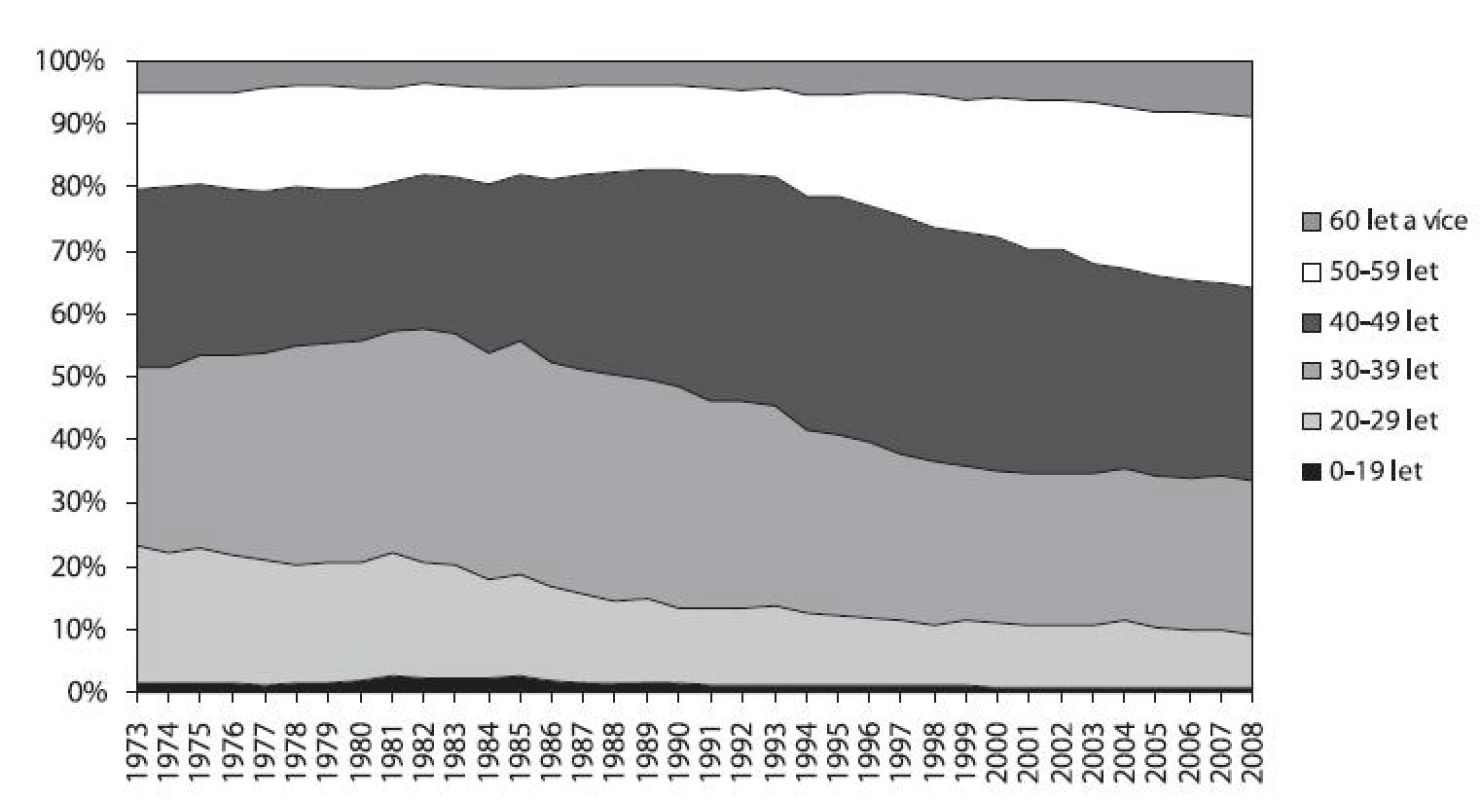
Relativní počet hospitalizací se základní diagnózou F10 v letech 1994–2008, kdy jsou dostupná data, byl nejvyšší u pacientů s trvalým bydlištěm v moravských krajích, a to především ve Zlínském (144 pacientů na 100 tisíc obyvatel), Olomouckém (138 pacientů) a Moravskoslezském kraji (128 pacientů) – obrázek 5.
Image 5. Počet hospitalizací pro poruchy způsobené užíváním alkoholu v psychiatrických lůžkových zařízeních podle kraje trvalého bydliště na 100 tisíc obyvatel v letech 1994–2008 Fig. 5. Alcohol-related psychiatric hospitalisations by region of permanent residence per 100,000 population in 1994–2008 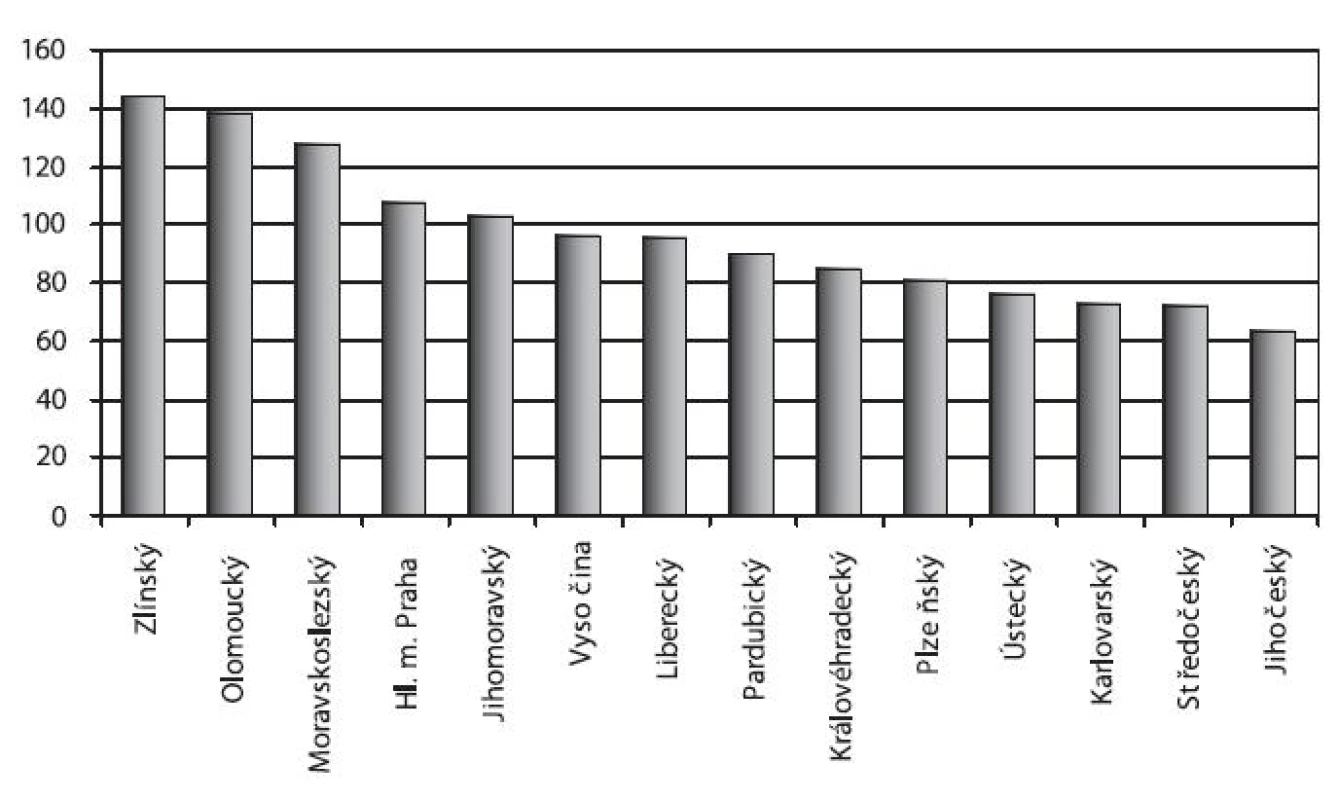
Pozn.: Graf zobrazuje podíl průměrného počtu hospitalizací pro poruchy způsobené alkoholem a průměrného středního stavu obyvatelstva v jednotlivých krajích za roky 1994–2008 vztažený na 100 tisíc obyvatel.Vývoj počtu hospitalizací pro poruchy způsobené užíváním ostatních návykových látek
Na počátku sledovaného období v letech 1959–1967 byl počet hospitalizovaných pro poruchy způsobené ostatními (nealkoholovými) návykovými látkami v psychiatrických lůžkových zařízeních velmi nízký (ročně 65–143 případů). V letech 1968–1972 nejsou údaje o těchto pacientech v dostupných zdrojích uvedeny (jsou zahrnuty do počtu hospitalizací pro alkoholismus, alkoholické psychózy a jiné narkomanie a toxikomanie). Od r. 1973 do r. 1993 se počet pacientů zvýšil a pohyboval se od 600 případů do 1 000 případů za rok. Od r. 1994 se počet hospitalizací začal dramaticky zvyšovat – již v r. 1994 meziročně vzrostl na téměř dvojnásobek (z 615 případů na 1 131 případů) a v r. 2000 stoupl na 5 076 případů. V letech 2001–2002 došlo k výrazném poklesu hospitalizací, který byl dán především úbytkem pacientů s diagnózou F11 (poruchy způsobené užíváním opiátů a opioidů) – viz dále). Od r. 2003 počet pacientů hospitalizovaných pro poruchy způsobené užíváním nealkoholových drog opět vzrostl o více než 42 %, na 5 264 případů v r. 2008 (obr. 6). Hospitalizace v důsledku užívání drog byly častější u mužů než u žen, a to v celém sledovaném období. Podíl mužů se pohyboval v průměru kolem 68 %, počet hospitalizovaných případů vzrostl v letech 1973–2008 téměř 8krát u mužů a více než 9krát u žen.
Image 6. Vývoj počtu hospitalizací pro poruchy způsobené užíváním ostatních návykových látek v psychiatrických lůžkových zařízeních podle pohlaví v letech 1973–2008 Fig. 6. Trends in psychiatric hospitalisations related by other (non-alcohol) substances by sex in 1973–2008 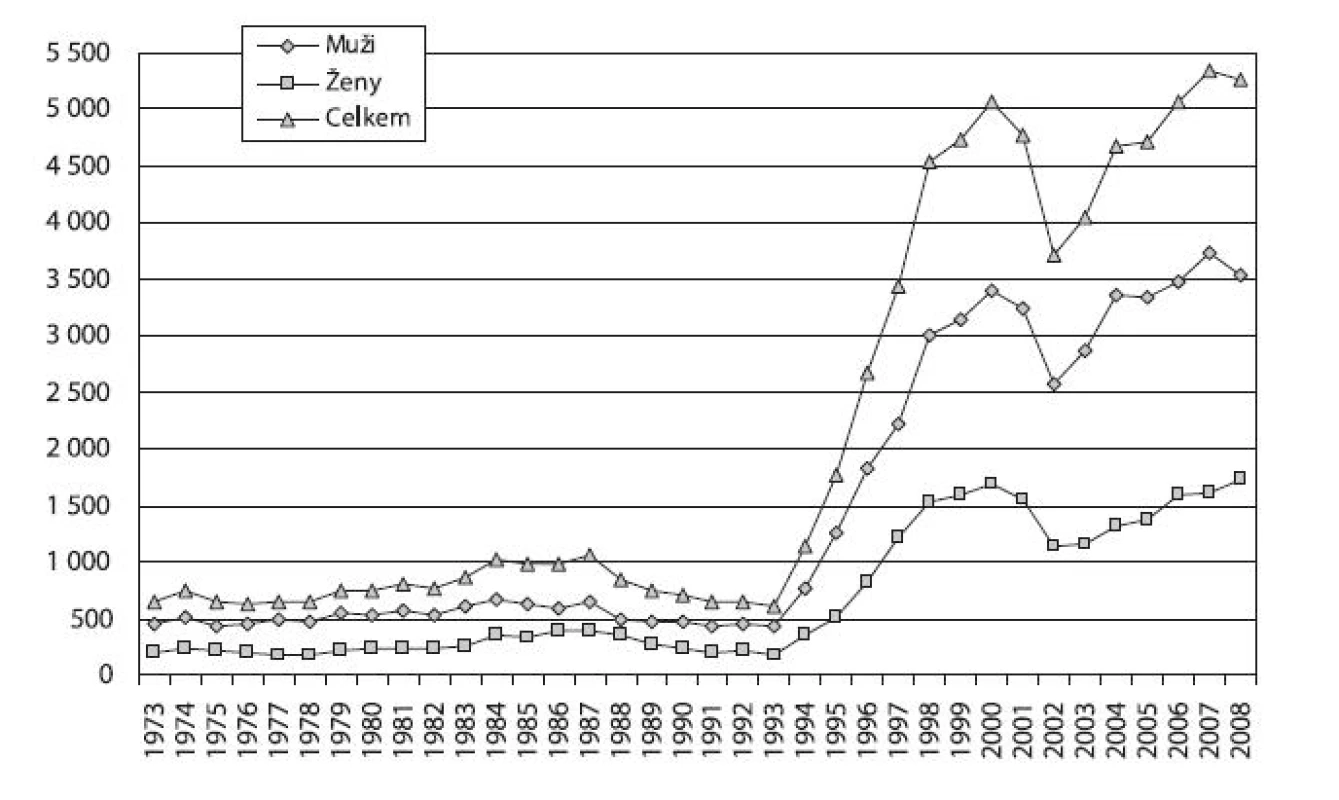
Průměrná ošetřovací doba hospitalizací souvisejících s žíváním nealkoholových drog se ve sledovaném období pohybovala mezi 25–30 dny (viz obr. 3).
Věk pacientů hospitalizovaných v letech 1973–2008 pro poruchy způsobené užíváním ostatních návykových látek je ve srovnání s uživateli alkoholu v průměru nižší. Největší a rostoucí podíl na hospitalizacích měli pacienti ve věku 20–29 let. Další nejvyšší podíl tvořili mladiství, a to zejména v polovině 90. let (36 % v r. 1997), do r. 2008 ale klesl na necelých 15 %. Podíl dětských pacientů se pohyboval od 0,2 % do 2,2 % a celkem bylo léčeno 592 dětí (obr. 7).
Image 7. Podíl jednotlivých věkových skupin u hospitalizací pro poruchy způsobené užíváním ostatních návykových látek v psychiatrických lůžkových zařízeních v letech 1973–2008 Fig. 7. Substance-related psychiatric hospitalisations by age group in 1973–2008 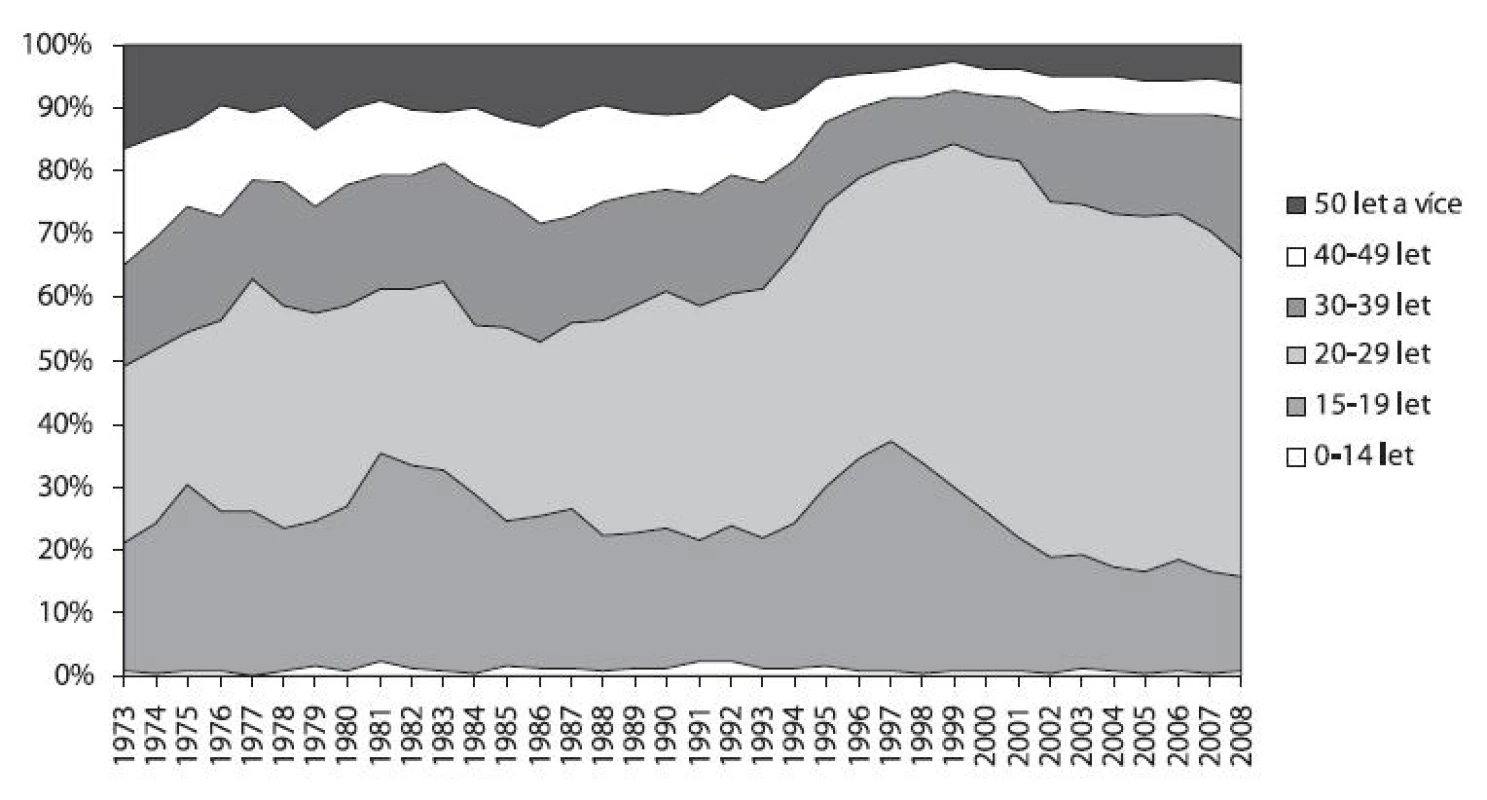
Počty hospitalizací pro poruchy způsobené ostatními návykovými látkami podle jednotlivých látek, respektive jim odpovídajících diagnóz, jsou k dispozici od r. 1994. Nejčetnějšími diagnózami byly poruchy duševní a poruchy chování způsobené užíváním opiátů a opioidů (dg. F11), stimulancií (dg. F15) a užíváním více drog a jiných psychoaktivních látek (dg. F19) – obrázek 8.
Image 8. Vývoj počtu hospitalizací pro poruchy způsobené užíváním opiátů a opioidů (dg. F11), ostatních stimulancií (dg. F15) a více drog a jiných psychoaktivních látek (dg. F19) v letech 1994–2008 Fig. 8. Trends in hospitalisations due to disorders caused by the use of opiates and opioids (F11), psychostimulants (F15) and multiple drugs and other psychoactive substances (F19) in 1994–2008 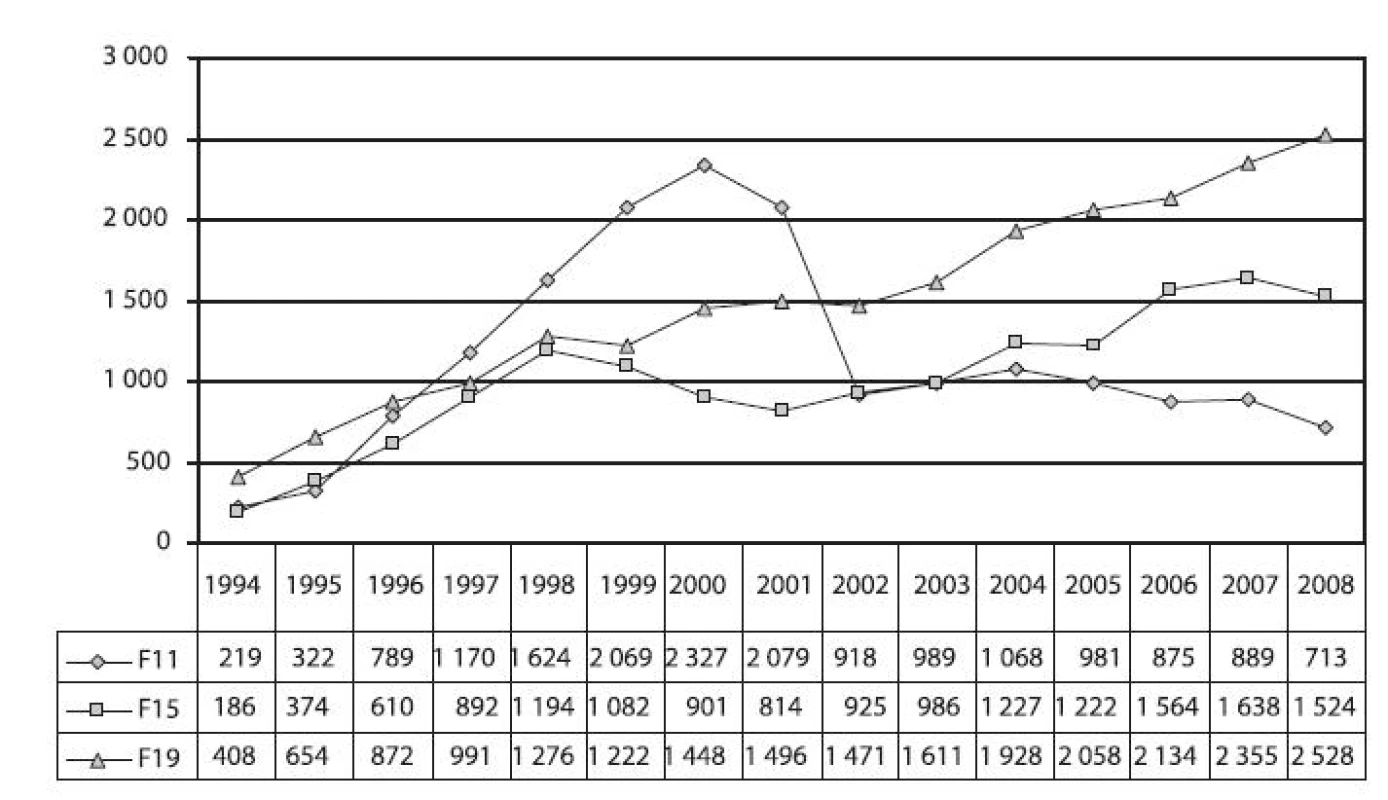
Počty hospitalizací pro poruchy způsobené užíváním opiátů a opioidů od r. 1994 plynule rostly až do r. 2000, kdy jejich počty dosáhly maxima a za toto období zaznamenaly více než 10násobný nárůst (z 219 na 2 327 případů). V letech 2001–2002 došlo k významnému poklesu počtu případů s diagnózou F11 o téměř 61 % (na 918 případů v r. 2002) a do r. 2008 došlo k dalšímu poklesu na 713 případů. Muži tvořili téměř 70 % a poměr pohlaví se během sledovaného období neměnil. Nejčastěji byli hospitalizováni pacienti ve věku 20–29 let, kteří tvořili téměř 65 % hospitalizací a mladiství ve věku 15–19 let, kteří tvořili více než pětinu z celkového počtu hospitalizací s diagnózou F11. Pacienti ve věku 30–39 let představovali desetinu případů. Dětští pacienti do 15 let věku tvořili v uvedeném období celkem 0,3 % (absolutně 53 případů).
Průměrná ošetřovací doba se u diagnózy F11 pohybovala až do r. 2002 mezi 20–25 dny, v r. 2003 významně meziročně klesla o 10,5 dne na 17 dnů a přibližně stejná zůstala až do r. 2008 (viz obr. 3).
Počty hospitalizací pro poruchy způsobené užíváním stimulancií jiných než kokain (F15) se v letech 1994–2008 zvýšily více než 8násobně (ze 186 případů na 1 524 případů), i přes krátké období mírného poklesu v letech 1998–2001. Muži tvořili ve sledovaném období v průměru 65 % případů (68 % v r. 1994 a 64 % v r. 2008). Necelých 56 % pacientů se základní diagnózou F15 bylo ve věku 20–29 let a téměř třetinu tvořili mladiství ve věku 15–19 let. Pacienti ve věku 30–39 let se podíleli na celkovém počtu hospitalizací 13 %. Děti do 15 let tvořily 0,4 % (absolutně 65 případů).
Průměrná ošetřovací doba u diagnózy F15 rostla až do r. 2001, kdy dosáhla maxima (31,9 dne). V následujících letech klesla a pohybovala se pod hranicí 30 dnů (viz obr. 3).
Počty hospitalizací pro poruchy způsobené užíváním více drog a jiných psychoaktivních látek (F19) rostly téměř plynule po celé sledované období a jejich počet se zvýšili 6,2krát. Častěji byli opět hospitalizováni muži, a to v 71 % případů. Polovina hospitalizovaných pacientů se základní diagnózou F19 byla ve věku 20–29 let a téměř pětinu tvořili mladiství ve věku 15–19 let. Čtvrtinu tvořili pacienti ve věku 30–49 let. Děti do 15 let tvořily 0,5 % hospitalizací (absolutně 121 případů) – obrázek 8.
Počty hospitalizací pro poruchy způsobené ostatními psychoaktivními látkami dosáhly v letech 1994–2008 řádově nižšího počtu (obr. 9).
Image 9. Vývoj počtu hospitalizací pro poruchy způsobené užíváním kanabinoidů (dg. F12), sedativ a hypnotik (dg. F13), kokainu (dg. F14), halucinogenů (dg. F16), tabáku (dg. F17) a těkavých látek (dg. F18) Fig. 9. Trends in hospitalisations due to disorders caused by the use of cannabinoids (F12), sedatives and hypnotics (F13), cocain (F14), psychedelic drugs (F16), tobacco (F17) and volatile substances (F18) 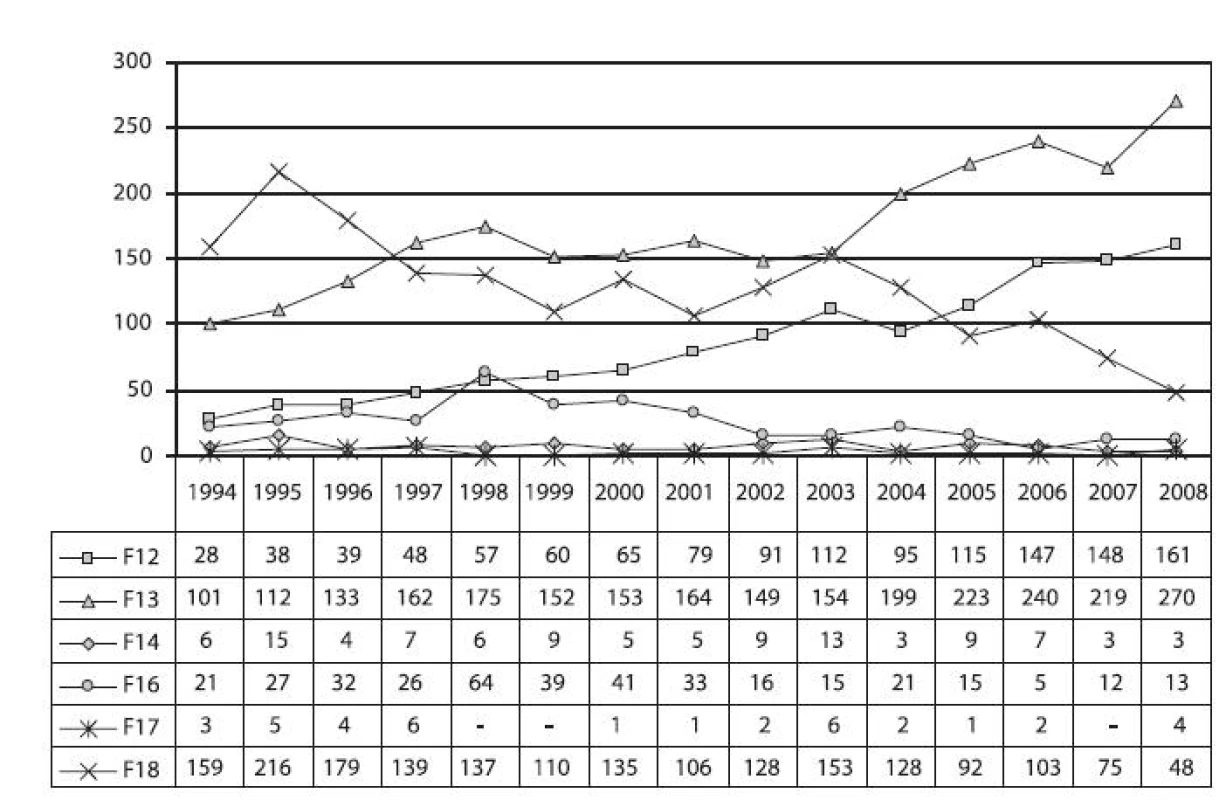
Hospitalizace v důsledku užívání kanabinoidů (F12), sedativ a hypnotik (F13) a těkavých látek (F18) byly četnější (desítky až 200–300 hospitalizací ročně). Počty hospitalizací pro poruchy způsobené užíváním kokainu (F14) a halucinogenů (F16) byly ve sledovaném období velmi nízké a ve většině sledovaných let se počty léčených pacientů pohybovaly v jednotkách u kokainu a v počtu 10–40 případů u halucinogenů. Pro duševní poruchy a poruchy chování způsobené užíváním tabáku (F17) byly hospitalizovány jen ojedinělé případy ročně.
Muži tvořili většinu pacientů u kokainu (70 %), halucinogenů (80 %), konopných drog (81 %) a těkavých látek (90 %). Naopak ženy tvořily většinu (v průměru 65 %) pacientů u hospitalizací v důsledku užívání sedativ a hypnotik.
Z hlediska věku byly nejčastěji hospitalizovány osoby ve věku 20–29 let, s výjimkou hospitalizací u sedativ a hypnotik (viz dále). U konopí tvořil podíl osob ve věku 20–29 let 45 %, u kokainu 42 %, u halucinogenů 43 % a u těkavých látek 45 % pacientů. Osoby do 20 let tvořily 43 % hospitalizovaných u konopných drog, 41 % u halucinogenů a 35 % u těkavých látek; u kokainu tvořily osoby do 20 let 26 % hospitalizací. Ve věku 30–39 let bylo evidováno 7 % hospitalizací u konopných látek, 17 % u kokainu, 8 % u halucinogenů a 15 % u těkavých látek. Osoby hospitalizované pro poruchy způsobené užíváním kokainu a těkavých látek byly tedy starší než pacienti užívající konopné drogy a halucinogeny.
Pacienti léčení pro poruchy spojené s užíváním sedativ a hypnotik vykazovali podle věku výrazně odlišné charakteristiky. Nejvíce léčených pacientů se základní diagnózou F13 bylo ve věku 40–49 let (více než čtvrtina) a ve věku 50–59 let (více než pětina), osoby do 20 let tvořily 5 % hospitalizací.
Relativní počet hospitalizací v důsledku užívání drog v letech 1994–2008 byl nejvyšší u pacientů s trvalým bydlištěm v Praze (92 pacientů na 100 tisíc obyvatel kraje) a v Ústeckém kraji (88 pacientů). S odstupem následoval Karlovarský (42 pacientů) a Středočeský kraj (37 pacientů) – obrázek 10.
Image 10. Počet hospitalizací pro poruchy způsobené užíváním drog v psychiatrických lůžkových zařízeních podle kraje trvalého bydliště na 100 tisíc obyvatel v letech 1994–2008 Fig. 10. Drug-related psychiatric hospitalisations by region of permanent residence per 100,000 population in 1994–2008 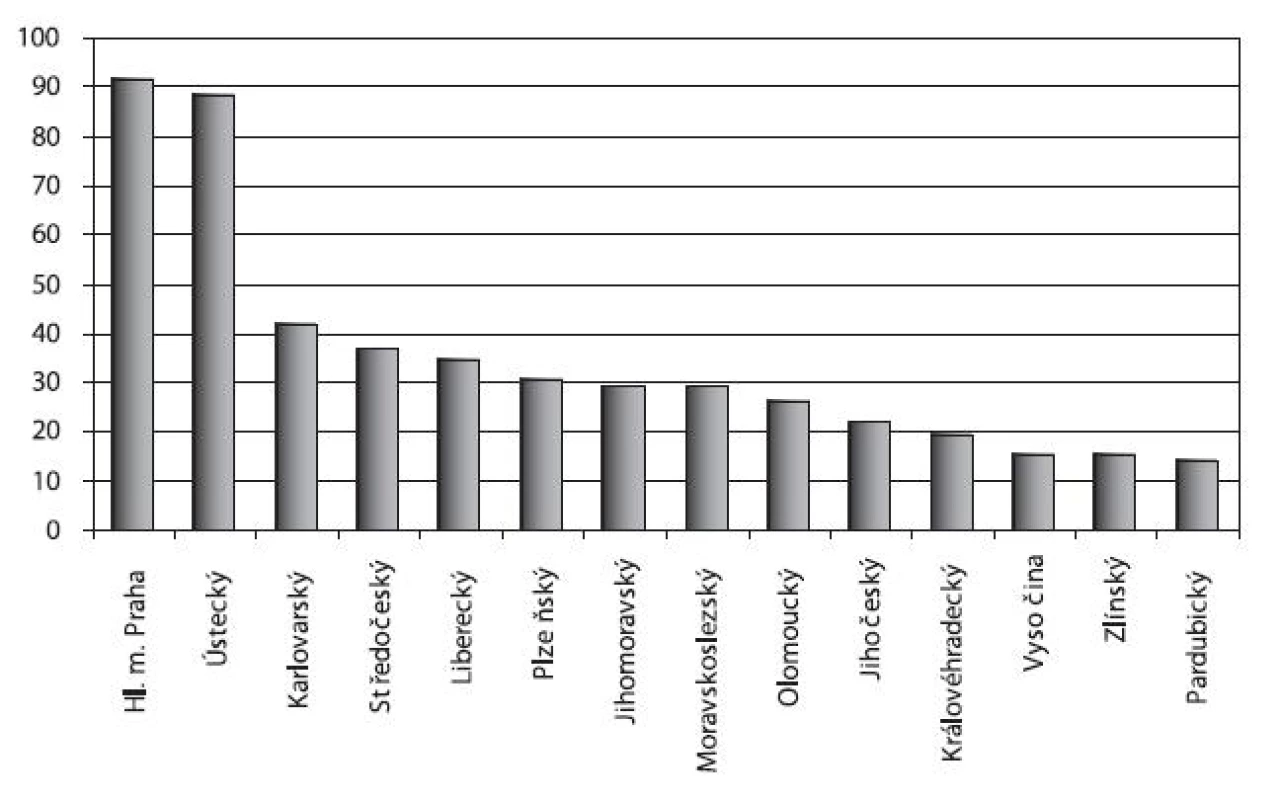
Pozn.: Graf zobrazuje podíl průměrného počtu hospitalizací pro poruchy způsobené drogami a průměrného středního stavu obyvatelstva v jednotlivých krajích za r. 1994–2008 vztažený na 100 tisíc obyvatel.Diskuse
Zatímco v oblasti nelegálních drog a těkavých látek byly v 90. letech minulého století zavedeny další monitorovací a hlásné systémy dat, v oblasti užívání alkoholu zůstává systém zdravotnické statistiky koordinovaný ÚZIS prakticky jediným zdrojem informací o léčených případech. V polovině 90. let došlo k rozvoji sítě programů především nestátních nezdravotnických organizací poskytujících služby uživatelům nealkoholových (nelegálních) drog, tj. kontaktních center a terénních programů, terapeutických komunit, doléčovacích programů apod. [1, 4, 3], zatímco v síti zdravotnických zařízení došlo k redukci jejich počtu i kapacity. Zdravotnická zařízení jsou přitom primárními či výhradními poskytovateli péče uživatelům alkoholu.
Lůžkový fond v psychiatrických lůžkových zařízeních dosáhl největšího objemu v 60. letech minulého století. Naopak největší pokles počtu lůžek byl zaznamenán v první polovině 90. let, což do značné míry kontrastuje s růstem počtu hospitalizací v důsledku užívání alkoholu a především nealkoholových drog, ke kterému došlo právě v 90. letech minulého století.
Pozorované trendy mohou být do jisté míry artefaktem způsobeným změnami v hlásném systému zdravotnické statistiky a v klasifikaci poruch spojených s užíváním návykových látek ve čtyřech revizích MKN, které byly ve sledovaném období v platnosti. Tyto změny jsou viditelné především jako krátkodobé výkyvy v pozorovaných trendech a na dlouhodobý vývoj velmi pravděpodobně neměly podstatný vliv. Navíc, dvě změny MKN v letech 1968 a 1993 spadají do období významných historických celospolečenských událostí a změn, jejichž odraz je možné pozorovat zejména v trendech hospitalizací pro poruchy spojené s užíváním alkoholu.
Počet hospitalizací pro poruchy způsobené alkoholem rostl v celém sledovaném období již od konce 50. let minulého století. Po období stabilizace koncem 60. let a jejich snížení v r. 1969 došlo v 70. letech ke strmému růstu hospitalizací pro alkohol. Meziroční pokles nastal pouze v r. 1973, kdy došlo k oddělení vykazování hospitalizací pro jiné narkomanie a toxikomanie od hospitalizací pro alkoholismus a alkoholové psychózy.
Na počátku 90. let došlo v krátkém období k výraznému poklesu hospitalizací pro alkohol, který byl podle sledovaných dat o důvodu přijetí téměř z poloviny dán snížením počtu hospitalizací na základě výměru okresního národního výboru (později okresního úřadu) a na základě soudního rozhodnutí o výkonu protialkoholního ochranného léčení. Dále se na tomto poklesu velmi pravděpodobně odrazily také změny v síti lůžkových psychiatrických zařízení (zejména pokles lůžkové kapacity) a v organizaci a financování léčebné péče, které nastaly na počátku 90. let minulého století. Po r. 1993 následuje opět období růstu, historického maxima bylo dosaženo v r. 2005.
Většina výkyvů ve vývoji počtu hospitalizací pro alkohol byla způsobena muži. Počet i podíl žen ve sledovaném období naopak plynule rostl, a to z cca 5 % na začátku sledovaného období na přibližně třetinu v r. 2008. Hospitalizovaní uživatelé alkoholu v letech 1973–2008 stárli, na konci sledovaného období byli nejčetnější věkovou skupinou 40–49letí, ve věku 30–59 let bylo evidováno více než 80 % hospitalizací.
Údaje o délce hospitalizace jsou k dispozici až od r. 1994. Je nicméně patrné, že průměrná délka hospitalizace pro poruchy spojené s alkoholem je přibližně o 20 dní delší než průměrná délka hospitalizace na nealkoholové návykové látky a v průběhu sledovaného období (s výjimkou hospitalizací v souvislosti s opiáty) se významněji nezměnila.
Do r. 1993 byl počet hospitalizací pro poruchy způsobené nealkoholovými drogami 5–10krát nižší než počet hospitalizací v důsledku užívání alkoholu. Od r. 1994 došlo k dramatickému nárůstu počtu hospitalizací v důsledku užívání nealkoholových drog, ke konci sledovaného období je jejich počet ve srovnání s alkoholem poloviční. Tento nárůst souvisí především s prudkým rozšířením heroinu od poloviny 90. let minulého století a s (dalším) rozšířením užívání metamfetaminu (pervitinu).
V období komunismu byly nealkoholové drogy zneužívány ve formě léků, ať už se stimulačním nebo tlumivým účinkem [13, 14, 12, 16, 7]. Od 70. let minulého století se na území dnešní ČR objevuje užívání metamfetaminu (pervitinu). V 80. letech minulého století zaujal pervitin (vedle léků a podomácku vyráběného opiátu „braunu“, tj. směsi hydrokodonu připravované z léků obsahujících kodein) dominantní postavení na tehdejší drogové scéně [15, 16, 4, 2]. Heroin se v ČR rozšířil v polovině 90. let – ještě v r. 1994 se hovoří o rozšíření heroinu v ČR jako o možném riziku [2]. Od svých počátků v ČR je užívání pervitinu, podobně jako užívání „braunu“ a později heroinu, spojeno s injekčním užíváním.
Od r. 2002 byla u hospitalizací pro poruchy způsobené nealkoholovými drogami nejčastější dg. F19-poruchy duševní a poruchy chování způsobené užíváním více drog a jiných psychoaktivních látek. Jak vyplynulo z průzkumu v ambulantních zařízeních oboru psychiatrie [8], zahrnuje tato diagnostická jednotka různé kombinace především konopných drog, pervitinu, alkoholu, ale i heroinu a benzodiazepinů.
Tři nejčastěji se vyskytující diagnózy související s nealkoholovými drogami – F11, F15 a F19 zahrnují drogy, které spadají do definice tzv. problémového užívání drog – opiáty, drogy amfetaminového typu (tj. v ČR téměř výhradně pervitin) a polyvalentní užívání drog, které zpravidla zahrnuje také užívání předchozích dvou v kombinaci s ostatními látkami. Součástí evropské definice problémového užívání drog je také dlouhodobé a/nebo pravidelné užívání kokainu či cracku – v ČR je ovšem počet uživatelů kokainu v kontaktu s pomáhajícími službami stále natolik nízký (což dokládá i nízký počet hospitalizací v souvislosti s kokainem), že je nemožné jejich celkový počet odhadnout. Podle odhadů bylo v ČR v posledních letech 30–32 tisíc problémových uživatelů drog, z toho cca 2/3 tvoří uživatelé pervitinu a 1/3 uživatelé opiátů [6, 7].
K nejvýraznější změně došlo v posledním desetiletí u počtu hospitalizací pro opiáty – v letech 2000–2002 klesl jejich počet o více než polovinu. Tento trend velmi významně koreluje s nástupem substituční léčby jako standardní léčebné metody v ČR od r. 2000 a s rozšiřováním počtu substitučních center i substituovaných pacientů [9, 7] – lze tedy předpokládat, že došlo k odlivu pacientů se závislostí na opiátech z lůžkové do ambulantní péče, kde je substituční léčba poskytována, a tento odliv se pravděpodobně projevil také poklesem průměrné délky hospitalizace pro opiáty v r. 2003.
Prezentovaná data o hospitalizacích v důsledku užívání nealkoholových drog jsou v souladu s daty z Registru žadatelů o léčbu hygienické služby [11]. Registr žadatelů o léčbu sleduje případy podle primární drogy, polyvalentní užívání drog tedy nezachycuje jako samostatnou kategorii. Nejčetnějšími primárními drogami žadatelů o léčbu jsou dlouhodobě, stejně jako v případě hospitalizací (s výjimkou kombinace látek), uživatelé stimulancií (pervitinu), opiátů a konopných drog.
Z hlediska základních demografických charakteristik lze hospitalizované uživatele návykových látek aktuálně rozdělit na tři skupiny:
- uživatele alkoholu s podílem mužů cca 70% a nejvyšším podílem osob ve věku 40–49 let,
- uživatele sedativ a hypnotik s podílem žen cca 65% a nejvyšším podílem osob opět ve věku 40–49 let,
- uživatele ostatních návykových látek, především nelegálních drog a těkavých látek, s podílem mužů cca 70–90% a s maximem ve věku 20–29 let.
Závěr
Uživatelé návykových látek, nejdříve alkoholu a později také nealkoholových drog, jsou v systému zdravotnické statistiky ČR sledování historicky od r. 1959. Zdravotnická zařízení zůstávají prakticky jediným zdrojem dat o uživatelích alkoholu v léčbě i v současné době, zatímco v oblasti léčby nealkoholových drog, především nelegálních drog a těkavých látek, existují od 90. let minulého století i další monitorovací a hlásné systémy.
Vzhledem k ednoznačně vymezené metodice sběru údajů o hospitalizacích a jasné definici poruch spojených s užíváním návykových látek si systém zdravotnické statistiky i přes změny klasifikací a přes společenské změny ve sledovaném období zachoval značnou míru konzistence a srovnatelnosti dat.
Informace o hospitalizovaných uživatelích návykových látek tak, jak jsou zachyceny ve zdravotnické statistice, respektive Národním zdravotnickém informačním systému, poskytují cenný příspěvek k souboru informací o užívání drog a jeho následcích v ČR a jsou v souladu s popisem epidemiologické situace a trendy pozorovanými v jiných zdrojích.
Grantová podpora: Interní grantová agentura Ministerstva zdravotnictví ČR, reg. č. IGA 10034-4 (Společenské náklady zneužívání tabáku, alkoholu a nelegálních drog v ČR)
Do redakce došlo dne 28. 5. 2010.
Adresa pro koresponddenci:
MUDr. Viktor Mravčík
Národní monitorovací středisko pro drogy a drogové závilosti
Úřad vlády České republiky
Vladislavova 4
118 01 Praha 1
e-mail: mravcik.viktor@vlada.cz
Sources
1. Bém, P. Složky systému péče v ČR. In: Kalina, K. et al. (Ed.) Drogy a drogové závislosti – mezioborový přístup 2, Praha: Úřad vlády ČR, 2003, p. 155–158.
2. Hampl, K. Substance abuse in the Czech Republic. In Skála, J., Kalina, K., Bém, P., (Eds.) Substance abuse in the Czech Republic, Prague: International institutes on the prevention and treatment of alcoholism and drug dependence, 1994, p. 28–36. http://www.drogy-info. cz/index.php/publikace/e_publikace/substance_abuse_in_the_czech_republic_1994 (retrieved 2010-05-01).
3. Kalina, K. Developing the System of Drug Services in the Czech Republic. Journal of Drug Issues, 2007, 37, 1, p. 181–204.
4. Kalina, K., Bém, P. Drug problems and drug policy in the Czech Republic. In Skála, J., Kalina, K., Bém, P., (Eds.) Substance abuse in the Czech Republic, Prague: International institutes on the prevention and treatment of alcoholism and drug dependence, 1994, p. 37–44. http://www.drogy-info.cz/index.php/publikace/e_ publikace/substance_abuse_in_the_czech_republic_1994 (retrieved 2010-05-01).
5. Kalina, K., Douda, I., Klímová, H., Krombholz, J., Popov, P., Růžička, J., Vodňanská, J. Spravedlivý jako palma kvést bude. Jaroslav Skála – zakladatel české adiktologie. Zaostřeno na drogy, 2008, 6, 1, p. 1–12.
6. Mravčík, V., Lejčková, P., Korčišová, B. Prevalenční odhady problémových uživatelů drog v ČR – souhrnný článek. Adiktologie, 2005, 5, 1, p. 13–20.
7. Mravčík, V., Pešek, R., Škařupová, K., Orlíková, B., Škrdlantová, E., Šťastná, L., Kiššová, L., Běláčková, V., Gajdošíková, H., Vopravil, J. Výroční zpráva o stavu ve věcech drog v České republice v roce 2008. Praha: Úřad vlády ČR, 2009, p. 24.
8. Národní monitorovací středisko pro drogy a drogové závislosti. Sonda do AT péče v oboru adiktologie. Notes: Unpublished, 2009.
9. Nechanská, B. Údaje v Národním registru uživatelů lékařsky indikovaných substitučních látek – rok 2009. Praha: ÚZIS ČR, 2010, p. 1–11.
10. Skála, J. Historie léčby závislosti v České republice. In Kalina, K. et al., (Ed.) Drogy a drogové závislosti – mezioborový přístup 2, p. 91–96. Praha: Úřad vlády ČR, 2003.
11. Studničková, B., Petrášová, B. Výroční zpráva ČR 2008. Incidence, prevalence, zdravotní dopady a trendy léčených uživatelů drog. Praha: Hygienická stanice hl. m. Prahy, Centrální pracoviště drogové epidemiologie, 2009.
12. Urban, E. Toxikománie. 1. edn, Praha: Avicenum, 1973.
13. Vondráček, V., Prokůpek, J., Fischer, R. Ahrenbergová, M. Recent Patterns of Addiction in Czechoslovakia. Brit. J. Psychiatr., 1968, 114, p. 285–292.
14. Vondráček, V. Antihypnotika. In Riedl, O., Vondráček. V. a kol., (Eds.) Klinická toxikologie. Praha: Avicenum, 1971.
15. Vojtík, V., Břicháček, V. Mládež ohrožená toxikomanií. Praha, Výzk. ústav psychiatrický, edice Zprávy 80, 1987.
16. Zábranský, T. Methamphetamine in the Czech Republic. Journal of Drug Issues, 2007, 37, 1, p. 155–180.
Labels
Hygiene and epidemiology Medical virology Clinical microbiology
Article was published inEpidemiology, Microbiology, Immunology

2011 Issue 1-
All articles in this issue
- Účinnost tří nových odvšivovacích přípravků na veš dětskou (Pediculus capitis L.) v in vitro testech – krátké sdělení
- Lymská borelióza a demyelinizačné ochorenie CNS
- Hrabák J., Žemličková H., Bergerová T., Urbášková P.: Interpretation of the Susceptibility Test Results in Enterobacteria Producing 3rd- and 4th-Generation Cephalosporin- or Carbapenem-Hydrolyzing β-Lactamases
- Antibiotická rezistence Streptococcus pneumoniae a Streptococcus pyogenes v letech 1996–2009
- Lůžková péče o uživatele a závislé na návykových látkách v ČR ve zdravotnické statistice od r. 1959
- Laboratórna diagnostika pandemickej chrípky na Odbore lekárskej mikrobiológie Regionálneho úradu verejného zdravotníctva so sídlom v Banskej Bystrici v sezóne 2009/2010
- Novinky na poli poliomyelitidy – krátké sdělení
- Epidemiology, Microbiology, Immunology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Antibiotická rezistence Streptococcus pneumoniae a Streptococcus pyogenes v letech 1996–2009
- Lymská borelióza a demyelinizačné ochorenie CNS
- Hrabák J., Žemličková H., Bergerová T., Urbášková P.: Interpretation of the Susceptibility Test Results in Enterobacteria Producing 3rd- and 4th-Generation Cephalosporin- or Carbapenem-Hydrolyzing β-Lactamases
- Laboratórna diagnostika pandemickej chrípky na Odbore lekárskej mikrobiológie Regionálneho úradu verejného zdravotníctva so sídlom v Banskej Bystrici v sezóne 2009/2010
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

