-
Medical journals
- Career
Plastika tříselné kýly a laparoskopická radikální extraperitoneální prostatektomie
: Petr Stránský; Tomáš Ürge; Ivan Trávníček; Tomáš Pitra; Hana Sedláčková; Milan Hora
: Urologická klinika LF UK a FN Plzeň
: Ces Urol 2019; 23(4): 333-340
: Original Articles
Cíl: Laparoskopická plastika tříselné kýly je dnes standardní operační technikou z hlediska bezpečnosti, efektivity i případného rizika recidiv. Autoři prezentují možnost provedení plastiky tříselné kýly v kombinaci s laparoskopickou radikální extraperitoneální (preperitoneální) prostatektomií.
Materiál a metoda: V období od června 2012 do srpna 2019 bylo na našem pracovišti provedeno deset laparoskopických radikálních extraperitoneálních prostatektomií se současnou plastikou tříselné kýly. Ve většině případů byla k plastice kýly použita samofixační polypropylénová síťka Pro Grip™ Covidien™ s polylaktátovými úchyty.
Výsledky: Průměrný věk pacientů 67 let (rozmezí 61–73 let), předoperační hodnota PSA 10,29 µg/l (rozmezí 4,60–16,35 µg/l), operační čas 155 minut (roz ‑ mezí 107–190 min.), průměrná krevní ztráta 470 ml (rozmezí 100–900 ml), hmotnost prostaty 60 g (roz ‑ mezí 32–136 g), doba hospitalizace 7,8 (rozmezí 5–13) dne. Pánevní lymfadenektomie byla provedena ve dvou případech. Recidivu kýly ani infekci síťky jsme u našich pacientů nezaznamenali.
Závěr: Kombinace laparoskopické radikální extraperitoneální prostatektomie a plastiky tříselné kýly je bezpečná a efektivní metoda. Pacient profituje pouze z jedné celkové anestezie, operace kýly je relativně jednoduchá, umístění síťky nevyžaduje dodatečnou suturu nebo klipování, extraperitoneální přístup eliminuje kontakt se střevem, nevznikají srůsty. Plastiku kýly provádíme po dokončení radikální prostatektomie (a pánevní lymfadenektomie). Současná plastika třísla neovlivní dle našich zkušeností onkologické ani funkční výsledky radikální prostatektomie.
Klíčová slova:
tříselná kýla – laparoskopie – radikální prostatektomie
ÚVOD
Laparoskopická radikální extraperitoneální prostatektomie je dnes popisována jako bezpečná a efektivní operace v léčbě lokalizovaného karcinomu prostaty (1, 2, 3, 4).
Dle literárních údajů je tříselná kýla detekována až u jedné třetiny pacientů podstupujících radikální prostatektomii (5, 6). Současná plastika tříselné kýly a prostatektomie byla poprvé popsána Mc Donaldem a Hugginsem v roce 1949 (7). Během transvezikální prostatektomie prováděli souběžnou operaci tříselné kýly z dalšího řezu. Poté několik dalších studií uvádí bezpečnost a proveditelnost plastiky tříselné kýly a laparoskopické radikální prostatektomie (6, 8, 9). V současné době dochází stále častěji k současné robotické operaci tříselné kýly během robotické radikální prostatektomie (10, 11, 12).
K plastice tříselné kýly je možné zvolit přístup otevřený nebo endoskopický (laparoskopicky nebo roboticky). Pro endoskopický přístup jsou popsány dvě základní metody plastiky tříselné kýly: metoda TEP (Totally Extraperitoneal Patch) a metoda TAPP (TransAbdominal Preperitoneal Patch). Bez ohledu na přístup je laparoskopická plastika tříselné kýly dobře zavedená technika, bezpečná a efektivní. Procento recidiv je udáváno pod 5 %. Metoda TEP je spojena s lepšími výsledky (procento recidiv, pooperační bolestivost a tvorba seromu) než transabdominální preperitoneální přístup (TAPP) (9, 13, 14).
MATERIÁL A METODA
Laparoskopická radikální extraperitoneální prostatektomie je na našem pracovišti od roku 2009 standardní léčebnou metodou lokalizovaného karcinomu prostaty. Do srpna 2019 jsme provedli celkem 967 laparoskopických radikální prostatektomií, 63 (6,5 %) transperitoneálně, 904 operací (93,5 %) extraperitoneálně.
V období od června 2012 do srpna 2019 bylo na naší klinice provedeno deset laparoskopických radikálních extraperitoneálních prostatektomií se současnou plastikou tříselné kýly.
Předoperační příprava nevyžaduje žádnou změnu oproti samotné laparoskopické radikální prostatektomii. Pro vytvoření operačního prostoru v pánvi používáme standardně krátkou incizi infraumbilikálně s digitální preparací Retziova prostoru, za pohmatové kontroly jsou zavedeny tři porty 5 mm a jeden 11 mm, je vzduchotěsně uzavřena svalová fascie a zaveden Hassonův trokar, který je fixován stehy k fascii. Tato technika se nám osvědčila a je lacinější než balonová disekce Retziova prostoru.
Pacient je uložen do Trendelenburgovy polohy a pokračujeme další preparací extraperitoneálního prostoru již za vizuální kontroly laparoskopickou kamerou. Je preparován a mobilizován vak kýly (Obr. 1). Při preparaci kýlního vaku je potřeba si dát pozor na poranění semenného provazce, testikulárních, epigastrických a ilických cév, nervus genitofemoralis. Uvolnění vaku kýly předchází případné pánevní lymfadenektomii a vlastní laparoskopické radikální prostatektomii.
1. Vypreparovaný kýlní vak, připraveno pro umístění síťky
Fig. 1. An inguinal hernia sac, prepared for mesh placement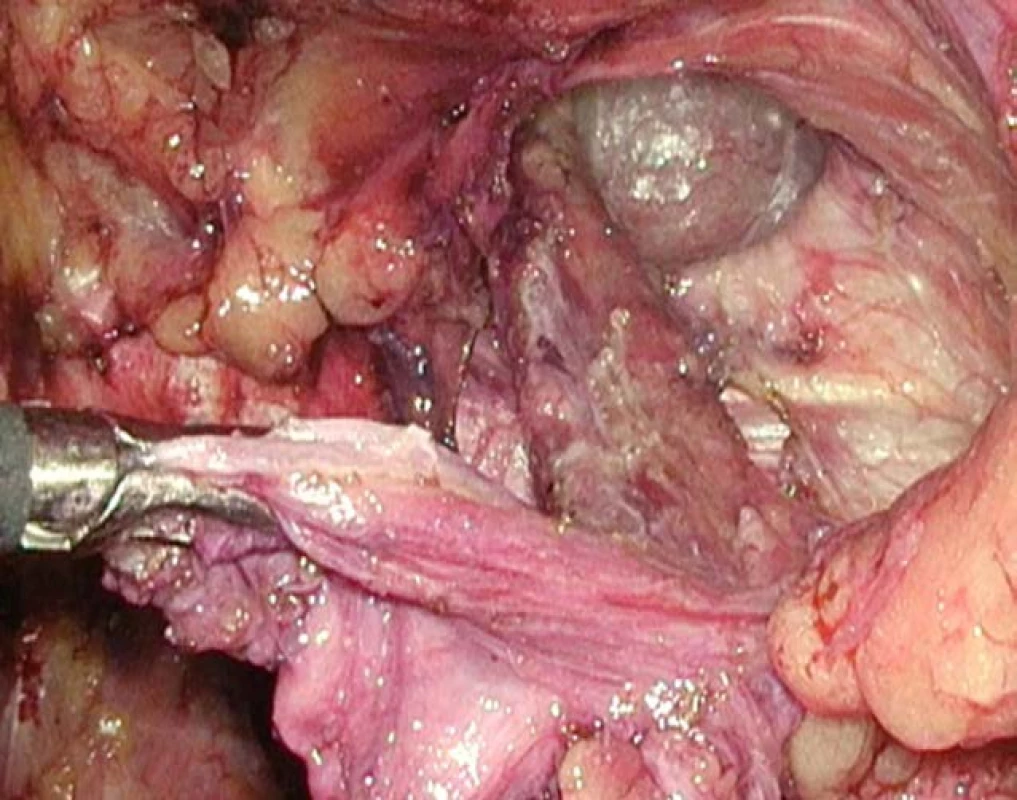
Po provedení radikální prostatektomie a vytvoření uretrovezikální anastomózy je kontrolována její vodotěsnost. Vodotěsnost anastomózy, dokonalá hemostáza a negativní kultivace moči předoperačně jsou nezbytné předpoklady úspěšné operace kýly.
Následuje umístění síťky kolem semenného provazce a překrytí kýlní branky polypropylénovou síťkou (Obr. 2). Nejvíce se nám osvědčila samofixační polypropylénová síťka ProGrip™ Covidien™ s polylaktátovými úchyty (Obr. 3).
2. Umístění síťky
Fig. 2. Mesh placement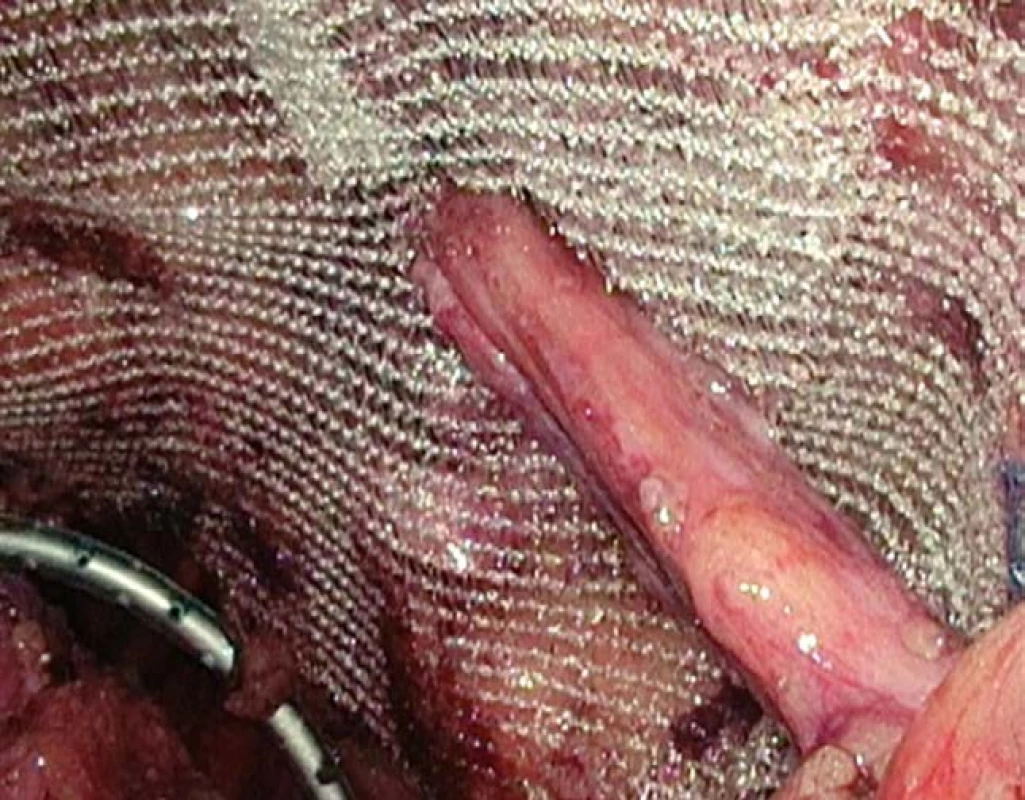
3. Samofixační polypropylénová síťka ProGrip™ Covidien™ s polylaktátovými úchyty
Fig. 3. Self-Gripping Polypropylene Mesh ProGrip™ Covidien™ with Polylactic Acid Grips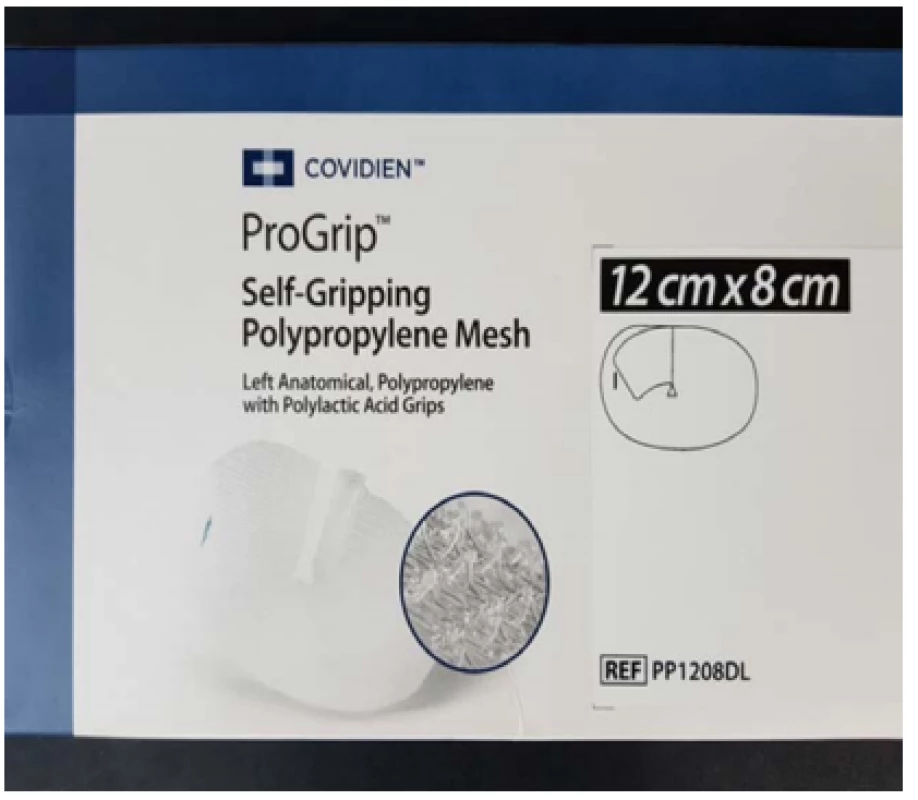
Síťka je díky polylaktátovým úchytům samoadhezivní, stačí ji jen rozprostřít kolem semenného provazce a překrýt vlastní defekt – kýlní branku. Není potřeba žádná fixace síťky stehem nebo klipy, síťka se sama lehce fixuje ke tkáni. Po zrušení insuflace plynu je dále síťka fixována nalehlým peritoneem, na které působí intraabdominální tlak.
Prevezikální prostor vždy drénujeme jedním Redonovým drénem. Vzhledem k zavedení cizího tělesa (polypropylénové síťky) je vhodná i. v. antibiotická profylaxe minimálně ve 2–3 dávkách. Používáme většinou amoxycilin s klavulanátem nebo cefalosporiny II. nebo III. generace (cefuroxim, ceftazidim).
VÝSLEDKY
Od června 2012 do srpna 2019 bylo na Urologické klinice FN Plzeň provedeno deset laparoskopických radikálních extraperitoneálních prostatektomií se současnou plastikou tříselné kýly. Operace byly provedeny dvěma operatéry, všichni pacienti měli provedenou předoperačně MR prostaty. Diagnóza tříselné kýly byla stanovena u všech pacientů našeho souboru na základě klinického vyšetření předoperačně, v řadě případů však byla tříselná kýla popsána také jako vedlejší nález při vyšetření MR.
U dvou pacientů (20 %) byla provedena laparoskopická radikální prostatektomie nervy šetřící, všechny ostatní operace (80 %) byly nervy nešetřící. Pánevní lymfadenektomie byla provedena ve dvou případech. Žádný pacient nevyžadoval podání transfuze. Patologicko‑anatomická pooperační data pacientů shrnuje tabulka 2.
1. Demografická data pacientů
Tab. 1. Demographic data of patients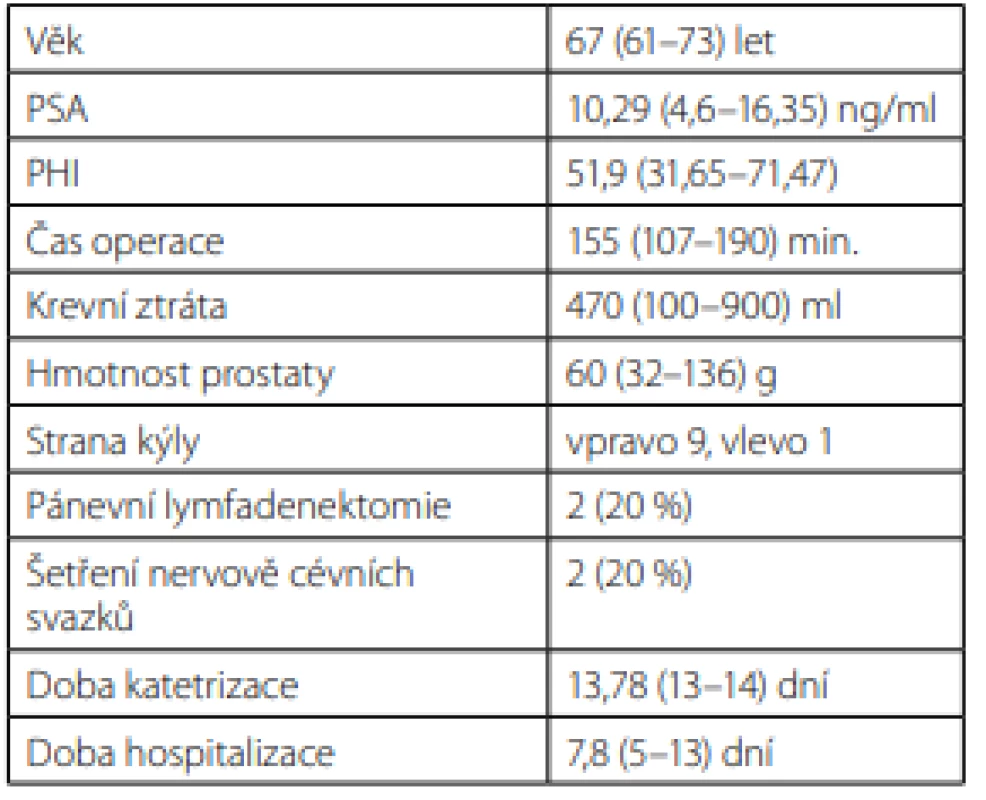
2. Patologicko-anatomická pooperační data
Tab. 2. Pathological-anatomical postoperative data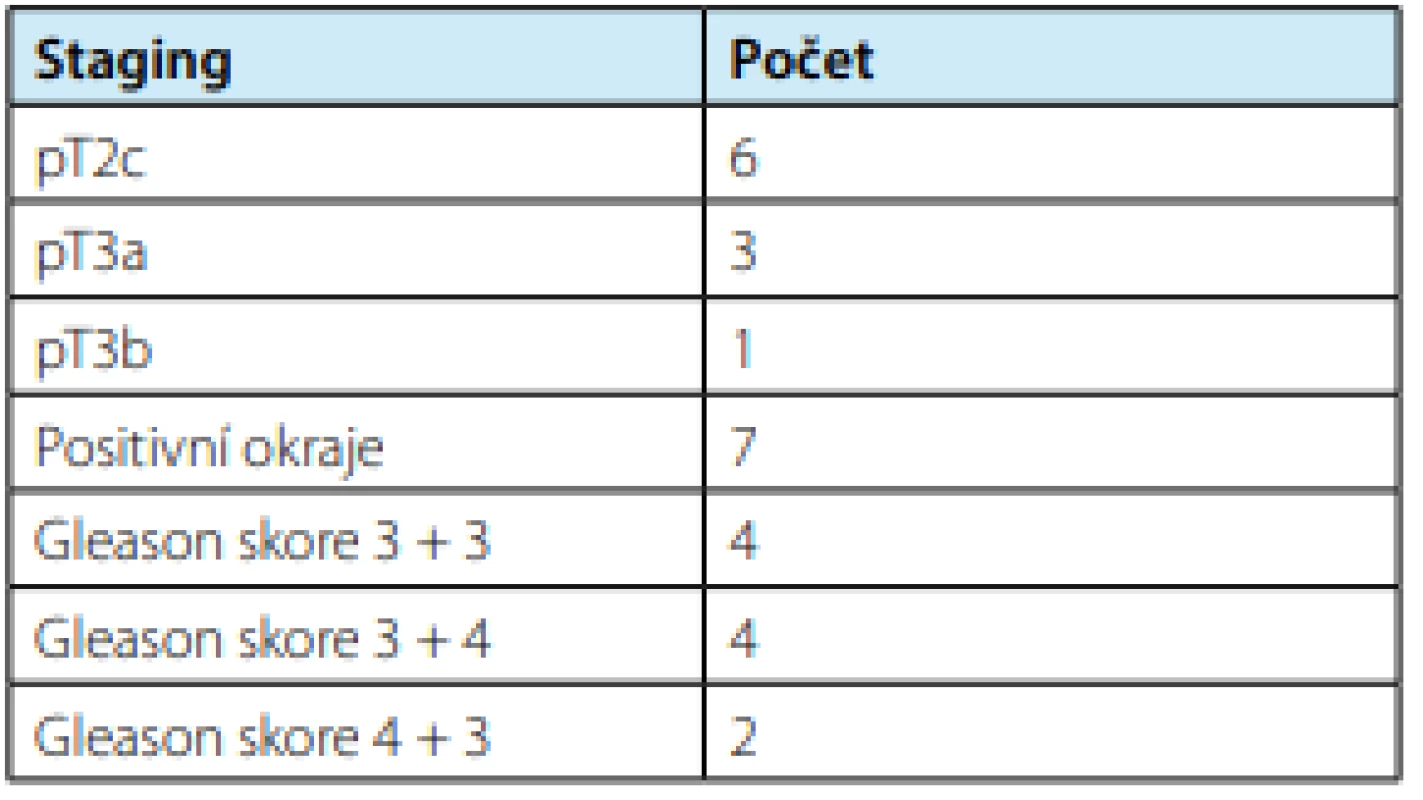
Originální síťka ProGrip™ Covidien™ byla použita u sedmi operací. Cena této síťky je 3 090 Kč a lze ji vykázat ve zdravotním účtování (kód VZP 010537).
U prvních tří operací jsme si síťky sami vyráběli, používali jsme nevstřebatelnou polypropylenovou síťku (Prolene® Ethicon®) velikosti 12× 8 cm, kterou jsme vertikálně nastřihli v délce 5–6 cm. Na konci tohoto řezu jsme vytvořili menší otvor průměru asi 1 cm pro průchod semenného provazce a přišili překlápěcí záplatu velikosti 6× 4 cm, která síťku fixovala kolem semenného provazce (9). Použití originální síťky ProGrip™ Covidien™ je dle našich zkušeností lepší a jednodušší, díky polylaktátovým úchytům lépe přilne k okolní tkáni, a tím eliminuje tvorbu mrtvého prostoru s rizikem tvorby seromu.
U souboru našich pacientů jsme zaznamenali pouze jedinou komplikaci – u jednoho pacienta došlo v důsledku poškození cév semenného provazce při laparoskopické preparaci kýlního vaku k následné ischemii varlete. Nález byl řešen pátý pooperační den tříselnou orchiektomií, explantací síťky a otevřenou hernioplastikou třísla (komplikace Clavien IIIb).
U našich pacientů jsme nezaznamenali žádnou jinou pooperační komplikaci, neměli jsme nikdy infekci síťky a z dlouhodobého hlediska jsme u žádného pacienta nezaznamenali recidivu kýly.
Dva pacienti z našeho souboru podstoupili radioterapii lůžka po prostatektomii, jeden pět měsíců po operaci, jeden pro biochemický relaps pět let po operaci.
DISKUZE
Tříselné kýly se vyskytují až u 5–10 % mužů a jedná se tedy o běžný nález u pacientů s karcinomem prostaty (9). Tříselná kýla se u mužů může vytvořit v kterémkoliv věku, vrchol incidence je v časném dětství (0–5 let) a poté ve věku nad 75 let (15). Výskyt tříselné kýly u poměrně rozsáhlého souboru pacientů, kteří podstoupili laparoskopickou radikální prostatektomii na našem pracovišti (967 operací), jsme bohužel nebyli schopni retrospektivně zjistit.
Otevřená radikální prostatektomie po předchozí laparoskopické plastice tříselné kýly může být technicky obtížná a může vést k ukončení výkonu (16, 17). Také pro laparoskopickou radikální prostatektomii může být předchozí laparoskopická hernioplastika komplikací a problémem při výkonu (18, 19). Otevřená radikální retropubická prostatektomie může být kombinována s plastikou třísla bez výraznějších komplikací (20, 21).
Do a kol. (9) prezentují soubor 93 pacientů, kteří podstoupili současně laparoskopickou radikální extraperitoneální prostatektomii a laparoskopickou plastiku tříselné kýly. Autoři zdůrazňují hlavně jednoduchost a snadnou proveditelnost operace kýly, operační čas kombinované operace (150 minut) je srovnatelný s laparoskopickou radikální prostatektomií samotnou (150,7 minut). Incidence komplikací spojených s laparoskopickou radikální extraperitoneální prostatektomií (symptomatická lymfokéla, striktura anastomózy) nejsou ovlivněny operací tříselné kýly. Výhodou extraperitoneálního přístupu je hlavně to, že eliminuje kontakt se střevem a nevznikají pooperační srůsty. Také onkologické a funkční výsledky se nemění se současnou plastikou kýly (9, 22). 94,7 % pacientů jejich souboru bylo kontinentních po 12 měsících od operace, 5,3 % pacientů používalo 1–2 vložky denně. U pacientů podstoupivších nervy šetřící výkon byla dostatečná erekce u 75 % pacientů po 12 měsících od výkonu.
Stále častěji dochází k těmto kombinovaným operacím v rámci robotické chirurgie. Finley a kol. (23) prezentuje soubor 40 pacientů, u kterých bylo při robotické transperitoneální roboticky asistované radikální prostatektomii provedeno 49 operací tříselných kýl. Navýšení operačního času činilo deset minut na operaci kýly. Zpočátku používali vstřebatelné síťky, aby se vyhnuli infekci, ale kvůli vysokému procentu recidiv kýl přešli na síťky nevstřebatelné.
V případě extraperitoneálního robotického přístupu je nutno zmínit práci Qazi a kol. (24), kteří referují soubor 12 pacientů, kteří podstoupili současnou roboticky asistovanou extraperitoneální radikální prostatektomii a plastiku tříselné kýly (TEP). Průměrný operační čas radikální prostatektomie byl 131 minut, průměrně dalších 12 minut bylo potřebných na operaci kýly. Žádný s pacientů neměl recidivu kýly po 12 měsících sledování.
Současná plastika tříselné kýly při radikální prostatektomii má řadu výhod. Operační čas při kombinované operaci je kratší oproti dvěma samostatným operacím a je nižší morbidita v případě kombinované operace (hlavně v souvislosti s další anestezií při dvou samostatných výkonech). Pokud není tříselná kýla opravena během laparoskopické nebo robotické radikální prostatektomie, bude její následná případná laparoskopická operace obtížnější v důsledku jizvení v preperitoneálním prostoru (25, 26, 27).
Často jsou obavy z případné infekce síťky, pooperační bolesti třísla, vzniku střevních srůstů, tvorby seromu a lymfokély.
Teoretické riziko infekce vyplývá z možnosti infekce síťky močí při insuficienci vezikouretrální anatomózy. Neexistují však žádné klinické důkazy, že by k infekci síťky docházelo významně častěji (9, 10, 11, 12, 23). Samozřejmě je bezpodmínečnou podmínkou implantace síťky negativní kultivace moči, vodotěsná anastomóza a ATB profylaxe.
Tvorba seromu je častou komplikací po laparoskopické operaci tříselné kýly a je udávaná v rozmezí mezi 1,9–22,9 % (28, 29). Toto procento je však při souběžné laparoskopické nebo robotické radikální prostatektomii a současné operaci tříselné kýly velice nízké a tvorbu seromu uvádí ve svém sdělení pouze u jednoho pacienta Ludwig a kol. (11).
Etiologie tvorby seromu je neznámá, ale zdá se, že je způsobena lokálním zánětem a reakcí na mechanické poškození tkáně, přítomností cizího tělesa (mřížka) a při vytvoření prázdného prostoru kolem síťky (28). Většina seromů je asymptomatická a spontánně odezní bez jakéhokoli zásahu. Může však dojít k přetrvávání seromu po delší dobu a event. infekci seromu, což může vést až k odstranění síťky. V našem souboru jsme tvorbu seromu nepozorovali. Při extraperitoneálním přístupu se peritoneum intraabdominálním tlakem dobře přitlačí na rozprostřenou síťku a svým tlakem eliminuje vznik mrtvého (prázdného) prostoru kolem síťky.
Další komplikací může být prolongovaná lymfatická sekrece a tvorba lymfokély u pacientů se současnou pánevní lymfadenektomií. Stolzenburg a kol. (8) pozorovali prodlouženou lymfatickou sekreci u pěti z deseti pacientů, kteří podstoupili laparoskopickou radikální prostatektomii s pánevní lymfadenektomií a současnou plastiku tříselné kýly, avšak nebyla pozorována tvorba lymfokély ani jiné problémy. V současné literatuře je udávána incidence symptomatických lymfokél (které vyžadují drenáž) během miniinvazivní RP a současné plastiky tříselné kýly až v 5 % (9, 11). Hlavním problémem při vývoji lymfokély je riziko infekce síťky. Prevencí tvorby lymfokél je pak používání endoskopických klipů při pánevní lymfadenektomii místo pouhého využití elektrokoagulačních nástrojů. V našem souboru dva pacienti podstoupili pánevní lymfadenektomii, oba se zhojili bez komplikací.
ZÁVĚR
Kombinace laparoskopické radikální extraperitoneální prostatektomie a plastiky tříselné kýly je bezpečná a efektivní metoda. Pacient profituje pouze z jedné celkové anestezie, operace kýly je relativně jednoduchá, umístění síťky nevyžaduje dodatečnou suturu nebo klipování, extraperitoneální přístup eliminuje kontakt se střevem, nevznikají srůsty. Plastiku kýly provádíme po dokončení radikální prostatektomie (a pánevní lymfadenektomie). Současná plastika třísla neovlivní dle našich zkušeností onkologické ani funkční výsledky radikální prostatektomie.
Došlo: 8. 9. 2019
Přijato: 6. 10. 2019
Kontaktní adresa:
MUDr. Petr Stránský, Ph.D.
Urologická klinika LF UK a FN Plzeň
Dr. Edvarda Beneše 13,
305 99 Plzeň
e‑mail: stranskyp@fnplzen.cz
Střet zájmů: Žádný.
Prohlášení o podpoře: Podpořeno projektem MZ ČR – RVO (Fakultní nemocnice Plzeň – FNPl, 00669806).
Sources
1. Guillonneau B, el ‑Fettouh H, Baumert H, et al. Laparoscopic radical prostatectomy: oncological evaluation after 1,000 cases a Montsouris Institute. J Urol 2003; 169 : 1261–1266.
2. Eden CG, Neill MG, Louie‑Johnsun MW. The first 1000 cases of laparoscopic radical prostatectomy in the UK: Evidence of multiple „learning curves’’. BJU Int 2009; 103 : 1224–1230.
3. Stolzenburg JU, Rabenalt R, Do M, et al. Intrafascial nerve‑sparing endoscopic extraperitoneal radical prostatectomy. Eur Urol 2008; 53 : 931–940.
4. Ficcara V, Novara G, Artibani W, et al. Retropubic, laparoscopic and robot-assisted radical prostatectomy: a systematic review and cumulative analysis of comparative studies. Eur Urol 2009; 55 : 1037–1063.
5. Fukuta F, Hisasue S, Yanase M, et al. Preoperative computed tomography finding predicts for postoperative inguinal hernia: New perspective for radical prostatectomy‑related inguinal hernia. Urology 2006; 68 : 267–271.
6. Nielsen ME, Walsh PC. Systematic detection and repair of subclinical inguinal hernias at radical retropubic prostatectomy. Urology 2005; 66 : 1034–1037.
7. McDonald DF, Higgins C. Simultaneous prostatectomy and inguinal herniorrhaphy. Surg Gynecol Obstet. 1949; 89 : 621–623.
8. Stolzenburg JU, Rabenalt R, Dietel A, et al. Hernia repair during endoscopic (laparoscopic) radical prostatectomy. J Laparoendosc Adv Surg Tech. 2003; 13 : 27.
9. Do M, Liatsikos EN, Kallidonis P, et al. Hernia repair during endoscopic extraperitoneal radical prosta ‑ tectomy: outcome after 93 cases. J Endourol. 2011; 25 : 625‑9.
10. Joshi AR, Spivak J, Rubach E, et al. Concurrent robotic trans‑abdominal pre ‑peritoneal (TAP) hernio ‑ rrhaphy during robotic ‑assisted radical prostatectomy. Int J Med Robot. 2010; 6 : 311–314.
11. Ludwig WW, Sopko NA, Azoury SC, et al. Inguinal Hernia Repair During Extraperitoneal Robot ‑Assisted Laparoscopic Radical Prostatectomy. J Endourol. 2016; 30 : 208–211.
12. Atmaca AF, Hamidi N, Canda AE, et al. Concurrent Repair of Inguinal Hernias with Mesh Application During Transperitoneal Robotic ‑assisted Radical Prostatectomy: Is it Safe. Urol J. 2018; 15(6): 381–386.
13. Abrazhda D, Hübner M, Foletti A, et al. Pain after inguinal hernia repair: what to do? Rev Med Suisse 2010; 6 : 1288–1291.
14. Messaris E, Nicastri G, Dudrick SJ. Total extraperitoneal laparoscopic inguinal hernia repair without mesh fixation: Prospective study with 1‑year follow‑up results. Arch Surg 2010; 145 : 334–338.
15. Jenkins JT, O’Dwyer PJ. Inguinal hernias. BMJ 2008; 336 : 269–272.
16. Cook H, Afzal N, Cornaby AJ. Laparoscopic hernia repairs may make subsequent radical retropubic prostatectomy more hazardous. BJU Int 2003; 91 : 729.
17. Katz EE, Patel RV, Sokoloff MH, et al. Bilateral laparoscopic inguinal hernia repair can complicate subsequent radical retropubic prostatectomy. J Urol 2002; 167(2 Pt 1): 637–638.
18. Erdogru T, Teber D, Frede T, et al. The effect of previous transperitoneal laparoscopic inguinal herniorrhaphy on transperitoneal laparoscopic radical prostatectomy. J Urol 2005; 173 : 769–772.
19. Stolzenburg JU, Anderson C, Rabenalt R, et al. Endoscopic extraperitoneal radical prostatectomy in patients with prostate cancer and previous laparoscopic inguinal mesh placement for hernia repair. World J Urol 2005; 23 : 295–299.
20. Schlegel PN, Walsh PC. The use of the preperitoneal approach for the simultaneous repair of inguinal hernia during surgery on the bladder and prostate. World J Surg 1989; 13 : 555–559.
21. Manoharan M, Gomez P, Soloway MS. Concurrent radical retropubic prostatectomy and inguinal hernia repair through a modified Pfannenstiel incision. BJU Int 2004; 93 : 1203–1206.
22. Stolzenburg JU, Kallidonis P, Do M, et al. Endoscopic extraperitoneal radical prostatectomy: Evolution of the technique and experience with 2400 cases. J Endourol 2009; 23 : 1467–1472.
23. Finley DS, Rodriguez E, Jr., Ahlering TE. Combined inguinal hernia repair with prosthetic mesh during transperitoneal robot assisted laparoscopic radical prostatectomy: a 4‑year experience. J Urol 2007; 178(4 Pt 1): 1296–1299.
24. Qazi ARH, Rai BP, Do M, et al. Robot ‑assisted laparoscopic total extraperitoneal hernia repair during prostatectomy: technique and initial experience. Cent European J Urol. 2015; 68 : 240–244.
25. Finley DS, Savatta D, Rodriguez E, et al. Transperitoneal robotic ‑assisted laparoscopic radical prostatectomy and inguinal herniorrhaphy. J Robot Surg. 2008; 1 : 269–272.
26. Kaler K, Vernez SL, Dolich M. Minimally Invasive Hernia Repair in Robot ‑Assisted Radical Prostatectomy. J Endourol. 2016; 30 : 1036–1340.
27. Mourmouris P, Argun OB, Tufek I, et al. Nonprosthetic Direct Inguinal Hernia Repair During Robotic Radical Prostatectomy. J Endourol. 2016; 30 : 218–222.
28. Cihan A, Ozdemir H, Ucan BH, et al. Fade or fate. Seroma in laparoscopic inguinal hernia repair. Surg Endosc. 2006; 20 : 325–328.
29. Lau H, Lee F. Seroma following endoscopic extraperitoneal inguinal hernioplasty. Surg Endosc. 2003; 17 : 1773–1777.
Labels
Paediatric urologist Nephrology Urology
Article was published inCzech Urology
2019 Issue 4-
All articles in this issue
- Editorial
- Genitourinary tuberculosis
- Hormone sensitive prostate cancer
- Prevalence of uropathogens in urine and their resistance patterns: data analysis from a single centre
- A comparison of prostate volumes measured using transrectal ultrasound and magnetic resonance imaging; and the effect of their differences on PSA density
- Inguinal hernia repair and laparoscopic radical extraperitoneal radical prostatectomy
- Radiological regression of metastatic renal carcinoma after biological treatment with Sunitinib – case report and literature review
- Emphysematous cystitis in a 78 year old woman
- Patch-type robot-assisted bladder augmentation using da Vinci Xi
- Report from the 17th European Urology Residents Education Programme (EUREP)
- Precious Prague or Looking back at the 65th Annual Czech Urological Society Conference
- Výsledky soutěže ČUS o nejlepší vědeckou publikaci za rok 2018
- Laparoscopic transperitoneal reconstruction of retrocaval ureter – a case report
- Czech Urology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- A comparison of prostate volumes measured using transrectal ultrasound and magnetic resonance imaging; and the effect of their differences on PSA density
- Inguinal hernia repair and laparoscopic radical extraperitoneal radical prostatectomy
- Emphysematous cystitis in a 78 year old woman
- Hormone sensitive prostate cancer
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

