-
Medical journals
- Career
Cyanotické srdeční vady
Authors: Huml Michal; Fremuth Jiří; Jehlička Petr
Authors‘ workplace: Dětská klinika, Fakultní nemocnice Plzeň a Lékařská fakulta v Plzni, Univerzita Karlova v Praze
Published in: Čes-slov Pediat 2023; 78 (1): 7-14.
Category: Chapters for Specialization in Pediatrics
doi: https://doi.org/10.55095/CSPediatrie2023/001Overview
Článek shrnuje základní cyanotické srdeční vady. Popisuje jejich anatomii, hemodynamický profil s klinickými projevy a principy jejich korekce. Slouží jako podkladový materiál k přípravě na atestační zkoušku z Pediatrie.
Klíčová slova:
srdeční selhání – pediatrie – vrozená srdeční vada – cyanóza
ÚVOD
Cílem článku není popis všech cyanotických srdečních vad (CSV) ani jejich detailní rozbor, ale snaha o zdůraznění hemodynamického profilu těch nejběžnějších CSV a jeho vazba ke klinickému nálezu a léčbě.
Klinický obraz může být velmi různorodý, dokonce i v rámci daného typu vady. U řady pacientů s CSV nejsou alterovány vitální funkce a srdeční oběh není dependentní na otevřené tepenné dučeji. Dominujícím klinickým znakem je hypoxemie, doprovázená různě vyjádřenou tachypnoí. Centrální cyanózu může vyvolat i řada extrakardiálních příčin (tab. 1). Novorozenci s CSV na rozdíl od pacientů s plicním postižením zpravidla nejsou schopni během podávání 100% kyslíku významně zvýšit saturaci hemoglobinu. To však neplatí ve všech klinických situacích. U některých typů CSV (např. truncus arteriosus) dojde ke zvýšení plicního průtoku po podání kyslíku v důsledku vazodilatace a zvýšení systémové saturace > 95 %. Platí však, že u mnoha cyanotických srdečních vad je cyanóza hluboká a konstantní. Srdeční šelest obvykle naznačuje kardiální podklad hypoxemie, existují ovšem i ductus dependentní CSV (např. transpozice velkých cév), které nemusí být spojeny s přítomností šelestu.
Table 1. Příčiny centrální cyanózy novorozence 
K zapamatování nejběžnějších CSV lze využít mnemotechnickou pomůcku „pět T“:
• Fallotova tetralogie (ToF)
• abnormality trikuspidální chlopně (Ebsteinova anomálie, atrezie)
• transpozice velkých tepen (TGA)
• truncus arteriosus (PTA )
• totální anomální návrat plicních žil (TAP VC)
Šesté „T“ je možno přidat jako „tuny dalších vad“ (pulmonální kritická stenóza, pulmonální atrezie s intaktním komorovým septem / s defektem komorového septa a různé varianty jednokomorové cirkulace).
Cyanotické vady se dle hemodynamického profilu dělí na dvě základní skupiny:
1. Cyanotické vady se sníženým plicním průtokem
2. Cyanotické vady se zvýšeným plicním průtokem
Cyanotické vady se sníženým plicním průtokem
Obstrukce, hypoplazie nebo ageneze struktur pravostranných oddílů srdce vede ke sníženému plicnímu průtoku. Neokysličená krev se do systémového oběhu dostává intrakardiálním pravo-levým zkratem na úrovní síní a/nebo komor. Mezi CSV se sníženým plicním průtokem patří Fallotova tetralogie, pulmonální atrezie s intaktním komorovým septem, pulmonální atrezie s defektem komorového septa a anomálie trikuspidální chlopně.
Fallotova tetralogie (ToF)
Představuje jednu z nejčastějších CSV (roční incidence se pohybuje okolo 20–30 případů / 100 tisíc narozených dětí).(1) Frekvence výskytu není závislá na pohlaví. Přibližně 15 % pacientů s ToF má přidružené genetické syndromy (DiGeorgův syndrom, Downův syndrom, Alagillův syndrom).(2)
Anatomie
ToF je tvořena souhrnem čtyř anatomických lézí: malalignment defekt komorového septa (subaortální defekt komorového septa a nasedání aorty částečně nad pravou komoru), hypertrofie pravé komory a stenóza chlopně plicnice (obr. 1). ToF bývá asociována asi ve 25 % případů s pravostranným aortálním obloukem.
Image 1. Fallotova tetralogie 
Upraveno dle https://www.cdc.gov/ncbddd/heartdefects.
RA – pravá síň, LA – levá síň, PA – plicnice, Ao – aorta, VSD – defekt komorového septaMalalignment defekt komorového septa, napřímení infundibulárního septa a stenóza chlopně plicnice (subvalvární, valvární nebo supravalvání či jejich kombinace) tvoří obstrukci výtokového traktu pravé komory.
Hemodynamický profil a příznaky
Defekt komorového septa (VSD) je typicky velký s vyrovnanými tlaky mezi pravou a levou komorou. Zkrat přes VSD je určen cestou menšího odporu, tedy poměrem odporů toku krve do systémového a plicního řečiště, nikoli velikostí VSD. V situaci, kdy je odpor kladený systémovému průtoku vyšší než plicnímu, krev přirozeně proudí z levé komory do pravé komory a do plicního řečiště. V této situaci je zkrat převážně levo-pravý a u pacienta nebude přítomna hypoxemie a cyanóza.
V opačném případě s narůstající obstrukcí výtokového traktu pravé komory dochází k pravo-levému zkratu s hypoxemií a cyanózou.
Klinický obraz závisí na stupni obstrukce výtokového traktu pravé komory. Platí, že čím závažnější je obstrukce, tím významnější je hypoxemie.
Nejčastěji se setkáváme s následujícími průběhy:
• Kojenci s minimální obstrukcí jsou zpočátku asymptomatičtí, normosaturovaní. Dokonce se u nich mohou, po fyziologickém poklesu plicní vaskulární rezistence, rozvinout příznaky nadměrného plicního průtoku se známkami srdečního selhávání jako u velkého defektu komorového septa.
• Nejčastěji se setkáváme se situací, kdy je přítomna mírná až středně významná obstrukce výtokového traktu pravé komory s vyrovnanými odpory průtoku do systémového a plicního řečiště. Pacienti jsou asymptomatičtí a normosaturovaní. Stupeň obstrukce v čase narůstá. Zpočátku asymptomatické a normosaturované dítě postupně vyvine cyanózu a může dospět k hypoxickým záchvatům.
• Jedinci s těžkou obstrukcí výtokového traktu pravé komory a velmi nízkým plicním průtokem se obvykle projevují v novorozeneckém období hlubokou hypoxemií a vyžadují časnou intervenci. V extrémním případě může být cirkulace dependentní na otevřené tepenné dučeji. Tyto extrémní nálezy volně přecházejí do jednotky, kterou nazýváme atrezie plicnice s defektem komorového septa.
Hypoxické záchvaty
I u jedince s ToF a mírnou cyanózou může dojít k dynamickému nárůstu obstrukce s následným zvýšením pravo-levého zkratu a prohloubením cyanózy. Obstrukce může být tak významná, že dojde prakticky k okluzi výtokového traktu pravé komory s následnou hlubokou cyanózou. Tyto epizody se označují jako hypoxické záchvaty. Přesná etiologie těchto epizod není jasná, i když existuje řada teorií (zvýšení infundibulární kontraktility, periferní vazodilatace, hyperventilace či stimulace mechanoreceptorů pravé komory). Hypoxické záchvaty se objevují zejména v situacích spojených s tachykardií (neklid, pláč, bolest, horečka nebo hypovolemie). Mohou navazovat i na krmení nebo defekaci. Objevuje se hyperpnoe, iritabilita a progrese hypoxemie. Jinak typicky významný systolický šelest slábne a prodlužuje se, při velmi těžké formě obstrukce může zcela vymizet. Některé epizody se terminují spontánně, nicméně protrahovaný záchvat spojený s těžkou hypoxemií může vyústit ve ztrátu vědomí a srdeční zástavu. Prodělaný hypoxický záchvat je indikací k nasazení léčby betablokátory a časné operaci.
Léčba hypoxického záchvatu vyžaduje rychlý a agresivní přístup: Postupujeme po jednotlivých krocích, při selhání daného kroku navazujeme další eskalací léčby:
1. Přidržení kolen na hrudníku (poloha zvyšuje systémovou vaskulární rezistenci, umožní větší žilní návrat).
2. Podání kyslíku (plicní vazodilatátor).
3. Intravenózní bolus tekutin 10–20 ml/kg během 5–10 minut (zlepšení plnicích tlaků pravé komory).
4. Sedace ideálně morfinem intravenózně (0,1 mg/kg na dávku) nebo midazolamem nazálně 0,3 mg/kg.
Při selhání výše uvedených opatření:
5. Podání betablokátoru intravenózně (sníží tachykardii, předpokládá se relaxace svaloviny infundibula) – esmolol (0,1 mg/kg/dávka). Polovinu dávky podat rychle, zbytek během několika následujících minut. Pokud jsou jednotlivé dávky neúčinné, lze podat kontinuálně esmolol (50 až 75 μg/kg/min).
6. Pokud je léčba betablokátory nedostatečná, zahájíme infuzi noradrenalinu v dávce 0,05–1 μg/kg/min (zvýší systémovou rezistenci).
7. Pokud všechna tato opatření selžou, je nutná urgentní chirurgická intervence (korekce, paliativní operace), viz níže.
Kontraindikovány jsou léky s vazodilatačními účinky a pozitivně inotropním efektem. (Podáním vazodilatačních látek dojde k snížení systémového tlaku, a tím ke zvýšení pravolevého zkratu a prohloubení hypoxemie. Pozitivní inotropní látky mohou umocnit spazmus svaloviny výtokového traktu pravé komory.)
Řešení vady
Primární korekce vady je léčbou volby.(3) Většina ToF pacientů podstoupí korekci vady elektivně během prvního roku života, typicky v jeho druhé polovině. Během výkonu se uzavře defekt komorového septa, uvolní se výtokový trakt pravé komory resekcí infundibulárních svalových snopců, popřípadě je rozšířen transanulární záplatou, čímž je dosaženo volného toku z pravé komory. Velmi důležitá je snaha minimalizovat pooperační inkompetenci chlopně plicnice.(4) Jen naprosté minimum pacientů vyžaduje paliativní zákrok (pulmonální, duktální stenty nebo modifikovaná spojka Blalocka–Taussigové) před vlastní korekcí vady. Jedná se o pacienty s velmi těžkou obstrukcí výtokového traktu pravé komory, kteří nejsou zpočátku přijatelnými kandidáty pro primární korekci vady (velmi malá porodní hmotnost < 2 kg, hypoplastické větve plicnice, nepříznivá anatomie koronárních arterií v oblasti výtokového traktu pravé komory). U pacientů, kteří vyžadují korekci vady již v novorozeneckém / časně kojeneckém období, je výkon zatížen vyšší morbiditou a mortalitou (6 % pro pacienty < 1 měsíc, 1 % pro pacienty ≥ 6 měsíců).(5)
Pacienti s ToF vyžadují dlouhodobé sledování. Korekce vady vede k obligátním reziduálním nálezům, především pulmonální insuficienci, která způsobuje objemovou zátěž pravé komory. Pacienti dlouhodobě tolerují její zvětšení, jsou povětšinou asymptomatičtí, avšak ohroženi rozvojem dysfunkce pravé komory. Typicky v druhém decenniu života vyžadují další zákrok k obnovení kompetence chlopně plicnice. Po korekci TOF mohou být pacienti ohroženi komorovými arytmiemi a náhlou smrtí.
Plicní atrezie s intaktním komorovým septem
Plicní atrezie s intaktním komorovým septem (PA /IVS) je charakterizována úplnou obstrukcí výtoku z pravé komory s různým stupněm hypoplazie pravé komory (RV) a trikuspidální chlopně (TV) (obr. 2). Incidence je přibližně 4–8 / 100 000 živě narozených dětí.(1) Patogeneze PA /IVS není zcela známa. PA /IVS se liší od PA /VSD, která je označována jako extrémní forma Fallotovy tetralogie, a od těžkých forem Ebsteinovy anomálie trikuspidální chlopně. Přestože mohou všechny tyto defekty vést k úplné obstrukci výtokového traktu pravé komory, mají odlišné morfologické rysy, které ovlivňují způsob řešení vady.
Image 2. Plicní atrezie s intaktním komorovým septem 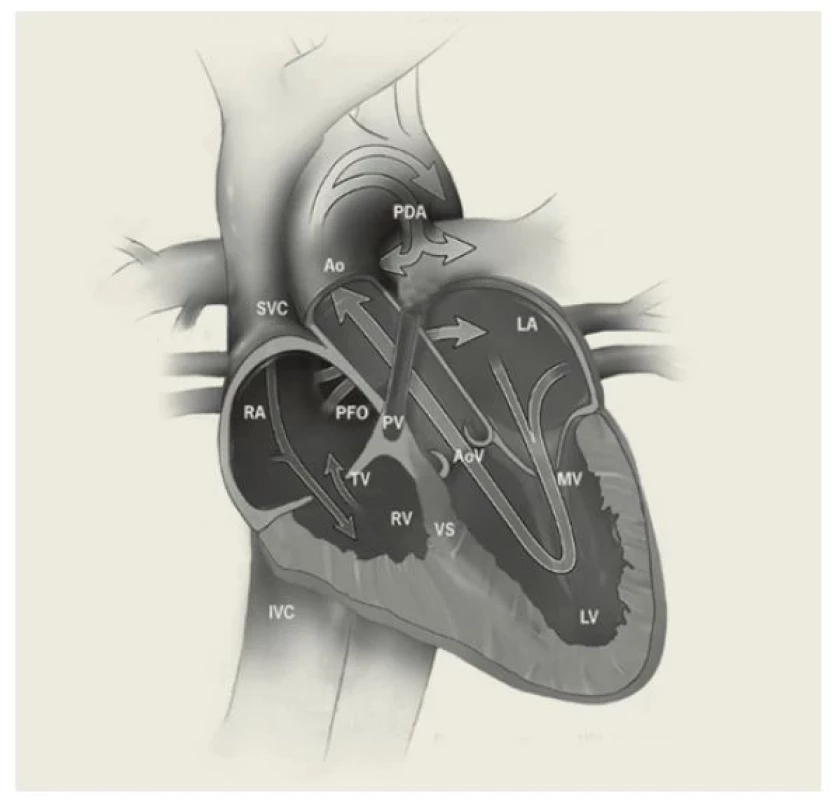
Upraveno dle www.chop.edu/conditions-diseases.
RA – pravá síň, LA – levá síň, PFO – foramen ovale apertum, PA V – chlopeň plicnice, Ao – aorta, MV – mitrální chlopeň, TV – trikuspidální chlopeň, RV – pravá komora, LV – levá komora, SVC – horní dutá žíla, IVC – dolní dutí žíla, PDA – otevřená tepenná dučej• PA /IVS je spojena s vývojovými abnormalitami RV a TV. Větve plicnice mohou být malé, ale jejich založení a větvení je jinak normální.
• PA /VSD má kromě VSD správně vytvořenou RV a TV, postižení je spojené zejména s abnormalitami plicního cévního zásobení. Často nacházíme velké aortopulmonální kolaterály zásobující plicní cévní řečiště.
• Ebsteinova anomálie TV (EBST) je primárně charakterizována abnormalitami TV a RV, ale bez současného postižení chlopně plicnice a jejího větvení.
Anatomie
PA /IVS je vedle malformace PA spojena s různým stupněm hypoplazie RV a TV, také s anomáliemi koronární cirkulace. Až u 70 % PA /IVS pacientů nacházíme abnormální spojení mezi RV a koronárními tepnami, tzv. sinusoidy nebo stenózy, přerušení až atrezie koronárních tepen.(6) Přibližně ve čtvrtině případů je část koronárního oběhu závislá na pravé komoře (viz dále).
Hemodynamický profil a příznaky
U PA /IVS způsobuje pulmonální atrezie obstrukci výtokového traktu pravé komory. Návrat krve do systémového oběhu je primárně závislý na průtoku krve z pravé síně přes foramen ovale do levé síně a následně do levé komory. Kromě toho se krev také vrací z RV přes sinusoidy do systémového oběhu přes koronární oběh. Pro přežití je rozhodující otevřená tepenná dučej (PDA), jakožto jediný zdroj plicního průtoku, a tedy okysličení krve.
U novorozenců s PA /IVS je typická centrální cyanóza v důsledku pravo-levého zkratu na úrovni síní. Nejčastěji jsou mírně tachypnoičtí, významná dyspnoe není častá a může odlišovat tyto pacienty od pacientů s hypoxemií způsobenou plicní problematikou. Na rtg plic bývá chudá plicní kresba (důsledek nízkého plicního průtoku). Pacienti s PA /IVS mají většinou nenápadnou fetální a porodní anamnézu. Pokud by pacienti s PA /IVS nebyli operováni, umírají časně; přibližně 50 % dětí zemře do dvou týdnů po narození a 85 % do šesti měsíců.(7)
Řešení vady
Vada je ideálně rozpoznána prenatálně a porod je směřován do dětského kardiocentra. Po narození infuze prostaglandinu E1 (0,01–0,025 μg/kg/min) je obvykle dostačující k udržení adekvátního plicního průtoku pomocí otevřené tepenné dučeje. Volba operačního zákroku je vzhledem k heterogenitě anatomického nálezu individuální (široké spektrum abnormalit RV a TV). Postup určuje i dependence koronárního oběhu na RV a velikost pravé komory.
• U pacientů s mírnou až středně závažnou hypoplazií pravé komory bez sinusoid se provádí chirurgická valvulotomie chlopně plicnice často spojená s plastikou výtokového traktu RV. Alternativou je intervenční katetrizace, při které se atretická chlopeň plicnice perforuje zavaděčem nebo pomocí radiofrekvenčního ablačního katétru s následnou balonkovou valvuloplastikou chlopně. Stejně jako u pacientů s ToF vede operace k pulmonální insuficienci spojené s objemovou zátěží RV vyžadující v budoucnu další zákrok k obnovení kompetence chlopně plicnice.
• V situacích těžké hypoplazie RV nebo dependence koronárního řečiště na RV lze pacientům nabídnout pouze paliativní řešení ve formě hybridní 1,5komorové nebo úplné jednokomorové cirkulace (tj. levá komora je ponechána jako systémová). V případě kompletní jednokomorové cirkulace je plicní průtok zajištěn napojením horní i dolní duté žíly na plicní řečiště (totální kavopulmonální anastomóza), v situaci 1,5komorové cirkulace vytvořením anastomózy pouze mezi horní dutou žílou a plicním řečištěm (bidirekční kavopulmonální anastomóza) po předchozím zprůchodnění atretické pulmonální chlopně.
Ebsteinova anomálie
Ebsteinova anomálie je vrozená malformace, která je charakterizována především abnormalitami trikuspidální chlopně a pravé komory. Výskyt se v běžné populaci udává přibližně 4 případy na 100 000 živě narozených dětí bez vztahu k pohlaví.(8)
Anatomie
Morfologie trikuspidální chlopně u Ebsteinovy anomálie je velmi variabilní. Cípy trikuspidální chlopně vykazují různý stupeň selhání delaminace (oddělení tkáně chlopně od myokardu) s vazivovými a svalovými úpony na myokard pravé komory. Charakteristickým nálezem Ebsteinovy anomálie je posun septálního a zadního cípu trikuspidální chlopně do pravé komory směrem k apexu a výtokovému traktu. Funkční ústí trikuspidální chlopně je tím posunuto od atrioventrikulárního spojení směrem k apexu pravé komory a rozděluje RV na 2 části. Proximální část se nazývá atrializovaná pravá komora a distální komora – funkční pravá komora (obr. 3).
Image 3. Ebsteinova anomálie 
Upraveno dle www.chop.edu/conditions-diseases.
RA – pravá síň, LA – levá síň, LV – levá komora, RV – pravá komora, Ao – aorta, PA – kmen plicnice, TV – deformovaná trikuspidální chlopeň, ARV – atrializovaná část pravé komory, FRV – funkční část pravé komory, MV – mitrální chlopeňPacienti s Ebsteinovou anomálií mají často mnohočetné arytmogenní substráty. Asi u 20–30 % pacientů nacházíme přidružené anomálie převodního systému, nejčastěji přídatné síňokomorové spojky (Wolffův–Parkinsonův–Whiteův syndrom).(9)
Hemodynamický profil a příznaky
Klinický obraz Ebsteinovy anomálie je velmi různorodý. Symptomy jsou dány mírou posunutí, funkčním stavem cípů trikuspidální chlopně, závažností dysfunkce pravé komory a případnou přítomností zkratu v síních.
• Ebsteinova anomálie může být fatální in utero nebo krátce po porodu v důsledku plicní hypoplazie při extrémní kardiomegalii a kardiálním selhání.
• Při značném posunu trikuspidální chlopně mají pacienti významnou trikupidální insuficienci a dysfunkci pravé komory, která se projeví brzy po narození dušností, srdečním selháním a hypoxemií. V nejtěžších případech může nízký srdeční výdej pravé komory vytvořit obraz funkční atrezie chlopně plicnice. V tomto případě je cirkulace závislá na otevřené tepenné dučeji.
• Pacienti s lehkým postižením trikuspidální chlopně mohou zůstat asymptomatičtí až do dospělosti nebo se nález může projevit námahovou dušností, arytmiemi (supraventrikulární reentry tachykardie) či paradoxní embolizací do CNS při přítomnosti pravolevého zkratu v síních.
Řešení vady
Přístup k léčbě pacientů s Ebsteinovou anomálií je určen věkem pacienta a přítomností symptomů srdečního selhání.
U novorozenců se známkami těžké hypoxemie nebo srdečního selhání je snaha o stabilizaci pacienta, oddálení operace vzhledem k limitovaným možnostem chirurgické intervence, která je navíc zatížená vysokou mortalitou (10 – 25 %).(10) Léčba je symptomatická, zaměřená na snížení plicní cévní rezistence a inotropní podporu. V případech funkční atrezie chlopně plicnice je nezbytná infuze prostaglandinu k udržení plicního průtoku. Časnou operaci vyžadují ti, kteří nemůžou být odpojeni od ventilátoru nebo mají přetrvávající těžkou hypoxemii či acidózu. Výkon je většinou veden cestou paliativní jednokomorové cirkulace.
Biventrikulární chirurgické řešení je ideálně směřováno do mladšího školního věku a je prováděno ve snaze zabránit progresi dysfunkce pravé komory. Operační riziko se pohybuje < 1 %. Výkon spočívá v komplexní plastice trikuspidální chlopně a plikaci (zmenšení) atrializované pravé komory (tzv. cone repair podle anglického cone = kužel, kornout). Pokud valvuloplastika není možná, je chlopeň nahrazena protézou.
Cyanotické vady se zvýšeným plicním průtokem
Tato skupina CSV není spojena s obstrukcí toku krve do plicního řečiště. Cyanóza je způsobena abnormálním arterio-ventrikulárním spojením nebo míšením systémové a plicní žilní krve na úrovni srdce. Mezi nejčastější CSV se zvýšeným plicním průtokem patří transpozice velkých tepen, společný arteriální trunkus, totální anomální návrat plicních žil.
Truncus arteriosus
Truncus arteriosus (TA ) se řadí mezi vady s poruchou konotrunkální přepážky spojené s DiGeorgovým syndromem. Ten nacházíme u 20 % pacientů s TA .(11) Výskyt TA v populaci se udává 6 až 10 případů / 100 000 dětí.(1,12)
Anatomie
Společný arteriální kmen, který je umístěn nad komorovým defektem, zásobuje kompletně systémový, plicní a koronární oběh (obr. 4). Běžné jsou přidružené abnormality trunkální chlopně (dysplazie, častěji insuficience než stenóza) a aortálního oblouku (koarktace aorty, interrupce aortálního oblouku).
Image 4. Truncus arteriosus 
Upraveno dle www.chop.edu/conditions-diseases.
RA – pravá síň, LA – levá síň, LV – levé komora, RV – pravá komora, AO – aorta, PA – kmen plicnice, Tr – trunkální chlopeň a společný arteriální kmen, VSD – defekt komorového septaHemodynamický profil a příznaky
Po narození jsou pacienti většinou oběhově stabilní, dochází k míšení systémové a plicní krve na intrakardiální úrovni vedoucí k mírné až středně těžké hypoxemii. EKG křivka a rtg vyšetření nebývá pro vadu specifické. Plicní průtok je zpočátku relativně fyziologický při zvýšené plicní vaskulární rezistenci a téměř se rovná systémovému srdečnímu výdeji. Během několika prvních týdnů života však plicní rezistence klesá, mnohonásobně narůstá plicní průtok, což vede k nárůstu saturace krve k fyziologickým hodnotám a rozvoji příznaků srdečního selhání (tachydyspnoe, tachykardie, hepatomegalie). Často jsou přítomny živé pulzace způsobené velkým systolicko-diastolickým rozdílem tlaků při stealu krve ze systémového do plicního řečiště. K objemové zátěži levé komory navíc může přispívat insuficience trunkální chlopně. V případě přidružené koarktace aorty nebo interrupce aortálního oblouku je oběh závislý na otevřené tepenné dučeji.
Řešení vady
Korekční operace se u pacientů s TA provádí nejčastěji kolem 2. měsíce života. Kardiochirurg provede uzávěr komorového defektu, mobilizuje kmen plicnice a pomocí konduitu vytvoří napojení na pravou komoru. Při významné poruše funkce trunkální chlopně se provádí její plastika. Jednoleté přežití se po chirurgické korekci udává více než 80 %.
Pacienti musí být nadále dispenzarizováni kardiologem. Hlavními limitujícími faktory jsou vývoj funkce trunkální chlopně, která často vyžaduje intervenci či její náhradu za mechanickou chlopeň, a reintervence na konduitu. Konduit implantovaný v kojeneckém věku zůstává neměnné velikosti a navíc kalcifikuje. Ze souboru 171 dětí, které podstoupily korekci pro TA , jen 3 % pacientů nevyžadovala reoperaci do 20. roku života.(13,14) V dlouhodobých longitudinálních studiích pacientů po korekci TA většinou neměli žádné nebo měli jen mírné omezení fyzické aktivity (NYHA třída I nebo II).(14)
Transpozice velkých tepen
Transpozice velkých tepen (TGA) tvoří téměř 20 % všech CSV s roční incidencí 40 případů na 100 000.(1) Na rozdíl od mnoha jiných forem vrozených srdečních vad TGA nebývá spojena s žádným genetickým syndromem.
Anatomie
U transpozice velkých tepen nacházíme ventrikuloarteriální diskordanci, při které aorta vychází z pravé komory a plicnice z levé komory. Pravá komora je umístěna vpravo od levé komory a aorta je vpředu a vpravo od plicnice (obr. 5). V polovině případů může být sdružena s defektem komorového septa (VSD). U pacientů, u nichž nacházíme defekt komorového septa, se častěji vyskytují i další přidružené vady (obstrukce výtokového traktu levé komory, koarktace aorty). Anatomie koronárních tepen bývá často variabilní.
Image 5. Transpozice velkých tepen 
Upraveno dle www.chop.edu/conditions-diseases.
RA – pravá síň, LA – levá síň, LV – levá komora, RV – pravá komora, AO – aorta, PA – kmen plicnice, PDA – otevřená tepenná dučej, ASD – defekt síňového septaHemodynamický profil a příznaky
Před korekcí je systémový a plicní oběh oddělen. Tato paralelní cirkulace je neslučitelná se životem, pokud neexistuje komunikace mezi těmito dvěma oběhy. Míšení krve může nastat buď intrakardiálně (otevřené foramen ovale, VSD), nebo prostřednictvím extrakardiálního spojení (otevřená tepenná dučej).
In utero je oběh tolerován velmi dobře. Po narození dítěte hloubka hypoxemie závisí na velikosti a vyvážení efektivního plicního a systémového průtoku. Nejúčinnější míšení je na úrovni síní, nižší tlakové rozdíly umožňují obousměrný tok krve. Defekt komorového septa nebo otevřená tepenná dučej poskytne pouze limitované míšení krve. Při absenci dostatečného míšení okysličené a neokysličené krve mohou mít novorozenci s TGA kritickou hypoxemii vyžadující urgentní zákrok. Přítomnost šelestu je nespolehlivým klinickým nálezem, pokud není přidružen VSD nebo obstrukce výtokového traktu levé komory. Na rtg obraze bývá kardiomegalie, srdce je typicky vejčitého tvaru s úzkou cévní stopkou. EKG křivka je nespecifická.
V přirozeném průběhu je vada neslučitelná se životem.(15) Prenatální diagnostika TGA zlepšuje přežití, protože umožňuje správnou organizaci postnatální péče. Novorozenci s podezřením nebo potvrzenou TGA musí být urgentně transportováni do dětského kardiocentra, případně přeloženi ještě před porodem in utero. Postnatálně je pomocí infuze prostaglandinu E1 je udržována otevřená tepenná dučej. U pacientů s malou komunikací v síních je časně provedena katetrizační balónková atrioseptostomie k zajištění optimálního míšení systémové a plicní cirkulace. Korekční operace se nejčastěji provádí v druhém týdnu života.
Řešení vady
U izolované TGA je přístupem volby arteriální switch. Kardiochirurg mobilizuje velké tepny, přeruší je a umístí do správných pozic. Současně reimplantuje terčíky s koronárními tepnami do neoaorty nad levou komoru. Při záměně velkých tepen provádí tzv. LeComptův manévr. Jedná se o chirurgickou techniku, kdy umístí bifurkaci plicních tepen před aortu. Použití tohoto manévru snižuje riziko následné stenózy plicní tepny a četnost reintervencí. Nejčastěji dochází k reintervenci právě v důsledku stenózy plicnice, další komplikace jsou méně časté (např. neoaortální insuficience či stenóza, stenóza koronárních tepen).
Dlouhodobé přežití pacientů s TGA po chirurgické korekci (arteriální switch) je vynikající. U pacientů operovaných pro TGA v dětském kardiocentru FN Motol v letech 2000–2016 byla mortalita < 2 % a pouze 2,3 % pacientů vyžadovala další zákrok pro reziduální stenózu koronárních tepen.(16) Dle jihokorejské studie byl u 10 % pacientů proveden další chirurgický nebo katetrizační výkon během 10letého sledování a u 17 % během 20letého sledování.(17) Většina pacientů, kteří podstoupili arteriální switch, nemá limity v běžné aktivitě (NYHA třída I).(18)
Totální anomální návrat plicních žil
Incidence totálního anomálního návratu plicních žil (TA - PVC) se pohybuje kolem 6 / 100 000 narozených dětí.(1) Může se vyskytovat izolovaně nebo jako součást komplexních vrozených srdečních vad nebo spolu s abnormalitami viscerálního situ a isomerismy pravé síně.
Anatomie
U TAP VC všechny čtyři plicní žíly nejsou spojeny s levou síní, ale drénovány do systémového žilního oběhu (obr. 6). Podle místa spojení rozlišujeme 4 základní typy TAP VC (nejčastější suprakardiální, dále kardiální, infrakardiální a smíšený) a podle přítomnosti obstrukce plicních žil dělíme na obstrukční a neobstrukční formu TAP VC.
Image 6. Totální anomální návrat plicních žil (suprakardiální typ) 
Upraveno dle https://teachmepaediatrics.com/cardiology/structural-heart-defects.
RA – pravá síň, LA – levá síň, LV – levá komora, RV – pravá komora, AO – aorta, PA – kmen plicnice, vertikální žíla – drenáž plicních žil vertikální žilou do levé brachiocefalické žílyHemodynamický profil a příznaky
U pacientů s TAP VC dochází k míšení okysličené krve z plicních žil s neokysličenou krví systémového žilního systému, což vede k hypoxemii. Smíšená krev na úrovni síní vstupuje pravo-levým zkratem do systémového oběhu. Průběh TA - PVC závisí na závažnosti obstrukce plicních nebo drénujících žil a velikosti komunikace na úrovni síňového septa.
Neobstrukční forma – pravá komora je poddajná s nízkým diastolickým tlakem. Krev vracející se do pravé síně má tedy tendenci preferenčně téct do pravé komory místo do levé síně přes foramen ovale. Plicní průtok tedy převyšuje systémový průtok a systémová saturace se pohybuje okolo 90 %. Ačkoli hypoxemie je u TAP VC vždy přítomna, její hloubka se liší a u některých pacientů nemusí být cyanóza klinicky patrná. První týdny až měsíce jsou příznaky dány velkým plicním průtokem. Tachydyspnoe, obtíže s krmením a neprospívání, dále se postupně rozvíjí plicní hypertenze (důsledek velkého plicního průtoku).
Obstrukční forma – při obstrukci žilního toku stoupá plicní žilní tlak, což má za následek rozvoj plicního edému a nárůst tlaku v plicním řečišti. V některých případech až na suprasystémové hodnoty. Pravá komora je v tomto případě zatížena více tlakově než objemově. Saturace systémové krve velmi významně klesá i pod 50 %. Příznaky se objeví první hodiny nebo dny po porodu pod obrazem kriticky nemocného novorozence s hlubokou cyanózou a kardiorespiračním selháním.
U TAP VC je vyšetření rtg plic a EKG nespecifické a variabilní v závislosti na přítomnosti obstrukce. Výjimku tvoří pacienti se suprakardiálním TAP VC, u nichž nacházíme na rtg hrudníku tzv. znamení sněhuláka (obr. 7). Prognóza nekorigovaných pacientů je velmi špatná s úmrtností 80 % do jednoho roku věku.(19)
Image 7. Rentgen hrudníku – totální anomální návrat plicních žil – suprakardiální typ, tzv. sněhulák 
Upraveno dle https://teachmepaediatrics. com/cardiology/structural- -heart-defects. Řešení vady
Pacienti s těžkou obstrukcí TAP VC jsou kriticky nemocní novorozenci a úvodní management je zaměřen na jejich stabilizaci (mechanická ventilace, inotropní podpora), v některých případech pacienti vyžadují připojení k extrakorporální membránové oxygenaci (ECMO). Při těžkém respiračním selhání novorozence je vždy nutno echokardiograficky vyloučit TAP VC s obstrukcí. Chirurgický přístup se liší v závislosti na typu TA - PVC. Principem je redirekce toku krve z plicních žil do levé síně.
Dlouhodobé přežití je přibližně 85 % a morbidita je spojena s recidivou obstrukce plicních žil nebo s obstrukcí v místě chirurgické anastomózy. Při absenci reziduální stenózy plicních žil a plicní hypertenze nemají pacienti s korigovaným TAP VC, bez ohledu na anatomický podtyp, limity v běžné aktivitě (NYHA třída I).(20)
Korespondenční adresa:
MUDr. Michal Huml, Ph.D.
Dětská klinika Fakultní nemocnice Plzeň a Lékařská fakulta v Plzni, Univerzita Karlova v Praze
Alej Svobody 80 Plzeň 304 60
Sources
1. Chaloloupecký V, et al. Dětská kardiologie. Praha: Galén 2006.
2. Lammer EJ, Chak JS, Iovannisci DM, et al. Chromosomal abnormalities among children born with conotruncal cardiac defects. Birth Defects Res A Clin Mol Teratol 2009; 85(1): 30.
3. Al Habib HF, Jacobs JP, Mavroudis C, et al. Contemporary patterns of management of tetralogy of Fallot: data from the Society of Thoracic Surgeons Database. Ann Thorac Surg 2010; 90(3): 813.
4. Sen DG, Najjar M, Yimaz B, Levasseur SM, et al. Aiming to preserve pulmonary valve function in tetralogy of Fallot repair: comparing a new approach to traditional management. Pediatr Cardiol 2016; 37(5): 818–25.
5. Loomba RS, Buelow MW, Woods RK. Complete repair of tetralogy of Fallot in the neonatal versus non-neonatal period: a meta-analysis. Pediatr Cardiol 2017; 38(5): 893.
6. Dyamenahalli U, McCrindle BW, McDonald C, et al. Pulmonary atresia with intact ventricular septum: management of, and outcomes for, a cohort of 210 consecutive patients. Cardiol Young 2004 : 299–308.
7. Leonard H, Derrick G, O’Sullivan J, et al. Natural and unnatural history of pulmonary atresia. Heart 2000; 84 : 499.
8. Postma AV, van Engelen K, van de Meerakker J, et al. Mutations in the sarcomere gene MYH7 in Ebstein anomaly. Circ Cardiovasc Genet 2011; 4(1): 43–50.
9. Attenhofer Jost CH, Connolly HM, Dearani JA, et al. Ebstein’s anomaly. Circulation 2007; 115(2): 277.
10. Knott-Craig CJ, Goldberg SP, Overholt ED, et al. Repair of neonates and young infants with Ebstein’s anomaly and related disorders. Ann Thorac Surg 2017; 84 : 587.
11. Ziolkowska L, Kawalec W, Turska-Kmiec A, et al. Chromosome 22q11.2 microdeletion in children with conotruncal heart defects: frequency, associated cardiovascular anomalies, and outcome following cardiac surgery. Eur J Pediatr 2008; 167(10): 1135–40.
12. Hoffman JI, Kaplan S. The incidence of congenital heart disease. J Am Coll Cardiol 2002; 39 : 1890.
13. Buckley JR, Amula V, Sassalos P, et al. Multicenter analysis of early childhood outcomes after repair of truncus arteriosus. Ann Thorac Surg 2019; 107 : 553.
14. Naimo PS, Fricke TA , Yong MS, et al. Outcomes of truncus arteriosus repair in children: 35 years of experience from a single institution. Semin Thorac Cardiovasc Surg 2016; 28(2): 500.
15. Fulton DR, Fyler DC. D-Transposition of the Great Arteries. In: Nadas’ Pediatric Cardiology. Keane JF, Lock JE, Fyler DC (eds.). 2nd ed. Philadelphia: Saunders Elsevier 2006 : 645.
16. Koubský K, Gebauer R, MD; Tláskal T, et al. Long-term survival and freedom from coronary artery reintervention after arterial switch operation for transposition of the great arteries: a nationwide population-based study. J Am Heart Assoc 2021; 10(13): e020479.
17. Byeong SC, Bo Sang K, Gi Beom K, et al. Long-term outcomes after an arterial switch operation for simple complete transposition of the great arteries. Korean Circ J 2010; 40(1): 23–30.
18. Hutter PA , Kreb DL, Mantel SF, et al. Twenty-five years’ experience with the arterial switch operation. J Thorac Cardiovasc Surg 2002; 124 : 790.
19. Burroughs JT, Edwards JE. Total anomalous pulmonary venous connection. Am Heart J 1960 : 913.
20. Hyde JA, Stümper O, Barth MJ, et al. Total anomalous pulmonary venous connection: outcome of surgical correction and management of recurrent venous obstruction. Eur J Cardiothorac Surg 1999; 15 : 735.
Labels
Neonatology Paediatrics General practitioner for children and adolescents
Article was published inCzech-Slovak Pediatrics

2023 Issue 1-
All articles in this issue
- František Kaván: Zimní krajina
- Co jsme psali
- Editorial
- Cyanotic heart disease
- Interpretation of acid-base disorders
- Tuberculous spondylitis or Pott’s disease – a relic of the past?
- A very unusual cause of abdominal pain
- Severe iron intoxication in a 16-year-old patient
- Noninvasive monitoring of vital signs of the newborn
- The role of paediatric supportive care team in the development of hospital palliative care at the University Hospital Motol
- Five years of experience in providing paediatric palliative care in hospital setting
- Regulation of energy balance and eating behaviour
- Cena ministra zdravotnictví za zdravotnický výzkum a vývoj
- Pediatrická poezie
- Czech-Slovak Pediatrics
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Interpretation of acid-base disorders
- Cyanotic heart disease
- A very unusual cause of abdominal pain
- Severe iron intoxication in a 16-year-old patient
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

