-
Medical journals
- Career
Mozkový absces u dětí – souhrnný článek a dvě kazuistiky
Authors: P. Kamenický 1; H. Homolková 2; J. Hak 2; M. Prchlík 2
Authors‘ workplace: Klinika dětské chirurgie a traumatologie 3. LF UK a Thomayerovy nemocnice, Praha 1; Dětská klinika Fakultní nemocnice Hradec Králové 2
Published in: Čes-slov Pediat 2020; 75 (6): 346-355.
Category:
Overview
Mezi ložisková zánětlivá nitrolební onemocnění řadíme epidurální absces, subdurální empyém, septickou nitrolební tromboflebitidu a mozkový absces (MA). MA je relativně vzácné, život ohrožující onemocnění s potenciálně závažnými dlouhodobými následky. Incidence MA je uváděna v rozmezí 0,3–1,8/100 000 obyvatel a rok; až 25 % případů spadá do dětského věku. Predisponujícími faktory vzniku MA v dětském věku mohou být akutní infekce ORL oblasti, záněty dýchacích cest, meningitida, infekční endokarditida asociovaná s vrozenými vývojovými vadami srdce, arteriovenózní malformace plicního řečiště, penetrující poranění hlavy a neurochirurgické výkony CNS. Zvláštní skupinu tvoří imunokompromitovaní pacienti. Nejčastějšími původci mozkového abscesu jsou bakterie; nejvíce se uplatňují grampozitivní koky rodu Streptococcus a Staphylococcus, ale i anaerobní a gramnegativní bakterie. V práci předkládáme teoretický přehled o tomto onemocnění ilustrovaný kazuistikami dvou dívek, u kterých se MA rozvinul jako komplikace akutního zánětu vedlejších nosních dutin (P1) a akutní faryngitidy (P2).
Předchozí publikace kazuistiky „1“ ve formě přednášky: 14. 12. 2016, Katedrální seminář, Dětská klinika Fakultní nemocnice Hradec Králové; 25.–27. 5. 2017, Kongres Pediatre pro praxi, IV. kongres pediatrů, Hradec Králové, Hotel Nové Adalbertinum
Klíčová slova:
mozkový absces – nitrolební komplikace akutní sinusitidy – akutní faryngitida
ÚVOD
Ložisková zánětlivá nitrolební onemocnění jsou rozdělována podle lokalizace do čtyř základních jednotek: epidurální absces, subdurální empyém, septická nitrolební tromboflebitida a mozkový absces [1, 2]. Mozkový absces je definován jako zánětlivé ložisko, dutina obsahující hnis, která je od okolního mozkového parenchymu oddělená bohatě cévně zásobenou tkání označovanou jako „pyogenní membrána“ [srov. 1, 3, 4]. Zpočátku probíhá jako cerebritida, charakterizovaná zvýšenou koncentrací polymorfonukleárních leukocytů, v jejímž centru v průběhu několika dní až týdnů dochází ke kolikvační nekróze. Výsledkem celého procesu, který lze rozdělit na stadium časné cerebritidy (cca 1.–3. den), pozdní cerebritidy (cca 4.–9. den), stadium časného (cca 9.–14. den) a pozdního abscesu (14 dnů a více), je zralý absces [1, 5–10].
Až 86 % (56–86 %) případů mozkového abscesu u dětí je asociováno s predisponujícími faktory [7, 8]. Jako hlavní lze uvést předcházející akutní infekce ORL oblasti, zánětlivá onemocnění dýchacích cest a plic, hnisavý zánět mozkových blan, neurochirurgické zákroky, penetrující poranění hlavy, vrozené vývojové vady srdce a arteriovenózní malformace plicního řečiště; zvláštní skupinu tvoří imunologicky kompromitovaní pacienti [2, 7, 8, 11]. Výskyt predisponujících stavů vedoucích k rozvoji mozkového abscesu se výrazně liší v závislosti na geografickém rozložení a socioekonomické úrovni regionů a států, kde hlavní úlohu sehrává časná korekce vrozených srdečních vad u dětí, adekvátní antibiotická léčba a dostupnost lékařské péče [3, 6, 7].
K šíření infekce do mozkového parenchymu dochází přibližně u poloviny případů (40–50 %) přímým šířením zánětlivého procesu z přilehlých anatomických oblastí nebo zanesením infekce při pronikajících poraněních hlavy či neurochirurgických zákrocích. Do této skupiny řadíme s klesající četností výskytu akutní zánět středouší, akutní zánět bradavčitého výběžku spánkové kosti, akutní zánět vedlejších nosních dutin, hnisavý zánět mozkových blan, ostatní ložiskové záněty v oblasti hlavy (zubu, očnice, kosti) a dále vzácněji infekce při porušené kontinuitě lebky následkem úrazu, po neurochirurgickém zákroku či při zavedeném cizím materiálu (např. ventrikulo-peritoneálním shuntu). Druhým patofyziologickým mechanismem je hematogenní rozsev ze vzdáleného infekčního ložiska, který se uplatňuje v jedné třetině všech případů (ve 30–40 %). Nejčastěji se jedná s klesajícím významem o endokarditidu, zubní infekce, plicní infekce, kožní infekce, chirurgické/endoskopické výkony na jícnu a konečníku. Zbylých 15–30 % případů zůstává bez objasnění příčiny [2, 3, 6, 7, 12].
Předmětem naší práce je prezentace dvou dětských pacientů postižených mozkovým abscesem v přímé návaznosti na akutní infekci horních dýchacích cest a přehled základních informací o onemocnění v dětském věku z dostupné literatury a vlastních zkušeností.
KAZUISTIKA 1 (P1)
Hypotrofická dívka (hmotnostně na 9. percentilu) ve věku 11,5 let z matčina třetího těhotenství s nekomplikovanou perinatální anamnézou, očkovaná podle platných doporučení a dosud bez závažnější nemocnosti či úrazů byla odeslána ze spádové nemocnice do Fakultní nemocnice Hradec Králové (FNHK) pro progredující poruchu vědomí s vyjádřenými známkami meningeálního dráždění a likvorologickým nálezem svědčícím pro bakteriální infekci centrálního nervového systému.
Přijetí do spádové nemocnice předcházela hnisavá rýma (7 dnů před přijetím k hospitalizaci = -7 D) se subfebriliemi (-6 D), ke které se přidal otok očních víček a pravé tváře (-5 D); praktickým lékařem byla zahájena lokální antibiotická léčba nosními kapkami s obsahem kanamycinu. Po pěti dnech od počátku onemocnění se u dívky objevily horečky (-2 D) a den před přijetím k hospitalizaci měkké vyklenutí na čele o velikosti 10×10 cm (obr. 1) společně se stupňující se spavostí, poruchou komunikace, nauzeou a zvracením (-1 D). Matka dívky z důvodu zhoršené dostupnosti primární lékařské péče v době dovolené a nízké socioekonomické úrovně rodiny (matka samoživitelka bez automobilu) vyhledala lékařskou pomoc – RZP – až na druhý den. Ve spádové oblastní nemocnici, byla zjištěna vysoká zánětlivá aktivita krve (Leu 44,4×109/l, CRP 381 mg/l); v mozkomíšním moku pleocytóza (Leu 1 424/3, Seg 930/3), zvýšená koncentrace bílkoviny (1,108 g/l) a laktátu (3,36 mmol/l). Po domluvě byla přeložena na vyšší pracoviště; před transportem byl intravenózně podán ceftriaxon (65 mg/kg), gentamicin (4 mg/kg) a dexamethason (0,13 mg/kg).
Image 1. a, b (P1). Fluktuující rezistence v oblasti čela při subperiostálním abscesu frontální kosti. (Se souhlasem z archivu MUDr. Jany Hrubé)
Fig. 1a, b (P1). Fluctuant resistance in the forehead due to the subperiosteal abscess of the frontal bone. (Dr. Jana Hrubá’s archive, with her approval)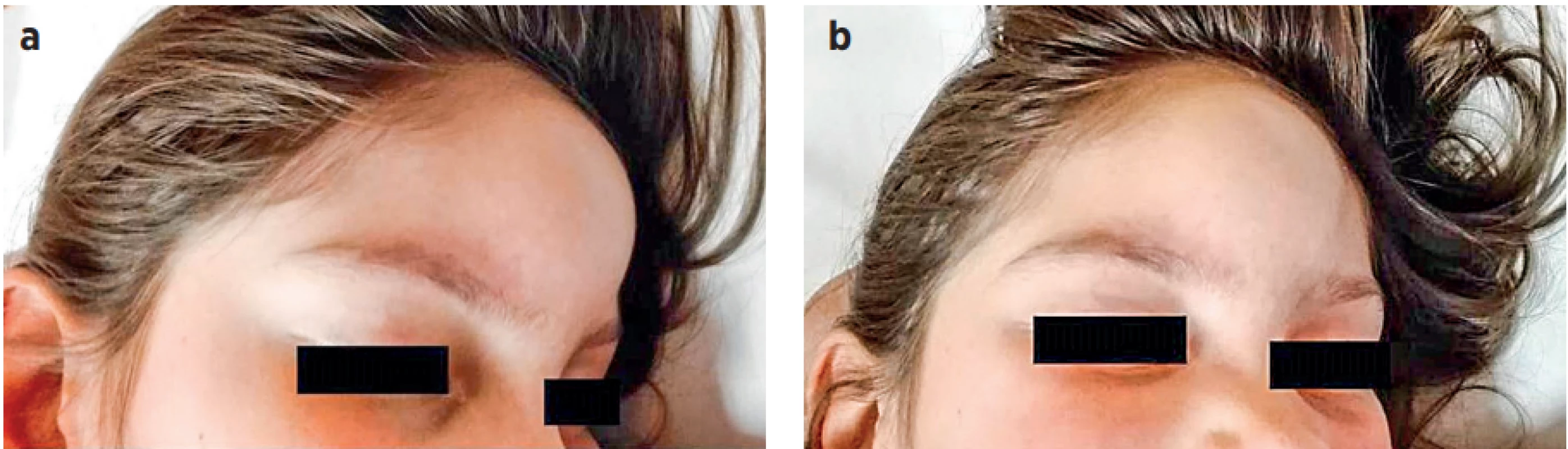
Fyzikálnímu nálezu při přijetí do FNHK dominovala porucha vědomí s neklidem a neartikulovanými zvuky, Glasgow Coma Scale (GCS) 8–9 bodů, meningeální syndrom a výše popsaná fluktuující rezistence v čelní krajině. Na CT vyšetření hlavy s kontrastem byla popsána pansinusitida, subperiostální absces frontální kosti vpravo (44×43×11 mm), subdurální efuse (vpravo do 7 mm, vlevo do 2 mm), hypodenzní okrsek mozkové tkáně při rozvíjející se cerebritidě vpravo frontobazálně (o průměru 35 mm) a mírný difuzní edém mozku (obr. 2, 3). Dívka byla indikována k endonazálnímu endoskopickému ošetření maxilárních, frontálních a ethmoidálních vedlejších dutin nosních a neurochirurgické evakuaci subperiostální a subdurální hnisavé kolekce z pravostranné fronto-temporální kraniotomie. Z evakuovaného hnisu, z likvoru i hemokultury byl vykultivován grampozitivní kok v řetízcích Streptococcus intermedius. Pátý hospitalizační den (HD) po kontrolním CT vyšetření dívka podstoupila evakuaci oboustranného subdurálního empyému z bikoronární kraniotomie a 26. den „en block“ resekci mozkového abscesu v pravém frontálním laloku.
Image 2. a, b (P1). Vstupní CT (1. hospitalizační den), obliterované ethmoidální dutiny, frontální dutiny a edém podkoží kořene nosu. (Za laskavého přispění MUDr. Pavla Rejtara)
Fig. 2a, b (P1). The CT imaging (the first day of the hospitalisation), obliteration of the ethmoid and frontal cavities, and hypodermal oedema of the nose root. (Credit Dr.Pavel Rejtar)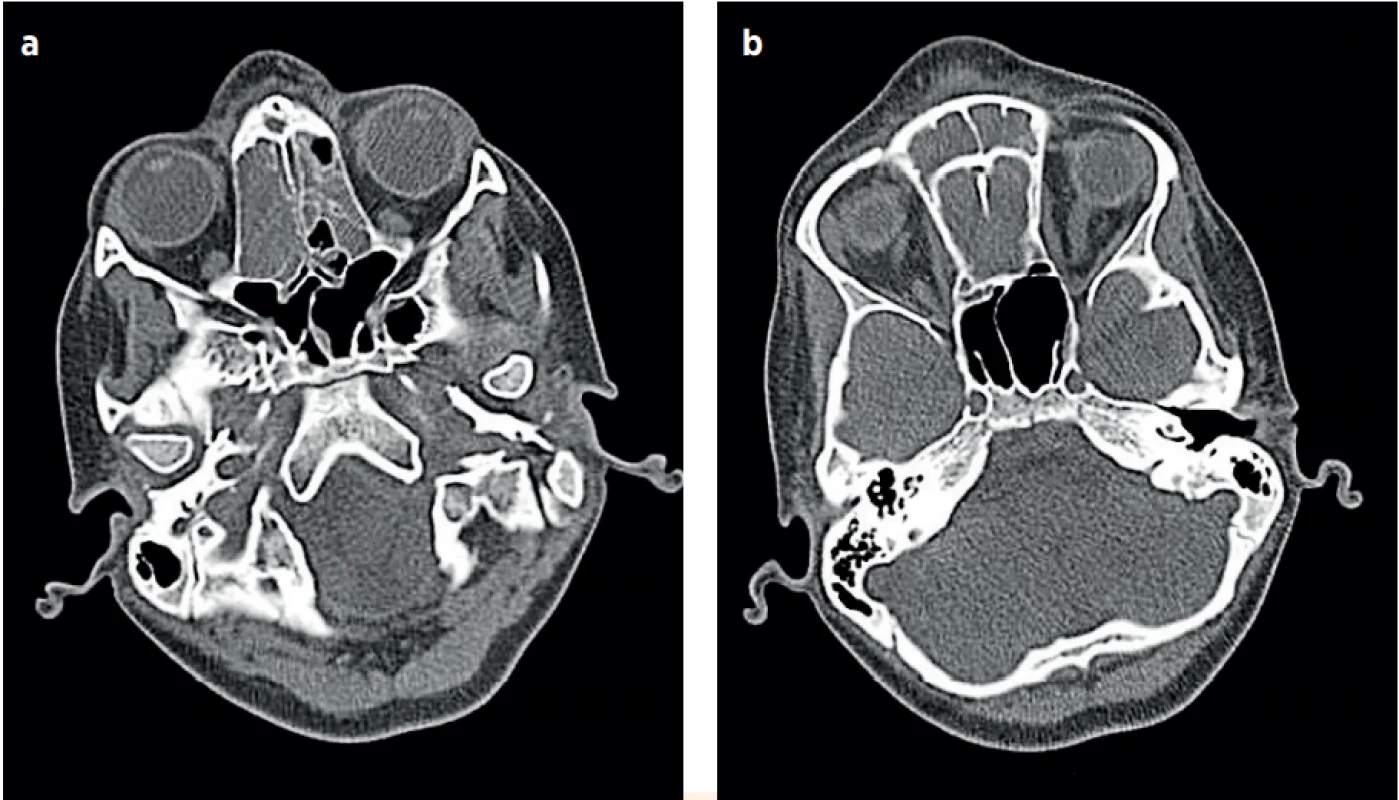
Image 3. a, b (P1). Vstupní CT (1. hospitalizační den), ložisko cerebritidy frontálně vpravo a subperiostální absces po aplikaci kontrastní látky. (Za laskavého přispění MUDr. Pavla Rejtara)
Fig. 3a, b (P1). The CT imaging (the first hospitalisation day), the area of cerebritis in the right frontal area and subperiosteal abscess after the contrast agent administration. (Credit Dr. Pavel Rejtar)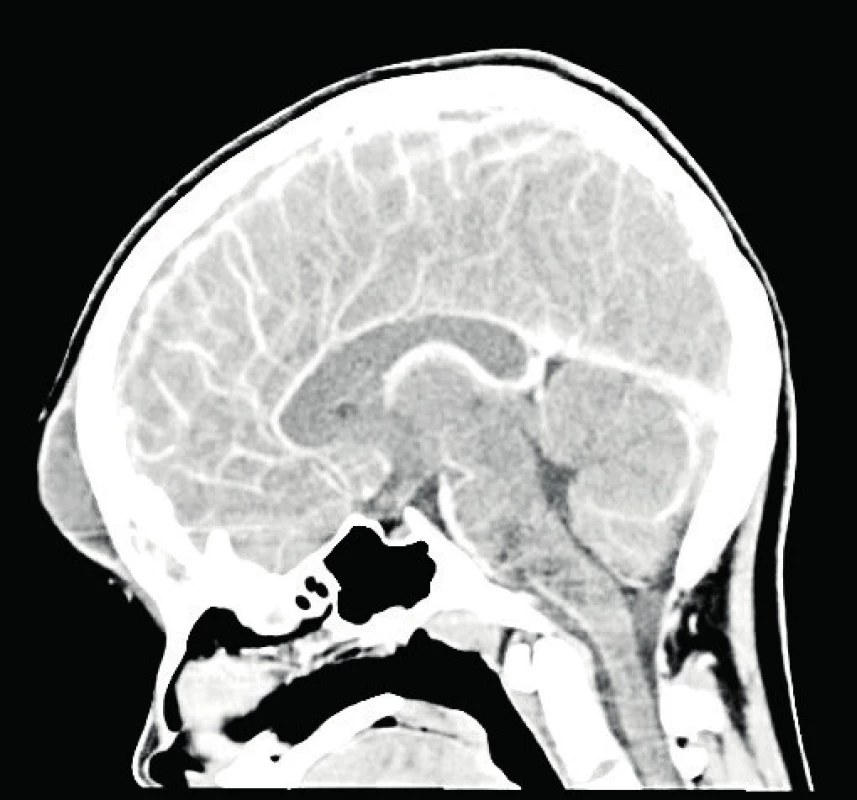
Po první operační revizi došlo k rozvoji těžké levostranné hemiparézy a 3. HD proběhl generalizovaný epileptický záchvat (grand mal) s korelujícím hrubě abnormním EEG záznamem; byla zahájena antiepileptická léčba (midazolam, kyselina valproová, levetiracetam). Po 11 dnech resuscitační péče byla dívka při vyvádění z analgosedace zprvu bez užitečného kontaktu, avšak časem bylo pozorováno rychlé zlepšování celkového projevu, přetrvávala levostranná hemiparéza. Od 16. HD již pacientka tvořila krátké věty. Další neurologický průběh byl komplikován měnlivými stavy dezorientace a změnami chování. V rámci sanace infekčních ložisek bylo nutné ošetřit chrup včetně extrakce 10 zubů a ošetření odontogenní píštěle u lůžka zubu „26“ bez kulivačního průkazu Streptococcus intermedius.
Během hospitalizace pacientka podstoupila 4 CT a 9 NMR vyšetření hlavy (obr. 4, 5). Antibiotická léčba trvala celkem 80 dnů, z toho 1 den kombinací ceftriaxonu a gentamicinu, následně při znalosti etiologického agens 79 dnů penicillinem G v kombinaci s meropenem (7.–16. HD), clindamycinem (66.–76. HD) a fluconazolem (67.–76. HD). Propuštěna v péči matky do azylového domu pro matky s dětmi byla po 85 dnech hospitalizace. Při propuštění byla schopná samostatné chůze bez opory s odeznívající levostrannou hemiparézou, zajištěna dvojkombinací antiepileptik (levetiracetam, kyselina valproová).
Image 4. a–d (P1). NMR vyšetření hlavy, vývoj mozkového abscesu. 2. hospitalizační den (a), 4. hospitalizační den (b), 19. hospitalizační den (c), 23. hospitalizační den (d). (Za laskavého přispění MUDr. Pavla Rejtara)
Fig. 4a–d (P1). Brain MRI, the development of the brain abscess. Day 2 of hospitalisation (a), Day 4 of hospitalisation (b), Day 19 of hospitalisation (c), Day 23 of hospitalisation (d). (Credit Dr. Pavel Rejtar)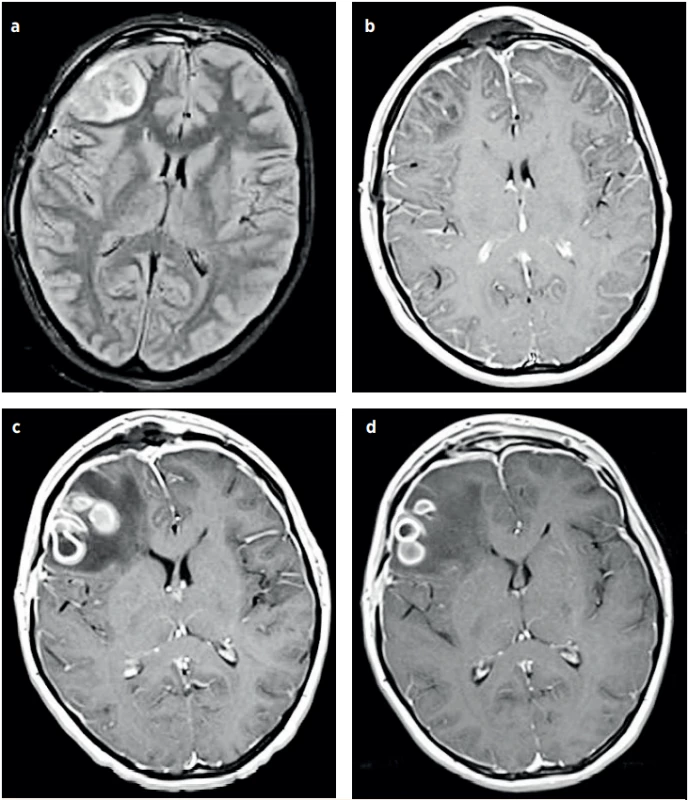
Image 5. a, b (P1). Kontrolní NMR vyšetření hlavy v odstupu čtyřech měsíců – výsledný stav. (Za laskavého přispění MUDr. Pavla Rejtara)
Fig. 5a, b (P1). The brain MRI after four months – the resulting state. (Credit Dr. Pavel Rejtar)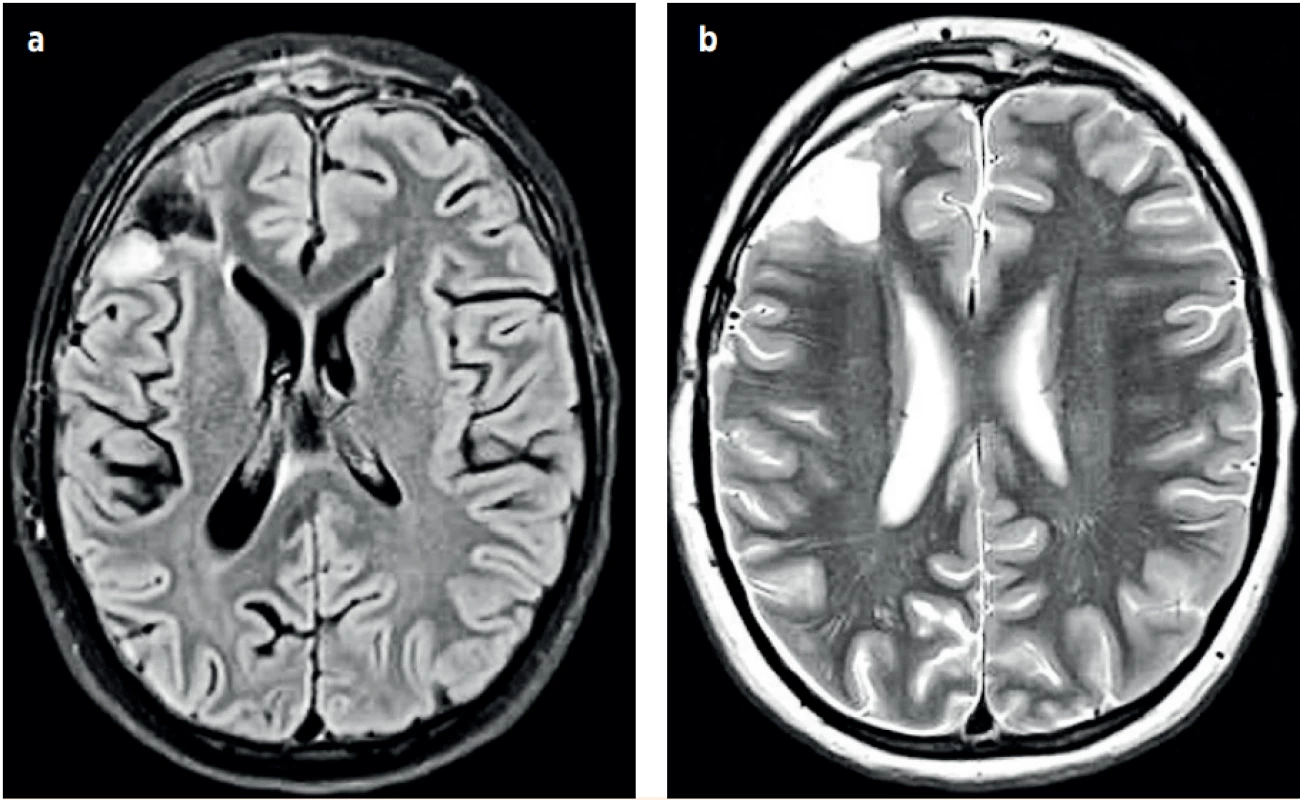
KAZUISTIKA 2 (P2)
Čtyřletá eutrofická dívka byla odeslána ze spádové nemocnice na Jednotku intenzivní a resuscitační péče Kliniky dětské chirurgie a traumatologie 3. LF UK a Thomayerovy nemocnice (KDCHT) s nálezem expanzivně se chovajícího víceložiskového nitrolebního procesu na CT zobrazení hlavy.
Anamnesticky se jednalo o dívku z matčina pátého rizikového těhotenství narozenou s velmi nízkou porodní hmotností ve 30. gestačním týdnu a tři dny (1380 g, 40 cm) s vrozeným rozštěpem uvuly, hemangiomem horního rtu a preaurikulárními výrůstky. Postnatálně vyžadovala 7 dnů dechové podpory a přechodně pro „levostranné opoždění“ rehabilitovala podle Vojty. Dispenzarizována byla v dětské neurologické poradně pro nezralost a oční poradně pro horizontální nystagmus a konvergentní strabismus. Očkována byla podle platných doporučení. Dosud významněji nestonala.
Přijetí na dětské oddělení spádové oblastní nemocnice předcházela akutní faryngitida se subfebríliemi, kašlem, zarudnutím hrdla a zvýšením CRP (59 mg/l), která byla zaléčena fenoxymethylpenicilinem (Ospen) (od -35 D). Vyloučena byla infekce viry chřipky a respiračními viry, kultivační vyšetření výtěru z hrdla provedeno nebylo. Po přibližně dvoudenním asymptomatickém období došlo k rozvoji intermitentního zvracení s maximální frekvencí 1x až 5x denně se zvýšenou teplotou a únavou (-23 D). Praktickým lékařem byla ordinována antipyretická léčba a probiotika při podezření na rozvíjející se gastroenteritidu (-16 D). Pro přetrvávající obtíže s již predilekčně ranním zvracením byla odeslána k hospitalizaci na dětské oddělení spádové nemocnice (1. HD). Zde byla dokumentována zvýšená zánětlivá aktivita krve (Leu 14,5x109/l, CRP 43,6 mg/l, FW 100/130), normální nález na prostém snímku hrudníku, ORL vyšetření neprokázalo infekční fokus, oční vyšetření bylo bez známek městnání na papilách očního nervu. Vzhledem k horšícímu se klinickému stavu se zvýšenou spavostí, febríliemi a pomočováním bylo indikováno nekontrastní CT vyšetření mozku s nálezem expanzivně se chovajícího multilokulárního ložiska s perifokálním edémem frontálně vpravo o velikosti 47×40×72 mm. Před transportem na vyšší pracoviště byla zajištěna dexamethasonem (0,6 mg/kg) a cefotaximem (50 mg/kg).
Fyzikálnímu nálezu při přijetí na KDCHT dominovala zvýšená únava bez poruchy vědomí (GCS 15 bodů), vyjádřené horní i dolní známky meningeálního dráždění a pozitivní iritační jevy na dolních končetinách. Byla maximálně subfebrilní. V rámci diferenciálně diagnostické rozvahy byl na prvním místě uvažován mozkový absces, který byl verifikován NMR zobrazením hlavy druhý hospitalizační den (2. HD). Popsána byla multilokulární laločnatá kolekce tekutiny s tenkou sytící se stěnou frontálně vpravo, s výrazným perifokálním edémem a tlakovými změnami okolí včetně útlaku pravé i levé postranní komory a přesunem středočárových struktur doleva o 15 mm. Týž den bylo přistoupeno k punkci a drenáži abscesového ložiska z malého trepanačního otvoru, jednorázově bylo vypuštěno 25 ml šedozeleného hnisu s pozdějším kultivačním nálezem Haemophilus influenzae, typ „b“ negativní v souladu s polymerázovou řetězovou reakcí (PCR).
Po neurochirurgickém zákroku byla pacientka 36 hodin ponechána v resuscitačním zajištění s nekomplikovaným vyvedením. Zevní drenáž mozkového abscesu byla vyjmuta čtvrtý pooperační den. V průběhu hospitalizace došlo k manifestaci lehké levostranné neurologické symptomatologie s centrální parézou VII. hlavového nervu a neúplné parézy levé dolní končetiny. Tyto nálezy po čase zcela vymizely.
K objektivizaci vývoje abscesových ložisek dívka do propuštění z nemocnice podstoupila celkem dvě CT a dvě NMR vyšetření hlavy (obr. 6). Hospitalizována a léčena antibiotiky byla celkem 50 dnů, z toho 11 dnů cefotaximem a 39 dnů ceftriaxonem; 10 dnů v kombinaci s metronidazolem (12.–21. HD). Lumbální punkce provedena nebyla.
Image 6. a–d (P2). NMR vyšetření hlavy, vývoj mozkového abscesu. 2. hospitalizační den (a, c); 49. hospitalizační den – výsledný stav (b, d).
Fig. 6a–d (P2). Brain MRI, the brain abscess development. Day 2 of hospitalisation (a, c); Day 49 of hospitalisation – the resulting state (b, d).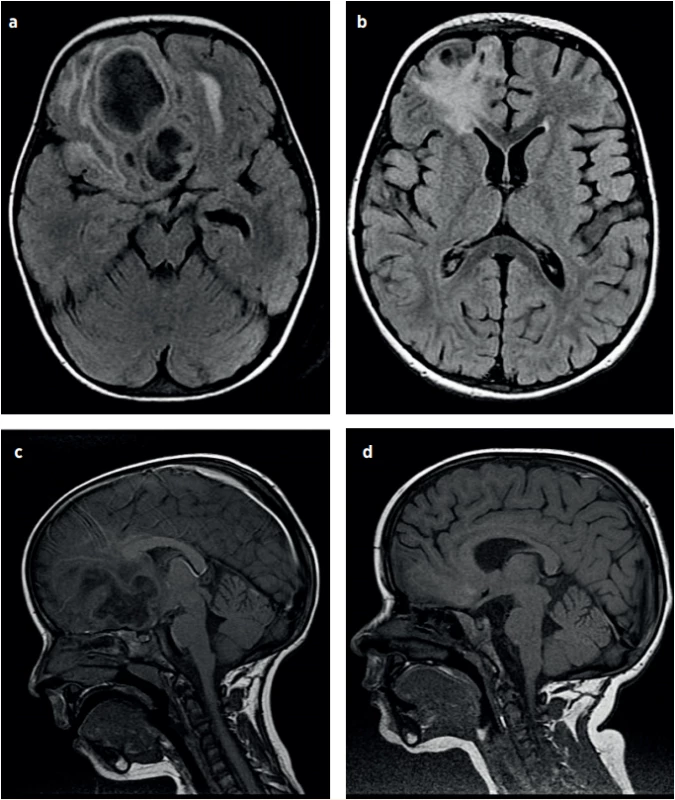
DISKUSE
Výskyt mozkového abscesu
Mozkový absces je relativně vzácné onemocnění; jeho význam narůstá vlivem nízké socioekonomické životní úrovně jedinců a výrazně se tak liší jeho výskyt v rozvinutých a rozvojových zemích světa v závislosti na přítomnosti predisponujících faktorů (srov. P1). Celková incidence výskytu mozkového abscesu je uváděna v rozmezí 0,3–1,8 případů na 100 000 obyvatel a rok [7], v rozvinutých zemích tvoří až 1–2 % (v rozvojových až 8 %) všech nitrolebních procesů [6]; z neznámého důvodu bývají statisticky častěji postiženi muži v poměru až 3 : 1 [13]. Až 25 % případů spadá do dětského věku s maximem zastoupení ve věkovém rozmezí 4–7 (10) let [2, 7, 13]. Přibližně 40 % případů je dáváno do souvislosti s infekcemi ORL oblasti (srov. P1, 2). Ve skupině pacientů s akutní sinusitidou bývají postiženi nejčastěji jedinci ve věku 10–30 let [13]; nitrolební komplikace se rozvine přibližně u 2,7 % hospitalizovaných dětí s akutním zánětem vedlejších nosních dutin a jejich incidence ještě narůstá při paralelním výskytu orbitálních či kostních komplikací (srov. P1) [14, 15].
Etiologie
Příčinou mozkového abscesu může být bakteriální, mykotická nebo parazitární infekce. U imunokompetentních pacientů jsou zdaleka nejčastějším patogenem bakterie [2, 7, 13]. V souvislosti s mozkovým abscesem bylo dosud identifikováno 129 druhů z 50 rodů bakterií [3]. Nejčastěji izolovanými původci mozkového abscesu jsou grampozitivní koky; v 50–70 % se jedná o streptokoky, nejčastěji ze skupiny S. Milleri1 viridujících streptokoků (Streptococcus angiosus, Streptococcus constellatus, Streptococcus intermedius) (srov. P1), 10–30 % připadá na stafylokoky. Přibližně ve 30 % případů se může jednat o „polymikrobiální“ absces se zastoupením různých druhů streptokoků (Abiotrophia species) nebo anaerobních bakterií (Bacteroides, Prevotella, Peptostreptococcus spp.). Gramnegativní bakterie jsou vykultivovány v 10–20 % případů mozkového abscesu (nejčastěji Citrobacter, Salmonella, Serratia, Proteus spp., Coronobacter spp., Bacteroides fragilis). U imunokompromitovaných pacientů a u nositelů cizích materiálů se můžeme setkat s mykotickým původem mozkového abscesu, nejčastěji kandidové či aspergilové etiologie, vzácněji s parazitárním původem, například při toxoplazmóze. Haemophilus influenzae, Streptococcus pneumoniae a Listeria monocytogenes jsou relativně častými původci bakteriální meningitidy, v tvorbě mozkových abscesů se uplatňují ale v méně jak 1 % případů (srov. P2). V desetině až čtvrtině všech případů je materiál získaný z abscesu sterilní.
Na původce procesu lze usuzovat na základě věku, přítomnosti rizikových faktorů a zdravotních predispozic dítěte. Streptokokový původ je nejčastěji asociován s orofaryngeálními infekcemi, akutním zánětem středouší, akutním zánětem vedlejších nosních dutin a spolu s bakteriemi Haemophilus spp. s vrozenými vývojovými vadami srdce (srov. P1, 2) [6, 13].
Klinické projevy
Příznaky rozvíjejícího se mozkového abscesu jsou často nespecifické a jejich nástup plíživý. Medián doby od počátku příznaků ke stanovení diagnózy se pohybuje od 7 do 11 dnů, s horní hranicí 4 měsíců [2, 7, 8]. Specifická neurologická symptomatologie je závislá na lokalizaci abscesu; zvláště postižení frontálních laloků bývá dlouhou dobu asymptomatické a k manifestaci dojde až v souvislosti se zvýšením nitrolebního tlaku (srov. P1, 2). Jako patognomická triáda bývá popisována kombinace horečky, bolesti hlavy a ložiskové neurologické symptomatologie; takto přítomná bývá však u méně jak 30 % postižených. Nejčastěji klinicky zastoupenými příznaky jsou bolesti hlavy v kombinaci se zvracením a horečkami, bez neurologických příznaků (50 % dětí, srov. P1, 2); dále změny chování nebo generalizované křeče (u méně jak 50 % dětí; srov. P1), ložiskové neurologické příznaky (ve 35–40 % případů), otok papily očního nervu a pozitivní známky meningeálního dráždění (ve 30 % případů; srov. P1, 2). Kóma jako pozdní příznak se vyskytuje u 15–20 % postižených dětí (srov. P1). Na provalení abscesu do komorového systému či subarachnoidálního prostoru může upozornit náhlé zhoršení klinického stavu s vyjádřením příznaků meningeálního dráždění. V dětském věku je typický nespecifický průběh a je tedy v rámci diferenciální diagnostiky nutné pomýšlet i na jiné infekční a neinfekční intrakraniální procesy [2, 6, 7]. Jejich výčet přesahuje rámec naší práce, proto odkazujeme zvláště na citovanou literaturu [2].
Diagnostika
V krevních testech můžeme nalézt zvýšení parametrů zánětu (leukocytózu/leukopenii s posunem doleva v diferenciálním rozpočtu bílých krvinek, zvýšení C-reaktivního proteinu, zvýšenou rychlost sedimentace erytrocytů). Jejich přítomnost je závislá na predisponujícím faktoru, délce vývoje abscesu i vyvolávajícím agens. Hodnota CRP, ač nejvíce senzitivní, může být až v 1/3 případů negativní. Záchyt etiologického agens v hemokultuře se popisuje v přibližně 10 % všech případů [2, 7].
Vyšetření mozkomíšního moku (CSF) patří do diferenciálně diagnostické rozvahy, vždy je však nutné mít na paměti kontraindikaci lumbální punkce při podezření na expanzivně se chovající nitrolební proces s nitrolební hypertenzí. Kompletně negativní likvorologické nálezy jsou popisovány u přibližně 20 % dětí s mozkovým abscesem, stejně tak nízká je u těchto dětí výtěžnost mikrobiologického vyšetření CSF [2, 7].
Zásadním posunem v diagnostice ložiskových nitrolebních infekcí bylo zavedení zobrazovacích metod CT a NMR do běžné medicínské praxe. Pro dostupnost, časovou nenáročnost a diferenciálně diagnostickou výtěžnost zůstává nejčastěji prováděným vstupním vyšetřením CT hlavy s aplikací kontrastu. Při porovnání obou metod je senzitivnější metodou ve vztahu k mozkovému abscesu NMR pro schopnost časnějšího záchytu lézí, vyšší rozlišení a schopnost odlišit CSF od tekutinového obsahu abscesu; zvláště u dětí nelze pominout ani vyšší radiační zátěž CT vyšetření. Pokud to okolnosti dovolují, je NMR považována za metodu první volby. Rozsah zobrazení by měl zahrnovat mimo mozkovou tkáň také oblast středouší, orbit a vedlejších nosních dutin.
Léčba
Léčba mozkového abscesu u dětí klade vysoké nároky na mezioborovou spolupráci zahrnující pracoviště intenzivní a resuscitační péče pro děti, dětskou radiologii, neurochirurgii, dětskou infektologii, dětskou neurologii a klinického mikrobiologa. Neexistuje mezinárodní doporučení pro léčbu mozkového abscesu. Klasickým léčebným přístupem je kombinace dlouhodobé antibiotické léčby a neurochirurgické sanace abscesových ložisek. U dětí (1) bez vážného neurologického postižení při přijetí (GCS >12 bb.), (2) s vícečetnými abscesovými ložisky nebo velikostí abscesu do 2,5 cm, (3) u dětí s identifikovaným původcem mozkového abscesu nebo (4) v případech kontraindikovaného neurochirurgického zákroku je připouštěn konzervativní přístup spočívající pouze v dlouhodobé antibiotické léčbě [6, 7]. Tento přístup je preferován také u dětí s paralelně probíhající bakteriální meningitidou [2]. Neurochirurgický zákrok zůstává pak metodou volby v případě selhání konzervativní léčby [7].
Mezi přínosy chirurgické léčby patří snížení nitrolebního tlaku při expanzivním chování abscesu, vysoká pravděpodobnost izolace etiologického agens, zvýšení účinnosti antibiotické léčby a prevence šíření infekce do komorového systému. Užívanými metodami jsou cílená punkce s drenáží nebo excize abscesů. Využití cílené punkce je obecně považováno za přínosné u abscesů o velikosti nad 2,5 cm, u hluboko uložených a vícečetných abscesů a u abscesů s rizikovou lokalizací (srov. P2). Excizi abscesu z kraniotomie volíme u povrchově uložených abscesů, u abscesů zadní jámy lební, fungálních abscesů a v případech, kde nedochází k regresi abscesu ani po opakovaných punkcích (srov. P1) [6, 7, 16]. Žádnou ze dvou uvedených metod nelze upřednostňovat a postup je nutné volit individuálně případ od případu. Obecně se ale z důvodu velkého rizika poškození mozkové tkáně a diseminace zánětlivého procesu v případě porušení pyogenní membrány k excizi abscesu uchylujeme co možná nejméně až po selhání opakovaných punkcí. Cílená punkce s drenáží je metodou volby i u epidurálního abscesu či subdurálního empyému [16].
Z medikamentózní léčby volíme širokospektrá antibiotika s dobrým průnikem přes hematoencefalickou bariéru a do mozkové tkáně, která posléze cílíme podle kultivačních nálezů a citlivostí. Výběr antibiotické kombinace se řídí přítomností rizikových faktorů a z toho vyplývajícího předpokladu vyvolavatele infekce. Jako empirická antibiotická léčba je doporučována kombinace cefalosporinu třetí generace (ceftriaxon nebo cefotaxim) a metronidazolu; k pokrytí rezistentních pneumokoků a methicilin-rezistentního stafylokoka může být tato kombinace rozšířena o vankomycin. Trvání léčby primárně určuje vývoj lézí v čase (objektivizovaný zobrazovacími vyšetřeními) a klinický stav nemocného. Všeobecně se u dětí, které podstoupily neurochirurgický zákrok, doporučuje délka antibiotické léčby v rozmezí minimálně 4–6 týdnů; u dětí léčených konzervativně je tato doba delší, 6–8 týdnů [2, 4, 6, 7].
Nedílnou součástí léčby je také sanace extracerebrálních infekčních fokusů při výskytu predisponujících infekcí (srov. P1) a symptomatická léčba, která zahrnuje antiedematózní, antikonvulzivní a antipyretickou medikaci [4]. Kortikosteroidy jsou doporučovány pouze v léčbě klinicky významného perifokálního edému a po nezbytně nutnou dobu. Jejich příznivý efekt na jedné straně s sebou přináší mimo jiné nežádoucí snížení průniku antibiotik do abscesové dutiny a zpomalení tvorby abscesového pouzdra na straně druhé. [16, 17].
Dlouhodobé následky
Prognóza dětí navzdory pokroku v diagnostice i léčbě zůstává závažná. Za negativní prognostické faktory je považováno pozdní stanovení diagnózy, rychlý rozvoj infekce (<4 dny), závažné neurologické postižení či porucha kognitivních funkcí v době stanovení diagnózy, vývoj komplikací (edém mozku s herniací mozkového kmene, provalení abscesu do komor či subarachnoidálního prostoru) a imunosuprese [2, 4, 6, 7]. Díky rozvoji zobrazovacích metod a se zavedením antibiotické léčby klesla úmrtnost za uplynulých 50 let pod 10 % (4–12 %) [6, 8, 18]; v případě empyému komor zůstává bohužel zatím extrémně vysoká – tato komplikace končí v 80–100 % úmrtím nemocného [12]. Dvě třetiny dětí postižených mozkovým abscesem zůstávají bez následků, ve zbývající třetině převažuje sekundární epilepsie (zvláště při postižení frontálního nebo temporálního mozkového laloku), hemiparetické postižení (10–15 %), dále parézy hlavových nervů (5–10 %) a poruchy chování a intelektu (srov. P2) [2, 7].
Následná péče a sledování zobrazovacími metodami
Stejně jako léčba, tak i následná péče vyžaduje multidisciplinární součinnost zaměřenou na léčbu a zmírnění dlouhodobých následků. Sledování lékařem po propuštění z nemocnice by mělo probíhat alespoň jedenkrát za týden po dobu 2 týdnů, dále pak jedenkrát za 2 týdny po dobu 8 týdnů. Častost navazujících ambulantních kontrol se řídí klinickým stavem a vývojem paraklinických vyšetření.
Za účelem porovnání jednotlivých vyšetření by ke sledování vývoje nitrolebních lézí měla být použita stejná modalita zobrazovacích vyšetření, NMR nebo CT vyšetření s aplikací kontrastní látky. Úplné vymizení abscesu s patologickým sycením kontrastní látkou trvá až 16 týdnů od zahájení léčby, úplné vymizení detekovatelných změn po proběhlém zánětlivém ložiskovém onemocnění mozkové tkáně pak až 9 měsíců. Za předpokladu, že dochází při jednotlivých vyšetřeních k regresi abscesové dutiny, provádíme kontrolní zobrazovací vyšetření v průběhu léčby jedenkrát za 1–2 týdny; po ukončení antibiotické léčby pak s frekvencí jedenkrát za 2 týdny do úplného vymizení radiologických změn a dále jedenkrát za 3–4 měsíce po dobu jednoho roku [16].
SOUHRN A ZÁVĚR
Mozkový absces je relativně vzácné, život ohrožující onemocnění s potenciálně závažnými dlouhodobými následky. Vyžaduje přesnou a včasnou diagnostiku a okamžitý léčebný zásah. Péče o děti postižené tímto onemocněním klade vysoké nároky na mezioborovou spolupráci. Incidence se liší v závislosti na výskytu predisponujících faktorů, významnou roli zde sehrává socioekonomická úroveň států a jedinců. Nejčastějšími vyvolavateli jsou bakterie, z nichž jsou nejvíce zastoupeny grampozitivní koky rodu Streptococcus, méně často anaerobní a gramnegativní bakterie. Klinická manifestace u dětí bývá často plíživá s nespecifickými příznaky. Hlavní diagnostickou modalitou je zobrazení hlavy pomocí NMR nebo CT vyšetření s kontrastem. Základem léčby je dlouhodobá antibiotická léčba často kombinovaná s neurochirurgickou sanací ložisek.
U prvního případu se jednalo o přímé šíření infekce „per continuitatem“ z přilehlých anatomických oblastí při akutním zánětu vedlejších nosních dutin s koincidencí orbitálních a intrakraniálních komplikací. Případ této mladé dívky pro nás může být neustálou připomínkou, že jsou mezi námi rodiny s dětmi, jejichž tíživá socioekonomická situace, a tedy nedostupnost včasné lékařské pomoci, může podmínit dlouhodobé postižení. Současně nám může být i novým podnětem ke snaze o zlepšení pomoci a dostupnosti zdravotní péče našim blízkým, včetně těm na okraji společnosti.
Ve druhém případě se jednalo o vzácný případ hematogenního abscesu mozku hemofilové etiologie v návaznosti na akutní faryngitidu. Nebyl zjištěn jiný rizikový faktor rozvoje mozkového abscesu. Tato pacientka nás může podpořit v naší snaze o racionální a cílenou antibiotickou léčbu jak v primární, tak posléze v nemocniční péči.
Klinické příznaky této život ohrožující infekce jsou často plíživé a mezi mnoha podobnými případy může dojít k jejich podcenění. Přednemocniční průběh a vývoj onemocnění u obou dětí nám připomíná, že pečlivě odebraná anamnéza a fyzikální vyšetření jsou branou k správnému diagnosticko-terapeutickému postupu. Stejně jako v ostatních oblastech života platí, že „genius je ten, kdo ze znamení dochází ke vnímání pravdy“ [19].
Autor by chtěl poděkovat za odbornou a jazykovou korekturu a poskytnutí obrazové dokumentace Prof. MUDr. Petru Havránkovi, CSc., MUDr. Pavlu Rejtarovi, Ph.D., MUDr. Janě Hrubé a Mgr. Haně Pavlové.
MUDr. Pavel Kamenický
JIRP Kliniky dětské chirurgie a traumatologie
3. LF UK a Thomayerovy nemocnice
Vídeňská 800
140 59 Praha 4
e-mail: pavel.kamenicky@ftn.cz
Sources
1. Whispelwey B, Heysell SK. Intracranial suppuration. In: Schlossberg D. Clinical Infectious Disease. 2nd ed. Cambridge: Cambridge University Press 2015 : 495–503.
2. Harrison CJ. Focal suppurative infections of the nervous system. In: Long SS, Pickerin LK, Prober CK. Principles and Practice of Pediatric Infectious Diseases. 4th ed. Edinburgh: Elsevier/Saunders, 2012 : 319–330.
3. Mishra AK, Fournier P-E. The role of Streptococcus intermedius in brain abscess. Eur J Clin Microbiol Inf Dis 2013; 32 (4): 477–483.
4. Brtková D, Petroušová L. Mozkový absces jako komplikace purulentní meningitidy u dítěte. Pediatr praxi 2018; 19 (1): 44–46.
5. Dědková J, Chrobok V, Eliáš P, et. al. Otogenní zánětlivé nitrolební komplikace – patogeneze, současný pohled na diagnostiku a léčbu. Ces Radiol 2012; 66 (1): 35–44.
6. Bonfield CM, Sharma J, Dobson S. Pediatric intracranial abscesses. J Infect 2015; 71 : 42–46.
7. Mameli C, Genoni T, Madia C, et al. Brain absces in pediatric age: a review. Childs Nerv Syst 2019; 35 : 1117–1128.
8. Raffaldi I, Garazzino S, Gastelli Gattinara G, et al. Brain abscess in children: an Italian multicentre study. Epidemiol. Infect 2017; 145 : 2848–2855.
9. Isada CM. Brain abscess. Cleveland Clinic 2010. [Online]. Dostupné z: <https://teachmemedicine.org/cleveland-clinic-brain-abscess/>
10. Horáková J, Ressner P, Bar M. Mnohočetné mozkové abscesy v rámci meningoencefalitidy nezjištěné etiologie. Neurol praxi 2018; 19 (1): 59–62.
11. Prober CG, Mathew R. Brain abscess. In: Kliegman RM, Stanton BF, St Geme JW, et al. Nelson Textbook of Pediatrics, vol. 2. 20th ed. Philadelphia: Elsevier, 2016 : 2949–2950.
12. Dická E, Podracká L, Pavlovičová Z, et al. Mozgový absces – zriedkavá, ale závažná infekcia v destkom veku. Čes-slov Pediat 2017; 72 (8): 489–494.
13. Tunkel AR. Brain abscess. In: Bennett JE, Dolin R, Blaser MJ. Mandell, Douglas, and Bennett’s Principles and Practice of Infectious Diseases, vol. 1. 8th ed. Philadelphia: Elsevier/Saunders, 2015 : 1164–1176.
14. Levy DA, Nguyen SA, Harvey R, et al. Hopital utilization for orbital and intracranial complications of pediatric acute rhinosinusitis. Int J Pediatr Otorhinolaryngol 2019; 128 : 109696.
15. Lerner DN, Choi SS, Zalzal GH, et al. Intracranial complications of sinusitis in childhood. Ann Otol Rhinol Laryngol 1995; 104 (4) Pt 1 : 288–293.
16. Homolková H, a kol. Dětská neurochirurgie v kazuistikách. Praha: Maxdorf, 2020.
17. Gomes JA, Stevens RD, Lewin JJ, et al. Glucocorticoid therapy in neurologic critical care. Crit Care Med 2005; 33 (6): 1214–1224. In: Vondráčková D. Manitol, hypertonický NaCl a kortikoidy v léčbě nitrolební hypertenze. Neurol praxi 2009; 10 (1): 19–23.
18. Mihál V, Neklanová M, Klásková E, et al. Vzácný absces mozku způsobený Streptococcus intermedius v důsledku periodontitidy. Pediatr praxi 2017; 18 (4): 254–257.
19. Giussani L. Náboženský smysl, otevřít se nekonečnu. Praha: nakladatelství Nové Město 2001 : 1–236.
Labels
Neonatology Paediatrics General practitioner for children and adolescents
Article was published inCzech-Slovak Pediatrics

2020 Issue 6-
All articles in this issue
- Pediatrické centrum v Krči
- Bone health in adolescent girls with anorexia nervosa – a pilot study
- Extreme hypokalaemia in familial periodic paralysis – case report
- Neonatal hyperbilirubinemia in a Vietnamese child – case report
- Brain abscess in children – overview and two case reports
- Severe combined immunodeficiency with atypical phenotype – case report
- Vasculitis as a rare manifestation of Sarcoptes scabiei infestation – case report
- Ascaris: a rare cause of nighttime abdominal pain in children – case report
- Three recent cases of uncommon presentation of tuberculosis
- Czech-Slovak Pediatrics
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Extreme hypokalaemia in familial periodic paralysis – case report
- Ascaris: a rare cause of nighttime abdominal pain in children – case report
- Brain abscess in children – overview and two case reports
- Vasculitis as a rare manifestation of Sarcoptes scabiei infestation – case report
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career


