-
Medical journals
- Career
Mozgový absces – zriedkavá, ale závažná infekcia v detskom veku
: E. Dická 1; Ľ. Podracká 1; Z. Pavlovičová 2; I. Vojtech 3
: Detská klinika DFNsP a LFUK, Bratislava 1; Rádiologicko-diagnostické oddelenie DFNsP, Bratislava 2; KIGM, Univerzitná nemocnica, Bratislava 3
: Čes-slov Pediat 2017; 72 (8): 489-494.
: Case Report
Neuroinfekcie patria k urgentným medicínskym situáciám. Mozgový absces môže vyzrievať niekoľko týždňov či mesiacov. Klinický obraz je nešpecifický, od febrilít až po poruchu vedomia pri prevalení abscesového ložiska do mozgových komôr. Kľúčom k správnej diagnóze je CT a MR vyšetrenie mozgu. Lumbálna punkcia nemusí byť výpovedná. Liečba musí byť agresívna a závisí od veľkosti a lokalizácie abscesového ložiska. Vo všeobecnosti sa odporúča evakuácia abscesového ložiska a intravenózne antibiotiká s dobrým prienikom cez hematoencefalickú bariéru po dobu minimálne 6 až 8 týždňov.
Autori prezentujú 3 zaujímavé kazuistiky detí s mozgovým abscesom. Všetci pacienti mali predisponujúce faktory (dvaja cyanotickú chybu srdca a jeden ezofágové varixy) a v predchorobí podstúpili chirurgický výkon bez adekvátnej antibiotickej profylaxie. U dvoch chorých sa vykultivoval Streptococcus, u chlapca s početnými abscesmi sa pôvodca infekcie nezistil. Evakuácia abscesu s kombináciou širokospektrálnych antibiotík viedla u dvoch detí k uzdraveniu, ale pacient s multifokálnymi abscesmi napriek agresívnej terapii exitoval.Klúčové slová:
absces mozgu, CT a MRI mozgu, liečba mozgového abscesuÚVOD
Mozgový absces je závažná a potenciálne život ohrozujúca fokálna infekcia mozgového parenchýmu. Incidencia ochorenia je nízka 1/100 000 ľudí; 25 % všetkých prípadov tvoria deti. Až 85 % pacientov s dokázaným abscesom mozgu má prítomné predisponujúce faktory. Vo všeobecnosti môže absces mozgu vznikať hematogénnym rozsevom, šírením infekcie z priľahlého ne-neurologického tkaniva napr. pri úrazoch, penetračných poraneniach hlavy, infekciách hlavy/krku a/alebo ako komplikácia bakteriálnej meningitídy. Pri hematogénnom rozseve sú predisponujúcim faktorom najmä cyanotické chyby srdca (30–35 %), endokarditídy (9–10 %), pľúcne infekcie – abscesy, bronchiektázie a tiež pľúcne A-V malformácie. Potenciálne riziko pre vznik mozgového abscesu predstavuje aj cystická fibróza, chirurgické výkony v oblasti ezofágu (dilatácia ezofágu, sklerotizácia varixov) či intraabdominálne infekcie. Napriek dôkladnému paraklinickému vyšetreniu sa v 20–30 % prípadov zdroj a pôvodca infekcie nezistí [1]. Lokalizácia abscesového ložiska závisí od primárneho zdroja baktériovej infekcie. Klinický obraz ochorenia je často nešpecifický a varíruje podľa lokalizácie a rozsahu abscesového ložiska, imunitného profilu či veku postihnutého dieťaťa. Charakteristická klasická triáda – bolesti hlavy, horúčka a ložiskové neurologické prejavy – sa u detí na rozdiel od dospelých vyskytuje len v 15 % všetkých prípadov.
Základom úspešnej terapie je cielená prolongovaná antibiotická liečba a evakuácia hnisavého obsahu abscesu. Vo všeobecnosti sa odporúča kombinovať širokospektrálne ATB pokrývajúce aeróbnu aj anaeróbnu patogénnu flóru a podľa výsledku kultivácie z ložiska abscesu či mozgomiechového likvoru ich cielene upraviť. Empiricky výber antibiotík závisí od možného primárneho ložiska a etiologického agens v danom mieste ložiska.
Z klinického hľadiska je alarmujúce, že napriek včasnej diagnostike, ktorú výrazné zrýchlilo zavedenie CT vyšetrenia do rutinnej praxe, je úmrtnosť stále vysoká a pri prevalení hnisu do mozgových komôr dokonca až 80–100%.
V článku prezentujeme tri zaujímavé kazuistiky detí s mozgovým abscesom.
KAZUISTIKA 1
V prvej kazuistike demonštrujeme torpídny prípad 13-ročneho chlapca s Fallotovou tetralógiou, ktorý podstúpil urgentnú kardiochirurgickú operáciu a opakované katetrizácie srdca. Prezentujúce ochorenie začalo opakovanými febrilnými atakami, ktoré primárny pediater hodnotil ako faryngitídu a pre závažnú vrodenú chybu srdca dieťa krátkodobo prekryl antibiotikami. Stav pacienta sa prechodne zlepšil, avšak neskôr sa pridružili chronické bolesti hlavy, únava a malátnosť. Pre 2 mesiace perzistujúcu cefaleu, subfebrility a posledné dni aj vracanie bol pacient odoslaný na naše pracovisko. Pri prijatí sme na očnom pozadí zistili známky intrakraniálnej hypertenzie a urgentne realizovali MRI mozgu, kde sa supratentoriálne vpravo v temporoparietálnej oblasti zobrazilo abscesové ložisko s pyogénnou membránou o veľkosti 65,95 x 50,12 x 48 mm (obr. 1A–D).
1. MRI mozgu pred a po liečbe u pacienta č. 1. A–H. Na MRI zázname sa v axiálnej rovine v sekvencii FLAIR a T2W vážení znázorňuje veľká abscesová dutina s priemerom 65 x 50 mm, presun stredovej čiary a známky intrakraniálnej hypertenzie. G–H. Diskrétne zmeny v mieste pôvodného abscesového ložiska. Fig. 1. MRI of the brain before and after treatment in a case 1. A–H. Axial T2-weighted MRI demonstrate the mass abscess in diameter 65 x 50 mm, and the signs of intracranial hypertension. G–H. The minimal changes in area of previous abscess. 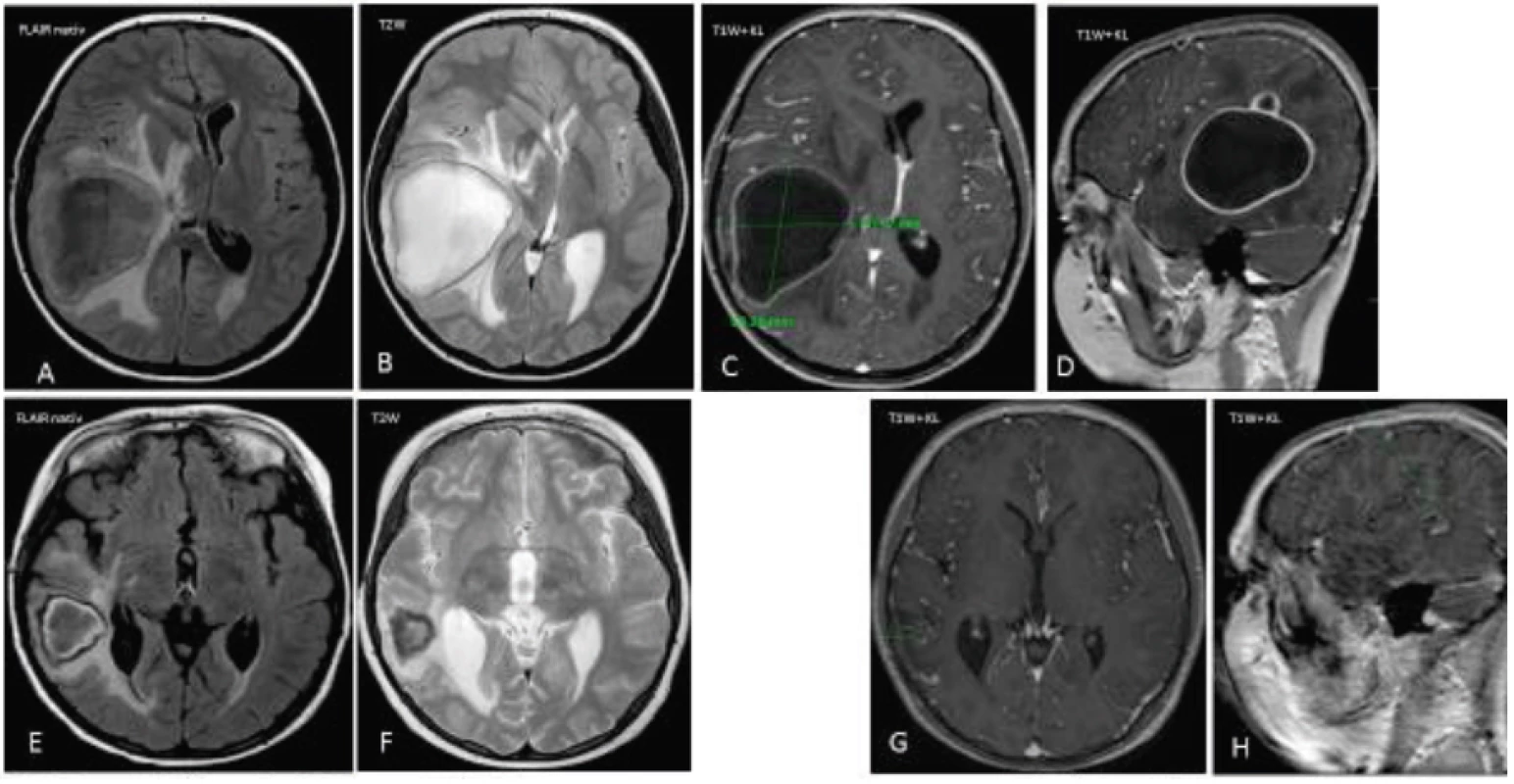
Vzhľadom na rozsah abscesu neurochirurg indikoval evakuáciu hnisu a dočasnú extraventrikulárnu drenáž, ktorá viedla k výraznej rezolúcii dutiny (obr. 1 G–H). Mikrobiologicky sa z ložiska potvrdil Staphylococcus hominis a Streptococcus intermedius. Pacient bol 8 týždňov liečený vankomycinom a cefotaximom intravenózne a následne užíval perorálne trimetoprim + sulfametoxazol ďalšie 4 mesiace. O necelý rok bol chlapec opätovne prijatý pre febrility a generalizovane kŕče celého tela s prechodnou poruchou vedomia. Anamnestickým rozborom sme zistili, že v medziobdobí podstúpil kontrolnú katetrizáciu srdca a extrakciu zubov bez antibiotického krytia.
V laboratórnom obraze dominovala výrazná polyglobúlia (RBC 7,64 x 1012/l, HBG 204 g/l, HCT 60,5 %), zápalová aktivita bola počas celej hospitalizácie nízka (CRP 56 až menej ako 8 mg/l). Na RTG sa potvrdila maxilárna sinusitída, vedľajším nálezom boli kariézne zuby. EEG záznam bol bez patologických grafoelementov, ale na MRI mozgu boli známky ventrikulitídy (obr. 1E–F).
Stav sme hodnotili ako reaktiváciu mozgového abscesu a nasadili intravenóznu 3-kombináciu ATB (vankomycín + ceftriaxon + metronidazol), ktorú sme podávali 8 tyždňov a ďalej 6 mesiacov perorálne penicilin + rifampicín. V súčasnosti sa má chlapec dobre, neurologický nález je bez ložiskovej symptomatológie, je na antiepileptickej liečbe.
Z klinického hľadiska je pozoruhodné, že celková doba od vzniku až po reaktiváciu abscesu trvala 1,5 roka a stav vyžadoval kontinuálnu 8-mesačnú antibiotickú liečbu.
Na obr. 1A–H je znázornený MRI nález pred a po liečbe abscesu.
KAZUISTIKA 2
V ďalšej kazuistike uvádzame fatálny prípad 11-ročného chlapca s Fallotovou tetralógiou a geneticky potvrdeným Alagillovým syndrómom, ktorý podstúpil opakované dilatácie pľúcnice.
U pacienta sa 3 mesiace po katetrizácii srdca manifestovali bolesti brucha, vracanie, febrility, schvátenosť a rozvoj meningeálneho syndrómu s ľavostrannou hemiparézou. V laboratórnom obraze bola výrazná polyglobúlia (RBC 8,01 x 1012/l, HGB 242 g/l, HCT 69 %), CRP bolo prevažne nízke (42 mg/l až menej ako 8 mg/l). Pre pleocytózu s prevahou mononukleárov (WBC 217/3 μl) v likvore sa empiricky začala liečba acyklovir + cefotaxim a indikovalo sa MRI mozgu, kde sa prekvapivo znázornili početné abscesové ložiská (obr. 2). Vedľajším nálezom bola pansinusitída, ktorá mohla byť pôvodným zdrojom infekcie. V terapii sme indikovali neurochirurgickú drenáž s evakuáciou hnisu a zmenu antibiotík na metronidazol + vankomycin + cefotaxim (5 týždňov). Mikrobiologické agens sa ani opakovanými kultivačnými vyšetreniami priamo z abscesového ložiska či z hemokultúr nedokázalo.
2. CT a MRI mozgu s početnými abscesmi u pacienta č. 2. A–B. V natívnom CT obraze sa zobrazuje 5 abscesových ložísk v pravej hemisfére s hlavným ložiskom temporo-fronto-okcipitálne vpravo veľkosti 38 x 36 x 42 mm, s perifokálnym edémom a presunom stredových štruktúr, s leptomeningitídou a známkami intrakraniálnej hypertenzie. C–F. MRI v T1W s kontrastom zobrazuje 4 abscesové ložiská. E. Supratentoriálne temporálne vpravo reziduálna abscesová dutina, parciálne kolabovaná. Fig. 2. CT and MRI of multiple absceses in a case 2. A–B. CT scans demonstrate 5 abscesses in a right hemisphere. The largest abscess is located in the right temporo-fronto-occipital area in diameter 38 x 36 x 42 mm, a perifocal edema, a leptomeningitis and the signs of a intracranial hypertension are present. The right frontal lobe of brain is shifted across the midline. C–F. T1-weighted MRI images with a gadolinium contrast demonstrate 4 abscesses. E. A residual abscess cavity located within the right temporal area is partially collapsed 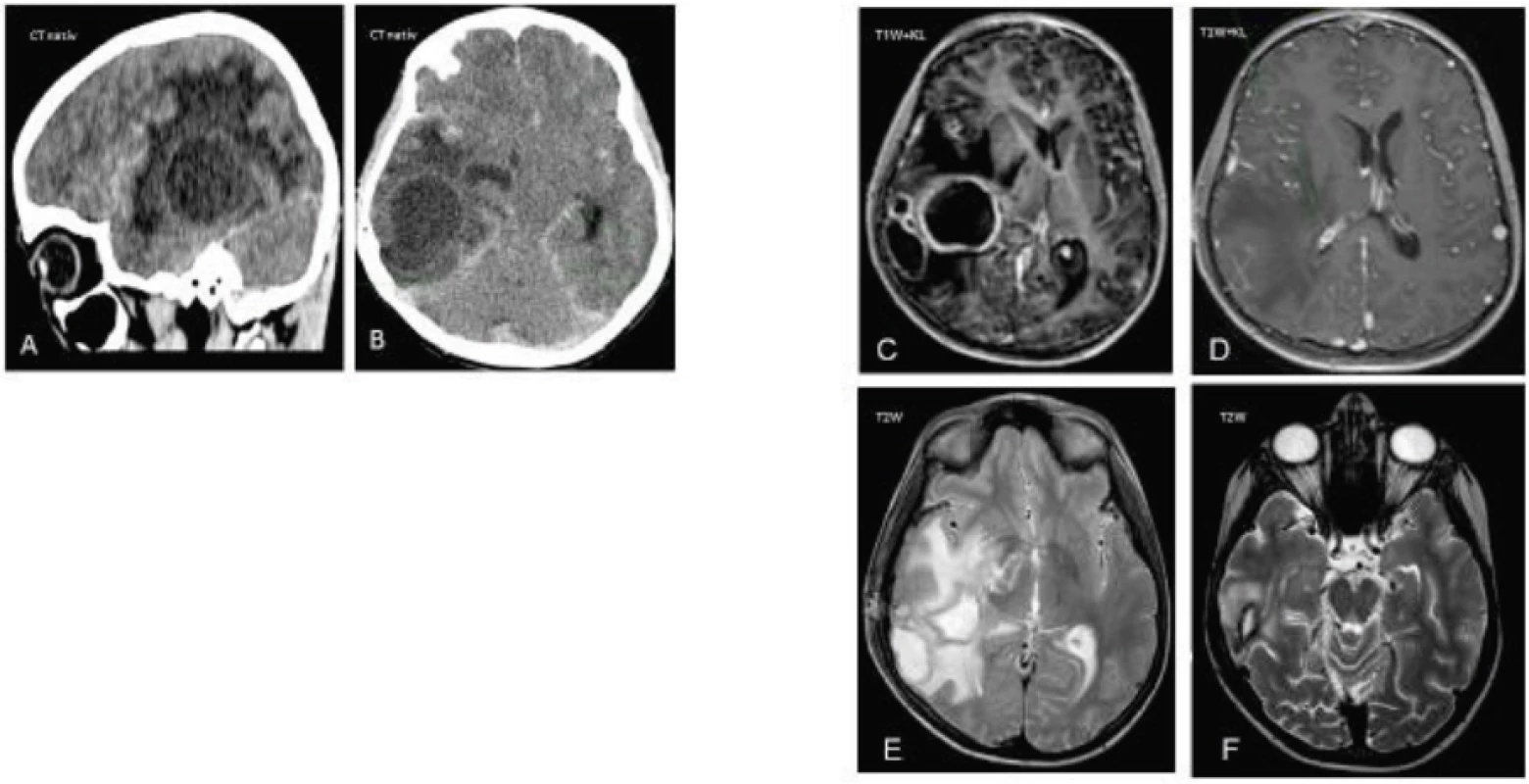
Klinický stav sa napriek masívnej antimikrobiálnej a intenzívnej chirurgickej liečbe komplikoval rozvojom leptomeningitídy a ventrikulitídy, dehiscenciou operačnej rany s presakovaním likvoru do podkožia. Liečba bola empiricky upravená so zameraním aj na nozokomiálne kmene na meropenem a linezolid (6 týždňov). Hoci kontrolné MRI mozgu preukázalo čiastočne zlepšenie, u dieťaťa došlo k masívnej pľúcnej embólií a za príznakov srdcového zlyhania exitovalo.
KAZUISTIKA 3
V poslednej kazuistike predstavujeme 13-ročného chlapca s atréziou žlčových ciest po Kassaiovej operácii, s cirhózou pečene, portálnou hypertenziou a hepatopulmonálnym syndrómom. Pacient podstúpil opakované dilatácie ezofágu a sklerotizácie varixov. Klinické prejavy začali náhlym rozvojom meningeálneho syndrómu a ľavostrannou hemiparézou. Pri prijatí bol chlapec somnolentný až soporózny. Likvorový nález svedčil pre purulentnú meningitídu, CT mozgu preukázalo abscesové ložisko s prevalením hnisu do ľavej bočnej komory s rozvojom ventrikulitídy (obr. 3). Kultivačne sa dokázal Streptococcus intermedius s dobrou citlivosťou na empiricky zvolenú kombináciu cefotaxim a vankomycín (8 týždňov). Po klinickej a neurologickej stabilizácii, úprave mozgomiechového likvoru ako aj zlepšenom CT aj MRI obraze sme prešli na sekvenčnú perorálnu liečbu klindamycínom (6 týždňov) a neskôr ciprofloxacínom (3 mesiace). Pod ATB krytím sme vykonali tiež extrakciu viacerých kariéznych zubov.
3. Vývoj CT a MRI nálezu u pacienta č. 3. A–B. CT natív – patologický obsah v mozgových komorách, prevalenie abscesu do komôr, perifokálny edém, absces s priemerom 25,8 mm – temporo-occipitálne vľavo. C. Rozšírenie ľavej bočnej komory so septami po ventrikulitíde. D. Stav po opakovaných punkciách abscesu. Pretrváva patologický obsah v komorách, zmenšenie abscesovej dutiny. Fig. 3. The changes of CT and MRI in a case 3. A–B. CT native scan – a pathologic content within the ventricles of brain (pus), a perifocal edema, an abscess in diameter 25.8 mm in the left temporo-occipital area. C. Dilatation of the left ventricle with the septs. D. The lesion after repeated punctures of abscess. A pathological content (pus) persists. 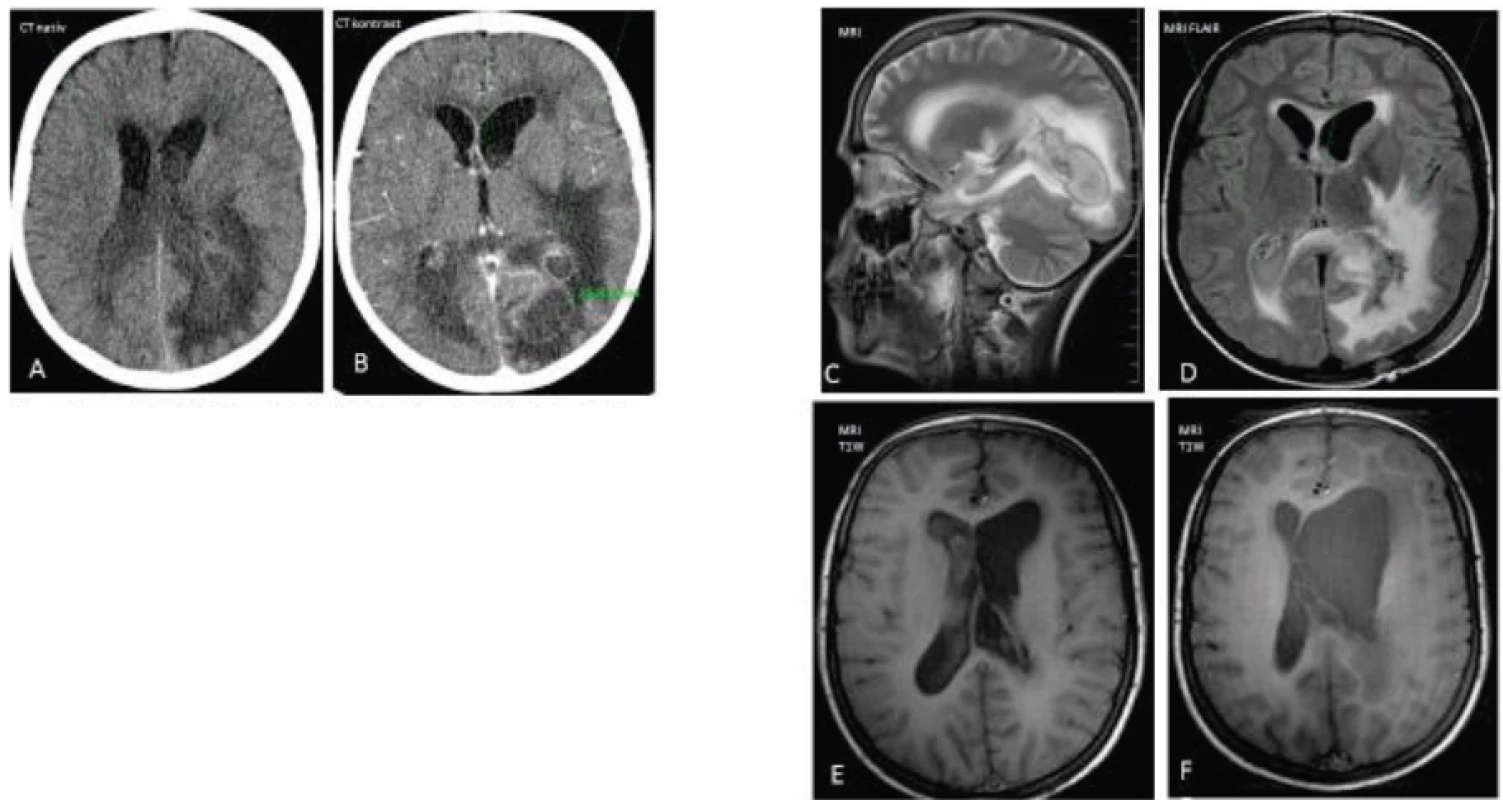
Je prekvapivé, že v kontraste s dramatickou neurologickou symptomatológiou a pozitívnym likvorovým ako aj rozsiahlym CT nálezom boli zápalové markery počas celej hospitalizácie nízke (CRP 8–30 mg/l). Navyše, stav dieťaťa sa komplikoval masívnym krvácaním z varixov s potrebou urgentnej sklerotizácie. V súčasnosti je pacient bez neurologických následkov a potreby antiepileptickej liečby, ale došlo k zväčšeniu objemu ľavej bočnej komory na MRI mozgu.
DISKUSIA
Mozgový absces je zriedkavá, potenciálne život ohrozujúca infekcia mozgového tkaniva. Formácia abscesu môže vyzrievať rôzne dlhú dobu, od niekoľkých týždňov až po mesiace. Drvivá väčšina postihnutých má predisponujúce príčiny [1, 6, 15]. Najviac ohrozené sú deti s kritickými cyanotickými chybami srdca, ktoré majú až 10-krát vyššie riziko mozgového abscesu v porovnaní so zdravými jedincami [2, 16, 17].
Opakované katetrizácie a časté operačné výkony, sprievodná polyglobúlia so závažnou hypoxiou, hyperviskozita a metabolická acidóza vedú k hypoperfúzii mozgového tkaniva a mikrohypoxickým areám, ktoré predisponujú k vzniku mikroinfarktov a vytvárajú vhodné prostredie pre uhniezdenie a pomnoženie baktérií s tvorbou abscesového ložiska.
Klinické dáta o longitudinálnom sledovaní detí s mozgovým abscesom sú sporadické a majú charakter kazuistík a malých retrospektívnych analýz s pár desiatkami detí, publikovaných najmä v 90-tich rokoch a začiatkom milénia. Či nižšia frekvencia publikovaných správ v ostatnej dekáde je výsledkom dôslednejšej prevencie pri známych predisponujúcich rizikách a/alebo klesajúcej incidencii mozgového abscesu, treba overiť.
K najpočetnejším pediatrickým súborom patria štúdie z ľudnatého Pakistanu, Turecka a Taiwanu. V súbore 30 detí s mozgovým abscesom, ktoré sledovali za obdobie 10 rokov vo veľkom pediatrickom centre v Karachi, malo cyanotickú chybu srdca až 37 % detí, u 17 % pacientov sa predisponujúca príčina nenašla [3]. Prekvapivo, v takmer 20-ročnej retrospektívnej analýze 43 detí s mozgovým abscesom z Turecka bola v predchorobí najčastejšie otogénna infekcia [4].
V troch našich prezentovaných kazuistikách mali dve deti cyanotickú chybu srdca a jedno dieťa Alagilleho syndróm, pričom manifestácii abscesu u všetkých predchádzali chirurgické výkony s nedostatočnou antibiotickou profylaxiou.
Klinický obraz ochorenia môže byť nešpecifický. Vo všeobecnosti dominujú úporné, neutíchajúce bolesti hlavy (69 %), ktoré najmä v úvode prekrývajú klinické známky prvotnej infekcie. Horúčka je „bežný“, ale nešpecifický iniciálny symptóm. Na neuroinfekciu často upozornia až fokálne neurologické prejavy, epileptické záchvaty a zriedkavejšie aj porucha kognitívnych funkcií. Závažné neurologické symptómy s náhlou poruchou vedomia môžu signalizovať prevalenie abscesu do komôr a/alebo herniáciu mozgového tkaniva a zvyčajne sú sprevádzane rozvojom meningeálneho syndrómu. Edém papily na očnom pozadí sa zisti u 41–70 % chorých. Klasické zápalové markery ako C-reaktívny proteín, sedimentácia erytrocytov a leukocytóza nie sú signifikantne či „dramaticky“ vysoké a ani lumbálna punkcia nemusí byt priekazná pre neuroinfekciu. Likvorový nález je pozitívny len v 10–30 % [5, 6, 13, 14].
Všetci naši pacienti mali v úvode teploty, dvaja cerebrálne kŕče s poruchou vedomia a ložiskovou neurologickou symptomatológiou. Signálom prevalenia abscesu do komôr môže byť porucha vedomia. V súlade s literárnymi údajmi aj v našom súbore boli markery zápalu napriek rozsiahlym abscesom nízke a likvorové nálezy potvrdzovali prebiehajúcu ventrikulitídu.
Hlavný diagnostický prínos majú zobrazovacie metódy, CT a MRI vyšetrenie mozgu, ktoré pomôžu odlíšiť mozgový absces od ostatných intracerebrálnych patológií a detailne lokalizovať absces pred neurochirurgickou intervenciou či monitorovať odpoveď na liečbu a/lebo včasne zachytiť pooperačné komplikácie [17, 20, 21].
CT vyšetrenie, ktoré je dostupnejšie ako MRI, je dostatočne senzitívne u väčšiny pacientov s mozgovým abscesom. Výhodou MRI je lepšie rozlíšenie edému od nekrózy a vyššia výpovedná hodnota pre detekciu včasných satelitných lézií a cerebritídu [7]. V našej kohorte sme použili CT aj MRI vyšetrenie s výbornou výpovednou hodnotou.
Najčastejším vyvolávateľom infekcie sú Gram-pozitívne koky (staphylokoky a streptokoky), Gram-negatívne bacily (Klebsiela, E. coli, Salmonella, Bacteroides, Haemophilus a Proteus spp.). Citrobacter je najčastejším patogénom u novorodencov, u imunokompromitovaných pacientov najmä kvasinky. U tretiny chorých sa kauzálny patogén nezistí, čo korešponduje aj s mikrobiologickými nálezmi u našich chorých ako aj s výsledkami ďalšej retrospektívnej série z ázijského kontinentu [8].
Z hľadiska neskorých komplikácií sú najväčšie obavy z ďalšieho neurologického vývoja detí. Kŕče sa v neskoršom období vyskytujú až u 2/3 detí. Signifikantne vyššie riziko neurologického postihnutia sa pozorovalo u detí, ktoré mali v úvode ochorenia kŕčové prejavy [9]. Predpokladá sa, že závažný lokálny zápal alebo infekcia môžu vyvolávať výraznejšiu lokálnu cerebrálnu reakciu a k sekundárnej epilepsii dochádza neskôr. Je prekvapivé, že u nášho pacienta s portálnou hypertenziou a prevalením abscesu do komôr došlo k rezolúcii klinického stavu bez longitudinálnych neurologických komplikácií. No vzhľadom na krátky časový odstup od prekonanej ventrikulitídy a zväčšenie sa objemu bočnej mozgovej komory môžeme uvažovať aj o vzniku poinfekčného hydrocefalu v neskoršej budúcnosti.
Riziko rekurencie abscesu je vyššie pri multifokálnych léziach, ale náš prípad demonštruje, že aj solitárny absces môže po čase reaktivovať, najmä pri nesprávne liečených sinusitídach či odontogénnych infekciách. Početné abscesové ložiská zvyčajne vznikajú pri hematogénnom rozseve a bakteriémii. Paradoxne, u nášho pacienta s piatimi abscesmi sa nevykultivoval patogénny agens ani z hemokultúry ani z hnisavého ložiska, zrejme pre masívne širokospektrálne antibiotické krytie.
Základom úspešnej terapie je cielená prolongovaná antibiotická liečba a evakuácia hnisavého obsahu abscesu. Pri neznámom zdroji infekcie sa odporúča empiricky nasadiť vankomycin + cefotaxim, resp. ceftriaxon + metronidazol minimálne na 6 až 8 týždňov a prejsť na sekvenčnú perorálnu liečbu podľa aktuálneho CT nálezu a/alebo výsledku likvoru 3 až 6 mesiacov. Kontrolné MRI vyšetrenie mozgu nie je vhodný indikátor pri rozhodnutí o ukončení ATB liečby, lebo abnormality na MRI a vysycovanie kontrastu v mieste abscesu môže pretrvávať aj niekoľko mesiacov [5, 10, 18, 19].
Prognóza mozgového abscesu je napriek pokrokom v diagnostike a intenzívnej antimikrobiálnej liečbe stále vážna. Z pakistanského súboru exitovalo až 20 % detí. Nižšiu mortalitu (7 %) reportujú autori nedávno publikovanej retrospektívnej kohorty 43 tureckých detí [11].
Zlým prognostickým znakom je porucha vedomia – sopor alebo kóma a GCS menej ako 3. Pri ruptúre do komôr so vznikom pyocefalu a ventrikulitídy je mortalita extrémne vysoká (80–100 %) [11, 12]. Potvrdzuje to aj fatálny prípad nášho pacienta s rozsiahlymi početnými abscesmi, ktorého sa napriek opakovaným neurochirurgickým intervenciám a masívnej antimikrobiálnej terapii nepodarilo zachrániť.
ZÁVER
Chirurgické výkony bez vhodnej antibiotickej profylaxie (katetrizácie, dilatácie ezofágu, sklerotizácie varixov, extrakcie kariéznych zubov), polyglobúlia u detí s cyanotickou chybou srdca a vrodené ochorenia ezofágu sú významné faktory predisponujúce k vzniku abscesu mozgu. Prioritou je vždy evakuácia hnisavého ložiska. U tretiny chorých sa mikrobiologický agens z ložiska nezachytí. Iniciálna antimikrobiálna liečba je empirická, závisí od primárneho zdroja infekcie, spôsobu šírenia a predpokladaného etiologického agens. Dĺžka antibiotickej liečby sa odvíja od klinickej odpovede, dynamiky CT nálezu a v určitých prípadoch aj od likvorového nálezu.
Dôležitou úlohou pediatrov je dbať na dôslednú antibiotickú profylaxiu pri plánovaných chirurgických výkonoch v rizikovej skupine detí.
Došlo: 14. 9. 2017
Přijato: 17. 9. 2017
Adresa pre korešpondenciu:
Prof. MUDr. Ľudmila Podracká, CSc.
Detská klinika LFUK a DFNsP
Limbová 1
833 40 Bratislava
Slovenská republika
e-mail: ludmila.podracka@dfnsp.sk
Sources
1. Frazier JL, et al. Management of brain abscesses in children. Neurosurg Focus 2008; 24 (6): E8.
2. Muzumdar D, et al. Brain abscess: An overview. Int J Surg 2011; 9 : 136–144.
3. Atiq M, Ahmed US, Alliana SS, Christi KN. Brain abscess in children. Indian J Pediatr 2006; 73 (5): 401–404.
4. Sengul G, Tuzun Y, Zengin S, Ozden K. Pediatric intracerebral abscess: review of 43 surgically treated cases. J Neurol Sci 2014; 31 (1): 136–143.
5. Vojtech I. Aktuálne trendy v diagnostike a liečbe purulentných ventrikulitíd u neurochirurgických pacientov [špecializačná práca]. Bratislava: SZU, 2009 : 52.
6. Goldenberg Z. Akútne infekcie centrálneho nervového systému. Neurologie pro praxi 2002/6 : 305–307.
7. Shachor-Meyouha Y, et al. Brain abscess in children – epidemiology, predisposing factors and management in the modern medicine era. Acta Pædiatrica 2010; 99 : 1163–1167.
8. Kai-Liang K, Keh-Gong W, Chun-Jen Ch, et al. Brain abscess in children: analysis of 20 cases presenting at a medical center. J Microbiol Immunol Infect 2008; 41 : 403–407.
9. Wong TT, Lee LS, Wang HS, et al. Brain abscesses in children a cooperative study of 83 cases. Child Nerv Syst 1989; 5 : 19–24.
10. Soutwick FS. Treatment and prognosis of bacterial brain abscess. http://www.uptodate.com/contents/treatment-and-prognosis-of-bacterial-brain-abscess.
11. Sengul G, Tuzun Y, Zengin S, Ozden K. Pediatric intracerebral abscess: review of 43 surgically treated cases. J Neurol Sci 2014; 31 (1): 136–143.
12. Seydoux C, Francioli P. Bacterial brain abscesses: factors influencing mortality and sequelae. Clin Infect Dis 1992; 15 : 394.
13. Brouwer MC, et al. Clinical characteristics and outcome of brain abscess: systematic review and meta-analysis. Neurology 2014; 82 : 806.
14. Rau CS, Chang WN, Lin YC, et al. Brain abscess caused by aerobic gram-negative bacilli: clinical features and therapeutic outcomes. Clin Neurol Neurosurg 2002; 105 : 60.
15. Tattevin P, Bruneel F, Clair B, et al. Bacterial brain abscesses: a retrospective study of 94 patients admitted to an intensive care unit (1980 to 1999). Am J Med 2003; 115 : 143.
16. Moorthy RK, Rajshekhar V. Management of brain abscess: an overview. Neurosurg Focus 2008; 24: E3.
17. Prusty GK. Brain abscesses in cyanotic heart disease. Indian J Pediatr 1993; 60 : 43–53.
18. Jati A, Venkatesh SK, Patel K, Malik S. Diffusion MR imaging for cerebral abscess. Neurol India 2004 Dec; 52 (4): 505–507.
19. Kamra P, Vatsal DK, Husain M, et al. MRI demonstration of unsuspected intraventricular rupture of pyogenic cerebral abscesses in patients being treated for meningitis. Neuroradiology 2002; 44 : 114.
20. Al Masalma M, Lonjon M, Richet H, et al. Metagenomic analysis of brain abscesses identifies specific bacterial associations. Clin Infect Dis 2012; 54 : 202.
21. Brook I. Brain abscess. http://reference.medscape.com/article/212946-overview.
Labels
Neonatology Paediatrics General practitioner for children and adolescents
Article was published inCzech-Slovak Pediatrics

2017 Issue 8-
All articles in this issue
- Current options for assessment of platelet function in neonates
- Thalassemias
- Thalassemias and hemoglobin variants in children
- Protein concentration in human milk after preterm delivery
- Pancreatic exocrine insufficiency in superior artery mesenteric syndrome – Wilkie syndrome: rationale and practical considerations on exocrine dysfunction after surgical attacks
- Brain abscess – a rare but a serious infection in childhood
- Sitosterolemia: clinical, biochemical and molecular characteristics in a 3 years old boy with marked hypercholesterolemia
- Chronic otitis media in childhood
- Professor Otto Hrodek, MD, D.Sc. – 95 years
- Czech-Slovak Pediatrics
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Thalassemias
- Chronic otitis media in childhood
- Brain abscess – a rare but a serious infection in childhood
- Thalassemias and hemoglobin variants in children
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

