-
Medical journals
- Career
Poruchy kŕmenia v detskom veku
Authors: M. Švekušová; Ľ. Podracká
Authors‘ workplace: I. Klinika detí a dorastu Lekárskej fakulty Univerzity P. J. Šafárika, Košice prednostka prof. MUDr. Ľ. Podracká, PhD.
Published in: Čes-slov Pediat 2011; 66 (1): 19-25.
Category: Review
Overview
Poruchy kŕmenia definujeme ako neschopnosť prijať orálnou cestou potrebné množstvo živín v takej kvalite a takým spôsobom, ktoré zodpovedajú stupňu vývoja dieťaťa. Klinicky sa prejavujú odmietaním stravy, poruchami satia, žuvania a prehĺtania alebo poruchami správania počas jedla. Sú častou príčinou malnutrície, poruchy rastu a chronickej dehydratácie u chronicky chorých a neurologicky postihnutých detí. Aspirácia počas kŕmenia môže byť život ohrozujúcou komplikáciou.
Poruchy kŕmenia môžeme klasifikovať ako senzorické, orálne motorické, behaviorálne a kombinované. K základom pediatrickej starostlivosti v oblasti príjmu potravy patrí identifikácia detí so zvýšeným rizikom vzniku poruchy kŕmenia a výživy, ich prevencia a včasná diagnostika. Cieľom je zabezpečiť kŕmenie, ktoré je bezpečné (s minimálnym rizikom aspirácie), efektívne (s dostatočným príjmom živín v normálnom časovom intervale) a pre dieťa príjemné.Kľúčové slová:
poruchy kŕmenia, dysfágia, aspirácia, poruchy výživyÚVOD
Poruchy kŕmenia definujeme ako neschopnosť prijať orálnou cestou potrebné množstvo živín v takej kvalite a takým spôsobom, ktoré zodpovedajú stupňu vývoja dieťaťa. Proces kŕmenia zahŕňa všetky aktivity súvisiace s príjmom stravy orálnou cestou: samostatné vkladanie stravy do úst, prijatie ponúkanej stravy rôznej konzistencie a chuti, satie, žuvanie, spracovanie sústa v ústnej dutine, prehltnutie, prechod sústa z ústnej dutiny do žalúdka. Medzi poruchy kŕmenia nezaraďujeme poruchy príjmu potravy v zmysle mentálnej anorexie a bulímie.
Klinicky sa poruchy kŕmenia prejavujú odmietaním stravy (orálna averzia, selektivita), závislosťou na kŕmení z fľaše, poruchami satia, žuvania a prehĺtania (dysfágia, aspirácia), poruchami správania počas jedla. Poruchy kŕmenia sú v detskom veku prekvapivo časté. Zahraničné štúdie udávajú, že až 30 % zdravých detí vykazuje v určitom období života mierne, zväčša prechodné poruchy kŕmenia. Najčastejšie sa jedná o oneskorený prechod medzi jednotlivými vývojovými fázami kŕmenia a o nadmernú selektivitu voči určitým druhom stravy [1].
Poruchami kŕmenia sú najviac ohrozené deti chronicky choré, prematúrne a deti s neurologickým postihnutím [2]. Odhaduje sa, že 85–90 % detí s detskou mozgovou obrnou (DMO) trpí v určitom období života poruchami kŕmenia [3]. V prvom roku života odhadom 57 % detí s DMO vykazuje poruchy satia, 38 % poruchy prehĺtania a 33 % má príznaky malnutrície [3, 4]. Diagnózy a patologické stavy spojené s vysokým rizikom vzniku porúch kŕmenia sú uvedené v tabuľke 1. Vďaka pokrokom modernej medicíny prežíva čoraz viac detí so závažným komplexným postihnutím, u ktorých schopnosť orálneho príjmu potravy významne ovplyvňuje kvalitu života. Prevencia, včasná diagnostika a komplexná liečba porúch kŕmenia by mali byť štandardnou súčasťou starostlivosti o tieto deti.
Table 1. Príčiny porúch kŕmenia a prehĺtania v detskom veku. 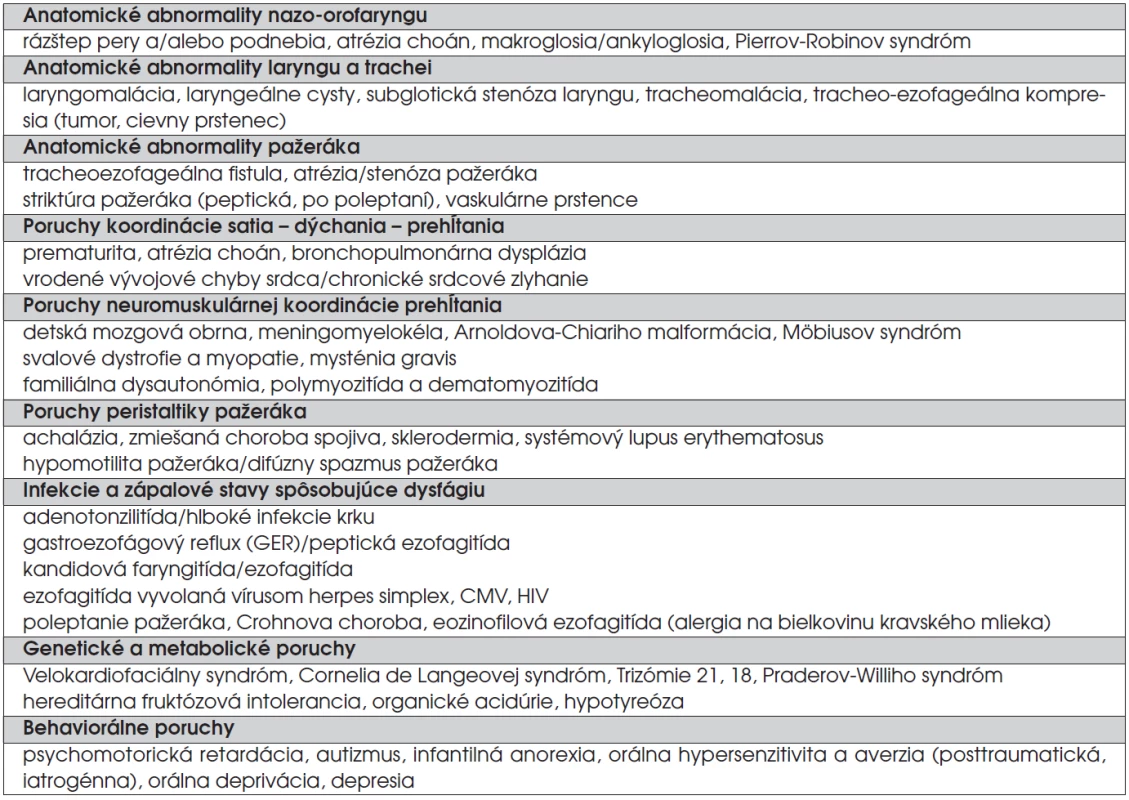
FYZIOLÓGIA A PATOFYZIOLÓGIA PRÍJMU POTRAVY
Súčasťou popôrodnej adaptácie novorodenca je aj prechod na orálny spôsob výživy. Na rozdiel napríklad od dýchania, je príjem stravy len čiastočne autonómne regulovaný. Schopnosti a zručnosti potrebné pre príjem potravy získava dieťa učením v kontexte celkového psychomotorického vývoja. Pocit spokojnosti pri prijatí potravy nesúvisí len s utíšením hladu, ale poskytuje aj emociálne uspokojenie pre dieťa a pre opatrovateľov.
Efektívne a bezpečné satie, žuvanie a prehĺtanie vyžaduje koordináciu centrálneho nervového systému, tráviaceho a dýchacieho traktu. Uplatňuje sa pri ňom 31 svalov, 6 hlavových nervov a viaceré centrá v mozgovom kmeni a v mozgovej kôre [5]. Prehĺtaním sa transportuje potrava z ústnej dutiny do žalúdka a očisťuje sa dutina ústna a hltan od slín a sekrétov. Na príjme potravy sa zúčastňujú štruktúry ústnej dutiny, hltana, hrtana a pažeráka. Predpokladom efektívneho a bezpečného kŕmenia je ich správna anatomická stavba a inervácia, primeraný svalový tonus, funkčný orálny senzoricko-motorický systém, koordinácia dýchania a prehĺtania [5]. Dôležitý je aj celkový zdravotný stav dieťaťa a dosiahnutý stupeň psychomotorického vývoja. Pri kŕmení sa uplatňujú psychosociálne faktory okolia a naučené vzorce správania. Proces kŕmenia pozostáva z niekoľkých na seba nadväzujúcich fáz.
Fáza približovania: spôsob, akým sa potrava dostáva k ústam, je najviac ovplyvnená vonkajšími a behaviorálnymi faktormi. Nácvik samostatného kŕmenia začína koncom prvého roku života, jeho predpokladom je dobrá koordinácia oko – ruka – ústa a zdokonalenie jemnej motoriky ruky. Dieťa sa učí vkladať si potravu do úst rukami, používať pohár, lyžičku, kompletný príbor a postupne prechádza zo stavu úplnej závislosti k autonómii pri kŕmení. Fáza uchopenia: mandibula klesne, pery sú otvorené a pripravené uchopiť potravu. U dojčiat sa uplatňuje orientačný reflex a prebieha efektívne prisatie k prsníku/cumlíku. Ústna fáza: procesy súvisiace so spracovaním potravy v ústach a s prípravou sústa. Patrí tu satie tekutín (z prsníka, z fľaše), hryzenie (incízna fáza) a žuvanie (trituračná rozomieľacia fáza). Vo fáze deglutinácie sa sústo transportuje z ústnej dutiny pažerákom do žalúdka [6].
V prvých 4 až 6 mesiacoch života je dominantným spôsobom kŕmenia satie z prsníka – dojčenie, alebo z fľaše, eventuálne príjem tekutej mliečnej výživy alternatívnymi postupmi – z pohárika, lyžičkou, relaktačnými pomôckami. Už na začiatku 3. mesiaca intrauterinného vývoja je možné vyvolať sacie a prehĺtacie pohyby embrya podráždením pier, tváre a jazyka. Tieto pohyby sa postupne zdokonaľujú, plodu sa podarí otočiť hlavu a vložiť si palec do úst, čo vyvolá sací reflex. Odhaduje sa, že v priebehu 24 hodín plod prehltne až 450 ml plodovej vody [6].
V 32.–34. týždni gravidity je u väčšiny zdravých plodov satie a prehĺtanie natoľko koordinované, že umožňuje orálny príjem potravy. Obštrukčné vrodené vývojové chyby gastrointestinálneho traktu a závažné neurologické poškodenie plodu sú spojené s nižšou frekvenciou fetálneho satia a s nedostatečným prehĺtaním plodovej vody. Pri satí sa uplatňujú horizontálne predo-zadné a vertikálne pohyby jazyka, ktoré spolu s aktivitou tvárových mechanizmov vyvolávajú negatívny intraorálny tlak, ktorým sa mlieko nasáva do úst. Špecifické anatomické usporiadanie horných dýchacích a hltacích orgánov novorodenca umožňuje súčasné satie, dýchanie a prehĺtanie a zabraňuje aspirácii pri kŕmení [5]. Technika satia z prsníka a z fľaše sa odlišujú v spôsobe prisatia a sacími pohybmi. V oboch prípadoch sa problémy pri satí klinicky manifestujú ako nepravidelné, slabé, prerušované a neefektívne satie, slabý úchop bradavky/cumlíka s vytekaním mlieka kútikmi úst. Problémy sa môžu prejaviť až v priebehu kŕmenia pri únave dieťaťa.
V 4. až 6. mesiaci dieťa začína prijímať aj netekutú stravu. Zo začiatku dieťa sŕka polotekutú stravu z lyžičky, neskôr sa uplatňuje hryzenie a žuvanie. Reflexné hryzenie možno u dojčaťa vyvolať stimuláciou ďasien, odpoveďou na podráždenie je otvorenie a zatvorenie čeľustí. Za normálnych okolností táto reakcia pretrváva do 6.–7. mesiaca života, k jej inhibícii dochádza v závislosti na vývoji vedomého žuvania. U neurologicky postihnutých detí môže pretrvávať takzvaný tonický hryzací reflex. Pri stimulácii pier a ďasien dotykom potravy, lyžičkou a podobne, sa čeľuste reflexne pevne uzatvoria – dieťa silno zahryzne, čo významne sťažuje kŕmenie dieťaťa [5, 7].
Pri rozomieľaní potravy sa uplatňujú laterálne pohyby jazyka, ktoré presúvajú polotuhú stravu medzi ďasná a neskôr zuby. Vývojovo prvé prejavy žuvania sú jednoduché vertikálne pohyby mandibuly vo veku 26–28 týždňov. S postupujúcim vývojom sa pridružujú aj laterálne a okolo 40. týždňa života kombinované rotačné žuvacie pohyby. Po prerezaní prvých horných a dolných rezákov dochádza k oklúznemu kontaktu zubov, čo poskytuje centrálnemu nervovému systému proprioreceptívne informácie a umožňuje koordináciu žuvacích pohybov. V období kompletného prerezania mliečneho chrupu hovoríme už o zrelom spôsobe žuvania, ktoré sa ďalej vyvíja a zdokonaľuje do veku 3 až 6 rokov. U hypotonických detí je častá poloha jazyka medzi zubami (jazyk vytŕča z úst), čo vedie ku vzniku otvoreného zhryzu (obr. 1). Chýbajúci oklúzny kontakt zubov znemožňuje správne žuvanie, vznikajú patologické adaptačné vzorce žuvania a následne sa typicky deformuje orofaciálna oblasť. Tento nález je častý u detí s Downovým syndrómom [5].
Image 1. Otvorený zhryz u 2-ročného dieťaťa s detskou mozgovou obrnou. Dieťa nedokáže efektívne hrýzť ani žuť, prijíma len mixovanú stravu. Fig. 1. An open occlusion in a 2–year old child with cerebral palsy. The child is unable to bite and chew effectively and is consuming only liquid and pureed foods. 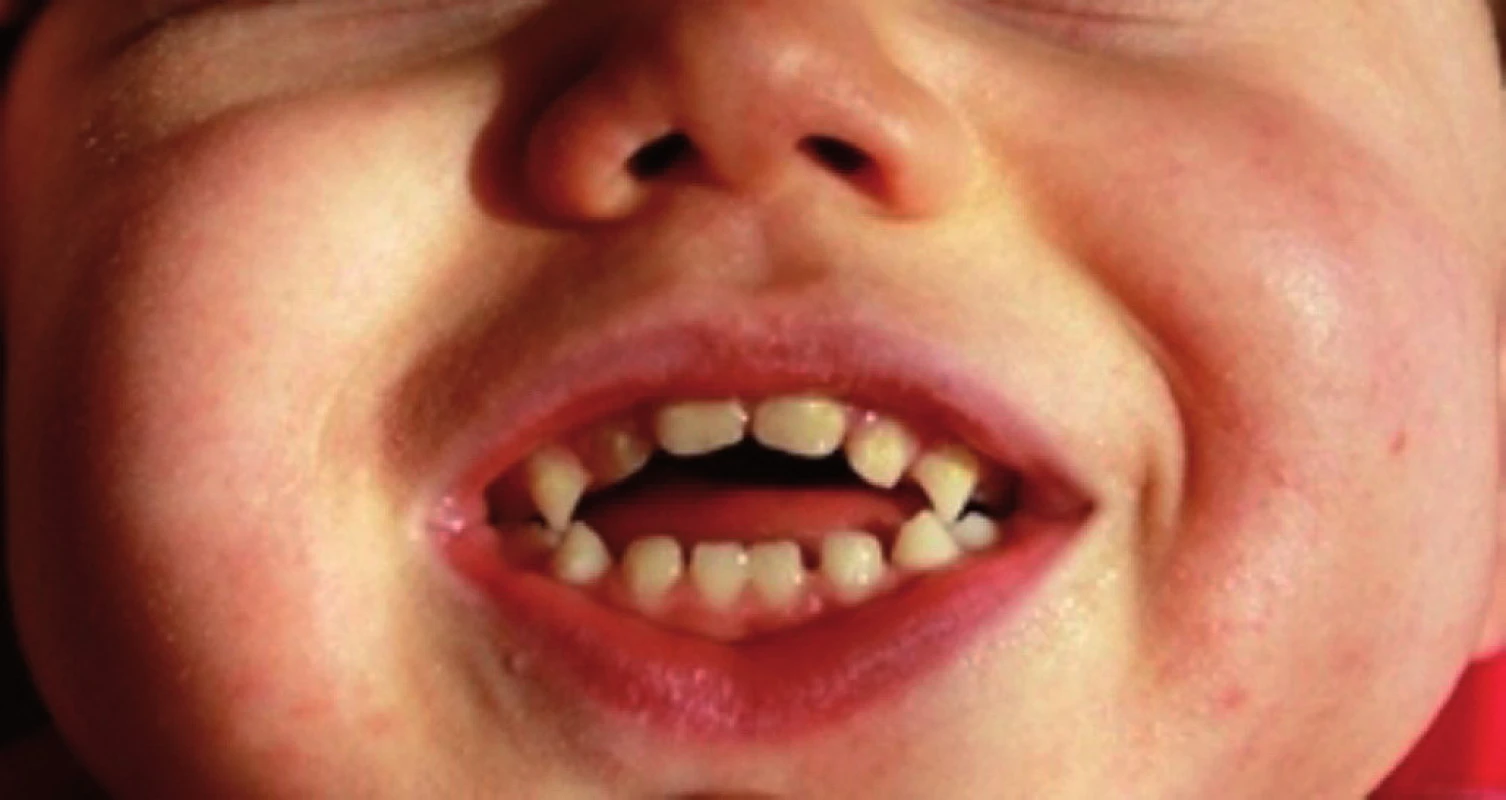
Predpokladom fyziologického vývoja žuvania je správne načasované zavedenie polotuhej a tuhej stravy do výživy dieťaťa v období, ktoré zodpovedá vývojovému veku 6 až 7 mesiacov. Deti, ktoré nemali skúsenosť s netekutou stravou v kritickom senzitívnom období, majú v neskoršom veku problém s konzumáciou stravy rôznej konzistencie. Averzia voči strave pevnej konzistencie sa prejavuje jej úplným odmietaním, dávivým reflexom, kašľom alebo vracaním [7].
Deti s poruchami jemnej koordinácie orofaciálnych štruktúr nedokážu prijatú potravu v ústach efektívne spracovať. Žuvanie je nekoordinované a nedostatočné. Dochádza k ukladaniu čiastočne rozžutej stravy v priestore medzi ďasnom a lícami, ktorú sa deti snažia odstrániť zvláštnymi mľaskavými pohybmi aj niekoľko desiatok minút po ukončení kŕmenia, zhoršuje sa ústna hygiena [7, 8]. Po spracovaní potravy v ústach sa spúšťa reťaz reflexov deglutinácie, ktorými sa posúva potrava z ústnej dutiny do žalúdka. Prehĺtanie prebieha v 3 fázach.
Prvú – orálnu fázu charakterizuje formovanie sústa, jeho umiestnenie na chrbát jazyka a pritlačenie oproti tvrdému podnebiu. Hrot jazyka sa dotkne tvrdého podnebia za hornými rezákmi, koreň jazyka klesne, pohybmi strednej časti jazyka sa sústo posúva do hltana. Mäkké podnebie sa dvíha a dotkne sa zadnej steny hltana, čím sa uzatvorí nosová dutina, dvíha sa hrtan.
V druhej – hltanovej fáze je bolus prepravený od hltana k pažeráku cez orofarynx a hypofarynx, reflexné mechanizmy zabraňujú preniknutiu potravy do dýchacích ciest a do nazofaryngu. Uzavretie hrtana je zložitý mechanizmus, pri ktorom sa uplatňuje pohyb hrtana nahor a jeho opretie o koreň jazyka, pohyb epiglotis a addukcia hlasiviek. Otvorením horného zvierača pažeráka dôjde k poklesu tlaku a bolus vstupuje do pažeráka. Spustenie hltanovej fázy je vôľou ovplyvniteľné, ďalší jej priebeh je reflexne regulovaný. Prvá a druhá fáza deglutinácie trvajú spolu asi 1 sekundu, po ich ukončení sa hrtan a mäkké podnebie dostávajú späť do kľudového postavenia a dýchacie cesty sú opäť voľné [6]. Anatomické a funkčné poruchy mäkkého podnebia spôsobujú počas prehĺtania nazofaryngeálny reflux, pri ktorom sa potrava dostáva až do nosovej dutiny. Dieťa pri kŕmení kýcha, kašle, v nosovom vchode je viditeľná požívaná potrava, hrozí aspirácia. Narušenie mechanizmov ochrany dýchacích ciest pri prehĺtaní spôsobuje prienik potravy do laryngeálneho vchodu – penetráciu, až aspiráciu pod úroveň hlasiviek [7]. Aspirácia pri kŕmení môže byť asymptomatická, alebo sa prejaví ako zmena hlasu (slabý, zachrípnutý), apnoe, dyspnoe, kašeľ, stridor počas kŕmenia a po jeho ukončení. Jednoduchou a citlivou diagnostickou metódou aspirácie je auskultácia krku a pľúc pred kŕmením, v jeho priebehu i po jeho ukončení.
Tretiu – pažerákovú fázu prehĺtania tvorí peristaltická vlna, ktorá dopravuje bolus cez pažerák a po dosiahnutí kardiálneho sfinktera vyvoláva jeho relaxáciu a vstup potravy do žalúdka. Gravitácia sa pri fyziologickom prehltávaní uplatňuje minimálne s výnimkou deglutinácie tekutín. Tekutina steká dole pažerákom gravitáciou v smere peristaltickej vlny, pred vstupom do žalúdka musí počkať na dobiehajúcu peristaltickú vlnu, ktorá otvorí kardiu. Pažerák je u novorodencov a dojčiat relatívne dlhší ako v neskoršom veku, u novorodenca tvorí až polovicu dĺžky trupu, u dospelého asi štvrtinu [6].
Poruchy pažerákovej fázy sa klinicky prejavujú ako odynofágia a dysfágia. Dieťa je pri kŕmení nekľudné, plače, kŕmenie trvá dlho, je prerušované, staršie deti sa sťažujú na nepríjemné pocity a bolesti pri hltaní. Pretrvávanie bolestivých podnetov pri jedení môže vyvolať averziu voči kŕmeniu [8]. U detí s anatomickými a funkčnými poruchami motility pažeráka (napríklad po operácii atrézie pažeráka) je posun potravy závislý na gravitácii. Dieťa musí jesť vo vzpriamenej polohe, sústa tuhej potravy potrebuje zapíjať tekutinou. Pri prehĺtaní tuhej potravy môže dôjsť k zakliesneniu sústa, čo sa prejaví kašľom, dušnosťou. slinením, napínaním na vracanie a vracaním [9]. Odhaduje sa, že až u 90 % neurologicky postihnutých detí je prítomná dysfágia, u prematúrnych novorodencov bola zistená incidencia dysfágie 26 % [10]. Trvalá relaxácia horného pažerákového zvierača u detí s neurologickým postihnutím spôsobuje nadmerné prehĺtanie vzduchu aj pri kľudnom dýchaní.
KLASIFIKÁCIA PORÚCH KŔMENIA
Poruchy kŕmenia môžeme orientačne rozdeliť na senzorické, orálne motorické a behaviorálne [1]. Vo väčšine prípadov je prítomná kombinácia viacerých porúch. Behaviorálne poruchy často komplikujú poruchy kŕmenia na organickom podklade a pretrvávajú aj po odstránení primárnej organickej príčiny. Senzorické poruchy kŕmenia sú časté u detí s neurologickým postihnutím, rozdeľujeme ich do 3 základných kategórií: hyporeaktivita, hyperreaktivita a obranné orálne reakcie. Deti s orálnou hyporeaktivitou majú zníženú reakciu na chuťové, čuchové, tepelné a proprioreceptívne vnemy spojené s kŕmením, častá je generalizovaná hypotónia, poruchy satia a žuvania, nadmerné slinenie. Tieto deti preferujú silné orálne vnemy – potraviny, ktoré sú chuťovo výrazné, horúce alebo studené, chrumkavé, majú tendenciu nabrať si do úst príliš veľa jedla. Orálna hyperreaktivita môže byť súčasťou globálnej hyperreaktivity u detí s neurologickým postihnutím alebo s autizmom, alebo je izolovaná len na oblasť úst [1, 7]. Prejavuje sa prudkou reakciou na rôzne vnemy. Môže sa objaviť napnutie celého tela, odvracanie hlavy, grimasy, napínanie na vracanie a/alebo vracanie, plač. Izolovaná orálna hypersenzitivita je častá u detí s gastroezofágovou refluxovou chorobou [11].
Deti s obrannými orálnymi reakciami prejavujú silné emocionálne rekcie na vnemy v oblasti tváre a úst. Často ide o deti, ktoré zažili nepríjemné medicínske výkony v oblasti úst a tváre (dlhodobá intubácia, odsávanie), alebo mali dlhšie obdobie orálnej deprivácie pri kŕmení sondou (nazogastrická sonda, gastrostómia) [12]. Pri pokuse o kŕmenie sa tieto deti napínajú na vracanie už pri kontakte potravy s perami, odmietajú nové chute a zmenu konzistenciu stravy, nevkladajú si hračky do úst, netolerujú cumlík a umývanie zubov.
Orálne motorické poruchy spôsobujú poruchu jemnej koordinácie orofaciálneho komplexu, potrebnej pre efektívne kŕmenie a pre artikuláciu. Patologické orálne reflexy pri kontakte s potravou (retrakcia pier a jazyka, tonický hryzací reflex, úsilné vytláčanie jazyka) vážne narúšajú proces kŕmenia [7]. Orálne motorické poruchy sa často vyskytujú u detí s detskou mozgovou obrnou, psychomotorickou retardáciou a neuromuskulárnymi chorobami. Prejavujú sa ako slabé satie, neschopnosť vytvoriť a manipulovať sústo v ústnej dutine (potrava vyteká z úst alebo sa hromadí v lícach), oneskorené prehĺtanie, nemožnosť spracovať potravu zmiešanej konzistencie. Tieto deti tolerujú hračky a cumlík v ústach, ale nedokážu ich udržať. Oneskoruje sa vývoj reči, artikulácia je nezreteľná.
Behaviorálne poruchy kŕmenia vznikajú často ako dôsledok nesprávneho prístupu k dieťaťu s poruchou kŕmenia a/alebo výživy [13, 14]. Rodičia pociťujú veľký psychický tlak v snahe dostatočne nakŕmiť svoje dieťa. Jedlo sa stáva problémom, kŕmenie je stresujúce pre rodičov aj pre dieťa. Rodičia sa snažia dieťa kŕmiť za každú cenu: odpútavajú pozornosť od jedla, kŕmia dieťa nasilu alebo v spánku, kŕmenie trvá neúmerne dlho. Behaviorálne poruchy kŕmenia sa u dieťaťa prejavujú plačom, odmietaním určitého typu jedla, napínaním na vracanie/vracaním, vyžadovaním rituálov kŕmenia, nadmernou selektivitou. Dieťa má averziu voči jedlu, regulácia pocitov hladu a nasýtenia je narušená [13, 15].
STAROSLIVOSŤ O DETI S PORUCHAMI KŔMENIA
K základom pediatrickej starostlivosti v oblasti príjmu potravy patrí identifikácia detí so zvýšeným rizikom vzniku poruchy kŕmenia a výživy, ich prevencia a včasná diagnostika. Cieľom je zabezpečiť kŕmenie, ktoré je bezpečné (s minimálnym rizikom aspirácie), efektívne (s dostatočným príjmom živín v normálnom časovom intervale) a pre dieťa príjemné.
U detí s poruchami kŕmenia je veľmi dôležité pravidelné sledovanie stavu výživy a v prípade potreby včasná nutričná podpora. Pri poruchách kŕmenia je častý nedostatočný príjem tekutín, ktorý spôsobuje chronickú obstipáciu, ktorá spätne zhoršuje príjem potravy. Poruchy kŕmenia sa typicky zvýrazňujú pri akútnych infekciách, príjem tekutín a stravy sa ďalej znižuje, hrozí akútna dehydratácia. Porucha príjmu potravy u psychomotoricky retardovaných detí so základnou diagnózou detskej mozgovej obrny je najčastejšou indikáciou pre zavedenie perkutánnej endoskopickej gastrostómie (PEG). S pomocou PEGu je možné deťom s poruchami kŕmenia podávať potrebný objem stravy a tekutín bez stresu pre dieťa a jeho opatrovateľov a bez nutnosti opakovane zavádzať nazogastrickú sondu (NGS). Kŕmenie cez PEG, na rozdiel od NGS, nenarúša nácvik orálneho príjmu potravy, neinterferuje s prehĺtaním a nie je zdrojom nepríjemných pocitov v orofaryngeálnej oblasti, ktoré môžu vyvolať orálnu averziu [16]. Pre deti závislé na sondovej výžive je veľmi dôležitá nenutritívna orálna stimulácia [12, 15]. U novorodencov a dojčiat podporujeme nenutritívne satie bradavky/cumlíka počas kŕmenia sondou a poskytujeme chuťové vnemy v maximálnej možnej miere. Pre niektoré deti s vysokým rizikom aspirácie to môže byť len kvapka mlieka podaná na jazyk pred kŕmením. U starších detí používame hryzátka, podporujeme skúmanie bezpečných predmetov ústami, poskytujeme rôznorodé chuťové vnemy (studené – teplé, sladké – kyslé, tekuté – tuhé – chrumkavé). Pred definitívnym ukončením sondovej výživy/zrušením gastrostómie sa ubezpečíme, že dieťa dokáže prijať dostatočné množstvo tekutín a stravy aj počas akútnej infekcie dýchacích ciest, kedy sa môžu výrazne zhoršiť aj mierne poruchy kŕmenia [12].
Cielená anamnéza a fyzikálne vyšetrenie pomôžu identifikovať rizikové faktory a patologické stavy súvisiace s poruchami kŕmenia. Priame pozorovanie dieťaťa počas jedla (ideálne v domácom prostredí za štandardných okolností) poskytuje cenné informácie o priebehu kŕmenia a umožní identifikovať aj psychosociálne a behaviorálne problémy zo strany dieťaťa i jeho opatrovateľov.
Odborné vyšetrenie vyžadujú deti s nasledujúcimi rizikovými faktormi [1, 8]:
- chorobné stavy s vysokým rizikom poruchy kŕmenia a výživy,
- poruchy satia a koordinácie satia a prehĺtania,
- poruchy dýchania/apnoe/kašeľ počas kŕmenia/podozrenie na aspiráciu,
- nazofaryngeálny reflux pri kŕmení/nadmerné slinenie (hlavne po 5. roku života),
- novo vzniknutá porucha kŕmenia,
- nepokoj a poruchy správania počas kŕmenia/odmietanie potravy/selektivita,
- kŕmenie trvá viac ako 30–40 minút (spolu viac ako 4 hodiny/deň).
Deti s poruchami kŕmenia potrebujú interdisciplinárnu starostlivosť, na ktorej sa podieľajú odborníci z oblasti detskej neurológie, otorinolaryngológie a foniatrie, stomatológie, detskej gastroenterológie a výživy, fyzioterapie, logopédie, klinickej psychológie, liečebnej pedagogiky a ďalší podľa špecifických potrieb dieťaťa. Pri podozrení na aspiráciu počas kŕmenia je nevyhnutné zhodnotiť bezpečnosť orálneho príjmu stravy a tekutín. Objektívne zhodnotenie hltacieho aktu umožňuje videofluoroskopické a videoendoskopické vyšetrenie.
Videofluoroskopia je rádiologické vyšetrenie, počas ktorého sa pacientovi podávajú sústa potravy rôznej konzistencie značené röntgenovo kontrastnou látkou. Deti, ktoré aspirujú nízko viskózne tekutiny (voda, mlieko), môžu v niektorých prípadoch bezpečne prehĺtať zahustené tekutiny (viskozita sirupu, tekutého medu, pudingu).
Videoendoskopické vyšetrenie s použitím flexibilného endoskopu poskytuje informácie o anatomických pomeroch v orofaryngeálnej oblasti ako aj o správaní sa sústa potravy počas prehĺtania (reziduá potravy, regurgitácia, penetrácia, aspirácia, ochranné reflexy) [17]. Podrobnejšie kvantitatívne vyhodnotenie zmien intraluminálneho tlaku a pohybu bolusu počas hltacieho aktu umožňuje kombinácia videofluoroskopie a high-resolution manometrie [18].
V prevencii a pri riešení porúch kŕmenia sa uplatňujú niektoré všeobecné pravidlá. Kŕmenie má prebiehať v pravidelnom režime (ideálne v spoločnosti ostatných členov rodiny), v pokojnom prostredí bez rušivých vnemov, v neutrálnej atmosfére – dieťa do jedla nenútiť, nekŕmiť nasilím, nekomentovať množstvo prijatého jedla. Kŕmenie nemá trvať dlhšie ako 30 minút, je vhodné ukončiť ho skôr, ak sa dieťa s jedlom len hrá (viac ako 10–15 minút) a ukončiť ho okamžite, ak dieťa prejaví výraznú averziu (hodí jedlo na zem, plače, vracia) [13]. Podávame malé porcie, kombináciu obľúbených a neobľúbených jedál, najskôr pevnú stravu, potom tekutiny. Dieťa maximálne podporujeme v samostatnom kŕmení, nevyrušujeme ho utieraním tváre a upratovaním znečisteného odevu a okolia. Pri kŕmení je veľmi dôležitá správna poloha dieťaťa. Hlava, krk a hrudník sú v jednej rovine v stabilnej strednej polohe, ramenný pletenec je stabilný, plecia uvoľnené, panva je stabilná a symetrická, bedrové a kolenné kĺby ohnuté v 90-stupňovom uhle, chodidlá sú v neutrálnej polohe v ľahkej dorziflexii, stabilne opreté o podložku [5].
Dôsledné polohovanie je dôležité predovšetkým u detí s neurologických postihnutím, s poruchami svalového tonusu a s patologickým držaním tela. Pri polohovaní používame špeciálne sedacie zariadenia pre deti s ťažkým postihnutím, pri menej závažných poruchách je možné dieťa správne polohovať aj v bežných detských sedačkách (autosedačky, stoličky na kŕmenie s oporou nôh). U novorodencov a dojčiat dbáme predovšetkým na stabilnú oporu hlavy, horné končatiny sú pred telom, bedrá a kolená podopreté vo flexii. Ľahký predklon hlavy uľahčuje prehĺtanie, pri záklone hlavy sa zvyšuje riziko aspirácie. Na základe výsledkov videofluoroskopického vyšetrenia je možné odporučiť špeciálne polohovanie hlavy a kompenzačné manévre zamerané na optimalizáciu hltacieho aktu [17]. Ak dieťa nedokáže udržať sústo v ústnej dutine (strava a tekutiny vytekajú z úst), môže rodič rukou stabilizovať sánku, dolnú peru a temporomandibulárny kĺb podľa pokynov fyzioterapeuta [1].
U novorodencov a dojčiat s poruchami satia v prvej fáze hodnotíme nenutritívne satie. Čistý malíček v rukavici vložíme do úst dieťaťa, maximálne do oblasti rozhrania tvrdého a mäkkého podnebia. Normálnou reakciou je silné spontánne satie s frekvenciou asi 1–2-krát za sekundu. Ak dieťa nesaje, jemne hladíme malíčkom jazyk alebo podnebie od stredu dopredu 1-krát za sekundu 4–6-krát, potom prestaneme, malíček ponecháme v ústach a čakáme na reakciu. Po niekoľkých sekundách stimuláciu opakujeme, spolu 10–12-krát [19].
U prematúrnych a chorých detí sledujeme počas satia vitálne funkcie. Ak je nenutritívne satie neprítomné alebo slabé, odporúčame stimuláciu orofaciálnej oblasti pod vedením fyzioterapeuta (orofaciálna regulačná terapia, masáž motorických bodov tváre, intraorálna stimulácia satia hladením podnebia alebo jazyka, vibrácie tváre rukami alebo s pomocou vibrujúcich hračiek) [1, 5]. Koordinované nenutritívne satie a stabilita dýchacích ciest sú predpokladom pre nácvik nutričného satia tekutín/mlieka z cumlíka alebo z prsníka. Pre nácvik nutričného satia je vhodné takzvané „kŕmenie po prste“ (obr. 2), ktoré umožňuje súčasnú stimuláciu satia. S pomocou skúsenej laktačnej poradkyne a pri použití rôznych relaktačných pomôcok je dojčenie často možné aj pri komplikovanom zdravotnom stave dieťaťa. Ak je dieťa kŕmené z fľaše, skúšame cumlíky rôzneho typu a tvaru, prípadne použijeme špeciálne Habermanove fľaše. U detí s poruchami koordinácie satia a prehĺtania skúšame upraviť viskozitu mlieka jeho zahustením (instantnou ryžovou kašou, vlákninou zo svätojánskeho chleba alebo kukuričným škrobom) a nastaviť optimálnu rýchlosť prietoku mlieka. Vo všeobecnosti sa deti ľahšie vyrovnajú s pomalším tokom viskóznejšieho mlieka (hoci to znamená väčšiu námahu pri satí) ako s príliš rýchlym tokom mlieka, pri ktorom hrozí aspirácia.
Image 2. Kŕmenia „po prste“: novorodeneckú výživovú sondu fixujeme na prst, ktorý vložíme do úst dieťaťa na rozhranie mäkkého a tvrdého podnebia. Hladením podnebia zozadu dopredu stimulujeme satie, pohybom striekačky s mliekom nahor a nadol regulujeme rýchlosť prietoku mlieka. Fig. 2. „Finger feeding“: a neonatal feeding tube is fixed on a finger which is inserted into the child´s mouth on the verge of the soft and hard palate. By stroking the palate from mid to front the sucking is stimulated, moving the milk filled syringe form the upper to the lower position regulates the milk flow. 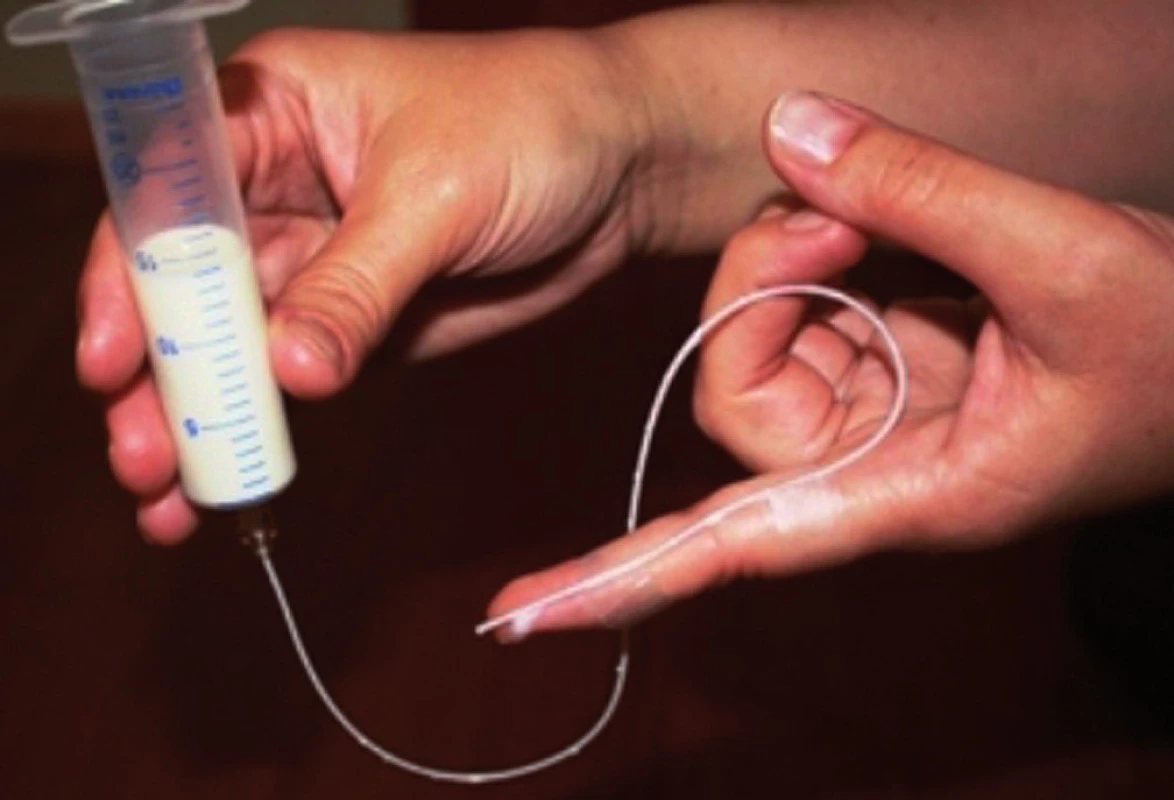
U batoliat a starších detí s poruchami žuvania a s dysfágiou opatrne zavádzame do jedálnička stravu rôznej konzistencie a textúry. V počiatočnej fáze sú vhodné extrudované obilninové výrobky (nesolené kukuričné chrumky, krehké chlebíky), ktoré sú chrumkavé, stimulujú žuvanie a v ústach sa spontánne rozpúšťajú. Vyhýbame sa potravinám, ktoré sú lepkavé (tepelne upravený syr, praženica), pri žuvaní sa stávajú gumovitými (výrobky z kysnutého cesta, chlieb), alebo majú tvrdú šupku (zrná hrášku a kukurice). Snažíme sa o homogénnu konzistenciu sústa, vyhýbame sa jedlám zmiešanej konzistencie (omáčka s kúskami cestovín, polievka s kúskami zeleniny a mäsa, cereálie v mlieku), ktoré majú problém spracovať aj deti s miernymi poruchami kŕmenia. Studené kyslé potraviny (napr. citrónový sorbet) stimulujú prehĺtanie. Deťom s poruchami žuvania odporúčame cvičenia na podporu orofaciálnej motoriky pod vedením logopéda a fyzioterapeuta (pitie cez slamku, zívanie a grimasovanie pred zrkadlom, posielanie pusiniek, napodobovanie zvierat). U starších spolupracujúcich detí sa môžu uplatniť špecializované rehabilitačné postupy, napríklad tréning vedomého úsilného prehltnutia, zadržania bolusu v ústach pred prehltnutím, posilňovanie svaloviny jazyka a podobne [1]. Pre nácvik pitia z pohára sú najvhodnejšie priehľadné nádoby s užšou bázou a širším okrajom, aby dieťa nemuselo pri pití zakláňať hlavu a rodič mohol kontrolovať hladinu tekutiny. Z hľadiska prevencie aspirácie je vhodné pri nácviku použiť zahustenú tekutinu. V liečbe porúch kŕmenia sa s úspechom uplatňuje aj celotelová senzorická stimulácia (masáže, skúmanie jedla hmatom a čuchom) a behaviorálna psychoterapia.
ZÁVER
Poruchy kŕmenia významne ovplyvňujú kvalitu života dieťaťa a jeho rodiny, napriek tomu sú často na okraji záujmu ošetrujúceho zdravotníckeho personálu. Sú častou príčinou chronickej dehydratácie, malnutrície a poruchy rastu u chronicky chorých a neurologicky postihnutých detí. Aspirácia počas kŕmenia môže byť život ohrozujúcou komplikáciou.
Úlohou pediatrov je včas identifikovať deti ohrozené vznikom porúch kŕmenia a aktívne pristupovať k ich diagnostike a liečbe.
Došlo: 19. 7. 2010
Přijato: 10. 1. 2011
MUDr. Martina Švekušová
I. Klinika detí a dorastu
Lekárskej fakulty
Univerzity P. J. Šafárika
Trieda SNP 1
040 11 Košice
Slovenská republika
e-mail: msvekusova@zoznam.sk
Sources
1. Arvedson JC, Brodsky L. Pediatric Swallowing and Feeding: Assessment and Management. 2nd ed. Singular Publishing Group, 2002.
2. Rommel N, De Meyer AM, Feenstra L, et al. The complexity of feeding problems in 700 infants and young children presenting to a Tertiary Care Institution. J Pediatr Gastroenterol Nutr 2003; 37 : 75–84.
3. Rogers B. Feeding method and health outcomes of children with cerebral palsy. J Pediatr 2004;; 145: S28–S32.
4. Wilson EM, Hustad KC. Early feeding abilities in children with cerebral palsy: A parenteral report study. J Med Speech Lang Pathol 2009; March: nihpa57357.
5. Morales RC. Orofaciální regulační terapie. Praha: Portál, 2006.
6. Javorka V, Šimek J. Fyziológia gastrointestinálneho systému. In: Klinická fyziológia pre pediatrov. Martin: Osveta, 1996 : 200–236.
7. Cloud H, Ekvall SW, Hicks L. Feeding problems of the child with special health-care needs. In: Ekvall SW, Ekvall VK. Pediatric Nutrition in Chronic Diseases and Developmental Disorders. 2nd ed. Oxford University Press, 2005 : 172–182.
8. Arvedson JC, Rudolph CD. Feeding and swallowing issues relevant to pediatric nutrition support. In: Baker S, Baker R, Davis A. Pediatric Nutrition Support. Jones and Bartlett Publishers, 2007 : 149–158.
9. Katz RM. Feeding disorders. In: Koletzko B, et al. Pediatric Nutrition in Practice. Karger, 2008 : 196–199.
10. Jadcherla SR, Stoner E, et al. Evaluation and management of neonatal dysphagia: Impact of pharyngoesophageal motility studies and multidisciplinary feeding strategy. J Pediatr Gastroenterol Nutr 2009; 48 : 186–192.
11. Dellert SF, Hyams JS, Treem WR, et al. Feeding resistance and gastroesophageal reflux in infancy. J Pediatr Gastroenterol Nutr 1993; 17 : 66–71.
12. Byars KC, Burklow KA, et al. A multicomponent behavioral program for oral aversion in children dependent on gastrostomy feedings. J Pediatr Gastroenterol Nutr 2003; 37 : 473–480.
13. Levy Y, Levy A, et al. Diagnostic clues for identification of nonorganic vs. organic causes of food refusal and poor feeding. J Pediatr Gastroenterol Nutr 2009; 48 : 355–362.
14. Duff ALA, Wolfe SP, Dickson C, et al. Feeding behaviour problems in children with cystic fibrosis in the UK: Prevalence and comparison with healthy controls. J Pediatr Gastroenterol Nutr 2003; 36 : 443–447.
15. Kindermann A, Kneepkens CM, et al. Discontinuation of tube feeding in young children by hunger provocation. J Pediatr Gastroenterol Nutr 2008; 47 : 87–91.
16. Pozler O, Kolek A. Perkutánní endoskopická gastrostomie v pediatrii. In: Kohout P, Skladaný Ľ, et al. Perkutánní endoskopická gastrostomie a její místo v algoritmu umělé výživy. Praha: Galén, 2002 : 225–236.
17. Bunová B, Tedla M. Špecializované vyšetrenie hltacieho aktu. In: Tedla M, Komínek P, Chrobok V, et al. Poruchy polykání. Tobiáš, 2009 : 58–70.
18. Rommel N, Davidson G, Cain T, et al. Videomanometric evaluation of pharyngo-oesophageal dysmotility in children with velocardiofacial syndrome. J Pediatr Gastroenterol Nutr 2008; 46 : 87–91.
19. Thoyre SM, Shaker CS, Pridham KF. The early feeding skills assessment for preterm infants. Neonatal Netw 2005; 24(3): 7–16.
Labels
Neonatology Paediatrics General practitioner for children and adolescents
Article was published inCzech-Slovak Pediatrics

2011 Issue 1-
All articles in this issue
- Očkování proti pneumokokům u dětí v ČR v letech 2010–2011
- Screening nutričního stavu při přijetí dětského pacienta k hospitalizaci
- Prof. MUDr. Jan Janda, CSc. – sedmdesátiletý, stále mladý
- Výsledky pětileté činnosti dětské obezitologické ambulance Dětské polikliniky FN Motol a UK 2. LF, Praha
- Chuť první cigarety: ovlivňuje vývoj kuřáckého chování?
- Poruchy kŕmenia v detskom veku
- Autoimunitní onemocnění jater v dětském věku – část II
- Czech-Slovak Pediatrics
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Poruchy kŕmenia v detskom veku
- Autoimunitní onemocnění jater v dětském věku – část II
- Chuť první cigarety: ovlivňuje vývoj kuřáckého chování?
- Prof. MUDr. Jan Janda, CSc. – sedmdesátiletý, stále mladý
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

