-
Medical journals
- Career
Současné trendy v léčbě invaginací u dětí
: R. Štichhauer 1; J. Koudelka 1; P. Rejtar 2
: Oddělení dětské chirurgie a traumatologie, Fakultní nemocnice Hradec Králové primář MUDr. J. Koudelka, CSc. 1; Radiologická klinika, Fakultní nemocnice Hradec Králové přednosta prof. MUDr. P. Eliáš, CSc. 2
: Čes-slov Pediat 2010; 65 (11): 634-638.
: Original Papers
Cíl:
Zhodnocení sestavy pacientů s diagnózou invaginace na našem pracovišti v posledních osmi letech se zaměřením na úspěšnost hydrostatické desinvaginace při zavedení celkové anestezie u tohoto výkonu.Materiál a metodika:
V letech 2000–2008 bylo na oddělení Dětské chirurgie a traumatologie Fakultní nemocnice v Hradci Králové ošetřeno 86 dětí s diagnózou invaginace. Retrospektivním vyhodnocením zdravotnické dokumentace jsme zjišťovali a posuzovali zejména diagnosticko-terapeutický postup, jeho úspěšnost a případné recidivy onemocnění se zaměřením na využití celkové anestezie při hydrostatické desinvaginaci.Výsledky:
Ve vyšetřované skupině 86 dětí bylo 74,4 % chlapců. Většina dětí onemocněla v kojeneckém a batolecím věku. Z příznaků onemocnění v 99 % dominoval neklid a bolesti břicha, u 45,3 % byla přítomná enteroragie. Nejčastější lokalizace invaginace byla v ileokolické oblasti. Zásadní diagnostickou metodou je sonografie, na kterou po zajištění pacienta navazuje hydrostatická desinvaginace vodnou kontrastní látkou pod RTG nebo UZ kontrolou, která byla v celkovém souboru úspěšná téměř v 77 %.
V celkové anestezii byla úspěšnost hydrostatické desinvaginace 78,8 %, bez celkové anestezie 81,1 %. Při nutnosti operačního výkonu byla nejčastějším výkonem desinvaginace a apendektomie. Recidivu invaginace jsme u dětí zaznamenali celkově v 9,3 %. Hydrostatická desinvaginace v případě recidivy byla úspěšná v 71 %. Nikdo z našich pacientů nezemřel.Diskuse a závěr:
Celková anestezie podle našich výsledků nezvyšuje úspěšnost hydrostatické desinvaginace. Přináší však jasné zvýšení bezpečnosti prováděné desinvaginace a zlepšuje komfort pro pacienta i ošetřující tým.Klíčová slova:
invaginace, sonografie, hydrostatická desinvaginace, operace, anestezie, recidivaÚvod
Invaginace patří mezi náhlé příhody břišní. Jde o velmi závažnou chorobu, která není vzácná a může se s ní setkat v praxi každý lékař. Jedná se o onemocnění, jehož špatná či pozdní diagnostika nebo nesprávný postup léčby může vést k těžkým následkům a v nejhorším případě až k fatálnímu konci. Invaginace je stav, kdy dochází k teleskopickému vsunutí segmentu střeva (intususceptum) do segmentu vedlejšího, aborálního (intususcipiens). Tato situace vede k rozvoji střevní neprůchodnosti, kde se kromě vlastní obstrukce lumen střeva invaginátem uplatňuje ještě ischémie střeva způsobená útlakem cév v postižené části mezenteria. Invaginace jsou téměř vždy sestupné, tedy ve směru peristaltiky. Mohou být lokalizovány v celém rozsahu kliček tenkého a tlustého střeva, nejčastěji dochází k vsunutí terminálního ilea do tlustého střeva.
Invaginace je nejčastější v kojeneckém a batolecím věku. Původ tohoto onemocnění je u této věkové skupiny většinou neznámý. V této souvislosti se zmiňuje celá řada faktorů, gastroenteritidy, rotavirové infekce [1], zbytnění lymfatických mezenteriálních uzlin a Peyerských plátů nebo alergické reakce [2]. Popisuje se i nadprodukce oxidu dusnatého v hyperinervované Bauhinově chlopni batolat, vedoucí k relaxaci ileocékální chlopně s následnou ileocékální invaginací [3]. Někdy přichází invaginace jako pozdní komplikace předchozích operací trávicího traktu [4].
U starších dětí a dospělých jsou invaginace vzácnější a častěji jsou způsobeny vyvolávající příčinou – vedoucím bodem. V tomto případě hovoříme o tzv. invaginacích sekundárních, které představují jen asi 5 % ze všech invaginací. Zdrojem sekundárních invaginací střeva bývají střevní polypy, divertikly (zejména Meckelův), cévní anomálie, ileální duplikatura nebo apendix [5, 6]. U školních dětí může být důvodem invaginace též infiltrace střeva při non-Hodgkinově lymfomu.
Klinicky je dominujícím příznakem bolest, která je křečovitá, zničující a přicházející ve vlnách s epizodami úlevy, které se postupně s rozvojem onemocnění zkracují až k celkovému vyčerpání dítěte [7]. Zvracení je příznakem časným, ale nespecifickým. Podobně i poruchy pasáže nejsou specifické až do období, když již dochází ke střevní infarzaci a objeví se enteroragie, kterou někteří autoři podle vzhledu označují jako „malinové želé“ [8].
Diagnostika začíná klinickým vyšetřením dítěte. Objektivní nález břicha bývá zpravidla chudý, často jen s difuzní citlivostí břišní stěny. Přítomnost rezistence v dutině břišní při palpačním vyšetření břicha je pro invaginaci typická, ale ne vždy patrná [9]. Vzhledem k enteroragii by nemělo být opomenuto také vyšetření per rektum. Laboratorní vyšetření je nespecifické. Prostý nativní RTG břicha je zprvu normální, později jsou vyjádřeny známky ileózního stavu. Zásadní metodou pro stanovení této diagnózy je sonografické vyšetření. Je-li sonografií invaginace potvrzena, dalším krokem je zajištění dítěte žilním vstupem a nazogastrickou sondou. Podávají se analgetika, infuzní roztoky k úpravě, stabilizaci vodního a minerálového – vnitřního prostředí dítěte. Dále navazuje hydrostatická desinvaginace. Na některých pracovištích, zejména v USA a Číně, je oblíbená pneumatická desinvaginace s úspěšností 85 až 90 % [10, 11]. Hydrostatická desinvaginace se provádí vodnou rentgen kontrastní látkou pod RTG kontrolou nebo fyziologickým roztokem pod sonografickou kontrolou. I v těchto případech je úspěšnost kolem 80 % [12, 13, 14]. Při neúspěchu konzervativní léčby či přítomnosti komplikací je nutná operační léčba, nejčastěji prostou manuální desinvaginací. Recidivy invaginací po konzervativní i operační léčbě jsou mezi 2–6 %. Úmrtí na toto onemocnění jsou v rozvinutých zemích raritní.
Metodika a výsledky
V letech 2000–2008 bylo na Oddělení dětské chirurgie a traumatologie Fakultní nemocnice v Hradci Králové ošetřeno 86 dětí s diagnózou invaginace. Základní charakteristiku souboru ukazuje tabulka 1.
1. Počet dětí a rozdělení do věkových skupin. 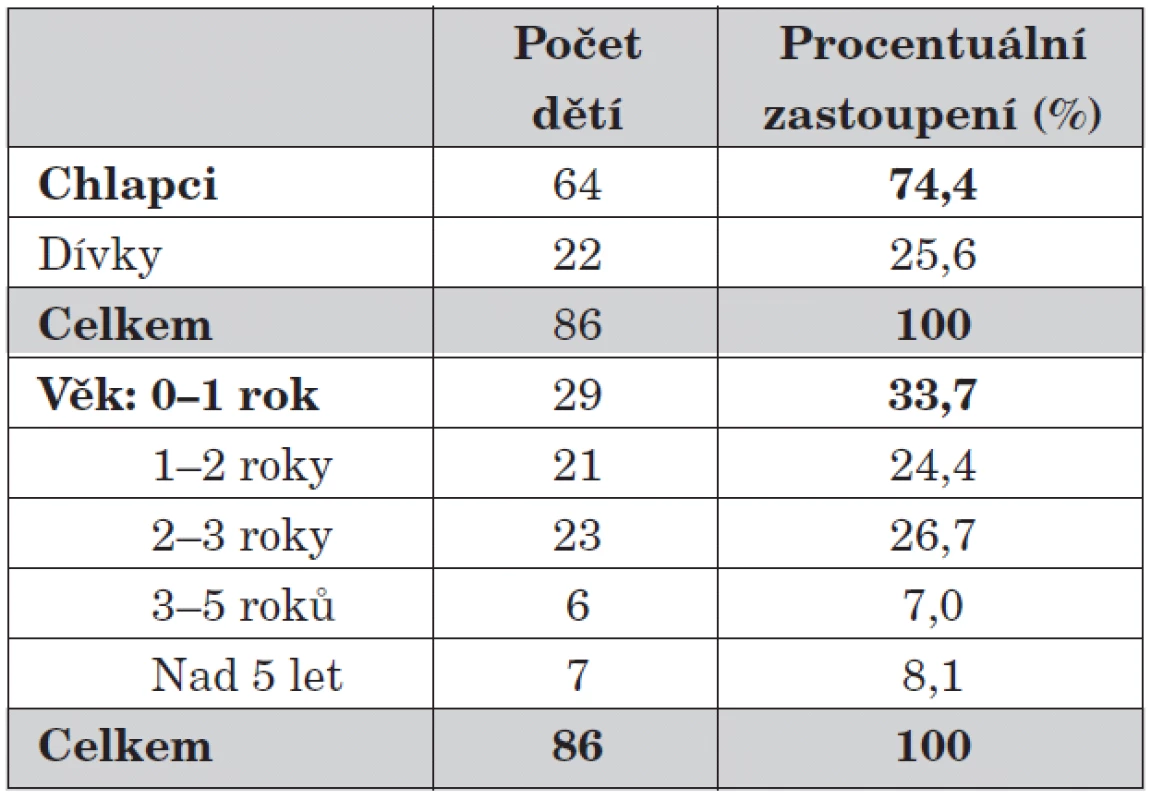
Chlapci byli postiženi třikrát častěji než dívky a v souboru se vyskytují všechny věkové skupiny s jednoznačnou převahou dětí ve věku do tří let. U předškolních dětí klesá celkový počet onemocnění, ale častěji se setkáváme s invaginacemi sekundárními. V jednom případě jsme diagnostikovali polypózu při Peutzově-Jeghersově syndromu, třikrát jsem nalezli Meckelův divertikl. Celkově jsou v našem souboru zastoupeny jasně prokázané sekundární invaginace v 5,3 %.
2. Délka trvání obtíží před vyšetřením. 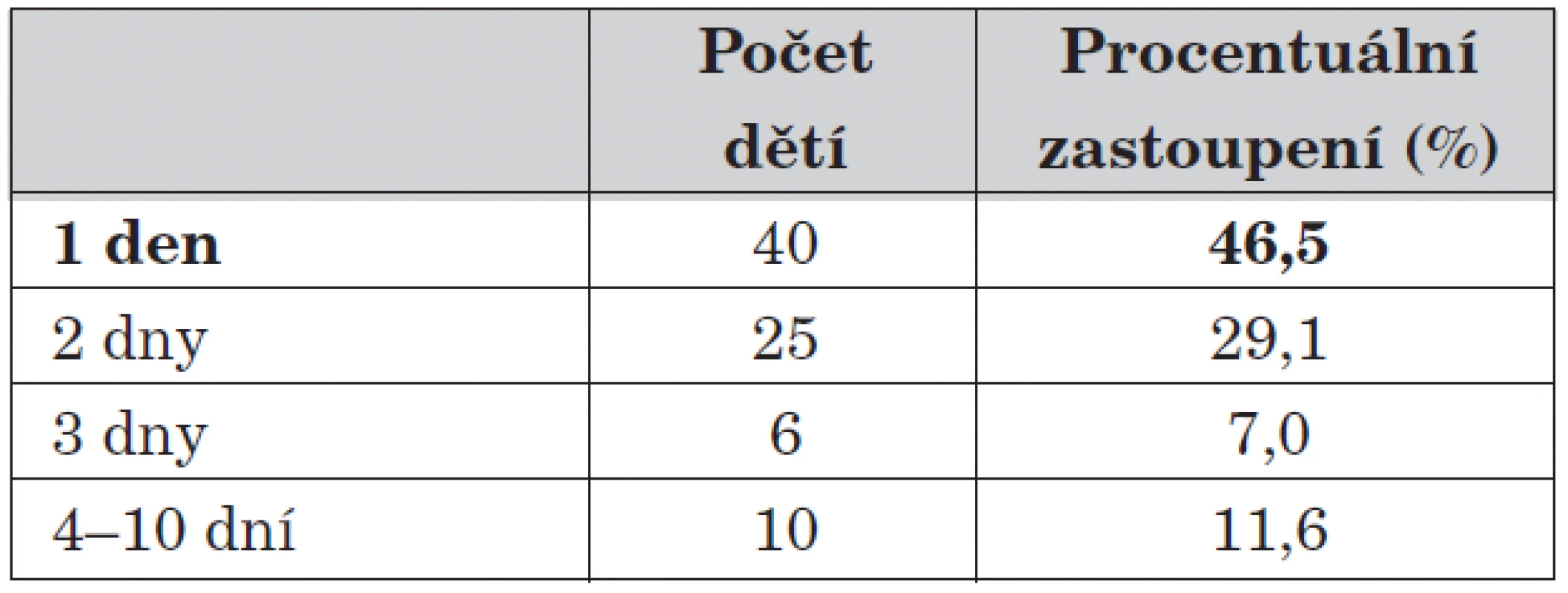
Doba trvání obtíží před vyšetřením na naší ambulanci se pohybovala od několika hodin až do 10 dnů. Nejčastěji přicházejí děti s anamnézou trvání obtíží do dvou dnů, a to v 75,6 %.
Neklid a bolesti břicha ze subjektivních obtíží dětí dominují v 98,8 % případů. Zvracení je velmi časté, v našem souboru se vyskytlo u 76 % dětí. Enteroragii jsme pozorovali v 45,3 %. Relativně vzácně jsme se setkali s jasně hmatnou rezistencí v dutině břišní – ve 23,3 %.
3. Subjektivní obtíže, klinický nález. 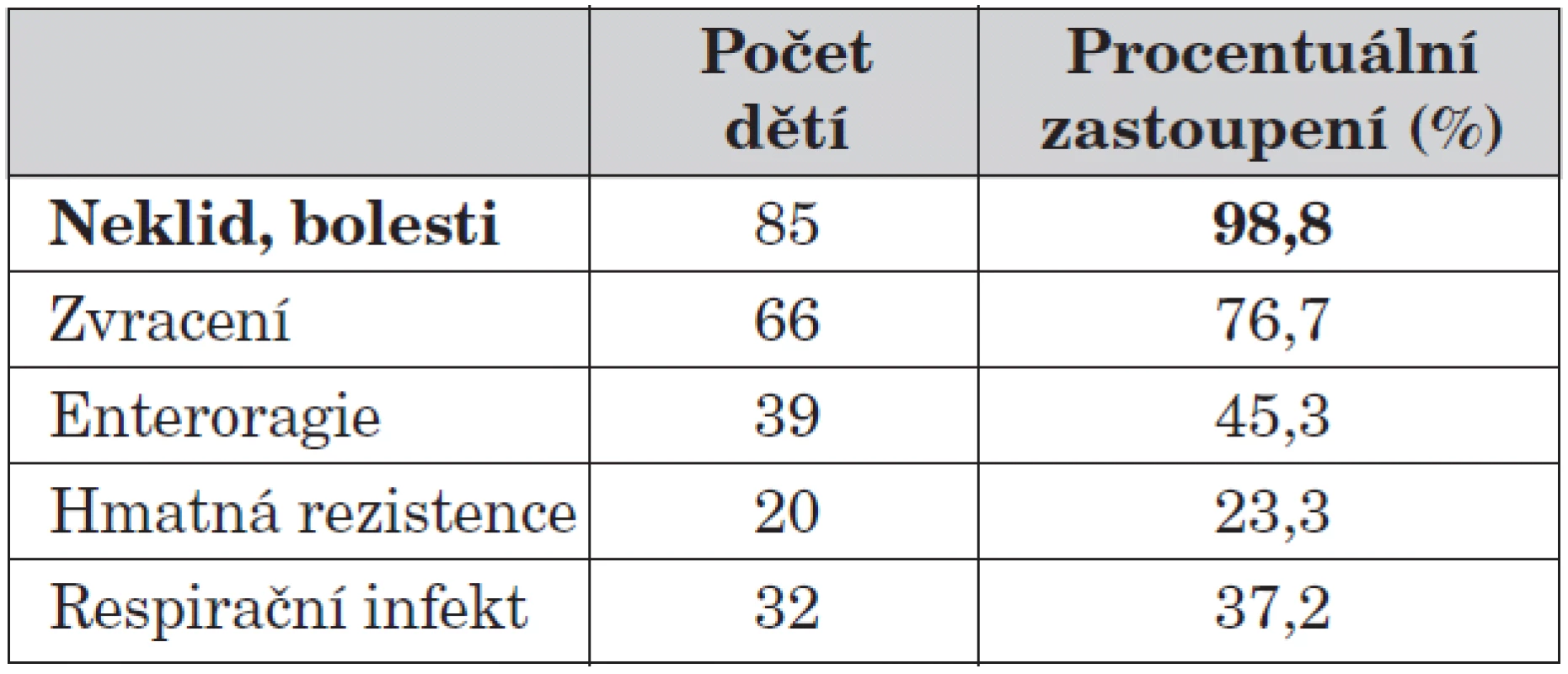
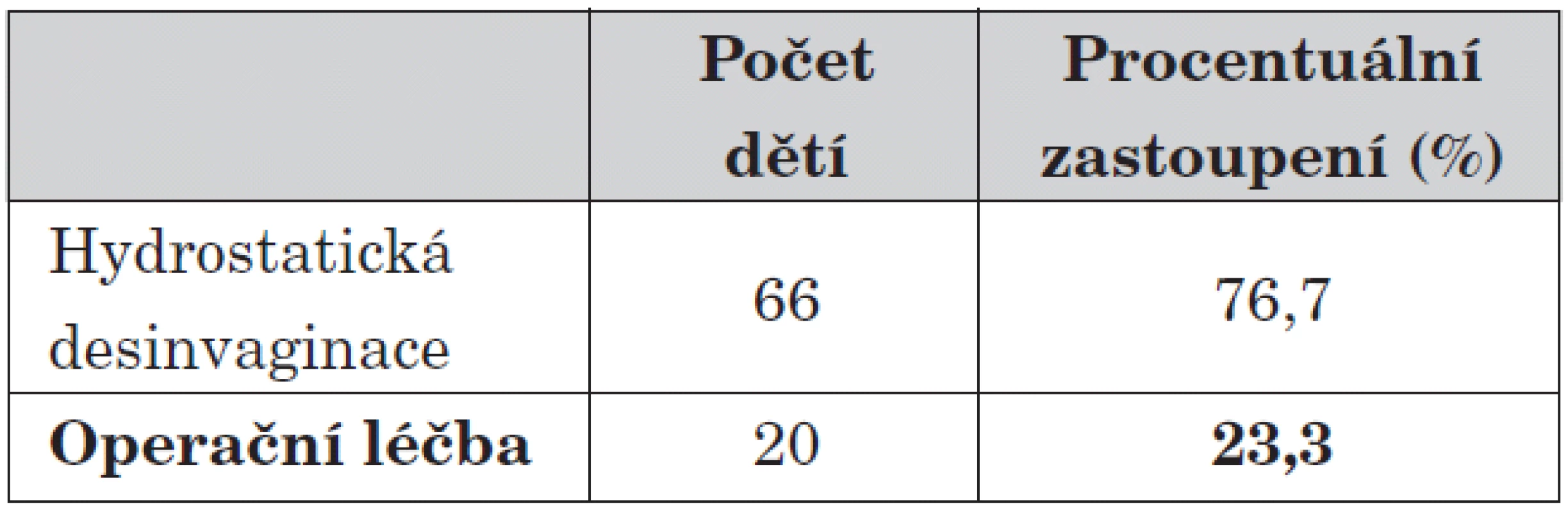
Sonografické vyšetření přineslo ve všech případech definitivní stanovení diagnózy. Terapeuticky jsme po přípravě dítěte pokračovali hydrostatickou desinvaginací pod RTG či UZ kontrolou. Za kontraindikaci k provádění hydrostatické desinvaginace považujeme závažný – šokový stav dítěte či nález pneumoperitonea na RTG vyšetření. Operaci bez předchozí hydrostatické desinvaginace jsme v posledních deseti letech provedli jednou. Celková úspěšnost hydrostatické desinvaginace je ve sledovaném období na našem pracovišti 76,7 %.
Od roku 2004 provádíme hydrostatické desinvaginace ve spolupráci s anesteziologickým týmem po uvedení dítěte do celkové anestezie včetně svalové relaxace, zajištění dýchacích cest. Provádění hydrostatické desinvaginace v celkové anestezii nepřineslo zvýšení úspěšnosti konzervativní léčby.
5. Úspěšnost hydrostatické desinvaginace v závislosti na anestezii. 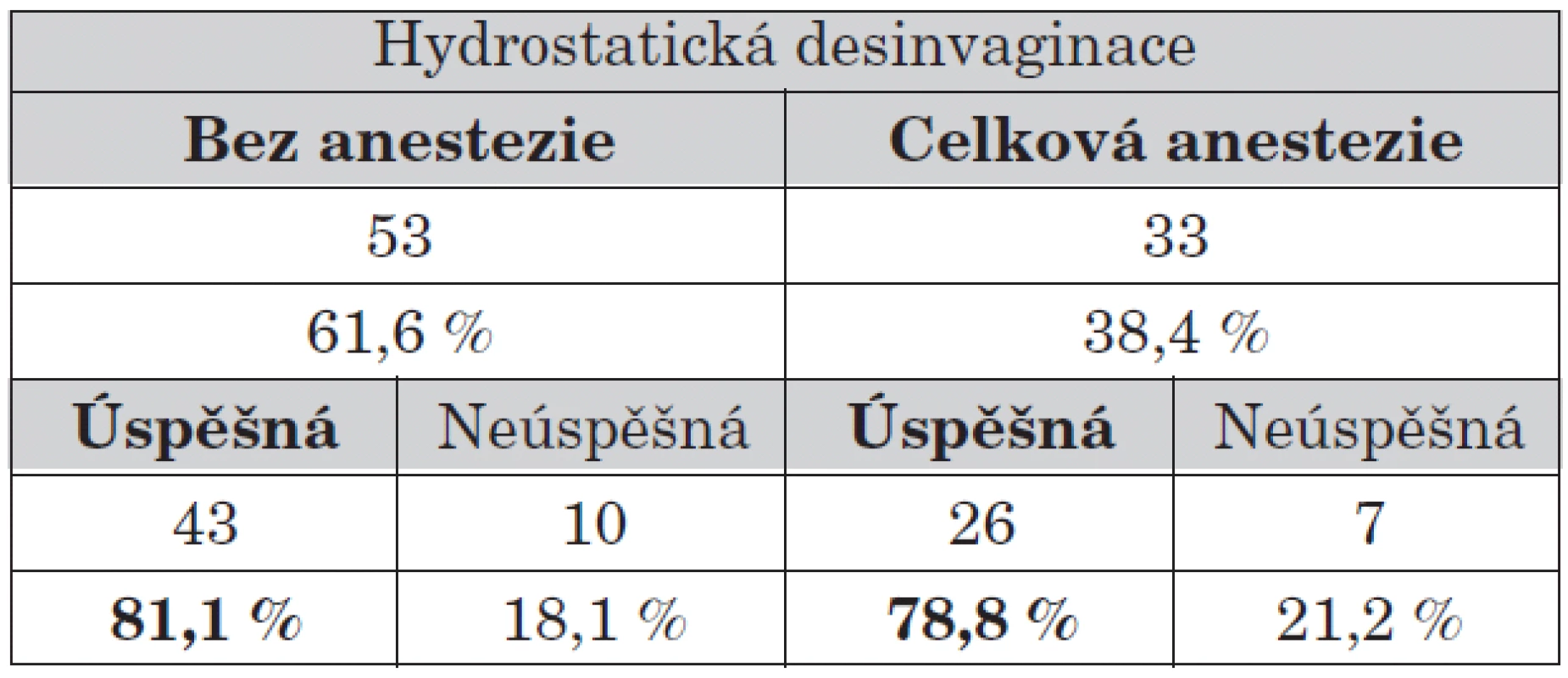
Tento výsledek byl pro nás překvapením, nicméně některé práce publikované v minulosti skončily se stejným závěrem [15].
6. Dělení podle typu provedené operace. 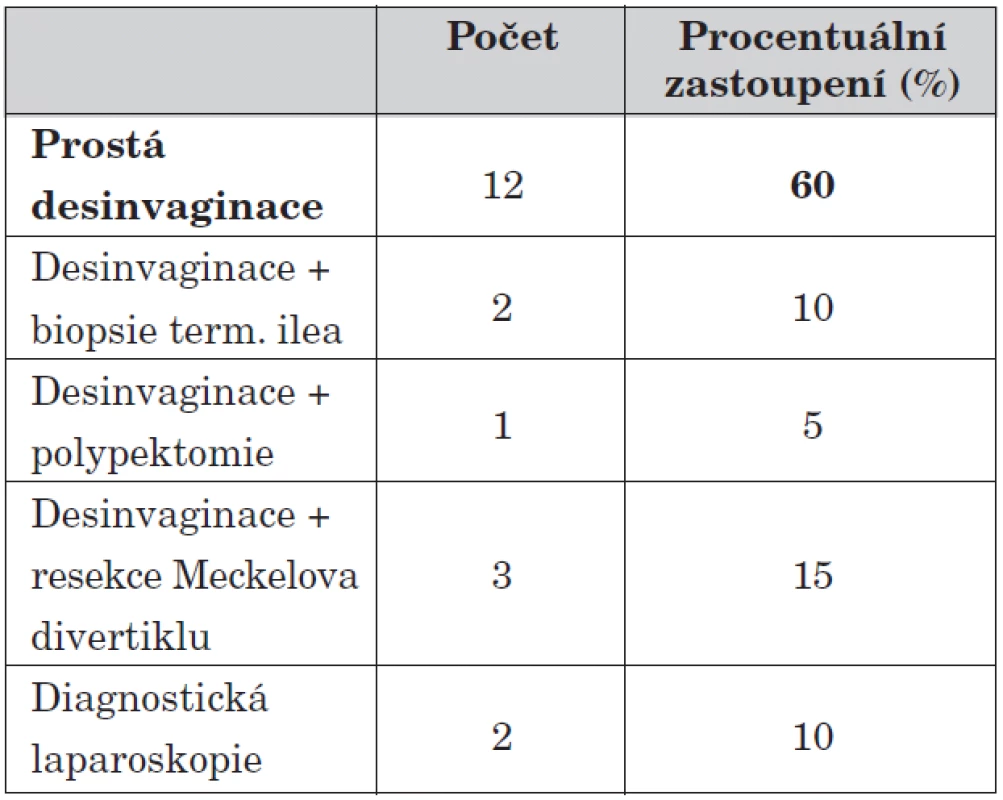
U 20 dětí (23,3 % případů) jsme byli nuceni přistoupit k operační léčbě. Zde jasně převažuje provedení manuální desinvaginace s následnou apendektomií, třikrát jsme po desinvaginaci resekovali přítomný Meckelův divertikl, dvakrát jsme provedli enterotomii s odběrem histologického materiálu při výrazně zbytnělé oblasti Bauhinovy chlopně. Histologický nález prokázal jen nespecifické zánětlivé změny. Jednou jsme provedli enterotomii s polypektomií při Peutzově-Jeghersově syndromu.
V roce 2008 jsme u sedmiletého chlapce pro neúspěšnou hydrostatickou desinvaginaci s nálezem polypu v oblasti lienální flexury tlustého střeva provedli ve spolupráci s endoskopisty koloskopii s polypektomií a následnou desinvaginaci plynem.
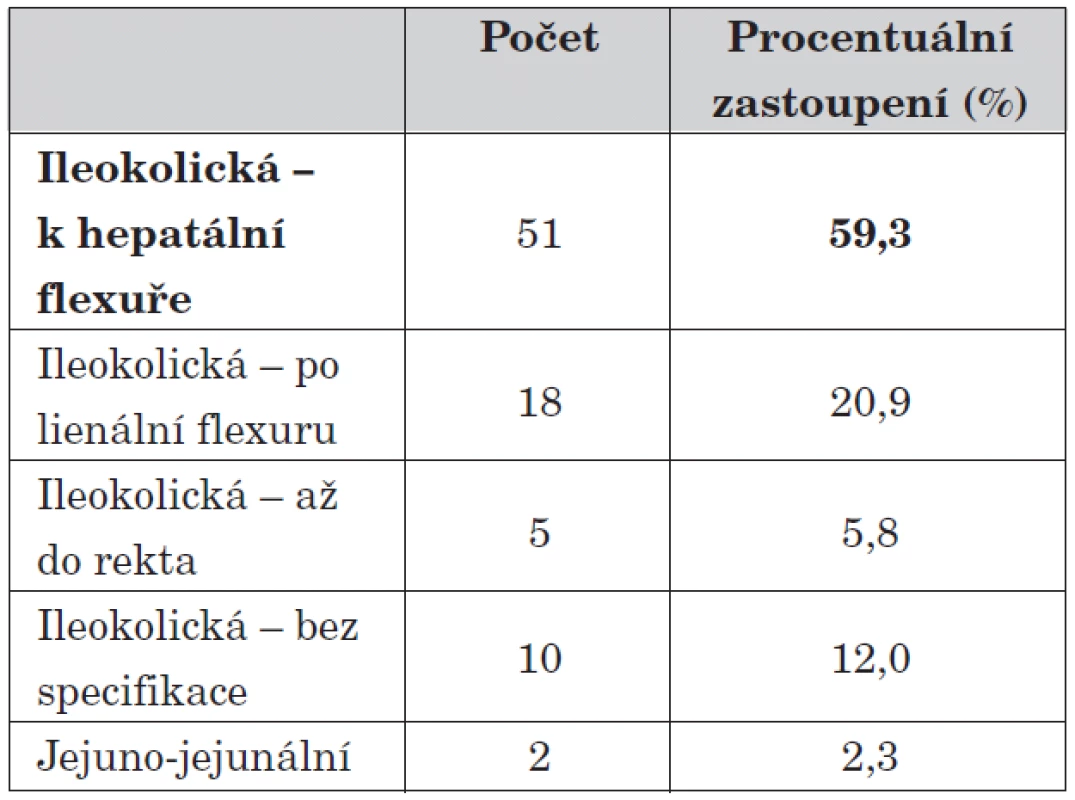
Při zobrazovacích vyšetřeních nebo posléze na operačním sále jsme největší zastoupení invaginací prokázali v oblasti ileokolické (58,7 %), nejčastěji dosahující do oblasti hepatální flexury či příčného tračníku. V pěti případech jsme se setkali s invaginací dosahující až do sestupné části tračníku. Invaginaci izolovaně na tenkém střevě jsme prokázali ve 2 případech, jednou bez zjevné vyvolávající příčiny, ve druhém případě u dívky s Peutzovým-Jeghersovým syndromem.
V našem souboru mělo 7 dětí recidivu invaginace. V šesti případech k recidivě došlo po předchozí úspěšné hydrostatické desinvaginaci. U 5 dětí (všechny do věku tří let) jsme byli úspěšní s opakovanou hydrostatickou desinvaginací, u zbývajících byla hydrostatická léčba neúspěšná s nutností následné operační revize. U mladších dětí s recidivou invaginace jsme následně provedli RTG pasáž zažívacím traktem, „vedoucí bod“ nebyl nalezen.
8. Počet recidiv při daném typu léčby (z celkového počtu nemocných). 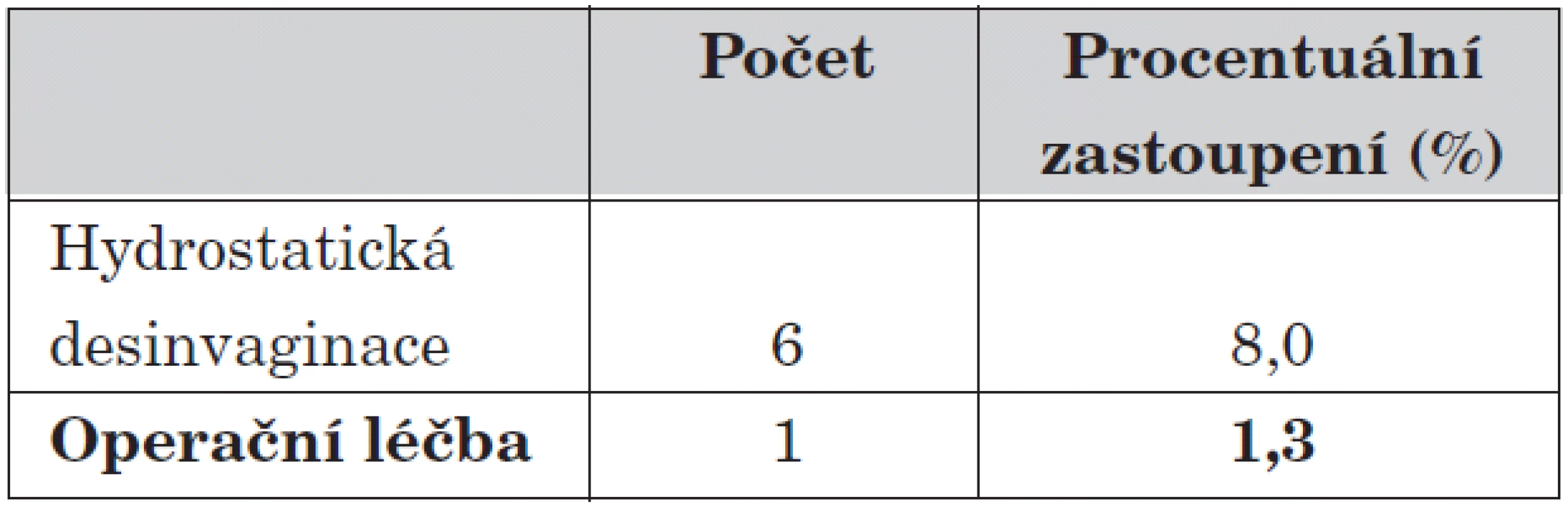
Za sledované období jsme nezaznamenali žádné úmrtí v souvislostí s onemocněním invaginací.
Diskuse
Invaginace je onemocněním popsaným již P. Barbettem v roce 1674, v té době se jednalo o onemocnění končící smrtí dítěte. Teprve konec 19. století přinesl první úspěchy v léčbě, a to v podobě úspěšných operačních výkonů (Hutchinson 1873, Hirschsprung 1876). První polovina minulého století přinesla velký posun v diagnostice a léčbě. Úspěšné provedení hydrostatické desinvaginace (1927 Olson a Palin – Švédsko, Pouliquen a Mernierr – Francie) výrazně zvýšilo šanci na přežití dítěte s tímto onemocněním. Konec 20. století přinesl další kroky vedoucí k zvýšení úspěšnosti zejména konzervativní léčby, která je pro dítě daleko méně zatěžující [16]. Úspěšnost hydrostatické desinvaginace se zvyšuje se včasností stanovení diagnózy, kvalitní sonografické vyšetření je metodou volby pro stanovení diagnózy. Dalším krokem je provádění hydrostatické desinvaginace vodnou kontrastní látkou pod sonografickou kontrolou, která nezatěžuje dítě radiačním zářením. Na některých pracovištích se tato metoda již používá s úspěšností podobnou hydrostatické desinvaginaci pod RTG kontrolou. Samozřejmě rozhodující podmínkou pro zavedení této metody je jasná verifikace průniku kontrastní látky do terminálního ilea a jeho dokumentace. Léčba by měla být prováděna na specializovaných pracovištích dětské chirurge [17, 18].
V naší studii jsme se snažili prokázat, zda zavedení celkové anestezie zvýší úspěšnost konzervativního postupu léčby. Ta se v našem souboru pohybuje přibližně na stejné úrovni jako na renomovaných pracovištích dětské chirurgie [19]. Jak z našich výsledků vyplývá, nedošlo ke zvýšení úspěšnosti hydrostatické desinvaginace prováděné v celkové anestezii. Z našich zkušeností je ale desinvaginace prováděná v anestezii bezpečnější a zároveň komfortnější jak pro pacienta, tak i ošetřující tým.
Další otázkou k zamyšlení jsou recidivy invaginací. V našem souboru se vyskytují recidivy téměř v 10 %, což je srovnatelný počet s jinými obdobnými studiemi. Některá pracoviště doporučují při recidivě provést primárně operační výkon s ileopexí. Nicméně i při tomto postupu popisují v 50 % recidivu [13, 20, 21]! V naší praxi se osvědčilo u dětí do 3 let při první recidivě zopakovat hydrostatickou desinvaginaci (100% úspěšnost). U dětí starších byla úspěšnost opakované hydrostatické desinvaginace jen 50%. Vzhledem k tomuto výsledku a vyšší pravděpodobnosti sekundární invaginace v této věkové skupině se jeví jako vhodnější provést primárně při recidivě operační výkon.
Alternativou v léčbě invaginací je i laparoskopie. Nepatří k primárním diagnostickým postupům, ale je velkým přínosem při diagnostických nejasnostech, při podezření na invaginaci kliček tenkého střeva. Je-li invaginace lokalizována jen v oblasti ileocékálního přechodu, nejsou-li známky peritonitidy, sepse či multiorgánového selhání, může být laparoskopická operace jediným léčebným výkonem. Musí být prováděna zkušeným operatérem, protože hrozí vysoké riziko poškození střeva laparoskopickým instrumentáriem [22].
Některá pracoviště tento postup již provádějí, procento konverzí na klasickou laparotomii je kolem 30 % [23]. Zejména na pracovištích s velkým rozvojem této metodiky lze očekávat stále častější využití i úspěšnost laparoskopie.
Závěr
Invaginace zůstává závažným onemocněním, kterému je nutné věnovat velkou pozornost [24]. Využití všech ověřených a dnes již dostupných vyšetřovacích metod umožňuje většinou rychlou a spolehlivou diagnostiku. Na včasnou diagnózu může pak navázat úspěšná konzervativní nebo operační léčba.
Naše retrospektivní studie neprokázala zvýšení úspěšnosti hydrostatické desinvaginace při celkové anestezii, přesto považujeme anestezii za „zlatý standard“ při provádění tohoto diagnosticko-terapeutického výkonu.
Došlo: 4. 3. 2010
Přijato: 1. 10. 2010
MUDr. Radek Štichhauer
Oddělení dětské chirurgie
a traumatologie FN
Sokolská 581
500 05 Hradec Králové
e-mail: stiradek@centrum.cz
Sources
1. Chang HG, Smith PF, Ackelsberg J, et al. Intussusception, rotavirus diarrhoea and rotavirus vaccine. Pediatrics 2001; 1 : 54–60.
2. Young DG. Intussusception. In O’Neill JA Rowe MI, Grosfeld JL, et. al. Pediatric Surgery. 5th ed. St. Louis: Mosby, 1998 : 1185–1198.
3. Cserni T, Paran S, Puri P. New hypothesis on the pathogenesis of ileocecal intussusception. J. Pediatr. Surg. 2007; 42 : 1515–1519.
4. Humbyrd CJ, Baril DT, Dolgin SE. Postoperative retrograde intussusception in an infant: a rare occurrence. J. Pediatr. Surg. 2006; 41: E13–E15.
5. Ramazan K, Kaan S, Zafer T, et al. Mucosa-associated lymphoid tissue lymphoma in the appendix, a lead point for intussusception. J. Pediatr. Surg. 2005; 40 : 872–874.
6. Antonová J, Němec V, Formánek P. Peutz-Jeghersův syndrom. Rozhl. Chir. 1999; 7 : 347–349.
7. Vidiščák M, Studený Š, Kalavský M, et al. Intussusception – abdominal emergency in childhood. Bratisl. lek. Listy 2003; 9 : 278–280.
8. Al-Jazaert J, Yazbeck S, Filiatrault D, et al. Utility of hospital admission after successful enema reduction of ileocolic intussusception. J. Pediatr. Surg. 2006; 41 : 1010–1013.
9. Davis CF, McCabe AJ, Raine PAM. The ins and outs of intussusception: History and management over the past fifty years. J. Pediatr. Surg. 1999; 32 : 1005–1008.
10. Fragoso AC, Campos M, Tavares C, et al. Pneumatic reduction of childhood intussusception. Is predicture of failure important? J. Pediatr. Surg. 2007; 42 : 1504–1508.
11. Hadidi AT, Shal NE. Childhood intussusception: A comparative study of nonsurgical management. J. Pediatr. Surg. 1999; 2 : 307–307.
12. Ein SH, Alton D, Palder SB, et al. Intussusception in the 1990s: Has 25 years made a difference? Pediatr. Surg. Int. 1997; 12 : 374–376.
13. Koh CC, Sheu JC, Wang NL, et al. Recurrent ileocolic intussusception after different surgical procedures in children. Pediatr. Surg. Int. 2006; 22 : 725–728.
14. Okuyama H, Nakai H, Okada A. Is barium enema reduction safe and effective in patients with a long duration of intussusception? Pediatr. Surg. Int. 1999; 15 : 105–107.
15. Katz ME, Kolm P. Intussucception reduction 1991: an international survey of pediatric radiologists. Pediatr. Radiol. 1992 : 318–322.
16. Di Fiore JW. Intussusception. Semin. Pediatr. Surg. 1999; 8 : 214–220.
17. Calder FR, Tan S, Kitteringham L, et al. Patterns of management of intussusception outside tertiary centres. J. Pediatr. Surg. 2001; 36 : 312–315.
18. Rygl M. Invaginace. In Šnajdauf J, Škába R, et al. Dětská chirurgie. Praha: Galen, 2005 : 215–216.
19. Somme S, To T, Langer JC. Factors determinig the need for operative reduction in children with intussusception: a population-based study. J. Pediatr. Surg. 2006; 41 : 1014–1019.
20. Reitinger J, Zlámal Z, Smolka V, et al. Reinvaginace v dětském věku. Pediatrie pro Praxi 2005; 4 : 218–219.
21. Daneman A, Alton DJ, Lobo A, et.al. Patterns of recurrence of intussusception in children: A 17-year review. Pediatr. Radiol. 1998; 28 : 913–919.
22. Puri P, Höllwarth M. Pediatric Surgery. Berlin, Heidelberg: Springer, 2009 : 313–320.
23. Bailey KA, Wales PW, Gerstle JT. Laparoscopic versus open reduction of intussusception in children: a single-institution comparative experience. J. Pediatr. Surg. 2007; 42 : 845–848.
24. Simpson T, Ivey J, Borkowski S. Pediatric management – intussusception. Pediatrics 2004; 7–8 : 326–327.
Labels
Neonatology Paediatrics General practitioner for children and adolescents
Article was published inCzech-Slovak Pediatrics

2010 Issue 11-
All articles in this issue
- Prenatal Cardiology in the Czech Republic
- Inborn Heart Defects and Their Risk Factors
- Current Trends in the Treatment of Invagination in Childhood
- Imunoglukan P4H® in the Prevention of Recurrent Respiratory Infections in Childhood
-
Hemolytic Uremic Syndrome (HUS) – One of the Most Common Causes of Acute Renal Failure in Childhood.
Complexity of the Pathophysiology and Novel Diagnostic and Therapeutic Options for Atypical Forms - The Screening and Brief Intervention Project in Primary Care Pediatric Surgeries with the Aim of Reducing Substance Abuse by Teenagers
- Henoch-Schönlein purpura – State-of-the-Art Diagnosis and Treatment
- Czech-Slovak Pediatrics
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Henoch-Schönlein purpura – State-of-the-Art Diagnosis and Treatment
-
Hemolytic Uremic Syndrome (HUS) – One of the Most Common Causes of Acute Renal Failure in Childhood.
Complexity of the Pathophysiology and Novel Diagnostic and Therapeutic Options for Atypical Forms - Current Trends in the Treatment of Invagination in Childhood
- Imunoglukan P4H® in the Prevention of Recurrent Respiratory Infections in Childhood
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career