-
Medical journals
- Career
Pediatr a terapie rozštěpových vad obličeje
Authors: Z. Dvořák 1,2; J. Veselý 1,2; E. Konvičková 1; T. Výška 1; T. Mrázek 1; L. Kučerová 1; I. Halačková 1
Authors‘ workplace: Klinika plastické a estetické chirurgie, FN U sv. Anny, Brno 1; Lékařská fakulta Masarykovy Univerzity, Brno 2
Published in: Čes-slov Pediat 2009; 64 (3): 135-140.
Category: Review Article
Overview
Péče o děti s rozštěpem obličeje je v ČR soustředěna do rozštěpových center, kde se na jejich léčbě podílí řada odborníků. Do multidisciplinárního týmu patří plastický a maxilofaciální chirurg, ortodontista, protetik, stomatolog, klinický pediatr, foniatr, logoped, ORL lékař, genetik a psycholog. Díky vysoké incidenci (1 dítě s rozštěpem obličeje na 600 zdravě narozených v ČR) se každý pediatr poskytující primární péči ve své praxi setká s dětmi postiženými rozštěpovou vadou obličeje.
Následné sdělení je zaměřeno na pediatrickou stránku problematiky péče o pacienty s rozštěpem.Klíčová slova:
rozštěp obličeje, rozštěp rtu a patra, multidisciplinární péče, kojení, výživa dítěte s rozštěpem obličejeÚvod
Rozštěpové vady obličeje patří mezi nejčastější vrozené vývojové vady člověka. Incidence těchto vad v České republice se pohybuje přibližně okolo hodnoty 1,74 dítěte s rozštěpem na 1000 zdravě narozených dětí [1].
Vlastní přítomnost obličejového rozštěpu je marker, který upozorňuje na možnost dalších přidružených anomálií, které mohou být pro život dítěte významnější než samotná rozštěpová vada. Rozštěpy se mohou vyskytovat v rámci různých syndromů a mohou být asociovány s nutričními problémy, s omezením průchodnosti dýchacích cest, s růstovými a vývojovými abnormalitami, poruchami řeči, rekurentními středoušními záněty a psychosociálními problémy.
Brzká identifikace syndromu je extrémně důležitá a reprezentuje první kroky v určování dětských potřeb a náročnosti vlastní péče. Díky zvýšenému riziku vývojových, psychologických, chirurgických a zubních potíží je péče o děti s rozštěpem obličeje převážně soustředěna do rozštěpových center, kde se na jejich léčbě podílí skupina specialistů [2]. Do multidisciplinárního týmu patří pediatr, plastický a maxilofaciální chirurg, ortodontista, protetik, stomatolog, foniatr, logoped, ORL lékař, genetik a psycholog [3]. Ačkoliv základní zákroky vysoce specializované korektivní chirurgie jsou prováděny do 1 roku věku dítěte, celková léčba u dítěte probíhá od narození až do dospělosti.
Dítě s rozštěpem obličeje kromě základní pediatrické péče, stejné jako u každého dítěte, navíc vyžaduje další zvláštní zdravotní péči specifickou dle vady a věku dítěte.
Péče o pacienty – první měsíc věku
Toto období je zaměřeno na diagnostiku přidružených anomálií či syndromů, zvládnutí výživy dítěte, kontaktování rozštěpového centra a stanovení léčebného plánu. Pediatr má v léčbě dítěte po narození zásadní roli, která zahrnuje stanovení medicínských a výživových potřeb dítěte narozeného s rozštěpovou vadou. Nejprve je třeba zhodnotit stabilitu vitálních funkcí dítěte, v případě instability je dítě přeloženo na novorozeneckou jednotku intenzivní péče [4]. Po stabilizaci dítěte je dalším krokem pátrání po přítomnosti významnějších i menších deformit a přidružených syndromů. To zahrnuje detailní recenzi anamnézy – rodinná rozštěpová anamnéza, přítomnost syndromů, vrozených vad, informace o prenatální péči, nemocech, požívání medikamentů, alkoholu a tabáku. Fyzikální vyšetření je detailně zaměřeno na kraniofaciální, srdeční, kostní a urogenitální systém.
Stanovení konečné diagnózy je provedeno až po genetickém vyšetření a konzultaci expertů rozštěpového týmu. Tato vyšetření určí, zda se jedná o rozštěp se sporadickým výskytem, rozštěp se sdruženým syndromem, geneticky determinovaný rozštěp s oligogenní či multifaktoriální dědičností či o rozštěp vyvolaný teratogeny. Redukovaná tabulka 1 upravená podle Pashayantové (1983) umožní navrhnout a poté stanovit definitivní diagnózu syndromu [5], kterých se u rozštěpových vad vyskytuje přes 300 druhů. Mezi nejčastější syndromy patří velokardiofaciální syndrom a Robinova sekvence.
Table 1. Diferenciálně diagnostické znaky syndromatických vad asociovaných s rozštěpovou vadou obličeje. 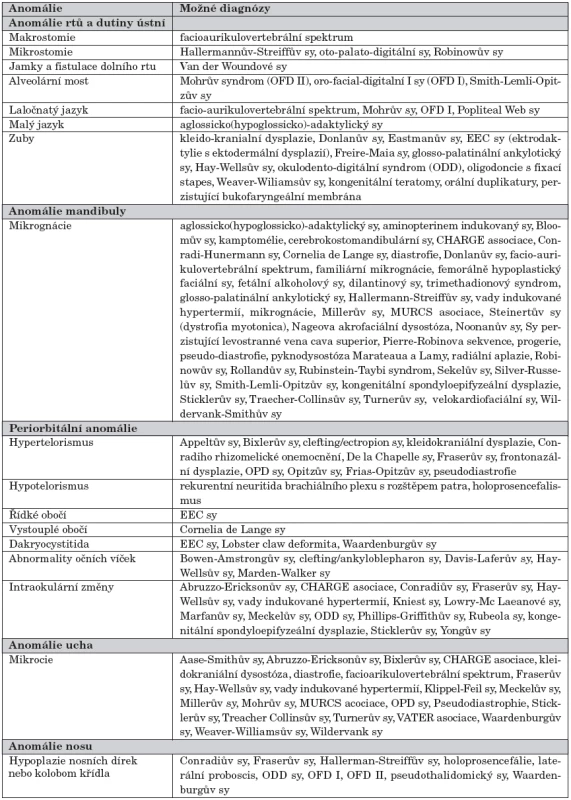
Velokardiofaciální syndrom (VCFS) byl poprvé popsán Shprintzenem v roce 1981 [6], po kterém je občas pojmenován. Je charakterizován četnými rysy, které nemusí být vždy vyjádřeny a které zahrnují rozštěp patra, srdeční anomálii, typickou fyziognomii obličeje (dlouhý, úzký obličej s mikrognácií, hustými vlasy a malformovanými boltci), štíhlé ruce a prsty, oční anomálie, psychiatrické onemocnění, velofaryngoinsuficienci a posun krkavic mediálně. (Proto před plánovanou velofaryngofixací je indikována angiografie ve snaze zabránit perooperačnímu poranění tepen!) Příčinou syndromu je chromozomální delece v lokusu 22q11 [7]. Tato delece je častá i u DiGeorgova syndromu, charakterizovaného sekvencí VCFS a aplazií thymu, s imunodeficitem a hypokalcémií. Děti postižené VCFS jsou disponovány k poruchám učení, chování a rozvoji psychiatrického onemocnění v dospělosti.
Robinova sekvence (RS) je široce známa jako trias – rozštěp patra, mikrognácie mandibuly a glosoptóza způsobující obstrukci dýchacích cest. Infekce horních cest dýchacích, energický křik a krmení mohou u těchto dětí způsobit úplnou nebo částečnou obstrukci dýchacích cest. Při narození dítěte s těžce rozvinutým obrazem této sekvence je indikován okamžitý překlad na novorozeneckou JIP s intubací dýchacích cest, oxygenoterapií, ventilační podporou, se zavedením nazogastrické sondy a 24hodinovým monitoringem. Chirurgicky lze obstrukci dýchacích cest korigovat tracheostomií, adhezí jazyka ke rtu či časnou mandibulární distrakcí. Většina dětí však tuto náročnou péči nevyžaduje, je třeba však opatrnosti při krmení. RS je též součástí častého Sticklerova syndromu, kde mimo sekvenci jsou přítomny myopie a muskuloskeletální abnormality. Po několika letech se může projevit artritida a progresivní myopie, která vede k odchlípnutí sliznice a následné slepotě. Část dětí též trpí prolapsem mitrální chlopně [8]. Dítě s RS a zvláště Sticklerovým syndromem by mělo mít vyhotovený skiagram hrudníku, EKG vyšetření, genetické vyšetření, oční vyšetření a vyšetření na spánkovou apnoi.
Největším počátečním problémem u dětí s rozštěpovou vadou je výživa. Sání jako jedno z prvních organizovaných chování se objevuje ve fetální periodě již od 28. týdne a pevně etablováno je ve 32.–34. týdnu těhotenství. Vlastní mechanismus sání začíná obklopením dudlíku či bradavky rty dítěte a vytvořením neprodyšného okolního uzávěru. Se zachováním tohoto uzávěru je poté dolní čelist tažená dolů spolu s centrální částí jazyka, což má za následek vytvoření prostoru nad jazykem a pokles intraorálního tlaku. Dítě pak stiskne dudlík proti alveolu a patru a valivým nebo stíracím pohybem špičky jazyka exprimuje mléko z dudlíku či bradavky. Bolus mléka je touto valivou akcí jazyka posunut do hltanu a peristaltikou jícnu dále do žaludku. Dítě s rozštěpem obličeje má celý proces sání postižený na různých úrovních podle typu vady. Základním principem je, že díky otevřené komunikaci mezi nosem a ústy nemůže dítě s rozštěpem patra vytvořit efektivní záporný intraorální tlak.
Claren et al. rozdělili jednotlivé rozštěpové vady do skupin s příslušnými výživovými doporučeními [9]. Tyto lze shrnout do následujících tezí:
- Většina dětí s rozštěpem rtu a/nebo patra může být bezpečně kojena nebo krmena lahví ústy (obvykle lahví).
- Pokud jsou přítomny mnohočetné anomálie, syndrom, perinatální onemocnění nebo neurologické komplikace, zvyšuje se riziko, že dítě nebude moci být bezpečně krmeno ústy.
- Děti s Robinovým syndromem nemusí být schopny generovat negativní intraorální tlak i přes normální sání/polykaní díky změněným anatomickým poměrům (hypoplazie mandibuly s posunem jazyka dozadu a nahoru).
- Děti se samostatným rozštěpem rtu jsou obvykle krmeny bez potíží.
- Děti s rozštěpem patra mohou být bezpečně krmeny ústy, ale potřebují asistenci pro neschopnost vytvoření negativního intraorálního tlaku.
- Některé děti se symptomatickým submukózním rozštěpem patra mohou mít potíže s vytvořením negativního intraorálního tlaku.
Mateřské mléko je dosud uznáváno jako jedinečná a nejlepší výživa jak pro zdravé, tak i nemocné dítě [10]. Výzkum ukázal, že mateřské mléko má mnohočetné zdravotní výhody, včetně sníženého výskytu průjmů, středoušního zánětu, inhibuje kolonizaci respiračními patogeny a zvyšuje obranyschopnost vůči virovým onemocněním [11, 12].
Děti s rozštěpem jsou velmi přizpůsobivé, tolerují výživu různými způsoby a je třeba u jejich matek podpořit snahu o kojení dítěte [13, 14].
Přímého kojení jsou obvykle schopny děti s rozštěpem rtu, event. s rozštěpem rtu a neúplným rozštěpem alveolu. Správným přiložením dítěte k prsu lze prsní tkání vyplnit defekt rtu a umožnit normální kojení. Děti s rozštěpem patra jsou schopny stíravého pohybu jazykem podle rozsahu rozštěpu, ale nevytvoří negativní intraorální tlak. Přímé kojení těchto dětí je možné jen při vzniku silného reflexu spontánně uvolňujícího mléko z prsu s mechanickou dopomocí masážemi. V tomto případě je nutné pečlivě sledovat váhové přírůstky dítěte i po kojení, aby byl dítěti dostatečně zajištěn přísun živin.
Asistované krmení je pro dítě méně energeticky náročné, protože nahrazuje vytvoření negativního intraorálního tlaku. Do krmné láhve matka dává odstříkané nebo za pomoci ručních nebo elektrických odsávaček odsáté mléko z prsu, nejlépe ohřáté ve vodní lázni. Existují různé typy krmných lahví.
CLP Nurser (Cleft Lip and Palate) od firmy Mead Johnoson (Evansville) je stlačitelná láhev se speciálním dudlíkem, jehož úpravou lze redukovat průtok dudlíkem během krmení. Lze tomu dopomoci i stlačením láhve. Vždy je třeba dbát, aby dítě během krmení nebylo mlékem zahlceno. Láhev nelze sterilizovat, jen vyvařovat a vydrží asi 15 použití.
Habermanova savička je rigidní láhev s prodlouženým kompresivním dudlíkem, průtok se nastavuje zalomením dudlíku. Navíc obsahuje jednocestný ventil, takže stlačením dudlíku se mléko nevrací do láhve. Lze ji sterilizovat, nevýhodou je relativně vysoká cena.
Pigeon Cleft Palate Nurser (od firmy Children’s Medical Ventures) je kompresibilní láhev s širokým dudlíkem, který je na jedné straně tuhý a na druhé velmi ohebný. Umožňuje dítěti odsávat z lahve pomocí stíravých pohybů jazyka, protože také obsahuje jednocestný ventil. Lze dopomoci i stlačením láhve.
Další postupy při krmení – tj. lžičkou, kapátky, různými stříkačkami a cévkami nejsou tak efektivní a obtížně se dávkují [15].
Vždy je třeba dodržovat zásadu, že dítě je nutno krmit v co nejvíc vzpřímené poloze, protože děti s rozštěpem rtu/patra polykají během krmení více vzduchu, je třeba je nechat řádně odříhnout. Několika lžičkami vody nebo čaje na závěr krmení je třeba vždy opláchnout sliznici dutiny ústní a okraje rozštěpu. Vždy jsou monitorovány minimálně týdenní váhové přírůstky, váha dítěte by se měla vrátit na hodnotu porodní hmotnosti nejpozději ve 3. týdnu věku.
Péče o pacienty – od narození do 2 let věku
Většina primární operativy je dokončena do 18. měsíce věku. V tomto období se provádí pravidelné kontroly růstu, monitoring psychomotorického vývoje se zvláštním důrazem na jazyk, řeč a sluch (častá onemocnění středního ucha).
Malá tělesná výška je definovaná jako výška menší než 2 standardní odchylky od průměrné výšky nebo výška pod 3. percentilem výšky daného věku a pohlaví. Výsledky některých studií predikovaly menší tělesnou výšku a váhu dětí s rozštěpem oproti normě, jiné studie tento fakt nepotvrdily [16]. V případě výrazné růstové retardace je nutné provést u dítěte endokrinologické vyšetření, protože se může jednat o vrozený nedostatek růstového hormonu, který v některých případech u dětí s rozštěpem bývá [17].
Péče o pacienty 2.–7. rok věku
Začíná pravidelná péče o chrup, postupně ubývají středoušní záněty. Je to doba fixace správné řeči. Při nazalenci se provádí korekční operace patra, v indikovaných případech chirurgická korekce rtu a měkkého nosu.
Rozsáhlá recenze psychologické literatury o dětech s rozštěpem obličeje a dalšími kraniofaciálními anomáliemi týkající se adaptace rodičů, sociální způsobilosti, sebepřijetí, emocionálního přizpůsobení a kognitivních funkcí ukázala, že 30–40 % dětí ve většině studií má potíže s internalizací či externalizací problémů, poruchami učení a se sociální způsobilostí [18]. V těchto případech je vždy vhodná intervence psychologa.
Péče o pacienty – od 7 let až do dospělosti
V tomto období je primární potřeba zaměřena na dentální složku. Je zahájena ortodontická léčba trvající často až do dospělosti, provádí se implantace kostního štěpu. Definitivní operace pro malokluzi se poté provádějí až v dospělosti.
Závěr
V rámci multidisciplinární péče poskytované dětem s rozštěpovou vadou obličeje je úloha pediatra nezastupitelná. Pediatr v ní poskytuje kromě základní péče i výše uvedenou speciální léčebnou péči podmíněnou patofyziologickými dopady rozštěpové vady.
Došlo: 28. 7. 2008
Přijato: 18. 1. 2009
MUDr. Zdeněk Dvořák
Klinika plastické a estetické chirurgie
FN U sv. Anny
Berkova 34
612 00 Brno
e-mail: zdenek.dvorak@fnusa.cz
Sources
1. Peterka M, Peterková R, Likovský Z, Tvrdek M, Fára M. Incidence of orofacial clefts in Bohemia (Czech Republic). Acta Chir. Plast. 1995;37(4): 122–126.
2. Dušková M. Úloha centra pro léčbu rozštěpových vad. In: Dušková M. (ed.) Pokroky v sekundární léčbě nemocných s rozštěpem. Hradec Králové, 2007 : 169–173. ISBN 978-80-86703-25-1.
3. Wornom IL, et al. Core curriculum for cleft lip/palate and other craniofacial anomalies. In: Berkowitz S. (ed) Cleft Lip and Palate. 2nd ed. Ch. 12. Berlin, Heidelberg: Springer-Verlag, 2006 : 283–300.
4. Zoban P, Černý M. Kategorizace rizikových skupin novorozenců. Neonatologický edukační program, 1996, Modul I: 69–112.
5. Pashayan HM. What else to look for child born with cleft of the lip and/or palate. Cleft Palate Craniofac. J. 1983;20 : 54–82.
6. Shpritzen RJ, Goldberg RB, Lewin HL, et al. A new syndrome involving cleft palate, cardiac anomalies, typical faxies and learning disabilities:velo-cardio-facial syndrome. Cleft Palate J. 1978;15 : 56–62.
7. Šolc R. Molekulárně genetická analýza u pacientů s podezřením na mikrodeleční syndrom. Bakalářská práce. Praha: PřF Univerzity Karlovy, 2000 : 1–40.
8. Wiedemann HR, Kunze J. Atlas klinických syndromů pro kliniku a praxi. 1. čes. vyd. Martin: Vydavateľstvo Osveta, 1996 : 1–684.
9. Clarren SK, Anderson B, Wolf LS. Feeding infants born with cleft lip, cleft palate, or cleft lip and palate. Cleft Palate J. 1987;24 : 244–249.
10. Mydlilová A. Přirozená výživa novorozence – kojení – hlavní zásady. Pediatrie pro Praxi 2003;3 : 128–132.
11. Scariati PD, Grummer-Strawn LM, Fein SB. A longitudinal analysis of infant morbidity and the extent of breast-feeding in the United States. Pediatrics 1997;99: E5.
12. Ulčová-Gallová Z, Fialová P, Krauz V. Některé imunologické faktory lidského kolostra a mléka. Čas. Lék. čes. 1994;133(9): 275–276.
13. Mydlilová A, Šípek A, Wiesnerová J. Vliv některých faktorů na počet kojených dětí při propuštění z porodnice v letech 2000 až 2004 v ČR. Čes.-slov. Pediat. 2008;63(4): 182–191.
14. Weberová M. Chyby v péči o novorozence po propuštění z nemocnice – 1. část. Pediatrie pro Praxi 2004;3 : 118–120.
15. Nackashi JA, Dedlow ER, Dixon-Wood V. Health care for children with cleft lip and palate: comprehensive services and infant feeding. In: Wyszynski DF. (ed.) From Origin to Treatment – Cleft Lip & Palate. 1st ed. Oxford University Press, 2002 : 1–581.
16. Ranali ND, Mazaheri M. Height-weight growth of cleft children, birth to six years. Cleft Palate Craniofac. J. 1975;12 : 400–404.
17. Rudman D, Davis T, Prest HJ, et al. Prevalence of growth hormone deficiency in children with cleft lip or palate. Pediatrics 1978;93 : 378–382.
18. Endriga MC, Kapp-Simon K. Psychological issues in craniofacial care: state of the art. Cleft Palate Craniofac. J. 1999;36 : 3–11.
Labels
Neonatology Paediatrics General practitioner for children and adolescents
Article was published inCzech-Slovak Pediatrics

2009 Issue 3-
All articles in this issue
- Česká pediatrická společnost v roce 2009
- Wiskottův-Aldrichův syndrom – onemocnění vyžadující včasnou transplantaci kmenových buněk krvetvorby
- Inzulinóm – príčina recidivujúcich hypoglykémií u 16-ročného pacienta
- Porucha růstu a vývoje u chlapce s X-vázanou ichtyózou, protrahovaným porodem a nízkou hladinou estriolu u matky v průběhu těhotenství
- Anafylaxe u dětí vyvolaná potravinami
- Pediatr a terapie rozštěpových vad obličeje
- Rizika dětské obezity
- Czech-Slovak Pediatrics
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Inzulinóm – príčina recidivujúcich hypoglykémií u 16-ročného pacienta
- Wiskottův-Aldrichův syndrom – onemocnění vyžadující včasnou transplantaci kmenových buněk krvetvorby
- Porucha růstu a vývoje u chlapce s X-vázanou ichtyózou, protrahovaným porodem a nízkou hladinou estriolu u matky v průběhu těhotenství
- Anafylaxe u dětí vyvolaná potravinami
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career


