-
Medical journals
- Career
Praktické aspekty 24hodinového ambulantního monitorování krevního tlaku
: T. Šuláková; J. Janda 1
: Klinika dětského lékařství FN, Ostrava přednosta prof. MUDr. J. Slaný, CSc. ; Pediatrická klinika UK 2. LF a FN Motol, Praha přednosta prof. MUDr. J. Lebl, CSc. 1
: Čes-slov Pediat 2008; 63 (5): 256-265.
: Review
Ambulantní 24hodinové měření krevního tlaku (běžně se používá názvu ABPM – z angličtiny Ambulatory Blood Pressure Monitoring) se stalo užitečným nástrojem pro hodnocení krevního tlaku, stanovení diagnózy hypertenze a její léčbu u dospělých i dětí. Výhodou ABPM je získání nejen mnohočetných měření v průběhu dne, ale i noci. Výhodou je dobrá reprodukovatelnost a lepší korelace výsledků s postižením cílových orgánů, než je tomu u příležitostného měření krevního tlaku. Nevýhody měření jsou spíše technického charakteru zejména u dětí nižších věkových skupin.
Při interpretaci získaných hodnot nelze použít běžně doporučované percentilové nomogramy (v posledních letech grafy otiskovány v dokumentu Zdravotní a očkovací průkaz dítěte). Pro vyhodnocení ABPM jsou k dispozici specializované standardizované normy, které lze aplikovat prostřednictvím softwaru ABPM-přístroje. Tyto pediatrické normy byly standardizovány pro dětský věk a při znalosti a dodržení těchto pravidel umožňují rozsáhlé praktické využití této metody i v pediatrii.Klíčová slova:
ABPM – 24hodinové ambulantní měření krevního tlaku, děti, dospělíPřínos 24hodinového ambulantního monitorování TK (ABPM)
Konvenční příležitostné měření krevního tlaku (TK) ve zdravotnickém zařízení informuje jen velmi omezeným způsobem o skutečné hodnotě TK i o dlouhodobé hemodynamické zátěži a korelaci s cílovým postižením orgánů. Je zatíženo chybami vyplývajícími z metodiky měření (např. nepřesná interpretace Korotkovových fenoménů, nedostatek koncentrace nebo zhoršení vnímání pozorovatele, fenomén hypertenze bílého pláště, velké kolísání krevního tlaku v průběhu dne). Příležitostné měření TK odráží realitu zátěže testovaného subjektu jen ve velmi malém rozsahu [1].
Výhodou ABPM je poskytnutí mnohočetných měření TK pacienta během dne i noci v jemu vlastním prostředí při běžné aktivitě. Ve srovnání s příležitostným měřením TK tak poskytuje mnohem komplexnější informace o úrovni, variabilitě a časovém průběhu TK a tepové frekvence (TF) v období bdění, ale především ve spánku. Výsledky tohoto vyšetření odpovídají mnohem více skutečným hodnotám TK pacienta a lépe korelují s konečnou prognózou.
V dospělé populaci poskytují hodnoty TK a TF, event. i pulzního tlaku, získané prostřednictvím ABPM mnohem přesnější odhad kardiovaskulární morbidity a mortality a lépe korelují s orgánovými komplikacemi – target organ damage (TOD), než je tomu u příležitostného měření TK [2, 3, 4, 5, 6, 7, 8]. O problematice TOD v dětském věku a budoucí morbiditě a mortalitě existuje obecně velmi málo informací. Pouze několik studií prokázalo korelaci mezi hodnotami TK, měřeného pomocí ABPM, a hypertrofií levé srdeční komory, mikroalbuminurií a kreatininovou clearance v této věkové kategorii [9, 10, 11, 12].
Při měření TK metodou ABPM získáme prakticky tři okruhy parametrů krevního tlaku:
- Průměrné hodnoty TK včetně standardních odchylek za 24 hodin, v průběhu dne, resp. denní aktivity a v průběhu noci, resp. spánku, a maximální a minimální hodnoty TK ve sledovaných obdobích.
- Cirkadiánní variabilitu.
- Krátkodobou variabilitu.
Většina prací, resp. klinických studií, využívá první dva zmíněné okruhy informací (tab. 1).
1. Parametry sledované při ABPM. 
ABPM – ambulantní monitorování krevního tlaku SDS – skóre směrodatné odchylky (SD skóre) ABPM – na rozdíl od příležitostného měření a domácího měření TK (selfmonitoring) – poskytuje informace i o úrovni TK během spánku. U většiny jedinců se objevuje během noci, resp. během spánku 10–20% pokles TK. Podle dostupných prací se jeví, že tato změna pravděpodobně více souvisí s vlastním spánkem než s obdobím dne. Bylo prokázáno, že u osob, které spí během dne (např. u pracujících na směny, siesta), TK v době spánku během dne klesá [13, 14, 15].
Za hraniční hodnotu poklesu TK během spánku se považuje 10 % z denních hodnot TK. Výpočet nočního poklesu TK se provádí podle vzorce: (průměrný denní TK – průměrný noční TK/průměrný denní TK) x 100 (v %).
Pokles TK ≥10 % se označuje jako dipping, pokles <10 % jako non-dipping. Pokud noční hodnoty TK jsou vyšší než denní, hovoří se o invertovaném dippingu (inverzní křivka). Jedinci s extrémně vysokým poklesem TK se označují jako extreme-dippers (>20 %) [16]. V některých publikacích, hlavně u dospělého věku, se pro výpočet nočního poklesu TK používá také „night/day ratio“, tedy podíl nočního a denního TK, jehož normální hodnota se udává mezi 0,75–0,90 [17].
Chybějící nebo nižší pokles TK byl popsán u maligní hypertenze, renální insuficience, diabetes mellitus, autonomní neuropatie, sleep apnea syndromu (syndrom spánkové apnoe), feochromocytomu, při hypertenzi v graviditě, u Cushingova syndromu, ortostatické hypotenze, stavů po transplantaci srdce, kongestivního srdečního selhání a u některých ledvinných onemocnění (např. refluxová nefropatie). Nedostatečný pokles TK při ABPM se zejména v dětském věku považuje za fenomén ukazující na sekundární hypertenzi [18, 19, 20, 21]. Alterace nočního poklesu TK ale není úplně obligátní charakteristikou sekundární hypertenze – byla prokázána i u malého množství pacientů s esenciální hypertenzí [22].
Některé studie prokázaly, že hypertonici s poruchou nočního poklesu TK mají vyšší výskyt TOD – hypertrofie levé komory (definováno indexem hmotnosti levé srdeční komory) [22, 23] a také ztluštění intimy medie karotických tepen [16]. U „non-dippers“ hypertoniků ve srovnání s „dippers“ se prokázala signifikantně vyšší mikroalbuminurie.
Další longitudinální studie prokázala kromě vyšší exkrece bílkoviny také rychlejší progresi renální insuficience u pacientů s renální insuficiencí a non-dippingem proti skupině s dippingem [24, 25].
K výše uvedenému je nutné uvést, že noční redukce TK je hůře reprodukovatelná [16, 26]. Metodologické rozdíly v definování denní a noční periody – tj. arbitrážní způsob (pevně definované intervaly spánku a bdění) versus individuální typ hodnocení (podle pacientova diáře) – mohou vést nejen k chybě při stanovení dippingu či non-dippingu, ale také k ovlivnění průměrných hodnot TK. Optimální praxí se jeví používat individuálně stanovené periody pro bdění a spánek nebo fixní zúžené intervaly, které vylučují ranní a večerní přechodné periody [6, 27, 28].
ABPM stejně jako domácí monitorování TK umožňuje odlišit jedince s hypertenzí bílého pláště a optimalizuje antihypertenzní terapii. Umožňuje totiž měření TK na konci působení dávky léku, tzv. „through“ hodnoty, a v době maximálního působení léku, tzv. „peak“ hodnoty. Poměr „through/peak“ (T/P) vyjadřuje poměr obou hodnot TK. Po odečtení placebového efektu má antihypertenzní účinek léku na konci dávkovacího období (through účinek) činit alespoň 50–66 % účinku léku dosaženého na vrcholu (peak) [16].
Mezi další výhody ABPM metody patří neinvazivnost, vysoká reprodukovatelnost a malý placebo efekt, které ji činí optimální také pro klinické zkoušení léků a výzkumné účely [28]. Dobrá reprodukovatelnost výsledků byla zaznamenaná jak u dospělých, tak u dětí pro hladiny (průměry) tlaků a přítomnost diurnálního rytmu. Na druhé straně se zdá, že jedno ABPM vyšetření není úplně dostatečné k plné charakteristice denního profilu TK pro neuspokojivou reprodukovatelnost všech parametrů diurnálního rytmu [29, 30, 31, 32, 33].
ABPM lze částečně nahradit opakovaným domácím monitorováním TK (selfmonitoring). Oba způsoby měření mimo ordinaci se mezi sebou prakticky neliší a hodnoty TK jsou v obou případech významně nižší, než je tomu u TK měřeného v ordinaci. Tento rozdíl je patrný jak u normotoniků, tak u osob s hraničními hodnotami TK nebo hypertenzí. Obě metody přesněji hodnotí TK ve srovnání s příležitostným měřením TK ve zdravotnickém zařízení. Domácí měření však nemůže poskytnout informace o TK v průběhu spánku [34].
Mezi nevýhody ABPM patří vyšší pořizovací cena přístroje, určité nepohodlí pacienta při častém nafukování manžety, riziko technických artefaktů a nutnost omezení větší fyzické aktivity v průběhu monitorování. Někteří pacienti mohou mít v průběhu vyšetření narušenou kvalitu spánku. V ojedinělých případech vedlo použití ABPM ke kožním problémům nebo tromboflebitidám [16].
Indikace ABPM v dospělém a dětském věku
Indikace ambulantního monitorování krevního tlaku ABPM v dospělém věku byly modifikovány Evropskou hypertenzní společností v roce 2003 a znovu v roce 2005 [28] a jsou shrnuty v tabulce 2. Pro prvních sedm indikací panuje všeobecná shoda, ostatní se považují za fakultativní. Vzhledem k velkému množství osob, které v dospělosti trpí hypertenzí, však zůstává z ekonomických důvodů rozhodující pro stanovení diagnózy arteriální hypertenze měření příležitostného TK rtuťovým nebo aneroidním sfygmomanometrem v ambulanci obvodního lékaře a domácí měření TK [16].
2. Indikace ABPM v dospělém věku. 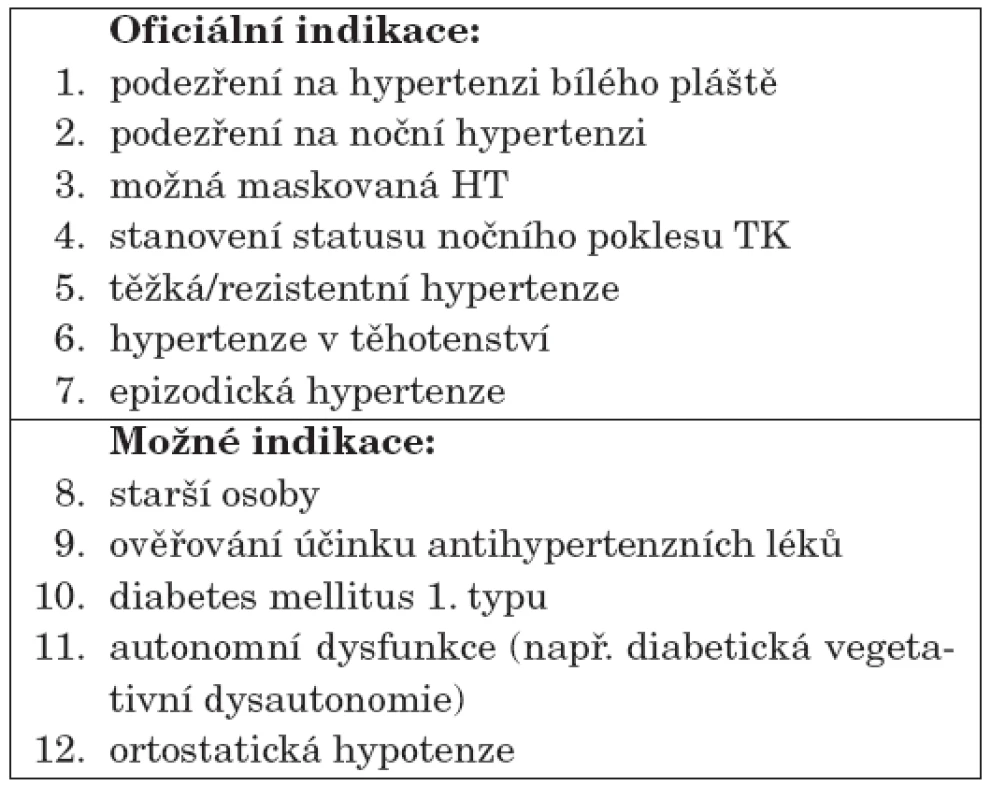
Významnější roli však hraje ABPM při vyšetřování v dětském věku, a to pro nižší výskyt hypertenze a současně častější výskyt sekundární hypertenze v této věkové skupině. Nutnost vyloučit sekundární hypertenzi v této věkové skupině je důvodem pro podrobné vyšetřování, které zahrnuje i zatěžující a finančně náročná vyšetření. Průkaz hypertenze a odlišení hypertenze bílého pláště pomocí ABPM je důvodem k indikaci dalších vyšetření a k zahájení léčby, která může být dlouhodobá. Kromě indikací k ABPM vyšetření, které mohou být obdobné jako u dospělé populace, v dětské populaci existuje i indikace k aktivnímu vyhledávání dětí s rizikem zvýšených hodnot TK [35, 36], a to nejen během dne, ale i v noci. Jedná se zejména o děti s chronickým onemocněním ledvin včetně stavů po transplantaci ledvin (tab. 3), stavů po operaci koarktace aorty, diabetes mellitus 1. typu a klinického hodnocení účinnosti antihypertenzní terapie. Pro srovnání je uvedena i tabulka indikací příležitostného měření TK u dětí pod 3 roky podle posledních guidelines [35] (tab. 4). Z preventivního úhlu pohledu tak má ABPM v dětském věku potenciálně větší význam, než je tomu u dospělých osob.
3. Indikace ABPM v dětském věku. 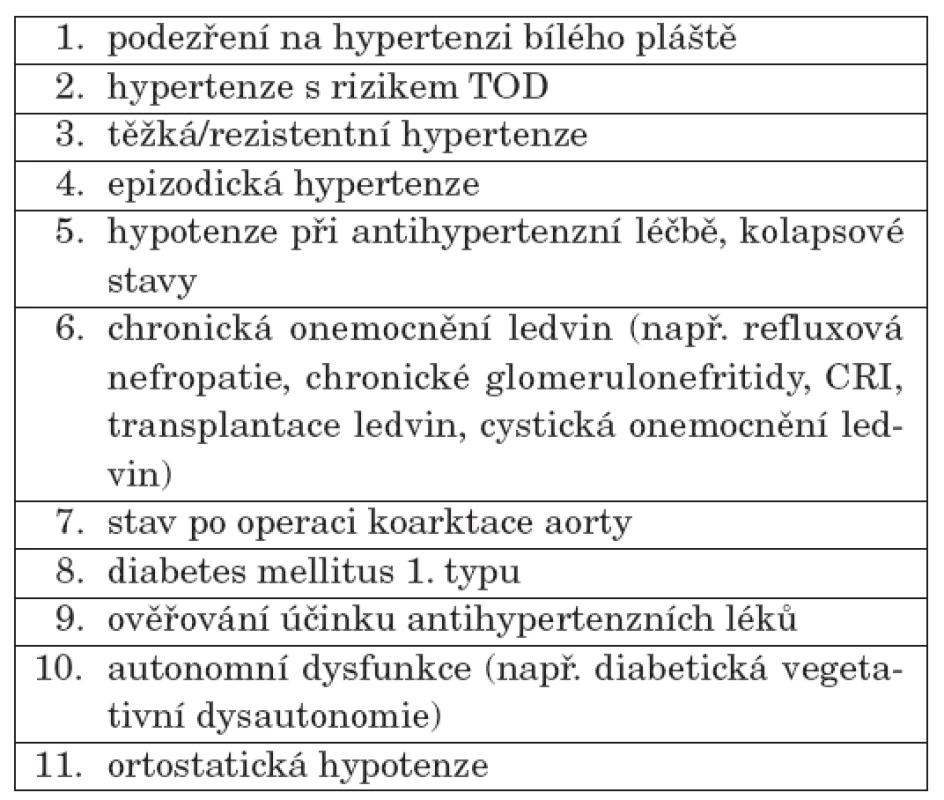
4. Indikace příležitostného měření TK u dětí do 3 let [34]. ![Indikace příležitostného měření TK u dětí do 3 let [34].](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/2ffdd35ddc6c82e989a6034fc3fff886.png)
Technika ambulantního monitorování krevního tlaku (ABPM)
Přístroje a manžety k měření ABPM
V současné době existují dva typy ABPM přístrojů. První typ přístroje je založen na auskultační metodě měření TK, druhý využívá oscilometrický princip měření TK.
Auskultační přístroje pracují prostřednictvím snímání Korotkovových ozev mikrofonem umístěným nad cévou. Mezi různými typy auskultačních přístrojů existují rozdíly v citlivosti měření. Chyby v měření se vážou na nepřesné umístění mikrofonu nad cévou a na hluk v prostředí.
ABPM přístroje, založené na oscilometrickém principu, měří střední arteriální TK a systolický a diastolický TK jsou vypočteny podle určitého konkrétního algoritmu, který je vlastnictvím výrobce přístroje. Chybou oscilometrických přístrojů může být nepřesnost matematického algoritmu v případě velmi nízkého pulzního tlaku, což vede k tomu, že použité algoritmy nemusí být přiměřené pro všechny subjekty měření (například velmi malé děti). Tyto monitory mohou být navíc ovlivněny vibrací (např. jízda autem či přítomnost určitého typu hluku v prostředí) a svalovými artefakty pod manžetou (ergometrické vyšetření, tremor, nedostatečně uvolněná ruka během měření).
S ohledem na prudký rozvoj metody s množstvím různých výrobků byla nedávno publikována třemi společnostmi – Britská společnost pro hypertenzi (BHS), Association for the Advancement of Medical Instrumentation (AAMI), Evropská hypertenzní společnost (EHS) – kritéria přesnosti a technické spolehlivosti ABPM [16]. Na výsledky těchto přístrojů lze totiž spoléhat pouze v případě, že splnily tato výše zmíněná kritéria – tabulka 5 [37].
5. Kritéria pro doporučení přístroje podle EHS 2001 [36]. ![Kritéria pro doporučení přístroje podle EHS 2001 [36].](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/2db499ce62ba5a632373f4adc773b9db.png)
EHS – Evropská hypertenzní společnost sTK – systolický krevní tlak dTK – diastolický krevní tlak Detaily o přístrojích a jejich status validace lze získat na webové stránce www.dableducational. org.
Přesnost a spolehlivost přístroje jsou zásadní záležitostí pro všechny přístroje k měření TK, obzvláštního významu ale nabývají v dětském věku.
U dětí se všeobecně preferuje oscilometrická metoda [36]. Pouze dva přístroje (SpaceLab 90207 a TM 2421) podstoupily proces validace pro dětský věk. Ani jeden z přístrojů nesplnil všechna kritéria, ačkoli oba dosáhly vynikajícího standardu pro dospělý věk. SpaceLab 90207 nebyl doporučen pro selhání kritérií při určování diastolického tlaku, TM 2421 zatím nezískal doporučení AAMI [37, 38]. Přesto normativní data a množství publikovaných prací v dětském věku souvisejí právě se SpaceLab 90207, event. 90217, který však nepodstoupil proces validace u dětí. Pro dobrou interpretaci výsledku, obzvlášť v nízkých věkových skupinách, musí vyšetřující osoba s těmito faktory počítat [39, 40, 41, 42].
Získání přesných výsledků měření TK prostřednictvím ABPM závisí také na výběru přiměřené manžety a jejím vhodném umístění na paži. Přiměřená velikost manžety je podstatná pro získání správných hodnot TK. Zvolená šířka manžety by měla zohledňovat šířku paže nemocného – jak dítěte, tak dospělé osoby. Podle doporučení The Fourth Report on the Diagnosis, Evaluation and Treatment of High Blood Pressure in Children and Adolescents se za přiměřenou považuje manžeta, pokud její vnitřní nafukovací část (duše) má šířku přibližně 40 % obvodu uprostřed měřené paže, tj. v polovině vzdálenosti olecranon – acromion. Pokud je obvod paže na rozhraní mezi dvěma velikostmi manžety, má se použít větší manžeta.
Velikosti manžet s odpovídajícími obvody paže jsou uvedeny v tabulce 6. Tabulka shrnuje doporučení pro výběr dětských manžet i doporučení pro výběr manžety pro dospělé osoby podle American Heart Association [28, 35, 43]. Britská hypertenzní společnost rozlišuje u dospělých pouze 3 typy manžet: malá (12 x 18 cm) pro hubenou paži a děti, standardní (12 x 26 cm) pro většinu dospělých osob a velká (12 x 40 cm) pro obézní paži [28].
6. Doporučené rozměry pro duši manžety k měření TK [27, 34]. ![Doporučené rozměry pro duši manžety k měření TK [27, 34].](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/726b427df74ce7a00cb38bb063746125.png)
Na rozdíl od příležitostného měření TK se k umístění manžety vybírá nedominantní paže, kvůli minimalizaci pohybu ruky během měření.
Dětem i dospělým se doporučuje během měření mít ruku uvolněnou, případně s ní nehýbat. Pacienti by se také měli vyhnout velké fyzické aktivitě nebo aktivitě spojené s velkými otřesy.
Procedura měření
Vlastní měření probíhá v běžném prostředí pacienta, během celých 24 hodin, tj. jak v období aktivity, tak období spánku. Doporučované intervaly měření se pohybují mezi 15–30 minutami ve dne a 30 minutami v noci. Mnohé přístroje automaticky měření opakují v průběhu 2–3 minut, pokud došlo k chybě měření. Pokud nedojde k naměření hodnoty TK ani při opakovaném měření, zaznamenají kód chyby měření. Měření může být také spuštěno pacientem v případě subjektivních potíží, při stresu apod.
Nemocní by během ABPM měli používat diář se záznamem denních i nočních aktivit, protože je zřejmé, že fyzické i psychické podněty mohou významně determinovat výsledné hodnoty TK. Záznam je důležitý i pro časové údaje o užití léků, jídle a o době spánku. Naměřené hodnoty jsou vkládány do počítače a jsou editovány pomocí statistického programu (software vlastní danému přístroji), nereálné (neodpovídající skutečnosti) hodnoty jsou vyloučeny z hodnocení.
Správný výběr přístroje, manžety, její umístění na paži, edukace pacienta o používání přístroje a vedení diáře, zejména pak v dětském věku, vyžadují vyškolený personál. Tyto faktory totiž mohou výrazným způsobem ovlivnit výsledek měření.
Kvalita záznamu, referenční standardy a interpretace výsledků
ABPM je klinicky využitelné pouze v případě dostatečné kvality záznamu. Kvalita, resp. validita ABPM záznamu závisí zejména na dostatečném počtu měření – celkovém získaném počtu jednotlivých měření za 24 hodin i jejich počtu v jednotlivých denních periodách. Oscilometrický přístroj počítá TK z tlakových oscilací detekovaných v použité manžetě. Metoda určuje průměrný TK přímo z maximální oscilace, tedy ani sTK ani dTK nejsou měřeny přímo, ale vypočteny podle algoritmu, popisujícího možný vztah mezi těmito oscilacemi. V případě, že oscilace trvají kratší dobu než obvykle, zvyšuje se riziko chybného měření. Lurbe et al. např. zjistili, že věk a hodnota sTK jsou nezávislými faktory, které se vztahují k dobré kvalitě ABPM záznamu u dětí při použití oscilometrického přístroje. Čím nižší věk a čím nižší sTK, tím horší byla v uvedené studii kvalita ABPM [44].
V multicentrické studii, ze které vycházejí současné normy ABPM pro děti a adolescenty, bylo pro validitu záznamu požadováno minimum 40 měření/24 h, tj. 66 % (při nastavení 60 měření/24 h, denní perioda 08–20 hodin každých 15–20 minut a noční perioda 24–06 hodin každých 30 minut, periody byly fixní). Noční záznam byl považován za neadekvátní, pokud nebyla naměřena žádná hodnota TK v průběhu ≥2 hodin, tj. 1/3 nočního záznamu [40]. Uvedená studie se netýkala dětí do 115 cm tělesné výšky. Gellermannová požadovala pro ABPM malých dětí (do 115 cm tělesné výšky a do 6 let věku) 30 validních měření za den (nastavení 80 měření/24 h, denní perioda 06–22 hodin, měření každých 15 minut, noční perioda 22–06 hodin, měření každých 30 minut, noční perioda se upravovala podle individuálního spánkového režimu pacienta) a udává 57,5–72,5 % úspěšnosti na jeden ABPM záznam [42].
Někteří autoři považují za úspěšné takové monitorování, které má méně než 25 % chybných měření nebo existují-li spolehlivá data měření v průběhu 20 z 24 hodin měření [39].
Interpretace výsledků ABPM záznamů ve smyslu hypertenze, normotenze a hypotenze v dospělé populaci je shrnuta v tabulce 7. Každý záznam ABPM by měl obsahovat alespoň 14 měření sTK a dTK v denní době a nejméně 7 změřených hodnot sTK a dTK během noci [16]. ABPM normy pro dospělé vycházejí z tzv. prognostické normality (tzn. že korelují s TOD a kardiovaskulární morbiditou a mortalitou) a byly publikovány ESH v roce 2003 [45]. Oproti tomu normy ABPM pro dětský věk vycházejí z tzv. statistické normality, tj. z identifikace hodnot 50., 90. a 95. percentilu. Hranice hodnot TK pro ABPM v dětském věku je navíc třeba přizpůsobit věku, pohlaví a výšce kvůli vzestupu TK v průběhu dětství. Největší studie, která určila 50., 90. a 95. percentil hodnot sTK a dTK za 24 hodin, ve dne a v noci přizpůsobených výšce a pohlaví, byla publikována v roce 1997, zahrnula 1147 dětí a adolescentů a v nepřítomnosti jiných velkých normativních souborů se de facto stala standardem při klinickém vyšetřování a i pro výzkum u dětí a adolescentů [40] – tabulka 8. Stejná kolaborativní skupina publikovala v roce 2002 re-analýzu dat pomocí LMS metody, aby potvrdila normální distribuci dříve publikovaných dat [41]. Prognostická definice prahových hodnot TK však pro dětský věk neexistuje a v nejbližší budoucnosti zřejmě také nebude dostupná. Důvodem je malé množství dlouhodobých studií, které se týkají vztahu hodnot ABPM a TOD u dětí.
7. Normální hodnoty TK při ABPM dospělých osob podle EHS 2003 [44]. ![Normální hodnoty TK při ABPM dospělých osob podle EHS 2003 [44].](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/9740ec589c68057399ad519c45628590.png)
8. Oscilometrické průměrné ABP hodnoty TK u zdravých dětí podle výšky a pohlaví (podle Soergel M. et al., 1997, [39]). ![Oscilometrické průměrné ABP hodnoty TK u zdravých dětí podle výšky a pohlaví (podle Soergel
M. et al., 1997, [39]).](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/f4cee314a07014350c85c842de150a19.png)
Charakterizace normálního ABPM záznamu
Normální ABPM křivka se skládá ze 2 vrcholů: ostrý ranní vzestup je následován fází plató během dopoledne a dalším vzestupem tlaku během odpoledne, následuje noční pokles TK. Pokles TK v noci je 15–25% (minimálně 10 %) – viz výše. Největší noční pokles nastává mezi půlnocí a čtvrtou hodinou ranní. Rozlišujeme model křivky TK s malým kolísáním hodnot tlaku v průběhu času v závislosti na aktivitě pacienta (hypoaktivní křivka) a křivku s velkým kolísáním hodnot TK s četnými „hroty“ (hyperaktivní křivka) i bez signifikantních změn v aktivitě nebo emocích pacienta. Větší variabilita TK je zřetelnější u chlapců, resp. mužského pohlaví a u obézních jedinců. Hodnoty TK silně korelují s fyzickou aktivitou, případně dalšími externími vlivy.
Interpretace zvýšených hodnot krevního tlaku v dětském věku
Jak již bylo výše zmíněno, definice zvýšeného TK, resp. hypertenze v dětském věku, není odvozena od rizika kardiovaskulární morbidity a mortality, jako je tomu u dospělé populace. V současné době bohužel zatím neexistují dlouhodobé studie, které by takovou definici TK v dětském věku umožnily. Normativní kritéria jsou proto odvozena ze statistického zpracování hodnot TK (percentily, epidemiologická metoda) naměřených u velkého počtu zdravých dětí a adolescentů a jsou přizpůsobena věku, pohlaví a výšce pacientů. Normativní kritéria pro příležitostné měření TK přinesla první studie z roku 1987 Report of the Second Task Force on Blood Pressure Control in Children (National Heart, Lung, and Blood Institute’s Task Force on Blood Pressure Control in Children, 1987) (2TF) a její inovace z roku 1996 (Update on the 1987 Task Force on High Blood Pressure in Children and Adolescents; National High Blood Pressure Education Program Working Group, 1996). Do dětské databáze TK byla letech 1999–2000 přidána nová data (National Health and Nutrition Examination Survey – NHANES), která vedla k nové analýze a revizi tabulek TK, ve kterých je nyní zařazen 50., 90., 95. a 99. percentil TK pro věk, pohlaví a výšku [35].
Hypertenze je v dětském věku definována jako průměrný systolický a/nebo diastolický TK ≥95. percentil daného věku, výšky a pohlaví při třech různých příležitostných měřeních TK, interpretováno podle percentilových grafů 2TF. V USA se pro hodnoty TK mezi 90.–95. percentilem doporučuje označení prehypertenze, dosud se většinou užívá termínu „vysoký normální TK“ (anglický termín „high normal blood pressure“). Hodnoty TK ≥95. percentil při příležitostném měření ve zdravotnickém zařízení a normální hodnoty měření TK mimo toto zařízení jsou kritériem pro diagnózu hypertenze bílého pláště.
Metodou ABPM je definována hypertenze v dospělém věku pouze podle hodnot průměrného TK [28]. Interpretace ABPM ve smyslu stanovení hypertenze v dětském věku je složitější. Využívá se nejen průměrných 24hodinových, denních a nočních hodnot TK (tj. hodnoty ≥95. percentil pro pohlaví a výšku), ale také hodnoty tlakové zátěže (blood pressure load).
Tlaková zátěž je definovaná jako procento měření systolického nebo diastolického TK, které přesáhly 95. percentil pro výšku a pohlaví za určité období, tj. 24 hodin, za období bdění, za období spánku. Všeobecně je akceptováno, že tlaková zátěž přesahující 25 % a více je považována za hypertenzi a tlaková zátěž nad 40 % je spojena s TOD [46]. Tlaková zátěž odráží podíl sumace maxim tlaku (peaks) TK v hodnotách průměru během měření a má se za to, že odráží maximální stres na srdce a jiné orgány. Zvýšená tlaková zátěž má excelentní korelaci s TOD. Výhodou tlakové zátěže je, že je ovlivněna nejen průměrným TK, ale také jeho variabilitou – tak pacient s velkou amplitudou kolísání TK může být diagnostikován jako hypertenzní, i když průměrný TK je blízko normálu.
Status dippingu může být méně důležitý než vlastní diagnóza HT v rámci dané periody měření. Pacienti se závažnou HT mohou mít pokles TK >10 %, ale současně mají signifikantní hypertenzi během spánku, naopak 30 % dětí nemusí být dippers, ale mají absolutně normální hladiny spánkového TK [47].
Přesná definice nedostatečného poklesu TK v nočním spánku není u dětí známa, průměrný noční pokles u zdravých dětí je 13 % pro sTK a 23 % pro dTK, 10. percentil nočního poklesu TK u zdravých dětí je cca 5 % pro sTK a 10 % pro dTK [nepublikovaná data, Soergel M. et al., 1997]. Existuje několik studií o významu non-dippingu u dětí: non-dipping byl popsán u dětí po transplantaci nebo s chronickou renální insuficiencí, tedy u pacientů s velkou prevalencí hypertrofie levé komory. Byl popsán také u adolescentů s diabetes mellitus 1. typu, u kterých došlo následně k vývoji mikroalbuminurie. Seeman prokázal vysokou validitu non-dippingu pro diagnózu sekundární hypertenze u dětí, prakticky všechny non-dippers vykazovaly závažnou nefropatii, naproti tomu normální pokles nočního TK sekundární hypertenzi bohužel nevylučuje [21]. Data o významu non-dippingu ve zdravé dětské populaci nejsou k dispozici. Definice hypertenze při ABPM by tedy měla vzít v úvahu i normální noční tlak a normální rozdíl mezi denním a nočním tlakem [47].
Kvantitativní biomedicínské hodnoty, tedy v našem případě TK, je také možno vyjádřit v tzv. normalizované podobě, s využitím skóre směrodatné odchylky (SD skóre, SDS). (V praxi se toto vyjádření užívá především pro určení míry extrémních odchylek od normy). Výpočtem SDS se zodpovídá otázka, o kolik směrodatných odchylek je hodnocený parametr větší či menší než jeho tabelovaná průměrná hodnota. SDS se navíc doporučuje používat obecně při zpracování dat klinických souborů, protože dovoluje eliminovat faktor pohlaví i věkovou heterogenitu souborů (tzv. normalizování dat). Jak již bylo výše zmíněno, hypertenze u dětí je jak u příležitostného měření TK, tak u ABPM definována vztahem TK k percentilům [35].V roce 2003 publikovali E. Wühl et al. práci, kde pomocí statistické metody LMS umožňují přesný výpočet SDS a tím i určení percentilu pro hodnoty TK získané 24hodinovým monitorováním TK. Definice hypertenze i interpretace hodnot TK se může využitím této metody zlepšit. Výpočet SDS umožňuje určit percentil (pro názornost: 90. percentil = +1,28 SDS, 95. percentil = +1,7 SDS, dále viz obrázek 1). Při následné interpretaci hodnot TK lze pacienty klasifikovat jako normotenzní, prehypertenzní (90.–95. percentil) a hypertenzní (≥ +1,7 SDS) analogicky jako při příležitostném měření TK. Zde je však nutno podotknout, že definice prehypertenze a hypertenze prostřednictvím ABPM dosud nebyla přijata, a dále že určení hodnoty percentilu, resp. průměru a odchylky (SD) se nedá stanovit běžnými výpočty vzhledem ke zkosené distribuci systolického a diastolického TK [41, 48].
Závěr
ABPM, 24hodinové monitorování krevního tlaku, je relativně nová metoda měření krevního tlaku, jejíž využívání v lékařské praxi i výzkumu stoupá, protože je užitečným nástrojem pro hodnocení krevního tlaku, diagnózu a léčbu hypertenze u dospělých i dětí. Výhodou ABPM je získání mnohočetných měření nejen v průběhu dne, ale i noci a lepší korelace výsledků s postižením cílových orgánů, než je tomu u příležitostného měření krevního tlaku. Pro dobrou interpretaci získaných hodnot TK je však důležité znát nejen publikované normy pro dospělé a děti, ale také faktory, které mohou toto hodnocení ovlivnit včetně technických aspektů metody.
Dobrá znalost metody a dodržení pravidel měření a hodnocení TK pomocí ABPM umožňuje rozsáhlé praktické využití této metody v dospělém i dětském věku.
Slovníček termínů, které se používají při ABPM:
sTK: systolický krevní tlak
dTK: diastolický krevní tlak
ABPM: ambulatory blood pressure monitoring, měření TK pomocí automatického přístroje během definovaného, většinou 24hodinového intervalu při běžné denní aktivitě
Cirkadiánní rytmus TK: diurnální kolísání tlaku
Dip, dipping: pokles TK
- a) Noční dip: pokles TK během nočního spánku. Výpočet v procentech: rozdíl průměrného denního a nočního TK/průměrný denní TK x 100
- b) Non-dipping: pokles TK <10 %
- c) Dipper: osoba s normálním poklesem TK
- d) Non-dipper: osoba bez normálního poklesu TK
- e) Nap: Pokles TK v průběhu odpoledního spánku
Hypertenze:
- a) 2nd Task Force: sTK a/nebo dTK větší než 95. percentil TK pro věk, pohlaví a výšku daného jedince
- b) podle ABPM: průměrný 24hodinový, denní nebo noční TK větší než 95. percentil TK pro věk, pohlaví a výšku daného jedince, nebo tlaková zátěž více než 25 %
„Peak“ TK: maximum TK během ABPM nebo TK v době maximálního působení léku
Průměrný ABPM TK: průměrná hodnota získaná z vážených hodinových průměrů naměřených hodnot TK za určité období (24 hodin, za období bdění, za období spánku)
„Through“ TK: minimální hodnoty TK během ABPM nebo TK na konci působení dávky léku
Doplněk – literární termíny
(doplněno pro úplnost slovníčku)
Akrofáze: délka doby od půlnoci do maximálního vzestupu (peak) TK
Amplituda: rozdíl mezi MESOR a „peak and through“ (maximum a minimum) měřením TK na křivce tlaku
Bathyphase: délka doby od půlnoci do změření „through“ hodnoty TK
Blood pressure load, tlaková zátěž: procento měření systolického nebo diastolického TK, které přesáhly 95. percentil pro výšku a pohlaví za určité období, tj. 24 hodin, za období bdění, za období spánku
Hyperbarický index: celková (integrovaná) plocha pod křivkou, vzniklá zakreslením TK proti času, ohraničená rovnou linií, která představuje 95. percentil TK pro věk, pohlaví a výšku daného jedince
MESOR (midline estimating statistic of rhythm): vypočtený průměrný TK po úpravě (převedení) asymetricky rozložených nespojitých měření TK v čase na křivku
Seznam zkratek:
ABPM: ambulantní monitorování krevního tlaku
TOD: cílové postižení orgánů
sTK: systolický krevní tlak
dTK: diastolický krevní tlak
TK: krevní tlak
2TF: Second Task Force on Blood Pressure Control in Children
Došlo: 24. 7. 2007
Přijato: 15. 10. 2007
MUDr. Terezie Šuláková
Martinovská 3023/128
723 00 Ostrava-Martinov
e-mail: terezie.sulakova@fnspo.cz
Sources
1. Staessen JA, O´Brien ET, Thijs L, et al. Modern approaches to blood pressure measurement. Occup. Environ. Med. 2000;57 : 510–520.
2. Fagard RH, Staessen JA, Thijs L. Prediction of cardiac structure and function by repeated clinic and ambulatory blood pressure. Hypertension 1997;29 : 22–29.
3. Mancia G, Parati G, Hennig M, et al. Relation between blood pressure variability and carotid artery damage in hypertension: baseline data from the European Lacidipine Study on Atherosclerosis (ELSA). J. Hypertens. 2001;19 : 1981–1989.
4. Verdecchia P, Porcellatti C, Schillaci G, et al. Ambulatory blood pressure. An independent predictor of prognosis in essential hypertension. Hypertension 1994;24 : 793–801.
5. Palatini P, Mormino P, Santonastaso M, et al. Ambulatory blood pressure predicts end-organ damage only in subjects with reproducible recordings. HARVEST Study Investigators. Hypertension and Ambulatory Recording Venetia Study. J. Hypertens. 1999;17 : 465–473.
6. Verdecchia P. Prognostic value of ambulatory blood pressure. Current evidence and clinical implications. Hypertension 2000;35 : 844–851.
7. Ohkubo T, Imai Y, Tsuji I, et al. Prediction of mortality by ambulatory blood pressure monitoring versus screening blood pressure measurements: a pilot study in Ohasama. J. Hypertens. 1997;15 : 357–364.
8. Ohkubo T, Hozawa A, Nagai K, et al. Prediction of stroke by ambulatory blood pressure monitoring versus screening blood pressure measurements in general population: the Ohasama study. J. Hypertens. 2000;18 : 847–854.
9. Belsha CW. Ambulatory blood pressure monitoring and hypertensive target-organ damage in children. Blood Pressure Monitoring 1999;4 : 161–164.
10. Belsha CW, Wells TG, McNiece KL, et al. Influence of diurnal blood pressure variations on target organ: Abnormalities in adolescents with mild essential hypertension. Hypertens. 1998;11 : 410–417.
11. Stabouli S, Kotsis V, Toumanidis S, et al. White-coat and masked hypertension in children: association with target-organ damage. Pediatr. Nephrol. 2005;20 : 1151–1155.
12. Sorof JM, Cardwell G, Franco K, et al. Ambulatory blood pressure and left ventricular mass index in hypertensive children. Hypertension 2002;39 : 903–908.
13. Bursztyn M, Mekler J, Wachtel N, et al. Siesta and ambulatory blood pressure monitoring. Comparability of the afternoon nap and night sleep. AJH 1994;7 : 217–221.
14. Rosansky SJ, Menachery SJ, Wagner CHM, et al. The effect of sleep intervals on analysis of 24-h ambulatory blood pressure data. AJH 1995;8, 672–675.
15. Baumgart P, Walger P, Fuchs G, et al. Twenty-four-hour blood pressure is not dependent on endogenous circadian rhythm. J. Hypertens. 1989;7 : 331–334.
16. Widimský J, a kol. Hypertenze. Praha: Triton, 2004 : 80–81, 381.
17. Chughtai IS, Peixoto AJ. Ambulatory blood pressure monitoring: A review of its clinical and prognostic relevance. Blood Pressure Monitoring 2003;62 : 47–56.
18. Flynn TJ. Differentiation between primary and secondary hypertension in children using ambulatory blood pressure monitoring. Pediatrics 2002;110 : 89–93.
19. Patzer L, Seeman T, Luck C, Wühl E, et al. Day-and-night-time blood pressure elevation in children with higher grades of renal scarring. J. Pediatr. 2003;142 : 117–122.
20. Lingens N, Dobos E, Witte K, et al. Twenty-four-hour ambulatory blood pressure profiles in pediatric patients after renal transplantation. Pediatr. Nephrol. 1997;11 : 23–26.
21. Seeman T, Palyzová D, Dušek J, Janda J. Reduced nocturnal blood pressure dip and sustained night time hypertension are specific markers of secondary hypertension. J. Pediatr. 2005;147(3): 366–371.
22. Pickering TG. The clinical significance of diurnal blood pressure variations. Dippers and nondippers. Circulation 1990;81 : 700–702.
23. Verdecchia P, Schillaci G, Guerrieri M, et al. Circadian blood pressure changes and left ventricular hypertrophy in essential hypertension. Circulation 1990;81(2): 528–536.
24. Bianchi S, Bigazzi R, Baldari G, et al. Diurnal variations of blood pressure and microalbuminuria in essential hypertension. Am. J. Hypertens. 1994;7 : 23–29.
25. Timmio M, Venanzi S, Lolli S, et al. “Non-dipper” hypertensive patients and progressive renal insufficiency: a 3-year longitudinal study. Clinical Nephrology 1995;43(6): 382–387.
26. Mancia G, Ulian L, Santucciu C, Parati G. Ambulatory blood pressure in hypertension with particular reference to the kidney. J. Nephrol. 1997;4 : 198–202.
27. Gosse P, Ansoborlo P, Lemetayer P, Clementy J. Daytime and nighttime ambulatory blood pressures should be calculated over the true sleep/waking cycle and not over arbitrary periods. Am. J. Hypertens. 1996;9 : 269–272.
28. O´Brien E, Asmar R, Beilin L, et al. on behalf of the European Society of Hypertension Working Group on Blood Pressure Monitoring. Practice guidelines of the European Society of Hypertension for clinic, ambulatory and self blood pressure measurement. J. Hypertens. 2005;23 : 697–701.
29. Mansoor GA. Ambulatory blood pressure monitoring in clinical trials in adults and children. Am. J. Hypertens. 2002;15 : 38S–42S.
30. Lurbe E, Aquilar F, Gomez A, et al. Reproducibility of ambulatory blood pressure monitoring in children. J. Hypertens. 1993;11: S288–S289.
31. Lurbe E, Redon J. Reproducibility and validity of ambulatory blood pressure monitoring in children. Am. J. Hypertens. 2002;15 : 69S–73S.
32. Staessen J, Bulpitt CHJ, O´Brien E, et al. The diurnal blood pressure profile. A population study. Am. J. Hypertens. 1992;5 : 386–392.
33. Rucki Š, Feber J. Repeated 24-hour ambulatory blood pressure monitoring in adolescents with mild hypertension. Pediatr. Nephrol. 2001;16 : 911–915.
34. Sega R, Facchetti R, Bombelli M, et al. Prognostic value of ambulatory and home blood pressures compared with office blood pressure in the general population. Follow-up results from the Pressioni Arteriose Monitorate e Loro Associazioni (PAMELA) Study. Circulation 2005;111 : 1777–1783.
35. National High Blood Pressure Education Program Working Group on High Blood Pressure in Children and Adolescents. The Fourth Report on the Diagnosis, Evaluation and Treatment of High Blood Pressure in Children and Adolescents. Pediatrics 2004;114(2): 555–576.
36. Rucki Š. Ambulantní monitorování krevního tlaku – zaostřeno na dětský věk. Čas. Lék. čes. 2000;139(23): 722–727.
37. O´Brien E, Waeber B, Parati G, et al. Blood pressure measuring devices. Recommendations of the European Society of Hypertension. BMJ 2001;322 : 531–536.
38. Amoore JN, Dewar D, Gough K, et al. Do Space Labs ambulatory non-invasive blood pressure recorders measure blood pressure consistently over several years use? Blood Pressure Monitoring 2005;10 : 51–56.
39. Simckes AM, Srivastava T, Alon US. Ambulatory blood pressure monitoring in children and adolescents. Clinical Pediatrics 2002;41(8): 549–564.
40. Soergel M, Kirschstein M, Busch Ch, et al. Oscillometric twenty-four-hour ambulatory blood pressure values in healthy children and adolescents: A multicenter trial including 1141 subjects. J. Pediatr. 1997;130(2): 178–184.
41. Wühl E, Witte K, Soergel M, et al. Distribution of 24-h ambulatory blood pressure in children: normalized reference values and role of body dimensions. J. Hypertens. 2002;20 : 1995–2007.
42. Gellermann J, Kraft S, Ehrich JHH, et al. Twenty-four-hour ambulatory blood pressure monitoring in young children. Pediatr. Nephrol. 1997;11 : 707–710.
43. Arafat M. Measurement of blood pressure in children: Recommendations and perceptions on cuff selection. Pediatrics 1999;104 : 30–34.
44. Lurbe E, Cremades B, Rodriguez C, et al. Factors related to quality of ambulatory blood pressure monitoring in a pediatric population. AJH 1999;12 : 929–939.
45. O´Brien E, et al. European Society of Hypertension recommendations for conventional, ambulatory and home blood pressure measurement. J. Hypertens. 2003;21 : 821–848.
46. Barratt TM, Avner ED, Harmon WE. Pediatric Nephrology. 4th ed. Lippincott Williams and Wilkins,1998 : 969–979. ISBN 0-683-30055-5.
47. Lurbe E, Sorof JM, Daniels SD. Clinical and research aspects of ambulatory blood pressure monitoring in children. J. Pediatrics 2004;144 : 7–16.
48. Graves JW. Distribution of 24-hour ambulatory blood pressure in children: normalized reference values and role of body dimensions. J. Hypertens. 2002;20 : 1939–1940.
Labels
Neonatology Paediatrics General practitioner for children and adolescents
Article was published inCzech-Slovak Pediatrics

2008 Issue 5-
All articles in this issue
- On Citations, Impact and Our Journal
- Intestinal Duplication in Children
- Cholelithiasis in Neonates – a Common Phenomenon
- Practical Aspects of Twenty Four Hour Ambulatory Blood Pressure Monitoring
- Changes of Autonomic Nervous System in Disorders of Food Intake (Mental Anorexia)
- Diagnostic Algorithm of Food Allergy at the Child Age
- Czech-Slovak Pediatrics
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Practical Aspects of Twenty Four Hour Ambulatory Blood Pressure Monitoring
- Diagnostic Algorithm of Food Allergy at the Child Age
- Changes of Autonomic Nervous System in Disorders of Food Intake (Mental Anorexia)
- Cholelithiasis in Neonates – a Common Phenomenon
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

