Doporučení České revmatologické společnosti pro léčbu ankylozující spondylitidy
:
K. Pavelka
:
Revmatologický ústav Praha a Klinika revmatologie 1. LF UK Praha
:
Čes. Revmatol., 20, 2012, No. 1, p. 4-11.
:
Recommendations for Treatment
Česká revmatologická společnost vydává Doporučení pro léčbu ankylozující spondylitidy (AS), která inovují Doporučení z roku 2004. Základem úspěšné léčby AS je přesná a časná diagnostika, ke které lze použít jak tzv. modifikovaná New Yorská kritéria, tak nově publikovaná kritéria ASAS/EULAR pro axiální spondylartritidy. Při bazálním vyšetření každého pacienta s AS určujeme rozsah postižení (axiální, periferní, kombinované, mimokloubní příznaky). Dále se numericky hodnotí aktivita onemocnění, přičemž univerzálně doporučenou metodikou je skóre BASDAI. Terapie AS by měla být komplexní a sestávat se z léčby nefarmakologické, farmakologické a ev. chirurgické. Základem nefarmakologické léčby je edukace pacientů a získání je pro celoživotní, aktivní rehabilitační program. Výhodná je kombinace domácího samostatného cvičení se skupinovým cvičením pod dohledem fyzioterapeuta. Základním farmakologickým prostředkem jsou nesteroidní antirevmatika (NSA), která pozitivně účinkují až u 70-80 % pacientů. Doporučují se NSA s dlouhým poločasem. Při dlouhodobé, každodenní aplikaci NSA bylo prokázáno zpomalení rentgenové progrese AS. Nebylo prokázáno, že by jakýkoliv DMARD byl účinný u axiální formy AS. Proto se ani nevyžaduje pokus o léčbu DMARD před aplikací biologické léčby. Většina studií prokazuje určitý efekt sulfasalazinu u periferních forem AS. Nebyla prokázána účinnost metotrexátu ani systémově podávaných glukokortikoidů. Naopak se doporučuje podávání lokálních glukokortikoidních injekcí do místa periferní artritidy či entezitidy. Nejúčinnější léčbou AS jsou antagonisté anti TNF. Účinnost anti TNF léčby u AS je rychlá, mohutná a dlouhodobá. Přestože byla prokázána účinnost i u pokročilých forem AS, lepší efekt byl pozorován u pacientů s kratším trváním onemocnění. K léčbě AS jsou indikovány etanercept, infliximab, adalimumab a golimumab. Pro terapii anti TNF preparáty by pacient měl splňovat následující kritéria: diagnóza AS dle kritérií New York (modif.) nebo ASAS: aktivita nemoci BASDAI ≥ 4 na dvou kontrolách po sobě v rozmezí nejméně 4 týdnů; pozitivní názor experta; hodnoty CRP > 10 mg/l; nepřítomnost kontraindikací léčby; odpověď na léčbu by měla být patrná v týdnu 12 a je hodnocena jako pokles BASDAI o 50 % nebo o dva a více (na škále 0-10). U pacientů s postižením kyčlí, kteří mají refrakterní bolest, výraznou disabilitu a rentgenovou destrukci kyčlí je doporučena totální náhrada kyčle a to nezávisle na věku. Další doporučovanou chirurgickou metodikou je korekční osteotomie u pacientů s výraznou hyperkyfózou. Při podezření na kompresivní frakturu obratle by měl být konzultován neurochirurg.
Závěr.
Nová Doporučení umožňují časnou diagnostiku AS a její intenzivní léčbu, která by měla vést ke snížení disability a zlepšení kvality života pacientů s AS.
Klíčová slova:
ankylozující spondylitida, terapie anti TNF preparáty
Ankylozující spondylitida (AS) je chronické, zánětlivé onemocnění postihující jednak páteřní struktury (sakroiliitida, spondylitida), jednak periferní klouby a šlachové úpony. Ankylozující spondylitida však může mít i řadu mimokloubních manifestací (oči, kůže, gastrointestinální trakt, srdce) a jde tedy o jasně systémové onemocnění. Prevalence spondylartritidy jako celé skupiny se v Evropě udává mezi 0,32 % a 1,73 % (1), přičemž výskyt vlastní AS v rámci této skupiny kolísá podle užitých kritérií a zeměpisné polohy. Je 3x častější u mužů než u žen. AS se tedy frekvencí blíží výskytu revmatoidní artritidě, přičemž AS má i podobný vliv na disabilitu a zhoršení kvality života pacientů.
Evropská liga proti revmatismu (EULAR) vydala svoje Doporučení pro léčbu AS v roce 2006 (2) a nyní vychází jejich inovovaná verze (update) v roce 2011 (3). Česká revmatologická společnost publikovala svoje Doporučení v roce 2004 (4) a nyní přichází s novou verzí Doporučení. Tato vycházejí podobně jako u většiny evropských států právě z těchto nových EULAR doporučení.
Diagnóza ankylozující spondylitidy
Pro diagnózu AS se stále v klinické praxi používají tzv. modifikovaná New Yorská kritéria (5) (obr. 1), která vyžadují pro diagnózu přítomnost definitivní sakroiliitidy na rentgenovém snímku. Vývoj rentgenově průkazné sakroiliitidy je však chronický proces, který může trvat i několik let. Rovněž detekce především časných známek sakroiliitidy může přinášet četné chyby. Ke zpoždění diagnózy od prvních příznaků ke stanovení diagnózy dochází často a v průměru toto zpoždění činí 6-9 let. Proto byla navržena nová diagnostická kritéria ASAS, která umožňují diagnózu i před vznikem rentgenové sakroiliitidy (6) (obr. 2, tab. 1). Do těchto kritérií je zařazena magnetická rezonance (MRI) sakroiliakálních (SI) kloubů, antigen HLA B 27 a nová definice zánětlivé bolesti v zádech. V této definici jsou obsaženy následující příznaky: věk při začátku méně než 40 let, plíživý začátek, zlepšení s rozcvičením, žádné zlepšení v klidu, bolest v noci (se zlepšení při vstání) – kritéria jsou splněna pokud jsou přítomny alespoň 4 z 5 parametrů. Pro tyto pacienty je nově zaveden termín axiální spondylartritida. Protože bylo prokázáno, že klinická závažnost těchto časných (preradiologických forem) AS je stejně vysoká jako u nemocných s již rentgenově vyvinutou AS, pracovní skupina pro výzkum AS (ASAS) doporučuje používat při diagnóze (a např. indikaci biologické léčby) paralelně jako modifikovaná New Yorská kritéria, tak nová kritéria ASAS.

Klasifikace ankylozující spondylitidy
Ankylozující spondylitida je heterogenní onemocnění a je důležité si určit, o jaký subtyp onemocnění se jedná. Může jít o typ čistě axiální, který postihuje pouze páteřní struktury (sakroiliitida, spondylitida), dále o typ rhizomelický, který postihuje velké pletencové klouby (ramena, kyčle) a typ periferní, který má kromě páteřního postižení ještě periferní artritidu. Tato artritida pak může probíhat buď pod obrazem mono- či oligoartritidy, nebo pod obrazem polyartritidy připomínající revmatoidní artritidu. Část pacientů má největší subjektivní obtíže pramenící z entezitidy (typ entezopatický). Určení typu AS je důležité pro výběr terapie. Např. sulfasalazin má data o účinnosti pouze u periferní artritidy, lokální glukokortikoidy u forem s mono- či oligoartritidou.
Přítomnost extraartikulárních manifestací AS a dalších onemocnění
Přítomnost extraartikulárních manifestací AS je poměrně častá. Jedná se o postižení oční, psoriázu a idiopatické střevní záněty (7). Přítomnost či nepřítomnost těchto přidružených onemocnění může hrát důležitou roli při indikaci léčby (např. rozdíly v účinnosti anti TNF terapie na mimokloubní projevy).
Z dalších onemocnění, pro které se někdy používá výraz komorbidity (comorbidities), se zvláštní pozornost věnuje především přítomnosti osteoporózy u AS, která bývá příčinou osteoporotických fraktur (8), či kardiovaskulárních onemocnění, jejichž výskyt je u AS častější než v běžné populaci. Zatímco u osteoporózy u AS není k dispozici mnoho dat o její prevenci a léčbě, u kardiovaskulárních onemocnění lze aplikovat Doporučení EULAR pro prevenci a léčbu kardiovaskulárních onemocnění u zánětlivých revmatických onemocnění (9) (tab. 2).

Monitorování aktivity ankylozující spondylitidy
Monitorování aktivity nemoci by mělo obsahovat: anamnézu onemocnění, klinické ukazatele, laboratorní testy a zobrazovací metodiky. Frekvence hodnocení by měla být prováděna v závislosti na závažnosti příznaků, jejich vývoji a podle typu léčby.
Jako vhodný kompositní ukazatel aktivity AS se doporučuje užívat skóre BASDAI (1) (obr. 3). Jde o dotazník obsahující 6 otázek pro pacienta pro hodnocení jeho subjektivních obtíží. Hodnota BASDAI vyšší než 4 (na škále 0-10) se považuje za vysokou a je-li dosažena 2x po 4 týdnech je indikací k zahájení biologické léčby. Protože jde o ryze subjektivní hodnocení pacientem, je doplňována kritériem hodnocení expertem a dále laboratorním parametrem (např. vyšší CRP než 10 mg/l). Viz kapitola Indikace anti TNF léčby.
Rentgenové stadium ankylozující spondylitidy
Rentgenové stadium AS není jenom projevem pokročilosti onemocnění, ale odráží především lokalizaci zánětlivých změn na páteři. Dosahuje stupňů 1-5, přičemž st. 1 představuje unilaterální sakroiliitidu, st. 2 bilaterální, a další stadia postižení syndesmofyty na LS páteři (st. 3), hrudní páteři (st. 4) a krční páteři (st. 5). Toto hodnocení předpokládá ascendentní způsob progrese onemocnění od sakroiliakálních kloubů vzhůru, přičemž u řady pacientů choroba takto nepostupuje. Takže např. jeden malý syndesmofyt na C páteři znamená 5. st., přičemž mnohem závažnější může být výrazné postižení několika přemostěními na LS páteři (st. 3).
Rentgenové hodnocení progrese je doporučováno provádět v intervalech 2 let. V běžné klinické praxi je realistické provádět hodnocení (progrese. non-progrese) nikoliv měření pomocí navrženého indexu (např. Stoke skóre), které je obtížné a je rezervováno pro klinické studie a vědeckou práci. Jako metodiku budoucnosti pro hodnocení stupně zánětu a morfologické progresem lze označit MRI, která však není zatím plně validizována pro použití v běžné klinické praxi (11).
Terapie ankylozující spondylitidy
Předpokladem správné terapie každého pacienta s AS je individuální vyhodnocení pacienta a jeho nemoci podle: aktivity onemocnění, progresivity onemocnění, přítomnosti mimokloubních projevů, přítomnosti dalších onemocnění, laboratorní aktivity, další medikace, psychosociálních faktorů a očekávání pacienta.
Léčba AS by měla být komplexní a sestávat z léčby nefarmakologické, farmakologické a ev. chirurgické. O pacienta s AS by se měl optimálně starat tým v čele s revmatologem, ale ve kterém by měl být fyzioterapeut, ortoped a při přítomnosti mimoskeletálních komplikací i příslušný odborník (gastroenterolog, dermatolog, kardiolog).
Nefarmakologická léčba
Základem nefarmakologické léčby je edukace pacienta a jeho získání pro aktivní rehabilitační program. Základem nefarmakologické léčby AS je každodenní domácí cvičení. Optimální je cvičení ráno a to nejméně v rozsahu 20 minut. Jako velmi výhodná se ukazuje kombinace domácího cvičení se skupinovým cvičením prováděným pod dohledem fyzioterapeuta ve specializovaném zařízení (12). Cvičení může být prováděno jak na suchu, tak ve vodě. U pacientů s AS se jeví jako velmi vhodná lázeňská léčba, která kromě obvyklé komplexní fyzioterapie může používat lokální prostředky balneoterapie, jako např. radonové vody v Jáchymově.
V kontextu edukace a dlouhodobého cvičení se velmi osvědčují pacientské organizace nemocných s ASA, jako je u nás např. Klub Bechtěreviků.
Nesteroidní antirevmatika
Nesteroidní antirevmatika jsou považována za základní pilíř léčby AS. Snižují rychle bolest a ztuhlost u nemocných během 48-72 hodin. Při použití maximální doporučované a tolerované dávky NSA, je docíleno účinku během 2-4 týdnů u 70 až 80 % pacientů, na rozdíl od mechanických bolestí v zádech, kde je účinku docíleno asi u 15 % pacientů. Fenomén odpovědi na NSA je tedy užíván jako jedno z diagnostických kritérií (13). Historicky je známá dobrá účinnost fenylbutazonu a indometacinu u AS, které se ale používají pro toxicitu dlouhodobě zřídka, nicméně lze použít jakékoliv NSA. Cílené, randomizované studie v indikaci AS byly provedeny s meloxikamem, etorikoxibem a celekoxibem (14). U pacientů s klidovou a noční bolestí jsou vhodná NSA s dlouhým poločasem, která zajistí nemocnému klidný spánek. Otázkou zůstává, v jakém režimu NSA nemocnému podávat, zdali pouze při bolestech (tzv. on demand), nebo dlouhodobě pravidelně každodenně. NSA jsou u AS především účinná u čistě axiálních forem AS, u kterých naopak ostatní DMARD a kortikosteroidy neúčinkují. Výrazný protizánětlivý efekt NSA je pravděpodobně příčinou toho, že kromě symptomatického účinku mohou mít i určitý efekt na zpomalení rentgenové progrese AS na páteři. Toto bylo prokázáno v randomizované, dlouhodobé studii po aplikaci celekoxibu (14). Nicméně k průkazu strukturu modifikujícího efektu bude nutné provést další studie.
Aplikace NSA může vyvolávat nežádoucí účinky, především v oblasti gastrointestinální (15), ale v poslední době se hodně hovoří i o kardiovaskulárních nežádoucích účincích (16). U každého pacienta by před zahájením léčby NSA mělo být riziko nežádoucích účinků vyhodnoceno. Např. u nemocných s AS, kteří mají rizikové faktory NSA gastropatie by měl být použit tzv. efektivní, gastroprotektivní princip, např. kombinace neselektivního NSA s inhibitorem protonové pumpy (PPI), nebo alternativně koxibů, ev. u nejvíce rizikových pacientů kombinaci koxibu a PPI inhibitoru. Koxiby jsou naopak kontraindikovány u nemocných s prodělaným kardiovaskulárním onemocněním (17).
Analgetika
Paracetamol a další léky ze skupiny ne-opioidních analgetik lze doporučit jako doplňkovou symptomatickou léčbu u AS, i když pro jejich užití není příliš opory v literatuře (3). Při velmi silné bolesti a nedostatečném účinku NSA lze použít slabé nebo silné opioidy, které je možné kombinovat s NSA. Rovněž opioidy nebyly u AS zkoušeny v randomizovaných, dvojslepých studiích. Nicméně existuje určitá pozitivní klinická zkušenost s jejich aplikací, takže např. EULAR dokument je doporučuje (3). Jeden z argumentů pro jejich užití je, že ne všechna bolest v páteři je zánětlivého původu. Jako příklad lze uvést bolest při kompresivních frakturách obratlů nebo jejich neurologických komplikacích.
Glukokortikoidy
Systémová aplikace glukokortikoidů není indikována pro axiální formu nemoci, protože není podpořena žádnou evidencí o účinnosti. Lokální injekce glukokortikoidů (GK) při synovitidě nebo entezitidě jsou plně indikovány.
Chorobu modifikující léky (Diseases Modifying Drugs – DMARDs)
Nebylo prokázáno, že by jakýkoliv DMARD měl efekt na axiální (páteřní) symptomy a to včetně glukokortikoidů, metotrexátu a sulfasalazinu (SAS). Nejvíce diskutovaným DMARD u axiální formy AS je bezesporu SAS. Jeho užití se stalo i předmětem Cochranské analýzy (18). Některé studie především u časné AS přinášely mírně pozitivní výsledky. Např. studie SAS oproti etanerceptu ukazovala možný efekt SAS, nicméně v této studii nebyla placebová větev (19). Aplikaci SAS u axiálních forem není možné tedy nějak silně doporučit, ale lze připustit pokus o aplikaci SAS u periferních. Pokud se však nedostaví efekt do 4 měsíců, je vhodné aplikaci SAS ukončit.
Naopak bylo provedeno několik studií, které prokázaly účinnost SAS u periferních AS a určitý efekt na prevenci vzniku uveitidy. Etanercept ale byl v této indikaci účinnější (19). Nicméně je možné říci, že obligatorní použití SAS před anti TNF preparáty není možné doporučit z jiných než ekonomických důvodů.
Důkazů o účinnosti metotrexátu (MTX) a periferních forem AS je stále nedostatek. Cochranská analýza aplikaci MTX u AS nedoporučila (20). Negativně dopadla i studie s vysoko dávkovaným s.c. MTX na páteřní příznaky (21). Zkušenosti z registrů ukazují, že většina revmatologů MTX nemocným s periferní formou AS MTX podává, někdy i v kombinaci s SAS. Není proto však žádná objektivní opora v klinických studiích.
Anti TNF léčba
Terapie ankylozující spondylitidy anti TNF preparáty je nejúčinnější formou léčby. Při anti TNF léčbě jsou příznivě ovlivněny jak příznaky axiální (sakroiliitida a spondylitida), příznaky periferní artritidy, tak entezopatie. Protizánětlivý efekt anti TNF léčby se projeví i poklesem reaktantů akutní fáze, tak i snížením intenzity zánětu na páteři při hodnocení pomocí magnetické resonance (22). Jednoznačný průkaz o zpomalení strukturální progrese po anti TNF u AS však podán nebyl.
Účinnost anti TNF léčby byla prokázána i u pokročilých forem AS, nicméně účinnost u časných nebo velmi časných forem AS se zdá býti vyšší (23). Procentuálně nejvyšší počet remisí (až 50 % po 16 týdnech léčby) byl zaznamenán u nemocných s diagnózou AS kratší než 3 roky a se sakroiliitidou průkaznou na MRI, ale nikoliv ještě na rentgenovém snímku (24). Extenze randomizovaných studií a zkušenosti z registrů také ukazují, že efekt anti TNF léčby u AS je dlouhodobý a má menší tendence k poklesu než u revmatoidní artritidy. Retence na léčbě anti TNF je v registrech lepší u AS než u revmatoidní artritidy, jak prokázal např. dánský, ale i český registr (25, 26). Při ztrátě účinku jednoho anti TNF u ankylozující spondylitidy je možné zavést jiný anti TNF formou tzv. switche podobně jako u revmatoidní artritidy (27).
Pro terapii ankylozující spondylitidy byly schváleny etanercept, infliximab, adalimumab a golimumab. Všechny anti TNF preparáty jsou stejně účinné, respektive nebyly provedeny žádné přímé srovnávací studie, které by opravňovaly jakýkoliv anti TNF preparát u AS upřednostňovat. Toto však platí pro muskuloskeletální manifestace AS. U idiopatických střevních zánětů mají monoklonální protilátky dobrou účinnost, nikoliv však etanercept (infliximab schválen na Crohnovu nemoc a ulcerózní kolitidu, adalimumab na Crohnovu nemoc). Monoklonální protilátky mají pravděpodobně i lepší účinnost na snížení frekvence uveitid než etanercept, ale v této manifestaci není rozdíl tak zřejmý (28).
Indikační kritéria České revmatologické společnosti pro zahájení anti TNF léčby u ankylozující spondylitidy
- Diagnóza ankylozující spondylitidy – nemocný by měl splňovat kritéria AS (modif. New York) (5) nebo ASAS pro axiální AS (6)
- Aktivita nemoci – mělo by být změřeno skóre BASDAI vyšší než 4 na dvou kontrolách po 4 týdnech
- Hodnoty CRP by měly být vyšší než 10 mg/l
- Specialista revmatolog (expert) by měl dát pozitivní doporučení k léčbě
- Selhání přecházející léčby
- Nepřítomnost kontraindikací
- Pacient by měl splňovat všechna kritéria uvedena v tabulce 3.

Selhání předcházející léčby
Všichni pacienti by měli mít dokumentováno selhání předcházející léčby alespoň dvěma nesteroidními antirevmatiky. Selhání jedním NSA je definováno jako alespoň 4 týdny trvající léčba NSA v maximálně doporučované a tolerované dávce.
Pacienti s převážně periferní manifestací AS by měli mít proveden terapeutický pokus se sulfasalazinem (4 měsíce v maximálně tolerované dávce). Pacienti s monoartritidou, oligoartritidou či entezopatií by měli mít provedenu alespoň jednu lokální instilaci glukokortikoidů. U pacientů s axiální formou AS se nevyžaduje selhání DMARDs.
Hodnocení odpovědi na léčbu
Odpověď na léčbu je definována jako pokles skóre BASDAI alespoň o 50 % v týdnu 12. Pokud nedojde k odpovědi, léčba by měla být modifikována - nejčastěji by měl být změněn anti TNF preparát.
Nepřítomnost kontraindikací léčby anti TNF
Vedlejší nežádoucí účinky, způsob jejich monitorování a prevence a kontraindikace anti TNF léčby se neliší od revmatoidní artritidy a proto v tomto bodě ČRS odkazuje na svoje Doporučení pro léčbu revmatoidní artritidy (29). Nicméně ve stručnosti lze uvést, že za nepochybnou kontraindikaci nežádoucí léčby anti TNF lze považovat: akutní infekci, tuberkulózu, demyelinizační onemocnění, malignitu, srdeční selhávání NYHA 3-4.
Chirurgická léčba
Význam postižení kyčelních kloubů potvrdila nedávno provedená epidemiologická studie (30). Totální náhrada kyčle by měla být zvážena u nemocných s refrakterní bolestí nebo výraznou disabilitou a při rentgenovém průkazu destrukce kyčle a to nezávisle na věku pacienta (3). Heterotopické kalcifikace nejsou tak velkým problémem, jak se dříve uvažovalo (31) a cementované implantáty se u mladých jedinců používají jen zřídka.
Doporučovanou chirurgickou metodou je dále korekční osteotomie u pacientů s výraznou hyperkyfózou, kteří ztratili schopnost horizontálního pohledu před sebe a mají obtíže při chůzi. Protože jde o technicky velmi náročnou operaci, měla by být rezervována pro vysoce zkušená centra.
U pacientů s podezřením na spinální frakturu by měl být konzultován neurochirurg. Spinální kompresivní fraktury jsou poměrně časté a velmi často nejsou diagnostikovány, protože bolest je připisována základnímu onemocnění. Častěji než kompresivní fraktury jiné etiologie vyvolávají neurologické komplikace. Kromě akutních radikulárních komplikací mohou do budoucna vyvolávat následky ve formě instability či pseudoartrózy.
Změny v průběhu nemoci
Pokud se objeví změna v průběhu onemocnění, která je jiné příčiny než zánět, jako je např. spinální fraktura, mělo by být uvažováno o jiné příčině a adekvátní metodiky, včetně zobrazovací, by měly být provedeny. Toto je nové Doporučení EULAR, které upozorňuje především na jiné příčiny bolesti u AS, jako je např. kompresivní fraktura nebo spinální infekce.
Organizace anti TNF léčby u AS v České republice
Všichni pacienti indikovaní k anti TNF léčbě by měli být léčeni v centrech biologické léčby. Centra biologické léčby navrhuje prezidium České revmatologické společnosti a na základě jejich návrhu jsou potom uzavírány zvláštní smlouvy s pojišťovnami. Všichni pacienti léčeni biologickou jsou povinně vedeni v národním registru pacientů s biologickou léčbou ATTRA.
Závěr
Česká revmatologická společnost vydává nová Doporučení pro léčbu ankylozující spondylitidy. Inovuje tím kritéria vydaná v roce 2004 a zapracovává změny, které vznikly na základě nových studií mezi lety 2004 - 2007. Základní koncept léčby zůstal stejný (obr. 4), ale jsou zde některé podstatné změny. Zásadní změnou je možná diagnostika preradiologických forem při použití kritérií pro axiální spondylartritidy. Byla přidána dvě nová Doporučení o extraspinálních manifestacích a o změně v průběhu choroby. Podstatných změn doznala také kapitola o anti TNF léčbě.
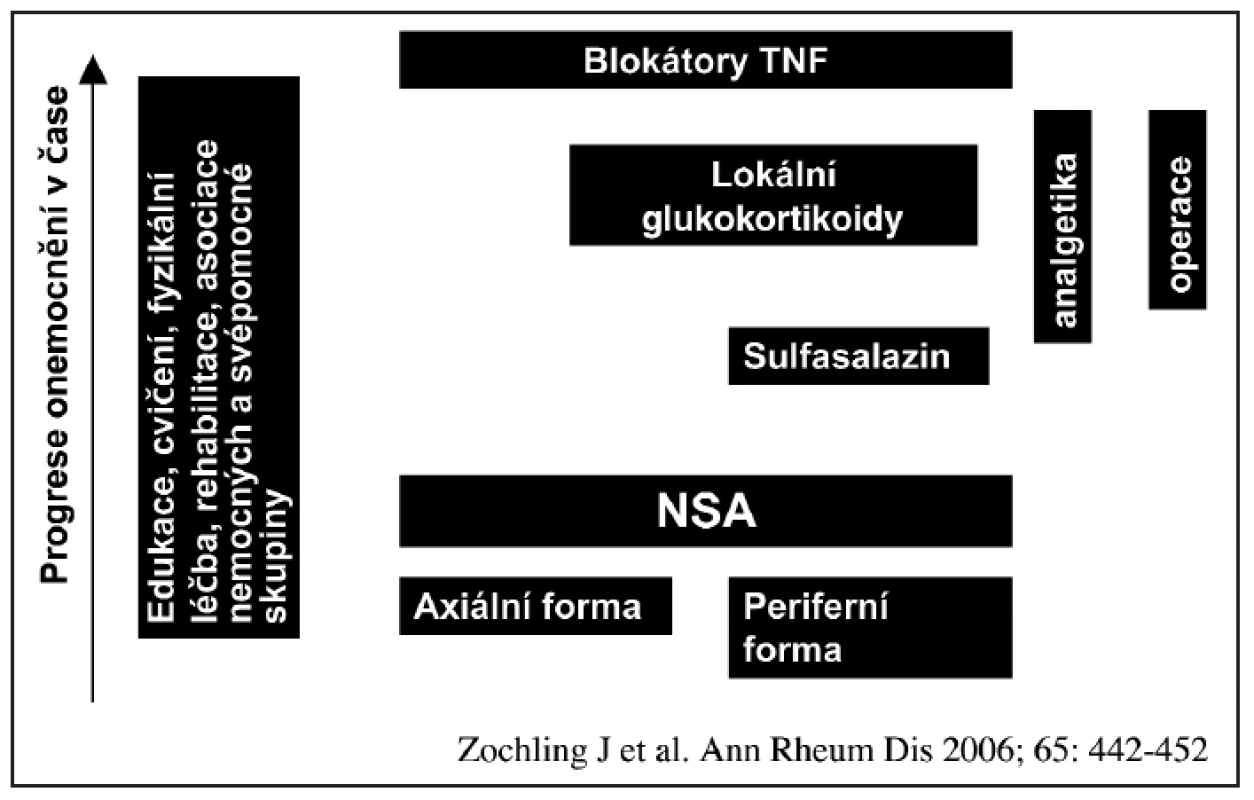
Kritéria České revmatologické společnosti v principu vycházejí z nově publikovaných Doporučení ASAS / EULAR. Navíc je zde uvedeno kritérium o laboratorní aktivitě nemoci.
Základními pilíři úspěšné léčby AS jsou časná a přesná diagnostika, vyhodnocení všech klinických manifestací onemocnění, časná intenzivní léčba a to včetně aplikace anti TNF preparátů. Podobně jako v konceptu Treat to target u revmatoidní artritidy je doporučeno monitorování aktivity nemoci v pravidelných intervalech, číselné vyhodnocování účinnosti léčby a adjustace léčby v případě nedostatečného efektu.
Tato práce vznikla na základě Výzkumných záměrů MZO 00023728
Prof. MUDr. Karel Pavelka
Revmatologický ústav Praha
Na Slupi 4
128 50 Praha 2
e-mail: pavelka@revma.cz
Sources
1. Sieper J, Rudwaleit M, Khan MA, et al.: Concepts and epidemiology of spondylarthritis. Best Pract Res Clin Rheumatol 2006; 20: 401-17.
2. Zochling J, van der Heide D, Burgos-Vargas R, et al.: ASA/EULAR recommendations for the management of ankylosing spondylitis. Ann Rheum Dis 2006; 65: 442-52.
3. Braun J, van der Berg R, Baraliakos X, et al.: 2010 update of the ASAS/EULAR recommendations for the management of ankylosing spondylitis. Ann Rheum Dis 2011; 70: 896-904.
4. Pavelka K, Pavelka K, Štolfa J, Vencovský J.: Doplněk standardních léčebných postupů u ankylozující spondylitidy. Čes Revmatol 2004; 12, 1:30-35.
5. van der Linden S, Valkenburg HA, Cats A: Evaluation of diagnostic criteria for ankylosing spondylitis. A proposal for modification of the New York Criteria. Arthritis Rheum 1984; 27: 361-368.
6. Rudwaleit M, van der Heide D, Landewe R: Development of ASAS for axial spondylarthritis, validation of final section. Ann Rheum Dis 2009; 68: 777-783.
7. Vander Cruysen B, Ribbens C, Boonen A, et al: The epidemiology of ankylosing spondylitis and commencement of anti TNF therapy in daily rheumatology practise. Ann Rheum Dis 2007; 66: 1072-7.
8. Pavelka K. Osteoporóza u spondylartritid. Osteologický bulletin 2010;15(2):51-56.
9. Peters MJL, Symmons DPM, Ma Carey D, et al.: EULAR evidence –based recommendations for cardiovascular risk management in patients with rheumatoid arthritis and other forms of inflammatory arthritis. Ann Rheum Dis 2010; 69: 325-331.
10. Garret S, Jenkinson T, Kennedy LG, et al.: A new approach to define disease activity in ankylosing spondylitis: the Bath Ankylosing Spondylitis Disease Activity Index. J Rheumatol 1994; 21: 2286-91.
11. Sieper J, Rudwaleit M, Baraliakos X, et al.: The Assessment of Spondyloarthritis international society (ASAS) handbook: a guide to asses spondylarthritis. Ann Rheum Dis 2009; 68(Suppl 2):ii1-44.
12. Dagfinrund H, Kvien TK, Hagen KB.: Physiotherapy interventions for ankylosing spondylitis. Cochrane Database Syst Rev 2008; 1: CD002822.
13. Sieper J, Haibel H, Mielants H. Management of spondylarthritis. In: EULAR compendium of rheumatic diseases. Ed. J Bjilsma, BMJ group, London 2010; 116-132.
14. Wanders A, Heide D, Landewe R, et al.: Nonsteroidal anti-inflammatory drugs reduce radiographic progression in patients with ankylosing spondylitis: a randomized clinical trial. Arthritis Rheum 2005; 52: 1756-65.
15. Ofman JJ, Mac Lean CH, Straus WL, et al.: A metaanalysis of severe upper gastrointestinal complications of nonsteroidal anti-inflammatory drugs. J Rheumatol 2002; 29:804-812.
16. Kearnay PM, Baigent C, Godwin C, et al.: Do selective cyclo-oxygenase inhibitors and traditional non-steroidal anti-inflammatory drugs increase the risk of atherotrombosis. Metaanalysis of randomised trials. BMJ 2006; 332: 1302-8.
17. EMEA/CHMP/410051/2006
18. Chen J, Liu C: Sulfasalazine for ankylosing spondylitis. Ann Rheum Dis 2011; 70: 249-251.
19. Braun J, van der Horst-Bruinsma IE, Huang F, et al: Clinical efficacy and safety of etanercept verus sulfasalazine in ankylosing spondylitis patients: a randomized double blind study (ASCEND Trial). Arthritis Rheum Online.10 January 2011.doi 10.1002/art.30223
20. Chen J, Lin J: Methotrexate for ankylosing spondylitis: Cochrane Database Syst Rev 2006; 4: CD 004524.
21. Heibel H, Brandt HC, Song IH: No efficacy of subcutaneous methotrexate in active ankylosing spondylitis.: a 16-week open label trial. Ann Rheum Dis 2007; 66: 419-21.
22. Braun J, Landewe R, Herrmann KG, et al: ASSERT Study Group. Major reduction in spinal inflammation in patients with ankylosing spondylitis after treatment with infliximab. Results of multicenter, randomized, double blind, placebo controlled magnetic resonance imaging study. Arthritis Rheum 2006; 54: 1646-52.
23. van der Heide D, Sieper J, Maksymowych W, et al: 2010 update of the international ASAS recommendations for the use of anti-TNF agents in patients with axial spondylarthritis. Ann Rheum Dis 2011; 70: 905-908.
24. Barkham N, Keen HI, Coates LC, et al: Clinical and imaging efficacy of infliximab in HLA B 27 positive patients with magnetic resonance imaging – determined early sacroiliitis. Arthritis Rheum 2009; 60: 946-54.
25. Heiberg MS, Koldingsnes W, Mikkelsen K, et al: The comparative one year performance of anti–tumor necrosis factor alfa drugs in patients with rheumatoid arthritis, psoriatic arthritis, and ankylosing spondylitis. Results from a longitudinal, observational, multicenter study. Arthritis Rheum 2008; 59: 234-40.
26. Pavelka K. Long-term efficacy and safety of anti-TNF therapies in ankylosing spondylitis, experiences from nation-wide registry ATTRA. Hungarian Rheumatology 2010;51: str.154 (O11).
27. Gomez Reino JJ, Carmona L, BIOBADASER Group. Switching TNF antagonists in patients with chronic arthritis: an observational study of 488 patients over a four-year period. Arthritis Res Ther 2006;8:R29/doi:10.11865/ar1881.
28. Braun J, Baraliakos X, Listing J, et al: Decreased incidence of anterior uveitis in patients with ankylosing spondylitis treated with the anti–tumor necrosis factor agents infliximab and etanercept. Arthritis Rheum 2005; 52: 2447-51.
29. Pavelka K, Vencovský J. Doporučení České revmatologické společnosti pro léčbu revmatoidní artritidy. Čes Revmatol 2010; 4: 182-191.
30. Vander Cruyseen B, Muňoz- Gomariz E, Font P, et al: ASPECT-REGISPONSER-RESPONDIA working group. Hip involvement in ankylosing spondylitis: epidemiology and risk factors associated with hip replacement Surgery, Rheumatology (Oxford) 2010; 49: 73-81.
31. Urbanová Z, Gatterová J, Vavřík P, Pavelka K: Náhrady kyčelních kloubů totální endoprotézou u nemocných s ankylozující spondylitidou. Čas Lék čes 131, 1992; 19: 600-603.
Labels
Dermatology & STDs Paediatric rheumatology RheumatologyArticle was published in
Czech Rheumatology

2012 Issue 1
Most read in this issue
- Czech Rheumatological Society recommendations for the treatment of ankylosing spondylitis
- Accurate diagnosis of various forms of renal osteopathy in chronic kidney disease - mineral and bone disorder
- Czech Rheumatological Society recommendations for the treatment of psoriatic arthritis
- Immunogenetic and hormonal markers of predisposition to systemic rheumatic diseases - particularly systemic lupus erythematosus



