-
Medical journals
- Career
Ruptura šlachy m. tibialis posterior u pacientů s revmatoidní artritidou
Authors: S. Popelka; P. Vavřík; R. Hromádka; V. Barták; A. Sosna
Authors‘ workplace: 1. ortopedická klinika 1. LF UK, FN Motol
Published in: Čes. Revmatol., 18, 2010, No. 4, p. 176-180.
Category: Original Papers
Overview
Cíl:
Cílem práce je upozornit na význam úponu šlachy m. tibailis posterior na funkci nohy. Šlacha m. tibialis posterior je důležitým stabilizátorem přednoží. Při její dysfunkci dochází k nestabilitě nohy v kloubu talonavikulárním a kalkaneokuboidním. Dochází k poklesu podélné klenby nožní, pata se stáčí do valgozity.Soubor a metodika:
Na naší klinice jsme od roku 2002–2009 léčili 11 pacientů s příznaky ruptury šlachy m. tibialis posterior. U těchto pacientů jsme před operací prováděli MRI vyšetření nohy se zaměřením na šlachu m. tibialis posterior. Při operaci jsme revidovali šlachu m. tibialis posterior. V 9 případech jsme nalezli kompletní rupturu šlachy m. tibialis posterior, ve 2 případech byla šlacha výrazně tenká a destruovaná revmatickým procesem. V těchto případech jsme volili izolovanou talonavikulární artrodézu. U jedné pacientky byla zjištěna ruptura šlachy m. tibialis posterior včas a byla možná její transosální sutura do os naviculare pedis.Výsledky:
Na naší klinice jsme od roku 2002 do roku 2008 odoperovali 11 pacientů (10 žen a 1 muže). Průměrný věk v době operace byl 46,9 let. Hodnotili jsme subjektivní obtíže pacienta. Téměř všichni pacienti hodnotí operaci dobře. 10 pacientů je prakticky bez obtíží, u jednoho pacienta přetrvávají lehké bolesti v oblasti dorza nohy. Kitaoka Hindfoot score bylo 49,6 před operací a 89,6 po operaci. Z komplikací došlo u jedné pacientky k povrchovému zánětu v oblasti operační rány. U všech pacientů došlo ke zhojení artrodézy, pouze u jedné pacientky došlo k prodlouženému hojení artrodézy.Závěr:
Včasné rozpoznání a včasná operační léčba zajistí stabilitu nohy a zabrání větší deformitě nohy, která by si již vyžádala větší operační výkon.Klíčová slova:
revmatoidní artritida, m. tibialis posterior, deformita nohy, pes planovalgusÚvod
Postižení nohy u pacientů s revmatoidní artritidou je velice časté. Může být postižena až v 90 % případů. Někdy může být postižena jako první a typické deformity mohou být i prvním příznakem choroby. Subtalární klouby jsou postiženy mnohem častěji než kloub hlezenní (1, 2). Při postižení subtalárních kloubů dochází k poklesu podélné klenby nožní. Chůze je velice bolestivá, nošení standardní obuvi je téměř nemožné. Celé přednoží a pata se stáčí do valgozity, pacient došlapuje na mediální část nohy, os naviculare pedis se stáčí mediálně a plantárně (2, 3).
Velice důležitou strukturou na mediální straně nohy je šlacha m. tibialis posterior (4, 5). Šlacha m. tibialis posterior se upíná svým hlavním úponem na os naviculare pedis. Odtud se ještě rozděluje její úpon na tři části – distální, mediální a zadní. Distální úpon jde k mediální části os cuneiforme a os cuboideum. Mediální úpon jde k bazím metatarzů a zadní část jde k sustentaculum tali calcanea a k plantárnímu kalkaneárnímu ligamentu (obr. 1). Tato šlacha je důležitým stabilizujícím prvkem celého přednoží a podélné klenby nožní.
Image 1. Anatomická studie úponu šlachy m. tibialis posterior na os naviculare pedis. 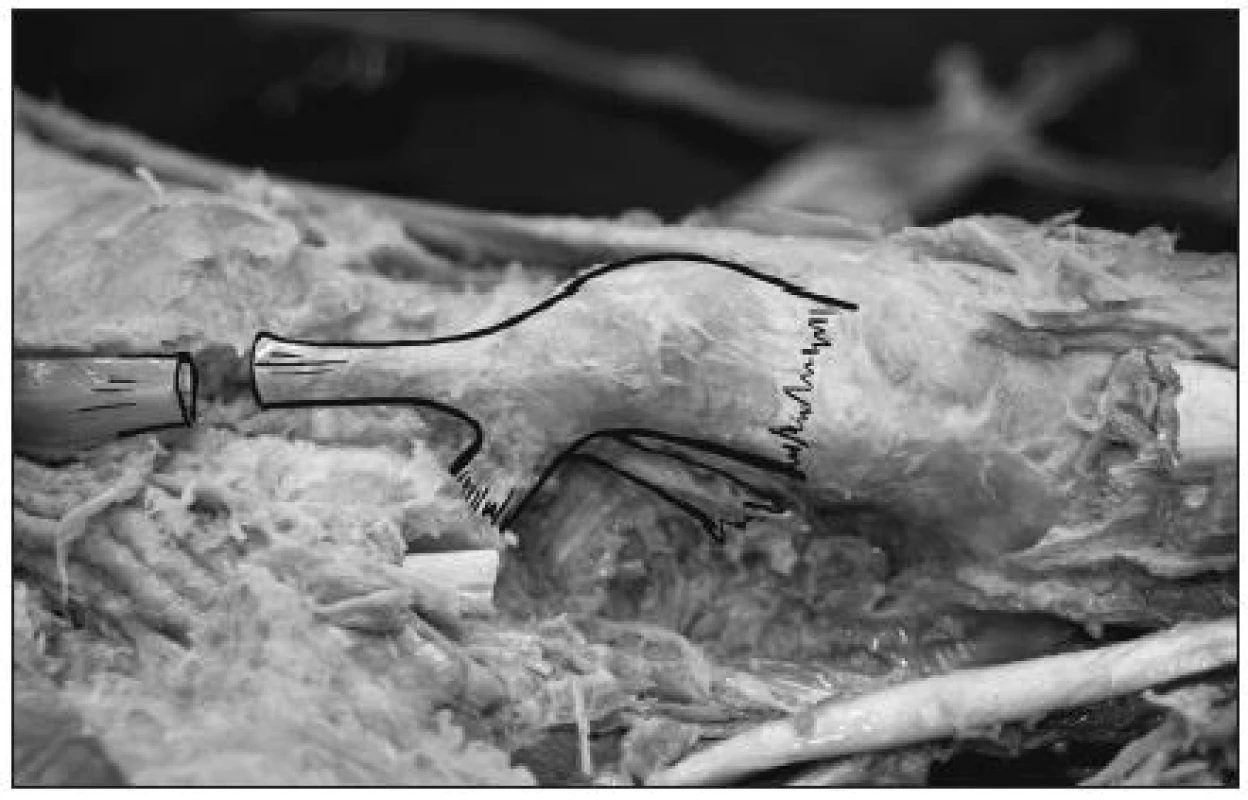
U pacientů s revmatoidní artitidou může dojít k zánětu šlachy m. tibialis posterior (obr. 2) nebo k artritidě talonavikulárního kloubu a následkem může být ruptura této šlachy s rozvojem planovalgózní deviace nohy (6, 7) (obr. 3). Ruptura šlachy není častá, ale při rychlé progresi planovalgózní deviace nohy bez rtg známek kostní destrukce kloubů nohy je nutné na možnost ruptury této šlachy myslet.
Image 2. Synovialitida šlachy m. tibialis posterior. 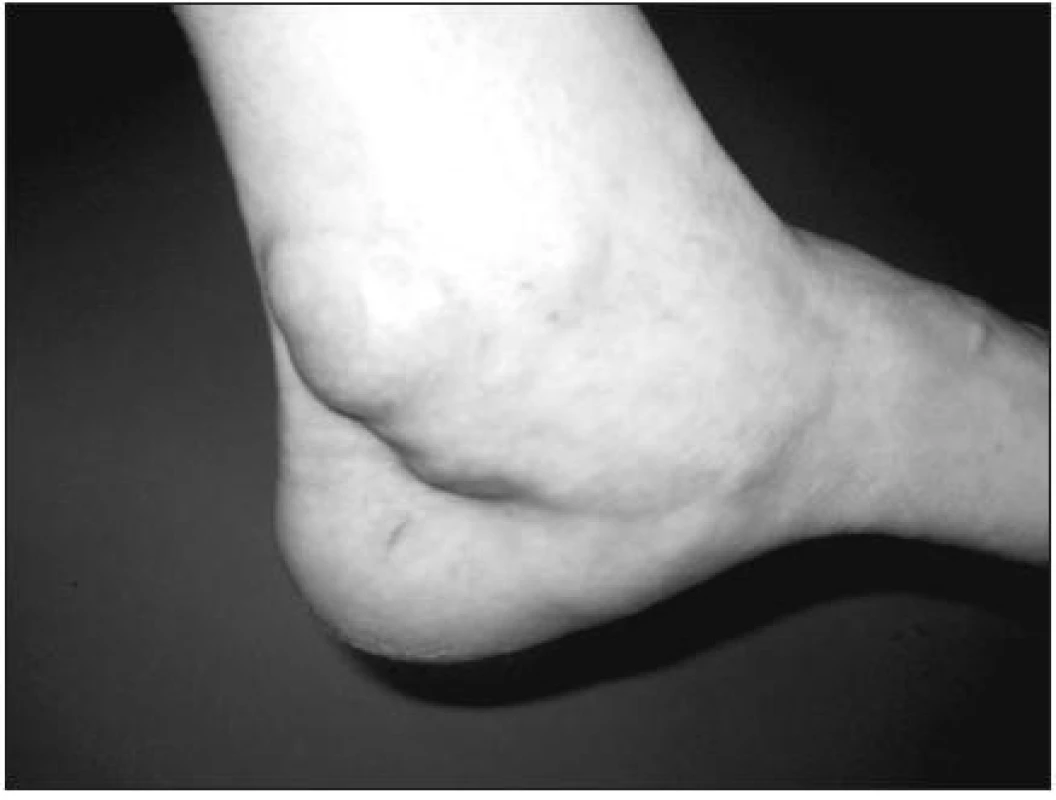
Image 3. Levostranná planovalgózní deviace nohy, známky ruptury šlachy m. tibialis posterior. 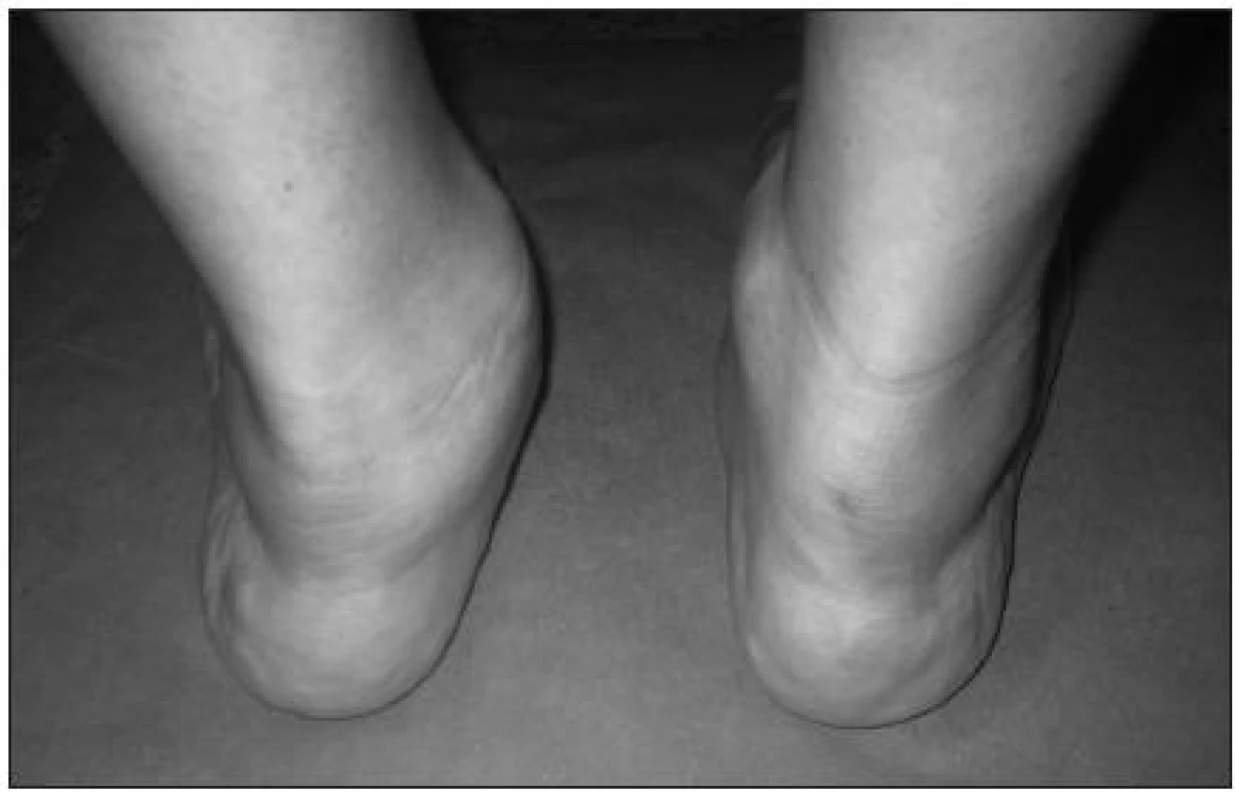
Soubor a metodika
Na naší klinice jsme od roku 2002–2009 léčili 11 pacientů s příznaky ruptury šlachy m. tibialis posterior.
U všech pacientů se jednalo o planovalgózní deformitu nohy. Pacienti měli bolesti na dorzu nebo na mediální straně nohy. Při zatížení došlapovali na vnitřní hranu nohy. Na rentgenovém snímku nebyly přítomny velké známky artritidy talonavikulárního kloubu.
U těchto pacientů jsme se zaměřili na šlachu m. tibialis posterior. Vlivem revmatického zánětu může dojít k její částečné nebo úplné ruptuře. U pacientů byly patrné klinické známky dysfunkce šlachy m. tibialis posterior (8, 9, 10, 11). Valgózní deviace paty, prominence mediálního okraje nohy. V odlehčení je nejčastěji tvar nohy normální. Speciálním testem ke zjištění funkce šlachy m. tibialis posterior je tzv. heel rise test. V zatížení je pata ve valgózním postavení. Při stoji na špičkách při správné funkci m. tibialis anterior dochází ke korekci valgózní deviace paty. Při dysfunkci této šlachy pata zůstává ve valgózním postavení (obr. 4a, b).
Image 4. <strong>a)</strong> v zatížení patrná vpravo valgózní deviace paty a planovalgózní postavení nohy, <strong>b)</strong> při stoji na špičkách nedochází ke korekci valgózní deviace paty – známky dysfunkce šlachy m. tibialis posterior. 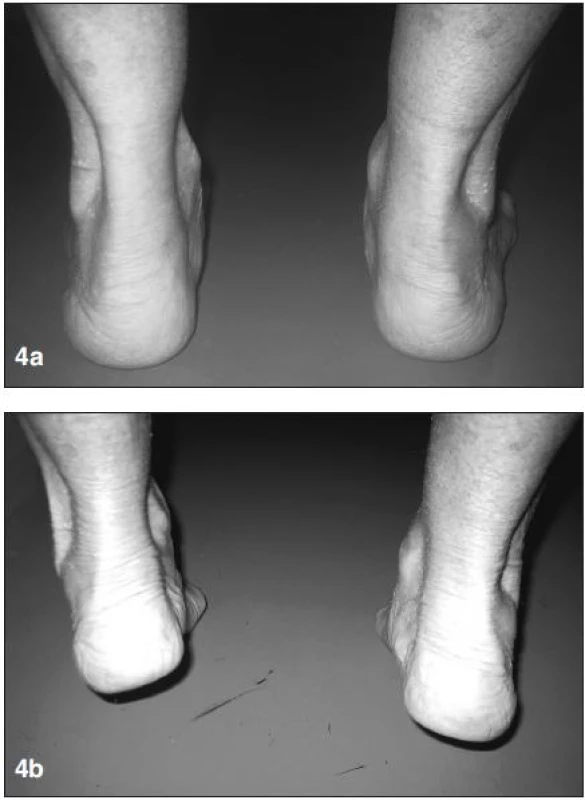
U těchto pacientů jsme před operací prováděli MRI vyšetření nohy se zaměřením na šlachu m. tibialis posterior (obr. 5).
Image 5. Magnetická rezonance – TP – prasklá šlacha m. tibialis posterior. 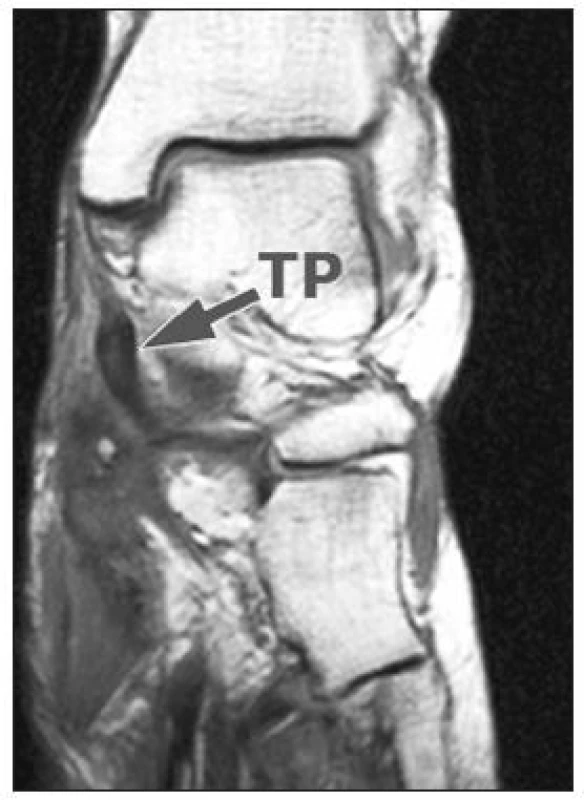
Operace byly provedeny v celkové anestezii, pouze v jednom případě v blokové anestezii nohy na přání pacientky (12, 13). Používáme mediální podélný přístup u talonavikulárního kloubu. Při operaci jsme revidovali šlachu m. tibialis posterior. Při kompletní ruptuře šlachy již většinou není možná její sutura, neboť části šlachy jsou retrahované a konce šlachy jsou poškozené zánětem. V těchto případech jsme volili izolovanou talonavikulární artrodézu. Při této artrodéze dojde ke stabilizaci mediální části nohy a zabrání se pokračující planovalgózní deviaci nohy. U jedné pacientky byla zjištěna ruptura šlachy m. tibialis posterior včas a byla možná její transosální sutura do os naviculare pedis, kde je její šlachový úpon.
Talonavikulární kloub jsme při artrodéze fixovali v 7 případech 2 paměťovými skobkami (obr. 6 a,b,c) a ve 2 případech kombinací šroubu a paměťové skoby, v jednom případě 2 šrouby a u jedné pacientky se podařilo provést suturu šlachy.
Image 6. <strong>a)</strong> peroperační snímek – talonavikulární kloub, prasklá šlacha m. tibialis posterior, <strong>b)</strong> fixace kloubu 2 paměťovými skobkami, <strong>c)</strong> rtg snímek nohy po zhojené artrodéze talonavikulárního kloubu, fixace 2 paměťovými skobkami. 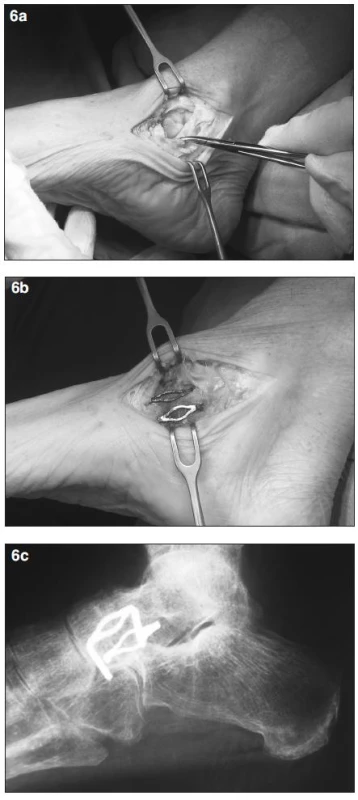
Po operaci přikládáme sádrovou fixaci na 4–6 týdnů. Po sejmutí sádry následuje rehabilitace. Chůze nejprve s částečným zatěžováním operované končetiny, plné zatěžování je možné za 2–3 měsíce od operace.
Výsledky
Na naší klinice jsme od roku 2002 do roku 2008 odoperovali 11 pacientů (10 žen a 1 muže) (tab. 1). Průměrný věk v době operace byl 46,9 let. Pravá noha byla operována v 7 případech, levá noha ve 4 případech. V 9 případech jsme nalezli kompletní rupturu šlachy, ve 2 případech byla šlacha výrazně tenká a destruovaná revmatickým procesem (tab. 2). Žádný z těchto pacientů neměl před rupturou šlachy m. tibialis posterior proveden obstřik depotním glukokortikoidem ani nebral vyšší dávky perorálních kortikoidů, než je obvyklé pro pacienty s revmatoidní artritidou. Pacienty jsme hodnotili v roce 2009 (1–7 let po operaci, průměrně 4,5 let). Hodnotili jsme subjektivní obtíže pacienta. Téměř všichni pacienti hodnotí operaci dobře. 10 pacientů je prakticky bez obtíží, u jednoho pacienta přetrvávají lehké bolesti v oblasti dorza nohy. Kitaoka Hindfoot score (14) bylo 49,6 před operací a 89,6 po operaci. Z komplikací došlo u jedné pacientky k povrchovému zánětu v oblasti operační rány. Po perorální antibiotické terapii došlo ke zhojení. U všech pacientů došlo ke zhojení artrodézy, u jedné pacientky jsme zaznamenali prodloužené hojení artrodézy, kdy ke zhojení došlo za 5 měsíců po operaci.
Table 1. Soubor pacientů – 2002–2008. 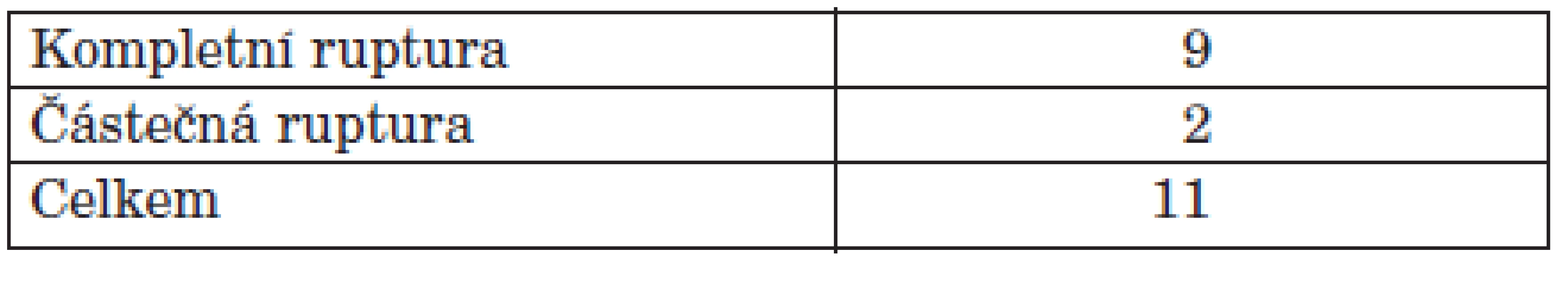
Table 2. Postižení šlachy m. tibialis posterior. 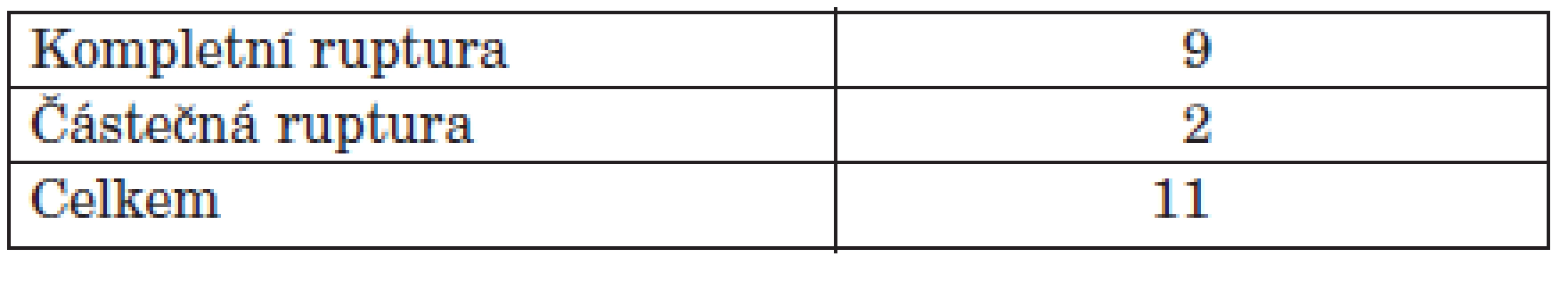
Na rentgenovém snímku jsme posuzovali, zda došlo k rozvoji artritidy i na ostatních kloubech nohy a progresi deformity. Zatím jen u jednoho pacienta došlo k progresi a postižení i ostatních kloubů – talokalkaneárního a kalkaneokuboidního (za 5 let po operaci).
Diskuse
Noha je u pacientů s revmatoidní artritidou postižena velice často, jak uvádí řada autorů (1, 2, 3, 15, 16). Někdy se může jednat i o první příznak revmatoidní artritidy. Prvním příznakem bývá bolest a postupný rozvoj deformity přednoží (17, 18).
V souboru našich pacientů jsme se zaměřili na šlachu m. tibialis posterior. Kompletní rupturu šlachy m. tibialis posterior jsme nalezli u 9 pacientů. U 2 pacientů byla šlacha nefunkční v důsledku částečné ruptury. U těchto pacientů při klinickém vyšetření byly patrné známky dysfunkce šlachy (8). Jednalo se vždy o rupturu šlachy v blízkosti jejího úponu na os naviculare pedis (19). V těchto případech bylo vždy výrazně uvolněno kloubní pouzdro talonavikulárního kloubu.
Při revmatoidní artritidě je často postižen talonavikulární kloub. Dobré výsledky s izolovanou artrodézou talonavikulárního kloubu u pacientů s revmatoidní artritidou uvádí řada autorů (20, 21, 22, 23). V 95 % uvádějí výborné výsledky po této izolované artrodéze.
K fixaci artrodézy je používán různý osteosyntetický materiál. V našem souboru jsme použili v 7 případech 2 paměťové skoby, ve 2 případech kombinaci paměťové skoby a šroubu a v jednom případě jsme použili fixaci 2 šrouby. Někteří autoři používají kortikospongiózní štěp z lopaty kosti kyčelní s fixací šrouby nebo skobami (15, 24, 25). V našem souboru jsme štěp použít nemuseli.
Včasně provedená izolovaná talonavikulární artrodéza je prevencí další deviace přednoží a postižení dalších kloubů. Je nutné jí provádět v časných stadiích, kdy vada je flexibilní a noha se dá korigovat do neutrálního postavení. U fixované deformity je již nutná trojí déza subtalárních kloubů (1).
Elboar (15) hodnotil efekt této izolované artrodézy na rozvoj změn i na ostatních kloubech nohy. Nenalezl souvislost mezi dézou talonavikulárního kloubu a progresí změn na ostatních kloubech nohy. V našem souboru u těchto pacientů k progresi deformity nedošlo, ale jsme si vědomi, že výsledky jsou zatím krátkodobé.
Výskyt pakloubu je v literatuře uváděn od 3 do 5 % (16, 20, 26, 27, 28). Rozvoj pakloubu u talonavikulární artrodézy je častější, než u talokalkaneární artrodézy. U artrodézy talokalkaneárního kloubu je resekovaná plocha větší a je kolmá na směr zatěžování. Naopak u talonavikulárního kloubu je situace horší. Kontaktní plocha je daleko menší a působí zde nevýhodné střižné síly (29, 30). V našem souboru jsme pakloub nenalezli, jen v jednom případě došlo k prodlouženému hojení artrodézy.
Závěr
U pacientů s revmatoidní artritidou, kdy dojde k ruptuře šlachy m. tibialis posterior, se zhoršuje biomechanická situace v talonavikulárním a kalkaneokuboidním kloubu. Včasné rozpoznání a včasná operační léčba zajistí stabilitu nohy a zabrání větší deformitě nohy, která by si již vyžádala větší operační výkon.
Doc. MUDr. Stanislav Popelka, CSc.
1. ortopedická klinika 1 LF UK
FN Motol
V úvalu 84
150 00 Praha 5
Sources
1. Cracchiolo A. Rheumatoid Arthritis. Clin Orthop 1997; 340 : 58-68.
2. Popelka S, Vavřík P. Chirurgická léčba deformit nohy a hlezna u pacientů s revmatoidní artritidou. Čes Revmatol 2003; 11 : 20-25.
3. Popelka S, Vavřík P. Revmatochirurgie nohy a hlezna. StudiaGeo, Praha, 2005.
4. Fernandes R, Aguiar R, Trudell D, Resnick D. Tendons in the planta aspect of the foot: MR imaging and anatomic correlation in cadavers. Skeletal radiology 2007; 36 : 115-122.
5. Pastore D, Dirim B, Wangwinyuvirat M, Belentani CL, Haghighi P, Trudell DJ, Cerri GG, Resnick DL. Complex distal insertions of the tibialis posterior tendon: detailed anatomic and MR imaging investigation in cadavers. Skeletal radiology 2008; 37 : 849-855.
6. Johnson KA. Tibialis posterior tendon rupture. Clinical Orthop 1983; 17 : 140-147.
7. Mann RA, Thompson FM. Rupture of the posterior tibial tendon causing flat foot. Surgical treatment. J Bone Joint Surg 1985; 67-A: 556-561.
8. Hintermann B. Tibialis posterior dysfunction: a review of the problem and personal experience. Foot and Ankle Surgery 1997; 3 : 61-70.
9. Funk DA, Cass JR, Johnson KA. Acquired adult flat foot secondary to posterior tibial-tendon patology. J Bone Joint Surg 1986; 68-A: 95-102.
10. Kulik K, Pomrantz AB, Burnfield JM, Reischl SF, Mais-Requejo S, Thordarson BD, Smith RW. Non-operative management of posterior tibialis tendon dysfunction: design of a randomized clinical trial. BMC Musculoskeletal Disorders 2006; 7 : 49.
11. Flemister AS, Seville CG, Houck J. The relationship between Ankle, hindfoot and forefoot position and posterior tibial musle excursion. Foot Antle Int 2007; 28 : 448-455.
12. Hromádka R, Barták V, Popelka S, Jahoda D, Pokorný D, Sosna A. Bloková anestezie nohy provedená ze dvou kožních vpichů (anatomická studie). Acta chir Orthop Traum čech 2009; 76 : 104-109.
13. Hromádka R, Barták V, Popelka S, Pokorný D, Jahoda D, Sosna A. Ankle Block Implemented Through Two Skin Punctures. Foot and Ankle International 2010; 31 : 619-623.
14. Kitaoka HB, Alexander IL, Adelaar RS, Nunley JA, Myerson MS. Clinical Raiting Systems for the Ankle, Hindfoot, Midfoot, Hallux and Lesser Toe. Foot Ankle Int 1994; 15 : 349-353.
15. Elboar JE, Thomas WH, Weinfeld MS, Potter TA. Talonavicular Arthrodesis for Rheumatoid Arthritis of the Hindfoot. Orthop Clin of North America 1976; 7 : 821-826.
16. Miehlke W, Gschwend N, Rippstein P, Simmen BR. Compression Arthrodesis of the Rheumatoid Ankle and Hindfoot. Clin Orthop 1997; 340 : 75-86.
17. Popelka S, Vavřík P, Hromádka R, Sosna A. Lapidus procedure in Patients with Rheumatoid Arthritis – Short-Term Results. Z Orthop Unfall 2008; 146 : 80-85.
18. Popelka S, Vavřík P, Hromádka R, Sosna A. Naše zkušenosti s operací podle Lapiduse u pacientů s hallux valgus. Acta chir Orthop Traum čech 2008; 75 : 271-276.
19. Frey C, Shereff M, Greenidge N. Vascularity of the posterior tibial tendon. J Bone Joint Surg 1990; 72-A: 884-888.
20. Kindsfater K, Wilson MG, Thomas WH. Management of the Rheumatoid Hindfoot With Special Reference to Talonavicular Arthrodesis. Clin Orthop 1997; 340 : 69-74.
21. Miyamoto N, Senda M, Hamada M, Katayama Y, Kinosita A, Uchida K, Inoue H. Talonavicular Joint Abnormalities and Walking Ability of Patiens with Rheumatoid Arthritis. Acta Medica Okayama 2004; 58 : 85-90.
22. Rammelt S, Marti RK, Zwipp H. Arthrodesis of talonavicular joint. Orthopäde 2006; 35 : 428-434.
23. Popelka S, Hromádka R, Vavřík P, Štursa P, Pokorný D, Jahoda D, Sosna A. Isolated talonavicular arthrodesis in patients with rheumatoid arthritis of the foot and tibialis posterior tendon dysfunction. BMC Musculoskeletal Disorders 2010; 11 : 38.
24. Carl HD, Pfander D, Weseloh G, Swoboda B. Talonavicular Arthrodesis for the Rheumatoid Foot. Zeitschrift für Rheumatologie 2006; 65 : 633-6 : 638-9.
25. Harper MC, Tisdel CL. Talonavicular Arthrodesis for the painful adult acquired flatfoot. Foot Ankle Int 1996; 17 : 658-661.
26. Ljung P, Kaij J, Knutson K, Pettersson H, Rydholm U. Talonavicular Arthrodesis in the Rheumatoid Foot. Foot Ankle 1992; 13 : 313-316.
27. Chen CH, Juany PJ, Chen TB, Cheby YM, Lin SY, Chiang HC, Chen LC. Isolated Talonavicular Arthrodesis for talonavicular Arthritis. Foot Ankle Int 2001; 22. 633-636.
28. Chiodo CP, Martin T, Wilson MG. A Technique for Isolated Arthrodesis for Inflammatory Arthritis of the Talonavicular Joint. Foot Ankle Int 2000; 21 : 3 07-310.
29. Suckel A, Miller O, Herberts T, Langenstein P, Reize P, Wolker N. Talonavicular Arthrodesis or Triple Arthrodesis – Peak Pressure in the Adjacent joints measured in 8 cadaver specimen. Acta Orthopaedica 2007; 78 : 595-597.
30. Suckel A, Miller O, Herberts T, Wolker N. Changes in Chopart joint load following tibiotalar arthrodesis: in vitro analysis of 8 cadaver specimen in a dynamic model. BMC Musculoskeletal Disorders 2007; 8 : 80.
Labels
Dermatology & STDs Paediatric rheumatology Rheumatology
Article was published inCzech Rheumatology

2010 Issue 4
Most read in this issue- Plicní postižení u systémových onemocnění pojiva
- Ruptura šlachy m. tibialis posterior u pacientů s revmatoidní artritidou
- Doporučení České revmatologické společnosti pro léčbu revmatoidní artritidy
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

