-
Medical journals
- Career
Utilizace zdravotní péče a náklady pacientů s revmatoidní artritidou léčených TNF-α inhibitory v České republice
: L. Šedová 1; J. Skoupá 2; V. Černá 2
: Revmatologický ústav Praha, 2Pharma Projects s. r. o. 1
: Čes. Revmatol., 17, 2009, No. 2, p. 74-77.
: Original Papers
U revmatoidní artritidy představují dle světové literatury roční náklady na pacienta cca 10 000 USD, přičemž dominují nepřímé náklady. Tato studie se zabývá jako jedna z prvních nákladovou analýzou v oblasti této choroby v České republice. Na souboru 113 pacientů splňujících předpoklady pro biologickou léčbu byl proveden rozbor utilizace zdravotní péče za poslední rok a porovnán poměr mezi přímými a nepřímými náklady. Práce potvrzuje v řadě ukazatelů zahraniční výsledky o snížené utilizaci zdravotní péče pacienty, kteří užívají TNF-α inhibitory.
Klíčová slova:
revmatoidní artritida, biologická léčba, nákladová efektivita, přímé a nepřímé nákladyÚvod
Revmatoidní artritida je chronické systémové revmatické onemocnění, které významnou měrou ovlivňuje životy pacientů. Destrukce kloubů a funkční disabilita charakteristická pro revmatoidní artritidu jsou spojovány s výraznou morbiditou a akcelerovanou mortalitou. Navíc onemocnění představuje ekonomickou zátěž pro zdravotní i sociální systémy. Řada zahraničních ekonomických studií se zabývá vyčíslením ročních nákladů na revmatoidní artritidu. Roční náklady uváděné v literatuře obvykle přesahují 10 000 USD, přičemž nepřímé náklady dominují a často dosahují násobků nákladů zdravotních (1). Náklady ovlivňuje nejen závažnost a stadium choroby, ale i zvolená medikace.
Zejména zavedení TNF-α inhibitorů do léčebných schémat vede zdravotní pojišťovny k obavám o nadměrné zvýšení nákladů při této péči. Zahraniční propočty nákladové efektivity ukazují rozptyl inkrementálních nákladů v rozmezí 10 000 až 30 000 EUR/QALY (2, 3) a dopad na zdravotní rozpočet Anglie a Walesu na úrovni 80–110 mil. EUR (4). V České republice nebyly provedeny rozsáhlejší analýzy nákladové efektivity a nákladové studie. Pro zajištění efektivity využívaných zdrojů je použití TNF-α inhibitorů rezervováno dle doporučených postupů pro nemocné s vysokou aktivitou choroby navzdory agresivní léčbě chorobu modifikujícími preparáty (DMARDs) (5). Cílem prezentované studie je zjistit míru čerpání zdravotní péče a výši zdravotních a sociálních nákladů u pacientů s revmatoidní artritidou léčených TNF-α inhibitory v České republice.
Soubor nemocných a metody
Studie se účastnila 4 revmatologická centra, která léčí přibližně 1200 pacientů s revmatoidní artritidou (RA), z toho 140 inhibitory TNF-α. Hodnoceno bylo 113 RA pacientů, kteří se dostavili na plánované nebo neplánované vyšetření v období od září do listopadu 2007 a splňovali podmínku biologické léčby.
Lékaři retrospektivně zaznamenali utilizaci zdravotní péče související s RA v posledních 12 měsících. Dotazník zahrnoval údaje o medikaci (bez TNF-α inhibitorů), hospitalizaci, laboratorních a přístrojových vyšetřeních a chirurgických výkonech. Data o užívaných TNF-α inhibitorech, látce a dávce, nebyla zaznamenávána. Rovněž nebyly dokumentovány klinický stav a aktivita onemocnění. Pacienti byli dotazováni na pracovní zařazení, pracovní neschopnost u zaměstnaných, lázeňskou péči a rehabilitaci, domácí péči a způsob transportu do zdravotnických zařízení. Časový interval byl rovněž 12 měsíců.
Vlastní analýza byla provedena z pohledu plátce (zdravotních pojišťoven) v cenách roku 2007. Výkony byly oceněny podle platného „Seznamu zdravotních výkonů s bodovými hodnotami“ s hodnotou bodu na úrovni 1 Kč, úhrady z „Číselníku VZP“, náklady/úhrady na zdravotní pomůcky podle nabídkových ceníků distributorů. Doplatky pacientů nebyly hodnoceny.
Nepřímé náklady byly ohodnoceny průměrnou výší částečných nebo plných invalidních důchodů a platbami státu při pracovní neschopnosti (při předpokládané průměrné mzdě). Dlouhodobá ztráta produktivity (výpadek hrubého domácího produktu) u invalidních nemocných nebyla uvažována.
Výsledné náklady byly kalkulovány jako průměr na pacienta za rok.
Výsledky
Výsledná analýza zahrnovala 113 pacientů s průměrným trváním onemocnění 11,8 let. Demografie pacientů je uvedena v tabulce 1. Pacienti navštěvovali revmatologické pracoviště v průměru 4,8krát za rok (rozmezí 4,2–5,3) (tab. 1).
1. Popis hodnoceného souboru – demografie. 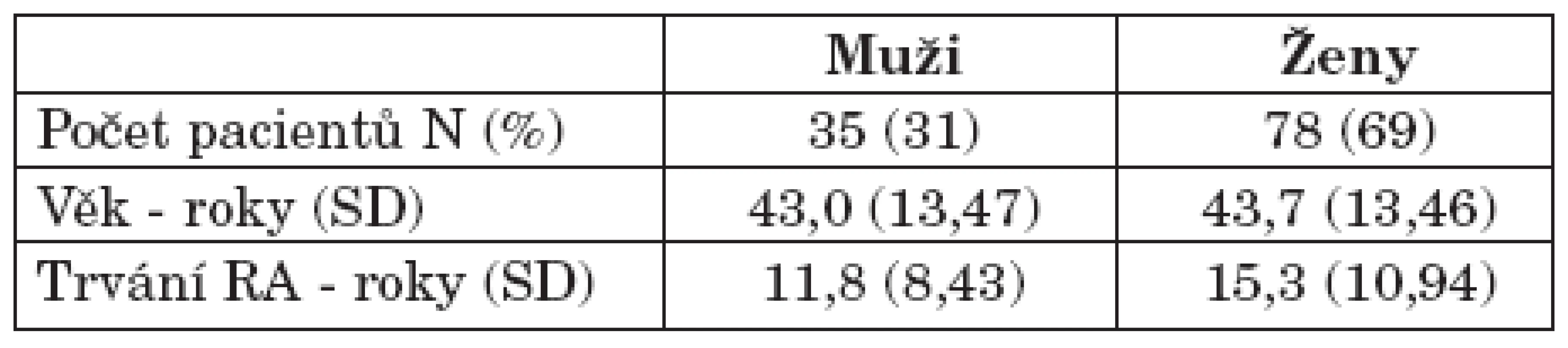
Většina pacientů užívala nesteroidní antirevmatika (77 %), perorální glukokortikoidy (57 %) a metotrexát (85 %). Ostatní DMARDs užívalo 35 % pacientů, nejčastěji užívaným dalším preparátem z této skupiny byl leflunomid u 12 % léčených. Vzhledem k vysoké míře podávání perorálních glukokortikoidů užívalo 49 % pacientů gastroprotektiva, obvykle inhibitory protonové pumpy.
Kromě návštěv revmatologů a praktických lékařů byly nejčastěji zaznamenány konzultace u ortopedů (u 46 % souboru) a pneumologů v rámci prevence TBC (ve 38 %). Všichni pacienti měli pravidelně prováděná laboratorní vyšetření, obvykle v rámci pravidelného monitoringu při léčbě inhibitory TNF-α. Ze zobrazovacích metod bylo nejčastěji prováděno rentgenové vyšetření (srdce, plíce, klouby rukou) u 96 % souboru a denzitometrie u 51 %.
V posledním roce bylo hospitalizováno 11 % léčených s průměrnou délkou hospitalizace 19,95 dní. Většina hospitalizací byla na revmatologických odděleních (celkem 187 dní), odděleních rehabilitačních (100 dní celkem) a chirurgických (62 dní). Chirurgické výkony (operace rukou, resp. nohou a náhrady kyčelního kloubu) byly zaznamenány u 5 % pacientů v souboru.
Více než třetina (36 %) osob používala pomůcky, nejčastěji se jednalo o pomůcky pro osobní hygienu (21 %) a pomůcky pro zlepšení mobility pacientů (32 %). Hrazenou rehabilitaci v posledním roce uvedlo 36 % osob v souboru. V 19 % se jednalo o ambulantní rehabilitaci (v průměru 48 procedur/rok), v 17 % lázeňský pobyt trvající v průměru 28 dní. Většina pacientů využívala osobní či veřejné dopravy pro návštěvu lékaře, hrazená domácí péče byla využívána zřídka (pouze u 3,5 % osob v průměru 20 hodin týdně).
Identický podíl pacientů byl zaměstnán a v plném invalidním důchodu (34 %), 7 % pobíralo částečný invalidní důchod, 13 % byli starobní důchodci. Ostatní v souboru různou mírou kombinovali výše uvedené pracovní zařazení. Pracující nebo zaměstnaní na částečný úvazek představovali 40 % hodnocené populace. U nich bylo v průměru 12,4 dní pracovní neschopnosti/rok (tab. 2).
2. Průměrné roční náklady na pacienta a podíl na celkových nákladech. 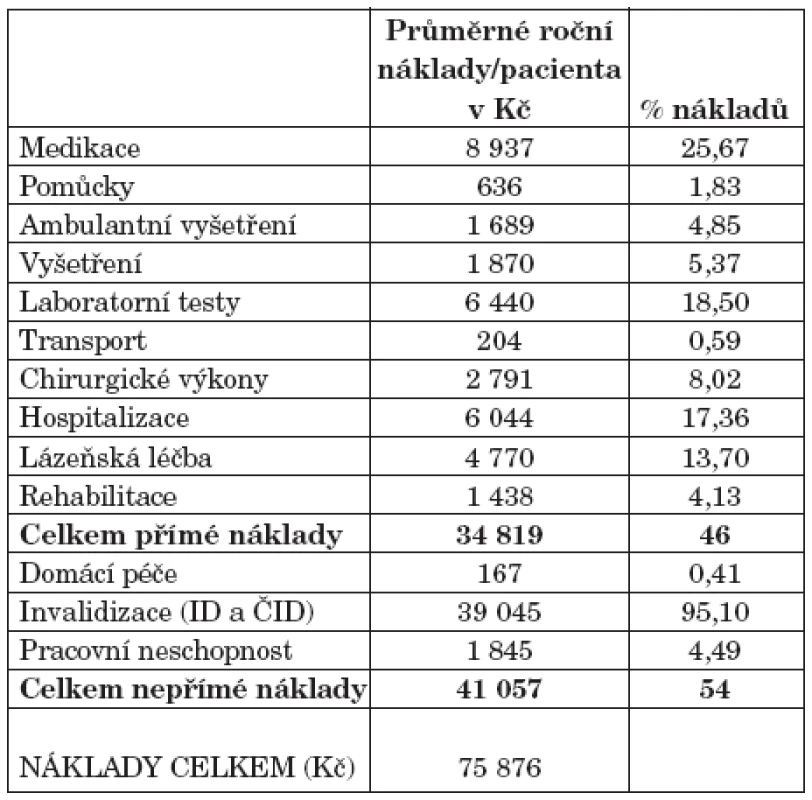
V tabulce 2 jsou uvedeny průměrné roční náklady/pacienta a jejich podíl na celkových nákladech (rozděleně na přímé a nepřímé).
Celkové průměrné náklady na pacienta a rok (bez TNF-α inhibitorů) jsou 75 876 Kč. Podíl přímých a nepřímých nákladů je 46 %, resp. 54 %. Medikace představuje, i při nezapočtení TNF-α inhibitorů, čtvrtinu přímých nákladů. Spolu s hospitalizací, náklady na laboratorní vyšetření a lázeňskou léčbu je medikace zodpovědná za 75 % přímých nákladů. V oblasti nepřímých nákladů tvoří dávky při přiznání invalidního důchodu dominantní část (95 %).
Diskuse
Nákladové studie s pacienty léčenými pouze TNF-α inhibitory jsou v literatuře vzácné, většina prací zahrnuje pacienty bez ohledu na druh léčby, případně pacienty léčené TNF-α inhibitory do studií nezařazuje (6). Francouzská studie, která hodnotila více než 1000 pacientů, odhaduje průměrné přímé roční náklady nad 4000 EUR s vysokým podílem hospitalizace (7). Nepřímé náklady byly vyšší (kolem 7000 EUR/pacienta a rok). Uvedená práce zdůrazňuje přímou úměru nákladů s aktivitou, trváním a závažností RA. K obdobným závěrům dochází i holandská nákladová studie, popisující nárůst přímých nákladů od 5000 do 8000 EUR v závislosti na délce trvání onemocnění (8). Autoři si všímají i odlišného podílu nákladů v čase. V prvních letech trvání RA tvoří konzultace a vyšetření hlavní podíl, po 10 letech trvání onemocnění se náklady přesunují do oblasti pomůcek a bytových adaptací. Velký rozdíl mezi náklady v počátečních a pozdních obdobích RA popisuje i belgická analýza (3055 vs. 10 000 EUR) (9).
Námi hodnocená populace pacientů zahrnovala nemocné s dlouhým trváním choroby (průměrná délka 14 let) a s její vysokou aktivitou (podle indikace k biologické léčbě). V časopise Rheumatology byl publikovaný článek, analyzující 34 pacientů léčených inhibitory TNF-α po dobu 44 měsíců. Autoři nalezli signifikantní redukci hospitalizací (o 55 %), snížení aplikace DMARDs a perorálních glukokortikoidů, v porovnání s obdobím před nasazením TNF-α inhibitorů (10). Tyto výsledky korespondují s našimi nálezy nízkého podílu hospitalizace (pouze u 11 % léčených) a užívání glukokortikoidů u přibližně poloviny pacientů.
I další studie publikovaná autory Kobelt et al. z roku 2004 potvrzuje snížení utilizace zdravotní péče, zejména hospitalizací, chirurgických výkonů a akutní péče u pacientů užívajících TNF-α inhibitory (10). Studie hodnotila náklady u 116 osob za 12 měsíců před a po nasazení TNF-α inhibitorů. V prvním roce došlo k poklesu utilizace zdravotní péče o 40 % hodnoceno přímými náklady. U nepřímých nákladů nebyla popsána signifikantní změna před a po iniciaci biologické léčby.
Porovnání se zeměmi západní Evropy může být zkresleno odlišnou úhradou výkonů ve srovnání se zeměmi východní a střední Evropy. Nákladová studie z Maďarska, publikovaná v roce 2007, zahrnuje pouze pacienty bez TNF-α inhibitorů (6). Přímé náklady tvořily 45 % celkových nákladů, průměrné celkové roční náklady/pacienta se pohybovaly na úrovni 4200 EUR. Námi zjištěné přímé náklady byly srovnatelné s náklady v maďarské studii (1149 vs. 1200 EUR). Nepřímé náklady byly vyšší v maďarské práci (2287 vs. 1416 EUR). Tento rozdíl lze vysvětlit odlišnou metodikou kalkulace nepřímých nákladů v obou studiích. Zatímco u českého souboru bylo v rámci sociálních nákladů kalkulováno pouze se sociálními dávkami, použili v maďarské studii metodiku zahrnující dlouhodobou ztrátu produktivity (Human Capital Method Approach). Porovnání obou prací přináší některé zajímavé aspekty. Navzdory kratšímu trvání choroby v maďarském souboru (9 let vs. 14 let) byli čeští pacienti mladší (průměrný věk: 55 let v Maďarsku vs. 43 let). Méně pacientů v maďarské studii užívalo metotrexát (45 % vs. 85 %), více nemocných jiné DMARDs (43 % vs. 35 %). Procento nemocných, kteří užívali perorálně nebo intraartikulárně glukokortikoidy bylo srovnatelné (69 % vs. 63 % v českém souboru). Signifikantně vyšší procento nemocných v maďarské studii bylo v posledních 12 měsících hospitalizováno (63 % vs. 11,5 %). Tento nález podporuje zahraniční poznatky o redukci hospitalizací při užívání TNF-α inhibitorů (11). Navzdory kratšímu trvání choroby, byl menší podíl pacientů v Maďarsku plně pracující (18 % vs. 34 %). Byť je možno, vzhledem k rozdílům populace pacientů, porovnávat maďarské a české výsledky jen nepřímo, lze pozorovat určité trendy snížené utilizace zdravotní péče při užívání TNF-α inhibitorů.
Významná korelace je ve studiích popisována mezi náklady a HAQ (health assessment questionnaire) skóre (12, 13). Čím nižší je HAQ skóre, tím nižší jsou přímé a nepřímé náklady. Náklady ve vztahu k hodnotě HAQ skóre jsou ve farmami-ekonomických studiích často používány k hodnocení farmakologických intervencí u RA. Vzhledem ke srovnatelnosti českého a maďarského zdravotního systému a porovnatelné výši přímých nákladů, lze aproximovat distribuci nákladů v závislosti na hodnotách HAQ pro obě země. Maďarský model udává variaci přímých nákladů v rozmezí od 27 % do 127 % průměrných hodnot a nepřímých nákladů od 50 do 150 % (tab. 3). Při použití tohoto modelu lze předpokládat rozptyl celkových nákladů v České republice od 33 500 Kč/pacienta a rok do 108 000 Kč/pacienta a rok (tab. 4)
3. Rozložení nákladů dle hodnot HAQ – dle Májer et al. (náklady v HUF). 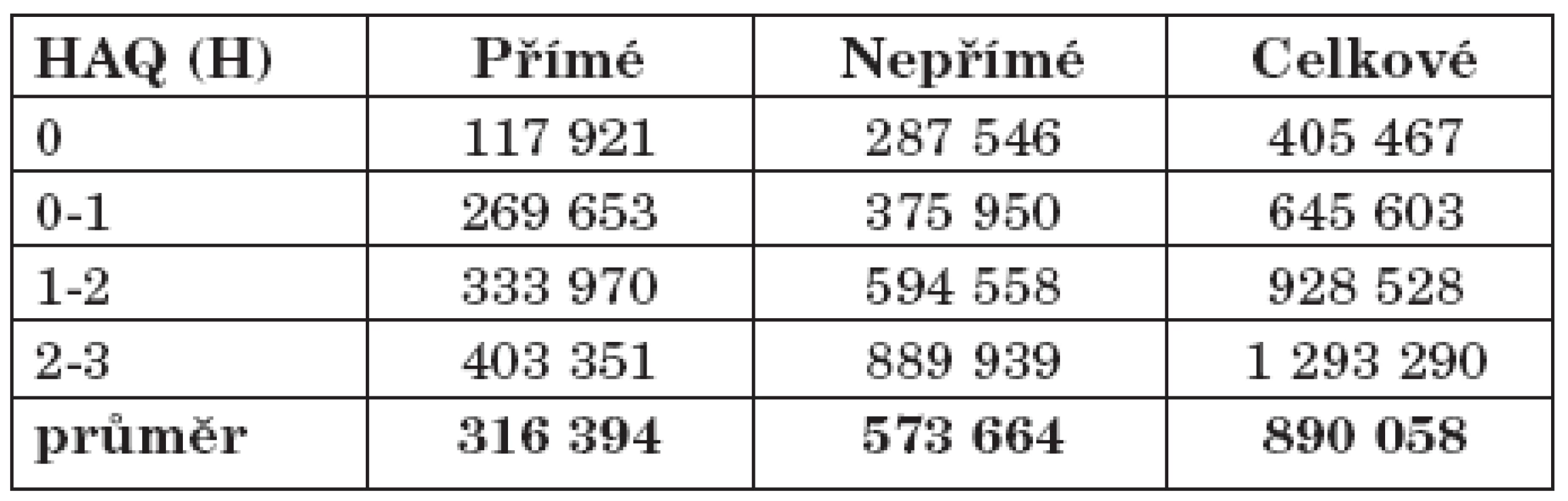
4. Rozložení nákladů ve vztahu k HAQ (adaptace dle Májer) (náklady v Kč). 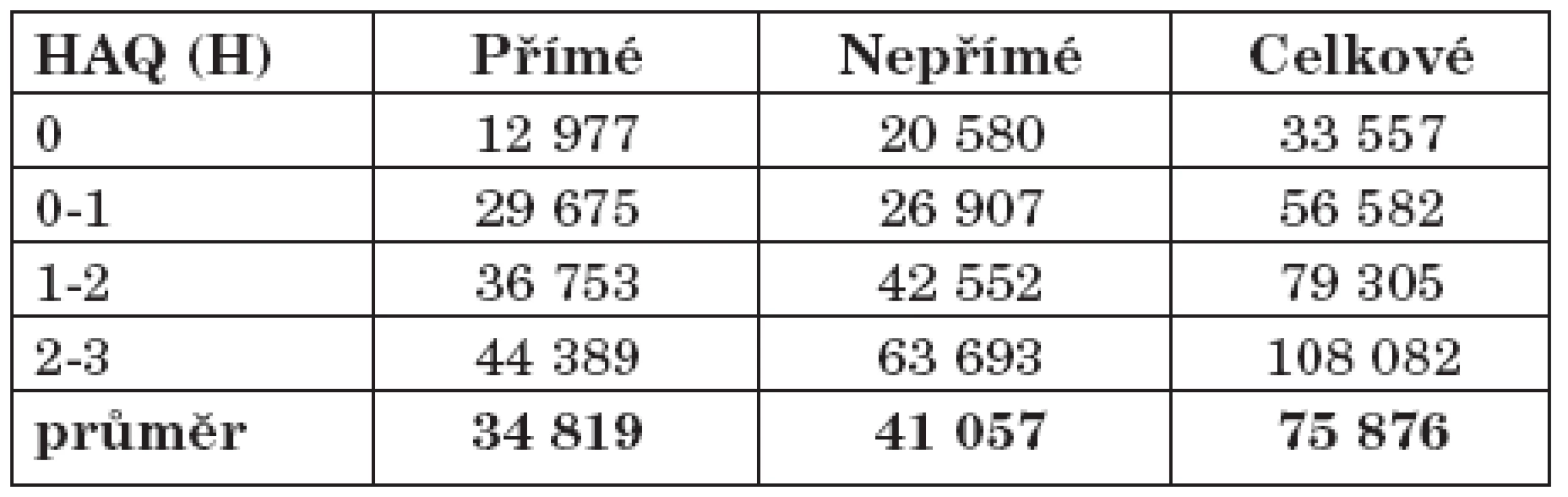
Aplikace maďarského modelu a rozptyl nákladů ukazují, že nízké HAQ skóre a tím částečně i nízká aktivita choroby, má význam nejen z medicínského, ale i z ekonomického hlediska.
Limitací této práce je absence kontrolní skupiny s indikací k biologické léčbě, ale bez podávání TNF-α inhibitorů a absence parametrů klinické aktivity onemocnění. Hodnocení nákladů kontrolní skupiny bude předmětem další analýzy. Navzdory limitacím představuje tato studie jednu z prvních nákladových analýz v oblasti revmatoidní artritidy v České republice, potvrzující v řadě ukazatelů zahraniční výsledky snížené utilizace zdravotní péče pacienty, kteří užívají TNF-α inhibitory.
Tato práce byla podpořena výzkumným záměrem
MZ ČR 000 000 23728.
MUDr. L. Šedová
Revmatologický ústav
Na Slupi 4
128 50 Praha 2
e-mail:sedo@revma.cz
Sources
1. Kavanaugh A. Economic issues with new rheumatologic therapeutics. Curr Opin Rheumatol 2007; 19 : 272–276.
2. Kavenaugh A, Cohen S, Cush JJ. The evolving use of tumour necrosis factor inhibitors in rheumatoid arthritis. J Rheumatol 2004; 31(10): 1881–4.
3. Lyseng-Williamson KA, Ploskem GL. Etanercept: a pharmacoeconomic review of its use in rheumatoid arthritis. Pharmacoeconomics 2004; 22 (16): 1071–95.
4. National Institute for Clinical Excellence. Guidance on the use of etanercept and infliximab for the treatment of rheumatoid arthritis: technology appraisal guidance. London: National Institute for Clinical Excellence, 2002 : 36.
5. Vencovský J, Tegzová D, Krofta K, Pavelka K. Doporučení České revmatologické společnosti k biologické léčbě blokádou TNF – doplněk standardních léčebných postupů u revmatoidní artritidy. Čes Revmatol 2004; 12(1): 20–29.
6. Péntek M, Kobelt G, Czirják L. Cost of RA in Hungary. J Rheumatol 2007; 34(6): 1437–39.
7. Guillemin F, Durieux S, Daurés JP, et al. Costs of rheumatoid arthritis in France: A multicenter study of 1109 patients managed by hospital-based rheumatologists. J Rheumatol 2004; 31 : 1297–304.
8. Verstappen SM, Verkleij H, Bijlsma JW, et al. Determinants of direct costs in Dutch rheumatoid arthritis patients. Ann Rheum Dis 2004; 63 : 817–24.
9. Westhovens R, Boonen A, Verbruggen L, et al. Healthcare consumption and direct costs of rheumatoid arthritis in Belgium. Clin Rheumatol 2005; 24 : 615–9.
10. Kobelt G, Eberhardt K, Geborek P. TNF inhibitors in the treatment of rheumatoid arthritis in clinical practice: costs and outcomes in a follow up study of patients with RA treated with etanercept and infliximab in southern Sweden. Ann Rheum Dis 2004; 63 : 4–10.
11. Armstrong DJ, et al. The impact of anti-TNF-therapy on the nature of service provision. Rheumatology 2006; 45 : 112–123.
12. Májer I, Brodszky V, Gulácsi L. Az egészég-gazdaságtani modellezés szerepe a gyógyszer-finanszírozásban. Farmakoökonómia 2007; 5 : 34–38.
13. Kobelt G, Lindgren P, et al. Modeling the effect of function and disease activity on costs and quality of life in rheumatoid arthritis. Rheumatology 2005; 44 : 1169–1175.
Labels
Dermatology & STDs Paediatric rheumatology Rheumatology
Article was published inCzech Rheumatology

2009 Issue 2-
All articles in this issue
- HLA-Cw*0602 is a predisposing allele to develop psoriatic arthritis
- Utilization of health care and the costs for patients with rheumatoid arthritis treated with TNF-α inhibitors in the Czech Republic
- Limited significance of procalcitonin in differentiation between sepsis and flare of a rheumatic disease
- The impact of biological modification of the surface of selected implant materials on the proliferation and synthetic activity of bone cells. In vitro study
- Secondary immunodeficiency with infectious complications following immunosuppressive therapy in a female patient with systemic lupus erythematosus
- Czech Rheumatology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- HLA-Cw*0602 is a predisposing allele to develop psoriatic arthritis
- Limited significance of procalcitonin in differentiation between sepsis and flare of a rheumatic disease
- Secondary immunodeficiency with infectious complications following immunosuppressive therapy in a female patient with systemic lupus erythematosus
- Utilization of health care and the costs for patients with rheumatoid arthritis treated with TNF-α inhibitors in the Czech Republic
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

