-
Medical journals
- Career
Faktory zvyšující riziko malignity při nálezu endometriálního polypu v ultrazvukovém obraze
Authors: Michaela Koblížková 1; P. Bretová 1; Michal Felsinger 1; Luboš Minář 1; Markéta Bednaříková 2; Vít Weinberger 1
Authors‘ workplace: Gynekologicko-porodnická klinika LF MU a FN Brno 1; Interní hematologická a onkologická klinika LF MU a FN Brno 2
Published in: Ceska Gynekol 2024; 89(1): 44-51
Category:
doi: https://doi.org/10.48095/cccg202444Overview
Cílem článku je přinést ucelený přehled rizikových faktorů a jejich vztahu ke vzniku malignity endometria při ultrazvukovém nálezu endometriálního polypu. Přehledová práce byla vytvořená systematickým sběrem a tříděním původních prací, review a metaanalýz se vztahem k problematice endometriálních polypů a riziku přítomnosti malignity. Každý jednotlivý předpokládaný rizikový faktor byl samostatně podroben rozboru literatury. V případě abnormálního děložního krvácení, vyššího věku pacientky a hodnoty indexu tělesné hmotnosti se výsledky studií poměrně jednotně shodují na vysokém riziku přítomnosti malignity v děložním polypu. Vysoké riziko mají také pacientky s Lynchovým syndromem. Co se týče potenciálních rizikových faktorů, jako je počet a velikost polypu, diabetes, hypertenze či pozitivní rodinná anamnéza, není dostatek dat k jasnému závěru a/nebo se publikované výsledky liší.
Klíčová slova:
karcinom endometria – rizikové faktory – tamoxifen – endometriální polyp – velikost polypu – abnormální děložní krvácení
Úvod
Endometriální polyp vzniká lokálním růstem endometriální tkáně skládající se ze žlázek, stromatu a cév endometria, které jsou pokryty epiteliální tkání. Jejich velikost se pohybuje od pár milimetrů do několika centimetrů. V děložní dutině se mohou nacházet jednotlivě i ve větším počtu [1]. Endometriální polyp je nejčastějším benigním pre - i postmenopauzálním patologickým nálezem v dutině děložní. Polypy mohou být klinicky symptomatické i asymptomatické. Dle studie IETA3 (International Endometrial Tumor Analysis) publikované v roce 2022 byla u 1 745 asymptomatických pacientek (bez přítomnosti postmenopauzálního krvácení nebo krvácení mimo cyklus) incidence nálezu endometriálního polypu 58,9 % (66 % premenopauzální, 52 % postmenopauzální) [2]. Základní prebioptickou diagnostickou metodou je transvaginální ultrazvuk (TVS). V případě rozhodnutí o chirurgické léčbě endometriálních polypů je zlatým standardem jejich resekce za pomoci operačního hysteroskopu [3].
Dosud prokázanými rizikovými faktory pro vznik endometriálních polypů jsou vysoký věk, hypertenze, obezita, syndrom polycystických ovarií, pozdní menopauza, užívání tamoxifenu a další stavy spojené s hyperestrinizmem (časná menarche, pozdní menopauza, nulliparita), zatížená rodinná anamnéza a genetická predispozice [3–5]. Tyto faktory se shodují s rizikovými faktory vzniku karcinomu endometria. Endometriální karcinom (EC) je nejčastější gynekologicko-onkologické onemocnění v rozvinutých zemích [5]. V ČR byla v roce 2021 incidence onemocnění 35/100 000 osob [6]. V závislosti na jednotlivých rizikových faktorech a jejich kombinaci se prevalence vzniku EC u premenopauzálních i postmenopauzálních žen v souvislosti s výskytem polypu pohybuje v rozmezí 0,5–3 % [7–9]. Ve studii Garudi et al. zaměřené na pacientky s ultrazvukovým nálezem endometriálního polypu byla provedena hysteroskopická polypektomie u 1 519 pacientek. Nález polypu bez atypií byl u 92,4 % (1 404) pacientek. V 1,1 % (17) případů byl nález atypického polypu s atypickou hyperplazií a v 1,0 % (15) případů nález EC [3].
Table 1. Srovnání výsledků studií zabývajících se abnormálním ultrazvukovým nálezem v dutině děložní u post- i premenopauzálních pacientek. // A comparison of studies dealing with the uterine cavity abnormal ultrasound findings in post- and premenopausal patients. 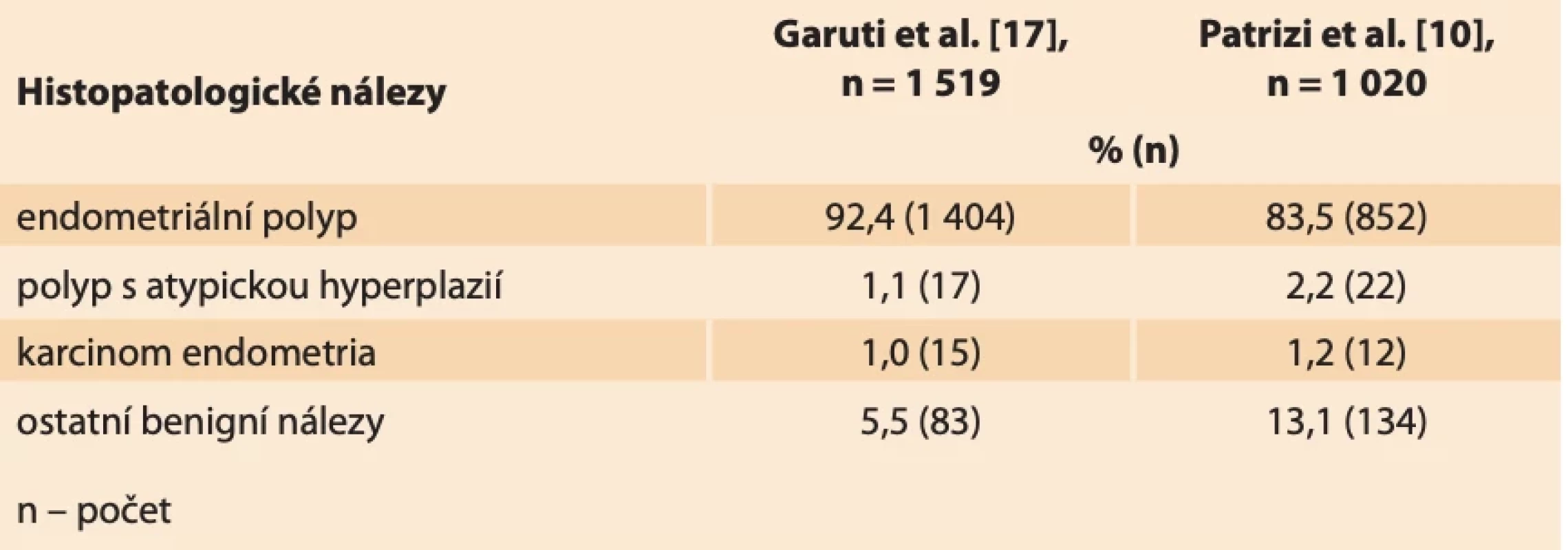
Table 2. Přehled použitých studií zabývajících se rizikovými faktory vzniku endometriálního karcinomu v polypu. // An overview of studies dealing with risk factors for the endometrial cancer development in a polyp. 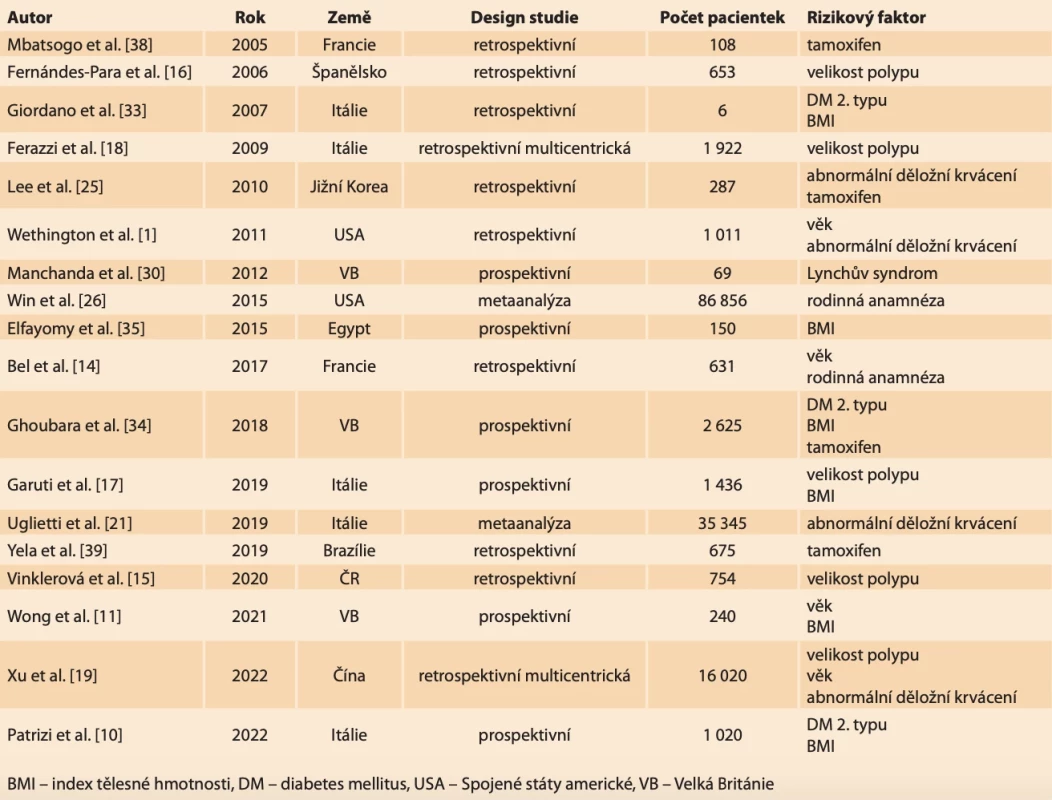
V roce 2022 byla uskutečněna rozsáhlá studie Patrizi et al., kdy byla provedena hysteroskopie 1 020 pacientkám s abnormálním ultrazvukovým nálezem v dutině děložní. Jednalo se o pacientky premenopauzální (403) i postmenopauzální (617). U premenopauzálních pacientek byl potvrzen v 90,0 % (399) benigní nález, kterým byl nejčastěji (v 77,4 %) endometriální polyp. EC se u dané skupiny nevyskytl, v 1 % byl nález atypické hyperplazie. V případech postmenopauzálních pacientek se benigní nález vyskytl u 95,1 % (587), kdy endometriální polyp byl přítomen v 87,5 % případů (540). EC se našel v 1,9 % (12) případů, atypická hyperplazie v 2,9 % (18) případů (tab. 1) [10].
Diagnóza benigního polypu je stanovena definitivním histologickým vyšetřením. Jedná se ovšem o invazivní metodu, která má svoje limity a rizika. U některých pacientek není technicky možné provedení biopsie z dutiny děložní, u některých je samotný výkon z důvodů vážných komorbidit kontraindikovaný. V určitém procentu bude operační zákrok nevýtěžný, neboť nebude získáno adekvátní množství materiálu pro histologické vyšetření, a přitom obraz patologické léze v dutině děložní bude perzistovat. V těchto specifických případech přistupujeme k nálezu konzervativně a snažíme se provádět pravidelná ultrazvuková vyšetření, jejichž cílem bude odhalit změnu v ultrazvukovém obraze a dát ji do korelace s případnými klinickými projevy pacientky [11].
Cílem článku je přinést ucelený přehled o možných rizikových faktorech vzniku malignity v endometriálním polypu a jejich významnosti. Kromě epidemiologických rizikových faktorů zmíníme i rizikové ultrazvukové charakteristiky, které byly definovány v rámci terminologie IETA (International Endometrial Tumor Analysis) [2,12,13]. Jedná se o kritické informace, které slouží k adekvátní informovanosti pacientky, pomohou lékaři v dalším diagnosticko-terapeutickém přístupu a ve stanovení adekvátního, na míru šitého postupu.
Metodika
Jedná se o přehledový článek. K vyhledání publikací byly použity databáze MEDLINE (PubMed) a EMBASE (ELSEVIER) za užití klíčových hesel pro vyhledávání: endometrial polyp* AND risk* AND (malignan* OR cancer OR carcinom*), polyp* AND endometrial* (malignan* OR cancer OR carcinom*), risk factor* AND endometrial (malignan* OR cancer OR carcinom*), tamoxifen AND endometrial (malignan* OR cancer OR carcinom*). Použity byly jednak původní práce, retrospektivní a prospektivní studie a také review a metaanalýzy. Ze sesbíraných článků byly vyřazeny kazuistiky (tab. 2).
Image 1. Endometriální polyp cystického vzhledu u postmenopauzální pacientky. // Cystic endometrial polyp in postmenopausal patient. 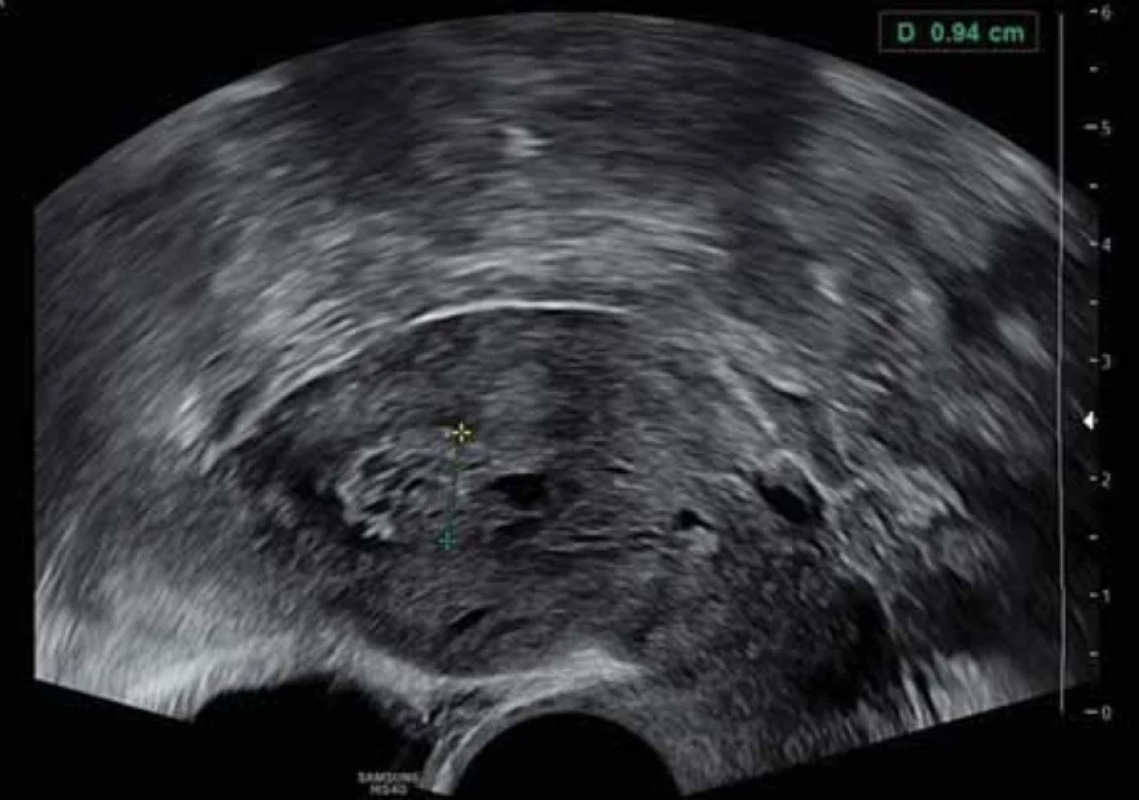
Image 2. Hyperechogenní homogenní endometriální polyp u premenopauzální pacientky. // Hyperechogenic homogenous endometrial polyp in premenopausal patient. 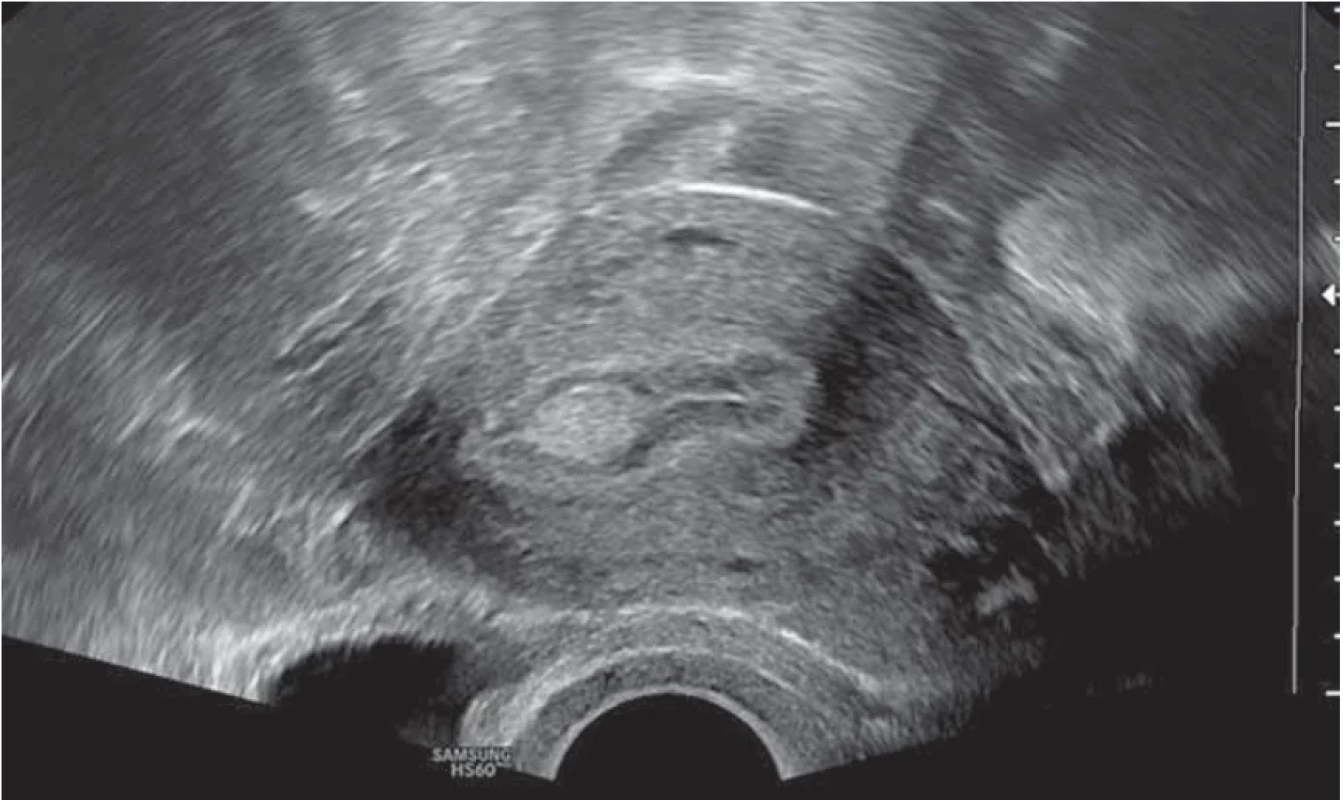
Rizikové faktory
Ultrazvukové charakteristiky
Vyšetření TVS zlepšilo naši schopnost správně diagnostikovat intrauterinní abnormality a nastavit odpovídající terapii. V roce 2010 publikovala IETA konsenzus sjednocující názvosloví a definice užívané při popisu endometria a děložní dutiny za použití zobrazovacích metod – ultrazvukové sonografie, color flow dopplerovského měření a sonohysterografie [12]. Endometriální polyp je popisován při užití TVS jako lokalizovaný, ostře ohraničený, hyperechogenní nebo smíšeně echogenní útvar s cystickou strukturou (častěji v případě postmenopauzálních žen: 48 %, obr. 1), anebo bez přítomnosti cyst (více u žen premenopauzálních: 64 %, obr. 2). V případě postmenopauzálních žen se nezobrazuje střední linie (87 %). Kromě jednoho případu měly všechny polypy cévní zásobení tvořeno jednoudominantní zásobující cévou (obr. 3). Celkem 71 % polypů při zobrazení pomocí sonohysterografie mělo pendulující charakter [13]. Novější studie Heremans et al. potvrzuje charakteristiky typické pro nález polypu uvedené v předchozí studii. Většina endometriálních polypů má přítomnu jednu dominantní zásobující cévu s dalším větvením, nebo bez něj. Při porovnání post - a premenopauzálních žen byl výskyt polypů u postmenopauzálních žen spojen s vyšším výskytem tekutiny v děložní dutině, cystickým endometriem a nižším color score. Pokud srovnáme případy s abnormálním děložním krvácením a bez něj, mají u asymptomatických žen polypy typicky smíšeně echogenní charakter, světlý okraj, pravidelnou hranici endometria s myometriem, dominantní zásobující cévu bez větvení a nižší color score (tab. 3, 4) [2].
Image 3. ásobení endometriálního polypu z jedné přívodné cévy bez větvení. // Single dominant vessel without branching of endometrial polyp. 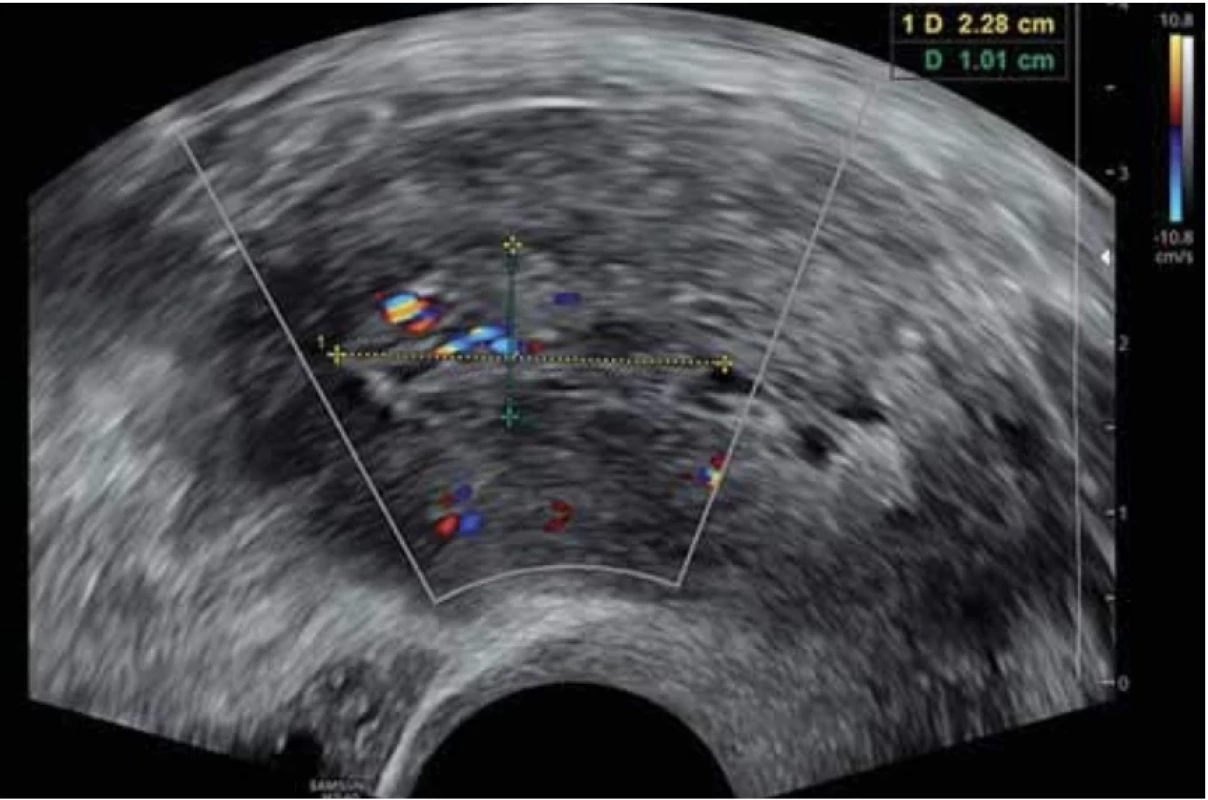
Table 3. Ultrazvukové charakteristiky endometriálních polypů u pacientek s abnormálním děložním krvácením dle Van den Bosch et al. [13]. Výsledky uvedeny jako: % (%CI). // Ultrasound characteristics of endometrial polyps in patients with abnormal uterine bleeding according to Van den Bosch et al. [13]. Results reported as: % (%CI). ![Ultrazvukové charakteristiky endometriálních polypů u pacientek s abnormálním děložním krvácením dle Van den Bosch et al. [13]. Výsledky uvedeny jako: % (%CI). // Ultrasound characteristics of endometrial polyps in patients with abnormal uterine bleeding according to Van den Bosch et al. [13]. Results reported as: % (%CI).](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/acce0911160fa74c1d71540313cc6c59.png)
Table 4. Ultrazvukové nálezy endometriálních polypů u pacientek bez přítomnosti abnormálního děložního krvácením dle Heremans et al. [2]. // Ultrasound findings of endometrial polyps in patients without abnormal uterine bleeding according to Heremans et al. [2]. ![Ultrazvukové nálezy endometriálních polypů u pacientek bez přítomnosti abnormálního děložního krvácením dle Heremans et al. [2]. // Ultrasound findings of endometrial polyps in patients without abnormal uterine bleeding according to Heremans et al. [2].](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/c51f3ee15ce867efe08564104fbf0269.png)
V dostupné literatuře a dosud publikovaných pracích IETA group zabývajících se terminologií a popisem ultrazvukových nálezů není jasně definován popis EC v polypu. V hodnocení se proto vychází z charakteristik obrazu karcinomu endometria (obr. 4), kde je endometrium zesíleno (11–26 mm) s heterogenní echogenitou, nelze odlišit středovou linii a je nepřehledná endomyometriální junkce. Při vyšetření pomocí dopplerovského zobrazení je vysoké color score (3–4) s velkým množstvím cév větvených z jednoho nebo více vstupních míst [9].
Velikost polypu
Rozměry endometriálních polypů se obecně pohybují od několika milimetrů až po velmi objemné nálezy vyplňující dutinu děložní a případně i utlačující okolní myometrium. V menší práci z našeho pracoviště jsme neshledali signifikantní rozdíl mezi velikostí benigního a maligního polypu (medián největšího rozměru polypu v obou skupinách 13 mm; p = 0,274), což je v souladu i s některými dalšími studiemi, kde autoři nenachází vhodný cut-off velikosti polypu v UZ obraze pro diagnostiku karcinomu [14,15]. Fernández-Para et al. dokonce prokázali, že největší riziko malignity v polypu je při velikosti od 2 do 3 cm a s dalším růstem velikosti pak riziko klesá [16]. Další autoři se snaží definovat statisticky významné rozdíly v rozměrech benigních a maligních nálezů, nicméně nenachází společný konsenzus. Garuti et al. uvádějí průměrnou velikost polypů s nálezem atypické histologie 24,5 mm v porovnání s polypy s normálním histologickým nálezem, kde se velikost pohybuje okolo 17,3 mm [17]. Retrospektivní multicentrická studie Ferrazzi et al. uvádí rozměr polypu 18 mm a více jako statisticky významný faktor pro výskyt abnormální histologie polypu [18]. Xu et al. popisují průměrný rozměr benigních polypů 13,4 ± 7 mm. Průměrné rozměry maligních polypů udávají 19,1 ± 10 mm (tab. 5) [19].
Image 4. Karcinom endometria – vysoké endometrium, nepravidelná endo-myometrální junkce, bohaté cévní zásobení (CS 4), více cév z jednoho vstupu. // Endometrial cancer – thick endometrium, irregular endo-myometrial junction, abundant color flow (CS 4), multiple vessels with multifocal origin. 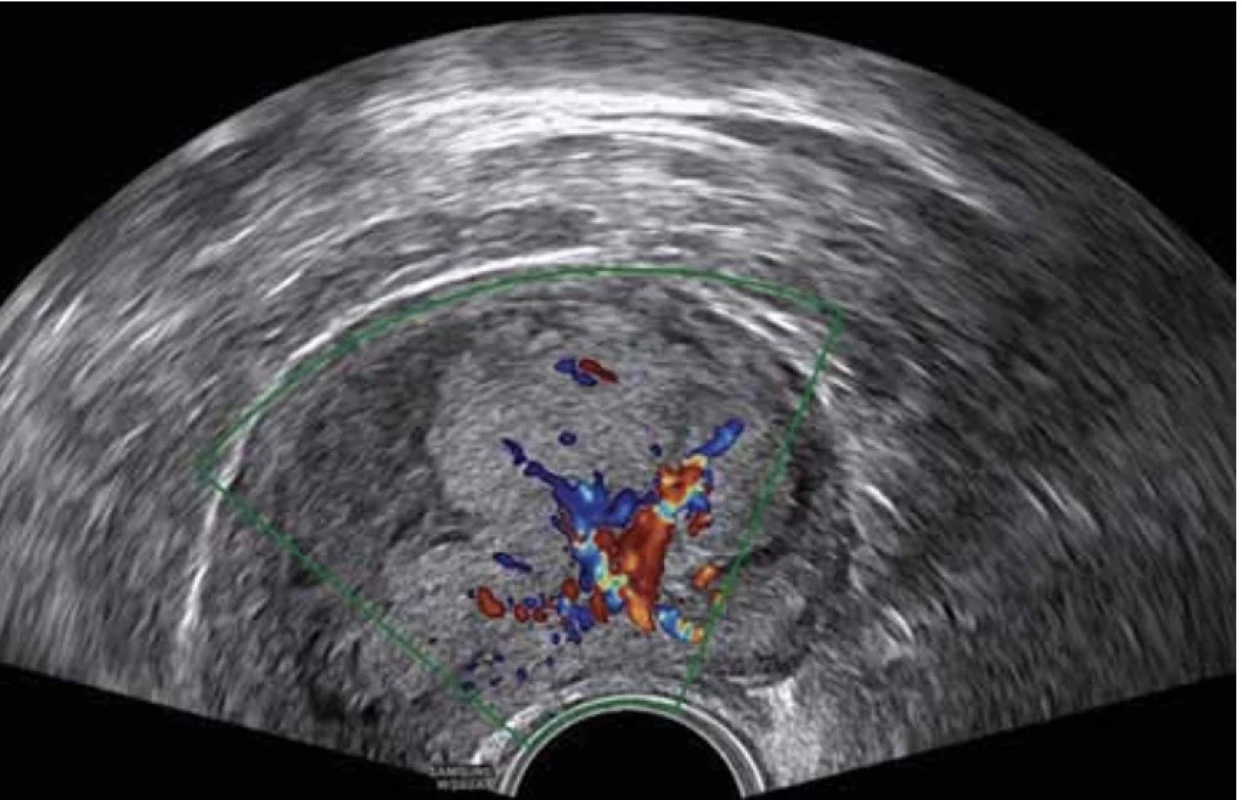
Věk
Endometriální polypy se u žen vyskytují ve všech věkových skupinách [20]. Zatímco pro premenopauzální ženy je výskyt polypu spíše spojen s reprodukčními problémy a malignita se objevuje vzácně (1,1 %), postmenopauzální status ženy se stává významným rizikem možného maligního zvratu (4,9 %) [21]. Analýza databáze 1 011 pacientek publikovaná Wethington et al. pracovala se skupinou, kde průměrný věk výskytu polypu byl 52 let. Endometriální karcinom nebo atypická hyperplazie, vzniklé v souvislosti s polypem, se diagnostikovaly u 18 žen, přičemž 15 (83 %) z nich bylo starších 50 let. Pokud tato data vztáhneme k celé kohortě zkoumaných pacientek, výskyt atypické hyperplazie a karcinomu endometria je u žen < 50 let 0,7 %, zatímco u žen > 50 let bylo detekováno 5,1 % případů [1]. Podle Bel et al. je významná věková hranice rizika vzniku malignity 59 let. Při dosažení tohoto věku se riziko rapidně zvyšuje, ale dále již s narůstajícím věkem nestoupá. A zatímco u pacientek mladších 59 let nebyl prokázán vztah abnormálního děložního krvácení s vyšším rizikem vzniku malignity, u žen po 59. roku je s preexistujícím postmenopauzálním děložním krvácením spojeno až 12,3% riziko maligního zvratu [14]. Autor Wong et al. ve své 5leté retrospektivní studii uvádějí významný faktor pro maligní zvrat věkovou skupinu > 60 let [9]. Retrospektivní studie Xu et al. sesbírala data 16 020 pacientek (2001–2018). Závěrem studie byl poznatek, že věk jako rizikový faktor u pacientek s benigním a maligním nálezem polypu není statisticky signifikantní, nicméně pacientky s benigním nálezem byly průměrně mladší (41,9 ± 11,5 let) oproti pacientkám s maligním nálezem (53,3 ± 11,6 let) [19].
Table 5. Rozměry polypů vztaženy k histologickému nálezu. Výsledky uvedeny jako: průměr (min.–max.). // Size of polyps related to histological findings. Results reported as: mean (Min.–Max.). 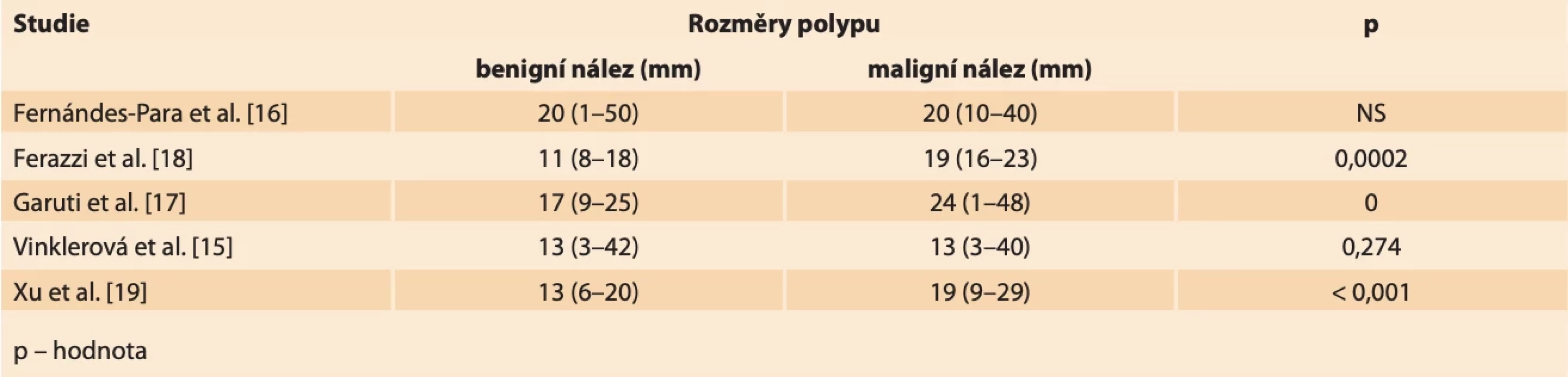
Abnormální děložní krvácení
Abnormální děložní krvácení, zejména silné a nepravidelné menstruační a postmenopauzální krvácení, patří mezi „red flags“ symptomy možného děložního nebo cervikálního karcinomu [22]. U postmenopauzálních žen s krvácením je v závislosti na věku a dalších rizikových faktorech riziko přítomnosti karcinomu endometria až 10 % [23]. Endometriální polypy bez přítomnosti malignity nacházíme u 10–30 % žen s abnormálním děložním krvácením [24]. Dle systematické review Lee et al. je přítomnost endometriální malignity v polypu u 4,5 % žen s děložním krvácením a pouze u 1,5 % asymptomatických pacientek [25]. Již dříve zmíněná publikace Wethington et al. uvádí výskyt atypické hyperplazie a EC v 18 případech. U 11 pacientek se projevilo atypické vaginální krvácení (u čtyř nebyla symptomatologie uvedena). Vztaženo na celou kohortu – atypická hyperplazie a EC asociovaný s přítomností polypu se vyskytly ve 2,2 % pacientek s krvácením v porovnání s 1,2 % pacientek bez děložního krvácení [1]. Velká metaanalýza 51 studií s více než 35 tisíci pacientkami autorů Uglietti et al. popisuje zvýšené riziko karcinomu u symptomatických pacientek (5,1 %) oproti asymptomatickým (1,9 %; p < 0,001), ale s velkými rozdíly mezi jednotlivými publikacemi [21]. Nově publikovaná retrospektivní studie Xu et al. popisuje incidenci abnormálního děložního krvácení ve skupině s benigním nálezem polypu významně nižší (35,1 %) v porovnání s maligním nálezem v terénu polypu (82,2 %) [19].
Rodinná anamnéza
Rodinná anamnéza je nutnou součástí každého vyšetření pacientky. Týká se kompletních údajů o zdravotním stavu pacienta, o morbiditě a mortalitě v rodině. Některé studie uvedené v metaanalýze Win et al. prezentují zvýšené riziko vzniku endometriální malignity u pacientek s postiženou alespoň jednou prvostupňovou příbuznou (matka, sestra, dcera), ale konkrétní hodnota rizika se v rámci studií liší. Ke vztahu endometriální polyp – endometriální malignita – rodinná anamnéza se studie vůbec nevyjadřují [26]. Bel et al. ve své retrospektivní studii uvádějí, že rodinná anamnéza se zaměřením na prvostupňové příbuzné se jeví statisticky nesignifikantní. Pouze v kombinaci s dalšími faktory (studie neuvádí konkrétní případy) se stává statisticky významnou [14].
Důležitou kapitolou jsou pacientky s Lynchovým syndromem. Jedná se o autozomálně dominantně dědičné onemocnění způsobené mutacemi mistmatch repair genů DNA zárodečných buněk. Se stanovením této diagnózy souvisí zvýšené riziko pro rozvoj nádorových onemocnění nejčastěji v oblasti kolorektální a endometriální oblasti [27]. Pacientky s Lynchovým syndromem mají celoživotní riziko vzniku endometriálního karcinomu 40–60 % [28]. V častých případech bývá diagnóza Lynchova syndromu stanovena právě až na základě výskytu malignity. EC je nejčastější extraintestinální karcinom vznikající v souvislosti s tímto syndromem [29]. V prospektivní observační studii Manchansa et al. prováděli ultrazvukové a hysteroskopické sledování 69 pacientek s Lynchovým syndromem s cílem porovnat obě metody a jejich výtěžnost za pomoci histopatologické verifikace. U šesti žen (10 %) byl nález endometriálního polypu, z nichž pouze u jedné pacientky byl v polypu nalezen adenokarcinom [30]. Pacientky s Lynchovým syndromem jsou jediná skupina žen, kde je dle evropských guidelines doporučený UZ screening se zaměřením na patologii endometria i v případě absence abnormálního krvácení. Transvaginální ultrazvuk (preferenčně expertním sonografistou) by měl být proveden jednou ročně a od 35 let by měly pacientky podstoupit jednou za 1 rok nebo jednou za 2 roky biopsii endometria pipelou nebo hysteroskopií. Při abnormálním děložním krvácení je namístě provedení biopsie i mimo tento interval [31].
Diabetes mellitus 2. typu a index tělesné hmotnosti
Diabetes mellitus 2. typu je systémové metabolické onemocnění, jehož incidence v posledních desetiletích narůstá. Společně s obezitouse řadí mezi civilizační choroby a rizikové faktory pro vznik nádorových onemocnění [32]. Ve studii Giardano et al. uvádějí, že většina pacientek s maligním endometriálním polypem měla některý z rizikových faktorů pro rozvoj endometriálního karcinomu – hypertenze, obezita, estrogenní hormonální terapie. Není však uvedeno, kolik pacientek s nálezem benigního polypu také patřilo do rizikové skupiny pro jeden nebo více přítomných rizikových faktorů [33]. Studie Ghoubara et al. sledující rizikové faktory malignizace polypu u krvácejících postmenopauzálních žen došla k závěru, že diabetes u těchto pacientek nepatří k významnému rizikovému faktoru [34]. Observační studiePatrizi et al. sledující celkem 1 020 pacientek popisuje celkem 34 pacientek s atypickou hyperplazií nebo karcinomem endometria. U 26 z nich (89 %) byl při hysteroskopickém vyšetření nalezen polyp. Následné histologické došetření potvrdilo atypický nález u deseti polypů (30,3 %). Z celkového počtu pacientek s atypickou hyperplazií nebo karcinomem endometria bylo osm (24 %) sledováno pro diabetes mellitus. Pacientky s benigním nálezem (986) měly diagnostikovaný polyp v 758 případech (92 %). Léčeno pro diabetes mellitus bylo 77 pacientek (8 %) [10].
Garuti et al. ve své studii definují cut-off BMI (index tělesné hmotnosti) 25,3 kg/m2 jako hodnotu, od které se další nárůst BMI stává signifikantním rizikovým faktorem přítomnosti EC [17]. Elfayomy et al. v prospektivní observační studii uvádějí obezitu až s BMI > 30 kg/m2jako statisticky významnou [35]. Tuto hodnotu (BMI ≥ 30 kg/m2) jako významný rizikový faktor potvrzují Wong et al. ve své 5leté retrospektivní studii [9]. Podle již zmíněné observační studie Patrizi et al. sledující 1 020 pacientek narůstá riziko pro vznik maligní léze s rostoucím BMI, nicméně statisticky významným se stává až při překročení hodnoty BMI ≥ 40 kg/m2 [10]. V prospektivní studii Ghoubara et al. sledující ženy s postmenopauzálním krvácením docházejí k závěru, že BMI se stává signifikantním rizikovým faktorem při překročení hodnoty 32,5 kg/m2 [34].
Užívání tamoxifenu
Tamoxifen, antagonista nesteroidních receptorů, je nejčastěji užívaný lék pro hormonální léčbu estrogen receptor pozitivního karcinomu prsu [36]. V některých studiích je uváděno užívání tamoxifenu jako rizikový faktor vzniku objemných endometriálních benigních polypů [37], nicméně na užívání tamoxifenu a jeho vliv na vznik malignity v terénu endometriálního polypu není dosud jednotný konsenzus. Některé starší práce řadí užívání tamoxifenu mezi rizikové faktory, jako např. francouzské review autora Mbatsogo, které uvádí maligní transformaci u 4,6 % endometriálních polypů pacientek podstupujících léčbu tamoxifenem pro karcinom prsu [38]. Novější studie se kloní spíše ke statistické nevýznamnosti užívání tamoxifenu. Při sledování postmenopauzálního krvácení u žen s endometriálními polypy uvádějí Ghoubara et al. ve své prospektivní práci užívání tamoxifenu jako nevýznamné [34]. Ve studii Garuti et al. užívalo 2,5 % z celkového počtu pacientek tamoxifen (38/1 481). Garudi et al. docházejí k závěru, že vliv užívání tamoxifenu se jeví pro riziko vzniku endometriálního karcinomu na podkladě polypu jako statisticky nevýznamné [17]. Yela et al. ve své retrospektivní studii probíhající 5 let (2010–2015) pozoruje 675 žen užívajících tamoxifen při nálezu endometriálního polypu. Dle výsledků studie není užívání tamoxifenu faktor spojený s větší prevalencí endometriální malignity u těchto žen [39].
Závěr
Tento článek přináší ucelený přehled a rozbor předpokládaných rizikových faktorů, které mohou přispívat k malignímu zvratu při ultrazvukovém nálezu endometriálního polypu. Názory na některé faktory se v jednotlivých studiích liší. V případě rozměru polypu jsoupoznatky studií velmi rozdílné a v posledních letech se této problematice nevěnuje mnoho pozornosti. Informace o rodinné anamnéze se sledovaly jen v malém množství studií, a je tedy pouze omezené množství dat. Jako významná se předpokládá pozitivní anamnéza v případě prvostupňových příbuzných. I zde není jednoznačně prokázána míra významnosti a ovlivnění dalšími faktory, proto nelze vyvodit jasné závěry. Výjimkou jsou pacientky s Lynchovým syndromem, což je významný rizikový faktor, a pacientky je potřeba pečlivě dispenzarizovat. Dalším faktorem, kde panuje nejednotný názor, je přítomnost diabetes mellitus. Jen málo studií přistupuje k diabetu jako k jednotlivému faktoru. Většinou je posuzován multifaktoriálně spolu s dalšími interními komorbiditami přítomnými u pacientek, jako např. hypertenze a obezita. Pokud bychom chtěli riziko blíže specifikovat, bylo by potřeba se těmto faktorům věnovat jednotlivě a získat větší množství dat. V případě abnormálního děložního krvácení se výsledky studií poměrně jednotně shodují na přítomnosti významného rizika endometriálního karcinomu v terénu polypu. Jako rizikové potvrzují studie i vyšší věk pacientky a vyšší hodnoty BMI. v žádném z těchto dvou případů však není jasně definována jednotná cut-off hodnota.
Doručeno/Submitted: 14. 9. 2023
Přijato/Accepted: 18. 9. 2023MUDr. Petra Bretová
Gynekologicko-porodnická klinika
LF MU a FN Brno
Jihlavská 20
625 00 Brno
Bretova.Petra@fnbrno.cz
Sources
1. Wethington SL, Herzog TJ, Burke WM et al. Risk and predictors of malignancy in women with endometrial polyps. Ann Surg Oncol 2011; 18 (13): 3819–3823. doi: 10.1245/s10434-011-1815-z.
2. Heremans R, Van den Bosch T, Valentin L et al. Ultrasound features of endometrial pathology in women without abnormal uterine bleeding: results from the International Endometrial Tumor Analysis study (IETA3). Ultrasound Obstet Gynecol 2022; 60 (2): 243–255. doi: 10.1002/uog.24910.
3. American Association of Gynecologic Laparoscopists. AAGL practice report: practice guidelines for the diagnosis and management of endometrial polyps. J Minim Invasive Gynecol 2011; 19 (1): 3–10. doi: 10.1016/j.jmig.2011.09.003.
4. Vitale SG, Haimovich S, Lagana AS et al. Endometrial polyps. An evidence-based diagnosis and management guide. Eur J Obstet Gynecol Reprod Biol 2021; 260 : 70–77. doi: 10.1016/j.ejogrb.2021.03.017.
5. Colombo N, Creutzberg C, Amant F et al. ESMO-ESGO-ESTRO Consensus Conference on Endometrial Cancer: diagnosis, treatment and follow-up. Ann Oncol 2016; 27 (1): 16–41. doi: 10.1093/annonc/mdv484.
6. Dušek L, Mužík J, Kubásek M et al. Epidemiologie zhoubných nádorů v České republice. 2023 [online]. Dostupné z: https: //svod.cz/report.php?diag=C54,C55.
7. Clark TJ, Stevenson H. Endometrial polyps and Abnormal Uterine Bleeding (AUB-P): what is the relationship, how are they diagnosed and how are they treated. Best Pract Res Clin Obstet Gynaecol 2017; 40 : 89–104. doi: 10.1016/ j.bpobgyn.2016.09.005.
8. Uglietti A, Mazzei C, Deminico N et al. Endometrial polyps detected at ultrasound and rate of malignancy. Arch Gynecol Obstet 2014; 289 (4): 839–843. doi: 10.1007/s00404-013-3037-z.
9. Wong CL, So PL. Prevalence and risk factors for malignancy in hysteroscopy-resected endometrial polyps. Int J Gynecol Obstet 2021; 155 (3): 433–441. doi: 10.1002/ijgo.13656.
10. Patrizi L, Ticconi C, Borelli B et al. Clinical significance of endometrial abnormalities: an observational study on 1020 women undergoing hysteroscopic surgery. BMC Womens Health 2022; 22 (1): 106. doi: 10.1186/s12905-022-01682-5.
11. Wong M, Thanatsis N, Nardelli F et al. Risk of pre-malignancy or malignancy in postmenopausal endometrial polyps: a CHAID decision tree analysis. Diagnostics (Basel) 2021; 11 (6): 1094. doi: 10.3390/diagnostics11061094.
12. Leone FP, Timmerman D, Bourne T et al. Terms, definitions and measurements to describe the sonographic features of the endometrium and intrauterine lesions: a consensus opinion from the International Endometrial Tumor Analysis (IETA) group. Ultrasound Obstet Gynecol 2010; 35 (1): 103–112. doi: 10.1002/uog.7487.
13. Van Den Bosch T, Verbakel JY, Velantin L et al. Typical ultrasound features of various endometrial pathologies described using International Endometrial Tumor Analysis (IETA) terminology in women with abnormal uterine bleeding. Ultrasound Obstet Gynecol 2021; 57 (1): 164–172. doi: 10.1002/uog.22109.
14. Bel S, Bilard C, Godet J et al. Risk of malignancy on suspicion of polyps in menopausal women. Eur J Obstet Gynecol Reprod Biol 2017; 216 : 138–142. doi: 10.1016/j.ejogrb.2017.07.013.
15. Vinklerová P, Felsinger M, Frydová S et al. Je nález hyperplazie či polypu děložní dutiny automatickou indikací k biopsii? Ceska Gynekol 2020; 85 (2): 84–93.
16. Fernández-Parra J, Rodríguez OA, López CS et al. Hysteroscopic evaluation of endometrial polyps. Int J Gynaecol Obstet 2016; 95 (2): 144–148. doi: 10.1016/j.ijgo.2006.07.007.
17. Garuti G, Luerti M, Leone FP et al. Prevalence and predictors of atypical histology in endometrial polyps removed by hysteroscopy: A secondary analysis from the SICMIG hysteroscopy trial. Facts Views Vis Obgyn 2019; 11 (2): 127–134.
18. Ferrazzi E, Zupi E, Leone FP et al. How often are endometrial polyps malignant in asymptomatic postmenopausal women? A multicenter study. Am J Obstet Gynecol 2009; 200 (3): 235.e1–235.e6. doi: 10.1016/j.ajog.2008.09.876.
19. Xu J, Rao X, Lu W et al. Noninvasive predictor for premalignant and cancerous lesions in endometrial polyps diagnosed by ultrasound. Front Oncol 2022; 11 : 812033. doi: 10.3389/fonc.2021.812033.
20. Mansour T, Chowdhury YS. Endometrial Polyp. StatPearls Publishing. 2022 [online]. Available from: http: //www.ncbi.nlm.nih.gov/books/NBK557824/.
21. Uglietti A, Buggio L, Farella M et al. The risk of malignancy in uterine polyps: a systematic review and meta-analysis. Eur J Obstet Gynecol Reprod Biol 2019; 237 : 48–56. doi: 10.1016/j.ejogrb.2019.04.009.
22. Kolhe S. Management of abnormal uterine bleeding – focus on ambulatory hysteroscopy. Int J Womens Health 2018; 10 : 127–136. doi: 10.2147/IJWH.S98579.
23. Smith-Bindman R, Weiss E, Feldstein V. How thick is too thick? When endometrial thickness should prompt biopsy in postmenopausal women without vaginal bleeding. Ultrasound Obstet Gynecol 2004; 24 (5): 558–565. doi: 10.1002/uog.1704.
24. Ricciardi E, Vecchione A, Matci R et al. Clinical factors and malignancy in endometrial polyps. Analysis of 1,027 cases. Eur J Obstet Gynecol Reprod Biol 2014; 183 : 121–124. doi: 10.1016/j.ejogrb.2014.10.021.
25. Lee SC, Kaunitz AM, Sanchez-Ramos L et al. The oncogenic potential of endometrial polyps: a systematic review and meta-analysis. Obstet Gynecol 2010; 116 (5): 1197–1205. doi: 10.1097/AOG.0b013e3181f74864.
26. Win AK, Reece JC, Ryan S. Family history and risk of endometrial cancer: a systematic review and meta-analysis. Obstet Gynecol 2015; 125 (1): 89–98. doi: 10.1097/AOG.0000000000000563.
27. Yokoyama T, Takehara K, Sugimoto N et al. Lynch syndrome-associated endometrial carcinoma with MLH1 germline mutation and MLH1 promoter hypermethylation: a case report and literature review. BMC Cancer 2018; 18 (1): 576. doi: 10.1186/s12885-018-4489-0.
28. Zhao S, Chen L, Zang Y et al. Endometrial cancer in Lynch syndrome. Int J Cancer 2022; 150 (1): 7–17. doi: 10.1002/ijc.33763.
29. Tafe LJ, Riggs ER, Tsongalis GJ. Lynch syndrome presenting as endometrial cancer. Clin Chem 2014; 60 (1): 111–121. doi: 10.1373/ clinchem.2013.206888.
30. Manchanda R, Saridogan E, Abdelraheim A et al. Annual outpatient hysteroscopy and endometrial sampling (OHES) in HNPCC/Lynch syndrome (LS). Arch Gynecol Obstet 2012; 286 (6): 1555–1562. doi: 10.1007/s00404-012-2492-2.
31. Concin N, Matias-Guiu X, Vergote I et al. ESGO/ESTRO/ESP guidelines for the management of patients with endometrial carcinoma. Int J Gynecol Cancer 2021; 31 (1): 12–39. doi: 10.1136/ijgc-2020-002230.
32. Češka R et al. Diabetes mellitus. In: Češka R et al (eds). Interna. 3. vydání. Praha: Triton 2020 : 238–267.
33. Giordano G, Gnetti L, Merisio C et al. Postmenopausal status, hypertension and obesity as risk factors for malignant transformation in endometrial polyps. Maturitas 2007; 56 (2): 190–197. doi: 10.1016/j.maturitas.2006.08.002.
34. Ghoubara A, Sundar S, Ewies A. Predictors of malignancy in endometrial polyps: study of 421 women with postmenopausal bleeding. Climacteric 2018; 21 (1): 82–87. doi: 10.1080/13697137.2017.1410783.
35. Elfayomy AK, Soliman BS. Risk factors associated with the malignant changes of symptomatic and asymptomatic endometrial polyps in premenopausal women. J Obstet Gynaecol India 2015; 65 (3): 186–192. doi: 10.1007/s13224-014-0576-6.
36. Lee M, Piao J, Jeon MJ. Risk factors associated with endometrial pathology in premenopausal breast cancer patients treated with tamoxifen. Yonsei Med J 2020; 61 (4): 317–322. doi: 10.3349/ymj.2020.61.4.317.
37. Jeon J, Kim SE, Lee DY et al. Factors associated with endometrial pathology during tamoxifen therapy in women with breast cancer: a retrospective analysis of 821 biopsies. Breast Cancer Res Treat 2020; 179 (1): 125–130. doi: 10.1007/s10549-019-05448-w.
38. Mbatsogo BA, Bouëdec BL, Michy T et al. Endometrial cancers arising in polyps associated with tamoxifen use. Gynecol Obstet Fertil 2005; 33 (12): 975–979. doi: 10.1016/j.gyobfe.2005.10.021.
39. Yela DA, Ikejiri TA, Machado CR et al. Tamoxifen use as a malignancy risk factor in postmenopausal women with endometrial polyps. Menopause 2019; 26 (8): 863–866. doi: 10.1097/GME.0000000000001340.
Labels
Paediatric gynaecology Gynaecology and obstetrics Reproduction medicine
Article was published inCzech Gynaecology

2024 Issue 1-
All articles in this issue
- Preoperative and postoperative staging in endometrial cancer – a prospective study
- Importance of vaginal packing after laparoscopic sacrocolpopexy – retrospective study
- Discrepancies in staging and perioperative classification of pelvic endometriosis according to #Enzian 2021
- Pandemic fear and psychological resilience in pregnant women after the pandemic – a study in Turkey
- Occurrence of acute retrobulbar hemorrhage during birth
- Occult invasive cervical cancer, FIGO stage III, with a negative Pap smear test – clinical presentation and brief review of the literature
- Primary perineal endometriosis – a case report and literature review
- Ultrasound finding of endometrial polyp and factors increasing risk of malignancy
- Female orgasm, reproduction and couple relationships
- Uterovesical fistula and its treatment in Sub-Saharan Africa
- Birth plan – legal and medical aspects
- New recommendations for informing patients and gamete donors in assisted reproduction
- Diagnostika a léčba endometriózy
- Czech Gynaecology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Ultrasound finding of endometrial polyp and factors increasing risk of malignancy
- Diagnostika a léčba endometriózy
- Importance of vaginal packing after laparoscopic sacrocolpopexy – retrospective study
- Female orgasm, reproduction and couple relationships
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

