Psoriáza vulvy
Authors:
L. Jarošová 1; D. Driák 1; Borek Sehnal 1,2; D. Kacerovská 3
Authors‘ workplace:
Gynekologicko-porodnické oddělení, Nemocnice Neratovice
1; Gynekologicko-porodnická klinika 1. LF UK Praha a FN Bulovka, Praha
2; Bioptická laboratoř, s. r. o., Plzeň
3
Published in:
Ceska Gynekol 2022; 87(5): 324-327
Category:
Case Report
doi:
https://doi.org/10.48095/cccg2022324
Overview
Cíl: Prezentace případu, diferenciální diagnostika, možné léčebné postupy a krátký literární přehled. Kazuistika: Čtyřiaosmdesátiletá žena byla opakovaně vyšetřena pro chronickou, rozsáhlou kožní lézi podbřišku, zevního genitálu, perianální oblasti, třísel a sousedící vnitřní plochy stehen. Závěr: Ani kolposkopie s dermatovenerologickou konzultací, ani histopatologické vyšetření nevedlo k přesnému závěru. Teprve speciální dermatopatologická expertíza ukázala diagnózu inverzní psoriázy s návrhem léčby.
Klíčová slova:
psoriáza – vulvální léze
Úvod
Zevní genitál u dospělé ženy může být postižen různorodým spektrem nemocí zahrnujícím záněty, trofické, cévní a hormonální změny, benigní nádory, prekancerózní stavy a malignity. Některé jsou pro oblast vulvy specifické a typické, mezi nejčastější patří mykózy, změny způsobené herpesviry, lidskými papillomaviry, parazity anebo bakteriemi (nejčastěji streptokoky, enterokoky, stafylokoky, Escherichia coli), lichen sclerosus et atrophicus, vulvární intraepiteliální neoplazie. Jde o predilekční oblast, kde se primárně projevuje skupina sexuálně přenosných, resp. přenositelných infekcí, případně se noxy kombinují. Kromě toho se na vulvě vyskytují kožní afekce, které jsou přítomny převážně jinde po těle ať už zánětlivé, nebo jiné etiologie – folikulitida, flegmona, absces, varixy, atheromy, hemangiomy, névy, hidradenitida, ekzémy a alergické reakce, pemfigus, dlaždicobuněčný karcinom, ale třeba i endometrióza nebo melanoblastom [1–5].
Onemocnění zevního genitálu často provází svědění, pálení a bolest a především u mladých, sexuálně aktivních žen a dívek představuje závažný osobní a intimní handicap [5], avšak ani u nekohabitujících nebo postmenopauzálních žen nemusí být zanedbatelnou maličkostí. Běžné a typické afekce vulvy se obvykle snadno diagnostikují. Kožní nálezy s necharakteristickým průběhem, kombinovanou etiologií, ovlivněné předchozí léčbou nebo, když je jejich lokalizace na genitálu vzácná, vyvolávají diskuze a pochybnosti ohledně etiologie a vhodné léčby.
Kazuistika
V červenci roku 2020 přišla na naši ambulanci k preventivní prohlídce 84letá lékařka v důchodu. Z chronických onemocnění uvedla hypertenzi, astma bronchiale, normocytární anemii, vertebrogenní algický syndrom bederní páteře, chronickou žilní insuficienci a dyslipidemii s bohatou medikací tbl. p. o.: Nolpaza 40 mg tbl 1-0-1, Afonilum 125 mg tbl 1-0-1, Tardyferon 247,25 mg tbl po 1-0-0, Detralex 500 mg 2-0-0, Argofan 75 mg tbl 1-0-0, Seropram 20 mg tbl 1-0-0, Cinarizin 25 mg tbl 1-1-0, Acecor 400 mg tbl 0-0- -1/4, Sortis 10 mg tbl 0-0-1, Geratam 1-0-1. Alergologická anamnéza byla negativní, exkuřačka již 40 let. Z gynekologické anamnézy byly zaznamenány dvě gravidity, dva spontánní porody, menopauza v 55 letech. V červnu 2020 byla hospitalizována pro erysipel pravé dolní končetiny. Přibližně před 2 týdny byla vyšetřena dermatologem se závěrem intertrigo v genitofemorálních rýhách, dif. dg. pemfigoid, léčena lokálně roztokem genciánové violeti, jejíž účinek hodnotila příznivě, subjektivně byla zcela bez obtíží, bez bolesti, pálení nebo svědění.
Objektivní nález však byl velmi výrazný, celá vulva až k anu a obě genitofemorální rýhy byly pokryty symetrickým, splývavým, ostře ohraničeným, nebolestivým exantémem bledě rudé barvy s jasně červenými okraji, na mons Veneris s ojedinělými puchýřky v průměru 3–4 mm s čirým obsahem. Kožní léze byla v celém rozsahu bez infiltrace, indurace nebo ulcerace. Po domluvě s ošetřujícím dermatologem bylo pacientce doporučeno histologické vyšetření z několika biopsií, což však pacientka odmítla.
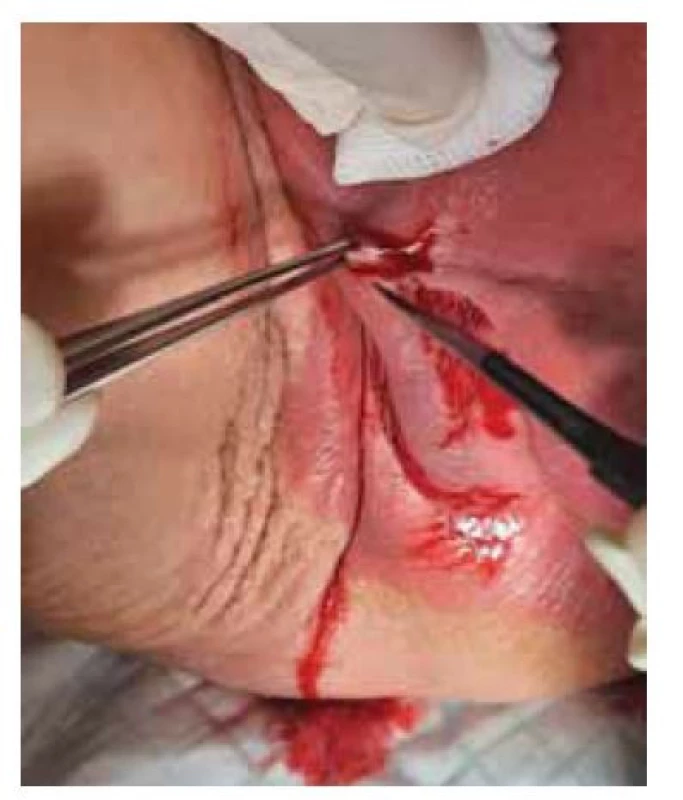
K druhému vyšetření se dostavila přibližně za rok, v srpnu roku 2021, neboť zaregistrovala plošné rozšíření zarudlé kůže na celý podbřišek, subjektivně stále bez bolesti či jiných známek. Objektivně byla patrná plošně rozsáhlá kožní léze zaujímající oblast od podbřišku přes mons Veneris, oba velké stydké pysky až na perianální oblast a obě ingviny až na kraniální část vnitřní plochy stehen. Na mons Veneris a labium maj. l. dx. se objevily 2–3mm ulcerace (obr. 1, 2). Se souhlasem pacientky byly dne 13. srpna 2021 odebrány biopsie v lokální anestezii.
Fig. 1. Extensive skin lesions.
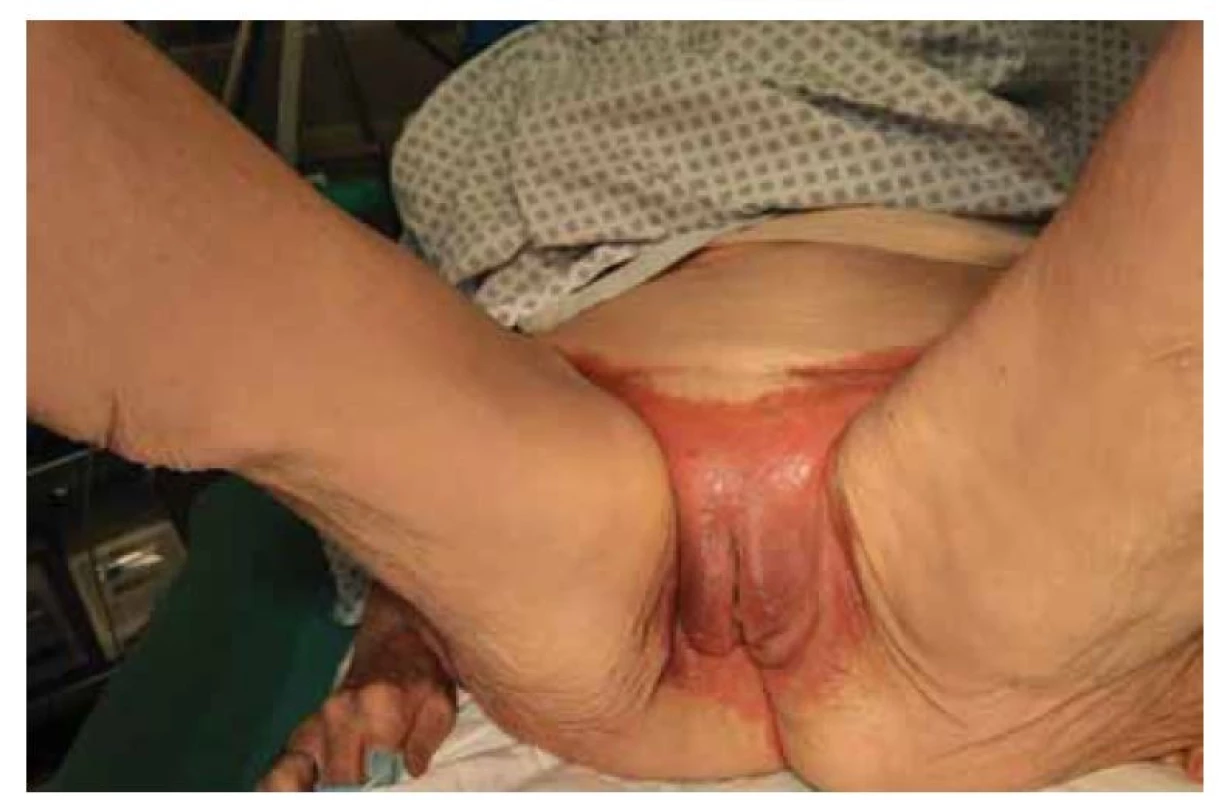
Fig. 2. Vulvar biopsy under local
anaesthesia.
Histologický popis byl nespecifický: vzorky kryté hyperplastickým reaktivně změněným vrstevnatým dlaždicovým epitelem, intraepiteliálně i subepiteliálně se smíšeně zánětlivou celulizací a centrálně v jedné z excizí s drobnou ulcerací. Materiál bez dysplazie či malignity, k příčině se nelze jednoznačně vyjádřit (obr. 3). Po poradě s laboratoří jsme požádali o konzultaci dermatopatologa, zaslali fotodokumentaci makroskopického nálezu a bylo provedeno druhé čtení histologických vzorků. Histologický popis a závěrečná diagnóza byla stano- vena jako inverzní psoriáza.
Fig. 3. Hyperkeratosis.
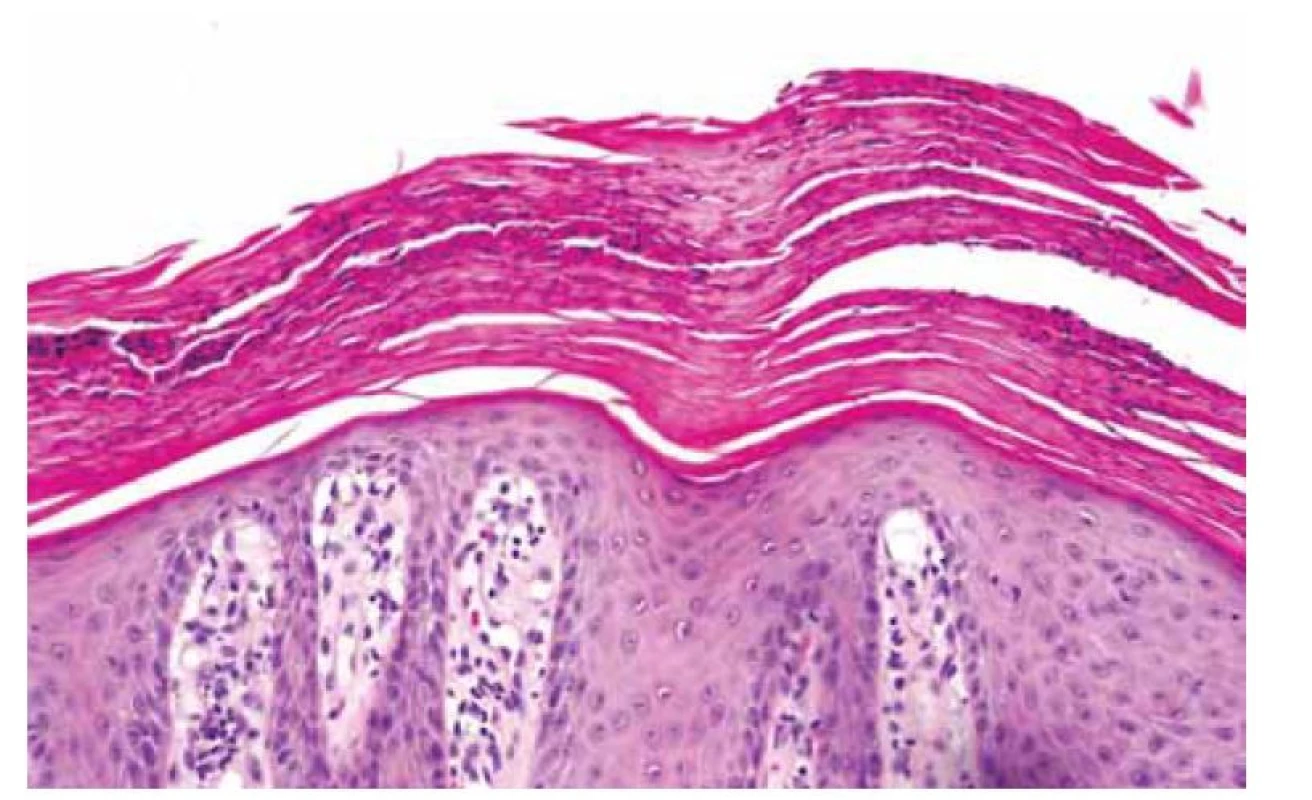
Po stanovení diagnózy byla pacientka odeslána do péče dermatologa, který navrhl komplexní léčbu spočívající v systémovém podávání retinoidů (látek ovlivňujících proliferaci epidermis) plus v podpůrné léčbě v podobě lokální aplikace kortikoidních mastí nebo roztoků. Vzhledem k rozsahu léze byla doporučena léčba za hospitalizace.
Diskuze
Obecně lze jakékoli onemocnění kůže označit jako dermatózu. Jde-li o zánět, obvykle se mluví o dermatitidě, jejíž etiologie může být infekční, nebo neinfekční. Kromě typických vulvárních dermatóz, které lze diagnostikovat snadno a pouze na základě klinického obrazu, může být vulva postižena chronickými kožními chorobami, u nichž je lokalizace na vulvě neobvyklá a je nezbytné biopticky vyloučit pre/maligní proces [1].
Psoriáza (lupénka, latinsky psora = odlupování, škrabání) je velmi časté multifaktoriální chronické, neinfekční (nenakažlivé), autoimunitní, převážně kožní onemocnění s incidencí v Evropě 2–3 % [6,7], v europoidní populaci pravděpodobně až 7 %, neboť při nevýrazných projevech nebývá nemoc diagnostikována. Etiopatogeneticky se nejvíce uplatňuje dědičnost náchylnosti k psoriáze (asi u 30 %), avšak nezbytná je přítomnost dalšího provokujícího faktoru, kterým mohou být infekce horních cest dýchacích (streptokokové, virové), zubů, hormonální změny (puberta, postpartální období, klimakterium; naopak v těhotenství se obvykle zlepšuje), nezdravá životospráva, chronické nemoci, jako je cukrovka, dna, hepatopatie, chronický zánět žlučníku, obezita, medikamenty (lithium, betablokátory, antimalarika), fyzikální a chemické vlivy [7]. Velmi pravděpodobná je spoluúčast imunitního systému, T-lymfocyty migrují do bazálních vrstev kůže, aktivace proinflamatorní cytokinové kaskády podporuje chronický zánět, proliferaci a olupování buněk, kůže se obměňuje až 7krát častěji. Kromě kůže může postihovat nehty a klouby (psoriatická artritida), nemoc se zhoršuje na jaře a na podzim.
Byly prokázány dva geneticky fixované typy psoriázy, které se od sebe výrazně liší. Typ I – psoriáza mladistvých – se projevuje již v dětství, nejčastěji mezi 16. a 22. rokem, a rodinná anamnéza bývá většinou pozitivní. Projevuje se převážně akutním průběhem se sklonem ke generalizaci a špatnou odpovědí na léčbu. Typ II – psoriáza dospělých – se manifestuje až kolem 40. roku a rodinná anamnéza je negativní. Průběh onemocnění je mírnější, často jen s omezením na predilekční místa na extenzorové straně loktů a kolen (místa otlaku a oděru) [7,8].
Patofyziologicky se jedná o hyperproliferaci epidermis s poruchou diferenciace keratinocytů, zvýšenou angiogenezi a imunopatologický zánět. Nadměrně reprodukované kožní buňky jsou nedostatečně vyvinuté, vrství se, špatně se odlupují, kůže šupinatí [9]. Typická psoriatická léze je plochá červená papulka krytá stříbřitě lesklými šupinkami. Po sloupnutí šupiny může kůže krvácet (poraněné kapiláry papilární vrstvy kůže, fenomén krvavé rosy, Auspitzův fenomén). Dalším charakteristickým projevem je tzv. izomorfní efekt (Köbnerův efekt), jehož podstatou je vyvolání psoriatických lézí v místě podráždění kůže (škrábáním, poraněním, očkováním, operací apod.), které se objeví do 16 dní [10]. Podle vzhledu a lokalizace psoriatických ložisek se rozlišuje psoriáza papulomatózní, pustulozní, tečkovitá, kapkovitá, difuzní apod. Zvláštním typem je pak psoriáza inverzní (flexuralis), která se vyskytuje v lokalizacích opačných, v místech tzv. vlhké zapářky – v oblasti genitálu, axilách, inframammárně, v kožních záhybech. Vlivem vlhkosti a mazu v těchto lokalizacích se stírá typický vzhled a kůže nešupinatí [8].
Publikace o vulvární psoriáze jsou značně omezené, přehled z roku 2012 uvádí 194 případů [11]. Pouze u 12,3 % pacientek byla stanovena psoriáza jako pracovní diagnóza. Nejčastějším projevem (82,5 %) byly svědivé, oboustranné, symetrické, erytematózní, nešupinatící, dobře ohraničené erupce nebo lehce elevované plaky. U 64,9 % pacientek byly detekovány projevy psoriázy na dalších částech těla. Iniciální léčba silnými kortikoidy lokálně následovaná udržovací lokální aplikací slabšími kortikoidy v kombinaci s dehtovými krémy a kalcipotriolem dosáhla potlačení nemoci u 93,8 % pacientek během průměrné doby 8,9 měsíce (1 měsíc až 7,25 roku) [11].
V rámci diferenciální diagnostiky se doporučuje odlišit infekční [3] a neoplastické procesy, s alterací makroskopického nálezu v oblasti genitálu se rozšiřuje spektrum kožních afekcí na intertrigo, pemfigoid, toxoalergický exantém, vaskulitidu, málo pravděpodobná se nám jevila malignita. Kromě výše uvedeného se uvádí kandidiáza a extramammární forma Pagetovy nemoci [12]. Určitým vodítkem pro vyslovení podezření na lupénku může být nepostižení poševní sliznice [11].
Léčba psoriázy jako chronického onemocnění je komplexní. U lehčích případů se zakládá na topické (lokální) aplikaci roztoku, masti, gelu nebo tělového mléka s obsahem keratolytik (3% nebo 5% kyselina salicylová), steroidů od slabých (hydrokortison 1%) až po velmi silné (klobetasol), analog vitaminu D (kalcipotriol, takalcitol, kalcitriol), dehtových preparátů, antimitotika anthralinu, retinoidů. Fototerapie je založena na poznatku, že sluneční záření zmírňuje příznaky psoriázy. Systémová léčba (tbl. p. o., inj.) je u těžkých případů zatížena vyšším rizikem nežádoucích účinků a nezbytné jsou pravidelné kontroly včetně laboratorních odběrů. Nejčastěji se používají imunosupresiva (hydroxyurea), cytostatika (methotrexát, cyklosporin) a retinoidy. Cílená „biologická“ léčba zasahuje cíleně do imunitních mechanizmů. Doplňková (alternativní) léčba zahrnuje dietní opatření (omezení cukrů), lokální aplikace soli z Mrtvého moře, krémy z aloe vera, domácí míchané konopné masti a dechová cvičení podle Wim Hofa.
Závěr
Afekce ženského genitálu představují poměrně častou problematiku ambulantní gynekologie. Některé léze mají netypický vzhled ovlivněný specifickými podmínkami a předchozí léčbou a ani histologický nález nemusí jednoznačně určit diagnózu. Referujeme případ 84leté lékařky s rozsáhlým postižením vulvy a přilehlých částí těla inverzní psoriázou s důrazem na multidisciplinární přístup.
ORCID autorů
D. Driák 0000-0002-3072-0178
B. Sehnal 0000-0003-2622-2181
Doručeno/Submitted: 7. 3. 2022
Přijato/Accepted: 14. 4. 2022
MUDr. Lucie Jarošová
Gynekologicko-porodnické oddělení
Nemocnice Neratovice
Alšova 462
277 11 Neratovice
Sources
1. Andreassi L, Bilenchi R. Non-infectious inflammatory genital lesions. Clin Dermatol 2014; 32 (2): 307–314. doi: 10.1016/j.clindermatol. 2013.08.015.
2. Citterbart K et al. Gynekologie. 1. vyd. Praha: Galén 2001.
3. Kolm I. Inflammatory disease of the vulva – dermatologist`s point of view. Praxis 2019; 108 (16): 1085–1090. doi: 10.1024/1661-8157/ a00330.
4. Moyal-Barracco M, Wendling J. Vulvar dermatosis. Best Pract Res Clin Obstet Gynaecol 2014; 28 (7): 946–958. doi: 10.1016/j.bpobgyn. 2014.07.005.
5. Savas JA, Pichardo RO. Female genital itch. Dermatol Clin 2018; 36 (3): 225–243. doi: 10.1016/j.det.2018.02.006.
6. Kamiya K, Kishimoto M, Sugai J et a. Risk factors for the development of psoriasis. Int J Mol Sci 2019; 20 (18): 4347. doi: 10.3390/ijms20184347.
7. Semrádová V. Psoriáza, doporučený postup pro praktické lékařství. 2001 [online]. Dostupné z: https: //www.revmaticke-nemoci.cz/dokumenty/psoriaza_doporuceny_postup.doc.
8. Štork J et al. Dermatovenerologie. 1. vyd. Praha: Galén 2008.
9. Griffiths CE, Barker JN. Pathogenesis and clinical features of psoriasis. Lancet 2007; 370 (9583): 263–271. doi: 10.1016/S0140-6736 (07) 61128-3.
10. Oji V, Luger TA. The skin in psoriasis: assessment and challenges. Clin Exp Rheumatol 2015; 33 (5 Suppl 93): S14–S19.
11. Kapila S, Bradford J, Fischer G. Vulvar psoriasis in adults and children: a clinical audit of 194 cases and review of the literature. J Low Genit Tract Dis 2012; 16 (4): 364–371. doi: 10.1097/LGT.0b013e31824b9e5e.
12. Filho LL, Lopes IM, Lopes LR et al. Mammary and extramammary Paget`s disease. An Bras Dermatol 2015; 90 (2): 225–231. doi: 10.1590/abd1806-4841.20153189.
Labels
Paediatric gynaecology Gynaecology and obstetrics Reproduction medicineArticle was published in
Czech Gynaecology

2022 Issue 5
Most read in this issue
- Idiopathic granulomatous mastitis
- Distal vaginal agenesis and differential diagnosis of other causes of hematocolpos
- Effect of manual lymphatic drainage on upper limb lymphedema after surgery for breast cancer
- Psoriasis vulvae
