-
Medical journals
- Career
Střednědobé výsledky chirurgické léčby recidivující cystokély po hysterektomii s využitím transvaginálního implantátu
: M. Dziakova 1; Martin Huser 1; A. I. Belkov 1; I. Horvath 2; P. Ventruba 1
: Gynekologicko-porodnická klinika LF MU a FN, Brno, přednosta prof. MUDr. P. Ventruba, DrSc., MBA 1; Lékařská fakulta Masarykovy univerzity, Kamenice, Brno, prof. MUDr. M. Bareš, Ph. D. 2
: Ceska Gynekol 2019; 84(2): 99-104
:
Cíl studie: Hlavním cílem studie bylo zhodnotit střednědobou efektivitu a bezpečnost rekonstrukce recidivující cystokély pomocí transvaginálního implantátu (TVM) u pacientek po hysterektomii. Dalším cílem bylo porovnání získaných dat s literárními údaji.
Typ studie: Prospektivní observační studie.
Název a sídlo pracoviště: Gynekologicko-porodnická klinika LF MU a FN Brno.
Metodika: Pacientky po hysterektomii s recidivujícím sestupem pánevních orgánů (SPO) typu cystokély ve stadiu 3–4 podle klasifikace POP-Q (Pelvic Organ Prolapse Quantification System) byly léčeny zavedením TVM Calistar A (Promedon) v univerzitním urogynekologickém centru v letech 2012–2015. Závažnost příznaků SPO byla před operací hodnocena pomocí dotazníku Pelvic Organ Prolapse Distress Inventory (POPDI-6). Za dva roky po operaci pacientky podstoupily subjektivní a objektivní hodnocení efektivity výkonu. Objektivní vyléčení bylo definováno jako POP-Q stadium ≤ 2. Subjektivní spokojenost byla znovu hodnocena pomocí dotazníku POPDI-6. Ke zhodnocení spokojenosti byla u pacientek využita stupnice Patient Global Impression of Improvement.
Výsledky: Hodnocení po dvou letech se zúčastnilo 39 žen (81,3 %). Celkem 33 pacientek (84,6 %) bylo spokojeno s výsledkem operace. Objektivní vyléčení bylo konstatováno u 30 žen (76,9 %). Ve čtyřech případech (10,3 %) byla nalezena protruze implantátu. Reoperaci pro recidivu SPO podstoupily tři ženy (7,7 %).
Závěr: Střednědobé výsledky rekonstrukce recidivující cystokély s využitím TVM jsou uspokojivé, procento objektivně vyléčených pacientek bylo mírně nižší než jejich subjektivní spokojenost. Při porovnání získaných dat s posledním souhrnem výsledků Cochranovy databáze a recentními literárními údaji hodnotící operační léčbu SPO, byly naše výsledky srovnatelné nebo lepší.
Klíčová slova:
komplikace – sestup pánevních orgánů – cystokéla – transvaginální implantát
ÚVOD
Sestup pánevních orgánů (SPO) je častý problém negativně ovlivňující kvalitu života, který v různé míře postihuje každou druhou až třetí ženu ve vyšším věku [4]. Až 40 % žen ve věku mezi 49. až 75. rokem udává subjektivní obtíže spojené se sestupem pánevních orgánů [12]. Sestup pánevních orgánů je definován jako ztráta tkáňové podpory pánevních orgánů, která vede k jejich sestupu do pochvy, popřípadě až před introitus. Tradičně rozlišujeme descensus přední poševní stěny při sestupu báze močového měchýře (cystokéla), zadní poševní stěny s herniací konečníku do pochvy (rektokéla) nebo pokles proximální části pochvy (při absenci dělohy) s možným vyklenutím střeva (rektoenterokéla) [8]. Etiologie vzniku je multifaktoriální. Za hlavní rizikový faktor je považován vaginální porod, dále pak vyšší věk, předchozí pánevní operace, chronická obstipace a obezita [10, 16]. Sestup pánevních orgánů může být zcela asymptomatický nebo je doprovázen nespecifickými příznaky, jako jsou křížové bolesti zad, pocity tlaku v pochvě, dyspareunie apod. Podle lokalizace SPO mohou být přítomny i poruchy mikce či defekace. Nejčastějším typem SPO je sestup přední poševní stěny, pulzní cystokéla, která vzniká v důsledku poškození mechanických atributů poševní stěny a jejich roztažení [5]. V případě defektu nebo odtržení úponu parakolpií od arcus tendineus fasciae pelvis (paravaginální defekt) dochází k trakční cystokéle.
V terapii SPO využíváme podle rozsahu postižení konzervativní postupy ke zmírnění symptomů nebo chirurgickou léčbu. V rámci konzervativního postupu lze využít například posilování svalstva pánevního dna, elektroléčbu nebo lokální aplikaci estrogenů. Při chirurgickém přístupu je v různých modifikacích dodnes používána klasická přední plastika poševní (kolporrhaphia anterior), která byla poprvé popsána Kellym v roce 1913. Při použití této techniky však velmi často dochází k recidivě SPO, podle některých autorů až v 50 % případů [2]. V posledních dvou dekádách jsou proto vyvíjeny různé heterologní materiály, které by zajistily trvalejší výsledek operace. Nejčastěji se využívá síťových implantátů vyrobených z polypropylenu [1]. Tyto transvaginální síťové implantáty (TVM) mají zlepšit podporu struktur pánevního dna a snížit rekurenci cystokély po operaci klasickou přední poševní plastikou, ale přinášejí s sebou také nové typy komplikací. Mezi nejčastější komplikace popsané v literatuře patří svrašťování tkáně (shrinkage) způsobené zjizvením v okolí implantátu, které vede k dyspareunii a k chronickým bolestem. Vzhledem k použití cizorodého materiálu v některých případech dochází k jeho nepřijetí tělem pacientky. V důsledku nepřijetí může nastat částečná protruze a někdy až úplné odhojení implantátu [21].
Možná je i protruze implantátu do přiléhajících orgánů, jako např. do močového měchýře [13]. Z důvodu nutností extenzivnější preparace pro zavedení TVM častěji dochází k poranění velkých cév a orgánů malé pánve. Tyto výkony jsou proto spojeny s delším operačním časem a větší krevní ztrátou ve srovnání s klasickou přední poševní plastikou. Ke snížení incidence komplikací a redukci postižení sousedních anatomických struktur byly vyvinuty techniky užití implantátu z jedné vaginální incize [15].
Hlavním cílem studie bylo zhodnotit střednědobou efektivitu a bezpečnost rekonstrukce recidivující cystokély pomocí TVM u pacientek po předchozí hysterektomii s využitím subjektivních i objektivních hodnotících parametrů. Dalším cílem práce bylo porovnání získaných dat s dříve publikovanými literárními údaji a jejich srovnání s posledním souhrnem výsledků rekonstrukčních operací v předním poševním kompartmentu podle Cochranovy databáze z roku 2016.
SOUBOR PACIENTEK A METODIKA
Jedná se o prospektivní observační studii, která probíhala v urogynekologickém centru Gynekologicko-porodnické kliniky Lékařské fakulty Masarykovy univerzity a Fakultní nemocnice Brno v období od ledna 2012 do prosince 2015. Do sledování byly zařazeny pacientky s recidivující cystokélou 3. až 4. stupně podle klasifikace Pelvic Organ Prolapse Quantification System (POP-Q) [18]. Všechny pacientky zařazené do sledování byly již dříve chirurgicky léčeny pro SPO technikou vaginální hysterektomie s poševními plastikami. U všech pacientek byla před operací zaznamenána subjektivní závažnost příznaků SPO s využitím standardizovaného dotazníku Pelvic Organ Prolapse Distress Inventory (POPDI-6) [14]. Dále byl u všech žen sledován věk v době operace, parita a index tělesné hmotnosti (body mass index, BMI).
Všechny pacientky zařazené do studie podstoupily transvaginální chirurgickou rekonstrukci pochvy s použitím polypropylenového ultralehkého TVM. Byl použit chirurgický set Calistar A (Promedon), který se zavádí miniinvazivní technikou z jedné vaginální incize. U všech zařazených subjektů byla sledována délka operace a krevní ztráta během výkonu. Dále byly zaznamenávány všechny závažné perioperační komplikace podle metodiky vypracované Mezinárodní urogynekologickou asociací (International Urogynecological Association, IUGA) a Světovou společností pro kontinenci (International Continence Society – ICS) [6].
Úspěšnost a bezpečnost chirurgického výkonu byly u všech pacientek hodnoceny s odstupem dvou let po operaci. Při urogynekologickém vyšetření byl znovu klasifikován stupeň SPO pomocí klasifikace POP-Q. Operace byla objektivně vyhodnocena jako úspěšná, pokud bylo pooperační stadium POP-Q ≤ 2. K hodnocení spokojenosti pacientky s vyléčením příznaků SPO ve srovnání s obdobím před operací byla využita upravená obecná stupnice spokojenosti pacienta s léčbou Patient Global Impression of Improvement (PGI-I): 1 – výrazné zlepšení, 2 – zlepšení, 3 – stejný stav, 4 – zhoršení [19]. Operace byla subjektivně pacientkou vyhodnocena jako úspěšná, pokud byla hodnota PGI-I ≤ 2. Dále byla znovu zhodnocena subjektivní závažnost příznaků SPO s pomocí mezinárodního validovaného dotazníku POPDI-6. U všech pacientek byly zaznamenány všechny pozdní pooperační komplikace vznikající v souvislosti s implantáty, zejména protruze či úplné odhojení implantátu, nutnost opakované operace pro příznaky SPO a způsob jejího řešení.
Pro vyhodnocení výsledků studie se využily standardní metody statistického hodnocení s využitím software Microsoft Excel. Pro kvalitativní proměnné byla použita metoda hodnocení frekvence a mediánu, pro intervalové proměnné byl vypočítán průměr a směrodatná odchylka.
Studie včetně písemného informovaného souhlasu byla schválena etickou komisí FN Brno.
VÝSLEDKY
Do studie bylo zařazeno celkem 48 pacientek, které byly léčeny pomocí TVM z jedné vaginální incize. Průměrný věk operovaných pacientek v hodnoceném souboru byl 67,4 ± 4,5 let. Průměrný index tělesné hmotnosti u námi operovaných pacientek se pohyboval v rozmezí 28,6 ± 3,3 kg/m2. Střední hodnota parity sledovaných žen byla 2,5 ± 1,3 porodů v průběhu života. Předoperačně všechny pacientky hodnotily subjektivní závažnost příznaků SPO průměrně 20,9 ± 1,6 body podle POPDI-6 klasifikace. Podrobná charakteristika souboru operovaných pacientek je uvedena v tabulce 1.
1. Charakteristika souboru operovaných pacientek 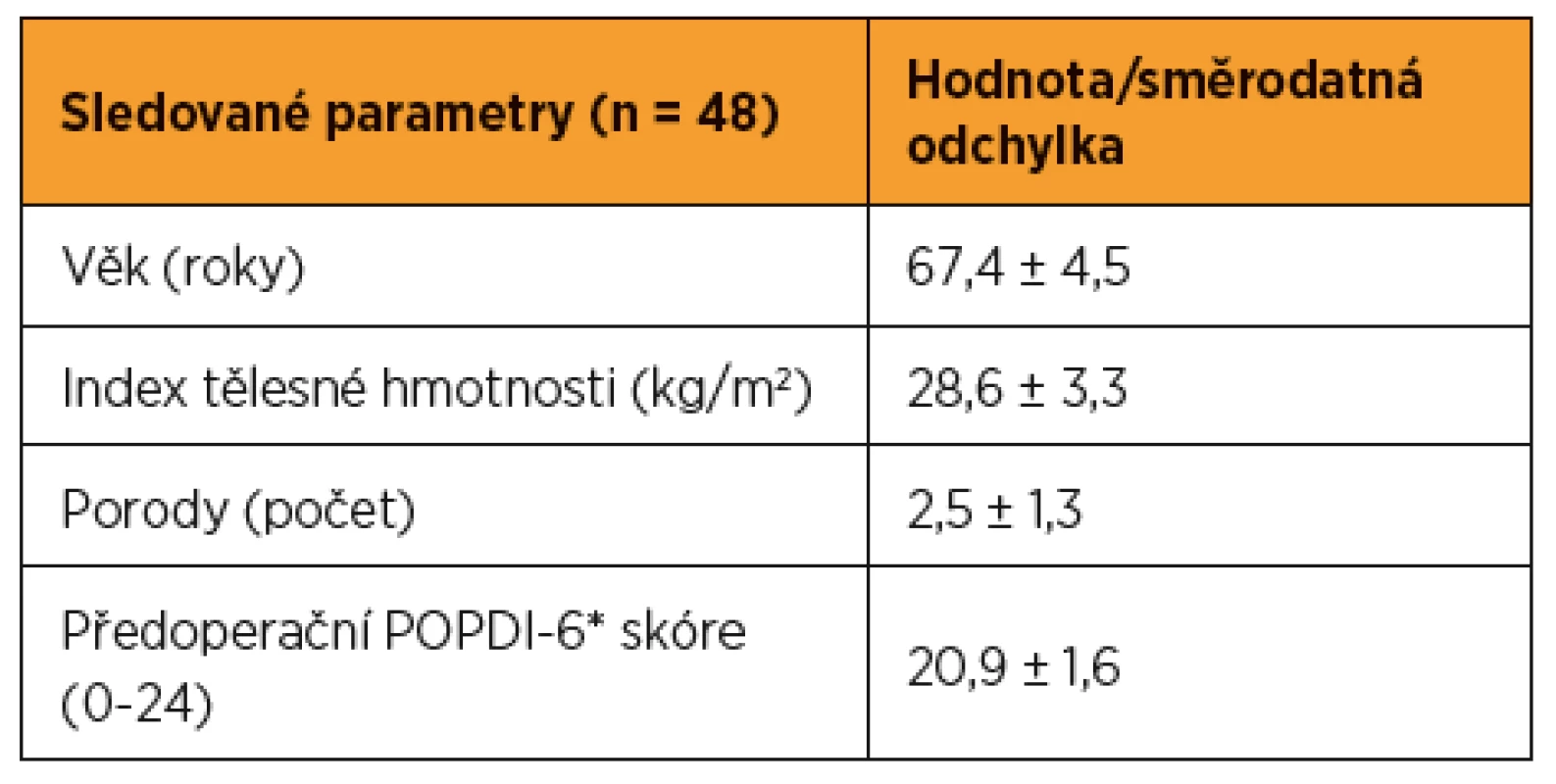
* Pelvic Organ Prolapse Distress Inventory Ve sledovaném souboru byla průměrná délka operace 76,0 ± 13,0 minut. Střední hodnota krevní ztráty u všech operačních výkonů se pohybovala v rozmezí 94,8 ± 37,1 ml. V jednom případě (2,1 %) se vyskytla závažná peroperační komplikace, poranění močového měchýře, která byla ošetřena lege artis suturou stěn močového měchýře ve dvou vrstvách. Žádné další peroperační komplikace, jako jsou poranění pánevních cév či silné krvácení a vytvoření hematomu, jsme nezaznamenali. Zevrubný popis sledovaných parametrů transvaginálních operačních výkonů je uveden v tabulce 2.
2. Sledované parametry transvaginálního operačního výkonu 
Hodnocení po dvou letech od operace se zúčastnilo 39 pacientek (81,6 %). Objektivní vyléčení hodnocené podle POP-Q klasifikace bylo konstatováno u 30 žen (76,9 %). Celkem 33 pacientek (84,6 %) bylo subjektivně spokojeno s výsledkem operace při hodnocení na obecné stupnici spokojenosti PGI-I. Subjektivní závažnost příznaků SPO hodnocená pomocí POPDI-6 klasifikace byla průměrně 8,3 ± 1,3 bodů. Ve čtyřech případech (10,3 %) byla při objektivním vyšetřením diagnostikována protruze implantátu. Ve třech případech byla protruze pouze náhodným nálezem bez klinické symptomatologie. Vzhledem k rozsahu protruze v těchto případech (velikost do 5×5 mm) byl po dohodě s pacientkami zvolen konzervativní postup. Ve čtvrtém případě se jednalo o větší protruzi (15×20 mm), která pacientce působila subjektivní potíže při pohlavním styku. Proto bylo přistoupeno k minimálně invazivnímu chirurgickému řešení – excizi části protrudovaného implantátu s následnou rekonstrukcí poševní stěny.
V rámci sledovaného souboru pacientek byla během hodnocení za dva roky po operaci při objektivním vyšetření diagnostikována recidiva SPO ve třech případech (7,7 %). U dvou pacientek se jednalo o de novo manifestaci SPO v zadním, tedy neoperovaném poševním oddíle, kdy přední část pochvy byla pevně ukotvena implantátem. Vzhledem ke zhoršujícím se klinickým potížím obou pacientek bylo rozhodnuto o nutnosti operační korekce zadního kompartmentu kolpoperineoplastikou. Ve třetím případě se jednalo o recidivu SPO v předním kompartmentu s klinickou manifestací a nutností reoperace s kompletní exstirpací implantátu a rekonstrukcí pochvy klasickou přední poševní plastikou. Podrobný rozbor klinických ukazatelů úspěšnosti výkonu s odstupem dvou let po operaci je shrnut v tabulce 3.
3. Klinické ukazatele úspěšnosti výkonu s odstupem dvou let po operaci 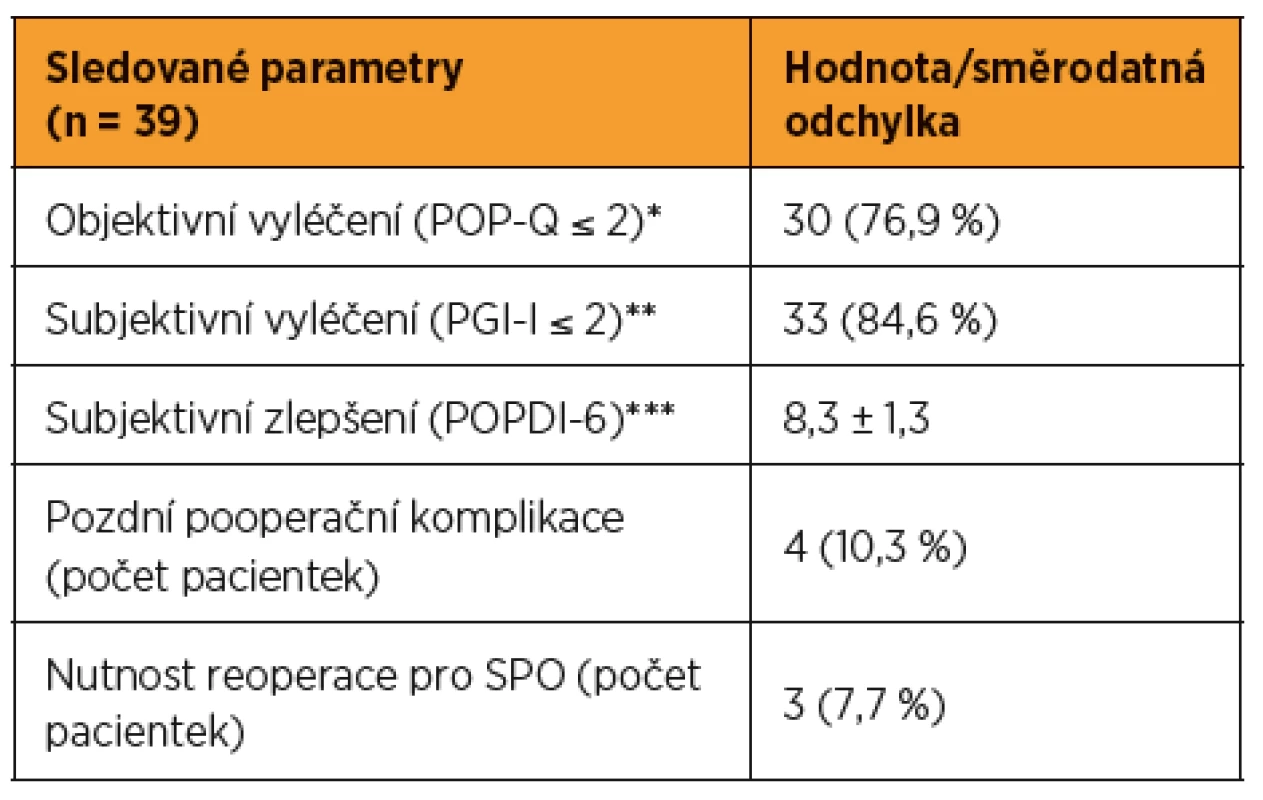
* Pelvic Organ Prolapse Distress Inventory
** Patient Global Impression of Improvement
*** Pelvic Organ Prolapse Quantification SystemDISKUSE
Sestup pánevních orgánů je velmi častým problémem postihujícím ženy především v pokročilejším věku. Ačkoliv se nejedná o život ohrožující onemocnění, má velký socioekonomický dopad. Bylo například spočítáno, že v letech 2005 až 2006 stála léčba SPO v USA více než tři sta milionů dolarů [20]. Babalola et al. ve své práci odhadují, že operaci pro SPO prodělá během života 11 % žen a u jedné třetiny z nich se vyskytne recidiva [3]. Tato čísla jistě dále porostou vzhledem ke stárnutí ženské populace.
Použití heterologních materiálů v léčbě SPO bylo zavedeno s cílem snížení velkého počtu recidiv po klasické přední vaginální plastice. Zavedení těchto operací do klinické praxe ale významně zvýšilo počty peroperačních i pozdních pooperačních komplikací. Velké diskuse ohledně bezpečnosti implantátů se vedly v odborných kruzích po dvou varováních amerického úřadu pro potraviny a léčiva (Food and Drug Administration, FDA) v letech 2008 a 2011. Tato opatření vyústila v řadu soudních sporů mezi výrobci implantátů a pacientkami po celém světě, zejména v USA. Většina takto postižených společností stáhla tyto produkty ze svého portfolia a marketingová podpora těchto produktů byla nenávratně ukončena [22]. Vědecký výbor pro vznikající a nově zjištěná zdravotní rizika ve Spojených státech amerických (Scientific Committee on Emerging and Newly Identified Health Risks, SCENIHR) následně konstatoval, že klinické výsledky operací s implantáty nejsou ovlivněny pouze typem a kvalitou použitého materiálu, ale také zdravotním stavem pacientky a správnou operační technikou danou zkušenostmi operatéra. Při správném výběru typu operace u SPO vědecký výbor doporučuje individuálně zvážit všechny tyto faktory u každé jednotlivé pacientky [4]. Indikace k využití TVM v chirurgické léčbě SPO se liší geograficky, politicky i ekonomicky, v závislosti na pracovišti i zkušenosti operatéra. V literatuře existuje řada prací, které podrobně rozebírají indikace těchto operací a mohou sloužit jako vodítko pro lékaře i pro pacientky [9, 11].
V našem souboru operovaných pacientek jsme využili operační set TVM Calistar A (Promedon), který obsahuje preformovaný polypropylenový implantát kotvený k pánevním strukturám čtyřmi kotvami zaváděnými transobturatorním a sakrospinózním přístupem. Tento typ implantátu patří mezi nejlehčí na trhu s hmotností 16 g/m2, jeho další odlehčení zajišťují preformované otvory průměru šest mm v jeho střední části. Podle údajů výrobce tyto speciální otvory zabezpečují prorůstání fibroblastů, cév a kolagenu a dále umožňují volný průnik bakterií. Na základě našich zkušeností s využitím tohoto setu je kotevní mechanismus implantátu velmi spolehlivý a ani při silnějším tahu nedochází k vytržení kotvy jako u některých dříve používaných setů. Kotevní mechanismus zároveň není příliš robustní, je možné jej spolehlivě zavést po distálním článku prstu hluboko až k sakrospinóznímu vazu bez rizika poranění okolních tkání.
Výhodou této studie je hodnocení spokojenosti pacientek po dvou letech od operace, což je již dostatečná doba k vyhodnocení bezpečnosti operační techniky, případných pozdních komplikací ve smyslu nepřijetí implantátu i možnosti recidivy. Další předností naší práce je komplexní metodika hodnocení úspěšnosti operace nejen pomocí objektivních parametrů, ale také za pomoci subjektivního hodnocení samotnou pacientkou. Ve srovnání s podobnými pracemi bylo do hodnocení po dvou letech zahrnuto 82 % pacientek, což představuje pouze minimální ztrátu dat v průběhu sledování. Limitem této práce je relativně malý soubor pacientek, které byly léčeny pouze v jednom urogynekologickém centru. Soubor sledovaných pacientek plánujeme do budoucna rozšiřovat a rovněž se nebráníme spolupráci s dalšími pracovišti. Sledovanou kohortu pacientek plánujeme nadále sledovat a zhodnotit operační výsledky po pěti nebo sedmi letech od výkonu.
V roce 2018 publikovali Palma et al. multicentrickou prospektivní studii s použitím stejného implantátu s objektivní úspěšností operace 88,7 %, což představuje při srovnání s našimi daty mírně lepší výsledek (76,9 %), nicméně vyhodnocení výsledků probíhalo v krátkodobém horizontu maximálně jednoho roku po operaci [17]. V literatuře existuje pouze málo prací, které hodnotí subjektivní spokojenost pacientek s výsledkem operace. V našem souboru spokojenost s výsledkem operace za dva roky po výkonu vyjádřilo 84,6 % pacientek, přičemž Moore ve své práci z roku 2012 referuje až o 91,7 % spokojených pacientech za 18 měsíců po operaci při hodnocení obdobnou metodikou. Pozoruhodné je, že autoři v této práci na poměrně velkém souboru operovaných žen (n = 60) nezaznamenali žádnou komplikaci ve smyslu nepřijetí implantátu ani žádný případ vyžadující opakovanou operaci pro SPO. V literatuře jsme nalezli ale i práce s podobnou metodikou jako naše studie, které uvádějí po sedmi měsících po operaci 22,5 % případů nepřijetí implantátu, tedy naopak výrazně více než uvádíme v našem souboru (10,3 %) [7]. Naše operační výsledky za dva roky po operaci ve smyslu pooperačních komplikací spojených se zavedením TVM a procenta recidiv s nutností reoperace pro SPO jsme porovnali s poslední metaanalýzou Cochranovy databáze z roku 2016. Při porovnání našich výsledků s touto databází bylo v našem souboru referováno o menším procentu pozdních komplikací (10,3 vs. 11,3 %) i nižším procentu recidiv s nutností opakované operace (7,7 vs. 13,0 %) [11].
ZÁVĚR
Střednědobé výsledky rekonstrukce recidivující cystokély s využitím TVM jsou uspokojivé, procento objektivně vyléčených pacientek bylo mírně nižší než jejich subjektivní vyléčení a jejich spokojenost. Při porovnání získaných dat s posledním souhrnem výsledků Cochranovy databáze a recentními literárními údaji hodnotícími operační léčbu SPO, byly naše výsledky srovnatelné nebo lepší. Vzhledem k výskytu pouze jedné závažnější peroperační komplikace hodnotíme použití TVM v léčbě recidivující cystokély jako bezpečné.
Práce vznikla za podpory Ministerstva zdravotnictví ČR - RVO č. FNBr 65269705.
MUDr. Martina Dziaková
Gynekologicko-porodnická klinika LF MU a FN
Jihlavská 20
625 00 Brno
e-mail: martinadziakova@gmail.com
Sources
1. Adedipe, TO., Vine, SJ. Immediate and perioperative outcomes of polypropylene mesh in pelvic floor repair in a predominantly obese population. Clin Exp Obstet Gynecol, 2010, 37(4), p. 266–268.
2. Adekanmi, OA., Freeman, RM., Jackson, SA., et al. Do the anatomical defects associated with cystocele affect the outcome of the anterior repair? A clinical and radiological study. Int Urogynecol J Pelvic Floor Dysfunct, 2009, 20(11), p. 1369–1377.
3. Babalola, EO., Bharucha, AE., Melton, LJ., et al. Utilization of surgical procedures for pelvic organ prolapse: a population-based study in Olmsted County, Minnesota, 1965–2002. Int Urogynecol J Pelvic Floor Dysfunct, 2008, 19(9), p. 1243–1250.
4. European Commission, Directorate General for Health & Consumers Opinion on the safety of surgical meshes used in urogynecological surgery. European Commission, 2015, 105 s.
5. Halaška, M. Urogynekologie. Praha: Galén, 2004, 256 s.
6. Haylen, BT., Freeman, RM., Swift, SE., et al. An International Urogynecological Association (IUGA) / International Continence Society (ICS) joint terminology and classification of the complications related directly to the insertion of prostheses (meshes, implants, tapes) & grafts in female pelvic floor surgery. Int Urogynecol J, 2011, 22(1), p. 3–15.
7. Heinonen, P., Aaltonen, R., Joronen, K., Ala-Nissilä, S. Long-term outcome after transvaginal mesh repair of pelvic organ prolapse. Int Urogynecol J, 2016, 27(7), p. 1069–1074.
8. Houman, J., Weinberger, JM., Eilber, KS. Native tissue repairs for pelvic organ prolapse. Curr Urol Rep, 2017, 18(1), p. 6.
9. Huser, M., Pastorčáková, M., Belkov, IA., Sedláková, K. Výsledky operační léčby sestupu přední poševní stěny s použitím polypropylenové síťky. Čes Gynek, 2012, 77(5), s. 407–413.
10. Larsson, C., Källen, K., Andolf, E. Cesarean section and risk of pelvic organ prolapse: a nested case-control study. Am J Obstet Gynecol, 2009, 200(3), p. 243.e1–4.
11. Maher, C., Feiner, B., Baessler, K., et al. Surgery for women with anterior compartment prolapse. Cochrane Database Syst Rev, 2016, 11, p. CD004014.
12. Marschke, J., Hengst, L., Schwertner-Tiepelmann, N., et al. Transvaginal single-incision mesh reconstruction for recurrent or advanced anterior vaginal wall prolapse. Arch Gynecol Obstet, 2015, 291(5), p. 1081–1087.
13. Martan, A., Mašata, J., Švabík, K. Nové operační a léčebné postupy v urogynekologii: řešení stresové inkontinence moči, defektů pánevního dna a OAB u žen. Praha: Maxdorf, 2013, 254 s.
14. Mattsson, NK., Nieminen, K., Heikkinen, AM., et al. Validation of the short forms of the Pelvic Floor Distress Inventory (PFDI-20), Pelvic Floor Impact Questionnaire (PFIQ-7), and Pelvic Organ Prolapse/Urinary Incontinence Sexual Questionnaire (PISQ-12) in finnish. Health Qual Life Outcomes, 2017, 15(1), p. 88.
15. Moore, RD., Mitchell, GK., Miklos, JR. Single-incision vaginal approach to treat cystocele and vault prolapse with an anterior wall mesh anchored apically to the sacrospinous ligaments. Int Urogynecol J, 2012, 23(1), p. 85–91.
16. Nováčková, M., Pastor, Z., Brtnický, T., Chmel, R. Jaké je riziko recidivy sestupu pánevních orgánů po vaginální hysterektomii s poševními plastikami? Čes Gynek, 2017, 82(5), s. 383–389.
17. Palma, PCR., Monteiro, MV., de C., Ledesma, MA., et al. Treatment of anterior vaginal wall prolapse using transvaginal anterior mesh with apical fixation: a prospective multicenter study with up to 2 years of follow-up. Int Neurourol J, 2018, 22(3), p. 177–184.
18. Persu, C., Chapple, CR., Cauni, V., et al. Pelvic Organ Prolapse Quantification System (POP-Q) – a new era in pelvic prolapse staging. J Med Life, 2011, 4(1), p. 75–81.
19. Srikrishna, S., Robinson, D., Cardozo, L. Validation of the Patient Global Impression of Improvement (PGI-I) for urogenital prolapse. Int Urogynecol J, 2010, 21(5), p. 523–528.
20. Sung, VW., Washington, B., Raker, CA. Costs of ambulatory care related to female pelvic floor disorders in the United States. Am J Obstet Gynecol, 2010, 202(5), p. 483.e1–4.
21. Švabík, K., Martan, A., Mašata, J., et al. Změny délky implantované síťky po rekonstrukčním výkonu přední stěny poševní. Čes Gynek, 2010, 75(2), p. 132–135.
22. The U.S. Food and Drug Administration Update on the Safety and Effectiveness of Transvaginal Placement for Pelvic Organ Prolapse. 2011. Dostupné z: www.fda.gov.
Labels
Paediatric gynaecology Gynaecology and obstetrics Reproduction medicine
Article was published inCzech Gynaecology

2019 Issue 2-
All articles in this issue
- Operative vaginal deliveries and their impact on maternal and neonatal outcomes – prospective analysis
- Střednědobé výsledky chirurgické léčby recidivující cystokély po hysterektomii s využitím transvaginálního implantátu
- Sakrospinous fixation sec. Miyazaki – complications and long-term results
- Pilot study comparing tolerance of transperineal and endoanal ultrasound examination of anal sphincter
- Is it possible to estimate urethral mobility based on maximal urethral closure pressure measurements?
- Uterine rupture during pregnancy and delivery: risk factors, symptoms and maternal and neonatal outcomes – restrospective cohort
- Maternal morbidity and mortality in Slovak Republic in the years 2007–2015
- Sacrococcygeal teratoma
- Embolic event in the puerperium with tragic end
- Gynecological and urological aspects of pelvic vasculitis
- Latest findings on the placenta from the point of view of immunology, tolerance and mesenchymal stem cells
- Bisphenols in the pathology of reproduction
- Correlation between integration of high-risk HPV genome into human DNA detected by molecular combing and the severity of cervical lesions: first results of the EXPL-HPV-002 study
- Czech Gynaecology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Uterine rupture during pregnancy and delivery: risk factors, symptoms and maternal and neonatal outcomes – restrospective cohort
- Sacrococcygeal teratoma
- Operative vaginal deliveries and their impact on maternal and neonatal outcomes – prospective analysis
- Latest findings on the placenta from the point of view of immunology, tolerance and mesenchymal stem cells
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

