-
Medical journals
- Career
Průběh a výsledky 34 těhotenství komplikovaných syndromem HELLP
Authors: O. Šimetka 1; I. Michalec 1; H. Zewdiová 1; R. Kolářová 2; J. Procházková 3; M. Procházka 4
Authors‘ workplace: Porodnicko-gynekologická klinika FN, Ostrava, přednosta MUDr. O. Šimetka 1; Neonatologické oddělení FN, Ostrava, primářka MUDr. R. Kolářová 2; Hemato-onkologická klinika FN a LF UP, Olomouc, přednosta prof. MUDr. K. Indrák, DrSc. 3; Porodnicko-gynekologická klinika FN, Olomouc, přednosta doc. R. Pilka, Ph. D. 4
Published in: Ceska Gynekol 2010; 75(3): 242-247
Overview
Cíl práce:
Analýza průběhu a výsledků těhotenství u pacientek s potvrzeným syndromem HELLP a srovnání s literárními údaji.Typ studie:
Retrospektivní kohortová studie.Název a sídlo pracoviště:
Porodnicko-gynekologická klinika, Fakultní nemocnice Ostrava.Předmět a metodika studie:
Analyzovali jsme 34 těhotenství komplikovaných HELLP syndromem žen, které porodily v Perinatologickém centru Ostrava v letech 2004 až 2009 (64 měsíců).Výsledky:
V letech 2004 až 2009 (64 měsíců) porodilo na PGK FN Ostrava 34 žen s diagnostikovaným a laboratorně potvrzeným HELLP syndromem. Průměrný věk rodiček byl 28,5 let, průměrné gestační stáří v době ukončení těhotenství bylo 33 týdnů a 4 dny. Pouze 2 ženy ze souboru porodily spontánně, 32 žen porodilo císařským řezem (SC), průměrná váha plodu byla 1930 g, tři z těchto gravidit byly dvojčetné. Odchylky od laboratorních norem koagulačních parametrů byly zaznamenány u 22 pacientek, nicméně klinicky zjevné známky poruchy koagulace byly vyjádřeny pouze u 8 pacientek (23,5 %) v podobě hematomů v ráně nebo hematomů subfasciálních. Celkem 6 pacientkám byla podána krevní transfuze (18 jednotek) a 9 pacientkám byla podána plazma (celkem 20 jednotek). Průměrná délka pobytu rodiček na JIP byla 3,2 dne. Žádná matka ze souboru nezemřela. Jeden plod se narodil mrtvý, poporodní období 12 novorozenců (33,3 %) bylo komplikováno závažnou morbiditou.Závěr:
Časná diagnostika a aktivní management se významně podílí na prevenci rozvoje těžkých forem HELLP syndromu, který i nadále zůstává jednou z nejzávažnějších porodnických komplikací.Klíčová slova:
HELLP syndrom, komplikace, morbidita.ÚVOD
HELLP syndrom je jednou z nejzávažnějších komplikací těhotenství vyskytující se u méně než 1 % těhotných žen a 10-20 % žen s těžkou preeklampsií [7]. Typickým laboratorním obrazem, ze kterého pramení i samotný název syndromu, jsou hemolýza (H), elevace jaterních testů (EL) a trombocytopenie (LP). Všechny tyto patofyziologické jevy jsou predisponujícím faktorem k rozvoji diseminované intravaskulární koagulace (DIC) a mnozí autoři jsou názoru, že HELLP syndrom je pravděpodobně vždy spojen s určitým stupněm DIC [2, 3, 7]. Diagnostická kritéria HELLP syndromu jsou poměrně jasně definovaná ve dvou různých klasifikačních systémech (Tenessee a Mississippi), přesto je HELLP syndrom zdrojem mnoha kontroverzí [12]. Tíže syndromu HELLP nemusí plně korespondovat s počtem trombocytů ani s hladinou transamináz, hladina trombocytů nemusí korelovat s tíží postižení jater. Přibližně jedna třetina všech případů syndromu HELLP se klinicky manifestuje až po porodu a tyto případy mívají těžší průběh [12]. Syndrom HELLP může být buď kompletní (při pozitivitě všech 3 laboratorních nálezů), nebo parciální, při pozitivitě 2 nebo 1 příznaku.
Jednoznačná diagnostická kritéria stanovuje klasifikace Tennessee, podle které jsou ke stanovení diagnózy kompletního HELLP syndromu nutná následující kritéria: hladina trombocytů nižší než 100 x 109/l, elevace AST (aspartát aminotransferázy) nebo ALT (alanin aminotransferázy) nad 70 IU/l, tzn. 1,17 μkat/l a sérová hladina laktátdehydrogenázy (LDH) nad 600 IU/l, tzn. 10 μkat/l. Z podrobnějších klasifikačních schémat je nejčastěji používána klasifikace Mississippi, která dělí HELLP syndrom do tří tříd podle počtu trombocytů – méně než 50 x 109/l trombocytů, 50-100 x 109/l trombocytů a více než 100 x 109/l trombocytů, v případě 3. třídy pak platí i měkčí kritéria pro hodnoty jaterních testů – ALT a AST (40 IU/l místo 70 IU/l, tzn. 0,69 μkat/l místo 1,17 μkat/l) [7]. Přehled klasifikací uvádíme v tabulce 1.
Table 1. Diagnostikcá kritéria HELLP syndromu 
Etiopatogeneze je stejná jako u preeklampsie a obě onemocnění jsou si velmi podobná. Při preeklampsii a HELLP syndromu dochází k insuficientní trofoblastické invazi mateřských spirálních arterií, což způsobuje poruchy prokrvení fetoplacentární jednotky. To může vést k sekreci faktorů do mateřské cirkulace, které způsobují aktivaci endotelových buněk a alteraci vaskulární reaktivity. Tyto cirkulující faktory však dosud nebyly přesně identifikovány. V posledních letech se prudce rozvíjejí laboratorní metody stanovující markery aktivace endotelu, např. t-PA (tkáňový aktivátor plazminogenu), PAI-1 (inhibitor aktivátoru plazminogenu), vWF (von Willebrandův faktor), EPCR (endoteliální receptor proteinu C), trombomodulin, metaloproteinázy a jejich inhibitory a endotelové mikropartikule s prokoagulační aktivitou, jejichž význam již byl prokázán např. při alteraci endotelu následkem aterosklerózy, zatím ovšem nebyly podrobně zkoumány ve vztahu k preeklampsii a HELLP syndromu.
Průběh onemocnění bývá většinou velmi rychlý a nemocná nemusí mít téměř žádné příznaky. Hypertenze a proteinurie může být u HELLP syndromu vyjádřena v různém stupni intenzity anebo může i úplně chybět. Typickými příznaky bývají cefalea, epigastrická bolest, poruchy vizu, nauzea často provázená zvracením, onemocnění se ale může projevovat i atypicky, např. epistaxí. Stanovení diagnózy při typickém průběhu a typickém laboratorním nálezu nečiní obvykle potíže, diferenciálně diagnosticky jej musíme odlišit od preeklampsie, akutní steatózy jater, hepatitid, cholecystitidy, trombotické trombocytopenické purpury (TTP) či hemolyticko-uremického syndromu (HUS). Průběh onemocnění je obtížně předvídatelný a přibližně ve třetině případů dochází ke zhoršení průběhu nebo nástupu symptomů nemoci do 48 hodin po porodu.
Jedinou kauzální léčbou syndromu HELLP je ukončení gravidity. Těhotenství by mělo být ukončeno v co nejkratším časovém intervalu od stanovení diagnózy a po základní stabilizaci pacientky (úpravy počtu krevních destiček, koagulopatie) a po zajištění krevních náhrad. U těhotenství nižších než 34 týdnů je možné zvážit odložení porodu po dobu nezbytně nutnou k podání kortikoidů za účelem maturace plicní tkáně plodu [12]. Podmínkou takového postupu je stabilní zdravotní stav těhotné, tzn. krevní tlak reagující na antihypertenzní terapii, dobrý subjektivní stav těhotné, nevyjádřené poruchy krevní srážlivosti a nepřítomnost ostatní závažné morbidity (edém plic apod.)
Ostatní léčba je pouze podpůrná či substituční. Při péči o ženy s těžkým HELLP syndromem je nutná mezioborová spolupráce porodníka s hematologem a anesteziologem [13].
Nejzávažnější komplikací HELLP syndromu je vedle úmrtí pacientky porucha krevní srážlivosti v podobě DIC se všemi důsledky – krvácením komplikujícím operační a pooperační průběh, tvorbou hematomů v subfasciální oblasti nebo v dutině břišní nebo vznikem subkapsulárního hematomu jater či intracerebrálním krvácením. Onemocnění může být rovněž komplikováno abrupcí placenty, renálním selháním, rozvojem plicního edému nebo rupturou jater.
HELLP syndrom je spojen s výrazně horšími perinatologickými výsledky, a to jak ze strany matky, tak ze strany plodu [12].
METODIKA
Provedli jsme retrospektivní analýzu 34 těhotenství komplikovaných HELLP syndromem u žen, které byly hospitalizovány a porodily v Perinatologickém centru ve Fakultní nemocnici Ostrava v letech 2004-2009 (64 měsíců). Syndrom HELLP byl diagnostikován na základě pozitivity všech 3 klasických markerů vyplývajících z definice HELLP syndromu: přítomnosti hemolýzy (přítomnost schistocytů, elevace laktátdehydrogenázy (LDH) a poklesu haptoglobinu), trombocytopenie méně než 150 x 109/l a elevace transamináz.
Diagnóza DIC byla stanovena na základě klinického průběhu a laboratorních hodnot koagulogramu - na základě kombinované pozitivity jednoduchých laboratorních testů - počtu destiček, D-dimerů, FDP, fibrinogenu, APTT, INR a po konzultaci s hematologem [14].
VÝSLEDKY
Charakteristika souboru
Do souboru bylo zařazeno 34 žen, u kterých došlo k rozvoji HELLP syndromu před porodem, nezaznamenali jsme žádný případ postpartálního rozvoje HELLP syndromu. Z celkového počtu 34 pacientek bylo 16 žen transferováno z okolních porodnických zařízení pro podezření na těžkou preeklampsii nebo HELLP syndrom.
Průměrný věk pacientek byl 28,5 let (18-43), průměrné gestační stáří v době ukončení gravidity bylo 33 týdnů a 4 dny (28+1 až 40+2). Tři gravidity byly dvojčetné, jedna z nich monochoriální a dvě bichoriální. Ve 28 případech (82%) se jednalo o první graviditu ženy.
Způsob porodu
Pouze 2 ženy ze souboru (tzn. 6 %) porodily spontánně, u obou byl porod indukován z důvodu prepartálně diagnostikovaného HELLP syndromu v týdnu gravidity 38+0 a 36+0. Všechny zbývající ženy (32 žen, 94 %) porodily císařským řezem, přičemž u 4 z nich byl proveden pokus o indukci porodu vaginální cestou, ale z důvodu neúspěšné indukce (ve 2 případech) nebo tísně plodu (ve 2 případech) bylo nutné těhotenství ukončit císařským řezem. Jedno těhotenství s mrtvým plodem v důsledku masivní abrupce placenty bylo ukončeno rovněž akutním císařským řezem z důvodu závažného stavu matky.
Klinické známky poruchy koagulace (porucha tvorby koagul zjištěná chirurgem peroperačně a tvorba rozsáhlých hematomů v okolí laparotomie či epiziotomie) byly vyjádřeny u 8 pacientek (23,5 %).
Laboratorní ukazatele a jejich vývoj
U všech pacientek byl HELLP syndrom potvrzen laboratorně. Mezi standardní sledované ukazatele patřilo vyšetření krevního obrazu, zejména sériového vyšetření počtu trombocytů, vyšetření koagulogramu, laktát dehydrogenázy (LDH), jaterních testů (ALT, AST) (34 pacientek) a haptoglobinu (u 30 pacientek). Přehled laboratorních výsledků uvádíme v tabulce 2.
Table 2. Laboratorní hodnoty u pacientek s HELLP syndromem 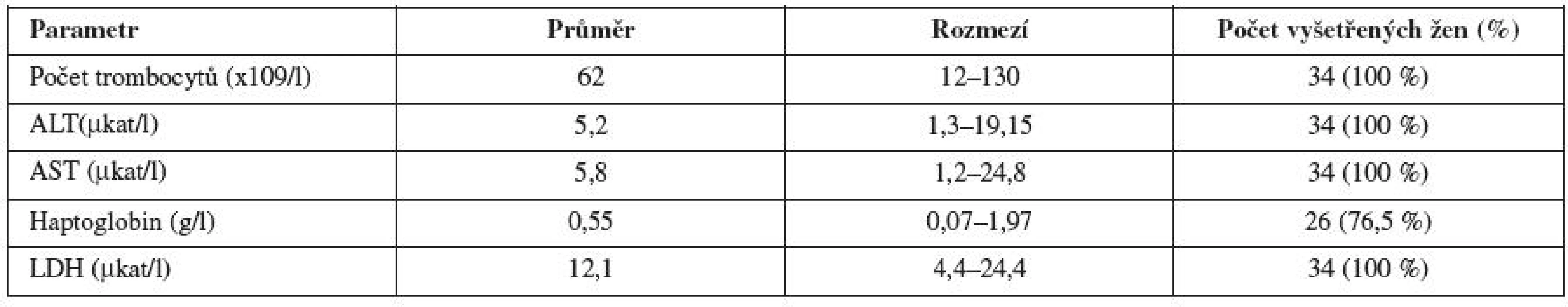
Nejnižší zjištěné hladiny trombocytů u všech pacientek byly v rozsahu 12-130 x 109/l (průměr 62 x 109/l), u 20 pacientek byla přítomnost hemolýzy navíc ověřována vyšetřením přítomnosti schistocytů. Dle klasifikace Mississippi splňovalo 14 žen (41,1 %) kritéria pro zařazení do I. třídy na základě počtu trombocytů, 13 žen do II. třídy (38,2 %) a 7 žen (20,7 %) do III. třídy.
Měření hladiny laktátdehydrogenázy, jakožto citlivého markeru hemolýzy, bylo vedle stanovení hladiny haptoglobinu a schistocytů používáno jako doplňkový marker při potvrzování diagnózy a její průměrná hladina byla 12,1 μkat/l, tzn. více než 4krát zvýšena proti normě (rozmezí 4,4-24,4 μkat/l) a ve všech případech (100 %) byla zvýšena minimálně 2krát.
Průměrná nejvyšší hodnota jaterních testů byla v případě ALT 5,2 μkat/l (1,3 - 19,15 μkat/l) a AST 5,8 μkat/l (1,2 - 24,8 μkat/l).
V našem souboru jsme rovněž vyšetřili markery aktivace endotelu, kdy jsme prokázali signifikantně zvýšené hodnoty celé řady vyšetřovaných parametrů aktivace endotelu – tj. antigenu a aktivity vWf, EPCR, MMP-2 a MMP-9 oproti hodnotám těhotných s fyziologicky probíhající graviditou ve III. trimestru.
Odchylky v koagulogramu byly laboratorně zjištěny u 22 žen. Z tohoto počtu 10 žen vyžadovalo substituci v podobě antitrombinu III (9 žen) a/nebo fibrinogenu (3 ženy) a diagnóza DIC byla stanovena u 8 pacientek. Koncentrát trombocytů byl podán celkem 7 pacientkám, v jednom případě byl podán opakovaně (2krát).
Hypertenze byla přítomná u 29 pacientek (85 %), z nichž u 6 šlo o těhotenstvím indukovanou hypertenzi bez známek preeklampsie a ve 23 případech se jednalo o hypertenzi v rámci preeklampsie, tzn. s přítomností proteinurie. V 19 případech z 29 byla hypertenze obtížně korigovatelná perorálními preparáty a vyžadovala podání intravenózního roztoku labetalolu (Trandate). Ve všech případech odezněla hypertenze do 5 dnů od ukončení těhotenství (tab. 3).
Table 3. Symptomatologie nemocných žen 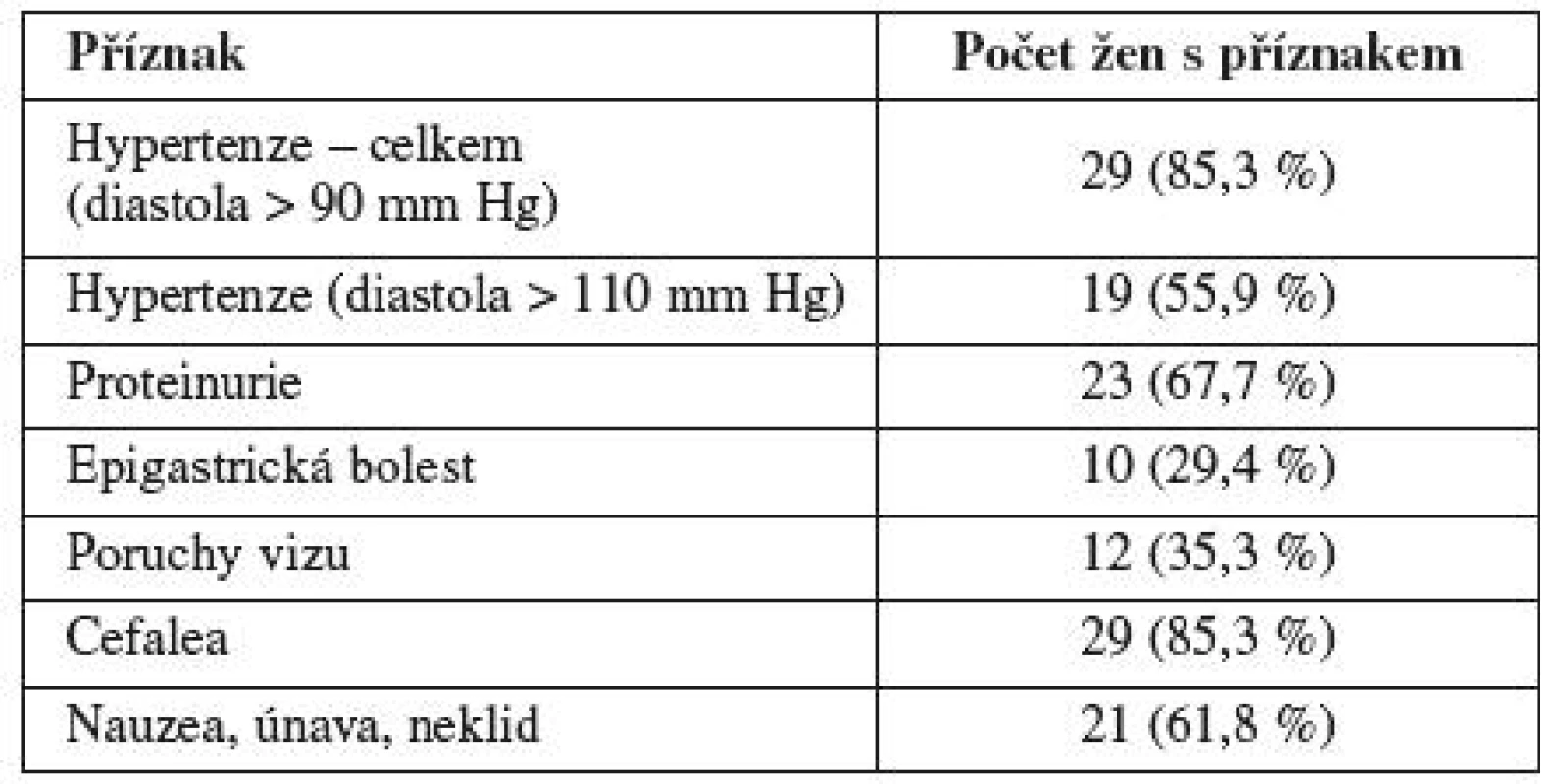
VÝSLEDKY TĚHOTENSTVÍ
Mateřská morbidita a mortalita (tab. 4)
Table 4. Mateřská morbidita a mortalita 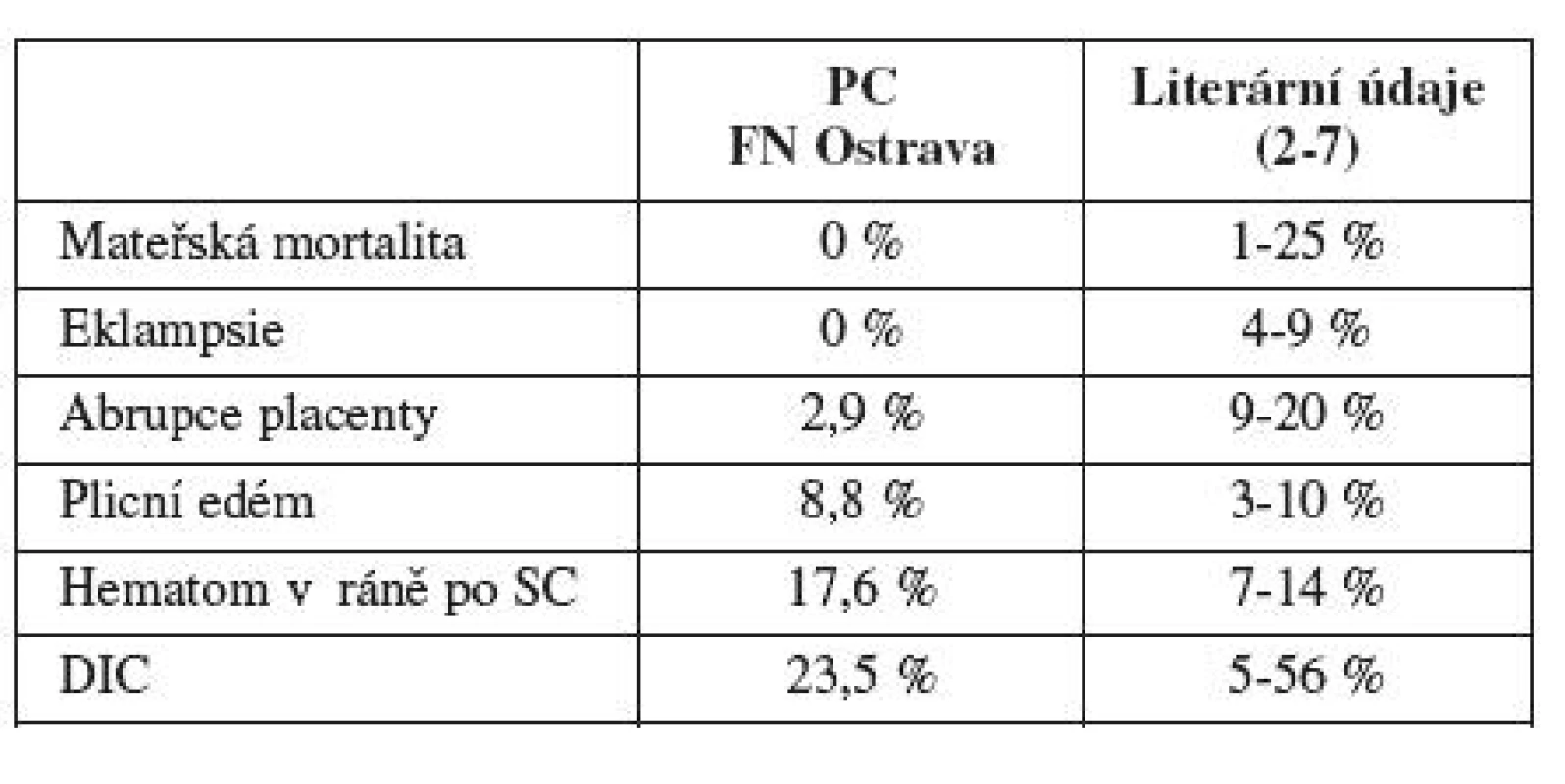
V uvedeném období nezemřela z daného souboru v důsledku HELLP syndromu žádná pacientka.
Morbidita žen byla následující: U jedné pacientky, která porodila vaginálně, došlo ke vzniku hematomu v epiziotomii s nutností následné revize a resutury, u 6 pacientek s císařským řezem (18,8% všech žen po císařském řezu) byl stav komplikován rozvojem hematomů v malé pánvi (2 případy) a/nebo subfasciálním prostoru (5 případů), z nichž 4 vyžadovaly operační revizi. U jedné z nich byla provedena hysterektomie s podvazem vnitřních ilických cév pro těžké krvácení po vyčerpání konzervativních metod a po podání rekombinantního faktoru VIIa. U 2 žen byl hematom v malé pánvi evakuován vaginální cestou, u jedné z nich po 6 týdnech, u druhé pacientky byl hematom v malé pánvi příčinou dilatace ureteru a útlaku močového měchýře, stav byl nejprve řešen konzervativně zavedením stentu a úpravou koagulace, po 7 dnech pak evakuací hematomu vaginální cestou.
U 2 pacientek došlo k rozvoji klinicky významného plicního edému, u jedné pacientky k rozvoji hemothoraxu s nutností intenzivní anesteziologické péče a pobytu na ARK v délce 4 dnů. Průměrná délka pobytu na JIP byla 3,2 dny.
Celkem 6 pacientkám byla podána krevní transfuze (18 jednotek) a 9 pacientkám byla podána plazma (celkem 20 jednotek). U dvou matek byla z důvodu další progrese HELLP syndromu po více než 48 hodinách po porodu hematologem indikována plazmaferéza.
Mortalita a morbidita novorozenců (tab. 5)
Table 5. Neonatologická mortalita a morbidita 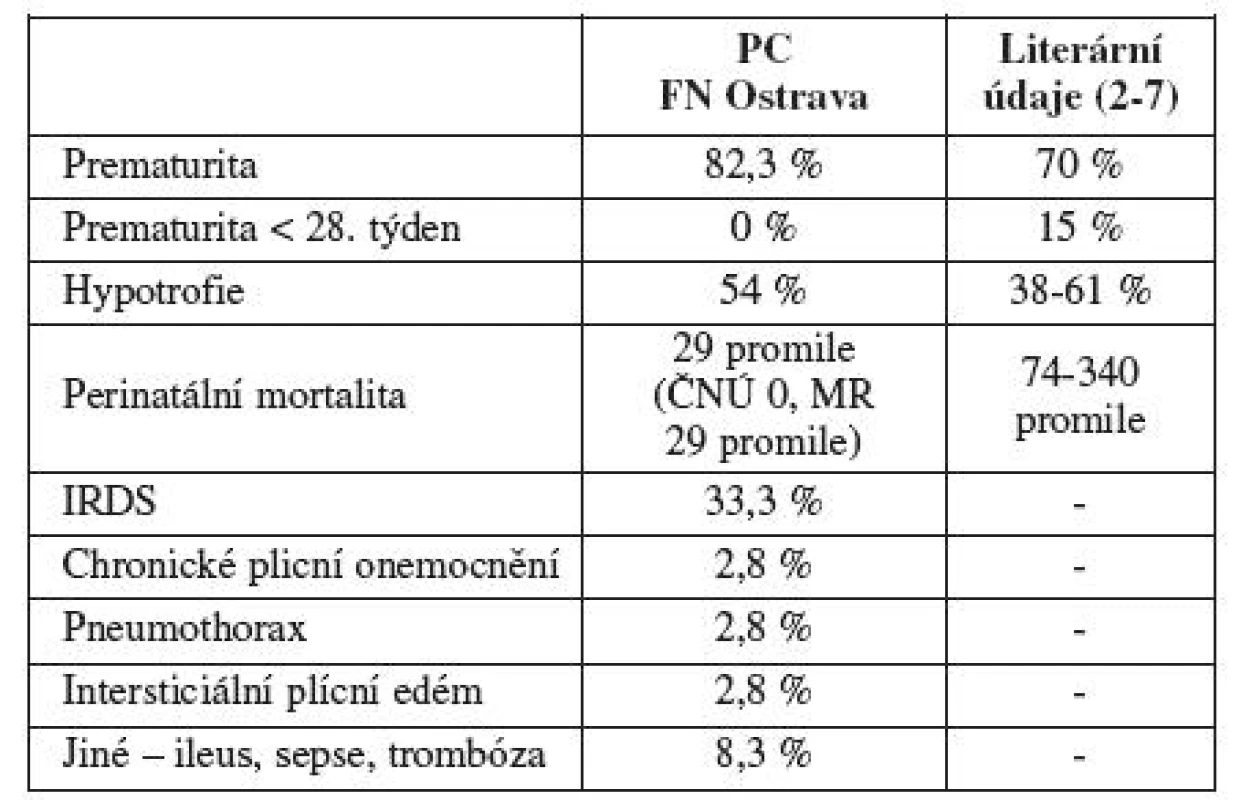
Jeden plod se narodil mrtvý v důsledku masivní abrupce placenty. Žádný živě rozený novorozenec nezemřel ani v časném novorozeneckém období (do 7 dnů od narození), ani v pozdním novorozeneckém období (do 28. dne života). Průměrná váha novorozence byla 1930 g (800-3450 g). Dvacet novorozenců z celkového počtu 37 narozených (54 %) bylo hypotrofických.
Průměrná délka pobytu na neonatologické jednotce intenzivní péče (NJIP) byla 12,9 dne (0-75) a průměrná celková délka hospitalizace na neonatologickém oddělení byla 29 dnů (7-90 dnů).
Poporodní období celkem 12 novorozenců ze všech živě narozených (33,3 %) bylo komplikováno závažnou morbiditou. Nejpočetnější skupinu tvořilo 8 novorozenců s infant respiratory distress syndromem (IRDS), primárně vyplývajícím z nezralosti plicní tkáně. U jednoho z nich se následně rozvinulo chronické plicní onemocnění. Stav jednoho z pacientů byl komplikován vznikem pneumothoraxu a u jednoho došlo ke vzniku intersticiálního plicního emfyzému. Dalšími komplikacemi byla sepse u dvou novorozenců, trombóza vena portae u jednoho dítěte a ileus s nutností chirurgického zákroku u jednoho pacienta. Morbidita a mortalita v období po 28. dnu života nebyla hodnocena.
LÉČBA HELLP SYNDROMU V PERINATOLOGICKÉM CENTRU OSTRAVA
Těhotenství všech 34 žen bylo ukončeno do 24 hodin od stanovení diagnózy, všem pacientkám byla standardně podávána infuze s magneziem po dobu minimálně 24 (až 48) hodin po porodu. V případě nutnosti korekce hypertenze byl krevní tlak korigován perorálními a intravenózními antihypertenzivními přípravky, pacientkám s hladinou trombocytů nižší než 50 x 109/l před porodem byl před operací podán náplav trombocytů (celkem v 7 případech), v jednom případě byl náplav trombocytů podán 2krát. V případech poklesu trombocytů pod 50 x 109/l v poporodním období náplav trombocytů podáván nebyl. Peroperačně byly všem pacientkám zavedeny 2 Redonovy dreny – do peritoneální dutiny k sutuře dělohy a do subfasciálního prostoru. V pooperačním průběhu byla u všech pacientek přísně monitorována bilance tekutin se snahou o dosažení negativní bilance tekutin v pooperačním období. Všem pacientkám s hladinou trombocytů nad 50 x 109/l byla podána miniheparinizace. U dvou pacientek, u kterých do 48 hodin nedošlo k pozitivnímu trendu úpravy laboratorních parametrů a naopak docházelo k dalšímu zhoršování laboratorních hodnot, byla hematologem indikována plazmaferéza, u obou pacientek s rychlou úpravou laboratorních parametrů.
U 4 pacientek z celkového počtu 6, u kterých se vyskytl hematom v pánvi nebo subfasciálním prostoru, byla provedena operační revize s toaletou příslušného prostoru, drenáží a všem byla podána antibiotika. Ani u jedné operační revize nebyl nalezen jednoznačný zdroj krvácení, ale u všech došlo po operační revizi k úpravě stavu.
DISKUSE
Podle literárních údajů je HELLP syndrom provázen zhoršenými perinatologickými výsledky [12]. Incidence jednotlivých komplikací HELLP syndromu se nicméně v literatuře liší velmi výrazně a četnost výskytu závisí na populaci, typu porodnického zařízení poskytující údaje, velikosti centra a managementu choroby.
Mateřská mortalita se v různých literárních zdrojích udává mezi 1 až 25 % [4, 5]. Tento značný rozsah hodnot je dán kvalitou péče v daném prostředí a velmi se liší mezi zeměmi s kvalitní prenatální péčí a zeměmi s hůře dostupnou péčí, stejně tak se liší výsledky mezi menšími zařízeními a perinatologickými centry schopnými poskytnout komplexní intenzivní terapii. Včasnost diagnostiky, aktivní management a zázemí zdravotnického zařízení se bezpochyby podílí největší měrou na kvalitě perinatologických výsledků.
Závažná je podle literárních zdrojů rovněž neonatologická mortalita a morbidita – perinatální úmrtí je udáváno v rozmezí 7,4-34 %, IUGR s incidencí 38-61 %, předčasný porod v 70 % všech případů HELLP syndromu (a až v 15 % jde o porod před 28. týdnem). Neonatální trombocytopenie bývá popisována v 15-50 % případů a IRDS v 5,7-40 % případů [1, 5, 6, 10, 11].
Lepší perinatologické výsledky v našem centru přičítáme včasné diagnostice, kvalitnímu laboratornímu zázemí, aktivnímu managementu a intenzivní mezioborové spolupráci.
Sporná je otázka plazmaferézy. Ve dvou případech užití v našem souboru byla plazmaferéza provedena na základě doporučení hematologického konzilia. Někteří autoři [8, 9] doporučují užití plazmaferézy u pacientek, u kterých ani po 48 (nebo 72 hod.) hodinách nedochází k trendu úpravy laboratorních hodnot. Vzhledem k invazivitě metody, potenciálnímu riziku přenosu infekcí, vysoké ceně metody a při nedostatku přesvědčivých důkazů o benefitu nelze doporučit plazmaferézu jako rutinní metodu léčby pacientek s HELLP syndromem a měla by zůstat jako rezervní metoda vyčleněná pro těžké případy, zejména postpartálně se rozvíjející HELLP syndromy [12] a měla by být vždy indikována hematologem.
V ČR neexistuje registr HELLP syndromů a je nemožné zjistit a evidovat všechny proběhlé případy. Těžší případy jsou vesměs centralizovány v perinatologických či intermediárních centrech, lehčí případy mohou probíhat i nepozorovaně anebo mohou být zvládány v zařízeních nižšího typu.
ZÁVĚR
HELLP syndrom je jednou z nejzávažnějších, ale relativně vzácných porodnických komplikací. Incidence choroby v ČR není známa. Jeho vznik je obtížně předvídatelný. Je provázen vysokou prematuritou novorozenců a vysokou morbiditou matek i novorozenců. Časná diagnostika, intenzivní monitoring a aktivní management se významně podílí na prevenci rozvoje těžkých forem HELLP syndromu a vede ke snížení mateřské i neonatální mortality a morbidity.
Práce je podpořena grantem Ministerstva zdravotnictví ČR IGA NR 9282-3/2007 a NS10319-3/2009.
MUDr. Ondřej Šimetka
Porodnicko-gynekologická klinika
Fakultní nemocnice
17. listopadu 1790
708 52 Ostrava
Sources
1. Aslan, H., Gul, A., Cebeci, A. Neonatal outcome in pregnancies after preterm delivery for HELLP syndrome. Gynecol Obstet Invest, 2004, 58, p. 96-99.
2. Bick, RL. Syndromes of disseminated intravascular coagulation in obstetrics, pregnancy and gynecology. Objective criteria for diagnosis and management. Hematol Oncol Clin North Am, 2000, 14, p. 999-1044.
3. Detti, L., Mecacci, F., Piccioli, A., et al. Postpartum heparin therapy for patients with the syndrome of hemolysis, elevated liver enzymes and low platelets (HELLP) is associated with significant hemorrhagic complications. J Perinatol, 2005, 25, p. 236-240.
4. Ellison, J., Sattar, N., Greer, I. HELLP syndrome: mechanism and management. Hosp Med, 1999, 60, p. 243-249.
5. Ertan, AK., Wagner, S., Hendrik, HJ., et al. Clinical and biophysical aspects of HELLP syndrom. J Perinat Med, 2002, 30, p. 483-489.
6. Gul, A., Cebeci, A., Aslan, H., et al. Perinatal outcomes in severe preeclampsia-eclampsia with and without HELLP syndrome. Gynecol Obstet Invest, 2005, 59, p. 113–118.
7. Haram, K., Svendsen, E., Abildgaard, U. The HELLP syndrome: clinical issues and management. A Review. BMC Pregnancy Childbirth, 2009, 26, 9, p. 8.
8. Katz, VL., Watson, WJ., Thorp, JM. Jr., et al. Treatment of persistent postpartum HELLP syndrome with plasmapheresis. Am J Perinatol, 1992, 9, p. 120-122.
9. Martin, JN. Jr., Files, JC., Blake, PG., et al. Plasma exchange for preeclampsia. I. Postpartum use for persistently severe preeclampsia-eclampsia with HELLP syndrome. Am J Obstet Gynecol, 1990, 162, p. 128-137.
10. Osmanagaoglu, MA., Erdogan, I., Zengin, U., Bozkaya, H. Comparison between HELLP syndrome, chronic hypertension, and superimposed preeclampsia on chronic hypertension without HELLP syndrome. J Perinat Med, 2004, 32, p. 481-485.
11. Sibai, BM. Diagnosis, controversies, and management of the syndrome of hemolysis, elevated liver enzymes, and low platelet count. Obstet Gynecol, 2004, 103, p. 981.
12. Sibai, BM., Ramadan, MK., Usta, ISM. Maternal morbidity and mortality in 442 pregnancies with hemolysis, elevated liver enzymes, and low platelets (HELLP Syndrome). Am J Obstet Gynecol, 1993, 169, 4, p. 1000-1006.
13. Šimetka, O., Brychtová, P., Procházková, J., et al. Laboratorní změny aktivace endotelu u syndromu HELLP = Changes of endothelium activation in HELLP syndrome. Gynekolog, 2008, 17, 2, s. 54-56.
14. Taylor, FBJ., Toh, CH., Hoots, WK., et al. Towards definition, clinical and laboratory criteria, and a scoring system for disseminated intravascular coagulation. Thromb Haemost, 2001, 86, p. 1327-1330.
Labels
Paediatric gynaecology Gynaecology and obstetrics Reproduction medicine
Article was published inCzech Gynaecology

2010 Issue 3-
All articles in this issue
- Porovnání exprese imunohistochemických markerů ve vzorcích z hysteroskopie a hysterektomie u pacientek s karcinomem endometria
- Sexuální morbidita po chirurgické léčbě zhoubných gynekologických nádorů
- Technika radioterapie s modulovanou intenzitou záření v léčbě gynekologických malignit
- Rezistence/senzitivita in vitro u pacientek s karcinomem ovaria
- Některé charakteristiky žadatelek o umělé ukončení těhotenství
- Prognostický význam klinickopatologických a vybraných imunohistochemických faktorů u karcinomu endometria
- Modifikovaná klasifikace mikroskopického hodnocení poševních infekcí
- Výskyt preperitoneálního tuku a hernia obturatoria v canalis obturatorius
- G bod – mýty a realita
- Německý gynekolog a porodník Christian Gerhard Leopold (1846-1911)
- Incidence vrozených srdečních vad v České republice – aktuální data
- Průběh a výsledky 34 těhotenství komplikovaných syndromem HELLP
- Burkittův lymfom v těhotenství – kazuistika
- Detekce placentárně specifických mikroRNA v mateřské cirkulaci
- Czech Gynaecology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- G bod – mýty a realita
- Incidence vrozených srdečních vad v České republice – aktuální data
- Výskyt preperitoneálního tuku a hernia obturatoria v canalis obturatorius
- Modifikovaná klasifikace mikroskopického hodnocení poševních infekcí
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

