-
Medical journals
- Career
Mrtvorozenost v České republice v roce 2005II. Vzájemné vztahy některých evidovaných údajů
Authors: Z. Štembera; P. Velebil
Authors‘ workplace: Ústav pro péči o matku a dítě, Praha, ředitel doc. MUDr. J. Feyereisl, CSc.
Published in: Ceska Gynekol 2008; 73(2): 67-73
Overview
Cíl studie:
Zjistit hlavní příčiny stagnující mrtvorozenosti v ČR.Typ studie:
Celostátní retrospektivní analýza mrtvorozenosti.Název a sídlo pracoviště:
Ústav pro péči o matku a dítě, Praha.Metodika:
Analýza vzájemných vztahů evidovaných údajů o prenatálně zemřelých novorozencích porodní hmotnosti 2000 g a více bez VVV z jednočetných těhotenství.Výsledky:
U 151 žen s prenatálně zemřelým plodem v období od 31. týdne těhotenství, při jejich diferenciaci na těhotenství patologická, riziková a bez rizika, bylo u každého případu evidováno 30 vybraných údajů. Výsledkem analýzy vzájemných vztahů těchto údajů jednak podle doby úmrtí (pouze 21. do 36. týdne), doby od poslední kontroly do porodu (v 17 případech déle než 1 týden) a podle úrovně poskytované péče (např. u 27 žen s hypotrofickým plodem ultrazvukem diagnostikován pouze v 5 případech), kombinace čtyř druhů evidovaných patologických stavů u téže ženy a možnost odvratitelnosti úmrtí, bylo zjištění výrazných rozdílů, byla-li péče zajišťována v ústavu nebo mimo ústav.Závěr:
Převažujícím zjištěným nedostatkem v mimoústavní péči bylo nepředávání nebo pozdní předávání těhotných do péče ústavní, hlavně u patologických těhotenství, tj. nedostatek organizační. Naproti tomu v ústavní péči převažoval nedostatek odborný vycházející z podcenění patologických těhotenství buď jejich ponecháním v péči ambulantní, nebo pokud tyto ženy byly hospitalizovány, nebylo včas rozhodnuto o ukončení těhotenství. Ze zjištěných výsledků vycházela úvaha o možné odvratitelnosti úmrtí, odpovídající snížení úmrtnosti o 0,37 š, čímž by stávající mrtvorozenost klesla z 2,7 na 2,33 š.Klíčová slova:
těhotenství patologické, rizikové, péče ústavní, mimoústavní, nedostatky v péči, organizační, odborné, odvratitelnost úmrtíÚVOD
V první části studie o mrtvorozenosti bylo u některých evidovaných údajů zjištěno, že i při klesající perinatální úmrtnosti jejich souvislost s mrtvorozeností, zjištěná v dřívějších létech, přetrvává. Na základě této skutečnosti byla diferenciace na těhotenství patologická a riziková v celostátním souboru 151 žen z jednočetných těhotenství bez VVV, jimž prenatálně zemřel novorozenec, provedená v první části studie, použita i v druhé části zaměřené na vzájemnou analýzu vztahů evidovaných údajů u těchto žen. Cílem bylo zjistit event. nedostatky v péči u těchto žen, a tím i možnost snížení celostátně stagnující mrtvorozenosti.
VLASTNÍ SLEDOVÁNÍ
Vzájemný vztah místa a doby poskytnuté péče a porodu (úmrtí plodu)
Evidovaný týden těhotenství, v němž žena porodila mrtvého novorozence, byl v dalších analýzách pokládán za shodný s týdnem, v němž došlo k jeho prenatálnímu úmrtí. Pokud totiž nedojde k úmrtí v ústavu, kdy je časové úmrtí plodu přesně stanoveno, přichází těhotná, která přestala cítit pohyby, na kontrolu během několika málo dnů, výjimečně později a při zjištění mrtvého plodu je těhotenství bezodkladně ukončeno.
Z výsledků analýzy časového rozložení počtu porodů vyplynulo, že největší počet (34) sice připadá na 40. týden, tj. stejně jako v populaci všech porodů, ale že v období 36.–39. týdne byl počet úmrtí v jednotlivých týdnech téměř vyrovnaný a představoval téměř polovinu (48,6 %) ze všech mrtvorozených, ačkoli ve srovnání s počtem porodů v populaci byl očekáván výrazně sestupný trend (tab. 1). K výraznému poklesu došlo až v období od 35. do 31. týdne, kdy během těchto pěti týdnů činil podíl z celkového analyzovaného souboru mrtvorozených pouze 14 %. Přitom ale je v tomto období uvedený nízký podíl pro zemřelé v ústavu (5 plodů) z celkového počtu v ústavu zemřelých (19 plodů) dvojnásobný (25 %) než pro zemřelé mimo ústav (tj. 19 ze 141 = 13 %). Významný je rozdíl mezi celkovým počtem zemřelých mimo ústav (141 plodů) a v ústavu (19 plodů), což je pouze 12,6 % ze všech zemřelých.
Table 1. Vzájemný vztah místa a doby prenatální péče a úmrtí plodu 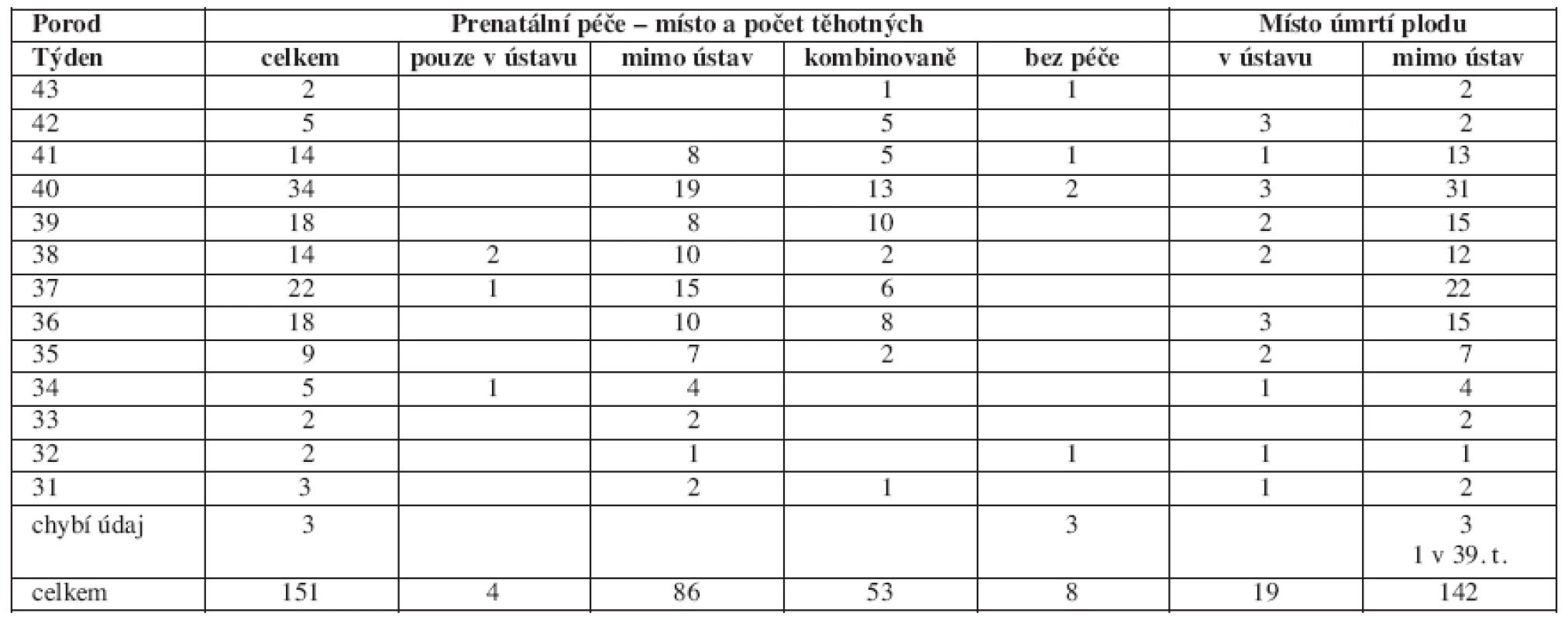
Z výsledků diferenciace počtu těhotných podle místa, kde jim byla poskytována prenatální péče v souvislosti s týdnem, kdy k porodu došlo, vyplynulo, že převažující byla péče výhradně mimo ústav (86 ženám), zatímco výhradně do ústavní ambulantní péče docházely pouze 4 ženy. V 53 případech byla péče poskytována kombinovaně a k této kombinaci docházelo s výjimkou 3 případů až od 36. týdne. U 8 těhotných prenatální péče chyběla.
Vzájemný vztah počtu prenatálních kontrol v ústavu a mimo ústav se zjištěným klinickým stavem těhotné ženy
Při diferenciaci místa provedené prenatální kontroly byly do skupiny kontrol v ústavu spojeny případy, kdy kontroly probíhaly výhradně v ústavu s případy kombinovaných kontrol v ústavu i mimo ústav a do skupiny kontrol mimo ústav zařazeny pouze případy kontrol prováděných výhradně mimo ústav (tab. 2).
Table 2. Vzájemný vztah počtu a místa prenatálních kontrol a zjištěného klinického stavu těhotné ženy 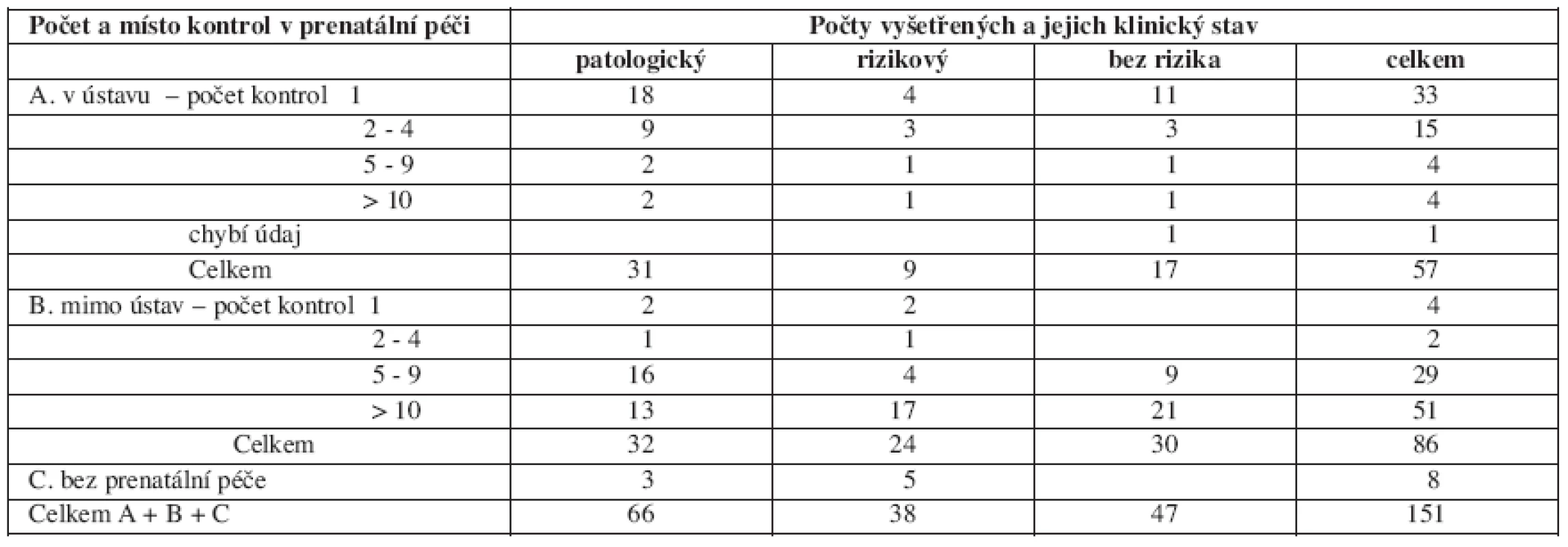
1. Kontrola v ústavu:
skupinu 31 žen s patologickým těhotenstvím lze rozdělit z hlediska organizace péče do tři rozdílných skupin:
- první, obsahující 18 žen s pouze jednou kontrolou; většina z nich představuje pravděpodobně pozdě předané těhotné z mimoústavní prenatální péče, u nichž ihned následovala hospitalizace s event. bezprostředním ukončením těhotenství;
- druhá, obsahující 11 žen; jejich klinický stav umožňoval další 2 až 9 kontrol v rámci specializované poradny ústavu;
- ve třetí skupině byly 2 ženy s 10 a více kontrolami; byly sledovány v ústavu od počátku těhotenství.
Méně závažným pochybením v organizaci péče bylo pozdní předání 4 těhotných s rizikovým těhotenstvím, u nichž po jediné kontrole v ústavu došlo k porodu. Ze zbývajících 17 těhotných bez rizika, z nichž u 11 došlo rovněž pouze k jedné kontrole v ústavu, se nejednalo o pozdní předání, neboť k porodu došlo ve 36. týdnu event. dříve. Dvě ženy s 10 a více kontrolami (jedna s rizikovým těhotenstvím a jedna bez rizika) spadaly do podskupiny 4 žen sledovaných výhradně v ústavní péči.
2. Kontrola pouze mimo ústav:
varovné je zjištění z výsledku této analýzy, že 32 žen s patologickým těhotenstvím nebylo předáno do ústavní péče. Rovněž 30 rizikových těhotenství nepředaných do ústavní péče svědčí alespoň u některých z nich pro pochybení v organizaci prenatální péče.
Z uvedeného počtu kontrol probíhajících kombinovaně v ústavu a mimo ústav není ale zřejmé, zda se kontroly střídaly, nebo zda po předání do péče ústavní a po event. zlepšení klinického stavu se tyto ženy nevrátily zpět do péče mimoústavní, jak často a v kterém týdnu těhotenství probíhaly kontroly u žen s patologickým těhotenstvím. Hledání odpovědi na tyto otázky je obsahem další analýzy.
Vzájemný vztah gestačního stáří plodu žen s patologickým těhotenstvím při poslední kontrole před porodem v místě kontroly a doby od kontroly do porodu
Z výsledků vzájemného vztahu těchto 3 proměnných vyplynulo, že při téměř stejném počtu patologických těhotenství při poslední kontrole před porodem, a to jak v ústavu, tak mimo ústav (viz tab. 2), byly mezi těmito dvěma skupinami rozdíly s hlediska dalších dvou proměnných (tab. 3). V ústavní péči se poslední kontrola uskutečnila před 36. týdnem pouze v 6 z 31 případů (19,4 %), v mimoústavní péči v 15 z 32 (46,9 %). Přitom v ústavní péči došlo po poslední kontrole k porodu během následujících 7 dnů u 26 z 31 žen (83,9 %), v mimoústavní péči u 20 z 32 (62,5 %). Rovněž rozložení doby od kontroly do porodu během tohoto prvního týdne je rozdílné. V ústavní péči došlo k následné kontrole v prvních třech dnech u 16 z 26 žen (61,6 %), v péči mimoústavní pouze v 8 ze 20 (40,0 %). Nejzávažnější je ale zjištění, že ačkoliv se jednalo o patologická těhotenství, nebylo do týdne opakovaně vyšetřeno v ústavní péči 5 z 31 žen (16,1 %), v péči mimoústavní 12 z 32 (37,5 %) a z těchto 12 žen 5 dokonce déle než za 2 týdny.
Table 3. Dny od poslední prenatální kontroly do porodu u žen s patologickým těhotenstvím podle místa a doby provedené kontroly 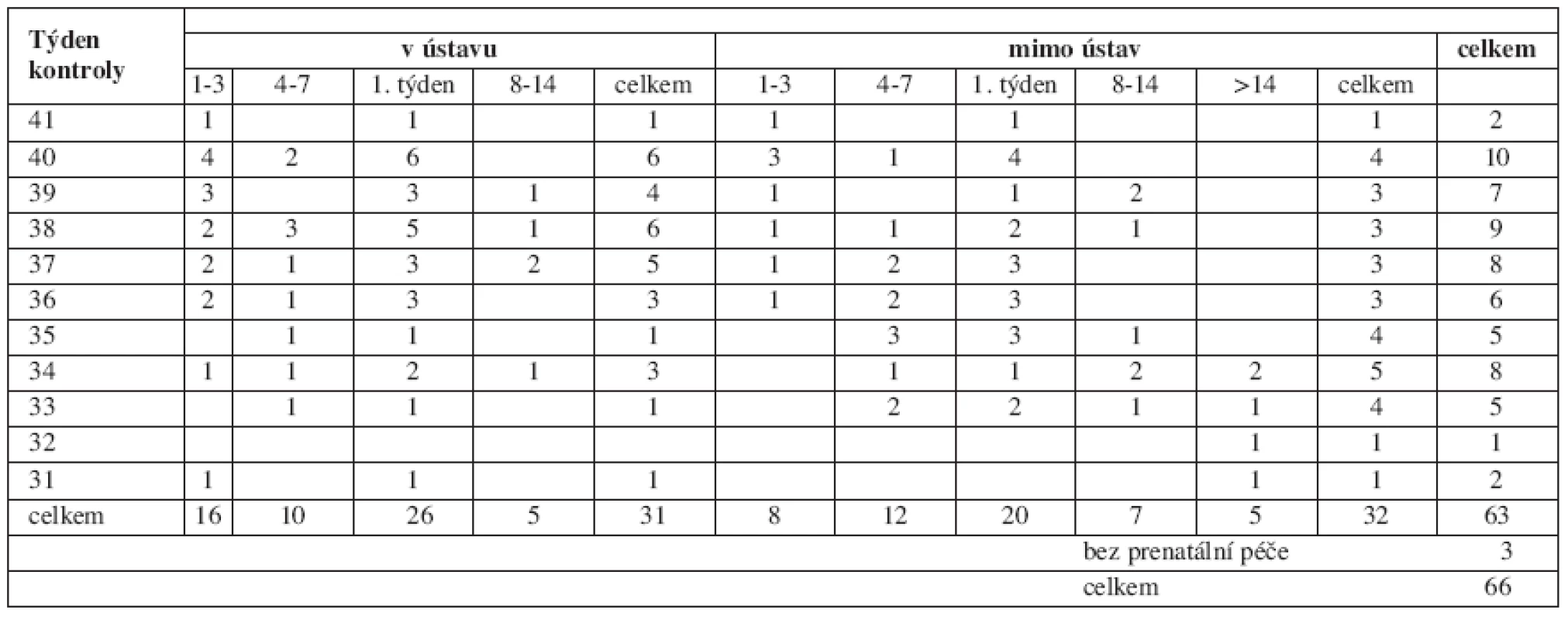
Tyto výsledky otevřely další otázku: u kolika žen s výskytem patologického těhotenství při poslední prenatální kontrole před porodem došlo k hospitalizaci a k prenatálnímu úmrtí plodu v ústavu? Odpověď byla hledána pomocí další analýzy.
Vzájemný vztah místa poslední kontroly ženy před porodem a prenatálního úmrtí plodu diferencovaně pro celý soubor a patologické těhotenství
Z kombinace těchto 3 proměnných vyplynuly 4 možnosti (skupiny žen), z nichž každá se dělí do dvou podskupin (tab. 4). V první došlo u 18 žen jak ke kontrole ženy, tak k úmrtí plodu v ústavu a o patologické těhotenství se jednalo u 15 z nich. V druhé skupině bylo 38 žen, rovněž s poslední kontrolou v ústavu, ale úmrtím plodu mimo ústav; pouze v polovině případů (18 žen) šlo o těhotenství patologické. Do třetí skupiny s kontrolou mimo ústav, ale úmrtím v ústavu spadají pouze 4 ženy a z nich dvě s patologickým těhotenstvím. Největší a poslední skupinu tvoří 82 žen jak s poslední kontrolou, tak úmrtím plodu mimo ústav, z nichž 26 představují ženy s patologickým těhotenstvím. Pomineme-li těchto 26 žen s patologickým těhotenstvím, u nichž prioritním bylo pochybení organizační, tím že nebyly předány do ústavní péče, otevírá se u ostatních řada otázek například: Proč z 35 žen sledovaných v ústavu nebo do ústavní péče převedených bylo pouze 17 hospitalizováno a proč tyto plody zemřely? Proč zbývajících 18 žen bylo dále sledováno pouze ambulantně (z nich lze odečíst dvě ženy, které hospitalizaci odmítly, a dvě, které přerušily hospitalizaci na vlastní žádost)? Hledání odpovědi na tyto otázky bylo opětným podnětem k další analýze.
Table 4. Vzájemný vztah místa provedené poslední prenatální kontroly a místa úmrtí plodu v celkovém souboru a z toho u žen s patologickým těhotenstvím 
Vzájemný vztah diferencovaných druhů patologického těhotenství k týdnu poslední prenatální kontroly v ústavu a k místu úmrtí plodu
Z hlediska časového rozložení poslední prenatální kontroly ženy s patologickým těhotenstvím před porodem v ústavu, spadá většina případů – obdobně jako v celém souboru mrtvorozených – převážně až do období od 36. týdne (17 z 66 případů). Rozdílný je ale tento poměr podle místa úmrtí plodu. Při úmrtí v ústavu zemřely před 36. týdnem 4 plody z 13, při úmrtí mimo ústav 13 z 53. I když je srovnáván malý počet případů, toto zjištění naznačuje, že před 36. týdnem bylo převádění patologických těhotenství do ústavní péče důslednější než od 36. týdne (tab. 5). U třetiny žen s patologickým těhotenstvím se některý z pěti evidovaných druhů patologických stavů nevyskytoval ojediněle, ale v jejich kombinaci. Vzhledem k jejich značné rozdílnosti, kdy většina z těchto kombinací, dále diferencovaných na úmrtí před a po 36. týdnu, je zastoupena pouze jedním nebo několika málo případy, lze je hodnotit pouze formou kazuistik.
Table 5. Druhy patologického těhotenství a jejich kombinace u žen s patologickým těhotenstvím diferencovaně podle místa a doby úmrtí plodu 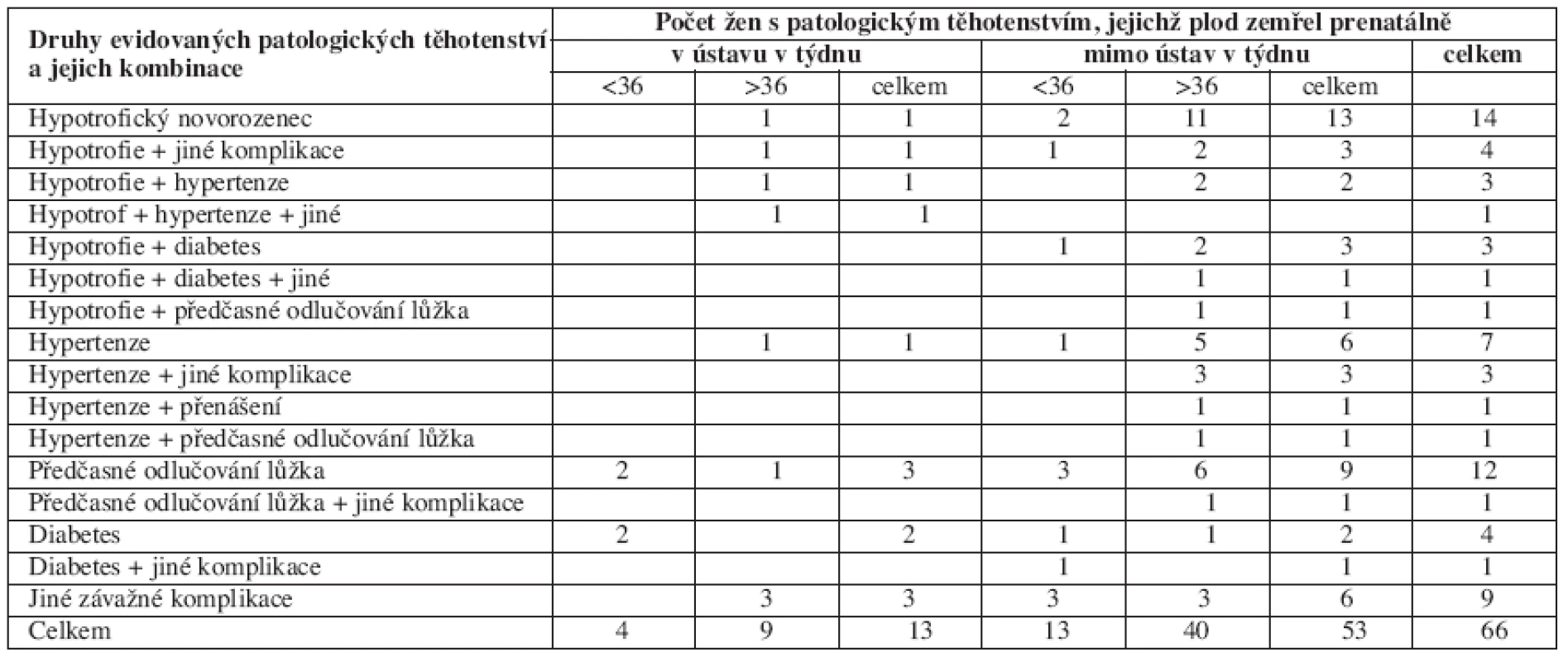
Protože nejpočetnější skupinu tvořilo 27 případů hypotrofie plodu, z nichž k úmrtí před 36. týdnem došlo pouze ve 4 případech mimo ústav a v žádném v ústavu, byla tomuto nejpočetnějšímu patologickému těhotenství v souboru věnovaná samostatná analýza. Druhou nejpočetnější skupinou je hypertenze (16 případů), často v kombinaci s dalším patologickým stavem (9 případů).
Analýza těhotných s prenatálně zemřelým hypotrofickým plodem
U 27 těhotných s prenatálně zemřelým hypotrofickým plodem byla hypotrofie plodu diagnostikována prenatálně pouze v 5 případech při ultrazvukovém vyšetření v ústavu. Před hlubší analýzou tohoto diagnostického neúspěchu nejprve údaj o celkovém ultrazvukovém vyšetření těhotných (UZ) v celém analyzovaném souboru.
Po odečtení 8 žen, jimž chyběla prenatální péče, chyběl údaj o UZ u 3 žen z 56 vyšetřených v ústavu a u 14 z 87 vyšetřovaných výhradně mimo ústav. Z údajů v dotaznících nelze ale zjistit, zda tyto ženy nebyly UZ vyšetřeny, nebo údaj o UZ vyšetření chybí. Tento nedostatek v evidenci se promítnul i do výsledků analýzy prenatálně zemřelých hypotrofických plodů (tab. 6). Po odečtení dvou žen s hypotrofickým plodem, jimž chyběla prenatální péče, bylo ultrazvukem vyšetřeno v ústavu 12 žen a mimo ústav 13, z nichž 5 bylo prenatálně diagnostikováno pouze při kontrole v ústavu. Z výsledků analýzy vzájemného vztahu s dalšími dvěma proměnnými (místo úmrtí plodu a odvratitelnost úmrtí) bylo zjištěno, že u 5 diagnostikovaných případů došlo k úmrtí plodu v ústavu ve třech případech a ve dvou mimo ústav. U 7 hypotrofických plodů v ústavu nediagnostikovaných pouze 1 zemřel v ústavu. Ze 13 žen sledovaných pouze mimo ústav nebyla u 8 z nich hypotrofie plodu zjištěna a u 5 chybí údaj, zda nebyly UZ vyšetřeny, nebo zda hypotrofie nebyla diagnostikována. Ve všech 13 případech k úmrtí plodu došlo mimo ústav, stejně jako u dvou žen bez prenatální péče. Za úmrtí neodvratitelné byly označeny pouze tři případy, za pravděpodobně odvratitelné 7 případů a za možné odvrácení u 17 těhotných s rovnoměrným rozložením pro ženy sledované jak v ústavu, tak mimo ústav. Při takto provedené diferenciaci vzájemných vztahů 4 proměnných každá ze vzniklých podskupin obsahuje jen několik málo příkladů, které lze hodnotit pouze kazuistickým rozborem. Například u 5 diagnostikovaných hypotrofických plodů, z nichž tři zemřely v ústavu, bylo pouze u jednoho hodnoceno úmrtí jako odvratitelné. Šlo o 10 dnů hospitalizovanou ženu s rozsáhlým ekzémem a febrilním stavem, u níž k úmrtí plodu došlo ve 40. týdnu. U zbývajících dvou, u nichž odvrácení úmrtí bylo označeno za možné, se v jednom případě jednalo o hospitalizovanou ženu s hypertenzí, u níž k úmrtí plodu došlo v 37. týdnu. U druhé obézní primigravidy primipary (135 kg) léčené pro sterilitu došlo k úmrtí plodu za 24 hodin po přijetí ve 40. týdnu při zahájení indukce porodu. U dvou diagnostikovaných, ale zemřelých mimo ústav odvrácení úmrtí bylo rovněž označeno za možné, v jednom případě se jednalo o hospitalizovanou ženu v průběhu 32.-34. týdne s anamnézou císařského řezu v předcházejícím těhotenství a polohou plodu koncem pánevním, která byla propuštěna na reverz na vlastní žádost a k úmrtí došlo ve 36. týdnu. V druhém případě se jednalo o Romku, která odmítla hospitalizaci v 41. týdnu, a k úmrtí došlo ve 42. týdnu. Poslední dva případy navodily provedení další analýzy, kdy úmrtí plodu úzce souvisí s chováním těhotné ženy.
Table 6. Hypotrofie plodu podle místa a úspěšnosti prenatální diagnózy, místa úmrtí a možnosti jejího odvrácení 
Vztah chování ženy v těhotenství k prenatálnímu úmrtí plodu
Početně nezanedbatelnou skupinu analyzovaných prenatálních úmrtí plodu představuje 17 žen s málo zodpovědným chováním v těhotenství (tj. každá devátá žena ze souboru). Kromě 8 žen bez prenatální péče dalších pět docházelo na kontroly jen sporadicky (1-2 kontroly) a ve zbývajících 4 případech žena s patologickým těhotenstvím buď odmítla hospitalizaci, nebo ji přerušila na vlastní žádost (reverz). Z patologických těhotenství 4krát šlo o diagnostikovaný hypotrofický plod, 2krát o přenášení, 1krát o hypertenzi. Z přítomných rizikových faktorů u těchto žen: 3 z nich byly ve věku 35 let a více, po dvou případech se jednalo o multipary a ženy rozvedené, po jednom případu o Romku, migrantku a toxikomanku.
Odvratitelnost úmrtí plodu
Pro posouzení možnosti odvrácení úmrtí plodu měli hodnotitelé k dispozici kromě evidovaných údajů v dotazníku celkovou zdravotnickou dokumentaci každého jednotlivého případu. Poměrně snazší bylo posouzení v případech, kdy nebyl dodržen doporučený postup, než v případech možného alternativního postupu. V těch případech hodnotitel, který znal výsledek zvoleného postupu, byl zvýhodněn proti lékaři, který péči zajišťoval. Ale i v případě, že hodnotitel by podle svých osobních zkušeností (literárních znalostí) byl volil postup „vhodnější“, tím že neznal, zda tento postup by byl zabránil úmrtí, vyslovuje své hodnocení formou pravděpodobností. Proto v celém souboru hodnotitelé označili pouze 12 úmrtí za velmi pravděpodobně odvratitelná a naopak 86 za úmrtí neodvratitelná. Zbývajících 51 úmrtí označených za odvrácení možné svědčí pro obtížnost rozhodnutí. Rozdílně vyznělo hodnocení odvratitelnosti úmrtí plodů v ústavu a mimo ústav. Zatímco v ústavu je odvracení úmrtí pravděpodobné + možné ze dvou třetin (4+9 z 19), mimo ústav pouze z jedné třetiny (8+42 ze 132). Hodnotitelé vycházeli pravděpodobně ze stanoviska, že pokud klinický stav těhotné vyžadoval hospitalizaci, pak měl být použit takový následný postup, který by odvrátil prenatální úmrtí plodu, jak vyplynulo z kazuistického rozboru těchto případů (tab. 7).
Table 7. Vztah možného odvrácení úmrtí v celém souboru k místu porodu 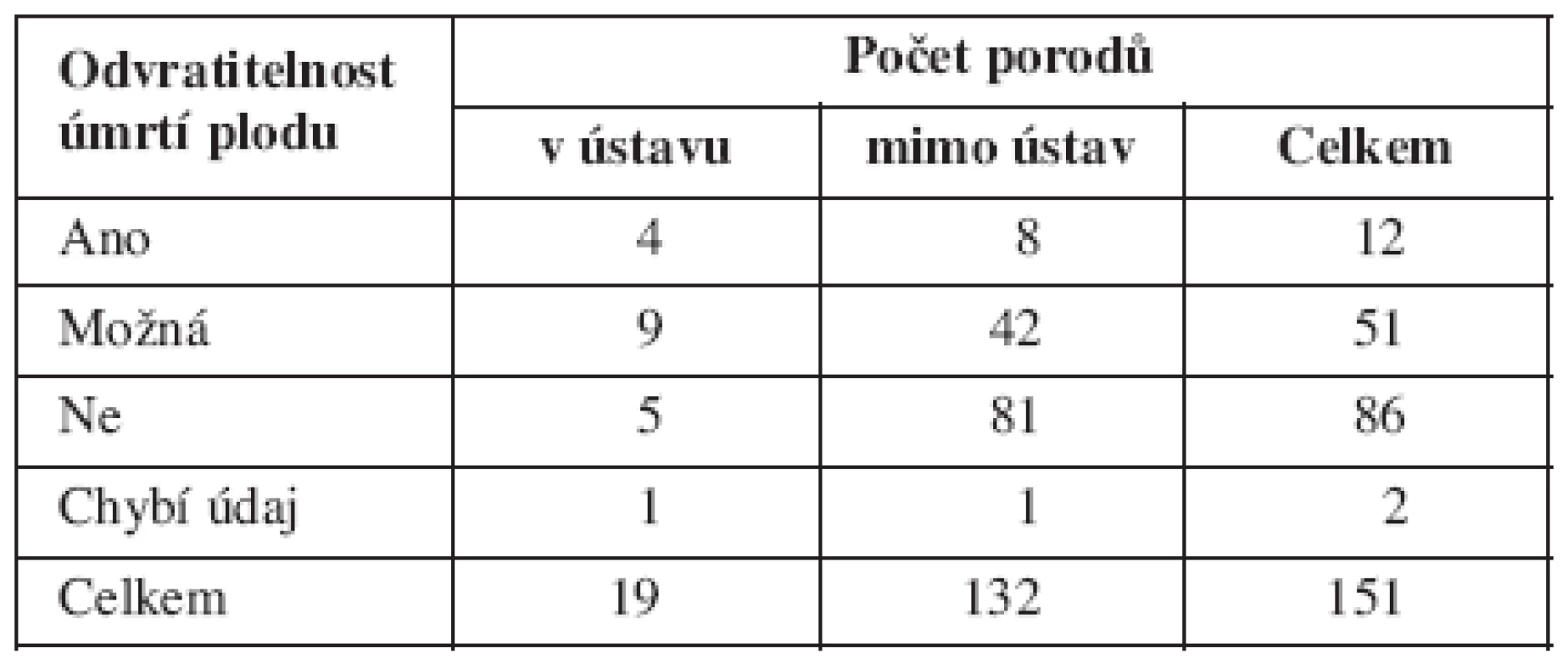
DISKUSE K OBĚMA ČÁSTEM STUDIE
Prvním krokem při řešení šestileté stagnace mrtvorozenosti v ČR bylo z celkové populace mrtvorozených vyčlenit soubor, jehož analýzou by bylo možno identifikovat úmrtí, která v daných podmínkách by pravděpodobně mohla být odvratitelná. Tento požadavek splnil soubor 151 žen s prenatálně zemřelým plodem porodní hmotnosti 2000 g a více bez VVV z jednočetných těhotenství, který postihoval 54 % ze všech mrtvorozených, přičemž eliminoval některé proměnné, jejichž podíl na mrtvorozenosti byl nepodstatný a zahrnoval relativně úzké období posledních 10 týdnů těhotenství. Druhým krokem bylo zajištění jednotného rozsahu, evidence a sběru údajů dosud chybějících jak v informačním systému Sekce perinatální medicíny při ČGPS, tak ÚZIS ČR. Třetím, nejdůležitějším, ale i nejobtížnějším krokem byl způsob analýzy takto získaných údajů a interpretace výsledků z těchto analýz.
Důležitým poznatkem z výsledků jednoduché frekvenční analýzy bylo zjištění, že evidované rizikové faktory, u nichž dříve byl prokázán nepříznivý vliv na výskyt mrtvorozenosti, měly v analyzovaném souboru jen velmi nízkou hodnotu RR, což souviselo s chyběním jejich výskytu u poloviny žen s patologickým těhotenstvím, ale také u třetiny žen bez patologického těhotenství. Z těchto výsledků vyplynulo, že evidované rizikové faktory nejsou použitelné pro účinný plošný screening mrtvorozenosti. Zjištění, že u třetiny žen s prenatálně zemřelým plodem se nevyskytl jak žádný z evidovaných rizikových faktorů, tak ani patologických stavů, prokázalo, že v těchto případech nejen není známa příčina úmrtí, ale že při stávajících postupech chybí i možnost detekovat vážné nitroděložní ohrožení těchto plodů.
Účelem analýzy vzájemných vztahů evidovaných údajů byla snaha zjistit, proč u evidovaných patologických těhotenství, jejichž hodnota RR byla několikanásobně vyšší než u rizikových faktorů a tento patologický stav byl pravděpodobnou příčinou úmrtí, se nepodařilo úmrtí odvrátit. Tyto vztahy byly analyzovány jednak z hlediska času (týden těhotenství, kdy k úmrtí došlo, doba od poslední prenatální kontroly do doby úmrtí), jednak z hlediska místa jak prenatálního sledování ženy, tak místa, kde k úmrtí došlo, ale také úrovně péče (počet prenatálních kontrol, úspěšnost ultrazvukové diagnostiky hypotrofie plodu). Z výsledků takto provedených analýz byly zjištěny následující nedostatky v péči ústavní i mimoústavní.
Hlavním nedostatkem v péči mimoústavní je podle stávajících pokynů nepředání nebo pozdní předání těhotné ženy do ústavní péče. Týká se to v prvé řadě patologických těhotenství (z 63 žen 28 + 11), ale také ostatních těhotných po 36. týdnu. Pokud patologická těhotenství zůstala v péči mimoústavní, uskutečnila se ve třetině případů (12 ze 32) následná kontrola po zjištění patologického stavu později než za týden. Po odborné stránce u 13 žen s hypotrofickým plodem sledovaných mimoústavně nebyl tento stav ani v jednom případě diagnostikován.
Jestliže v mimoústavní péči převažovaly nedostatky organizační, v ústavní péči převažovaly naopak nedostatky odborné. U patologických těhotenství: při jejich zjištění nebyla správně odhadnuta závažnost a pokračovalo sledování ambulantní. Pokud k hospitalizaci došlo, nebylo včas rozhodnuto o ukončení těhotenství. Rovněž diagnostika hypotrofie plodu byla nedostatečná (pouze v 5 z 12 případů).
Z obou těchto zjištění vyplývá, že pokud by bývaly byly včas předány podle stávajících pokynů všechny těhotné z mimoústavní do ústavní péče, přesto by bývala nebyla odvrácena úmrtí plodů všech těchto žen v důsledku stávajících nedostatků v péči ústavní. Lze ale předpokládat, že v převažujícím poměru úmrtí mimoústavních (142) proti ústavním (19) by bylo došlo k výraznému poklesu úmrtí mimoústavních i za cenu zvýšení úmrtí ústavních, ale v rozsahu nižším.
Z hlediska odvratitelnosti úmrtí: pokud by ze všech 12 případů označených za odvratitelné a z 51 označených za odvrácení možné jen polovina z nich byla opravdu odvrácena, došlo by k snížení celkové mrtvorozenosti o 0,37 š, tj. ze stávající hodnoty 2,7 š na 2,33 š. Ve srovnání s výsledky obdobné studie provedené v roce 1998 na stejně vybraném celostátním souboru [1], při tehdejší celkové mrtvorozenosti 3,0 š, byla zjištěna odvratitelnost 0,6 š, tj. na 2,4 š. Došlo-li do roku 2005 v důsledku uskutečnění alespoň části doporučených opatření k poklesu pouze na 2,7 š, a z výsledku stávající studie o možném odvrácení úmrtí vyslovena možnost dalšího snížení na 2,33 š, nápadně se shoduje tato prognóza s prognózou vyslovenou před 7 roky. Tato prognózou vyslovená hodnota naznačuje pravděpodobnou dolní hranici mrtvorozenosti dosažitelnou v daných podmínkách porodnické péče. Její dosažení by ale předpokládalo přijmout opatření, která, i když by zcela nevyloučila, tedy by alespoň snížila výskyt uvedených zjištěných nedostatků v prenatální péči.
Při interpretaci všech uvedených výsledků je nutno si uvědomit, že stávající nízká mrtvorozenost, která je jednou z nejnižších na světě [2], je výsledkem velmi dobré úrovně prenatální péče jak mimoústavní, tak ústavní. Příkladem je zjištěná úmrtnost zemřelých plodů v souvislosti s hypotrofií. Je-li celkový výskyt hypotrofických plodů v populaci odhadován na 2 %, což odpovídá 2000 případů na 100 000 narozených v ČR a úmrtí bylo zjištěno jen ve 27 případech (tj. 1,35 š), je nutno tak nízkou úmrtnost pokládat za mimořádný úspěch, a nikoliv za neúspěch prenatální péče, i když rozšíření tohoto úspěchu přijetím opatření, jež by odvrátila část těchto úmrtí, mohlo přispět k splnění uvedené prognózy.
Práce byla podporována grantem IGA MZ NR/8890-3.
Prof. MUDr. Zdeněk Štembera, DrSc.
Ústav pro péči o matku a dítě
Podolské nábřeží 157
147 00 Praha 4
Sources
1. Štembera, Z., Velebil, P. Analýza mrtvorozenosti v České republice v roce 1998. Čes Gynek, 2000, 65, Suppl. 1, s. 18-24.
2. Štembera, Z., Velebil, P. Mezinárodní srovnání úrovně perinatální péče v ČR z pohledu WHO. Čes Gynek, 2007, 72, s. 87-90.
Labels
Paediatric gynaecology Gynaecology and obstetrics Reproduction medicine
Article was published inCzech Gynaecology

2008 Issue 2-
All articles in this issue
- Mrtvorozenost v České republice v roce 2005II. Vzájemné vztahy některých evidovaných údajů
- Perzistující trofoblastická nemoc v Centru pro trofoblastickou nemoc v ČR v letech 1955 – 2007
- Význam chromozomálních změn ve vztahu k prognostickým faktorům u zhoubných nádorů vaječníku a děložního hrdla
- Význam metylace v genomu lidského papillomaviru 16 u karcinomu děložního hrdla
- Monofolikulární vývoj – cíl indukce ovulace folitropinem beta pro intrauterinní inseminaci
- Hladiny prostaglandinu E2 , (PGE2) v ovulačním hlenu u spontánně potrácejících pacientek
- Poranění velkých cév v gynekologické endoskopii
- Význam sonografie a hysteroskopie u suspektních nálezů na endometriu menopauzálních žen
- Vliv idiopatického střevního zánětu na interval potřebný pro početí pacientek
- Císařský řez a anální inkontinence
- Indukce potratů ve II. trimestru na Gynekologicko porodnické klinice FN na Bulovce
- Adrenokortikálne choroby v gravidite
- Výsledky kombinované léčby endometriózy v šestiletém období (2001-2007) na oddělení gynekologie a minimálně invazivní chirurgie Nemocnice Na Homolce Praha
- Czech Gynaecology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Indukce potratů ve II. trimestru na Gynekologicko porodnické klinice FN na Bulovce
- Perzistující trofoblastická nemoc v Centru pro trofoblastickou nemoc v ČR v letech 1955 – 2007
- Význam sonografie a hysteroskopie u suspektních nálezů na endometriu menopauzálních žen
- Adrenokortikálne choroby v gravidite
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

