-
Medical journals
- Career
Nerozpoznání cysty ductus nasopalatinus
: R. Žižka 1; J. Šedý 2,3; M. Vlna 4; K. Čížková 5; Z. Tauber 5
: Czech Educational and Dental Research Innovative Group, Brno 1; Ústav normální anatomie LF UP, Olomouc 2; Privátní stomatologická praxe, Praha 3; Privátní stomatologická praxe, Skalka nad Váhom, Slovenská republika 4; Ústav histologie a embryologie LF UP, Olomouc 5
: Česká stomatologie / Praktické zubní lékařství, ročník 118, 2018, 4, s. 84-89
: Case Report
Úvod a cíl kazuistiky:
Periapikální nálezy, jež nejsou endodontického původu, mohou být velmi často zaměněny za nálezy endodontického původu. Jednou z nejčastěji se objevujících lézí neodontogenního původu je cysta ductus nasopalatinus, která je někdy obtížně odlišitelná od periapikálního nálezu. Cílem prezentované kazuistiky je seznámit čtenáře s možnými úskalími diferenciální diagnostiky tohoto onemocnění.
Vlastní pozorování:
Pacient, jenž utrpěl laterální luxaci zubu 11 před 25 lety, se dostavil pro palatinální otok v oblasti premaxily. Po provedení reendodontického ošetření zubu 11 došlo k ústupu obtíží, které se ale znovu objevily po dvou letech. Po zhotovení CBCT snímku byla diagnostikována cysta ductus nasopalatinus, která byla histopatologicky potvrzena po chirurgickém ošetření.
Diskuse:
Jsou zvažovány možné predispozice výskytu cysty ductus nasopalatinus, radiologické známky a možná diferenciální diagnostika.
Závěr:
Pro správnou diferenciální diagnostiku a léčbu odontogenních a neodontogenních lézí je nutné pochopení anatomických souvislostí a využití vhodných pomocných diagnostických nástrojů (včetně CBCT snímku).
Klíčová slova:
cysta ductus nasopalatinus – periapikální nález – endodontická léze – neodontogenní cysta
ÚVOD
Poměrně často můžeme v literatuře najít odkazy na léze, jež nejsou endodontického původu, ale pro svou podobnost s apikální periodontitidou jsou často nerozpoznány [8]. Pokud se tyto léze nacházejí ve velmi blízkém okolí zubů, mohou komplikovat diferenciální diagnostiku. Cysta ductus nasopalatinus patří mezi nejčastější neodontogenní cysty. Svou pozicí může překrývat apexy horních středních řezáků a vytvářet dojem přítomného periapikálního projasnění [5, 7]. V těchto případech je pozitivní reakce na zkoušku vitality velmi důležitou informací pro diferenciální diagnostiku, jelikož ukazuje na možný neodontogenní původ nálezu. Situace se stává komplikovanější, pokud je daný zub již endodonticky ošetřen, a zejména, pokud není endodontické ošetření optimální [4, 7]. V těchto případech nám nemusí konvenční periapikální snímek poskytnout dostatek informací pro stanovení správné diagnózy [4].
V této kazuistice popisujeme případ, kde byla cysta ductus nasopalatinus nerozpoznána od akutně exacerbující chronické periodontitidy již endodonticky přeléčeného zubu. Následný chirurgický zákrok a histologické vyšetření potvrdily diagnózu cysty ductus nasopalatinus.
VLASTNÍ POZOROVÁNÍ
Čtyřicetidvouletý pacient se dostavil pro otok patra v oblasti premaxily a citlivost pravého horní střední řezáku (zub 11) na skus. Pacient udával vznik citlivosti zubu před dvěma dny a postupný vznik otoku. Při klinickém vyšetření zjišťujeme otok měkké konzistence s přítomnou fistulou palatinálně v oblasti premaxily. Celá palatinální část premaxily byla palpačně citlivá, bukálně byla palpace nebolestivá, bez známek vyklenutí. Při zkoušce poklepem byl citlivý pouze zub 11. Při zkoušce vitality chladem reagovaly všechny frontální zuby s výjimkou zubu 11 pozitivně. Hloubka parodontální sondáže byla do 2 mm a nebylo přítomno indukované krvácení. Byl zhotoven diagnostický intraorální rentgenový snímek v apikálním zastavení (obr. 1) a následně i fistulografie se zavedeným gutaperčovým čepem (obr. 2). Zde je viditelný zub 11 s rentgenkontrastní kořenovou výplní a přítomným periapikálním projasněním s rentgenkontrastním lemem. Gutaperčový čep směřuje do blízkosti apexu zubu 11. Pacient udává úraz před asi 25 lety, kdy došlo k laterální luxaci zubu, jeho následné repozici a endodontickému ošetření. Ostatní anamnestická data pacienta byla nevýznamná.
1. Diagnostický intraorální rentgenový snímek zubu 11 v apikálním zastavení při konziliárním vyšetření 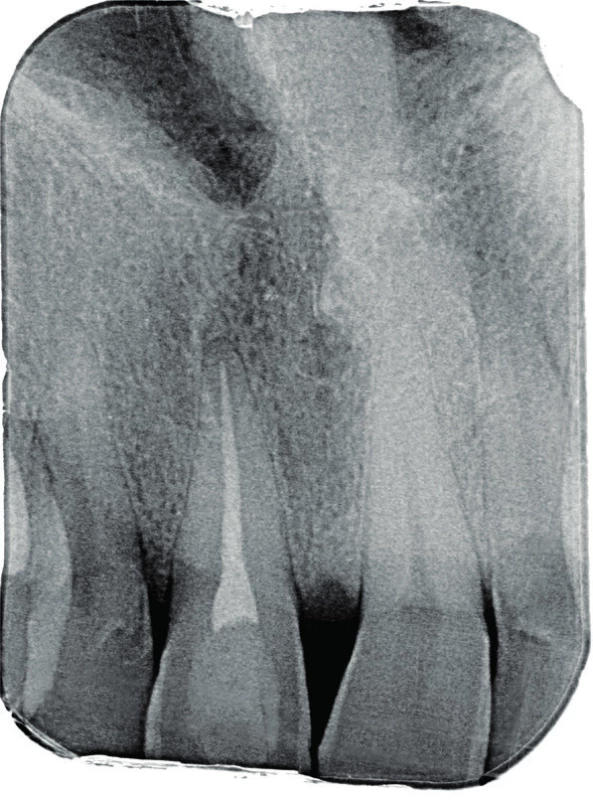
2. Fistulografie horního frotálního úseku. Zavedený gutaperčový čep ve fistule směřuje meziálně od apexu zubu 11 do místa periapikálního projasnění 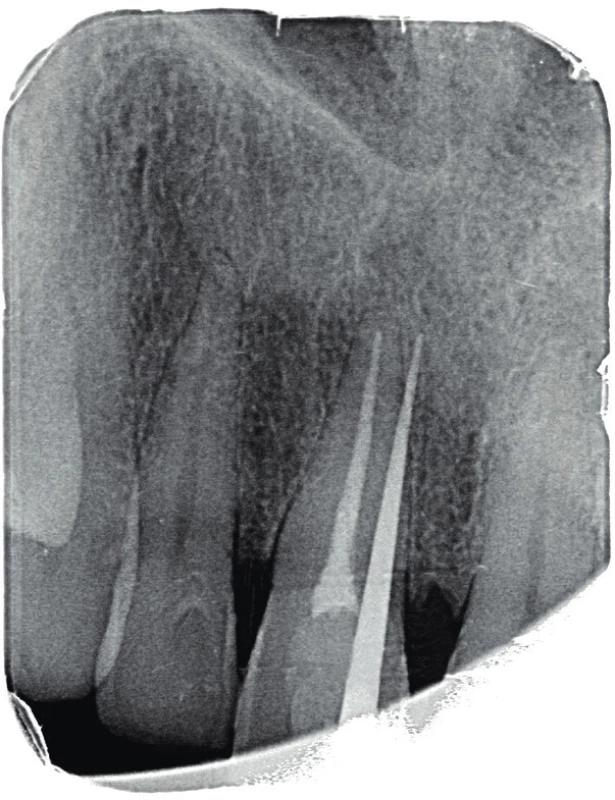
Na základě klinického a rentgenového vyšetření byla diagnostikována akutní exacerbace chronické periodontitidy endodonticky ošetřeného zubu 11. V infiltrační anestezii 1,7 ml Ubistezin (3M ESPE, St. Paul, USA) byl nasazen kofferdam, odstraněna fotokompozitní výplň a gutaperčová kořenová výplň. Po stanovení pracovní délky apexlokátorem byl kořenový kanálek opracován systémem ProTaper Next (Dentsply-Maillefer, Balaiugues, Švýcarsko) na apikální rozměr na ISO 40 s apikální konicitou 6,5°. Následně byly stěny dočištěny ultrazvukovou koncovkou endosonor ISO30 pod přímou kontrolou zraku pod operačním mikroskopem. Po pětiminutové aktivaci 2,5% roztokem chlornanu sodného byl proveden závěrečný výplachový protokol pro infikované kořenové kanálky podle doporučení České endodontické společnosti [2]. Poté byl kořenový kanálek vysušen a zaplněn kalciumsilikátovým cementem MTA+ (Cerkamed, Stalowa Wola, Polsko). Cavum pulpae bylo následně opískováno a klinická korunka byla následně adhezivně rekonstruována adhezivním systémem Optibond FL (Kerr, Orange, USA) a kompozitním materiálem Valux A2 (3M ESPE, St. Paul, USA). Na závěr byl zhotoven kontrolní intraorální rentgenový snímek v apikálním zastavení (obr. 3). Pacient při telefonické kontrole jeden týden po ošetření udával ústup obtíží.
3. Intraorální rentgenový snímek zubu 11 v apikálním zastavení po ukončeném reendodontickém vyšetření 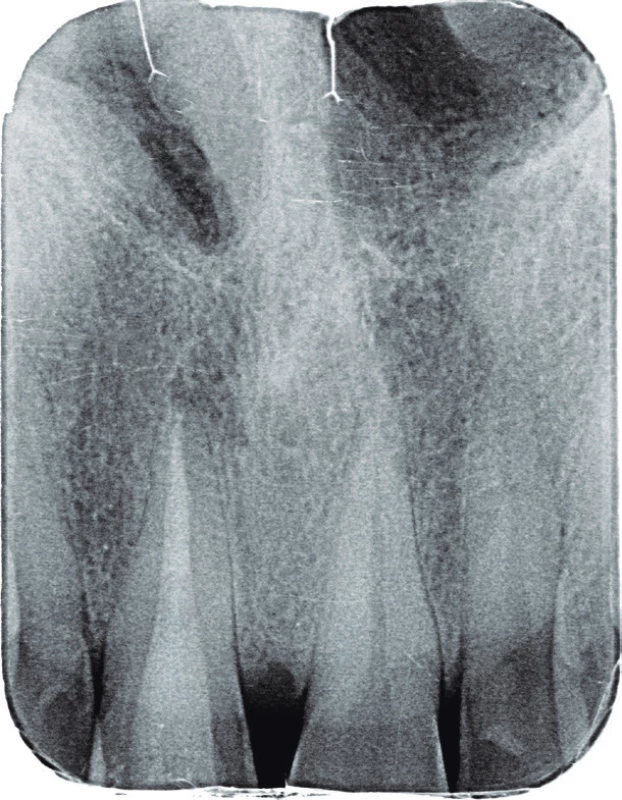
Po dvou letech se pacient dostavil pro opakované obtíže na patře za středními řezáky. Pacient udává opakovaně vzniklý otok, nyní ale bez citlivosti na skusu zubu 11, který začal před čtyřmi dny. Při klinickém vyšetření byl zjištěn měkký otok premaxily dorzálně za papilla incisiva s přítomnou fistulou, který byl palpačně mírně citlivý. Sliznice v oblasti papilla incisiva byla mírně hyperemická. Palpace vestibulárně v oblasti apexů frontálních zubů byla nebolestivá a nebylo přítomno vyklenutí. Poklepově nebyly citlivé žádné zuby a při zkoušce vitality chladem reagovaly všechny horní frontální zuby pozitivně s výjimkou zubu 11. Parodontální sondáž byla do 2 mm a nebylo přítomno indukované krvácení. Byl zhotoven diagnostický intraorální rentgenový snímek v apikálním zastavení (obr. 4) a fistulografie se zavedeným gutaperčovým čepem (obr. 5). Periapikální nález byl méně zřetelný na těchto snímcích a klinické vyšetření neodpovídalo akutní exacerbaci chronické periodontitidy. Vzhledem k podezření na možnou neodontogenní příčinu obtíží bylo indikováno zhotovení CBCT snímku. Na axiálních řezech je viditelné vyhovující endodontické ošetření zubu 11 (obr. 6) a více meziálně projasnění v místě ductus nasopalatinus (obr. 7, 8). Na horizontálních řezech je viditelné rozšíření ductus nasopalatinus, a to zvláště blíže k patrovému vyústění (obr. 9, 10, 11). Na základě tohoto pomocného vyšetření byla stanovena pracovní diagnóza cysta ductus nasopalatinus.
4. Diagnostický intraorální rentgenový snímek zubu 11 v apikálním zastavení zhotovený dva roky po reendodontickém ošetření zubu 11. Je jasně viditelná periodontální štěrbina bez známek rozšíření 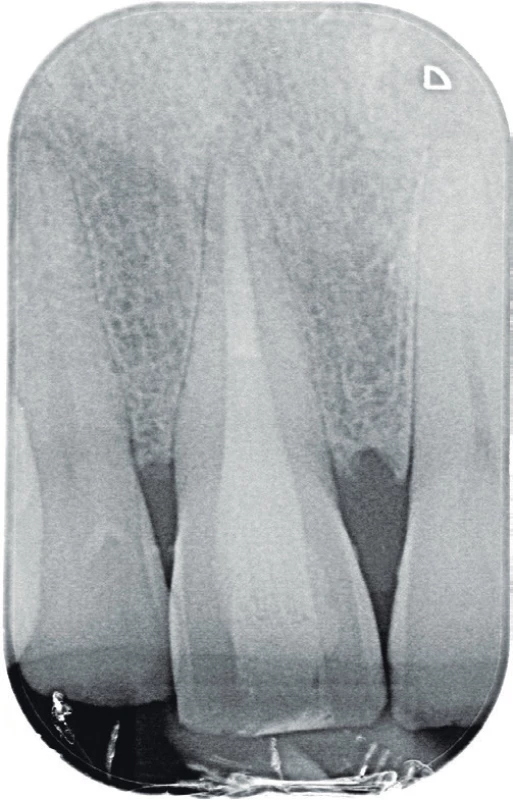
5. Fistulografie horního frontálního úseku dva roky po reendodontickém ošetření zubu 11. Zavedený gutaperčový čep ve fistule směřuje k apexu zubu 11. Projasnění je na tomto snímku zřetelné 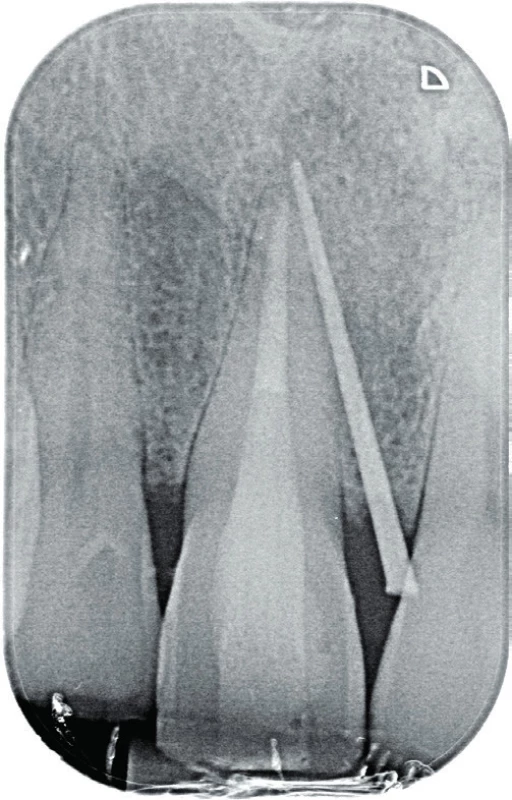
6. Axiální řez CBCT snímku v místě zubu 11. Je viditelné optimální endodontické ošetření a není přítomno periapikální projasnění 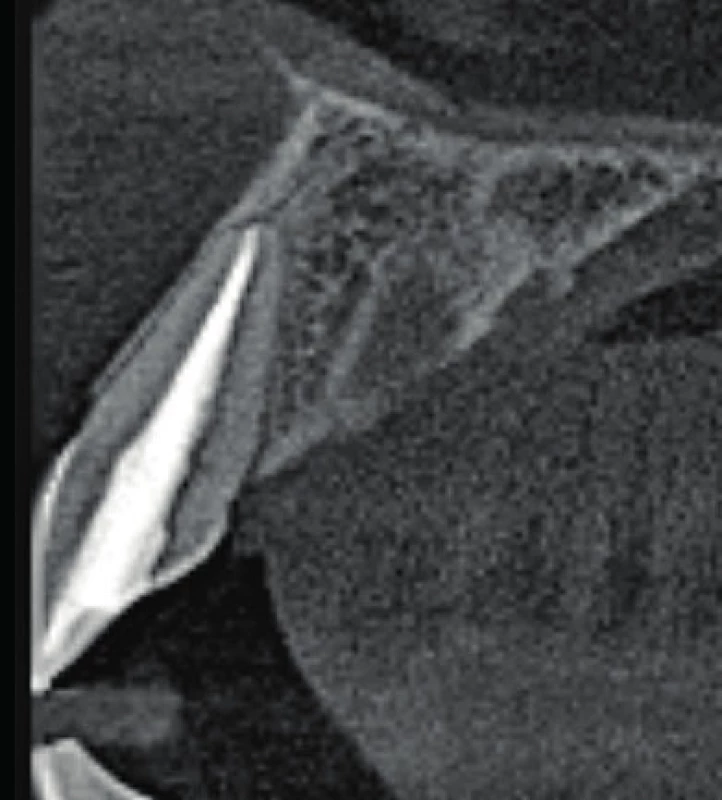
7. Axiální řez CBCT snímku meziálně od zubu 11. Je viditelné rozšíření nazopalatinálního kanálu, které nemá spojitost se zubem 11 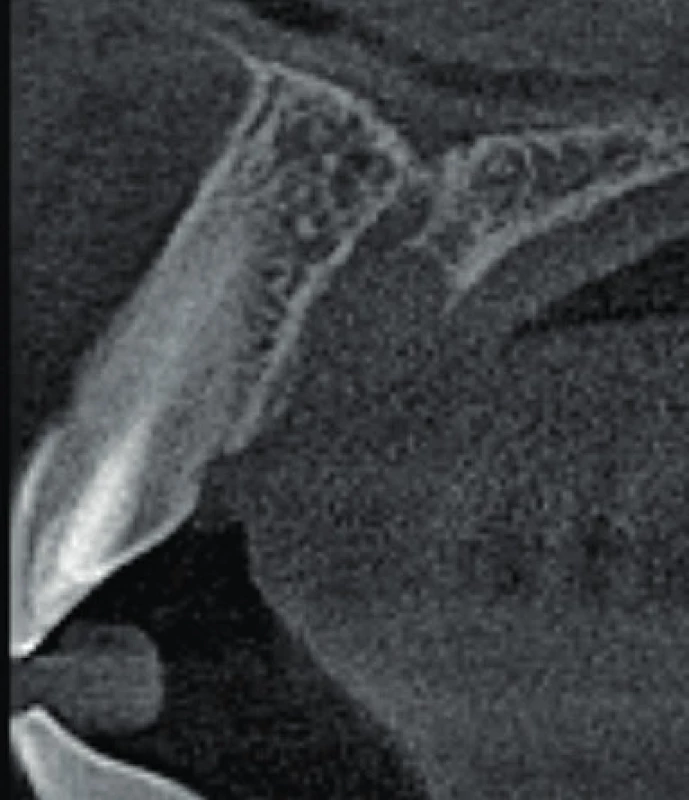
8. Axiální řez CBCT snímku v mediánní rovině. Rozšíření nazopalatinálního kanálu je viditelné zvláště při palatinálním vyústění kanálu 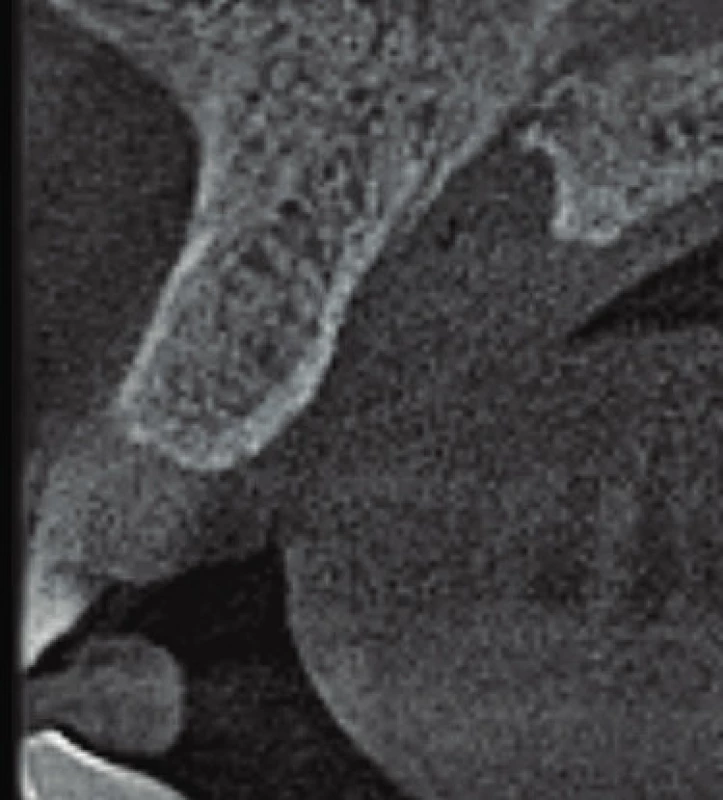
9. Horizontální řez CBCT snímku ve střední třetině délky kořenů horních středních řezáků. Je viditelné rozšíření nazopalatinálního kanálu a taktéž pět menších aberantních kanálků, které dále vyúsťují jako foramina Scarpae 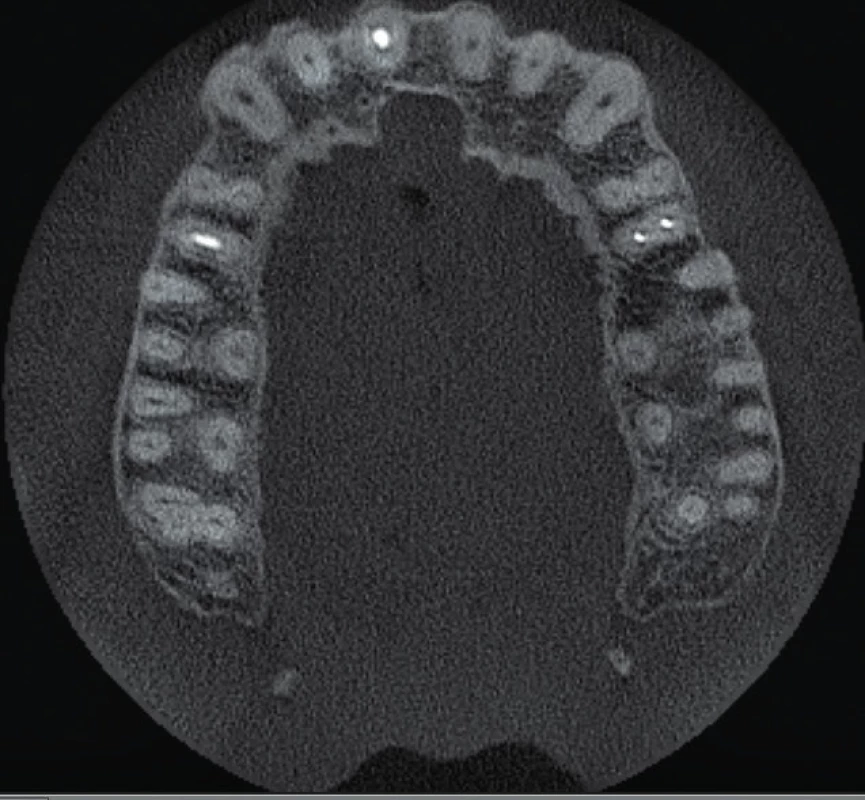
10. Horizontální řez CBCT snímku v apikální třetině délky kořenů horních středních řezáků. Průběh rozšířeného nazopalatinálního kanálu nemá souvztažnost s kořenem zubu 11 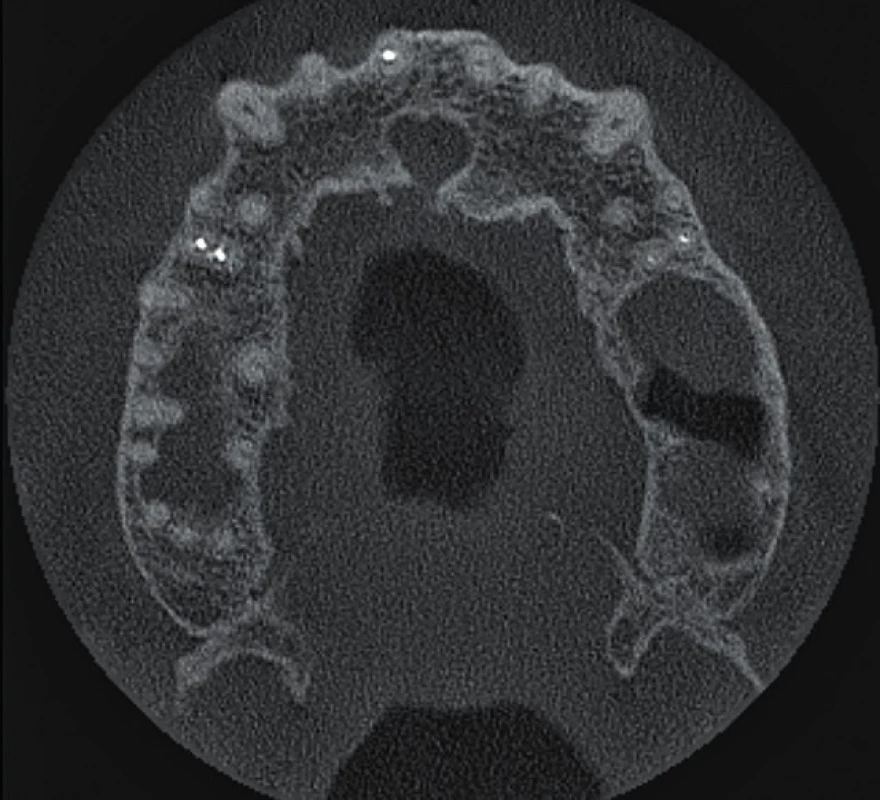
11. Horizontální řez CBCT snímku nad hroty kořenů horních středních řezáků. Není přítomno periapikální projasnění u zubu 11 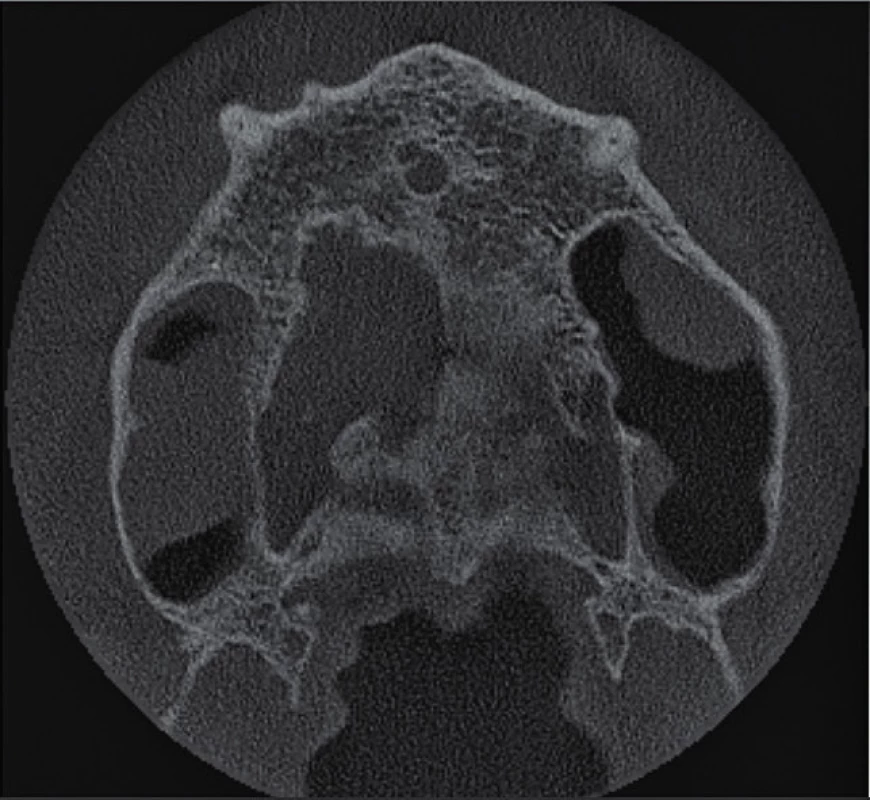
Pacient byl poučen o charakteru obtíží a objednán k chirurgickému zákroku. V infiltrační anestezii 3,4 ml Ubistezin (3M ESPE, St. Paul, USA) byl odklopen mukoperiostální lalok na patře v rozsahu zubů 14–24 a cysta byla exstirpována in toto (obr. 12). Následně byly založeny vertikální matracové stehy materiálem Resolon 6/0, pacient byl poučen o pooperační péči a materiál byl odeslán k histopatologickému zpracování.
12. Peroperační fotografie po odklopení mukoperiostálního laloku palatinálně v rozsahu 14–24 a exstirpaci cystického útvaru 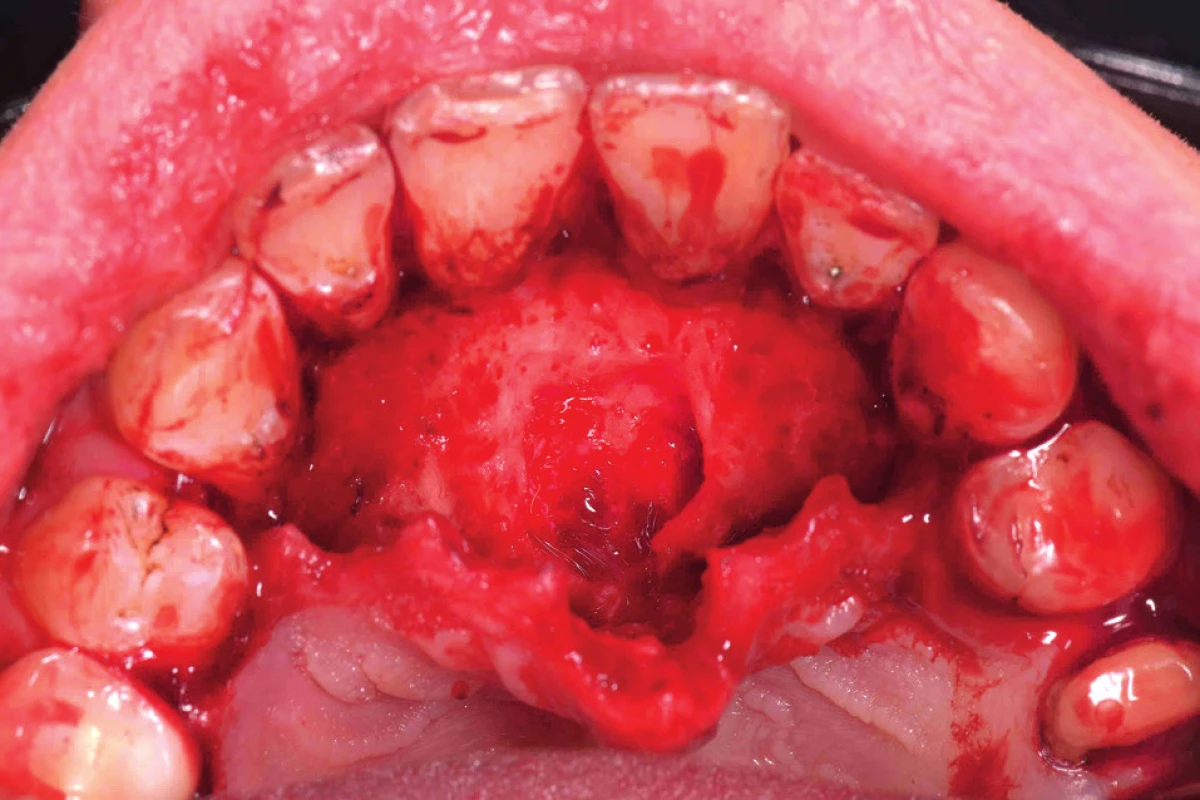
Cystický útvar měl výstelku pouze v podobě vrstevnatého dlaždicového epitelu bez známek keratinizace. Stěna cysty byla tvořena fibrovaskulární tkání s velkým množstvím cév a nervových pletení. Stěna byla dále masivně infiltrována lymfatickou tkání s ojedinělými lymfatickými uzlíky a velkým množstvím postkapilárních venul s vysokým endotelem, které umožňují recirkulaci lymfocytů. Ve stěně cysty byla přítomna i mucinózní žláza (obr. 13).
13. A – výstelku cysty tvoří výlučně vrstevnatý dlaždicový epitel slizničního typu (zvětšení 100×); B –viditelná vazivová stěna cysty s četnými krevními cévami (arterie, žíly; černé hroty šipek) a nervy (bílé hroty šipek) (zvětšení 100×); C – bílé hroty šipek ukazují na četné periferní nervy ve stěně cysty (zvětšení 100×); D – vazivová stěna cysty je hojně infiltrována lymfatickou tkání (zvětšení 100×), je zde patrný lymfatický uzlík se světlým zárodečným centrem (zvětšení 100×); E – zachyceny postkapilární venuly s vysokým endotelem (černé šipky) (zvětšení 400×); F – na řezu je zastižena mucinózní žláza ve stěně cysty (zvětšení 100×) 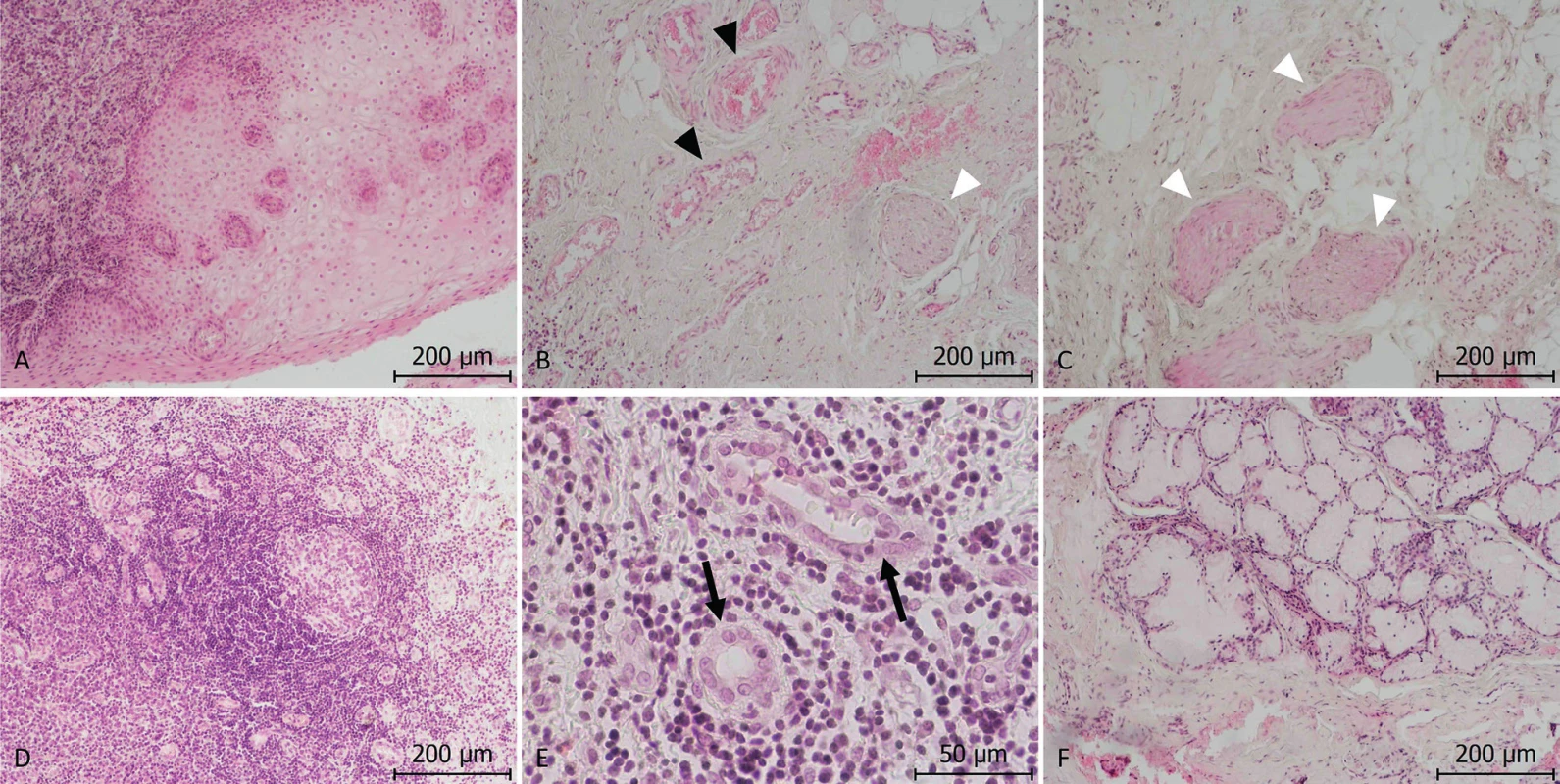
DISKUSE
Cysta ductus nasopalatinus vzniká ze zbytků ductus nasopalatinus, embryonální spojky mezi dutinou nosní a dutinou ústní, uložené v oblasti premaxily za horními středními řezáky, ze které fyziologicky zbývá pouze canalis nasopalatinus. Párový kanálek začíná v dutině nosní v blízkosti nosní přepážky a směřuje kaudálně, přičemž následně dohromady ústí za styčným bodem prvních řezáků jako jedno foramen incisivum, které je u dospělého jedince široké 3–7 mm, v průměru pak 4,49 mm. Canalis nasopalatinus je u dospělého jedince dlouhý 8–26 mm, v průměru pak 17,6 mm. Probíhá ventromediokaudálně, přičemž vůči mediánní rovině je skloněn průměrně v úhlu 20° (rozsah 0–58°), vůči Frankfurtské horizontále pak v úhlu 57–80°. Probíhají tudy rudimentární arteria nasopalatina, vena nasopalatina et nervus nasopalatinus, zásobující sliznici patra za horními řezáky [6].
Cysta ductus nasopalatinus patří mezi nejčastější cysty neodontogenního původu [3]. Pro relativní četnost výskytu, její anatomické uložení a někdy náročnou diferenciální diagnostiku můžeme v odborné literatuře najít případové studie, ve kterých nebyla cysta ductus nasopalatinus rozpoznána [5, 7, 8]. Etiologie vzniku cysty ductus nasopalatinus je stále nejasná. V současné době se předpokládá, že nejpravděpodobnější příčinou je lokalizovaný úraz nebo infekce v místě epiteliálních zbytků v oblasti nazopalatinálního kanálu [9]. Na základě imunohistochemického profilu epitelu cyst ductus nasopalatinus se zdá, že cysta může být odvozena od Malassezových epiteliálních ostrůvků a může mít spojitost se vznikem apikální periodontitidy [10]. V tomto kontextu je zajímavá informace o tendenci periapikálních nálezů horních frontálních zubů, jež jsou větší než 5 mm ke spojení s nazopalatinálním kanálem [9]. Druhou, méně častou příčinou vzniku cysty ductus nasopalatinus je vznik retenční cysty z mucinózních žlázek, které se vyskytují zvláště v přítomnosti respiračního epitelu, jehož přítomnost v tomto místě má odůvodnitelný embryonální podklad [10]. V našem případě můžeme vzhledem k závažnějšímu úrazu v anamnéze pacienta předpokládat spíše tuto možnost etiologie vzniku cysty ductus nasopalatinus. V případě, pokud je po úraze nutné provést endodontické ošetření kořenového kanálku některého z horních frontálních zubů, ztrácíme možnost vyloučit odontogenní příčiny léze, což ztěžuje diferenciální diagnostiku.
Histologický obraz cysty ductus nasopalatinus bývá poměrně pestrý, což může být dáno různou etiologií vzniku. Epiteliální výstelka ductus nasopalatinus může zahrnovat vrstevnatý dlaždicový epitel, kubický epitel i epitel víceřadý cylindrický s řasinkami. Předpokládá se, že tento epitel je původem výstelky cysty ductus nasopalatinus [1]. Na základně imunohistologické analýzy bylo prokázáno, že podstatná část cyst má spojitost s radikulárními cystami, které jsou odvozené od Malassezových epiteliálních ostrůvků [10]. Druhá skupina cyst je spojena s výskytem mucinózních žlázek a mají pak charakter mucinózních retenčních cyst. Mucinózní žlázky se vyskytují u cyst ductus nasopalatinus ve 31,1–43,9 % případů [1, 10]. Tsuneki a kol. popisují, že pokud byla v histologickém řezu přítomna mucinózní žlázka, nebyly klinicky přítomny známky zánětu odontogenního původu (přítomnost nevitálního zubu nebo pokročilá periodontitida) [10]. To odpovídá i našemu klinickému případu, kde byla zastižena mucinózní žlázka a zároveň klinicky nebylo projasnění v kontaktu s endodonticky ošetřeným zubem 11.
Z hlediska diferenciální diagnostiky cysty ductus nasopalatinus je důležité si uvědomit klinicko-anatomické souvislosti, zejména skutečnost, že i fyziologické foramen et canalis nasopalatini mohou v určitých případech imitovat jak cystu, tak i periapikální projasnění na rentgenovém snímku, které může být mylně interpretováno jako zánět v okolí kořene. Ve více než polovině případů má kanál cylindrický tvar, ve 30 % případů je ve tvaru nálevky otevřené palatinálně, v 15 % případů má tvar přesýpacích hodin. Správná identifikace průběhu canalis nasopalatinus je také klíčová při chirurgických operacích na maxile, zejména při zavádění implantátů do této oblasti. Palatinální ústí kanálu se zvětšuje se ztrátou zubů a v závislosti na věku až o 30 %. Tento údaj odpovídá skutečnosti, že canalis nasopalatinus zasahuje do hloubky až 58 % vestibuloorálního rozměru bezzubého processus alveolaris maxillae, což může výrazně znesnadnit až znemožnit zavedení dentálních implantátů. V některých případech bývají ve střední čáře přítomny přídatné foramen incisivum anterius et posterius. Přes ventrální otvor pak probíhá levý nervus nasopalatinus, přes zadní otvor pravý. Přes původní foramen incisivum pak probíhají pouze cévy [6].
V případech, kdy není možné provést zkoušku vitality a vyloučit odontogenní příčinu obtíží, je vhodné doplnit vyšetření o zhotovení CBCT skenu. Využití CBCT skenu může v těchto případech rozptýlit diagnostickou nejistotu, jelikož nám může poskytnout informaci o umístění léze, její velikosti a zvláště o syntopii s okolními anatomickými strukturami. Taktéž tyto informace může využít při plánování chirurgického zákroku, zvláště při volbě chirurgického přístupu k lézi [4]. V našem případě bylo jasně zřetelné, že zub 11 není v souvztažnosti s přítomným projasněním. Je nutné ale zdůraznit, že především u rozsáhlých lézí maxily a premaxily, kde dochází k destrukci kortikalis, nemusí CBCT snímek být dostačující ke stanovení přesně předběžné diagnózy [4]. Po chirurgickém odstranění je nutné doplnit histopatologické vyšetření pro stanovení definitivní diagnózy.
ZÁVĚR
V prezentované kazuistice byla nerozpoznaná cysta ductus nasopalatinus zaměněna za periapikální nález již endodonticky ošetřeného zubu. Pro správnou diferenciální diagnostiku odontogenních a neodontogenních lézí je nutné pochopení anatomických souvislostí a využití vhodných pomocných diagnostických nástrojů (včetně CBCT snímku).
MDDr. Radovan Žižka, Ph.D.
Zahradní 380/10
779 00 Olomouc
e-mail: loupaczech@gmail.com
Sources
1. Abrams, A. M., Howell, F. V., Bullock, W. K.: Nasopalatine cysts. Oral. Surg. Oral. Med. Oral. Pathol., roč. 16, 1963, č. 3, s. 306–332.
2. Česká endodontická společnost. Závěrečný výplachový protokol – ČES doporučuje, 2012. http://www.endodont.cz/data/blob-rename/page-application_pdf-20180215102931-6870-zaverecny-vyplachovy-protokol-ces-doporucuje-2012.pdf/
3. Daley, T. D., Wysocki, G. P., Pringle, G. A.: Relative incidence of odontogenic tumors and oral and jaw cysts in a Canadian population. Oral. Surg. Oral. Med. Oral. Pathol., roč. 77, 1994, č. 3, s. 276–280.
4. Faitaroni, L. A., Bueno, M. R., Carvalhoza, A. A., et al.: Differential diagnosis of apical periodontitis and nasopalatine duct cyst. J. Endod., roč. 37, 2011, č. 3, s. 403–410.
5. Hilfer, P. B., Bergeron, B. E., Ozgul, E. S., Wong, D. K.: Misdiagnosis of a nasopalatine duct cyst: a case report. J. Endod., roč. 39, 2013, č. 9, s. 1185–1188.
6. Šedý, J.: Kompendium stomatologie I. 1. vyd. Praha, Triton, 2012. s. 1196, ISBN 978-80-7387-543-5.
7. Moss, H. D., Hellstein, J. W., Johnson. J. D.: Endodontic considerations of the nasopalatine duct region. J. Endod., roč. 26, 2000, č. 2, s. 107–110.
8. Sirotheau Correa Pontes, F., Paiva Fonseca, F., Souza de Jesus, A., et al.: Nonendodontic lesions misdiagnosed as apical periodontitis lesions: series of case reports and review of literature. J. Endod., roč. 40, 2014, č. 1, s. 16–27.
9. Suter, V. G., Jacobs, R., Brucker, M. R., et al.: Evaluation of a possible association between a history of dentoalveolar injury and the shape and size of the nasopalatine canal. Clin. Oral. Investig., roč. 20, 2016, č. 3, s. 553–561.
10. Tsuneki, M., Maruyama, S., Yamazaki, M., et al.: Inflammatory histopathogenesis of nasopalatine duct cyst: a clinicopathological study of 41 cases. Oral Dis., roč. 19, 2013, č. 4, s. 415–424.
Labels
Maxillofacial surgery Orthodontics Dental medicine
Article was published inCzech Dental Journal

2018 Issue 4
Most read in this issue- All-Ceramic Reconstructions
- Wear of Hard Dental Tissues and Methods of its Evaluation
- Misdiagnosis of Nasopalatine Duct Cyst
- Wear of Dental Filling Materials and Possibilities of its Measurement
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

