-
Medical journals
- Career
Vliv onemocnění diabetes mellitus na stav chrupu a parodontu
Authors: H. Poskerová 1; P. Bořilová Linhartová 1,2; M. Cvanová 3; L. Izakovičová Hollá 1,2
Authors‘ workplace: Stomatologická klinika LF MU a FN u sv. Anny, Brno 1; Ústav patologické fyziologie LF MU, Brno 2; Institut biostatistiky a analýz LF MU, Brno 3
Published in: Česká stomatologie / Praktické zubní lékařství, ročník 118, 2018, 1, s. 3-12
Category:
Overview
Úvod a cíl:
Diabetes mellitus (DM) a parodontitida jsou chronická zánětlivá onemocnění s vysokou prevalencí, která mají některé společné znaky a mohou se vzájemně ovlivňovat. Cílem studie bylo posoudit stav chrupu a parodontu u českých pacientů s DM a přispět k poznání rizikových faktorů obou chorob.Metody:
Vyšetřili jsme a vzájemně porovnali tři skupiny osob: diabetiky 1. typu (T1DM), diabetiky 2. typu (T2DM) a osoby bez diabetu (kontroly). Účastníky studie jsme vyšetřili klinicky, rentgenologicky a dále jsme se zaměřili na analýzu mikrobiálního složení subgingiválního plaku. Hodnocení výsledků jsme provedli s využitím statistického softwaru IBM SPSS Statistics 23.Výsledky:
Do studie jsme zahrnuli celkem 141 osob (32 s T1DM, 51 s T2DM, 58 kontrol) ve věku 35–65 let vyšetřených během let 2010–2015. Zjistili jsme, že stav chrupu a parodontu u diabetiků, a to především u T2DM, byl horší než u kontrol. Tento nález se týkal plak indexu a gingiválního indexu, počtu extrahovaných zubů, přítomnosti zubních náhrad a dalších parametrů hodnotících přítomnost a závažnost parodontitidy. Rozdíly v zastoupení parodontálních patogenů a jejich množství mezi skupinami byly minimální. Pacienti s T2DM a diabetickou nefropatií měli horší stav parodontu; toto se nám nepodařilo prokázat u pacientů s nedostatečně kompenzovaným diabetem, resp. delší dobou trvání choroby.Závěr:
U diabetiků lze předpokládat častější výskyt zánětlivých parodontopatií i dalších onemocnění dutiny ústní. Z klinického vyšetření a anamnestických údajů může zubní lékař vyslovit podezření na DM a včasnou léčbou parodontitidy pak přispět ke zlepšení celkového zdravotního stavu pacienta.Klíčová slova:
diabetes mellitus – chronická parodontitida – parodontologický index – rentgenologické vyšetření – parodontální patogenyÚVOD
Vliv onemocnění diabetes mellitus na stav dutiny ústní, zejména na tkáně parodontu, tvrdé zubní tkáně, slinné žlázy a ústní sliznice je znám a sledován již několik desetiletí. Řada studií potvrzuje tuto souvislost zejména u osob s dlouhodobě přítomným a nedostatečně kompenzovaným onemocněním [1, 6, 14, 29]. Za hlavní etiologický faktor vzniku a rozvoje parodontitidy u diabetiků je považována dlouhodobě zvýšená hladina glukózy v krvi vedoucí ke vzniku pozdních produktů glykace. Tyto pak, spolu s dalšími patogenetickými mechanismy, způsobují strukturální a funkční změny kapilár, poruchy metabolismu kolagenu, změny funkce imunitních buněk a poruchy kostního metabolismu [37]. V poslední době se výzkum zaměřuje na objasnění souvislostí mezi diabetem a parodontitidou na molekulární a buněčné úrovni. Ukazuje se, že vztah mezi oběma chorobami je oboustranný. Diabetes je rizikovým faktorem pro rozvoj zánětlivých onemocnění parodontu, pokročilá parodontitida může vlivem zvýšené produkce prozánětlivých mediátorů přispět například ke vzniku inzulinové rezistence [8]. Předpokládá se, že léčba parodontitidy by mohla zlepšit kompenzaci DM [16]. Tato práce si klade za cíl porovnat stav chrupu a parodontu u českých pacientů s diabetem a bez diabetu a přispět k poznání rizikových faktorů obou chorob.
METODIKA
Sledovaný soubor tvořilo celkem 141 osob (53 mužů, 88 žen). Vyšetřili jsme a vzájemně porovnali tři skupiny: diabetiky 1. typu (T1DM), diabetiky 2. typu (T2DM) a osoby bez diabetu (kontroly) (tab. 1). Vyšetřování jsme prováděli v letech 2010–2015, všichni pacienti byli seznámeni s jeho průběhem a svou účast ve studii potvrdili podpisem informovaného souhlasu. Studie byla schválena etickou komisí Lékařské fakulty Masarykovy univerzity a Fakultní nemocnice u svaté Anny v Brně. Kritéria pro zařazení do studie byla následující: více než 12 vlastních zubů (kromě třetích molárů) a u diabetiků délka trvání diabetu od jeho diagnostiky více než dva roky. Vyloučili jsme účast těhotných a kojících žen, pacientů po transplantacích orgánů, osob se závažnými systémovými chorobami a jedinců dlouhodobě užívajících kortikosteroidy, imunosupresiva a nesteroidní antiflogistika. Do studie také nebyli zařazeni pacienti, kteří podstoupili parodontologickou léčbu během uplynulých šesti měsíců a kteří užívali v posledních třech měsících antibiotika.
Table 1. Charakteristika souboru a klinické parametry (n = 141) 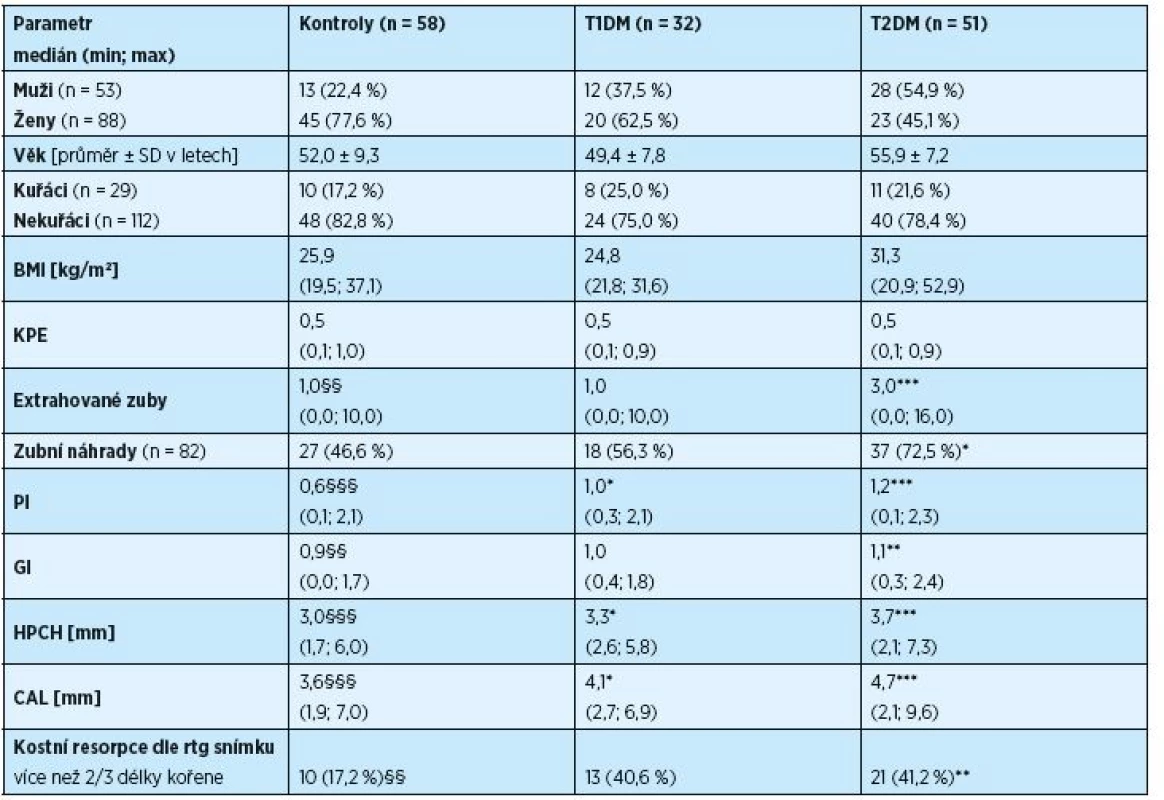
* P<0,05 v porovnání ke kontrolám, ** P<0,01 v porovnání ke kontrolám, *** P<0,001 v porovnání ke kontrolám (po Bonferroniho korekci) # P<0,05 v porovnání k T1DM , ## P<0,01 v porovnání k T1DM (po Bonferroniho korekci) § P<0,05 kontroly vs. T1DM+T2DM, §§ P<0,01 kontroly vs. T1DM+T2DM, §§§ P<0,001 kontroly vs. T1DM+T2DM (po Bonferroniho korekci) BMI = body mass index, CAL = klinická ztráta úponu, GI = gingivální index, HPCH = hloubka parodontálního chobotu, KPE = kaz/plomba/extrahovaný zub index, n = počet, PI = plak index, SD = směrodatná odchylka, T1DM = diabetici 1. typu, T2DM = diabetici 2. typu Anamnéza, klinické a rentgenologické vyšetření
S každým pacientem zařazeným do studie jsme vyplnili podrobnou anamnézu včetně indexu tělesné hmotnosti (BMI). U diabetiků jsme zaznamenali dobu trvání a typ diabetu, jeho léčbu a přítomnost komplikací. Ve spolupráci s ošetřujícími lékaři jsme zjišťovali hodnotu glykovaného hemoglobinu (HbA1c), z níž lze odvodit stupeň kompenzace diabetu [18]. U zdravých osob jsme vyloučili přítomnost nerozpoznaného diabetu vyšetřením glykémie z kapilární krve nalačno za použití glukometru.
Účastníci studie dále podstoupili komplexní stomatologické vyšetření včetně parodontologického (nehodnotili jsme stav třetích molárů). Zaznamenávali jsme počet přítomných zubů, index kazivosti chrupu (KPE) a přítomnost zubních náhrad. V rámci parodontologického vyšetření jsme stanovili hodnoty plak indexu (PI) a gingiválního indexu (GI) [28], dále jsme u každého zubu zjišťovali hloubku parodontálních chobotů (HPCH) na čtyřech ploškách. Ve stejných lokalitách jsme změřili velikost gingiválních recesů (GR) a zapsali jsme i místa s výraznou hyperplazií gingivy. Z těchto údajů jsme následně vypočítali klinickou ztrátu úponu (CAL). Podkladem pro posouzení resorpce alveolární kosti bylo rentgenologické vyšetření. Do souboru byli zařazeni pouze pacienti s chronickou parodontitidou, kterou jsme vyhodnotili podle závažnosti a rozdělili do tří skupin s ohledem na CAL. Následující podmínky platily vždy pro alespoň čtyři různé lokality [41]:
- NP: bez parodontitidy
- P1: CAL 1–2 mm parodontitida mírná
- P2: CAL 3–4 mm parodontitida středně pokročilá
- P3: CAL 5 a více mm parodontitida pokročilá
Vyšetření parodontálních patogenů
U všech pacientů jsme dále nechali stanovit sedm vybraných parodontálních patogenů (Aggregatibacter actinomycetemcomitans, Tannerella forsythia, Porphyromonas gingivalis, Prevotella intermedia, Treponema denticola, Parvimonas micra, Fusobacterium nucleatum) testem StomaGene® (Protean, České Budějovice). Pomocí tohoto semikvantitativního testu lze také určit míru rizika resorpce závěsného aparátu.
Statistické hodnocení
Ke statistickému hodnocení byl použit Kruskalův-Wallisův a Mannův-Whitneyho test pro srovnání rozdělení pravděpodobnosti spojitých proměnných ve skupinách. Fisherovým exaktním testem byly hodnoceny závislosti dvou kategoriálních proměnných. Za hladinu statistické významnosti byla zvolena P-hodnota ≤ 0,05. Výsledky porovnání jednotlivých kategorií (T2DM vs. kontroly, T1DM vs. kontroly, T2DM+T1DM vs. kontroly) byly korigovány na mnohonásobné testování pomocí Bonferroniho korekce. I přes určité věkové rozdíly ve vyšetřovaných skupinách je možné porovnávat T2DM a T1DM se skupinou osob bez diabetu každou zvlášť, i pokud diabetiky sloučíme v jeden celek.
VÝSLEDKY
Porovnání úrovně ústní hygieny, zánětu gingivy a stavu chrupu u osob s diabetem a kontrol
Z průměrných hodnot nebo mediánu PI a GI lze odvodit, že diabetici v našem souboru měli ve srovnání s osobami bez diabetu horší ústní hygienu a častěji přítomnou gingivitidu. Statisticky nevýznamné rozdíly byly zjištěny pouze při porovnání intenzity zánětu dásní mezi skupinami T1DM a kontrol (tab. 1). U indexu KPE jsme mezi sledovanými skupinami významný rozdíl v hodnotách nezjistili. Diabetici 2. typu však měli vyšší počet extrahovaných zubů než osoby bez diabetu. Také zubní náhrady byly častěji přítomny u osob s T2DM, a to zejména u žen (78,3 % diabetiček 2. typu vs. 44,4 % žen bez diabetu). U mužů tato souvislost nebyla statisticky významná. U diabetiků 1. typu jsme hodnoty KPE ani přítomnost náhrad neprokázali signifikantně odlišné od kontrol (tab. 1).
Porovnání prevalence a závažnosti parodontitidy u osob s diabetem a kontrol
U diabetiků jsme ve srovnání s kontrolami našli hlubší parodontální choboty, větší ztrátu úponu, významnější resorpci alveolární kosti a také častější výskyt pokročilé parodontitidy. Tyto odchylky jsme zaznamenali zejména při porovnávání skupin T2DM a kontrol (tab. 1, graf 1). Při srovnání skupin T1DM a kontrol byl významný rozdíl pouze u parametrů HPCH a CAL (tab. 1).
Graph 1. Porovnání prevalence a závažnosti parodontitidy u osob s diabetem a u kontrolní skupiny 
NP = bez parodontitidy, P1/2/3 = mírná/středně pokročilá/pokročilá parodontitida, T1DM = diabetici 1. typu, T2DM = diabetici 2. typu ** P<0,01 v porovnání ke kontrolám (po Bonferroniho korekci)§§ P<0,01 kontroly vs. T1DM+T2DM (po Bonferroniho korekci) Vliv kouření na stav chrupu a parodontu u osob s diabetem a kontrol
V naší studii bylo celkem 20,6 % kuřáků. Předpoklad, že by tito kuřáci měli vyšší index plaku a nižší gingivální index ve srovnání s nekuřáky byl patrný pouze u některých podskupin, výsledky však nebyly statisticky významné. Po analýze porovnávající index KPE a stav parodontu mezi kuřáky a nekuřáky jsme zjistili významný rozdíl jen u diabetiků 2. typu u parametru ztráta úponu. CAL byl u kuřáků (nad 5 i nad 10 cigaret za den) s T2DM větší než u celoživotních nekuřáků s T2DM (tab. 2).
Table 2. Vliv kouření na stav chrupu a parodontu u osob s T2DM (n = 51) 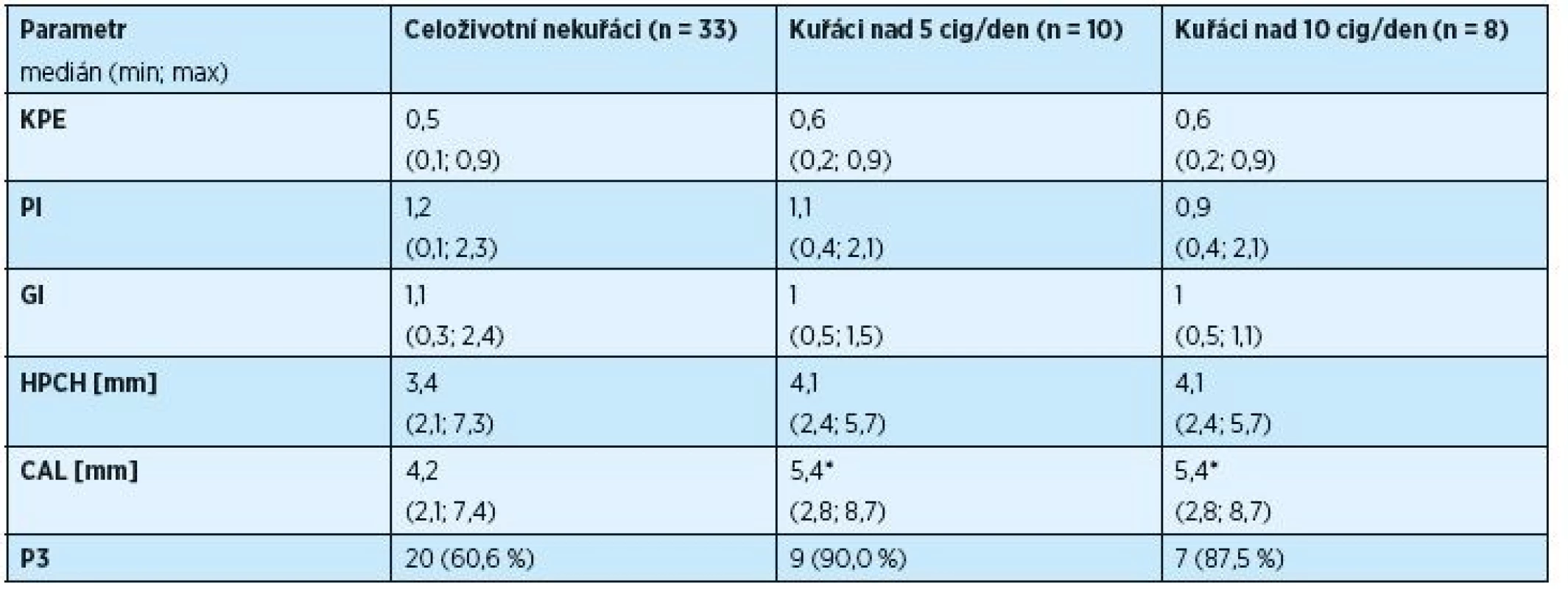
* P<0,05 v porovnání k nekuřákům (po Bonferroniho korekci) CAL = klinická ztráta úponu, cig = cigareta, GI = gingivální index, HPCH = hloubka parodontálního chobotu, KPE = kaz/plomba/extrahovaný zub index, n = počet, P3 = pokročilá parodontitida, PI = plak index, SD = směrodatná odchylka, T2DM = diabetes mellitus 2. typu Vliv nadváhy a obezity na stav chrupu a parodontu u osob s diabetem a kontrol
V našem souboru se potvrdil všeobecný předpoklad, že nejvíc obézních bude mezi diabetiky 2. typu (60,8 %), obézní diabetik 1. typu byl pouze jeden a osob bez diabetu s obezitou bylo 22,4 %. Po statistickém zhodnocení výsledků se ukázalo, že obézní a osoby s nadváhou z kontrolní skupiny (a to zejména ženy) měly významně vyšší hodnotu plak indexu a obézní pak vyšší hodnotu gingiválního indexu ve srovnání s osobami s normální váhou (tab. 3a). U diabetiků jsme odlišné hodnoty plak indexu prokázali pouze u žen s T2DM. U obézních diabetiček 2. typu jsme dále zjistili hlubší sondáž parodontálních chobotů (tab. 3b). Nepotvrdili jsme však předpoklad, že obézní osoby trpí častěji pokročilou parodontitidou.
Tab. 3a Vliv nadváhy a obezity na stav parodontu u žen z kontrolní skupiny (n=45) 
Tab. 3b Vliv nadváhy a obezity na stav parodontu u žen s T2DM (n= 23) 
BMI = body mass index, GI = gingivální index, HPCH = hloubka parodontálního chobotu, n = počet, PI = plak index, T2DM = diabetes mellitus 2 . typu * P<0,05 v porovnání k BMI ≥ 30 vs. < 25 a BMI ≥ 25 vs. < 25 (po Bonferroniho korekci) Souvislost mezi kompenzací diabetu a stavem parodontu u diabetiků
Ve sledovaném souboru diabetiků se nám nepodařilo prokázat u pacientů s nedostatečnou kompenzací horší stav parodontu (P3) než u těch dobře kompenzovaných. Tento výsledek je pravděpodobně ovlivněn nerovnoměrným rozdělením osob v jednotlivých skupinách. Například 93,8 % diabetiků 1. typu patřilo mezi neuspokojivě kompenzované (u osob s T2DM to bylo 74,5 %). Mezi diabetiky se zdravým parodontem (NP) byl pouze jeden s T1DM a jeden s T2DM (oba s neuspokojivou kompenzací).
Souvislost mezi délkou trvání diabetu a stavem parodontu u diabetiků
Pacienti s T1DM měli diabetes průměrně 26,4 roku (medián 24,0 roků), u T2DM byla průměrná doba jeho trvání 9,5 roku (medián byl 7,0 let). Nepodařilo se nám prokázat, že by pacienti s dlouhodobě přítomným diabetem měli statisticky významně horší stav parodontu (P3) než ti s krátkou dobou jeho vlivu. Tento výsledek může být opět ovlivněn nerovnoměrným rozdělením osob v jednotlivých kategoriích. Například pouze jeden diabetik 1. typu měl diabetes přítomný méně než deset let (byl zařazen do skupiny P1).
Souvislost mezi přítomností diabetických komplikací a stavem parodontu u diabetiků
Ze sledovaných diabetických komplikací (nefropatie, retinopatie a neuropatie) se nám podařilo prokázat statisticky významný vztah pouze mezi parodontitidou a nefropatiemi u diabetiků 2. typu. Zjistili jsme, že postižení ledvin měli jen ti s pokročilou parodontitidou, zatímco osoby ve skupinách NP, P1, P2 touto komplikací netrpěly.
Porovnání subgingivální mikroflóry a rizika resorpce alveolární kosti u osob s diabetem a kontrol
Při porovnání výskytu vybraných bakterií (parodontálních patogenů) jsme pozorovali rozdíl v jejich zastoupení pouze ve skupině T2DM oproti kontrolám. Statisticky významné změny jsme však zjistili jen pro P. micra a F. nucleatum. V kategorii rizika resorpce alveolární kosti jsme zaznamenali významný rozdíl pro kostní resorpci ve skupině T2DM oproti kontrolám (graf 2).
Graph 2. Porovnání subgingivální mikroflóry a rizika resorpce alveolární kosti u osob s diabetem a u kontrolní skupiny 
AAC = Aggregatibacter actinomycetemcomitans, FN = Fusobacterium nucleatum, PG = Porphyromonas gingivalis, PI = Prevotella intermedia, PM = Parvimonas micra, T1DM = diabetici 1. typu, T2DM = diabetici 2. typu, TD = Treponema denticola, TN = Tannarella forsythia * P<0,05 v porovnání ke kontrolám, ** P<0,01 v porovnání ke kontrolám (po Bonferroniho korekci) § P<0,05 kontroly vs. T1DM+T2DM (po Bonferroniho korekci) DISKUSE
Ve světové literatuře se vztahem diabetu a parodontitidy zabývá více než dva tisíce odborných článků (původních vědeckých prací i souhrnných příspěvků) [3]. V České republice se studiu stavu chrupu a parodontu u diabetiků dlouhodobě věnuje pouze prof. MUDr. Jana Dušková, DrSc. [10–13], genetickými aspekty parodontitidy u diabetiků se pak zabývá prof. MUDr. Lydie Izakovičová Hollá, Ph.D. [4, 5]. Cílem této práce bylo přispět k širšímu poznání problematiky v ČR a porovnat výsledky získané studiem vlastního souboru pacientů se situací v ostatních zemích. Naše výsledky hodnocení stavu chrupu, parodontu a výskytu mikroorganismů v subgingiválním plaku lze v mnoha ohledech považovat za blízké literárním údajům.
Úroveň ústní hygieny, gingiválního zánětu a stavu chrupu u osob s diabetem a kontrol
Ve shodě s našimi závěry uvádějí autoři výzkumných prací, že diabetici 2. typu měli ve srovnání s osobami bez diabetu horší ústní hygienu (PI) [6, 20] a častěji se u nich vyskytovala gingivitida (GI) [24]. V naší studii měli diabetici 2. typu více extrahovaných zubů než osoby bez diabetu, což Campus a kol. potvrdili pouze u T2DM starších než padesát let [6].
Prevalence a závažnost parodontitidy u osob s diabetem a kontrol
U diabetiků jsme ve srovnání s osobami bez diabetu prokázali přítomnost hlubších parodontálních chobotů, větší ztrátu úponu, rozsáhlejší resorpci alveolární kosti a také častější výskyt pokročilé parodontitidy. Statisticky významná byla tato zjištění zejména pro diabetiky 2. typu. Podobné výsledky uvádějí i literární zdroje včetně rozsáhlých meta-analýz [9, 25].
Chávary a kol. provedli metaanalýzu 57 studií (průřezových i longitudinálních) zkoumajících vztah mezi diabetem (T2DM i T1DM) a onemocněním parodontu [9]. Z výsledků odvodili, že diabetes 2. typu je rizikovým faktorem pro vznik a rozvoj parodontitidy. U osob s diabetem 1. typu tento vztah nebyl významný, což bylo způsobeno zejména nízkým věkem pacientů s T1DM zahrnutých ve výzkumných pracích. Khader a kol. ve své metaanalýze 23 studií zjistili, že pokročilá parodontitida se vyskytovala častěji u diabetiků obou typů ve srovnání s osobami bez diabetu [25]. I ve své další práci prokázali, že diabetici 2. typu trpí vážnějším onemocněním parodontu [24]. Podobné závěry učinili i Hintao a kol., Lim a kol. a Campus a kol. [6, 20, 27]. Garcia a kol. při rozboru dat zjistili, že závažnost parodontitidy pozitivně korelovala s hladinou HbA1c [19]. Rajhans a kol. vyšetřili 1500 diabetiků, přičemž glykemický status signifikantně koreloval se závažností parodontitidy [34].
Problémem vzájemného porovnání jednotlivých studií jsou však rozdílné přístupy v metodice. Jak uvádí Holtfreter se spolupracovníky v recentním sdělení, v současné době neexistuje univerzálně akceptovaná definice chronické parodontitidy [21]. Je sice téměř vždy založena na parametrech HPCH a CAL, ale jednotlivá doporučení pro klasifikaci se mezi studiemi liší.
Vliv kouření a obezity na stav chrupu a parodontu u osob s diabetem a kontrol
Předpoklad, že by kuřáci měli horší stav chrupu a parodontu jsme zaznamenali pouze u některých podskupin. Možná i proto, že kuřáků bylo pětkrát méně než nekuřáků. Podrobnou souhrnnou práci s názvem „Smoking and diabetes – The double health hazard!“ zveřejnili Fagard a Nilsson [17]. Analyzují v ní množství odborných studií na toto téma a uvádějí, že silní kuřáci měli zvýšené riziko vzniku diabetu (téměř dvakrát ve srovnání s nekuřáky) a také diabetických mikrovaskulárních a makrovaskulárních komplikací. Syrjälä a kol. zjistili, že u kuřáků s diabetem byly hlubší parodontální choboty a větší ztráta úponu ve srovnání s nekuřáky diabetiky i s nekuřáky bez diabetu [38]. K podobným závěrům u diabetiků dospěli i Jansson a kol. [23]. Moore a kol. při studiu souboru 320 diabetiků 1. typu zjistili, že kuřáci měli pokročilou parodontitidu téměř desetkrát častěji než nekuřáci [31].
První práce, které začaly zkoumat vztahy mezi stavem parodontu a obezitou se objevily na přelomu 20. a 21. století a mnoho z nich potvrzuje předpokládanou souvislost mezi oběma chorobami [7, 22, 30, 32]. Naše výsledky ukázaly, že zejména obézní ženy měly vyšší hodnotu PI a GI. U diabetiček 2. typu jsme dále zjistili hlubší sondáž parodontálních chobotů. Chaffee se spolupracovníky provedli rozsáhlou metaanalýzu 57 nezávislých populačních studií na téma obezita a parodontitida [7]. Zjistili, že pacienti s parodontitidou měli o jednu třetinu vyšší prevalenci obezity než osoby se zdravým parodontem. U obézních pak byla zjištěna větší ztráta úponu. Vztah mezi obezitou a parodontitidou byl významnější u žen, nekuřáků a mladších osob než u běžné dospělé populace. Nishida a kol. ve své studii zabývající se podrobně vlivem kouření a obezity na výskyt parodontitidy uvádějí, že kouření je nejsilnějším vnějším rizikovým faktorem pro přítomnost parodontitidy, obezita je pak významným přídatným faktorem [33].
Vztah mezi kompenzací diabetu, délkou jeho trvání a výskytem a závažností parodontitidy u diabetiků
V našem souboru diabetiků jsme při hodnocení těchto souvislostí nezjistili statisticky významný rozdíl. Z literárních zdrojů však vyplývá, že výše zmíněný vztah řada prací potvrdila. Tsai se spolupracovníky v rozsáhlé epidemiologické studii (4343 osob ve věku vyšším než 45 let) zjistili, že nedostatečně kompenzovaní diabetici 2. typu měli 2,9krát vyšší prevalenci pokročilé parodontitidy než osoby bez diabetu [40]. Apoorva a kol. v souboru 600 osob ve věku od 35 do 75 let popsali výskyt pokročilé parodontitidy u nedostatečně kompenzovaných 2,42krát, u uspokojivě kompenzovaných 2,10krát a u výborně kompenzovaných 1,97krát častější než u osob bez diabetu [2]. Khader a kol. uvádějí, že závažnost parodontitidy byla signifikantně vyšší u pacientů s T2DM trvajícím déle než pět let [24]. Podobně i Rajhans a kol. zjistili, že délka diabetu korelovala s prevalencí a závažností parodontitidy [34]. Moore a kol. udávají tuto souvislost i pro pacienty s T1DM [31].
Diabetické komplikace a stav parodontu u diabetiků
V našem souboru se statisticky významný vztah mezi přítomností komplikací diabetu a parodontitidou podařilo prokázat pouze u diabetiků 2. typu s nefropatiemi. Shultis a kol. popsali vztah mezi stavem parodontu a diabetickými komplikacemi u diabetiků 2. typu populace Pima indiánů (529 subjektů) [36]. Makroalbuminurie a renální selhávání se u osob se středně pokročilou a pokročilou parodontitidou, i u těch již zcela bezzubých, vyskytovaly častěji (2,3krát; 3,5krát; respektive 4,9krát) než u diabetiků se zdravým nebo jen mírně postiženým parodontem. Saremi a kol. studovali také populaci Pima indiánů (628 účastníků) v prospektivní dlouhodobé studii [35]. U diabetiků s těžkou parodontitidou popsali úmrtnost na diabetickou nefropatii 8,5krát vyšší a na ischemickou chorobu srdeční 2,3krát vyšší než u diabetiků s mírně pokročilou parodontitidou nebo bez ní. Stav chrupu u pacientů s diabetickými komplikacemi hodnotila i Dušková v ČR [10]. V souboru osob zařazených do transplantačního programu pro diabetickou nefropatii a zejména ve skupině osob vyšetřených v podiatrické poradně pro syndrom diabetické nohy zjistila, že počet osob bez vlastního chrupu mnohonásobně převyšoval počet bezzubých stejně starých, ale zdravých jedinců.
Subgingivální mikroflóra u diabetiků a kontrol
Dříve se přepokládalo, že u pacientů s diabetem má podstatný vliv na stav parodontu speciální bakteriální mikroflóra, to ale následné výzkumy nepotvrdily. Autoři, kteří se zabývali složením subgingiválního biofilmu zjistili, že mikroflóra je v této lokalitě u diabetiků obou typů a ve zdravé populaci velmi podobná [15, 20, 26, 39, 42]. Taylor a kol. popsali podrobně jedenáct studií (z let 1989–2008), ve kterých autoři analyzovali složení subgingivální flóry různými metodami (kultivace, PCR analýza, vyšetření protilátek) [39]. V závěru se shodli na tom, že není statisticky významný rozdíl ve složení mikroflóry mezi diabetiky a zdravými osobami (případně mezi diabetiky s vysokou a nízkou hladinou HbA1c), pouze některé bakterie se u pacientů s diabetem mohou vyskytovat ve vyšším počtu. V našem souboru jsme při studiu zastoupení vybraných bakterií v souladu s literaturou zjistili, že všechny sledované bakterie se vyskytovaly ve všech sledovaných skupinách (u T2DM, T1DM i u kontrol), takže žádný z patogenů nebylo možno považovat za specifický pro diabetiky. Pozorovali jsme pouze o něco vyšší kvantitativní zastoupení mikroorganismů ve skupině T2DM oproti kontrolám.
Limity naší studie
Za hlavní limitaci této práce považujeme relativně nízký počet osob, které jsme zařadili do závěrečného hodnocení. Z primárně vyšetřeného souboru 225 dospělých osob (ve věku 23–83 let) jsme vybrali menší soubor (n = 141) ve věkovém rozmezí 35–65 let tak, aby byly skupiny T1DM, T2DM a kontrol, pokud jde o věk, vzájemně porovnatelné. Po celou dobu trvání výzkumného projektu jsme se potýkali s nedostatkem zájemců, část kandidátů pak nesplňovala relativně přísné podmínky pro zařazení (např. dostatečný počet vlastních zubů, nutnost odběru krve, daná kritéria pro zdravotní stav a medikaci). Ačkoli výběr osob nebyl z naší strany ovlivněn, je velmi pravděpodobné, že odesílající lékaři doporučovali parodontologické vyšetření zejména těm pacientům, kteří si na potíže s chrupem a dásněmi stěžovali.
Přednost studie spatřujeme v tom, že veškerá klinická vyšetření prováděla pouze jedna osoba, hodnoceny byly všechny přítomné zuby a řada měření byla prováděna na několika ploškách jednotlivých zubů. Zaznamenávali jsme poměrně velký počet vybraných anamnestických, klinických a mikrobiálních parametrů, a tak jsme získali o jednotlivých pacientech dostatečné množství dat. Bylo tedy možné provést i multivariační analýzu interakcí mezi jednotlivými faktory, která by mohla přispět k lepšímu pochopení etiopatogeneze parodontitidy a/nebo diabetu.
ZÁVĚR
V klinické části studie jsme zjistili, že:
- stav chrupu u diabetiků 2. typu byl horší než u osob kontrolní skupiny. Týkalo se to počtu extrahovaných zubů a přítomnosti zubních náhrad, nikoli však indexu KPE;
- diabetici 2. typu měli ve srovnání s kontrolami větší množství zubního povlaku a častěji přítomnou gingivitidu;
- diabetici ve srovnání s kontrolami vykazovali přítomnost hlubších parodontálních chobotů, větší ztrátu úponu, významnější rentgenologicky ověřenou resorpci alveolární kosti a častější výskyt pokročilé parodontitidy. Mezi skupinami T1DM a kontrol byl zjištěn statisticky významný rozdíl pouze v hloubce parodontálních chobotů a ztrátě úponu;
- u diabetiků 2. typu s diabetickou nefropatií byla častěji přítomna pokročilá parodontitida než u pacientů bez této komplikace. Postižení ledvin bylo diagnostikováno pouze u T2DM s P3;
- nedostatečně kompenzovaní diabetici a ti s dlouhodobě přítomným diabetem neměli v našem souboru oproti předpokladu horší stav parodontu než ostatní osoby s DM;
- při porovnání stavu chrupu a parodontu mezi kuřáky a nekuřáky byl statisticky významný rozdíl jen u diabetiků 2. typu, a to u parametru ztráta úponu;
- osoby bez diabetu s obezitou a nadváhou (a to zejména ženy) měly významně vyšší hodnotu PI a obézní pak i vyšší hodnotu GI než jedinci s normální váhou. U diabetiků jsme rozdílné hodnoty PI prokázali pouze u žen s T2DM. U obézních diabetiček 2. typu jsme dále zjistili hlubší sondáž parodontálních chobotů. Nepodařilo se nám však prokázat, že obézní osoby trpí častěji pokročilou parodontitidou P3.
V mikrobiologické části studie jsme zjistili, že:
- rozdíl v zastoupení bakteriálních druhů a v celkovém množství subgingivální mikroflóry u diabetiků oproti kontrolám byl minimální. U diabetiků 2. typu jsme však při porovnání s osobami bez diabetu zjistili významně vyšší četnost bakterií P. micra a F. nucleatum;
- u diabetiků 2. typu jsme zjistili vyšší riziko resorpce alveolární kosti (test StomaGene®) než u kontrol.
Článek vznikl s podporou grantu GAČR GB14-37368G, projektu Specifický výzkum MUNI/A/0948/2016 a z prostředků poskytnutých Lékařskou fakultou MU juniorskému výzkumníkovi Petře Bořilové Linhartové.
MUDr. Hana Poskerová, Ph.D.
Parodontologické oddělení
Stomatologická klinika
LF MU a FNUSA
Pekařská 53
656 91 Brno
e-mail: hana.poskerova@fnusa.cz
Sources
1. Álamo, S. M., Soriano, Y. J., Sarrión Pérez, M. G.: Dental considerations for the patient with diabetes. J. Clin. Exp. Dent., roč. 3, 2011, č. 1, s. 25–30.
2. Apoorva, S. M., Sridhar, N., Suchetha, A.: Prevalence and severity of periodontal disease in type 2 diabetes mellitus (non-insulin-dependent diabetes mellitus) patients in Bangalore city: an epidemiological study. J. Indian Soc. Periodontol., roč. 17, 2013, č. 1, s. 25–29.
3. Borgnakke, W. S., Ylöstalo, P. V., Taylor, G. W., Genco, R. J.: Effect of periodontal disease on diabetes: systematic review of epidemiologic observational evidence. J Clin Periodontol, roč. 40, 2013, suppl. 14, s. 135–152.
4. Borilova Linhartova, P., Kastovsky, J., Lucanova, S., Bartova, J., Poskerova, H., Vokurka, J., Fassmann, A., Kankova, K., Izakovicova Holla, L.: Interleukin-17A gene variability in patients with type 1 diabetes mellitus and chronic periodontitis: its correlation with IL-17 levels and the occurrence of periodontopathic bacteria. Mediators Inflamm., 2016, 2979846.
5. Bořilová Linhartová, P., Valová, S., Kaštovský, J., Poskerová, H., Vokurka, J., Fassmann, A., Izakovičová Hollá, L.: Genová variabilita v imunoregulačních faktorech u pacientů s chronickou parodontitidou a diabetes mellitus. Čes. Stomat., Prakt. zub. Lék., roč. 115–63, 2015, č. 4, s. 89–97.
6. Campus, G., Salem, A., Uzzau, S.: Diabetes and periodontal disease: a case-control study. J. Periodontol., roč. 76, 2005, č. 3, s. 418–425.
7. Chaffee, B. W., Weston, S. J.: Association between chronic periodontal disease and obesity: a systematic review and meta-analysis. J. Periodontol., roč. 81, 2010, č. 12, s. 1708–1724.
8. Chapple, I. L. C., Genco, R.: Diabetes and periodontal diseases: consensus report of the Joint EFP/AAP Workshop on periodontitis and systemic diseases. J. Clin. Periodontol., roč. 40, 2013, Suppl. 14, s. 106–112.
9. Chávarry, N. G. M., Vettore, M. V., Sansone, C., Sheiham, A.: The relationship between diabetes mellitus and destructive periodontal disease: a meta-analysis. Oral Health Prev. Dent., roč. 7, 2009, č. 2, s. 107–127.
10. Dušková, J.: Stomatologická onemocnění u diabetu. 1. vyd., Professional Publishing, Praha, Czechia, 2000, 56 s. ISBN: 80-86419-05-3.
11. Dušková, J.: Riziko diabetu pro onemocnění dutiny ústní. Med. Rev., roč. 7, 2001, č. 1, s. 12–14.
12. Dušková, J., Broukal, Z.: Vztah diabetes mellitus a onemocnění parodontu se zřetelem k mikrobiologickým nálezům v dutině ústní. (Literární přehled). Čs. Stomat., roč. 92, 1992, č. 6, s. 347–349.
13. Dušková, J., Broukal, Z.: Vztah onemocnění parodontu a diabetu – metaanalýza výsledků průřezových a intervenčních studií. Prakt. Lék., roč. 84, 2004, č. 10, s. 556–563.
14. Dye, B. A., Genco, R. J.: Tooth loss, pocket depth, and HbA1c information collected in a dental care setting may improve the identification of undiagnosed diabetes. J. Evid.-Based Dent. Pract., roč. 12, 2012, suppl. 3, s. 12–14.
15. Ebersole, J. L., Hol, S. C., Hansard, R., Novak, M. J.: Microbiologic and immunologic characteristics of periodontal disease in Hispanic americans with type 2 diabetes. J. Periodontol., roč. 79, 2008, č. 4, s. 637–646.
16. Engebretson, S., Kocher, T.: Evidence that periodontal treat-ment improves diabetes outcomes: a systematic review and meta-analysis. J. Clin. Periodontol., roč. 40, 2013, suppl. 14, s. 153–163.
17. Fagard, R. H., Nilsson, P. M.: Smoking and diabetes – the double health hazard! Prim. Care Diabetes, roč. 3, 2009, č. 4, s. 205–209.
18. Friedecký, B., Kratochvíla, J.: Diabetes mellitus – laboratorní diagnostika a sledování stavu pacientů. http://www.cskb.cz/res/file/doporuceni/DM/DM_dop_201601.pdf. Přístup: 26. červenec 2016
19. Garcia, D., Tarima, S., Okunseri, C.: Periodontitis and glycemic control in diabetes: NHANES 2009 to 2012. J. Periodontol., roč. 86, 2015, č. 4, s. 499–506.
20. Hintao, J., Teanpaisan, R., Chongsuvivatwong, V.: The microbiological profiles of saliva, supragingival and subgingival plaque and dental caries in adults with and without type 2 diabetes mellitus. Oral Microbiol. Immunol., roč. 22, 2007, č. 3, s. 175–181.
21. Holtfreter, B., Albandar, J. M., Dietrich, T.: Standards for reporting chronic periodontitis prevalence and severity in epidemiologic studies: proposed standards from the Joint EU/USA Periodontal Epidemiology Working Group. J. Clin. Periodontol., roč. 42, 2015, č. 5, s. 407–412.
22. Jagannathachary, S., Kamaraj, D.: Obesity and periodontal disease. J. Indian Soc. Periodontol., roč. 14, 2010, č. 2, s. 96–100.
23. Jansson, H., Lindholm, E., Lindh, C.: Type 2 diabetes and risk for periodontal disease: a role for dental health awareness. J. Clin. Periodontol., roč. 33, 2006, č. 6, s. 408–414.
24. Khader, Y. S., Albashaireh, Z. S. M., Hammad, M. M.: Periodontal status of type 2 diabetics compared with nondiabetics in north Jordan. East Mediterr Health J Rev Santé Méditerranée Orient Al-Majallah Al-Sihhiyah Li-Sharq Al-Mutawassit, roč. 14, 2008, č. 3, s. 654–661.
25. Khader, Y. S., Dauod, A. S., El-Qaderi, S. S.: Periodontal status of diabetics compared with nondiabetics: a meta-analysis. J. Diabetes Complications, roč. 20, 2006, č. 1, s. 59–68.
26. Lalla, E., Kaplan, S., Chang, S. J.: Periodontal infection profiles in type 1 diabetes. J. Clin. Periodontol., roč. 33, 2006, č. 12, s. 855–862.
27. Lim, L. P., Tay, F. B. K., Sum, C. F., Thai, A. C.: Relationship between markers of metabolic control and inflammation on severity of periodontal disease in patients with diabetes mellitus. J Clin Periodontol, roč. 34, 2007, č. 2, s. 118–123.
28. Löe, H.: The gingival index, the plaque index and the retention index systems. J. Periodontol., roč. 38, 1967, suppl. 6, s. 610–616.
29. Löe, H.: Periodontal disease. The sixth complication of diabetes mellitus. Diabetes Care, roč. 16, 1993, č. 1, s. 329–334.
30. Mathur, L. K., Manohar, B., Shankarapillai, R., Pandya, D.: Obesity and periodontitis: a clinical study. J. Indian Soc. Periodontol., roč. 15, 2011, č. 3, s. 240–244.
31. Moore, P. A., Weyant, R. J., Mongelluzzo, M. B.: Type 1 diabetes mellitus and oral health: assessment of periodontal disease. J. Periodontol., roč. 70, 1999, č. 4, s. 409–417.
32. Morita, I., Okamoto, Y., Yoshii, S.: Five-year incidence of periodontal disease is related to body mass index. J. Dent. Res., roč. 90, 2011, č. 2, s. 199–202.
33. Nishida, N., Tanaka, M., Hayashi, N.: Determination of smoking and obesity as periodontitis risks using the classification and regression tree method. J. Periodontol., roč. 76, 2005, č. 6, s. 923–928.
34. Rajhans, N. S., Kohad, R. M., Chaudhari, V. G., Mhaske, N. H.: A clinical study of the relationship between diabetes mellitus and periodontal disease. J. Indian Soc. Periodontol., roč. 15, 2011, č.4, s. 388–392.
35. Sarem, I. A., Nelson, R. G., Tulloch-Reid, M.: Periodontal disease and mortality in type 2 diabetes. Diabetes Care, roč. 28, 2005, č. 1, s. 27-32.
36. Shultis, W. A., Weil, E. J., Looker, H. C.: Effect of periodontitis on overt nephropathy and end-stage renal disease in type 2 diabetes. Diabetes Care, roč. 30, 2007, č. 2, s. 306–311.
37. Soory, M.: Hormone mediation of immune responses in the progression of diabetes, rheumatoid arthritis and periodontal diseases. Curr. Drug Targets Immune Endocr. Metab. Disord., roč. 2, 2002, č. 1, s. 13–25.
38. Syrjälä, A. M. H., Ylöstalo, P., Niskanen, M. C., Knuuttila, M. L. E.: Role of smoking and HbA1c level in periodontitis among insulin-dependent diabetic patients. J. Clin. Periodontol., roč. 30, 2003, č. 10, s. 871–875.
39. Taylor, J. J., Preshaw, P. M., Lalla, E.: A review of the evidence for pathogenic mechanisms that may link periodontitis and diabetes. J. Clin. Periodontol., roč. 40, 2013, suppl. 14, s. 113–134.
40. Tsai, C., Hayes, C., Taylor, G. W.: Glycemic control of type 2 diabetes and severe periodontal disease in the US adult population. Community Dent. Oral Epidemiol., roč. 30, 2002, č. 3, s. 182–192.
41. Wiebe, C. B., Putnins, E. E.: The periodontal disease classification system of the American Academy of Periodontology – an update. J. Can. Dent. Assoc., roč. 66, 2000, č. 11, s. 594–597.
42. Yuan, K., Chang, C. J., Hsu, P. C.: Detection of putative periodontal pathogens in non-insulin-dependent diabetes mellitus and non-diabetes mellitus by polymerase chain reaction. J. Periodontal. Res., roč. 36, 2001, č. 1, s. 18–24.
Labels
Maxillofacial surgery Orthodontics Dental medicine Dental Hygienist
Article was published inCzech Dental Journal

2018 Issue 1
Most read in this issue- 3D skenery v ortodoncii
- Předčasně prořezaný zub u předčasně narozeného dítěte
- Klinické obrazy kandidóz slizníc ústnej dutiny
- Lichen planus ústnych slizníc
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

