-
Medical journals
- Career
Bezpečnost podávání léčiv z pohledu hospitalizovaných pacientů ve vybraných nemocnicích Jihočeského kraje
Authors: Hana Hajduchová; Iva Brabcová; Radka Prokešová; Valérie Tóthová; Ivana Chloubová; Květoslava; Slabáková; Dana Velimská; Edita Klavíková; Hana Kubešová; Martin Doseděl; Josef Malý
Published in: Čes. slov. Farm., 2022; 71, 179-189
Category: Original Article
doi: https://doi.org/https://doi.org/10.5817/CSF2022-5-179Overview
Podávání léčiv patří mezi nejrizikovější oblasti poskytovaní zdravotní péče provázené řadou možných pochybení. Zapojení pacienta a rodiny je zásadním faktorem pro bezpečnost pacienta v nemocničním prostředí.
Cílem výzkumné studie bylo zhodnotit subjektivní vnímání bezpečnosti procesu podávání léčiv z pohledu hospitalizovaných pacientů a zhodnotit jejich zapojení při podávání léčiv.
Pro získání dat byl použit strukturovaný dotazník vlastní konstrukce. Celkem bylo do výzkumu zahrnuto 329 respondentů ze čtyř nemocnic v Jihočeském kraji v České republice, jednalo se o pacienty hospitalizované na odděleních interních, chirurgických a následné a rehabilitační péče.
Zjistili jsme rozdílné vnímaní a individuální chápání bezpečnosti procesu podávání léčiv jednotlivými skupinami pacientů. Rovněž zájem o účast na podávání léčiv se mezi jednotlivými skupinami pacientů liší. Ženy ve významně větší míře než muži kontrolují léčiva, která jim podává sestra. Pacienti ve věku do 60 let, pacienti s vyšším odborným a vysokoškolským vzděláním a pacienti z chirurgických oddělení by chtěli být více zapojováni do rozhodování o tom, jaká léčiva budou užívat. Pacienti s nízkým stupněm dosaženého vzdělání si přejí více zahrnovat do rozhodování o léčbě své rodinné příslušníky.
Jak zdravotníci, tak pacienti by měli být vedeni managementem nemocnic k většímu zapojení pacientů do procesu podávání léčiv během hospitalizace.
Klíčová slova:
sestra – bezpečnost – podávání léčiv – hospitalizovaný pacient – zapojení pacienta
Úvod
Dle vědeckých studií je 7–10 % pacientů poškozeno pochybením zdravotnických pracovníků1, 2). Medikační pochybení jsou jedním z nejčastějších typů selhání při poskytování zdravotních služeb3). Dle Kruer et al. (2014) medikační pochybení představují až 19 % všech nežádoucích událostí4). Příčiny medikačních pochybení jsou multidisciplinární a multifaktoriální5–7). Mezi medikační pochybení patří chybná nebo neúplná preskripce léčiva lékařem, pochybení vztahující se k objednávání, skladování, přípravě léčiv nebo podávání jednotlivých léčebných dávek (MAE) a pochybení na straně spolupráce pacienta – patient compliance errors8). Snahou zdravotnických zařízení je zvýšit účast pacientů na jejich vlastní péči s cílem zvýšit kvalitu poskytované péče a minimalizovat výskyt nežádoucích událostí. I když pacienti mohou obecně projevovat příznivé postoje k zapojení do bezpečnosti poskytované péče, úmysl jednat nebo skutečné chování se mohou zcela lišit9). Zapojením pacientů do managmentu péče o jejich zdraví se zabývala celá řada studií po celém světě10–15). Méně studií se však týká jejich zapojení do procesu podávání léčiv v nemocnicích ve světě16–18) a v České republice19). Kvalitativní deskriptivní studii, jejímž cílem bylo identifikovat preference pacientů pro zapojení do řízení medikace během hospitalizace, provedli Bucnall et al. (2019a)20). Zapojení hospitalizovaných pacientů do chování souvisejícího s bezpečností procesu podávání léčiv v nemocnicích a překážky tohoto zapojení, ale i dopad elektronického předepisování zkoumali také Garfield et al. (2016)21). Jejich zjištění naznačují, že pro vývoj intervencí ke zvýšení zapojení pacientů do chování v oblasti bezpečnosti léčiv je třeba vzít v úvahu širokou škálu faktorů, jako je prostředí nemocnice, zdravotnický tým, organizační kulturu, preference jednotlivých pacientů, zdravotníků a povahu činností.
Cílem výzkumné studie bylo zhodnotit subjektivní vnímání bezpečnosti procesu podávání léčiv z pohledu hospitalizovaných pacientů a zhodnotit jejich zapojení při podávání léčiv na odděleních interních, chirurgických, následné a rehabilitační péče ve čtyřech vybraných nemocnicích Jihočeského kraje.
Pokusná část
Design výzkumu
Průřezová (Cross-sectional) korelační studie.
Výzkumný vzorek
Do výzkumu byli zahrnuti pacienti, kteří byli hospitalizováni na odděleních interních, chirurgických a následné péče a rehabilitační péče ve vybraných nemocnicích Jihočeského kraje v České republice. Výzkumu se zúčastnili pacienti, jejichž aktuální zdravotní stav umožňoval vyplnění dotazníku.
Výzkumný nástroj
Jednalo se o dotazníkové šetření dle strukturovaného dotazníku vlastní konstrukce. Otázky v dotazníku byly sestaveny třemi členy řešitelského týmu, dále pak opakovaně upravovány na základě připomínek ostatních odborníků z řad členů týmu. Pro posouzení dotazníku byli přizvání i experti z klinické praxe a managmentu jednotlivých nemocnic (náměstkyně pro ošetřovatelskou péči, manažeři kvality, vrchní a staniční sestry chirurgických, interních oddělení, oddělení následné a rehabilitační péče). V květnu 2021 byla provedena pilotáž dotazníku na souboru pacientů, kdy byla ověřena vhodnost otázek, správnost jejich formulace, a především samotná srozumitelnost jednotlivých otázek pro pacienty.
Dotazník se skládal ze čtyř oblastí:
1. komunikace pacienta se sestrou při příjmu na oddělení
2. podávání léčiv během hospitalizace
3. zapojení pacienta do podávání léčiv
4. pochybení
Dotazník obsahoval otázky sedmibodové škály v rozmezí 1 – nikdy, vůbec až 7 – vždy podle toho, jak často se dle jejich názoru daný projev chování vyskytoval. Pokud se otázka pacienta netýkala, volil jako odpověď 0 (nula). Pacienti, kteří označili tuto odpověď, nebyli logicky do vyhodnocení statisticky významných vazeb zahrnuti. Vzhledem k nízkému počtu respondentů byly pro vyhodnocení statisticky významných souvislostí jednotlivé body škály sdruženy do tří základních skupin takto:
1. velmi často, vždy
2. často, občas
3. zřídka, velmi zřídka, nikdy/vůbec
Sběr dat
Dotazníky byly distribuovány v době sběru dat hospitalizovaným pacientům ve čtyřech vybraných nemocnicích Jihočeského kraje. Vlastní sběr dat probíhal v období červen až červenec 2021. Sběr dat byl prováděn nezávislými osobami bez vazeb k příslušným nemocnicím.
Statistická analýza dat
Statistické zpracování dat bylo provedeno programem SASD 1.5.8 (Statistical Analysis of Social Data) a SPSS. Zpracován byl 1. stupeň třídění a kontingenční tabulky vybraných ukazatelů 2. stupně třídění. Míra závislosti vybraných znaků byla stanovena na základě χ2-testu, testu nezávislosti a dalších testovacích kritérií aplikovaných dle charakteru znaků a typu jejich rozdělení. Na základě této analýzy byla provedena interpretace dat a zpracovány příslušné tabulky.
Etické schválení
Výzkumná studie byla schválena etickými komisemi jednotlivých nemocnic. Respondenti participující na výzkumné studii byli seznámeni předem s jejím zaměřením, cíli výzkumu a byla jim zaručena ochrana osobních údajů. Od každého účastníka studie byl získán informovaný souhlas. Důvěrnost informací byla zajištěna vyloučením jmen a identifikace z dotazníku.
Charakteristika výzkumného souboru
Ze sociodemografických údajů jsme se zajímali o pohlaví, věk, rodinný stav respondentů a vzdělání.
Celkem bylo do výzkumu zahrnuto 329 respondentů, z toho 147 mužů (44,7 %), 182 žen (55,3 %), věkové rozmezí se pohybovalo od 18 do 94 let, průměrný věk byl 64,3 let. V krajské nemocnici se výzkumu zúčastnilo 78 (23,7 %) pacientů, z oblastních nemocnic bylo vybráno 251 (76,3 %) pacientů. Z chirurgických oddělení bylo do studie zahrnuto 115 (35,0 %) pacientů, z interních oddělení 114 pacientů (34,7 %), z oddělení následné a rehabilitační péče 100 pacientů (30,4 %). Neukončené základní vzdělání měli čtyři (1,2 %) pacienti, základní vzdělání 67 (20,4 %) pacientů, střední vzdělání (s vyučením/bez vyučení, s maturitou/bez maturity, odborné i neodborné) 185 (56,2 %) pacientů, vyšší odborné vzdělání 36 pacientů (10,9 %), vysokoškolské 37 (11,2 %) pacientů.
Svobodných bylo 30 pacientů (9,1 %), vdaných nebo ženatých či žijících v registrovaném partnerství bylo 147 pacientů (44,7 %), rozvedených bylo 53 pacientů (16,1 %), vdovcem/vdovou bylo 89 pacientů (27,1 %), s druhem či družkou žilo v době výzkumné studie deset pacientů (3,0 %).
Výsledky
Rizika podávání léčiv
A) komunikace pacienta se sestrou při příjmu na oddělení
V rámci analýzy komunikace pacienta se sestrou při příjmu na oddělení bylo zjišťováno, zda sestra kontroluje při příjmu léčiva, která si pacient přinesl s sebou, zda kontroluje jejich množství, zda zapisuje počet léčiv, která má pacient u sebe, a zda sestra informovala pacienta o tom, že nemá užívat přinesená léčiva. Všechny nemocnice participující na výzkumném šetření mají zpracovány vnitřní standardy zabývající se organizací medikace v nemocnici, v těchto standardech je zahrnuta i problematika týkající se kontroly a ukládání léčiv vnesených pacienty. Pokud si pacienti do nemocnice přinesli léčiva, která užívají, jsou povinni na tuto skutečnost upozornit ošetřujícího lékaře. Léčiva, která si pacienti přinesli, mají sestry bezpečně uložit, označit jménem a při propuštění je pacientům vrátit. Po dobu hospitalizace pacienti dostávají léčiva ze zásob příslušného oddělení. O výše zmíněném postupu by měli být pacienti řádně poučeni. Sestra je povinna tato léčiva při příjmu pacienta na oddělení zkontrolovat a uložit, pacientům je možné po povolení lékaře ponechat pouze tzv. SOS léčiva. Celkem 176 (53,5 %) pacientů uvedlo, že sestra vždy při příjmu kontroluje léčiva, která mají s sebou, 37 (11,2 %) pacientů uvedlo, že tak sestra činí velmi často, sedm (2,1 %) pacientů uvedlo, že jim sestra nikdy při příjmu léčiva nekontroluje, 157 (47,7 %) pacientů uvedlo, že jim sestra kontroluje i množství donesených léčiv, 43 (13,1 %) pacientů uvedlo, že tak sestra činí velmi často, 12 (3,6 %) pacientů uvedlo, že jim sestra nikdy při příjmu množství donesených léčiv nekontroluje, 163 (49,5 %) pacientů uvedlo, že bylo vždy informováno o tom, že nemají užívat donesená léčiva. Nikdy tuto informaci nedostalo jedenáct (3,3 %) pacientů.
Tyto otázky byly analyzovány z hlediska pohlaví, věku pacientů, typu nemocnice, dle typu oddělení, vzdělání pacienta, rodinného stavu pacienta. Z analýz byli vyloučeni pacienti, kteří si z domova žádná léčiva nepřinesli (N = 75).
Analýza, realizovaná na základě 2. stupně třídění, neprokázala statisticky významné rozdíly v odpovědích mužů a žen na otázky týkající se jednání sestry při příjmu v souvislosti s léčivy, které si pacient přinesl s sebou. Muži a ženy hodnotí tuto oblast podobně. Také pacienti z jednotlivých věkových skupin hodnotí tuto oblast podobně. Nebyl prokázán statisticky významný rozdíl mezi pacienty z jednotlivých oddělení.
Byla identifikována statisticky významná souvislost mezi kontrolou léčiv, která si pacient přinesl s sebou do nemocnice sestrou na příjmu, kontrolou množství pacientem donesených léčiv sestrou na příjmu a mezi zapisováním léčiv, která má pacient u sebe, sestrou a typem nemocnice. Dle výpovědi pacientů významně častěji jsou tyto léčiva kontrolována, počítána a zapisována v oblastních/okresních nemocnicích, ve významně menší míře v nemocnici krajské (tab 1).
Table 1. Kontrola léčiv sestrou při příjmu – dle typu nemocnice 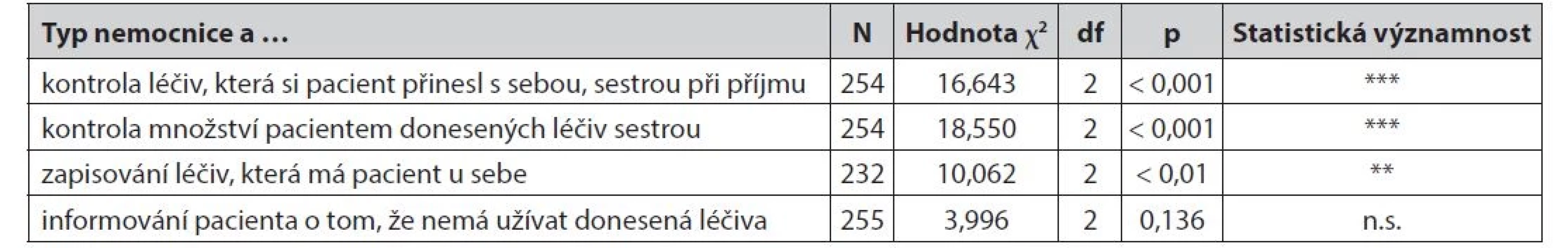
χ2 – chí kvadrát, p – test nezávislosti, df – stupně volnosti, n.s. – statisticky nevýznamný rozdíl (*statisticky významný rozdíl pro hladinu významnosti α = 0,05,**statisticky významný rozdíl pro hladinu významnosti α = 0,01,***statisticky významný rozdíl pro hladinu významnosti α = 0,001) Byla identifikována statisticky významná souvislost mezi kontrolou léčiv, která si pacient přinesl s sebou, sestrou na příjmu a vzděláním pacienta. Pacienti se středním vzděláním významně častěji uvádějí, že jim byla léčiva kontrolována. Existuje také významná souvislost mezi kontrolou množství pacientem donesených léčiv sestrou na příjmu a vzděláním pacienta. Pacienti s neukončeným základním a základním vzděláním významně častěji uvádějí, že tato kontrola je prováděná méně často. Zjistili jsme souvislost mezi zapisováním léčiv, která má pacient u sebe, sestrou a vzděláním pacienta. Pacienti s vyšším odborným vzděláním a vysokoškolským vzděláním významně častěji uvádějí, že tento zápis je sestrou prováděn jen zřídka nebo není prováděn nikdy (tab 2).
Table 2. Kontrola léčiv sestrou při příjmu – dle vzdělání pacienta 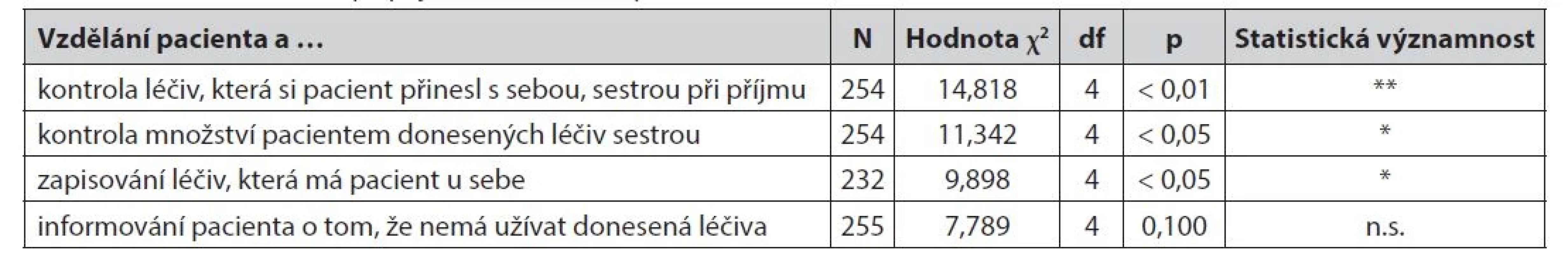
χ2 – chí kvadrát, p – test nezávislosti, df – stupně volnosti, n.s. – statisticky nevýznamný rozdíl (*statisticky významný rozdíl pro hladinu významnosti α = 0,05,**statisticky významný rozdíl pro hladinu významnosti α = 0,01,***statisticky významný rozdíl pro hladinu významnosti α = 0,001) B) podávání léčiv během hospitalizace
Chování pacienta při podávání léčiv
Další otázky týkající se rizika podávání léčiv byly zaměřeny na to, zda si pacient v rámci hospitalizace podávaná léčiva kontroluje. Bylo zjišťováno, zda si pacient porovnává názvy a počet léčiv s léčivy podávanými doma, zda si kontroluje počet, tvar a barvu léčiv při každém jejich podání sestrou. Z analýz byli vyloučeni pacienti, kteří doma žádná léčiva neužívali. Zda souhlasí názvy podávaných léčiv sestrou s názvy léčiv, která užívá pacient doma, si kontroluje vždy 105 (31,9 %), občas 48 (14,6 %), nikdy 44 (13,4 %) pacientů. Zda souhlasí počet podávaných léčiv sestrou s počtem léčiv, která užívá pacient doma, si kontroluje vždy 136 (41,3 %), občas 43 (13,1 %), nikdy 30 (9,1 %) pacientů. Kontrolu počtu léčiv podávaných sestrou při každém jejich podání provádí vždy 126 (38,3 %) pacientů. Kontrolu tvaru léčiv podávaných sestrou při každém jejich podání provádí vždy 113 (34,3 %) pacientů, kontrolu barvy léčiv 109 (33,1 %) pacientů.
Analýza realizovaná na základě 2. stupně třídění prokázala statisticky významné rozdíly v odpovědích mužů a žen na otázky týkající se kontroly podávání léčiv pacientem. Potvrdili jsme statisticky významnou souvislost mezi kontrolou podávaných léčiv s léčivy užívanými pacientem doma a pohlavím. Ženy významně častěji uvádějí, že provádějí kontrolu jim podávaných léčiv v nemocnici s léčivy užívanými doma.
Ženy významně častěji uvádějí, že si kontrolují, zda souhlasí názvy podávaných léčiv s názvy léčiv podávaných doma a zda souhlasí počet podávaných léčiv s počtem léčiv podávaných doma. Ženy také významně častěji uvádějí, že provádějí kontrolu počtu léčiv podávaných sestrou při každém jejich podání a tvaru léčiv a barvy léčiv podávaných sestrou při každém jejich podání. Muži kontrolu jim podávaných léčiv sestrou v nemocnici provádějí méně často, zřídka nebo vůbec (tab. 3).
Table 3. Kontrola léčiv pacientem – dle pohlaví pacienta 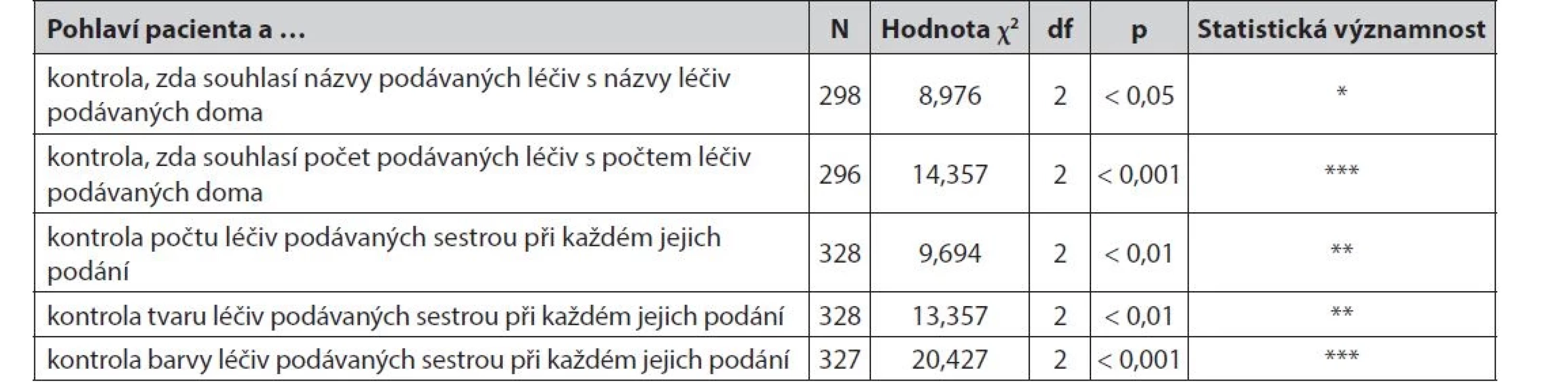
χ2 – chí kvadrát, p – test nezávislosti, df – stupně volnosti, n.s. – statisticky nevýznamný rozdíl (*statisticky významný rozdíl pro hladinu významnosti α = 0,05,**statisticky významný rozdíl pro hladinu významnosti α = 0,01,***statisticky významný rozdíl pro hladinu významnosti α = 0,001) Jednoznačně lze konstatovat, že ženy ve významně větší míře než muži kontrolují léčiva, která jim podává sestra.
Významně častěji tyto léčiva dle tvaru kontrolují pacienti v oblastních/okresních nemocnicích, ve významně menší míře pacienti v nemocnici krajské (N = 328, χ2 = 17,280, p < 0,001). Také barvu léčiv si významně častěji kontrolují pacienti v oblastních/okresních nemocnicích, ve významně menší míře pacienti v nemocnici krajské (N = 327, χ2 = 14,11, p < 0,001).
Pacienti byli v rámci výzkumu dotázáni, zda se ptají na názvy podávaných léčiv, jak se zachovají v případě, když zjistí nesoulad v názvu, počtu, barvě, tvaru podaných léčiv, a zda se ptají na důvod v případě, že dostanou nové léčivo. Pacienti mohou upozornit sestru, lékaře, pokud jsou léčiva, která se chystají přijmout, jiná než obvykle. Na název podávaného léčiva sestrou se vždy zeptá 73 (22,2 %), nikdy 66 (20,1 %), občas 56 (17,0 %) pacientů. V případě, že pacienti zjistí nesoulad v názvu, počtu, barvě, tvaru podávaných léčiv, požaduje vždy vysvětlení 114 (34,7 %), často 34 (10,3 %), nikdy 20 (6,1 %) pacientů. Zajímalo nás, zda, když pacienti dostanou nové léčivo, než obvykle užívají, se zeptají sestry na důvod. Vždy se na důvod užívání nového léčiva zeptá 161 (48,9 %) pacientů.
Z analýz byli vyloučeni pacienti, kterým se výše uvedený případ nestal. Ženy významně častěji uvádějí, že se ptají na názvy podávaných léčiv (N = 325, χ2 = 12,585, p < 0,01), muži se významně častěji dotazují jen zřídka nebo se nedotazují vůbec.
Zjistili jsme statisticky významnou souvislost mezi tím, zda se pacient ptá při podání nového léčiva na důvod a typem nemocnice (N = 290, χ2 = 7,747, p < 0,05). Významně častěji se na důvod podání nového léčiva ptají pacienti v oblastních/okresních nemocnicích, ve významně menší míře pacienti v nemocnici krajské.
Významně častěji požadují vysvětlení nesouladu v podávaných lécích pacienti chirurgických oddělení (N = 255, χ2 = 10,157, p < 0,05).
Chování sester při podávání léčiv
V rámci výzkumu bylo zjišťováno, jak se chovají sestry v případě podávání léčiv. Pacienti byli dotázání, zda jim sestra srozumitelně odpoví, když se na léčiva zeptají, jak se sestry chovají, když pacient léčiva odmítne, zda sestra vyčká, až pacient léčiva spolkne, zda si ověřuje jméno a identifikaci pacienta dle náramku před podáním léčiv a zda se při podávání léčiv věnuje pouze pacientovi.
Polovina pacientů uvedla, že v případě, že se zeptají sestry na léčiva, která jim podává, dostanou od ní vždy srozumitelnou odpověď (173; 52,6 %). Odpověď velmi často zvolilo 59 (17,9 %) dotázaných pacientů.
Sestry jsou povinny provést kontrolu užití/spolknutí léčiva pacientem. Zajímal nás názor pacientů na to, jak sestry dodržují kontrolu užití jim podaných léčiv. Zeptali jsme se pacientů, zda sestra čeká, až pacient léčiva spolkne. a zda jim sestry v jejich nepřítomnosti nechávají léčiva na jejich stolku. Sestra vždy čeká, až léčiva spolknu, odpovědělo 62 (18,8 %), sestra nikdy nečeká na spolknutí léčiva uvedlo 60 (18,2 %), sestra občas čeká, uvedlo 56 (17,0 %) pacientů.
V případě nepřítomnosti pacienta na lůžku při podávání léčiv pacienti odpověděli, že jim sestra vždy 91 (27,7 %), nikdy 63 (19,1 %), občas 56 (17,0 %) nechá léčiva na stolku. Sestra se ptá na jméno vždy 120 (36,5 %), velmi často 43 (13,1 %), nikdy 33 (10,0 %). Dále jsme se zajímali, zda sestry kontrolují identifikační náramek před každým podáním léčiv. Dle vypovědí pacientů tak sestry činí vždy 68 (20,7 %), nikdy 71 (21,6 %), zřídka 44 (13,4 %).
Dle 202 (61,4 %) pacientů se jim vždy věnuje sestra při podávání léčiv, velmi často uvedlo 64 (19,5 %), nikdy 6 (1,8 %). Na otázku: „Když Vám sestra podává léčiva, komunikuje při tom s jinou osobou?“, nikdy uvedlo 212 (64,4 %), velmi zřídka 60 (18,2 %) pacientů.
Chování sester při podávání léčiv – dle věku pacienta
V našem výzkumu jsme identifikovali významnou souvislost mezi situací, kdy sestra vyčká, dokud pacient léčiva nespolkne a věkem pacienta. Pacienti z nejvyšší věkové skupiny (75 a více let) významně častěji uvádějí, že sestra vyčká, dokud léčiva nespolknou, pacienti nižších věkových skupin (do 60 let) významně častěji volí v tomto případě odpověď zřídka, velmi zřídka nebo vůbec.
Další významná souvislost platí pro situace, kdy sestra ponechá v případě nepřítomnosti pacienta léčiva na jeho stolku a věkem pacienta. Pacienti z nižších věkových skupin (do 60 let) významně častěji uvádějí, že se tak děje vždy nebo velmi často, pacienti z nejvyšší věkové skupiny (75 a více let) významně častěji uvádějí, že jim sestra ponechá v případě jejich nepřítomnosti léčiva na stolku jen zřídka, velmi zřídka nebo vůbec. S rostoucím věkem pacientů ponechávají sestry léčiva na stolku v případě nepřítomnosti pacienta ve významně menší míře.
Faktorem zvyšujícím rizikovost procesu podávání léčiv pacientům je fakt, že sestry jsou v průběhu přípravy a podávání léčiv vyrušovány, např. dotazy jiných pacientů či kolegů. Zjistili jsme souvislost mezi situací, kdy sestra při podávání léčiv komunikuje s jinou osobou a věkem pacienta. Pacienti z nejnižší věkové skupiny (do 45 let) tuto skutečnost uvádějí významně častěji. Existuje také souvislost mezi situací, kdy se sestra při podávání léčiv věnuje jen pacientovi, kterému léčiva podává, a věkem pacienta. Pacienti ve věku 61–75 let ve významně menší míře volí odpověď „vždy“, „velmi často“ (tab. 4).
Table 4. Chování sester při podávání léčiv – dle věku pacienta 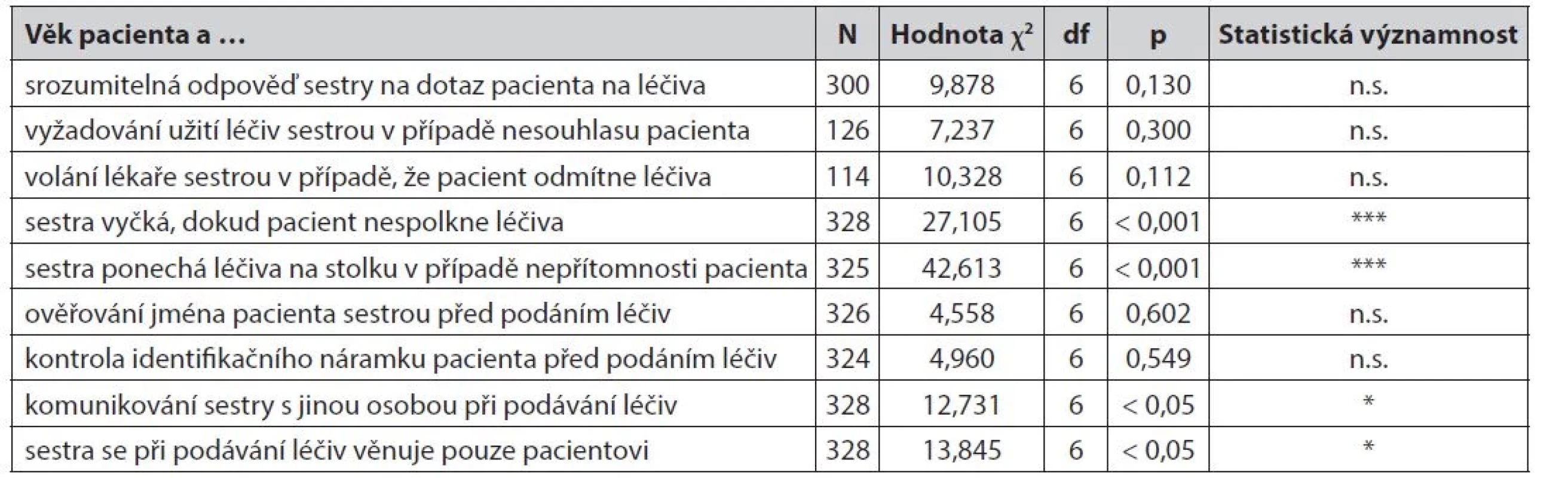
χ2 – chí kvadrát, p – test nezávislosti, df – stupně volnosti, n.s. – statisticky nevýznamný rozdíl (*statisticky významný rozdíl pro hladinu významnosti α = 0,05,**statisticky významný rozdíl pro hladinu významnosti α = 0,01,***statisticky významný rozdíl pro hladinu významnosti α = 0,001) Chování sester při podávání léčiv – dle typu nemocnice a dle typu oddělení
Zda má na chování sester vliv typ nemocnice (okresní, krajská) nebo oddělení (interní, chirurgické, následné a rehabilitační péče), na kterém byli pacienti hospitalizováni v době našeho výzkumu, bylo cílem další naší analýzy. Podání léčiv přes nesouhlas pacienta ve významně větší míře vyžadují sestry z oblastních/ okresních nemocnic, ve významně menší míře sestry z nemocnice krajské (N = 126, χ2 =7,388, p < 0,05). Jméno pacienta před podáním léčiv ve významně větší míře ověřují sestry z oblastních/okresních nemocnic, ve významně menší míře sestry z nemocnice krajské (N = 326, χ2 = 8,659, p < 0,05).
Identifikovali jsme také souvislost mezi situací, kdy sestra vyčká, dokud pacient léčiva nespolkne, a typem oddělení. Pacienti chirurgických oddělení významně častěji uvádějí, že sestra nečeká na to, až pacient léčiva spolkne nebo čeká jen velmi zřídka (N = 328, χ2 = 40,114, p < 0,001).
Zajímala nás souvislost mezi situací, kdy sestra ponechá v případě nepřítomnosti pacienta léčiva na stolku, a typem oddělení. Pacienti chirurgických oddělení významně častěji uvádějí, že se sestra takto zachová, tj., že sestra ponechá v případě nepřítomnosti pacienta léčiva na jeho stolku (N = 325, χ2 =61,436, p < 0,001). Jméno pacienta před podáním léčiv ve významně větší míře ověřují sestry z interních oddělení, ve významně menší míře sestry z chirurgických oddělení a oddělení následné péče/léčeben dlouhodobě nemocných (N = 326, χ2 = 22,921, p < 0,001). Pacienti chirurgických oddělení významně častěji uvádějí, že při podávání léčiv sestra komunikuje s jinou osobou (N = 328, χ2 = 13,037, p < 0,05).
Chování sester při podávání léčiv – dle vzdělání pacienta
Zajímali jsme se, zda existuje rozdíl v hodnocení chování sester dle vzdělání oslovených pacientů. Ukázala se souvislost mezi situací, kdy sestra vyčká, dokud pacient léčiva nespolkne, a vzděláním pacienta. Pacienti s VOŠ a vysokoškolským vzděláním významně častěji uvádějí, že sestra nečeká, až pacient léčiva spolkne nebo čeká jen velmi zřídka (N = 328, χ2 = 17,197, p < 0,01) a sestra jim ponechává v případě jejich nepřítomnosti léčiva na jeho stolku (N = 325, χ2 = 19,361, p < 0,001).
C) zapojení pacientů do podávání léčiv
Zapojení pacienta a rodiny je zásadním faktorem pro bezpečnost pacienta v nemocničním prostředí. Jedním z cílů výzkumu bylo zjistit, do jaké míry by chtěli být pacienti zapojeni do rozhodování o tom, jaká léčiva budou užívat, a zda by chtěli, aby do rozhodování o jejich léčbě byli zapojeni i rodinní příslušníci. Sedmdesát jedna (21,6 %) pacientů by chtělo být více zapojeno do rozhodování o tom, jaká léčiva budou užívat, spíše ano odpovědělo 51 pacientů (15,5 %), těžko rozhodnout 64 (19,5 %), spíše ne 72 (21,9 %), 71 pacientů (21,6 %) nechce být více zapojeno do rozhodování o tom, jaká léčiva budou užívat.
Pouze 55 (16,7 %) pacientů by chtělo, aby byli do rozhodování o jejich léčbě zapojeni jejich rodinní příslušníci, spíše ano odpovědělo 55 pacientů (16,57 %), odpověď těžko rozhodnout zvolilo 53 (16,1 %), spíše ne 78 (23,7 %), 88 pacientů (26,7 %) si nepřeje, aby byli do rozhodování o jejich léčbě zapojeni jejich rodinní příslušníci. Pacienti ve věku do 60 let by se chtěli do rozhodování o tom, jaká léčiva budou užívat, zapojit ve významně větší míře (N = 329, χ2 = 22,970, p < 0,05). Totéž platí pro pacienty z oblastních/okresních nemocnic, ti se chtějí do tohoto rozhodování zapojit ve významně větší míře (N = 329, χ2 = 14,922, p < 0,1).
Na zapojení pacientů do rozhodování o tom, jaká léčiva budou užívat, má také vliv typ oddělení a jejich vzdělání. Pacienti z chirurgických oddělení (N = 329, χ2 = 17,626, p < 0,05) a pacienti s VOŠ a VŠ se chtějí do rozhodování o tom, jaká léčiva budou užívat, zapojit ve významně větší míře (N = 329, χ2 = 15,893, p < 0,05). Byla identifikována statisticky významná souvislost mezi souhlasem pacienta s tím, aby se do rozhodování o tom, jaká léčiva bude užívat, více zapojili jeho rodinní příslušníci, a vzděláním pacienta. Pacienti s neukončeným základním a základním vzděláním by si zapojení rodinných příslušníku do tohoto procesu přáli ve významně větší míře (N = 329, χ2 = 18,118, p < 0,05).
D) pochybení sester v případě podání léčiv
Poslední oblast, které se výzkum věnoval, bylo případné pochybení při podání léčiv. Na tuto otázku odpovědělo pouze jedenáct (3,3 %) dotázaných, že se s pochybením setkalo. Ostatní odpověděli záporně nebo uvedli, že nevědí.
Názory mužů a žen, pacientů jednotlivých věkových skupin, pacientů námi vybraných oddělení i pacientů hospitalizovaných v různých typech nemocnic Jihočeského kraje se na pochybení sestry v podobě podání jiného než předepsaného léčiva statisticky významně neliší. Stanoviska pacientů v této otázce jsou podobná.
Jediná statisticky významná souvislost byla zjištěna mezi stanoviskem pacienta k podání jiného než předepsaného léčiva a jeho vzděláním. Pacienti s neukončeným základním a základním vzděláním významně častěji uvádějí, že nevědí, zda jim bylo podáno jiné než předepsané léčivo (N = 328, χ2 = 12,351, p < 0,05).
Diskuse
Snaha předcházet medikačním chybám (ME) v nemocnicích je aktuálním tématem v řadě zemích22–24), včetně chyb při podávání léčiv (MAE)25). Znalost zkušeností pacientů je zásadní pro zlepšení bezpečnosti a kvality zdravotní péče. Bezpečnost procesu podávání léčiv z pohledu hospitalizovaných pacientů a jejich zapojení při podávání léčiv nebyly v nemocnicích Jihočeského kraje v České republice dosud zjišťovány. Cílem výzkumné studie bylo zhodnotit subjektivní vnímání bezpečnosti procesu podávání léčiv z pohledu hospitalizovaných pacientů a zhodnotit jejich zapojení při podávání léčiv na odděleních interních, chirurgických a následné péče ve čtyřech vybraných nemocnicích Jihočeského kraje v České republice.
Komunikace sestrou při příjmu na oddělení
Problémy ohledně medikace mohou nastat již špatnou komunikací se zdravotníky při příjmu do zdravotnického zařízení26). V našem výzkumu 163 (49,5 %) pacientů uvedlo, že bylo vždy informováno o tom, že nemají užívat donesená léčiva. Pacienti se středním vzděláním významně častěji uvádějí, že jim byly tyto kontrolovány. Pacienti s neukončeným základním a základním vzděláním významně častěji uvádějí, že tato kontrola je prováděná méně často.
Podávání léčiv během hospitalizace
Chování pacienta při podávání léčiv
Zajímali jsme se, zda si pacient v rámci hospitalizace podávaná léčiva kontroluje. Bylo zjišťováno, zda si pacient porovnává názvy a počet léčiv s léčivy podávanými doma, zda si kontroluje počet, tvar a barvu léčiv při každém jejich podání sestrou. Kontrolu počtu léčiv podáv aných sestrou při každém jejich podání provádí vždy 126 (38,3 %) pacientů. Kontrolu tvaru léčiv podávaných sestrou při každém jejich podání provádí vždy 113 (34,3 %) pacientů, kontrolu barvy léčiv 109 (33,1 %) pacientů. Jednoznačně z našeho výzkumu vyplývá, že ženy ve významně větší míře než muži kontrolují léčiva, která jim podává sestra. Ženy se také významně častěji ptají na názvy podávaných léčiv (N = 325, χ2 = 12,585, p < 0,01). Muži se významně častěji dotazují jen zřídka nebo se nedotazují vůbec. Významně častěji léčiva dle tvaru kontrolují pacienti v oblastních/okresních nemocnicích, ve významně menší míře pacienti v nemocnici krajské. Významně častěji se na důvod podání nového léčiva ptají pacienti v oblastních/okresních nemocnicích, ve významně menší míře pacienti v nemocnici krajské. Na název podávaného léčiva sestrou se vždy zeptá 73 (22,2 %), nikdy 66 (20,1 %), občas 56 (17,0 %) pacientů. Vždy se na důvod užívání nového léčiva zeptá 161 (48,9 %) pacientů. I přesto, že pacienti zjistí nesoulad v názvu, počtu, barvě nebo tvaru podávaných léčiv, nikdy nepožaduje vysvětlení 20 (6,1 %) pacientů. Stejně jako ve studii Bucnall et al. (2019a)20) mají jen někteří pacienti zájem převzít větší kontrolu. Významně častěji požadují vysvětlení nesouladu v podávaných lécích pacienti chirurgických oddělení. Pacienti se mohou během pobytu v nemocnici zdráhat zeptat se na svá léčiva anebo mohou mít obavy, že nebudou vědět, na co se v souvislosti se změnami léčiv zeptat27).
Chování sester při podávání léčiv z pohledu pacientů
Ošetřovatelství jako profese vyžaduje umění komunikace s pacienty28). Sestry jsou kromě lékařů osobami, na které se pacienti obracejí se svými dotazy a od kterých očekávají odpovědi na své otázky ohledně podávané medikace29, 30). Zajímali jsme se proto, zda sestry dokážou podat pacientům srozumitelnou odpověď ohledně podávaných léčiv. Polovina pacientů uvedla, že v případě, že se zeptají sestry na léčiva, která jim podává, dostanou od ní vždy srozumitelnou odpověď (173; 52,6 %). Odpověď velmi často zvolilo 59 (17,9 %) dotázaných pacientů. Dále jsme se v našem výzkumu zaměřili na dodržování standardů ošetřovatelské péče týkajících se podávání léčiv sestrami z pohledu pacientů. Zajímala nás zkušenost pacientů s prováděním jejich identifikace před podáváním léčiv. Nedostatečná identifikace pacienta sestrou může vést k záměně pacienta. Zajímali jsme se proto, jak je z pohledu pacientů bezpečná identifikace pacienta dodržována. Bezpečná identifikace pacientů by měla být provedena prostřednictvím dvou identifikačních údajů pacienta (jméno, příjmení a datum narození). V případě, že je pacient lucidní, je vhodné využít spoluúčasti pacienta. Potřebné ID údaje pacienta lze ověřit z identifikačního náramku pacienta. Získané identifikační údaje pacienta je nutné vždy porovnat s údaji ve zdravotnické dokumentaci31). Pacientům byla položena otázka, zda se jich sestra před podáním léčiv ptá na jejich jméno. Pacienti uvedli, že se jich sestra ptá na jméno vždy 120 (36,5 %), velmi často 43 (13,1 %), nikdy 33 (10,0 %). Dále jsme se zajímali, zda sestry kontrolují identifikační náramek před každým podáním léčiv. Dle vypovědí pacientů tak sestry činí vždy 68 (20,7 %), nikdy 71 (21,6 %), zřídka 44 (13,4 %). Byla identifikována statisticky významná souvislost mezi ověřováním jména pacienta sestrou a typem oddělení. Jméno pacienta před podáním léčiv ve významně větší míře ověřují sestry z interních oddělení, ve významně menší míře sestry z chirurgických oddělení a oddělení následné péče/léčeben dlouhodobě nemocných. Měly by být zavedeny aktivní postupy identifikace pacienta, dvojí kontrola a ověřování v každé fázi procesu medikace32). Härkänen et al. (2018) zkoumali případy incidentů podání léčiv nesprávným pacientům ze dvou finských nemocnicích32).
Pacienti chirurgických oddělení významně častěji uvádějí, že sestra nečeká, až léčiva spolknou nebo čeká jen velmi zřídka a že jim sestra léčiva ponechá v případě jejich nepřítomnosti na jejich stolku u lůžka. Skutečnost, že sestra nečeká, až pacient léčiva spolkne nebo čeká jen velmi zřídka, významně častěji uvádějí také pacienti s vyšším odborným a vysokoškolským vzděláním.
Podávání léčiv je jednou z nejčastěji přerušovaných ošetřovatelských činnosti33). Sestry jsou často primárním zdrojem přerušení34), přičemž přerušení často nesouvisí s péčí o pacienta. Pacientů jsme se proto tázali, jestli, když jim sestra podává léčiva, při tom komunikuje s jinou osobou. Nikdy uvedlo 212 (64,4 %), velmi zřídka 60 (18,2 %) pacientů. Dle 202 (61,4 %) pacientů se jim sestra vždy věnuje při podávání léčiv velmi často uvedlo 64 (19,5 %), nikdy šest (1,8 %) pacientů. Pacienti chirurgických oddělení významně častěji uvádějí, že mají zkušenost, že sestra při podávání léčiv komunikuje s jinou osobou. Přerušení, kterým sestry čelí při podávání léčiv, mohou způsobit klinické chyby v podávání35). Pro zlepšení bezpečnosti by měly být ve zdravotnických zařízeních zavedeny strategie k omezení těchto přerušení či vyrušení36–39).
Zapojení pacientů do procesu podávání léčiv
Jedním z cílů výzkumu bylo zjistit, do jaké míry by chtěli být pacienti zapojeni do rozhodování o tom, jaká léčiva budou užívat, a zda by chtěli, aby do rozhodování o jejich léčbě byli zapojeni i rodinní příslušníci. Sedmdesát jedna (21,6 %) pacientů by chtělo být více zapojeno do rozhodování o tom, jaká léčiva budou užívat, spíše ano odpovědělo 51 pacientů (15,5 %), těžko rozhodnout uvedlo 64 (19,5 %), spíše ne uvedlo 72 (21,9 %) pacientů. Do rozhodování o tom, jaká léčiva budou užívat, nechce být více zapojeno 71 (21,6 %) pacientů. Pacienti ve věku do 60 let, pacienti s VOŠ a VŠ a pacienti z chirurgických oddělení by se chtěli do rozhodování o tom, jaká léčiva budou užívat, zapojit ve významně větší míře. Pacienti s neukončeným základním a základním vzděláním by si zapojení rodinných příslušníku do tohoto procesu přáli ve významně větší míře. Naše výsledky potvrzují závěry studie, kterou provedli Bucnall et al. (2019a)20). Ti zjistili, že názory účastníků na jejich zapojení do řízení medikace v nemocnici se významně lišily a jen někteří pacienti měli zájem převzít větší kontrolu. Fakt, že je důležité při poskytování informací o léčivech třeba vzít v úvahu věk pacientů, úroveň jejich vzdělání, vyplývá z výsledků průřezové studie provedené Sze et al. (2020)40). Garfield. et al. (2016)21) potvrzují, že pro některé pacienty je medikace doménou zdravotnických pracovníků a že není jejich úlohou se do tohoto procesu zapojit. Zjistili jsme, že 55 (16,7 %) pacientů by chtělo, aby byli do rozhodování o jejich léčbě zapojeni jejich rodinní příslušníci, spíše ano odpovědělo 55 (16,57 %) pacientů. Pacienti s neukončeným základním a základním vzděláním by si zapojení rodinných příslušníku do tohoto procesu přáli ve významně větší míře. Bucnall et al. (2019a)20) potvrzují, že zapojení rodiny je pro mnohé pacienty důležité. Dále doporučují, že již při přijetí (pokud to je vhodné) je dobré identifikovat individuální preference pacienta. Zdravotníci i pacienti by se měli kontinuálně vzdělávat v problematice bezpečnosti tak, aby došlo k posílení jejich odpovědnosti za řízení medikace a zvýšilo se jejich začlenění a zapojení do léčebného procesu. Sestry hrají zásadní roli v bezpečnosti přípravy a podávání léčiv41). Dodržování pokynů během podávání léčiv, vytváření příznivého prostředí a školení sester o bezpečném podávání léčiv jsou zásadní pro zajištění bezpečnosti pacientů během podávání léčiv42). McLeod et al. (2015) své studii vypozorovali, že některé sestry nebraly počítač na kolečkách nebo vozík s léčivy do pokojů pacientů a často se spoléhaly na svou paměť a/nebo přinášely léčiva z pokoje k přípravě léčiv, čímž se potenciálně snižuje zapojení pacienta34). Zapojení pacientů je důležité nejen jako potenciální obranná bariéra pro MAE, ale také pro optimalizaci jejich léčby. Pacienti se daleko raději zapojují do péče, pokud jim zdravotnický personál řekne, že se mají zapojovat, že je to tak správně43). Mishra et al. (2016) se zaměřili na zapojení pacientů z hlediska chování pacientů a pečovatelů v nemocničním prostředí44). Popsali faktory, které ovlivňují zapojení, jako je ztráta informací a postoj pacientů, ale i jejich rodinných příslušníků k partnerství. Přinášejí návrhy doporučení, která povzbudí pacienty a jejich blízké k aktivní roli v jejich péči. Jejich popis rolí pacienta návrhy způsobů jak podpořit zapojení pacientů, mohou přispět k pochopení jak pacienty dovést k lepšímu managmentu péče o jejich zdraví. Podpora pacientů pro jejich větší zapojení by měla být také multiprofesionální. Jednou z profesí, která by mohla být v českém prostředí mnohem více využita a zapojena, jsou kliničtí farmaceuti. Kliničtí farmaceuti jsou odborníci na léčiva s přímým kontaktem s pacienty, a proto potenciálně mohou hrát důležitou roli při zapojování pacientů30, 45). Calabrese et al. (2003) popsali vývoj a zavedení strukturovaného vzdělávacího programu zaměřeného na medikaci pro pacienty na lůžkovém oddělení30). Pacienti dostávali informace o medikaci od sester i farmaceutů po celou dobu hospitalizace. Tam, kde jsou farmaceuti aktivně zapojeni do procesu řízení kvality a bezpečí zdravotní péče, se objevuje výrazně méně neshod. Ideální stav je tam, kde dochází ke kombinaci elektronické preskripce a průběžné kontroly medikace klinickým farmaceutem45).
Pohled sester na zapojení pacientů
Dle Schwappach a Wernli (2011) zapojení pacientů do bezpečnosti není výzvou jen pro pacienty, ale i pro personál nemocnice46). Zájem a ochotu pacientů upozornit na potenciální chyby lékařů a sester mohou do značné míry ovlivnit samotní zdravotníci47). Dle Davise et al. (2008) v případě, že pacienti byli zdravotnickým personálem edukováni o bezpečných postupech a vyzýváni k nahlášení neshody, rostla schopnost a především ochota pacientů upozornit zdravotníky na potenciální chyby48). Toto potvrzuje i švédská studie Ericssona et al. (2019), jež došla k závěru, že zdravotničtí pracovníci mohou usnadnit interakci s pacienty a zvýšit bezpečnost pacientů tím, že budou povzbuzovat pacienty, aby kladli otázky a aktivně se podíleli na péči49). Sestry musí učinit zásadní posun ve své ošetřovatelské praxi, aby zapojily své pacienty50, 51). Dle Molina-Mula a Gallo-Estrada (2020) může vztah sestra-pacient ovlivňovat kvalitu péče a rozhodovací schopnost pacientů52). Dle Davis et al. (2015) by však intervence zaměřené na povzbuzení účasti pacientů na podporu jejich vlastní bezpečnosti měly zohledňovat, do jaké míry jsou pacienti schopni provádět dané chování53). Chyby v medikaci způsobují neúmyslné poškození pacientů. Sestry hrají hlavní roli při zajišťování bezpečnosti pacientů při podávání léčiv v nemocničním prostředí. Zkoumání rozhodování sester o podávání léčiv a postupů a jejich vnímání zapojení pacienta může pomoci při vývoji intervencí tím, že odhalí jak a kdy zapojit pacienty během podávání léčiv v nemocnici20). Mohsin-Shaikh et al. (2014) zjistili, že většina pacientů a zdravotnických pracovníků podporovala zapojení hospitalizovaných pacientů s jejich medikací45). Mezi touhou po zapojení pacienta a tím, co pacienti uváděli, však existoval významný rozdíl. Pacienti mladší 65 let chtěli výrazně vyšší míru zapojení než pacienti starší 65 let. Stejně tak ženy by uvítaly vyšší zapojení do bezpečnosti poskytované péče než muži. Také ve studii Schwappacha (2012) většina zdravotníků kladně hodnotila dotazy pacientů na bezpečnost péče54).
Pochybení
Poslední oblast, které se výzkum věnoval, bylo případné pochybení při podání léčiv. Chyby v medikaci jsou nejčastějšími nežádoucími událostmi, které jsou uváděny samotnými pacienty55). Pouze jedenáct (3,3 %) námi dotázaných pacientů uvedlo, že se s pochybením setkalo (bylo jim někdy podáno jiné léčivo, než jim bylo předepsáno lékařem). Ostatní pacienti takovou zkušenost nemají nebo uvedli, že nevědí. Pacienti s neukončeným základním a základním vzděláním významně častěji uvádějí, že nevědí, zda jim bylo podáno jiné než předepsané léčivo. Názory mužů a žen, pacientů jednotlivých věkových skupin, pacientů námi vybraných oddělení i pacientů hospitalizovaných v různých typech nemocnic Jihočeského kraje se na pochybení sestry v podobě podání jiného než předepsaného léčiva statisticky významně neliší. Stanoviska pacientů v této otázce jsou podobná.
Závěr
Bezpečnost podávání léčiv z pohledu hospitalizovaných pacientů a míra jejich zapojení do podávání léčiv nebyla v nemocnicích jihočeského kraje v České republice dosud zjišťována. Zjistili jsme rozdílné vnímaní a individuální chápání bezpečnosti procesu podávání léčiv jednotlivými skupinami pacientů. Rovněž zájem o účast na podávání léčiv se mezi jednotlivými skupinami pacientů liší. Ženy ve významně větší míře než muži kontrolují léčiva, která jim podává sestra. Pacienti ve věku do 60 let, pacienti s vyšším než středním vzděláním a pacienti z chirurgických oddělení by chtěli být více zapojováni do rozhodování o tom, jaká léčiva budou užívat. Pacienti s nízkým stupněm dosaženého vzdělání si přejí více zahrnovat do rozhodování o léčbě své rodinné příslušníky. Pacienti musí být v nemocnici účinněji a důsledněji začleněni do jejich vlastní léčby, musí být ale respektovány jejich individuální preference. Jak zdravotníci, tak pacienti by měli být managementem nemocnic vedeni k většímu zapojení pacientů do procesu podávání léčiv během hospitalizace. Je třeba také vyvinout účinné intervence k překlenutí propasti mezi žádoucím a skutečným zapojením pacienta.
Souhlas: Od každého účastníka studie byl získán informovaný souhlas. Důvěrnost informací byla zajištěna vyloučením jmen a identifikace z dotazníku.
Poděkování
Autoři děkují vybraným nemocnicím, sběratelům dat a účastníkům studie.
Podpořeno z programového projektu Ministerstva zdravotnictví ČR s reg. č. NU20-09-00257. Veškerá práva podle předpisů na ochranu duševního vlastnictví jsou vyhrazena.
Střet zájmů: žádný.
Mgr. Hana Hajduchová, Ph.D. • I. Brabcová • V. Tóthová • I. Chloubová • K. Slabáková • D. Velimská • E. Klavíková • H. Kubešová
Jihočeská univerzita v Českých Budějovicích
Zdravotně sociální fakulta
Ústav ošetřovatelství, porodní asistence a neodkladné péče
J. Boreckého 1167/27, 370 11 České Budějovice
e-mail: hajducho@zsf.jcu.cz
R. Prokešová
Jihočeská univerzita v Českých Budějovicích, Zdravotně sociální fakulta
Ústav humanitních studií v pomáhajících profesích
M. Doseděl • J. Malý
Univerzita Karlova, Farmaceutická fakulta v Hradci Králové
Katedra sociální a klinické farmacie
Došlo 24. května 2022 / Přijato 6. srpna 2022
Sources
1. Kullberg A., Larsen J., Sharp L. “Why is there another person” s name on my infusion bag?’ Patient safety in chemotherapy care – A review of the literature. Eur. J. Oncol. Nurs. 2013; 17(2), 228–235.
2. Byers J. F., White S. V. Patient safety: Principles and practice. New York: Springer 2004.
3. Feleke S. A., Mulatu M. A., Yesmaw A. S. Medication administration error: magnitude and associated factors among nurses in Ethiopia. BMC Nursing 2015; 14(1), 53.
4. Kruer R., Jarrell A., Latif A. Reducing medication errors in critical care: a multimodal approach. Clin. Pharmacol. 2014; 6, 117–126.
5. Flynn L., Liang Y., Dickson L. G., Xie M., Suh D. CH. Nurses’ practice environments, error interception practices and inpatient medication errors. J. Nurs. Scholarsh. 2012; 44(2), 180–186.
6. Zarea K., Mohammadi A., Beiranvand S., Hassani F., Baraz S. Iranian nurses’ medication errors: A survey of the types, the causes, and the related factors. Int. J. Africa Nursing Sci. 2018; 8, 112–116.
7. Laatikainen O., Sneck S., Turpeinen M. The Risks and Outcomes Resulting From Medication Errors Reported in the Finnish Tertiary Care Units: A Cross-Sectional Retrospective Register Study. Front Pharmacol. 2020; 10, 1571.
8. Khushboo J. Use of failure mode effect analysis (FMEA) to improve medication management process. Int. J. Health Care Qual. Assur. 2017; 30(2), 175–186.
9. Duhn L., Godfrey C., Medves J. Scoping review of patients’ attitudes about their role and behaviours to ensure safe care at the direct care level. Health Expect. 2020; 23(5), 979–991.
10. Richards T. Patients’ priorities. BMJ 1999; 318, 277.
11. Vincent C. A., Coulter A. Patient safety: what about the patient? Qual. Saf. Health Care 2002; 11, 76–80.
12. Coulter A., Ellins J. Patient-focused interventions: a review of the evidence. London: The Health Foundation 2006.
13. Davis R. E., Jacklin R., Sevdalis N., Vincent CH. A. Patient involvement in patient safety: what factors influence patient participation and engagement? Health Expect. 2007; 10, 259–267.
14. Longtin Y., Sax H., Leape L. L., Sheridan S. E., Donaldson L., Pittet D. Patient participation: current knowledge and applicability to patient safety. Mayo Clin. Proc. 2010; 85, 53–62.
15. Vincent C., Davis R. Patients and families as safety experts. CMAJ 2012; 184, 15–16.
16. Bucknall T., Fossum M., Hutchinson A. M., Botti M., Considine J., Dunning T., Hughes L., Weir-Phyland J., Digby R., Manias E. Nurses’ decision-making, practices and perceptions of patient involvement in medication administration in an acute hospital setting. J. Adv. Nurs. 2019b; 75(6), 1316–1327.
17. Tobiano G., Chaboyer W., Teasdale T., Raleigh R., Manias E. Patient engagement in admission and discharge medication communication: A systematic mixed studies review. Int. J. Nurs. Stud. 2019; 95, 87–102.
18. Kim J. M., Suarez-Cuervo C., Berger Z., Lee J., Gayleard J., Rosenberg C., Nagy N., Weeks K., Dy S. Evaluation of Patient and Family Engagement Strategies to Improve Medication Safety. Patient 2018; 11(2), 193–206.
19. Brabcová I., Bártlová S. Management v ošetřovatelské praxi. Praha: NLN 2015.
20. Bucknall T., Digby R., Fossum M., Hutchinson A.M., Considine J., Dunning T., Hughes L., Weir-Phyland J., Manias E. Exploring patient preferences for involvement in medication management in hospitals. J. Adv. Nurs. 2019a; 75(10), 2189–2199.
21. Garfield S., Jheeta S., Husson F., Lloyd J., Taylor A., Boucher C., Jacklin A., Bischler A., Norton C., Hayles R., Franklin B. D. The Role of Hospital Inpatients in Supporting Medication Safety: A Qualitative Study. PLoS One 2016; 11(4), e0153721.
22. Aljuaid M., Alajman N., Alsafadi A., Alnajjar F., Alshaikh M. K. Medication Error During the Day and Night Shift on Weekdays and Weekends: A Single Teaching Hospital Experience in Riyadh, Saudi Arabia. Risk Manag. Healthc. Policy 2021; 14, 2571–2578.
23. Brigitta I. R., Dhamanti I. Literature Review: Cause Factor Analysis and an Effort to prevent Medication Administration Error (MAE) at Hospital. Unnes J. Public Health 2020; 9(2), 98–107.
24. Salar A., Kiani F., Rezaee N. Preventing the medication errors in hospitals: a qualitative study. Int. J. Africa Nurs Sci. 2020; 13, 100235.
25. Afaya A., Konlan K. D., Kim Do H. Improving patient safety through identifying barriers to reporting medication administration errors among nurses: an integrative review. BMC Health Serv. Res. 2021; 21, 1156.
26. Ozavci G., Bucknall T., Woodward-Kron R., Hughes C., Jorm C., Joseph K., Manias E. A systematic review of older patients’ experiences and perceptions of communication about managing medication across transitions of care. Res. Social Adm. Pharm. 2021; 17(2), 273–291.
27. Bagge M., Norris P., Heydon S., Tordoff J. Older people’s experiences of medicine changes on leaving hospital. Res. Social Adm. Pharm. 2014; 10, 791–800.
28. Newell S., Jordan Z. The patient experience of patientcentered communication with nurses in the hospital setting: a qualitative systematic review protocol. JBI Database System Rev. Implement Rep. 2015; 13(1), 76–87.
29. Cooper J. M., Garrett T. Providing medicines information and education to hospital in‐patients: patients’ experiences and preferences. J. Pharm. Pract. Res. 2014; 44, 213–219.
30. Calabrese A. T., Cholka K., Lenhart S. E., McCarty B., Zewe G., Sunseri D., Roberts M., Kapoor W. Pharmacist involvement in a multidisciplinary inpatient medication education program. Am. J. Health Syst. Pharm. 2003; 60(10), 1012–1018.
31. SAK. Akreditačni standardy pro nemocnice. Spojena akreditační komise 2014 https://www.sakcr.cz/ files/2e6e410b-84857cf84cf734275644446f/nemsak - -standardy-nemocnice-2014.pdf (1. 3. 2022).
32. Härkänen M., Tiainen M., Haatainen K. Wrong-patient incidents during medication administrations. J Clin. Nurs. 2018; 27(3,4), 715–724.
33. Relihan E., O’Brien V., O’Hara S., Sike B. The impact of interventions to reduce interruptions and distractions to nurses during mediation administration. Qual. Saf. Health Care 2010; 19(5), 52–57.
34. McLeod M., Barber N., Franklin B. D. Facilitators and Barriers to Safe Medication Administration to Hospital Inpatients: A Mixed Methods Study of Nurses’ Medication Administration Processes and Systems (the MAPS Study). PLoS One 2015; 10(6), e0128958.
35. Johnson M., Sanchez P., Langdon R., Manias E., Levett-Jones T., Weidemann G., Aguilar V., Everett B. The impact of interruptions on medication errors in hospitals: an observational study of nurses. J. Nurs. Manag. 2017; 25, 498–507.
36. Flynn F., Evanish J. Q., Fernald J. M., Hutchinson D. E., Lefaiver C. Progressive Care Nurses Improving Patient Safety by Limiting Interruptions During Medication Administration. Crit. Care Nurse 2016; 36(4), 19–35.
37. Freeman R., McKee S., Lee-Lehner B., Pesenecker J. Reducing interruptions to improve patient safety. J. Nurs Care Qual. 2013; 28(2), 176–185.
38. Yoder M., Schadewald D., Dietrich K. The effect of a safe zone on nurse interruptions, distractions, and medication administration errors. J. Infus. Nurs. 2015; 38(2), 140–151.
39. Mortaro A., Pascu D., Pancheri S., Mazzi M., Tardivo S., Bellamoli C., Ferrarese F., Poli A., Romano G., Moretti F. Reducing interruptions during medication preparation and administration. Int. J. Health Care Qual. Assur. 2019; 32(6), 941–957.
40. Sze W. T., Pudney R., Wei L. Inpatients’ satisfaction towards information received about medicines. Eur. J. Hosp. Pharm. 2020; 27, 280–285.
41. Martyn A., Paliadelis P., Perry C. The safe administration of medication: Nursing behaviors beyond the five-rights nurse Educ. Pract. 2019; 37, 109–114.
42. Wondmieneh A., Alemu W., Tadele N., Demis A. Medication administration errors and contributing factors among nurses: a cross sectional study in tertiary hospitals, Addis Ababa, Ethiopia. BMC Nurs. 2020; 19, 4.
43. Schwappach D. L., Frank O., Davis R. E. A vignette study to examine health care professionals’ attitudes towards patient involvement in error prevention. J. Eval. Clin. Pract. 2013; 19, 840–848.
44. Mishra S. R., Haldar S., Pollack A. H., Kendall L., Miller A. D., Khelifi M., Pratt W. “Not Just a Receiver”: Understanding Patient Behavior in the Hospital Environment. Proc. SIGCHI Conf. Hum. Factor Comput. Syst. 2016; 2016(7), 3103–3114.
45. Mohsin-Shaikh S., Garfield S., Franklin B. D. Patient involvement in medication safety in hospital: an exploratory study. Int. J. Clin. Pharm. 2014; 36(3), 657–666.
46. Schwappach D. L. B., Wernli M. Barriers and facilitators to chemotherapy patients’ engagement in medical error prevention. Ann. Oncol. 2011; 22, 424–430.
47. Doherty C., Stavropoulou C. Patients’ willingness and ability to participate actively in the reduction of clinical errors: a systematic literature review. Soc. Sci. Med. 2012; 75, 257–263.
48. Davis R. E., Koutantji M., Vincent C. A. How willing arepatients to question healthcare staff on issues related to the quality and safety of their healthcare? An exploratory study. Qual Saf. Health Care 2008; 17, 90–96.
49. Ericsson C., Skagerström J., Schildmeijer K., Ärestedt K., Broström A., Pakpour A., Nilsen P. Can patients contribute to safer care in meetings with healthcare professionals? A cross-sectional survey of patient perceptions and beliefs. BMJ Qual. Saf. 2019; 28(8), 657–666.
50. McTier L., Botti M., Duke M. Patient participation in medication safety during an acute care admission. Health Expect. 2015; 18(5), 1744–1756.
51. Eloranta S., Arve S., Isoaho H., Aro I., Kalam-Salminen L., Routasalod P. Finnish nurses’ perceptions of care of older patients. Int. J. Nurs Pract. 2014; 20(2), 204–211.
52. Molina-Mula J., Gallo-Estrada J. Impact of Nurse-Patient Relationship on Quality of Care and Patient Autonomy in Decision-Making. Int. J. Environ. Res. Public Health 2020; 17(3), 835.
53. Davis R. E., Vincent C., Sevdalis N. Predictors of Patients’ Intentions to Participate in Incident Reporting and Medication Safety. J. Patient Saf. 2015; 11(4), 191 – 197.
54. Schwappach D. L. B. Frequency of and predictors for patient-reported medical and medication errors in Switzerland. Swiss Med. Wkly. 2012; 141, w13262, 1–8.
55. Harrison R., Walton M., Manias E., Smith-Merry J., Kelly P., Iedema R., Robinson L. The missing evidence: a systematic review of patients’ experiences of adverse events in health care. Int. J. Qual. Health Care 2015; 27(6), 424–442.
Labels
Pharmacy Clinical pharmacology
Article was published inCzech and Slovak Pharmacy

2022 Issue 5-
All articles in this issue
- Safety of drug administration from the perspective of hospitalized patients in selected hospitals of the South Bohemia Region
- Výstava Vcházení do krajinomalby a krajinářské fotografie
- Formulation and evaluation of novel collagen/ carboxymethylcellulose blend film wound dressing
- Characteristics of development and dissemination of environmental management systems in the area of production of medicines in Ukraine
- The effect of non-steroidal anti-inflammatory drugs with different mechanisms of action on the body temperature and cyclooxygenase pathway of the arachidonic acid cascade on the model of acute general cooling (air hypothermia) in rats
- Promising anticonvulsant N-[(2,4-dichlorophenyl) methyl]-2-(2,4-dioxo-1H-quinazolin-3-yl) acetamide: dose-dependent study and evaluation of anticonvulsant action spectrum in vivo and in silico
- Czech and Slovak Pharmacy
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Safety of drug administration from the perspective of hospitalized patients in selected hospitals of the South Bohemia Region
- The effect of non-steroidal anti-inflammatory drugs with different mechanisms of action on the body temperature and cyclooxygenase pathway of the arachidonic acid cascade on the model of acute general cooling (air hypothermia) in rats
- Formulation and evaluation of novel collagen/ carboxymethylcellulose blend film wound dressing
- Promising anticonvulsant N-[(2,4-dichlorophenyl) methyl]-2-(2,4-dioxo-1H-quinazolin-3-yl) acetamide: dose-dependent study and evaluation of anticonvulsant action spectrum in vivo and in silico
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

