-
Medical journals
- Career
TRAUMATOLOGIE V OKULOPLASTICKÉ CHIRURGII PŘEHLEDOVÝ ČLÁNEK
Authors: A. Kopecký 1,2; J. Němčanský 1,2
Authors‘ workplace: Oční klinika Fakultní nemocnice Ostrava, Ostrava 1; Lékařská fakulta Ostravské univerzity, Ostrava, katedra Kraniofaciálních oborů 2
Published in: Čes. a slov. Oftal., 76, 2020, No. 3, p. 103-110
Category: Review
doi: https://doi.org/10.31348/2020/18Overview
Tento článek prezentuje základy traumatologie v okuloplastické chirurgii a shrnuje dostupnou literaturu týkající se této problematiky. Mezi zahrnutou problematiku patří poranění víček, slzných cest a očnice. Jsou popsány nejvýznamnější typy traumat, možnosti jejich terapie a nejčastější možné komplikace.
U většiny okuloplastických traumat je terapií volby chirurgická rekonstrukce. Ta je provedena většinou bezodkladně, byť některá poranění víček a slzných cest snesou odložení primární rekonstrukce až do 48 hodin, není-li možné z nějakého důvodu operaci provést ihned. Ačkoli literatura není na toto téma jednotná, většina pacientů vyžaduje krytí alespoň lokálními antibiotiky, složitější traumata pak i krytí celkovými antibiotiky.
Pečlivá diagnostika a správně provedené chirurgické řešení, ať už čistě v režii oftalmologa, oftalmologa se zaměřením na okuloplastickou problematiku či celého multioborového týmu u složitějších poranění je klíčem k dobrému funkčnímu a estetickému výsledku.
Klíčová slova:
okuloplastická chirurgie – trauma – poranění víčka – poranění očnice – poranění slzných cest
Úvod
Oční plastická chirurgie, nebo modernějším termínem „okuloplastika“ (z anglického oculoplastic surgery) se zabývá problematikou víček, periokulární krajiny, slzných cest a očnice. Jedná se o tradiční subspecializaci oftalmologie, jejíž kořeny sahají až do starověku, první literární zmínku ale nalézáme až roku 1925 v učebnici E. Spaetha [1]. V roce 1969 byla tato subspecializace konečně formálně definována vznikem Americké společnosti oční plastické a rekonstrukční chirurgie [2]. Péče o oční traumata je pak nedílnou a důležitou součástí této odbornosti.
Epidemiologie
Ačkoli není mnoho prací, které by se zabývaly epidemiologií oftalmologických traumat, můžeme říci, že incidence očních traumat je u dospělých pacientů 38/100000 za rok. Poranění víček tvoří cca 8 %, poranění očnice přibližně 5 %. Poranění slzných cest je vzácnější [3].
Přibližně 44 % traumat víček je spojeno s poraněním očního bulbu (včetně kontuzí) [4]. Obecně bývá horní víčko poraněno častěji než dolní [5]. Margo víčka může být postiženo přibližně ve 24 % úrazů a až v 16 % může dojít k poškození odvodných slzných cest.
V kategorii pracovních úrazů je dokonce poranění víček nejčastějším typem očního traumatu [6]. Nejčastěji jsou postiženi traumatem víček dospělí muži.
Speciální kategorií jsou traumata jako následek psího kousnutí. Ta jsou častější u dětí než u dospělých a častěji bývají také zatížené přidruženým poraněním kanalikulu [7].
Okolo 70 % poranění slzných cest představuje poranění kanalikulu. S poraněním slzného vaku se setkáváme zřídka (20 %) a poranění nazolakrimálního duktu je nejvzácnější (10 %) [5]. Oba kanalikuly najednou nálezáme poraněny sporadicky, přibližně ve 12 % případů [8].
Poranění očnice pozorujeme nejčastěji u účastníků dopravních nehod (přes 50 %), následují pády a násilná poranění. U dětí jsou nejčastější příčinou poranění očnice sportování a hry [9]. Zlomeniny očnice jsou častější u mužů než u žen, nejvíce u mužů mezi 21 a 30. rokem života [10]. Nejčastěji se setkáváme s poškozením spodiny a mediální stěny očnice [11].
Popáleniny a poleptání oblasti oka tvoří přibližně 7,5 až 27 % všech traumat řešených v popáleninových centrech [12].
Klinický nález
Poranění víček
Poranění víček rozlišujeme na:
- Tupá poranění (uzavřená)
- Ostrá poranění (otevřená)
- Poranění projektily
- Chemická a termická poranění
Uzavřená poranění víček nacházíme obecně u tupých poranění - zpravidla následkem kontuzí. Typickým projevem je rozvoj hematomu. Ten bývá vzhledem k anatomii víček většinou dobře ohraničený a může narůstat do velkých rozměrů.
Abraze je stržení epitelu pokožky (případně i hlubších vrstev kůže) při dostatečně silné energii tupého poranění.
Mezi otevřená poranění víček řadíme lacerace (tržná poranění), sečná a řezná poranění, avulze (odtržení) a bodná poranění. Tržná poranění bývají nepravidelná, různě hluboká, doprovázená otokem. Sečná a řezná poranění bývají dobře definována, nejsou doprovázena tak mohutnými otoky. Avulze jsou ztrátová poranění způsobená velikou silou, mohou vést až k obnažení hlubokých anatomických struktur. Bodná poranění mohou na první pohled vypadat nenápadně, ale je nutné vyloučit závažnější skryté poškození hlubších struktur (včetně očnice), cizí těleso v ráně a její znečištění.
Popáleniny a poleptání se projevují zarudnutím víček, jejich reaktivním otokem, či přímým poškozením. Vždy je nutné především vyloučit poškození spojivky a rohovky, které přímo ohrožuje vidění pacienta.
Image 1. Hluboká rána periokulární krajiny a horního víčka u pacientky po autonehodě 
Image 2. Tržné poranění dolního víčka, způsobené malým psím plemenem, bez poranění kanalikulu 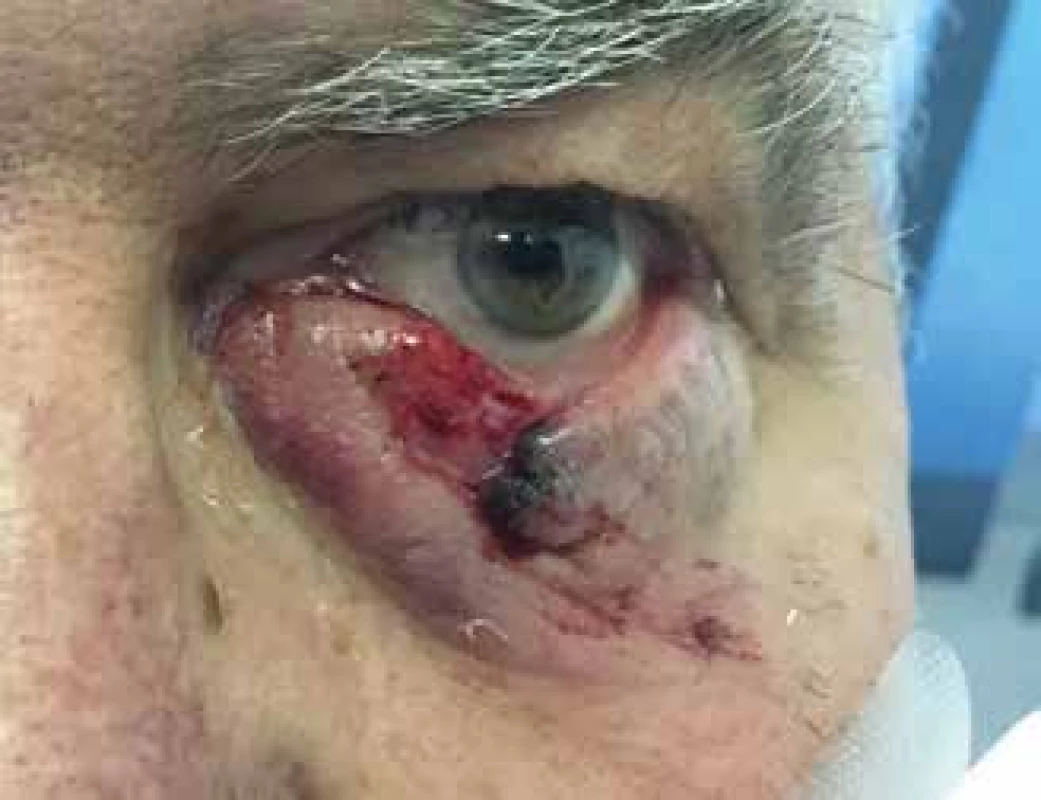
Image 3. -a. Otevřená rána zevního koutku, včetně vytrženého dolního kantálního ligamenta. Pacient po autonehodě 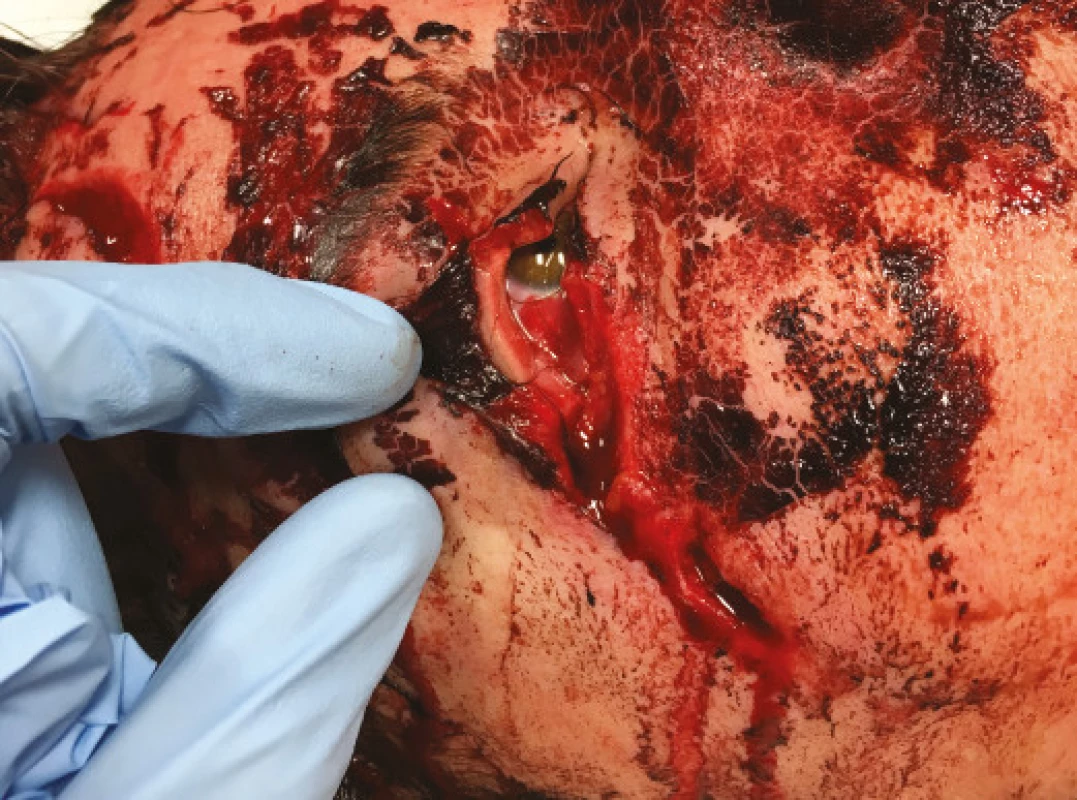
Obrázek 3-b. Stav po rekonstrukci víček oftalmologem 
Poranění slzných cest
Může být přímé i nepřímé a jak bylo zmíněno výše, jednoznačně nejčastější je poranění kanalikulu. Poranění mediální části víčka musí vždy vzbudit podezření na toto poranění a v rámci diagnostiky by mělo být vždy vyloučeno. Někdy může být klinický nález velice nenápadný, jindy je míra poranění mediální části víčka tak výrazná, že je poranění kanalikulu zřejmé již při základním vyšetření.
Kromě již zmíněného psího kousnutí jsou v literatuře popisovány případy poranění rozličnými předměty háčky či dokonce porodního poranění [7,13,14].
Poranění očnice
Izolovaná poranění očnice jsou zřídkavá a většinou se jedná o zlomeniny spodiny očnice. Očnicová traumata lze rozlišovat podle toho, zda došlo k poranění pouze měkkých struktur, nebo také skeletu. Základní zobrazovací metodou je CT (z angl. computed tomography – výpočetní tomografie) vyšetření. Poranění očnice vyžadují vždy multidisciplinární přístup oftalmologa, maxilofaciálního chirurga, otorhinolaryngologa, neurochirurga a radiologa, často i podle toho, jaké přidružené struktury kromě očnice jsou zasaženy.
Typickým poraněním je tzv. blow-out zlomenina, kdy je mechanismem vzniku traumatem indukované zvýšení nitroorbitálního tlaku (např. úderem pěstí či míčku). Nejčastější je poranění spodiny očnice, které se projevuje diplopií a enoftalmem a dále subkutánním emfyzémem, výjimečněji anestesií v regionu infraorbitálního nervu.
Zlomeniny očnice bývají často sdružené a mohou doprovázet další typy zlomenin obličejového skeletu, např. zlomeniny typu Le Fort II a III, zlomeniny zygomatikomaxilárního komplexu a nasoorbitoetmoideální zlomeniny [15].
Penetrující poranění očnice rozdělujeme anatomicky podle lokalizace vstupní rány. Podle toho lze i predikovat, které struktury očnice mohou být poškozeny [16]. Penetrující poranění jsou buď s cizím tělesem nebo bez jeho přítomnosti v očnici.
Image 4. -a. Pacientka s cizím tělesem v očnici. Příčinou byl pád v lese, oční bulbu byl nepoškozen 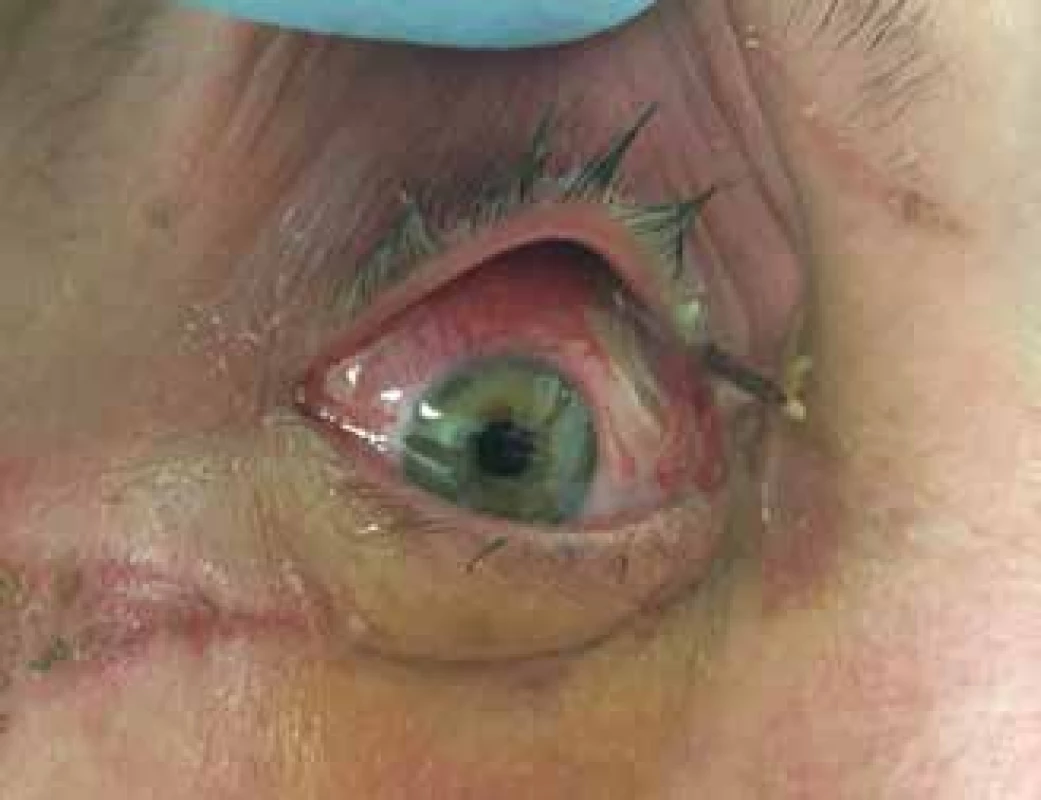
Obrázek 4-b. Extrahovaná větvička z přední části očnice 
U kontuzí očnice je nutné pamatovat, že dle některých prací až 29,4 % může být spojeno s blow-out zlomeninou očnice [17]. Proto by tito pacienti měli být důsledně vyšetřeni včetně zobrazovací metody.
Diagnostika
Mnoho nemocných s poraněním očních adnex, slzných cest či očnice přichází k oftalmologovi cestou traumatologické ambulance, nezřídka jako konziliární vyšetření u složitějších traumat.
U všech pacientů je klíčové zjistit mechanismus poranění. Základem je tak dobře odebraná anamnéza. Z celkového hlediska je nutné vyloučit ohrožení základních životních funkcí, z oftalmologického hlediska je prioritní zjistit, zda je poškozený nebo ohrožený oční bulbus a zrakový nerv. Jednoznačně musí být vyloučeno penetrující poranění očního bulbu. Dovoluje-li to stav pacienta, musíme vyšetřit , zrakovou ostrost a oční pozadí.
Součástí vyšetření je posouzení motility očních bulbů a v případě podezření na uskřinutí okohybného svalu provedení testu pasivní dukce, který nám pomůže odlišit omezení hybnosti na podkladě parézy.
V případě prolapsu tuku při poranění horního víčka je vždy nutné vyloučit traumatické poškození musculus levator palpebrae superioris nebo jeho aponeurosy. Traumatická ptóza je podle některých prací druhá nejčastější ze všech typů ptózy a její chirurgická korekce, zvláště v odstupu od původního traumatu, může být složitá a proto by měla být provedena primárně po stanovení diagnosy [18].
V případě orbitálního poranění pak vždy doplňujeme zobrazovací metodu, primárně CT [19]. CT vyšetření nám navíc může pomoci při nepřehledném nálezu vyloučit poranění očního bulbu – jeho sensitivita je v tomto případě kolem 75 % [20]. Navíc má nezastupitelnou úlohu při identifikaci cizího tělesa v očnici. Jedině pokud je definitivně cizí kovové těleso očnice či bulbu vyloučeno, můžeme přistoupit k vyšetření magnetickou rezonancí (MR). MR je užitečná při detekci některých organických cizích těles, či pro lepší přehlédnutí formovaného hematomu [19]. Role MR je i důležitá v diagnostice traumatické neuropatie optického nervu.
Image 5. -a. Profesní poranění pilou. Rána na horním víčku je natolik hluboká, že došlo k poškození musculus levator palpebrae superioris 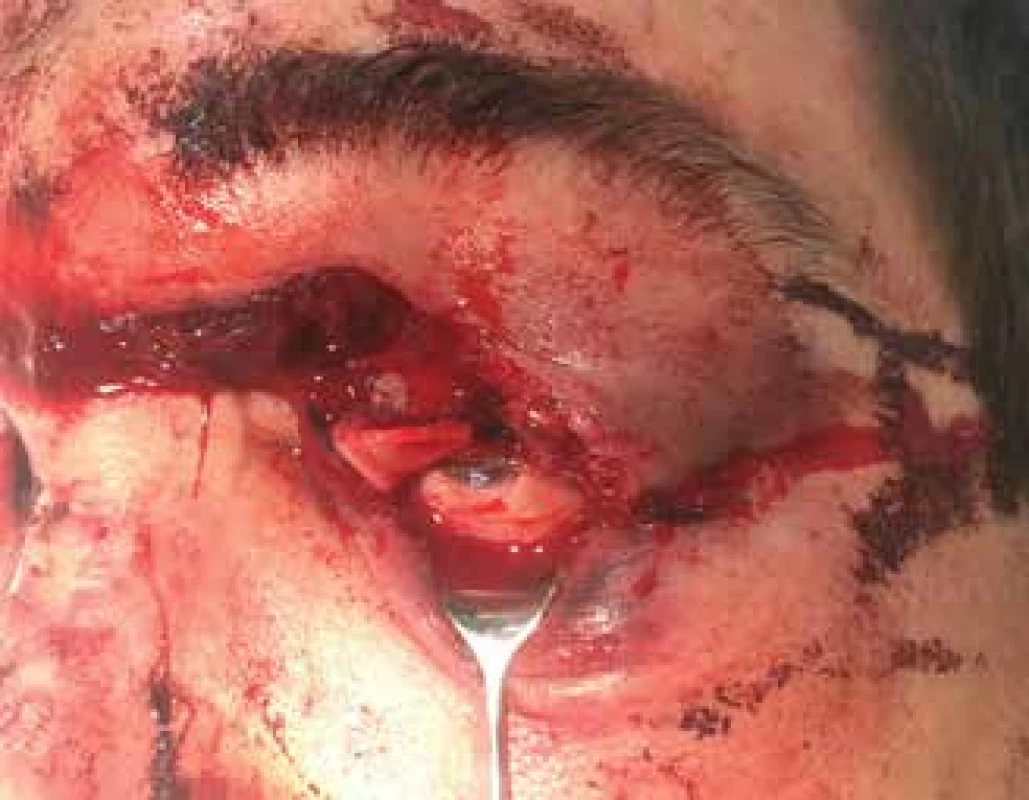
Obrázek 5-b. Stav bezprostředně po rekonstrukci víčka oftalmologem 
Terapie
U všech traumat bychom měli ověřit, zda má pacient platné očkování proti tetanu a zda je rekonstrukci možné provést v lokální anestesii. Obecně ale platí, že pro rozsáhlá poranění víček, poranění slzných cest, poranění očnice a dětská poranění je vhodnější celková anestesie.
Indikace k celkové antibiotické léčbě je otázkou diskuze. Existují práce, které nepotvrdily benefit celkových antibiotik ani u uzavřených orbitálních traumat bez cizího tělesa a doporučují je pouze u orbitálních operací [21]. Obecně ale považujeme antibiotickou profylaxi za důležitou, minimálně u poranění zvířaty, organickým materiálem, či při přítomnosti cizího tělesa [5].
Image 6. -a. Těžké poranění očnice a víček při autonehodě. Je patrná již provedená rekonstrukce zlomeniny vnější stěny očnice stomatochirurgem 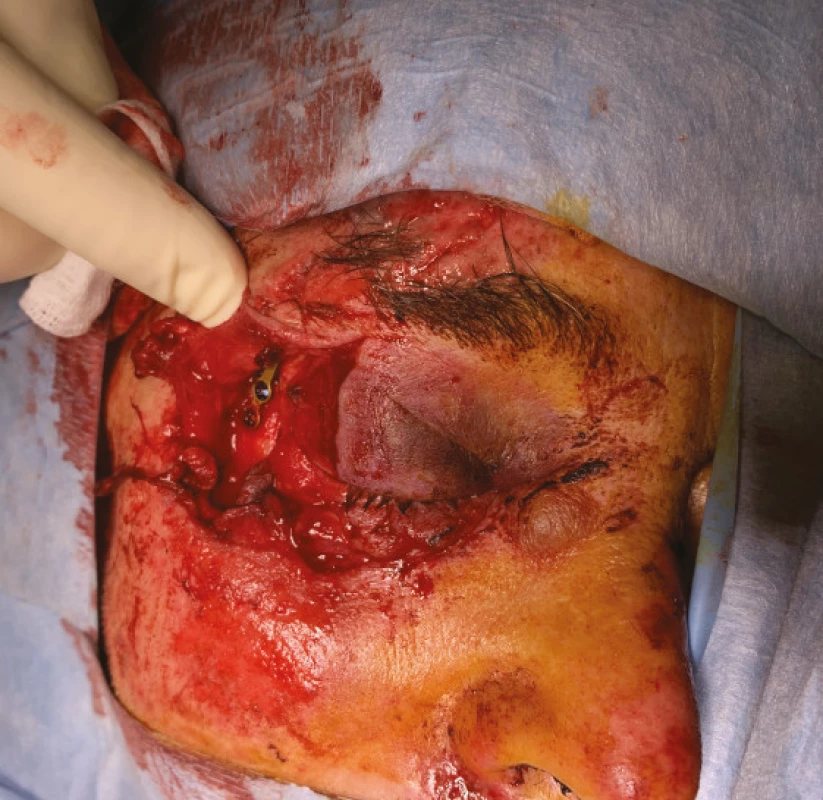
Obrázek 6-b. Nález při kontrole první den po rekonstrukci 
Traumata víček
Drobná povrchová zranění víček můžeme řešit konzervativně, za aplikace antibiotické masti.
Otevřená poranění víček můžeme rekonstruovat okamžitě, nebo odloženě, a to až 1–2 dny od chvíle poranění [5]. Toto je důležité si uvědomit zejména s přihlédnutím k organizaci zdravotní péče a (ne)dostupnosti nejen okuloplastického chirurga, ale oftalmologa vůbec v odlehlých oblastech. Není-li zasaženo margo víčka a nejedná-li se o ztrátové poranění, postupujeme anatomicky a rekonstruujeme jednotlivé vrstvy.
Při poškození okrajů víček je kvalitní primární rekonstrukce prevencí budoucího chybného postavení víčka. Primární steh dáváme do tzv. šedé linie („gray line“) na margo, konce necháváme dlouhé. Cílem je mírná hyperkorekce ve smyslu everze okrajů rány na margo, aby se předešlo vzniku vpáčené jizvy [22].
Pokud je trauma víčka ztrátové natolik, že není možné použít přímou suturu, musíme si pomoci posuvnými či otočnými laloky, výjimečně volnými štěpy. Kromě lokálních posunů lze při ztrátových poraněních víček velkého rozsahu používat i techniky, které jsou dominantní pro rekonstrukční nádorovou chirurgii, například laloky dle Hughese či Cutler-Bearda, případně jejich modifikace či kombinace s jinými technikami (například s lalokem dle Tenzela) [23,24].
Obecně nejprve rekonstruujeme hluboké struktury jako je aponeurosa levatoru, tarsus nebo kantální ligamenta. Snažíme se k sobě připojit rozdělené anatomické jednotky tak, abychom získali přehlednou ránu, kterou pak bude jednoduché zrekonstruovat. Cílem operace by měla být vždy rekonstrukce nejen přední lamely (kůže a svaly) ale především zadní lamely víčka (tarsální ploténka a na ní navazující kantální ligamenta), která je klíčová pro zachování správného postavení a funkce poškozeného víčka [25].
Popálení a poleptání víček
Je specifickou problematikou v okuloplastické chirurgii, která patří na specializovaná pracoviště – popáleninová centra, která disponují širokými mezioborovými týmy odborníků. Relativně rychlý vznik kontrakcí či lagoftalmu může vést k nutnosti časné chirurgické intervence. Podle Malhotra et al. rozeznáváme několik chirurgických procedur, které lze v různé době od traumatu použít – v rané fázi je to tarsorafie pro obtížně zvladatelný lagoftalmus při těžkém poškození rohovky, posuvné laloky spojivky při lagoftalmu na základě destrukce víček, či obdobně fungující tenonoplastika [12]. Ve střední době je pak řešena retrakce víček, ektropium či entropium. Z dlouhodobého hlediska je pak výzvou chirurgické řešení vzniklých jizev, kontrakcí a chybných postavení víček, či trichiásy. Používají se štěpy, Z-plastiky, a řada dalších rekonstrukčních technik dle zkušenosti chirurga a míry poškození tkáně pacienta [26].
Traumata slzných cest
V běžné klinické praxi nejčastěji provádíme rekonstrukci roztrženého kanalikulu. Častější je poranění kanalikulu dolního [27]. Pro operaci je vhodný operační mikroskop. Nalezneme obě části roztrženého kanalikulu a pomocí sutury a vloženého stentu se snažíme kanalikulus zrekonstruovat. Poranění kanalikulu by mělo být rekonstruováno primárně, pokud není okamžitá rekonstrukce možná, není doporučeno čekat více jak 48 hodin [5]. Ačkoliv je v literatuře popisována úspěšnost sekundárních rekonstrukcí až 89%, je doporučováno se pokusit vždy provést rekonstrukci primární [28].
Při poranění jednoho kanalikulu zavádíme většinou monokanalikulární stent, výjimečněji se používá tzv. „ring“ intubace, kdy stent jako kruh prochází oběma kanalikuly [27,29]. Obecně je výhodou monokanalikulární stentu snazší operační technika a zavádění pouze do poraněného kanálku, nevýhodou vyšší pravděpodobnost ztráty stentu. U ring intubace je naopak vyšší riziko dráždění a přílišného utažení kruhu, stent ale zpravidla lépe drží [30].
U poranění vaku a slzovodu je indikována minimálně intubace stentem, ale často u větších poranění je indikována přímo dakrycystorhinostomie (DCR) už při primární rekonstrukci. Pozdější komplikace musí být často řešeny konjuktivocystorhinostomií [30]. Pokud je primární intubace neúspěšná, doporučuje se většinou s DCR počkat až 4–5 měsíců od primárního traumatu.
Zavedené stenty odstraňujeme nejdříve po 3 měsících.
Traumata očnice
Kompletní terapie traumat očnice je nad rozsah našeho přehledového článku. Jedná se často o multioborovou problematiku, kde se podle anatomické lokalizace setkávají s oftalmologem další odbornosti jako neurochirurg, otorhinolaryngolog či maxilofaciální chirurg. V následující části se tedy budeme věnovat především terapii zlomenin spodiny očnice, se kterými se všeobecný oftalmolog setkává v klinické praxi nejčastěji.
Ne všechny zlomeniny spodiny očnice je nutné operovat. Existují různá doporučení ohledně indikace k operaci spodiny očnice. V literatuře převládají konsensuálně následující tři indikace pro rekonstrukci: [31,32,33]
- Omezení hybnosti očního bulbu, doprovázené pozitivním testem pasivní dukce a pozitivním nález na CT s uskřinutím okohybného svalu, přítomná diplopie
- Defekt spodiny je větší než polovina jejího povrchu, patrný na CT
- Enoftalmus více jak 2 mm
Časové naplánování rekonstrukce se často liší dle zvyklosti pracoviště. U neurgentních situací se doporučuje vyčkat do 14 dní na opadnutí otoku a poté dle klinického nálezu rozhodnout o indikaci k případné operaci [34]. Indikací k časné rekonstrukci spodiny očnice je situace, kdy uskřinutí svalu vyvolává okulokardiální reflex. V takovém případě může být pacient přímo ohrožen na životě [33]. Obdobně je časná indikace volena u dětí. Při plánování operace je zároveň nutné myslet na to, že po 14 dnech může případné budoucí intervence komplikovat vznikající fibrosa. Na druhou stranu existují práce, které popisují úspěšné operace i po 6–8 týdnech od úrazu [35]. Podle dostupné literatury je časování operace zlomeniny kontroverzní téma, i pro relativní nedostatek prospektivních studií [35]. Je vhodné zmínit, že je také třeba přihlédnout k celkovému stavu nemocného a někdy je např. u polytraumat vhodné provést rekonstrukci spodiny v rámci jedné anestezie při prvotním ošetření.
V literatuře lze nalézt i relativní kontraindikace k operaci zlomeniny spodiny očnice. Nejčastěji bývá zmiňována: hyféma, trhliny sítnice, perforace bulbu či celkově nestabilní stav pacienta [32].
Image 7. CT vyšetření zlomeniny spodiny očnic, defekt byl větší více jak 50%, byla provedena rekonstrukce spodiny očnice stomatologem 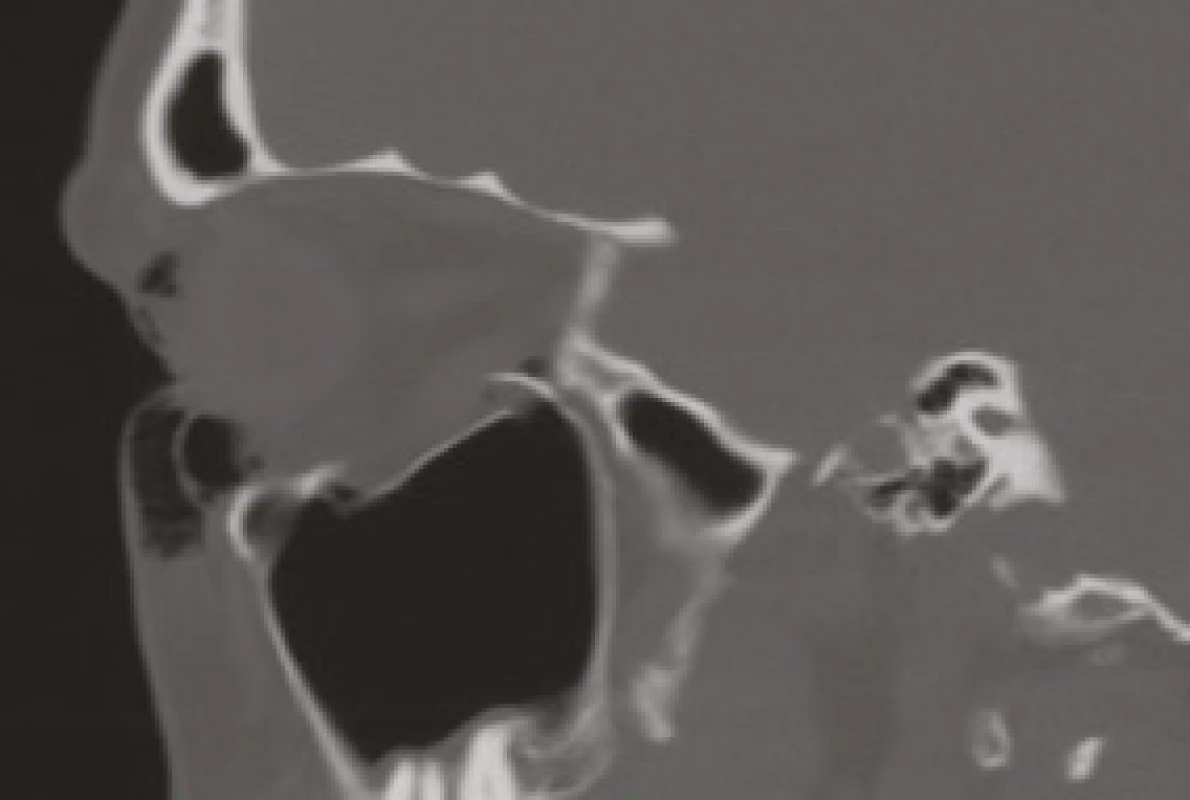
Komplikace
Vzhledem k rozsahu problematiky a rozličnosti možných traumat lze v okuloplastické traumatologii popsat široké spektrum komplikací. V následujícím přehledu se budeme věnovat těm nejvýznamnějším.
Retrobulbární hematom
Je relativně vzácná, ale vážná zrak ohrožující komplikace. Jedná se o urgentní stav, kdy dochází ke zvyšování tlaku v očnici a útlaku zrakového nervu na podkladě retrobulbárního krvácení. Při podezření na retrobulbární hematom provádíme okamžitě laterální kantotomii s kantolýzou, zobrazovací vyšetření (CT) neprovádíme, neboť jakékoli prodlení může vést k nevratnému poškození zrakového nervu [36].
Prevalence retrobulbární hematomu se obecně pohybuje mezi 0,4–1,7 % [36,37,38].
V literatuře se můžeme setkat také s termínem orbitální kompartmentový syndrom [39]. Ten obecněji popisuje stav, kdy dochází k nebezpečnému zvýšení intraorbitální tlaku – nejen na podkladě retrobulbárního hematomu, ale i jako komplikaci orbitální celulitidy, výrazného emfyzému, či kolekci tekutiny (například při popálení) [40].
Image 8. Fotografie ukazuje vzácnější komplikaci okuloplastických traumat – pacient po úraze (autonehoda) – pravděpododobně ztrátové poranění horního víčka po primární rekonstrukci – s nálezem expoziční keratitis při lagoftalmu na podkladě nedovírání oční štěrbiny 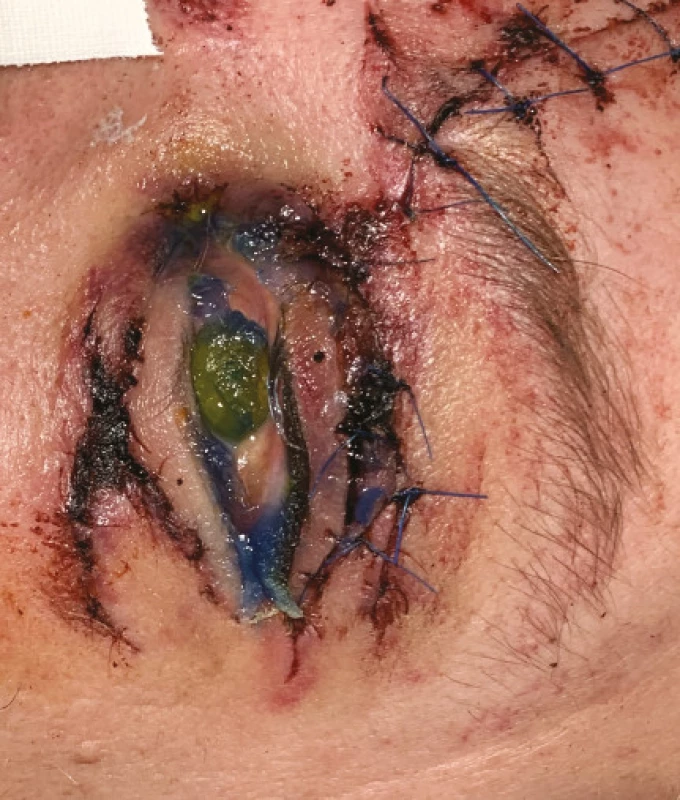
Traumatická neuropatie optiku
Může být způsobena přímým mechanismem, např. poškozením optického nervu úlomkem kosti očnice, nebo často nepřímým mechanismem, kdy je síla úrazu přenesena přes měkké a tvrdé tkáně obličeje a očnice a dochází k poškození nervu především v místech kde fixované části nervu přechází ve volné. Běžně se tak děje na přechodu intraorbitální a intrakanalikulární porce zrakového nervu [41,42].Diagnosa je klinická, při podezření by mělo být provedeno primárně CT. MR může být iniciálně negativní a je vhodnější spíše na sledování postižených pacientů [43]. K potvrzení diagnosy můžeme s výhodou užít evokovaných zrakových potenciálů.
U nepřímého poranění je zlepšení zrakové ostrosti popisováno mezi 40–60 %, což je srovnatelné s pacienty, kteří jsou léčeni steroidy nebo chirurgickou dekompresí optického nervu. Je obecně obtížné stanovit, zda léčba steroidy, či chirurgická dekomprese opravdu zlepšuje prognózu této komplikace [44]. Některé práce například nenašly rozdíl mezi pacienty, kterým byly podávány steroidy a těmi, u kterých byly steroidy kombinovány s chirurgií [45]. Přesto bývá často v literatuře zmiňováno doporučení, že pacienti, kteří nejsou kontraindikováni k léčbě steroidy z jiných medicínských důvodů, by měli dostat maximální denní dávku methyprednisolonu 1 g [44]. Takový postup může být důležitý i z forenzního hlediska.
Infraorbitální hypestesie
Je relativně častou komplikací zlomeniny spodiny očnice, především u případů, kdy dochází i ke zlomenině okraje očnice [35,46]. Četnými autory je tato komplikace považována za další indikaci k chirurgické rekonstrukci zlomeniny spodiny očnice, neboť bylo opakovaně popisováno alespoň částečné zlepšení po provedené chirurgii, především u pacientů s výraznou a progredující hypestésií [47].
Infekce
Nejzávažnější infekční komplikací je zánět progredující až do očnice či centrálního nervové systému [48]. Takové komplikace jsou výjimečně popisovány i jako pozdní, proto by pacienti zvláště po větších traumatech měli být sledováni, i pokud jsou léčeni ambulantně [49]. Míra užívání antibiotik se liší v rámci jednotlivých regionů. Bylo prokázáno, že profylaktické užívání antibiotik po okuloplastických zákrocích vede k nižšímu počtu infekčních komplikací [50]. Proto užívání antibiotik v péči o okuloplastická traumata lze doporučit. Menší poranění vystačí s lokálními antibiotiky, hlubší traumata a poranění většího rozsahu, poranění očnice, případně poranění způsobená organickým materiálem či zvířaty vyžadují antibiotika celková.
Závěr
Okuloplastická traumatologie zahrnuje širokou škálu poranění různých anatomických struktur.
Pečlivá diagnostika a správně provedené chirurgické řešení, ať už čistě v režii oftalmologa, oftalmologa se zaměřením na okuloplastickou problematiku či celého multioborového týmu u složitějších poranění je klíčem k dobrému funkčnímu a estetickému výsledku. Především je ale prevencí budoucích komplikací.
Každý oftalmolog by měl znát základní diagnostiku a možnosti terapie a zároveň se včas rozhodnout, zda může trauma kompletně vyřešit sám nebo nemocného poslat na vyšší specializované pracoviště.
Autoři práce prohlašují, že vznik i téma odborného sdělení a jeho zveřejnění není ve střetu zájmů a není podpořeno žádnou farmaceutickou firmou.
Autoři práce dále prohlašují, že práce, že práce nebyla zadána jinému časopisu ani jinde otištěna, s výjimkou kongresových abstrakt a doporučených postupů.
Do redakce doručeno dne: 21. 1. 2020
Přijato k publikaci dne: 1. 5. 2020
MUDr. Adam Kopecký, Ph.D., FEBO
Fakultní nemocnice Ostrava
17. listopadu 1790/5
708 52 Ostrava-Poruba
Sources
1. Watts MT. The history of oculoplastic surgery. Facial Plast Surg. 1993 Apr;9(2):151–6.
2. Ruben S. The incidence of complications associated with retrobulbar injection of anaesthetic for ophthalmic surgery. Acta Ophthalmol (Copenh). 1992 Dec;70(6):836–8.
3. Sahraravand A, Haavisto AK, Holopainen JM, Leivo T. Ocular trauma in the Finnish elderly - Helsinki Ocular Trauma Study. Acta Ophthalmol. 2018 Sep;96(6):616–622.
4. Herzum H, Holle P, Hintschich C. Eyelid injuries: epidemiological aspects. Ophthalmologe. 2001 Nov;98(11):1079–82.
5. Koch KR, Kopecky A, Heindl LM. Management of Periocular Soft Tissue Injuries. Klin Monbl Augenheilkd. 2016 Sep;233(9):1071–87.
6. Chang CH, Chen CL, Ho CK et al. Hospitalized eye injury in a large industrial city of South-Eastern Asia. Graefes Arch Clin Exp Ophthalmol 2008; 246 : 223–228
7. Sadiq MA, Corkin F, Mantagos IS. Eyelid Lacerations Due to Dog Bite in Children. J Pediatr Ophthalmol Strabismus. 2015 Nov-Dec;52(6):360–3.
8. Heichel J, Struck HG, Viestenz A. [Primary Reconstruction of Lacrimal Ducts after Trauma - Bicanaliculonasal Intubation Using Autostable Tubes]. Klin Monbl Augenheilkd. 2019 May 2. doi: 10.1055/a-0839-5172.
9. Jatla KK, Enzenauer RW: Orbital fractures: a review of current literature. Curr Surg 2004, 61 : 25–29.
10. Shin JW, Lim JS, Yoo G, Byeon JH. An analysis of pure blowout fractures and associated ocular symptoms. J Craniofac Surg. 2013 May;24(3):703–7.
11. Joseph JM, Glavas IP. Orbital fractures: a review. Clin Ophthalmol. 2011 Jan 12;5 : 95–100.
12. Malhotra R, Sheikh I, Dheansa B. The management of eyelid burns. Surv Ophthalmol. 2009 May-Jun;54(3):356–71.
13. Fannin LA, Fitch CP, Raymond WR, Flanagan JC, Mazzoli RA. Eye injuries from merchandise display hooks. American Journal of Ophthalmology. 1995. 120(3)397–399.
14. Harris GJ. Canalicular Laceration at Birth. 1988. 105(3):322–323.
15. Cruz AA, Eichenberger GC. Epidemiology and management of orbital fractures. Curr Opin Ophthalmol. 2004 Oct;15(5):416–21.
16. Mashriqi F, Iwanaga J, Loukas M, D‘Antoni AV, Tubbs RS. Penetrating Orbital Injuries: A Review. Cureus. 2017 Sep 29;9(9):e1725
17. Kreidl KO, Dennis YK, Mansour SE: Prevalence of significant intraocular sequelae in blunt orbital trauma. Am J Emerg Med 2003, 21 : 525–528.
18. Lim JM, Hou JH, Singa RM, Aakalu VK, Setabutr P. Relative incidence of blepharoptosis subtypes in an oculoplastics practice at a tertiary care center. Orbit. 2013 Aug;32(4):231–4.
19. Lin KY, Ngai P, Echegoyen JC, Tao JP. Imaging in orbital trauma. Saudi J Ophthalmol. 2012 Oct;26(4):427–32.
20. Joseph DP, Pieramici DJ, Beauchamp NJ Jr. Computed tomography in the diagnosis and prognosis of open-globe injuries. Ophthalmology. 2000 Oct;107(10):1899–906.
21. Wang JJ, Koterwas JM, Bedrossian EH Jr, Foster WJ. Practice patterns in the use of prophylactic antibiotics following nonoperative orbital fractures. Clin Ophthalmol. 2016 Oct 27;10 : 2129–2133.
22. Perry JD, Aguilar CL, Kuchtey R. Modified vertical mattress technique for eyelid margin repair. Dermatol Surg. 2004 Dec. 30(12 Pt 2):1580–2
23. Hishmi AM, Koch KR, Matthaei M, Bölke E, Cursiefen C, Heindl LM. Modified Hughes procedure for reconstruction of large full-thickness lower eyelid defects following tumor resection. Eur J Med Res. 2016 Jun 30;21(1):27.
24. Kopecky A, Koch KR, Bucher F, Cursiefen C, Heindl LM. Results of Cutler-Beard procedure for reconstruction of extensive full thickness upper eyelid defects following tumor resection. Ophthalmologe. 2016 Apr;113(4):309–13.
25. Kopecky A, Rokohl AC, Heindl LM. Techniques for the Reconstruction of the Posterior Eyelid Lamella. Klin Monbl Augenheilkd. 2018 Dec;235(12):1415–1428.
26. McIndoe AH. Total reconstruction of the burned face. Br J Plastic Surg. 1983;36 : 410–20
27. Kohlhaas M, Wiegmann L, Gaszczyk M, Walter A, Schaudig U, Richard G. Lacrimal duct treatment with ring intubation in injuries of the upper and lower eyelids. Ophthalmologe. 2001 Aug;98(8):743–6.
28. Bai F, Tao H, Zhang Y et al. Old canalicular laceration repair: a retrospective study of the curative effects and prognostic factors. Int J Ophthalmol 2017; 10 : 902–907
29. Kim T, Yeo CH, Chung KJ, Lee JH, Kim YH. Repair of Lower Canalicular Laceration Using the Mini-Monoka Stent: Primary and Revisional Repairs. J Craniofac Surg. 2018 Jun;29(4):949–952.
30. Komínek, P.: Poranění slzných cest. In Komínek, P., Červenka, S., Müller, K.: Nemoci slzných cest. Maxdorf 2003, Praha, s 170–75
31. Gart MS, Gosain AK. Evidence-based medicine: Orbital floor fractures. Plast Reconstr Surg. 2014 Dec;134(6):1345–55.
32. Kim, H. S., Jeong, E. C. (2016). Orbital Floor Fracture. Archives of craniofacial surgery, 17(3), 111–118.
33. Pham CM, Couch SM. Oculocardiac reflex elicited by orbital floor fracture and inferior globe displacement. Am J Ophthalmol Case Rep. 2017 Jun;6 : 4–6
34. Burnstine MA. Clinical recommendations for repair of orbital facial fractures. Curr Opin Ophthalmol. 2003 Oct;14(5):236–40.
35. Beigi B, Khandwala M, Gupta D. Management of pure orbital floor fractures: a proposed protocol to prevent unnecessary or early surgery. Orbit. 2014 Oct;33(5):336–42.
36. Kopecky A, Rokohl AC, Nemcansky J, Koch KR, Matousek P, Heindl LM. Retrobulbar Haematoma - a Complication that May Impair Vision. Klin Monbl Augenheilkd. 2019 Aug 15.
37. Edge KR, Nicoll JM. Retrobulbar hemorrhage after 12,500 retrobulbar blocks. Anesth Analg. 1993 May;76(5):1019–22.
38. Ruben S. The incidence of complications associated with retrobulbar injection of anaesthetic for ophthalmic surgery. Acta Ophthalmol (Copenh). 1992 Dec;70(6):836–8.
39. Ujam A, Perry M. Emergency management for orbital compartment syndrome-is decompression mandatory? Int J Oral Maxillofac Surg. 2016 Nov;45(11):1435–1437.
40. Hurst J, Johnson D, Campbell R, Baxter S, Kratky V. Orbital compartment syndrome in a burn patient without aggressive fluid resuscitation. Orbit. 2014 Oct;33(5):375–7.
41. Cirovic S, Bhola R M, Hose D R. et al.Computer modelling study of the mechanism of optic nerve injury in blunt trauma. Br J Ophthalmol. 2006;90(6):778–783.
42. Walsh F B. Pathological-clinical correlations. I. Indirect trauma to the optic nerves and chiasm. II. Certain cerebral involvements associated with defective blood supply. Invest Ophthalmol. 1966;5(5):433–449
43. Li J, Shi W, Li M, Wang Z, He H, Xian J, et al. Time-dependent diffusion tensor changes of optic nerve in patients with indirect traumatic optic neuropathy. Acta Radiol. 2014;55 : 855–63.
44. Kumaran, A. M., Sundar, G., & Chye, L. T. (2015). Traumatic optic neuropathy: a review. Craniomaxillofacial trauma & reconstruction, 8(1), 31–41.
45. Yang WG, Chen CT, Tsay PK, de Villa GH, Tsai YJ, Chen YR. Outcome for traumatic optic neuropathy--surgical versus nonsurgical treatment. Ann Plast Surg. 2004 Jan;52(1):36–42.
46. Boush GA, Lemke BN. Progressive infraorbital nerve hypesthesia as a primary indication for blow-out fracture repair. Ophthalmic Plast Reconstr Surg. 1994 Dec;10(4):271–5.
47. Homer N, Glass LR, Lee NG, Lefebvre DR, Sutula FC, Freitag SK, Yoon MK. Assessment of Infraorbital Hypesthesia Following Orbital Floor and Zygomaticomaxillary Complex Fractures Using a Novel Sensory Grading System. Ophthalmic Plast Reconstr Surg. 2019 Jan/Feb;35(1):53–55.
48. Howe L, Jones NS. Guidelines for the management of periorbital cellulitis/abscess. Clin Otolaryngol Allied Sci. 2004 Dec;29(6):725–728.
49. Starska K, Lukomski M, Starska-Dawidowskda D. Preseptal orbital abscess as a post-traumatic late complication-review of the literature and case report. Otolaryngol Pol. 2007;61(1):331–334.
50. Olds C, Spataro E, Li K, Kandathil C, Most SP. Postoperative Antibiotic Use Among Patients Undergoing Functional Facial Plastic and Reconstructive Surgery. JAMA Facial Plast Surg. 2019 Oct 24.
Labels
Ophthalmology
Article was published inCzech and Slovak Ophthalmology
2020 Issue 3-
All articles in this issue
- TRAUMATOLOGIE V OKULOPLASTICKÉ CHIRURGII PŘEHLEDOVÝ ČLÁNEK
- ZMĚNY FOVEÁLNÍ AVASKULÁRNÍ ZÓNY A MAKULÁRNÍ MIKROVASKULATURY V RÁMCI VYŠETŘENÍ OCT ANGIOGRAFIE U MLADÝCH DIABETIKŮ 1. TYPU (PILOTNÍ STUDIE)
- OCT ANGIOGRAFIE A DOPPLEROVSKÁ SONOGRAFIE U NORMOTENZNÍHO GLAUKOMU
- ŠÍŘE CHIASMATU U NORMOTENZNÍCH A HYPERTENZNÍCH GLAUKOMŮ
- ZEVNÍ OFTALMOMYIÁZA ZPŮSOBENÁ LARVOU STŘEČKA OESTRUS OVIS
- PRES SYNDRÓM
- Czech and Slovak Ophthalmology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- PRES SYNDRÓM
- ZEVNÍ OFTALMOMYIÁZA ZPŮSOBENÁ LARVOU STŘEČKA OESTRUS OVIS
- TRAUMATOLOGIE V OKULOPLASTICKÉ CHIRURGII PŘEHLEDOVÝ ČLÁNEK
- ZMĚNY FOVEÁLNÍ AVASKULÁRNÍ ZÓNY A MAKULÁRNÍ MIKROVASKULATURY V RÁMCI VYŠETŘENÍ OCT ANGIOGRAFIE U MLADÝCH DIABETIKŮ 1. TYPU (PILOTNÍ STUDIE)
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

