-
Medical journals
- Career
Optické vlastnosti myopické korekce ortokeratologickými kontaktními čočkami
(případová studie)
: M. Mýlková; F. Pluháček
: Univerzita Palackého, Olomouc, vedoucí katedry doc. Mgr. Jaromír Fiurášek, Ph. D. ; Katedra optiky, Přírodovědecká fakulta
: Čes. a slov. Oftal., 73, 2017, No. 1, p. 17-23
: Original Article
Ortokeratologické čočky představují speciální typ pevné kontaktní čočky, který se používá pro korekci zejména myopie. Čočky se nosí v noci, kdy díky specifickému tvaru způsobí dočasnou (reverzibilní) změnu topografie povrchu rohovky. Přes den pak není nutné nosit jakoukoli jinou korekci. Vzhledem k režimu nošení je oproti klasickým kontaktním čočkám zvýšené riziko zdravotních komplikací. Pro jejich bezpečné používání je proto nutné dbát na aplikaci čoček s vhodnými parametry, dodržení postupu péče a hygieny, pravidelných kontrol a včasného řešení případných problémů. Aplikovat je může jen zkušený a dobře vyškolený kontaktolog. V ČR tato metoda není téměř používána. Cílem prezentované případové studie bylo sledovat průběh konkrétní aplikace ortokeratologických čoček pro korekci myopie z optického (refrakčního) hlediska a optické změny v systému oka vyhodnotit.
U sledovaného subjektu byly měřeny změny subjektivní refrakce, vízu, poloměru zakřivení rohovky, rohovkových a celkových očních aberací a tloušťky rohovky po dobu jednoho měsíce od začátku používání čoček (první fáze). Stejné parametry byly sledovány po dobu jednoho měsíce od ukončení nošení čoček po předchozím tříměsíčním nošení (druhá fáze). Subjekt byla žena, 24 let, myopka, OD sféra -3,00 D, cylindr -0,25 D s osou 90°, OS sféra -2,75 D, bez očních nebo celkových onemocnění.
K plné korekci refrakční vady vlivem aplikace ortokeratologických čoček došlo přibližně po čtyřech nocích (přespáních) s čočkami. Přitom během dne byl patrný mírný návrat k původním hodnotám. S poklesem refrakce se odpovídajícím způsobem zlepšoval nekorigovaný vízus. Dále bylo pozorováno centrální oploštění rohovky, tj. nárůst centrálního poloměru zakřivení (maximální změna byla 0,22 mm pro pravé a 0,28 mm pro levé oko) a mírné ztenčení. Nežádoucím optickým doprovodným jevem bylo navýšení aberací vyšších řádů, který se subjektivně projevil zhoršeným viděním za šera. Měsíc po ukončení aplikace se všechny sledované parametry vrátily do původních hodnot.Klíčová slova:
ortokeratologie, ortokeratologické čočky, korekce myopie, pevné kontaktní čočky, RGP čočkyÚvod
Ortokeratologie je technika korekce refrakčních vad, zejména myopie, která využívá speciálně navržené pevné kontaktní čočky pro dočasnou (plně reverzibilní) změnu tvaru rohovky [9, 17, 27]. Základy metody položil už před více než půl stoletím George Jessen a od té doby se stále zdokonaluje [9, 17, 27]. Ortokeratologické čočky se obvykle používají v noci. Během spánku zformují rohovku tak, že po jejich vyjmutí lze celý den vidět ostře bez další korekce. Ve světě je tato metoda poměrně rozšířená a v poslední době hojně diskutovaná a zkoumaná zvlášť v souvislosti s možností zbrzdění nárůstu myopie u dětí a dospívajících [12, 22, 26]. V České republice se ortokeratologické čočky v současnosti běžně nepoužívají.
Ortokeratologické čočky mají tzv. „reverzní geometrii“, která umožňuje vytvoření specifického profilu slzného filmu pod čočkou. Tím vznikají síly, které působí na rohovku a ovlivňují její tvar, tloušťku, a tedy i lomivost [9, 17, 27]. Největší změny nastávají v epitelové vrstvě, kde při korekci myopie dochází v centrální části k jejímu ztenčení a ve střední periferii ke ztluštění. Mechanismus změn na rohovce není dosud přesně objasněn. Podílí se na něm pravděpodobně víc faktorů, a to zejména komprese epitelových buněk v centrální části rohovky [10], redistribuce (migrace) epitelových buněk [10, 28, 31] a ohyb rohovky [19]. Poslední jmenovaný faktor však některé novější studie (např. [32]) vyvrací.
Ze zdravotního hlediska však tato metoda přináší rizika, spojená především s nošením ortokeratologických čoček přes noc. Zvyšuje se například riziko výskytu mikrobiální keratitidy podobně jako u jiných typů kontaktních čoček nošených přes noc [14, 27]. Dále se snižuje basální sekrece slz a je ovlivněna celková stabilita slzného filmu [14]. Lze též pozorovat barvení rohovky v souvislosti s možným přilnutím čočky k oku během noci [9, 14, 17]. Při dlouhodobém nošení se mohou objevit železité usazeniny v subepiteliální vrstvě ve tvaru prstence a další defekty, které však nemají vliv na vidění a mizí po ukončení nošení čoček [9, 14]. Dochází také ke změnám v biomechanice rohovky, jako je například pokles rohovkové hystereze [14]. I tyto změny jsou udávány jako vratné. Vzhledem k uvedeným nežádoucím průvodním jevům je nutné klást zvýšený důraz na správnou aplikaci čoček, na striktní dodržování postupů péče o čočky, na hygienu a důsledně dbát na pravidelné kontroly a včasně řešit případné problémy [14].
Zde prezentovaná případová studie měla za cíl pozorovat průběh aplikace ortokeratologických čoček pro korekci myopie z ryze optického hlediska a podrobně popsat změny v optickém systému, ke kterým dochází v různých fázích ortokeratologické korekce. Konkrétně byly sledovány změny na začátku korekce a následně po vysazení čoček.
Metodika
Do případové studie byl zařazen jeden normální zdravý subjekt (žena, 24 let) bez očních patologií, anomálií a bez prodělaného operačního zákroku. Sledovány byly obě oči, jejich základní vstupní parametry jsou shrnuty v tabulce 1. Konkrétně byl proměřován průběh hodnot subjektivní refrakce, vízu bez nasazené korekce, poloměru zakřivení rohovky, centrální tloušťky rohovky a rohovkových optických aberací vyšších řádů.
1. Parametry očí před začátkem nošení ortokeratologických čoček. Zkratky sph a cyl představují sférickou a cylindrickou část korekce, ax je osa korekčního cylindru. R<sub>H</sub> a R<sub>V</sub> reprezentují horizontální a vertikální poloměr zakřivení rohovky 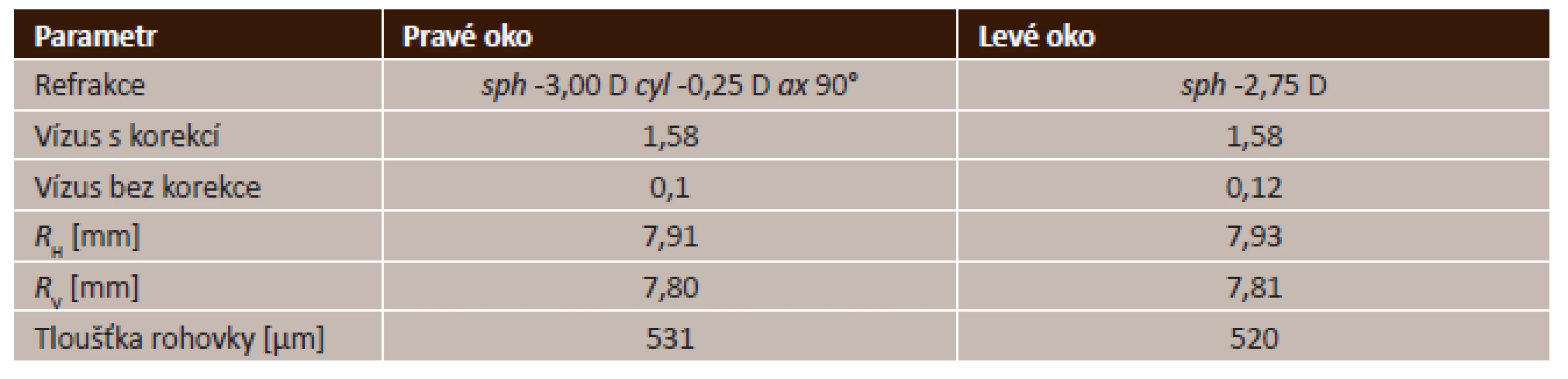
Ve studii byly použity ortokeratologické čočky sleep&see firmy Technolens. Čočky byly navrženy a jejich vhodnost ověřena zkušeným aplikátorem (A. Holschbach, Hochschule Aalen, Německo). Vlastní sběr dat probíhal v optometrické laboratoři Univerzity Palackého v Olomouci. Konkrétní parametry použitých čoček shrnuje tabulka 2. Cílová korekce pro pravé oko byla -3,30 D, pro levé -2,70 D.
2. Parametry použitých ortokeratologických čoček 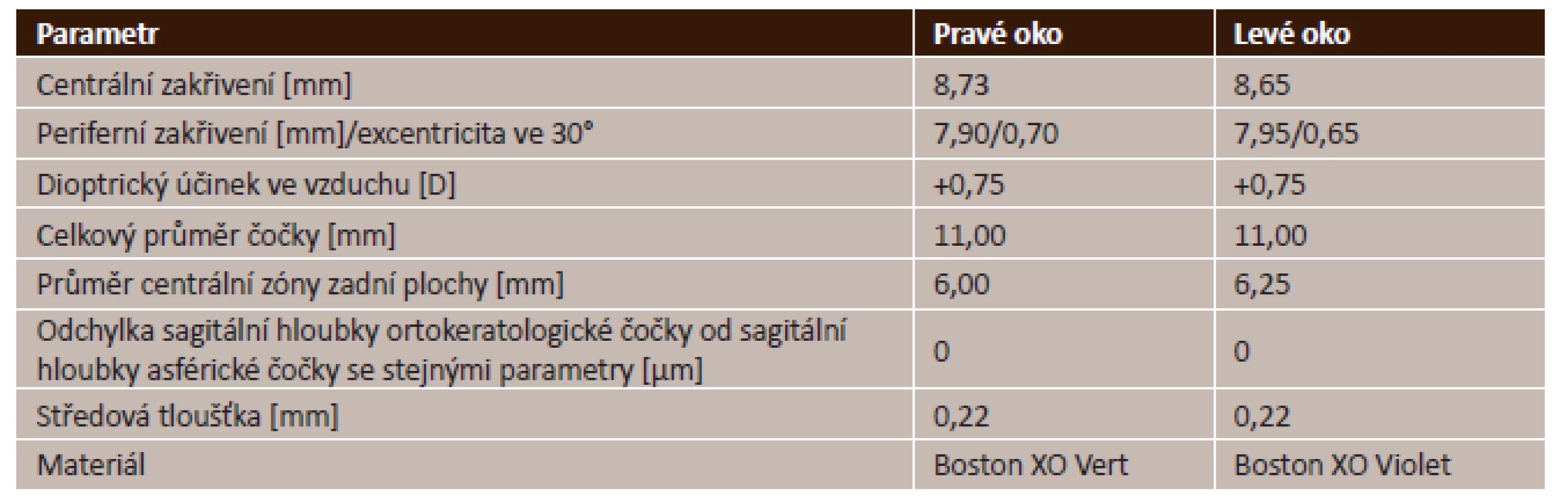
První fáze studie sledovala změny na začátku ortokeratologického korekčního procesu. Měření sledovaných parametrů proběhlo 1., 2., 3., 4., 5., 8., 9., 36. a 37. den po prvním přespání s čočkami. Všechna měření byla prováděna ve stejnou denní dobu vždy 1 h po vyjmutí čoček (konkrétně vždy v 8 : 00 dopoledne) a večer (ve 20 : 00, tj. 13 hodin po vyjmutí čoček). Subjekt spal v ortokeratologických čočkách každou noc 7 hodin. Poté byla korekce ve stejném režimu aplikována již bez měření v celkové době 3 měsíce od prvního přespání. Následně byly hodnocené veličiny sledovány 1., 2., 3., 4., 7., 8., 9., 10., 14., 17., 24. a 31. po ukončení nošení čoček. Měření probíhalo v dopoledních hodinách a bylo ukončeno 31. den, kdy se sledované parametry přiblížily původním hodnotám.
Vízus V byl měřen interpolační metodou pomocí LCD optotypu s logaritmicky řazenou sadou znaků British letters při vyšetřovací vzdálenosti 6 m a následně převeden do finální desetinné formy. Refrakce byla stanovena subjektivně užitím zkušební sady a zkušební obruby. Současně bylo stručně zaznamenáváno subjektivní hodnocení vidění. Poloměr zakřivení rohovky, rohovková topografie a aberace rohovky byly měřeny na přístroji Keratograph 3 od firmy Oculus, její tloušťka byla stanovena optickým pachymetrem Pachycam (Oculus). Konkrétně byly sledovány aberace 3. a 4. řádu podle tzv. Zernikeho klasifikace [29, 30] a vždy jednotně přepočítány pro referenční kruhovou oblast zornice o průměru 5 mm. Velikost aberací byla reprezentována parametrem RMS (root mean square), který představuje průměrnou směrodatnou odchylku vlnoplochy způsobenou sledovanou aberací nebo skupinou aberací od ideálního tvaru vlnoplochy [29, 30]. Odchylka RMS byla stanovena souhrnně pro skupinu aberací 3. řádu a 4. řádu (RMS3,4). Uvedené parametry je možné spočítat z tzv. Zernikeho koeficientů jednotlivých aberací (viz [29, 30]).
Výsledky
Průběh sledovaných parametrů v obou fázích studie, tj. na začátku korekce a po ukončení korekce, je graficky zobrazen na obr. 1–3 a 5. Topografické změny rohovky jsou zachyceny na sagitálních topografických mapách včetně rozdílové mapy na obr. 4.
Změny subjektivní refrakce a vízu
Vzhledem k tomu, že hodnoty cylindrické části korekce a jejich změny byly v průběhu celého sledovaného období nízké (v rozmezí 0 až -0,5 D) a vykazovaly náhodný charakter (včetně orientace osy), byl v případě subjektivní refrakce hodnocen pouze sférický ekvivalent SE. Z grafů na obr. 1 a 2 vyplývá, že změny vízu V korespondují se změnami SE. Největší korekční účinek nastal již po první noci s čočkami, kdy došlo k největší změně (o 1,38 D u pravého a o 1,25 D u levého oka). K úplné korekci refrakční vady došlo po čtvrté až páté noci, kdy byl dosažen také maximální vízus, který se následně téměř neměnil. K menším změnám refrakce (mírné hypermetropizaci) docházelo až do 9. dne (obr. 1).
1. Závislost refrakce reprezentované sférickým ekvivalentem SE na čase měřená od prvního nasazení čoček (vlevo) a od ukončení nošení čoček (vpravo) 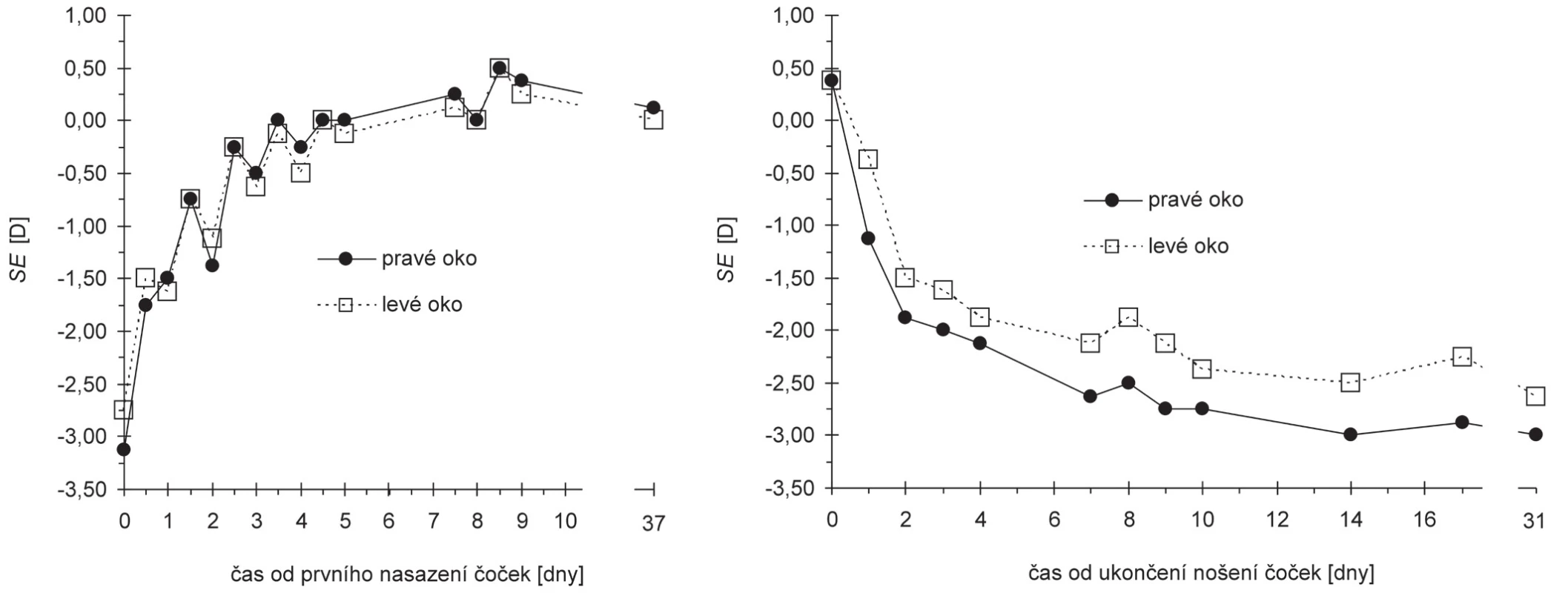
Po ukončení nošení čoček se refrakční vada postupně vracela, přitom největší změna byla pozorována během prvních dvou dnů a to o 2,25 D na pravém oku a o 1,88 D na levém. Další návrat již byl pomalejší, původních hodnot bylo dosaženo asi po 14 dnech. V souladu s nárůstem vady se nekorigovaný vízus zřetelně zhoršoval až asi do 3. dne, kdy dosáhl hodnoty 0,14 pro obě oči a dále se měnil jen nepatrně (obr. 2).
2. Závislost vízu V (decimální zápis) na čase měřená od prvního nasazení čoček (vlevo) a od ukončení nošení čoček (vpravo) 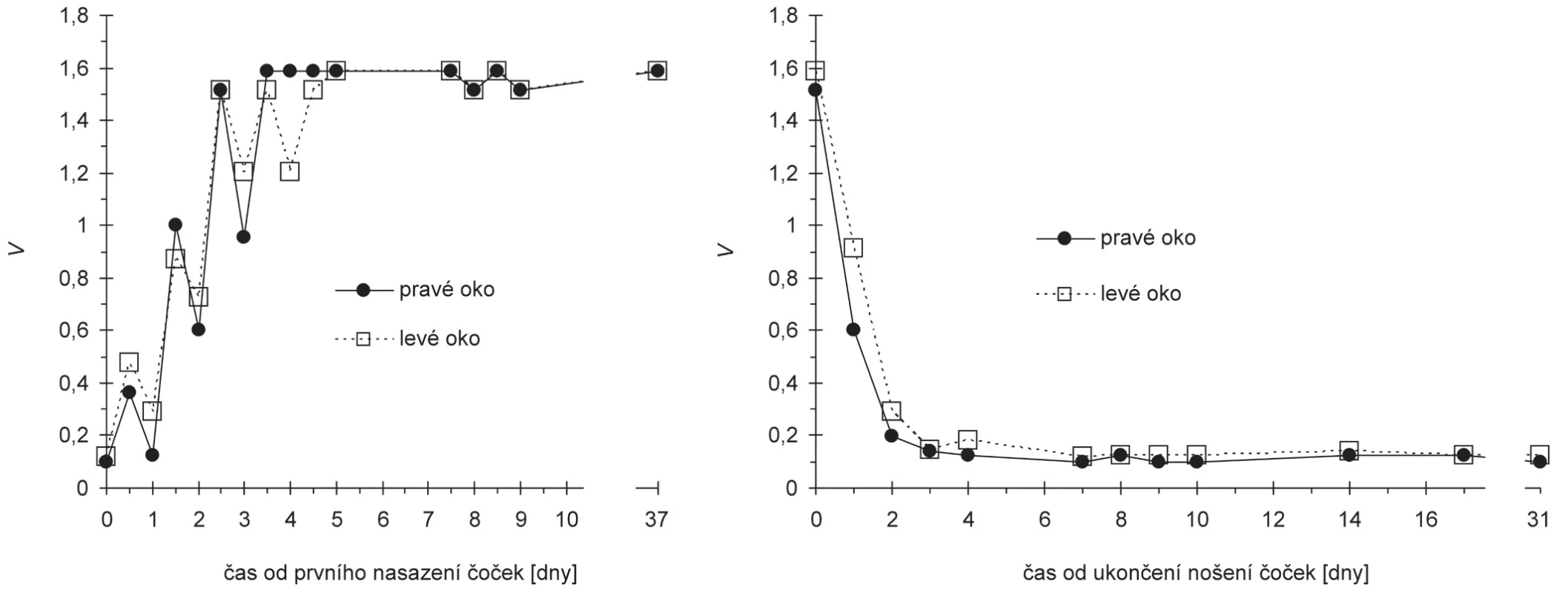
Subjektivní vnímání vidění
Subjektivně bylo vidění pacientem hodnoceno jako dostatečně ostré třetí den ráno od prvního nasazení čoček, k večeru ale bylo hlášeno mírné zhoršení. Od pátého dne již bylo vidění při normálních světelných podmínkách subjektivně přijatelně ostré po celý den. Vidění za šera bylo ale rušeno vjemem halo efektů a mírného monokulárního zdvojení obrazu, zřetelněji na pravém oku. Tyto efekty společně s oslněním znesnadňovaly řízení auta večer a v noci. Také čtení večer bylo možné pouze za dobrého osvětlení (v šeru se oči velmi rychle unavily). Vidění ve dne (zejména venku) bylo hodnoceno jako perfektní. Po ukončení nošení čoček se původní brýlová korekce stala opět pohodlná pro celodenní nošení kolem desátého dne. Vidění za šera se zlepšilo do dvou dnů od vysazení čoček.
Metrické parametry rohovky
V průběhu studie docházelo ke zřetelným změnám v poloměru centrálního zakřivení rohovky, přičemž se horizontální a vertikální poloměr měnil téměř stejně. Proto jsou oba poloměry souhrnně reprezentovány jejich průměrem R, jehož časový průběh zachycuje obr. 3. Ten se od začátku nošení ortokeratologických čoček po 37. den zvětšil ze 7,86 mm na 8,08 mm u pravého oka a ze 7,87 mm na 8,15 mm u levého oka, tj. rohovka se v centru oploštila. Větší změny probíhaly postupně prvních 9 dnů, poté se stabilizovaly. Po vysazení čoček nastal postupný návrat k původním hodnotám, přičemž nejmarkantnější byl během prvních 10 dnů u pravého oka a 14 dnů u levého oka, kdy bylo dosaženo téměř původních hodnot (obr. 3). Změny celkového tvaru rohovky zachycují topografické mapy na obr. 4, kde je zřetelně vidět výrazné centrální oploštění, a naopak snížení poloměru zakřivení ve střední periferii rohovky (obr. 4).
3. Závislost průměrného centrálního poloměru zakřivení R rohovky na čase měřená od prvního nasazení čoček (vlevo) a od ukončení nošení čoček (vpravo) 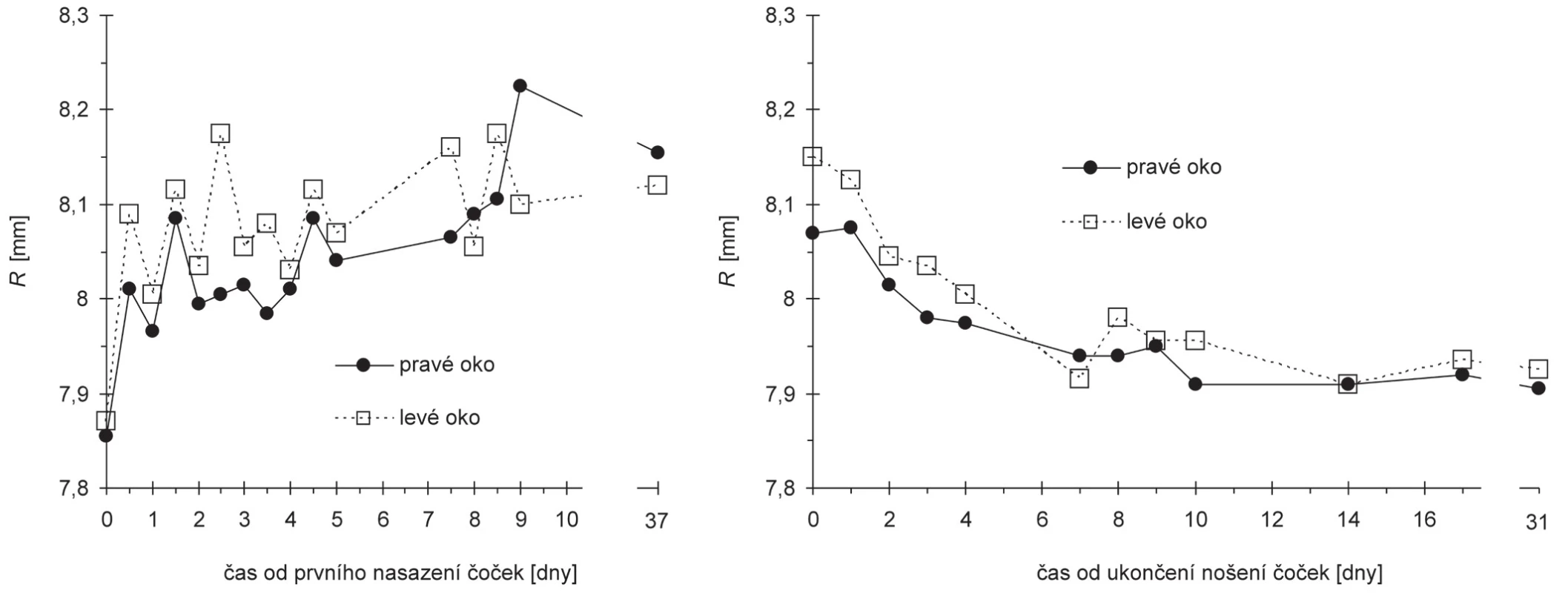
4. Sagitální mapy pravého a levého oka před zahájením korekce (vlevo), po třech měsících nošení ortokeratologických kontaktních čoček (uprostřed) a rozdílové mapy (vpravo) 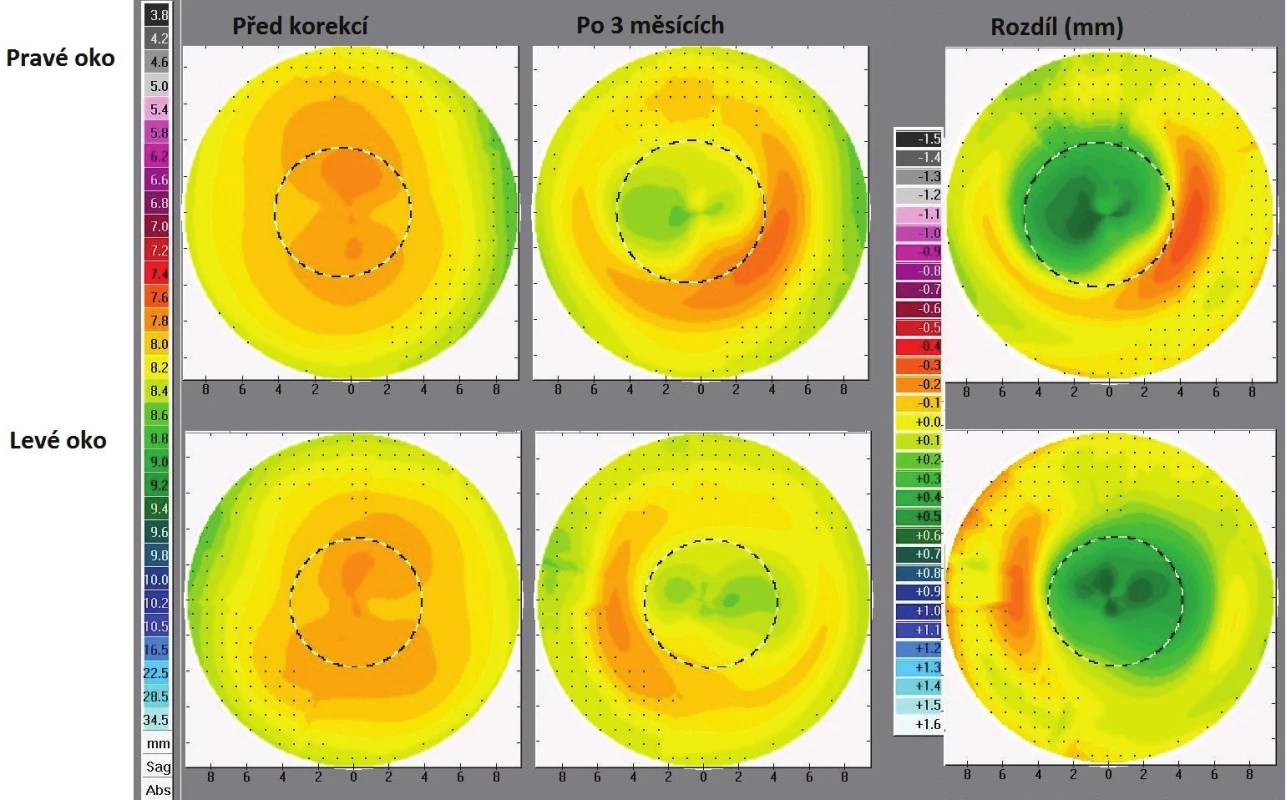
Časový průběh tloušťky rohovky měl v první fázi sledování u obou očí klesající tendenci, po vysazení čoček (v druhé fázi) naopak stoupající. Přitom centrální tloušťka rohovky se po 3 měsících nošení čoček zmenšila o 22 µm na pravém a 20 µm na levém oku. Zjištěné změny jsou však na hranici přesnosti měření.
Při korekci došlo ke zřetelnému navýšení sledovaných aberací vyšších řádů. Velikost příslušné RMS3,4 v závislosti na čase ukazuje obr. 5. Tento nárůst se stabilizoval přibližně 5. den od prvního přespání s čočkami. Mírně vyšší hodnoty byly měřeny ráno, nižší večer. Po ukončení korekce se aberace postupně během asi sedmi dnů vracely na původní hodnoty, přičemž k největšímu poklesu došlo během prvních dvou dnů bez čoček (obr. 5).
5. Závislost RMS rohovkových aberací 3. a 4. řádu na čase měřená od prvního nasazení čoček (vlevo) a od ukončení nošení čoček (vpravo) 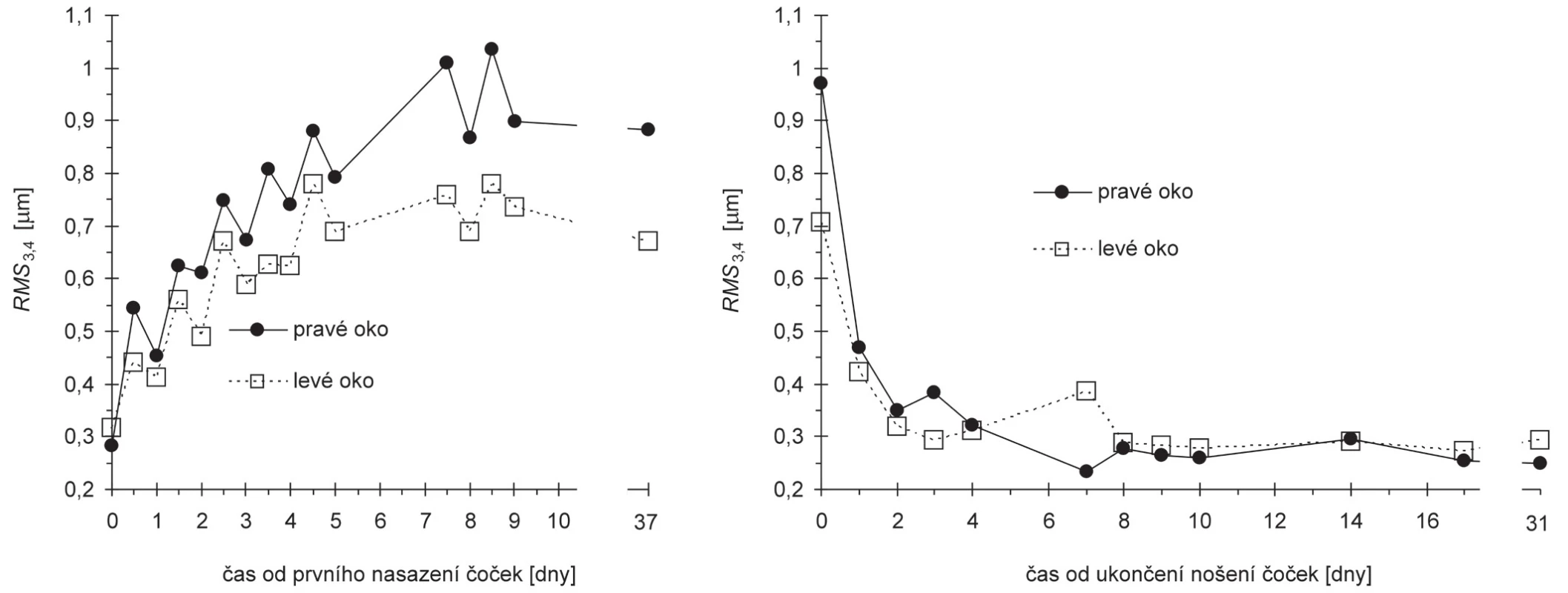
Diskuse
Z výsledků předchozích studií vyplývá, že po aplikaci ortokeratologických čoček lze u nízké až střední myopie očekávat minimálně 80 % redukci vady [7, 18, 20, 23, 27], přičemž k největšímu poklesu (až 60%) dochází již během první noci [10, 23, 24, 27]. Přibližně kolem 10. dne se hodnoty stabilizují [1]. Po jednom měsíci nošení je docíleno asi 98% redukce [10, 23, 24, 27]. V průběhu dne dochází k regresi (nárůstu dioptrií) o 0,5 D až 0,75 D u bělochů (u Asiatů je tato regrese minimální) [16]. Studie nezjistily žádnou nebo jen minimální korekci astigmatismu [15, 23, 27]. Z literatury [9, 17] také vyplývá, že v některých případech nelze dosáhnout ideální (úplné) korekce z různých důvodů (například pro nemožnost přesné centrace čočky, v případě slabé reakce rohovky nebo u příliš velké refrakční vady). U námi sledovaného subjektu se potvrdilo, že ortokeratologické čočky dokáží plně korigovat lehkou myopii, přičemž nástup efektu je poměrně rychlý. K největší redukci vady došlo během první noci (44 % u pravého oka 44,5 % u levého oka) a od čtvrtého až pátého dne byl efekt celodenní. Od 9. dne byla refrakce stabilní, ráno dosahoval sférický ekvivalent hodnot +0,25 D až +0,50 D, během dne se snižoval o 0,25 D až 0,50 D, takže večer se refrakce blížila 0 D. Změny v astigmatismu byly minimální. Vízus po stabilizaci refrakce byl srovnatelný s vízem dosaženým před aplikací čoček při korekci brýlemi. Mnohými studiemi [4, 11, 16, 27] bylo prokázáno, že po ukončení nošení čoček se refrakce vrátí do původní hodnoty. Rychlost návratu přitom závisí na původní velikosti korekce – čím je korekce vyšší, tím je návrat rychlejší [2]. Doba návratu se pohybuje od 3 dnů do 8 týdnů [2, 4, 11, 23]. V našem případě se po ukončení nošení čoček původní vada plně navrátila během čtrnácti dnů, přitom k největším změnám došlo první dva dny.
Z jednotlivých studií vyplývá, že vlivem nošení ortokeratologických čoček dochází k oploštění centrální části rohovky [15, 18, 19, 23], přičemž ve střední periferii se stává strmější [15]. Rohovka se měřitelně oploští už po 10 až 15 minutách nošení ortokeratologické čočky při otevřených očích [15, 24], k výrazné změně pak dochází po 8 hodinách spánku v čočkách [19, 24], tedy po prvním přespání s čočkami. Stabilizace nastává po 10 dnech nošení [23]. Po ukončení nošení čoček se rohovka vrátí do původního tvaru za 1 týden až 2 měsíce v závislosti na délce období, po které byly čočky nošeny, dizajnu čočky a velikosti myopie [9]. K redukci myopie dochází hlavně díky oploštění přední plochy rohovky [8, 32]. V námi provedené studii bylo skutečně pozorováno oplošťování centra rohovky spojené se začátkem nošení čoček (největší změny se děly během prvních devíti dnů) a opětovné zmenšení poloměru křivosti po ukončení nošení čoček. K návratu do původních hodnot došlo přibližně po 10 dnech u pravého a 14 dnech u levého oka. Průběh změn zakřivení rohovky kopíroval změny v subjektivní refrakci. Dále bylo registrováno mírné zmenšení centrální tloušťky rohovky po 3 měsících nošení čoček. Uvedené skutečnosti jsou v souladu s jinými studiemi [1, 10, 13, 21, 31], které tento efekt připisují ztenčení epitelové vrstvy, způsobené jejím přeskupením vlivem působení čočky. V některých studiích byly pozorovány také změny v tloušťce stromatu [1, 21].
Změny předního tvaru rohovky mohou vést k nárůstu aberací vyšších řádů, jak bylo v případě ortokeratologické korekce v řadě studií prokázáno [3, 5, 15, 25]. V našem případě jsme se soustředili na aberace 3. a 4. řádu. Během aplikace čoček se tyto aberace zřetelně navýšily, což se subjektivně projevilo zejména za šera. Při horších světelných podmínkách dochází k rozšíření zornice a do zobrazování se výrazně zapojují i periferní části rohovky, na kterých může vlivem přesunu epitelu z centra docházet k jeho nahuštění a ke vzniku nepravidelností. Tyto nepravidelnosti pak mohou být příčinou pozorovaného nárůstu aberací. Konkrétně se jednalo o halo a jemné monokulární zdvojení obrazu. Pro nepravidelnosti v periferii též hovoří fakt, že fotopický vízus byl normální a subjektivní hodnocení zraku za dobrého osvětlení bylo výborné. Po ukončení nošení čoček došlo k největšímu poklesu sledovaných aberací během prvních dvou dnů a do původního stavu se hodnoty vrátily po sedmi dnech. Výrazné subjektivní zlepšení při vidění za šera pak nastalo právě do dvou dnů po vysazení čoček. Dále bylo zjištěno, že hodnoty aberací vyšších řádů dosahují v průběhu ortokeratologické korekce večer nižších hodnot než ráno. To je pravděpodobně způsobeno mírným ústupem korekčního efektu v průběhu dne, který je možné doložit výše uvedenými denními změnami refrakce. Na pravém oku byl zjištěn vyšší nárůst aberací a současně zde byla vyšší refrakční vada. V souladu se studiemi [5, 6] lze tedy potvrdit, že ortokeratologická korekce vyšší myopické vady vede k většímu nárůstu aberací vyšších řádů. Za nárůst aberací může být také zodpovědná lehká decentrace čočky během spánku směrem nahoru a nasálně, která je patrná na rozdílové mapě (viz obr. 4).
Závěr
Bylo ověřeno, že z ryze optického hlediska jsou ortokeratologické čočky účinným prostředkem pro korekci lehké myopie, kterou dokáží plně vykorigovat při dosažení fotopického vízu srovnatelného s brýlovou korekcí. Přitom všechny odpovídající tvarové i optické změny na rohovce jsou plně reverzibilní. Optickou nevýhodou tohoto typu korekce je nárůst aberací vyšších řádů, které se zřetelně projevují při širší zornici, a tedy nižších jasech. Negativně tak mohou ovlivňovat například řízení motorových vozidel či čtení při zhoršených světelných podmínkách (šero, mlha, špatné pracovní osvětlení atp.). Z tohoto důvodu by tato korekce neměla být doporučována lidem s vysokými nároky na zrak za těchto podmínek a obecně se širokými zornicemi. Obdobné efekty je možné pozorovat též například u laserových refrakčních operací rohovky. Optické změny, navozené ortokeratologií, jsou však plně reverzibilní. Z čistě optického hlediska tedy pro denní vidění představují plnohodnotnou alternativu jiných typů korekce.
Poděkování
Studie byla podpořena grantem č. IGA_PrF_2016_015 Přírodovědecké fakulty Univerzity Palackého v Olomouci.
Autoři práce prohlašují, že vznik i téma odborného sdělení a jeho zveřejnění není ve střetu zájmu a není podpořeno žádnou farmaceutickou firmou.
Do redakce doručeno dne 23. 12. 2016
Do tisku přijato dne 30. 3. 2017
Mgr. Magdaléna Mýlková
EOK Lexum
Masná 3a
702 00 Ostrava 1
e-mail: mylkova@lexum.cz
Sources
1. Alharbi, A., Swarbrick, H.: The effects of overnight orthokeratology lens wear on corneal thickness. Invest Ophthalmol, Vis Sci, 44; 2003 : 2518–2523.
2. Barr, J. T., Rah, M. J., Meyers, W. et al.: Recovery of refractive error after corneal refractive therapy. Eye & Contact Lens, 30; 2004 : 247–251.
3. Gifford, P., Li, M., Lu, H. et al: Corneal versus ocular aberrations after overnight orthokeratology. Optometry and Vision Science: Official Publication of the American Academy of Optometry, 90; 2013 : 439–447.
4. Hiraoka, T., Okamoto, C., Ishi, Y. et al.: Recovery of corneal irregular astigmatism, ocular higher-order aberrations, and contrast sensitivity after discontinuation of overnight orthokeratology. Brit J Ophthalmol, 93; 2009 : 203–208.
5. Hiraoka, T., Okamoto, C., Ishii, Y. et al: Mesopic contrast sensitivity and ocular higher-order aberrations after overnight orthokeratology. Am J Ophthalmol, 145; 2008 : 645–655.
6. Hiraoka, T., Okamoto, F., Kaji, Y. et al.: Optical quality of the cornea after overnight orthokeratology. Cornea, 25; 2006 : 59–63.
7. Chan, B., Cho, P., Cheung, S. W.: Orthokeratology practice in children in a university clinic in Hong Kong. Clinical & Experimental Optometry, 91; 2008 : 453–460.
8. Chen, D., Lam, A. K. C., Cho, P.: Posterior corneal curvature change and recovery after 6 months of overnight orthokeratology treatment. Ophthalmic & Physiological Optics: The Journal of the British College of Ophthalmic Opticians (Optometrists), 30; 2010 : 274–280.
9. Cho, P., Collins, M., Sawano, T.: Orthokeratology Practice, A Basic Guide for Proctitioners, European Academy of Orthokeratology, 2012, 132 s.
10. Choo, J., Caroline, P., Harlin, D.: How does the cornea change under corneal reshaping contact lenses? Eye & Contact Lens, 30; 2004 : 211–213.
11. Kobayashi, Y., Yanai, R., Chikamoto, T. et al.: Reversibility of effects of orthokeratology on visual acuity, refractive error, corneal topography, and contrast sensitivity. Eye & Contact Lens, 34; 2008 : 224–228.
12. Li, S., Kang, M., Wu, S. et al.: Efficacy, Safety and Acceptability of Orthokeratology on Slowing Axial Elongation in Myopic Children by Meta-Analysis. Current Eye Research; 2015 : 1–9.
13. Lian, Y., Shen, M., Jiang, J. et al.: Vertical and horizontal thickness profiles of the corneal epithelium and Bowman’s layer after orthokeratology. Invest Ophthalmol Vis Sci, 54; 2013 : 691–696.
14. Liu YM, Xie P.: The Safety of Orthokeratology - A Systematic Review. Eye & Contact Lens, 42; 2016 : 35-42.
15. Lu, F., Simpson, T., Sorbara, L. et al.: Malleability of the ocular surface in response to mechanical stress induced by orthokeratology contact lenses. Cornea, 27; 2008 : 133–141.
16. Mountford, J., Ruston, D., Dave, T.: Orthokeratology: Principles and Practice, Butterworth-Heinemann, 2004, 316 s.
17. Mountford, J.: Retention and regression of orthokeratology with time. International Contact Lens Clinic, 25; 1998 : 59–64.
18. Nichols, J. J., Marisch, M. M., Nguyen, M. et al: Overnight orthokeratology. Optometry and Vision Science: Official Publication of The American Academy of Optometry, 77; 2000 : 252–259.
19. Owens, H., Garner, L. F., Craig, J. P. et al.: Posterior Corneal Changes with Orthokeratology. Optometry & Vision Science, 81; 2004 : 421–426.
20. Potapova, N., Wang, G., Haji, S. et al: Corneal topography in corneal refractive therapy (CRT): a 1-month follow-up. Eye & Contact Lens, 30; 2004 : 166–168.
21. Reinstein, D. Z., Gobbe, M., Archer, T. J. et al.: Epithelial, stromal, and corneal pachymetry changes during orthokeratology. Optometry and Vision Science: Official Publication of the American Academy of Optometry, 86; 2009 : 1006–1014.
22. Si, J., Tang, K., Bi, H. et al.: Orthokeratology for Myopia Control: A Meta-analysis. Optometry and Vision Science: Official Publication of the American Academy of Optometry, 92; 2015 : 252–257.
23. Sorbara, L., Fonn, D., Simpson, T. et al.: Reduction of myopia from corneal refractive therapy. Optometry and Vision Science: Official Publication of the American Academy of Optometry, 82; 2005 : 512–518.
24. Sridharan, R., Swarbrick, H. A.: Corneal response to short-term orthokeratology lens wear. Optometry and Vision Science: Official Publication of the American Academy of Optometry, 80; 2003 : 200–206.
25. Stillitano, I. G., Chalita, M. R., Schor, P. et al.: Corneal changes and wavefront analysis after orthokeratology fitting test. American Journal of Ophthalmology, 144; 2007 : 378–386.
26. Sun, Y., Xu, F., Zhang, T. et al.: Orthokeratology to control myopia progression: a meta-analysis. PloS One, 10; 2015.
27. Swabrick, H. A.: Orthokeratology review and update. Clinical & Experimental Optometry, 89; 2006 : 124–143.
28. Swarbrick, H. A., Wong, G., O’Leary, D. J.: Corneal Response to Orthokeratology. Optometry & Vision Science, 75; 1998 : 791–799.
29. Thibos, L. N., Applegate, R. A., Schwiegerling, J. T. et al: Standards for Reporting the Optical Aberrations of Eyes. J Refract Surg, 18; 2002 : 265-660.
30. Thibos L. N., Himebaugh N. L., Coe C. D.: Wavefront Refraction. In: Benjamin JW, ed.: Borish’s Clinical Refraction. 2nd Edition. Butterworth-Heinemann, 2006, s. 765-789.
31. Wang, J., Fonn, D., Simpson, T. L. et al.: Topographical thickness of the epithelium and total cornea after overnight wear of reverse-geometry rigid contact lenses for myopia reduction. Investigative Ophthalmology & Visual Science, 44; 2003 : 4742–4746.
32. Yoon, J. H., Swarbrick, H. A.: Posterior corneal shape changes in myopic overnight orthokeratology. Optometry and Vision Science: Official Publication of the American Academy of Optometry, 90; 2013 : 196–204.
Labels
Maxillofacial surgery Ophthalmology
Article was published inCzech and Slovak Ophthalmology

2017 Issue 1-
All articles in this issue
- HYBRID MONOVISION
-
Optické vlastnosti myopické korekce ortokeratologickými kontaktními čočkami
(případová studie) - Bilateral Congenital Multiple Pigmented Vitreous Cysts in a Three-year-old Girl: Ten Years Follow up
- Clinical Results of the Implantation of Two Types of Multifocal Rotational Asymmetric Intraocular Lenses
- TATTOO-ASSOCIATED UVEITIS
- MAGNETIC RESONANCE STRENGTH OF 1.5 T – POSSIBILITIES DETAILED VIEW OF THE OPTIC NERVE
- Czech and Slovak Ophthalmology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue-
Optické vlastnosti myopické korekce ortokeratologickými kontaktními čočkami
(případová studie) - MAGNETIC RESONANCE STRENGTH OF 1.5 T – POSSIBILITIES DETAILED VIEW OF THE OPTIC NERVE
- HYBRID MONOVISION
- TATTOO-ASSOCIATED UVEITIS
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career


